-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Současný stav diagnostiky a screeningu diabetické retinopatie a diabetického makulárního edému
Present state of diagnostic and screening of the diabetic retinopathy and diabetic macular oedema
Diabetic retinopathy (DR) and its complications are worldwide one of the main causes of the visual impairment and blindness. An incidence of DR is substantially raised due to increasing amount of diabetic patients in population. Systematic screening of diabetic eye complications makes possible a timely incorporation of patients with diabetes mellitus to a lifelong preventive ophthalmological treatment. According to an extent of progress of the DR, these patients are treated by retinal laser coagulation or inhibitors of growth factors and/or surgical treatment of retinal complications by the pars plana vitrectomy. Essential aspects of the effective prevention of the origin and development of diabetic eye complications are cooperation of diabetologist and ophthalmologist, education of patients and their active approach to the treatment.
Key words:
diabetic retinopathy – diagnostic – screening
Autoři: B. Kalvodová
Působiště autorů: Oční klinika 1. lékařské fakulty UK a VFN Praha, přednostka doc. MUDr. Bohdana Kalvodová, CSc.
Vyšlo v časopise: Vnitř Lék 2013; 59(3): 182-186
Kategorie: XIII. sympozium: Diabetes mellitus – oční komplikace Praha, 12. 10. 2012 - Přehledné referáty
Souhrn
Diabetická retinopatie (DR) a její komplikace jsou celosvětově jednou z hlavních příčin zhoršení zrakové ostrosti a slepoty. S nárůstem počtu diabetiků v populaci stoupá výrazně i výskyt DR. Systematický screening diabetických očních komplikací umožňuje včasné zařazení diabetika do celoživotní léčebně preventivní oftalmologické péče. Sledovaným nemocným je prováděna podle závažnosti rozvoje DR laserová koagulace sítnice, léčba inhibitory růstových faktorů a/nebo chirurgická léčba sítnicových komplikací pars plana vitrektomií. Zásadními aspekty efektivní prevence vzniku a vývoje diabetických očních komplikací jsou spolupráce diabetologa a oftalmologa, edukace nemocných a jejich aktivní přístup k léčbě.
Klíčová slova:
diabetická retinopatie – diagnostika – screeningÚvod
Diabetická retinopatie (DR) a její komplikace jsou ve vyspělých zemích hlavní příčinou zhoršení zrakové ostrosti a slepoty. S nárůstem počtu diabetiků v populaci stoupá výrazně i výskyt DR. Mnohým ztrátám zraku na podkladě DR lze u každého jednotlivce zabránit účinnou primární a/nebo sekundární prevencí. Screeningové programy zaměřené na včasný záchyt DR jsou ekonomicky velmi účinné, což je důsledkem nižších celkových nákladů na léčbu a snížení rozsahu ztrát zraku v populaci diabetiků.
Současné diagnostické metody
Statisticky bylo zjištěno, že pokud není DR léčena nebo je léčba tohoto onemocnění zahájena pozdě, je pravděpodobnost oslepnutí 25krát vyšší než u nediabetické populace [1]. Časným záchytem sítnicových komplikací diabetes mellitus (DM) a jejich včasnou léčbou lze dosáhnout i podstatně lepších funkčních výsledků. K vyhledávání nemoci v populaci se v praxi používá několik metod. Metoda individuální detekce (case-finding) spočívá v tom, že ošetřující lékař rozšíří vyšetření i na jinou oblast zdravotních problémů, než jsou ty, se kterými se na něj pacient obrátil. Další možností zjišťování nemocí je metoda preventivních prohlídek při vstupu do zaměstnání, při ukončení pracovního poměru nebo periodicky. Vyšetřování předem definované skupiny populace metodou screeningu je prováděno při snaze o vyhledávání chorob v časných stadiích, kdy pacient ještě nemá potíže a příznaky. Screening je významná plánovaná a rozsáhlá akce, která slouží k vyhledávání rizikových nebo nemocných osob a je tak velmi důležitou metodou součástí prevence. Pozitivním výsledkem screeningu je i okolnost, že tato metoda upozorní na osoby, které sice vědí, že jsou nemocné, ale z různých důvodů se neléčí.
Diagnostickými metodami záchytu očních komplikací DM jsou: biomikroskopické vyšetření předního a zadního segmentu oka na štěrbinové lampě, oftalmoskopie, fotografie předního segmentu a očního pozadí (obr. 1 a 2), fluorescenční angiografie (obr. 3), stereoskopická fotografie očního pozadí, oční ultrasonografie a optická koherenční tomografie (obr. 4 a 5). Tato vyšetření řadíme (s výjimkou biomikroskopického vyšetření na štěrbinové lampě a oftalmoskopie) mezi specializované oční diagnosticko-zobrazovací metody. Uvedená oční vyšetření jsou prováděna v arteficiální mydriáze.
Obr. 1. Černobílý obrázek proliferativní formy DR u 35leté diabetičky levého oka zobrazující aktivní neovaskularizace na papile zrakového nervu, šířící se do okolí, četné intraretinální mikrovaskulární abnormality v horní polovině a v zadním pólu, pokročilá flebopatie a kyprá vatovitá ložiska při kmenových sítnicových cévách. Dosud nebyla provedena laserová koagulace sítnice. 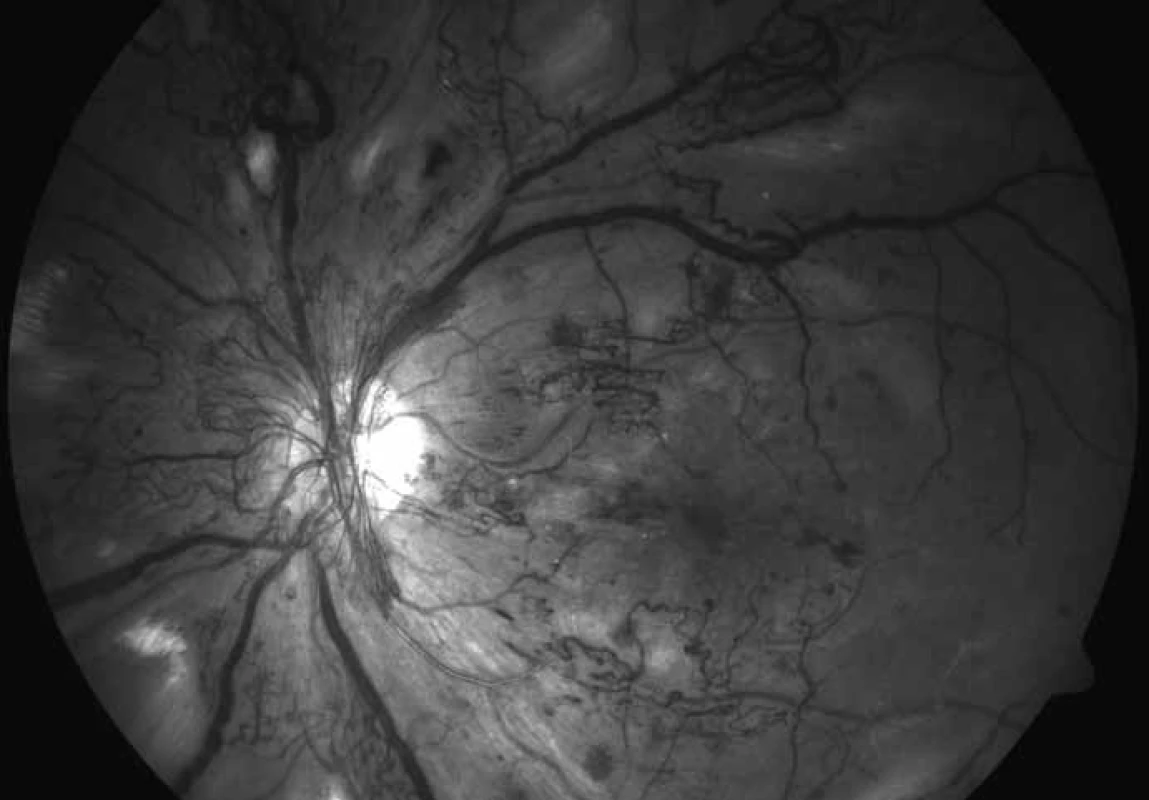
Obr. 2. Barevný obrázek téhož oka. 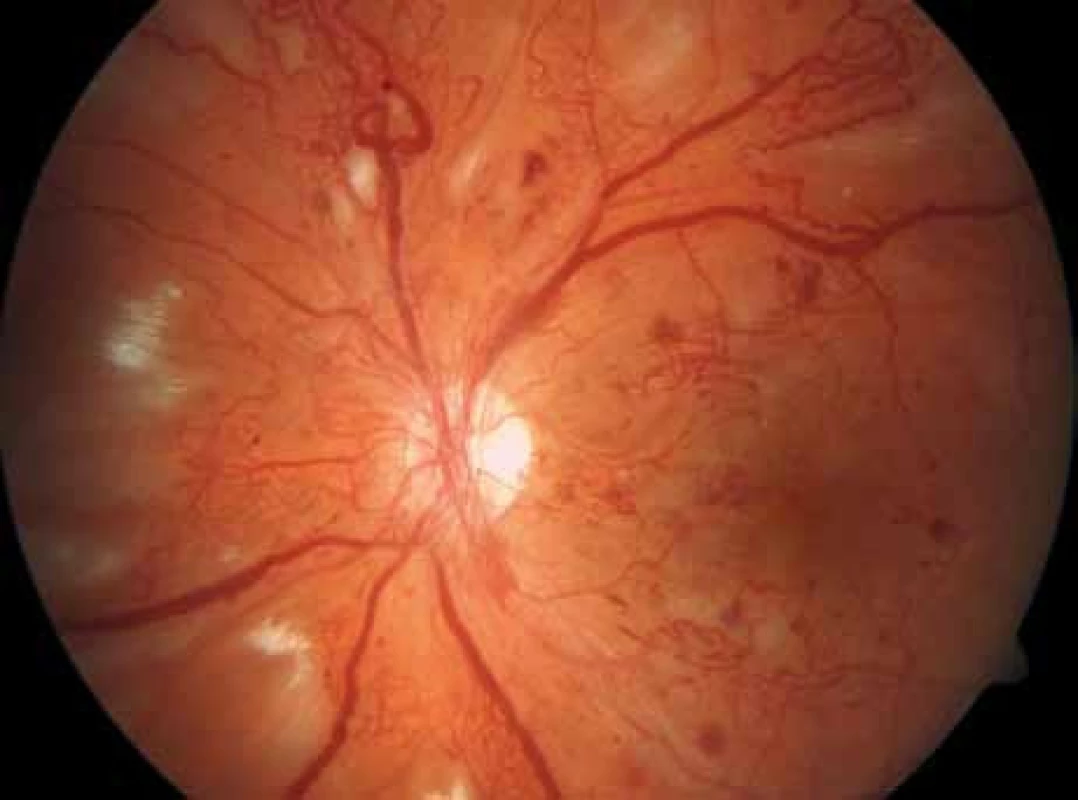
Obr. 3. Fluorescenční angiografie pokročilé neproliferativní retinopatie zadního pólu a papily pravého oka, zobrazeny tmavé oblasti neprokrvené sítnice lemované dilatovanými kapilárami, četné hemoragie v hlubokých vrstvách sítnice a mnohočetná svítící mikroaneuryzmata. 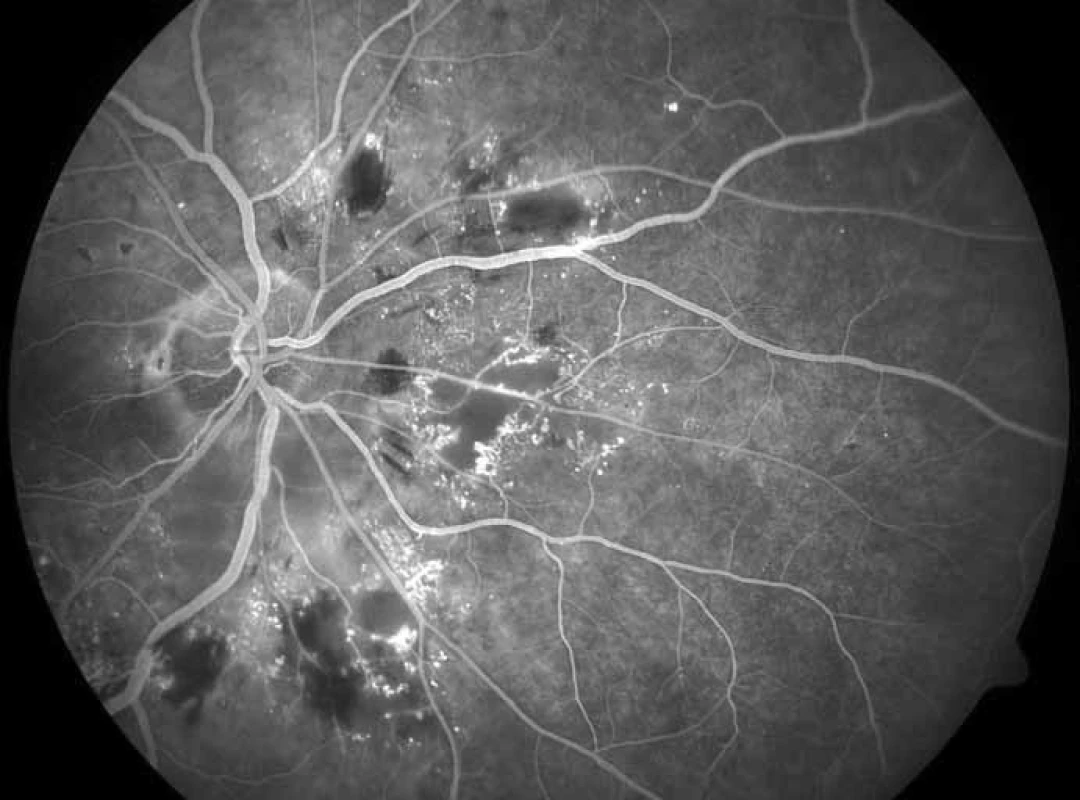
Obr. 4. OCT obraz (Spectralis OCT; Heidelberg Engineering) difuzního až cystoidního diabetického makulárního edému levého oka, na černobílém obrázku patrny laserové jizvy v makule, na horizontálním řezu sítnice je zachycena částečně odloučená zadní plocha sklivce, která adheruje k vrcholu edému a k papile zrakového nervu. Nález vhodný k aplikaci inhibitorů růstových faktorů do nitra oka. 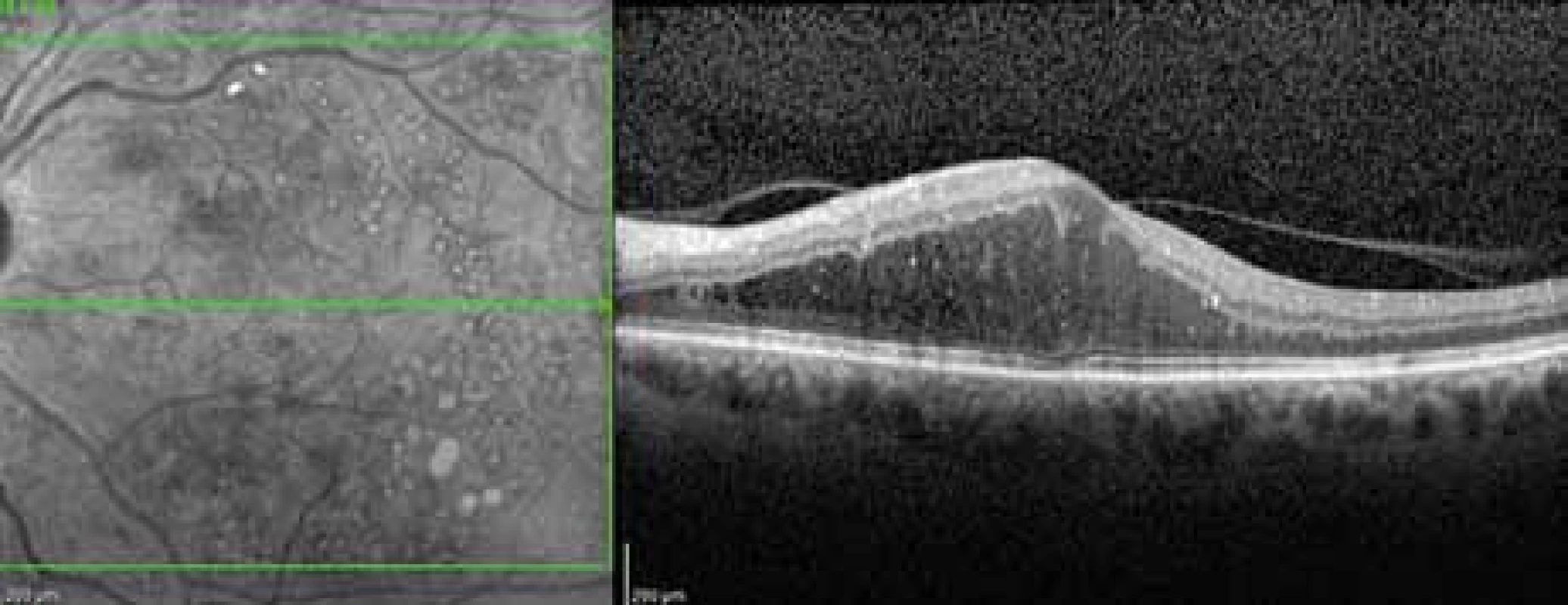
Obr. 5. Barevná mapa makulární krajiny téhož oka stanovující výšku makulárního edému. 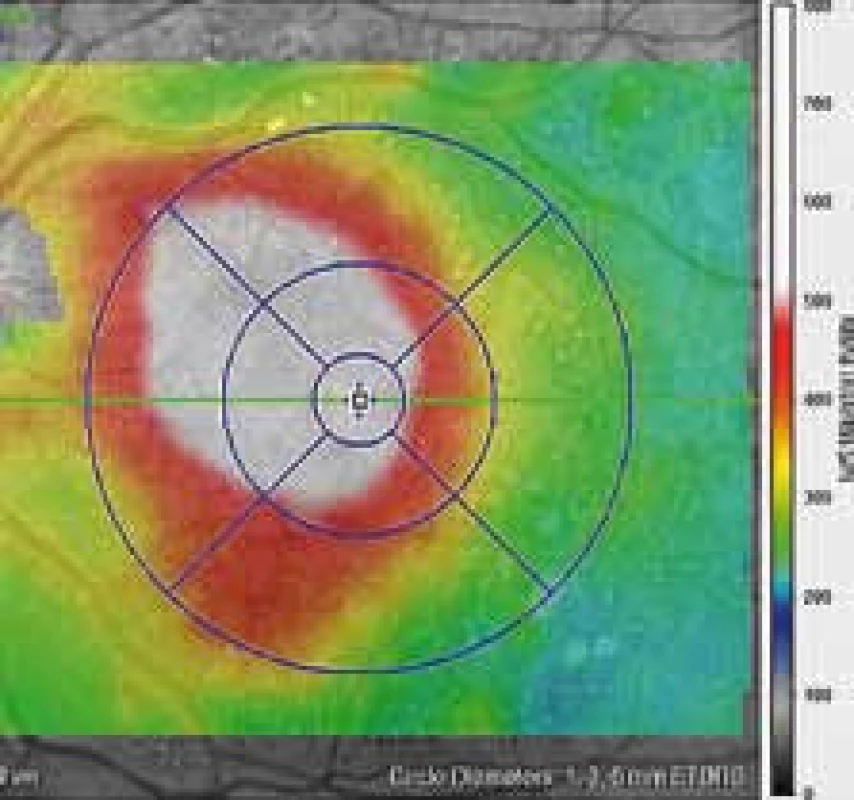
Diabetologické programy
Oční klinika 1. LF UK a VFN v Praze byla v letech 1984–2000 metodickým centrem v rámci Diabetologického programu, který byl součástí československého kardiovaskulárního programu. Hlavním koordinátorem Diabetologického programu byl prof. MUDr. Jaroslav Rybka, DrSc. Stěžejními cíli tohoto programu byly zajištění optimální léčebně-preventivní péče o diabetiky a zlepšení zdravotního stavu populace. Hlavní důraz byl kladen na prevenci a komunikativní aspekty DM a na léčbu očních mikrovaskulárních komplikací DM laserovou koagulací a/nebo na léčbu závažných sítnicových komplikací vitreoretinální chirurgií. Realizace diabetologického programu předpokládala spolupráci lékařů různých odborností. Koncem roku 1985 bylo v Československu registrováno 396 000 nemocných s DM. Předpokládalo se také, že u stejného počtu diabetiků je DM nerozpoznaný. Průměrný roční nárůst nových případů byl 20 000 nemocných (tedy nárůst o 5 %) a bylo odhadnuto, že počet diabetiků se zdvojnásobí každých 15 let. Závěry Diabetologického programu se staly předstupněm pozdější Saint-vincentské deklarace jako akčního programu péče o diabetiky ve všech zemích Evropy.
Od 90. let 20. století byly opakovaně inovovány základní teze Diabetologického programu. V současné době je vypracován diabetologickou společností a ve spolupráci s dalšími odbornými společnostmi Národní diabetologický program (2012–2022). DM zasahuje se svými závažnými komplikacemi do dalších odborností. Proto si realizaci cílů současného Národního diabetologického programu nelze představit bez spolupráce s ostatními lékařskými obory. Hlavními cíli tohoto programu jsou zlepšení péče o nemocné cukrovkou, optimální terapií DM zabránit vzniku komplikací DM a/nebo zpomalit jejich vývoj, optimalizace screeningu pozdních komplikací DM a zlepšení jejich léčby.
Statistické údaje
V České republice (ČR) se léčilo v roce 2011 více než 825 000 pacientů s DM a jejich počet se každý rok zvyšuje. Lékaři navíc odhadují, že u dalšího čtvrt milionu osob tato choroba již vznikla, ale nebyla u nich ještě rozpoznána. U naprosté většiny v ČR zjištěných případů jde o DM 2. typu (graf 1 a 2).
Graf 1. Nárůst počtu léčených diabetiků vzhledem k roku 2005 (index rok 2005 = 100 %). 
Graf 2. Meziroční nárůsty (v %) diabetu v období 2005–2011. 
V Evropě je podle údajů Světové zdravotnické organizace (WHO) přibližně 60 miliónů diabetiků. Odhaduje se, že dalších 30 miliónů osob nemá DM diagnostikovaný a není tedy léčena přibližně 1/3 nemocných. V evropském regionu je evidováno v současné době přibližně 2 % slepých (zraková ostrost < 3/60) a přibližně 10 % nemocných s těžkým zhoršením zraku (zraková ostrost < 6/60 až ≥ 3/60) po 15letém trvání DM. Přes zlepšující se možnosti léčby DR počet slepých na podkladě v ČR ani v Evropě neklesá. Přitom pokles tohoto typu slepoty byl jedním z cílů Saint-vincentské deklarace o očních komplikacích DM z roku 1989.
Slepota je takové zrakové postižení, při kterém jsou zrakové funkce, a to zejména zraková ostrost do dálky a rozsah zorného pole, velmi sníženy nebo až nulové. Na základě doporučení WHO byla provedena kategorizace slepoty. Zrakově postižení byli rozděleni podle zrakové ostrosti s nejlepší možnou korekcí na lepším oku na pacienty lehce slabozraké (zraková ostrost < 6/18 až ≥ 6/60), těžce slabozraké (zraková ostrost < 6/60 až ≥ 3/60), prakticky nevidomé (zraková ostrost < 3/60 nebo zorné pole < 10°), nevidomé (zraková ostrost < 1/60 nebo zorné pole < 5°) a úplně slepé (nepřesný světlocit či jeho ztráta). Termín pacient se zbytky zraku označuje nemocného s viděním v rozsahu těžké slabozrakosti až praktické slepoty [2]. Rozdělení do kategorií zrakové ostrosti a slepoty publikované v české literatuře jsou většinou ve shodě s kategorizací zrakového postižení podle WHO [3]. Procházková však odlišně uvádí jako praktickou nevidomost zrakovou ostrost 1/60 – světlocit a omezení zorného pole do 5° kolem centrální fixace [4].
V ČR bylo podle statistické ročenky Ministerstva zdravotnictví ČR v roce 2011 evidováno 99 779 diabetiků s diabetickou retinopatií (12,1 %) [5]. Z toho proliferativní forma DR (obr. 3 a 4) byla zjištěna u 25 051 diabetiků, což představuje 3 % z celkového počtu diabetiků a 25,1 % z počtu diabetiků s DR (graf 3 a 4).
Graf 3. Nárůst počtu diabetiků s diabetickou retinopatií vzhledem k roku 2005 (index rok 2005 = 100 %). 
Graf 4. Meziroční nárůsty (v %) diabetické retinopatie v období 2005–2011. 
Využití telemedicíny
Růst prevalence DM a pokles nákladů teletechnologií umožňují rychlý rozvoj využívání telemedicíny ke zjištění DR. Telemedicínské programy se zaměřením na DR jsou uplatňovány např. v Austrálii, Kanadě a USA. V Evropě je telescreening DR podporován Evropskou komisí, a to zejména v ČR, Dánsku, Německu, Irsku a Velké Británii. Zobrazovací systémy v teleoftalmologii se opírají o využívání nonmydriatických i mydriatických kamer. V ČR je zvažováno zkvalitnění vyšetřování očního pozadí, s důrazem na systematické uplatňování větší dostupnosti, pružnosti a selektivity u běžných pacientů, a to zejména využitím sítnicové kamery v ambulanci diabetologa. Vyhodnocení zaslaných digitálních snímků pak následně provede spádový oftalmolog. Tento specialista pak rozhodne, zda pacient musí být vyšetřen v jeho ambulanci nebo zda bude další kontrola provedena opět diabetologem, včetně zhotovení dalších digitálních fotografií očního pozadí. Cílem popsaného společného návrhu diabetologů a oftalmologů je podstatně plošně rozšířit vyšetření sítnice v populaci pacientů s DM a zároveň snížit náklady na léčbu DR. Telemedicína se stává součástí nových metod lékařské diagnostiky, které zlepšují dostupnost a kvalitu oftalmologické péče, umožňují finančně efektivnější a účinné řešení diabetických očních komplikací pro většinu diabetiků.
Závěr
Systematický screening diabetických očních komplikací umožňuje včasné zařazení diabetika do celoživotní léčebně preventivní oftalmologické péče. Sledovaným nemocným je prováděna podle závažnosti rozvoje DR laserová koagulace sítnice, léčba inhibitory růstových faktorů a/nebo chirurgická léčba sítnicových komplikací pars plana vitrektomií. Edukace nemocného a jeho aktivní spoluúčast má vedle spolupráce diabetologa a oftalmologa nezastupitelné místo v prevenci vzniku a vývoje diabetických očních komplikací. Zásadními aspekty efektivní prevence vzniku a vývoje diabetických očních komplikací jsou spolupráce diabetologa a oftalmologa, edukace nemocných a jejich aktivní přístup k léčbě.
doc. MUDr. Bohdana Kalvodová, CSc.
www.vfn.cz
e-mail: kalvodova.bohdana@vfn.cz
Doručeno do redakce: 21. 1. 2013
Zdroje
1. Hronová M, Kalvodová B. Diabetická retinopatie. Lékařské listy 2012; 7 : 21–23.
2. Diagnostika a léčba očních chorob v praxi. The Wills Eye Manual, Triton 2004; 560.
3. Sosna T et al. Diabetická retinopatie – rizikové faktory, prevence a terapie, souborný referát. Čes. a slov. Oftal 2010; 66 : 195–203.
4. Procházková L. Posudková kritéria v oftalmologii. Čes. a slov. Oftal 2012; 68 : 82–83.
5. Aktuální informace. ÚZIS ČR 2012; 39 : 1–6.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2013 Číslo 3- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
- S prof. Vladimírem Paličkou o racionální suplementaci kalcia a vitaminu D v každodenní praxi
-
Všechny články tohoto čísla
- Co nám přinesla největší studie v historii diabetologie?
- Změny hmotnosti a kompenzace diabetu (HbA1c) u nemocných s diabetes mellitus 2. typu po přidání exenatidu (Byetta) ke stávající léčbě ve 28 diabetologických ambulancích v ČR – studie BIBY-I (sledování 3–12 měsíců)
- Patofyziologie diabetické retinopatie
- Rizikové faktory diabetické retinopatie
- Současný stav diagnostiky a screeningu diabetické retinopatie a diabetického makulárního edému
- Přínos pars plana vitrektomie pro řešení komplikací proliferativní diabetické retinopatie
- Léčba diabetického makulárního edému
- Diabetická nefropatie/diabetické onemocnění ledvin
- Inkretinová terapie a diabetická retinopatie
- Současnost a perspektivy léčby inzulinem
- Diabetická retinopatie v Národním diabetologickém programu 2012–2022
- Problémy při sledování pacientů s diabetickou retinopatií
- Progrese diabetické retinopatie v těhotenství
- Diabetický makulární edém v posledním trimestru gravidity
- Řešení diabetického makulárního edému u diabetika 1. typu – chyby v mezioborové spolupráci
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Diabetická nefropatie/diabetické onemocnění ledvin
- Léčba diabetického makulárního edému
- Progrese diabetické retinopatie v těhotenství
- Patofyziologie diabetické retinopatie
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



