-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Granulomatózní mastitida − možnosti léčby a naše zkušenosti
Granulomatous mastitis − treatment options and our experience
Granulomatous mastitis (GM) is a rare benign inflammatory disease of the breast, first described by Kessler and Wolloch in 1972. Clinically, it can present as unilateral, sometimes painful, increasing breast resistance, or as a hard, irregular mass. Sonography is the most useful diagnostic method for GM evaluation. The only method for definitive diagnosis is the use of biopsy. In histological findings, GM is characterized by non-caseifying granulomas, often associated with microabscess and fistula formation. There is considerable heterogeneity in treatment options; this may explain the high recurrence rate which is close to 50%. Such a high recurrence rate is alarming and proves that current treatments are suboptimal. Two treatment options are discussed worldwide: conservative strategies involving drug therapy with corticosteroids versus a surgical approach involving partial or total mastectomy. All conservative treatment options are associated with a high risk of recurrence, and most patients require surgery in the end. Thorough excision of inflammatory tissue is crucial for successful treatment while negative surgical margins are associated with a low recurrence rate. The surgical approach to GM requires sufficient radicality and presumes knowledge in the field of reconstructive breast surgery, similarly to oncosurgical breast conservation operations. However, alternatives to GM treatment with oral steroids may be acceptable for patients concerned about surgery. This article presents six case reports of patients treated at our department.
Keywords:
granulomatous mastitis − breast-conserving surgery − corticosteroids
Autoři: D. Toman; J. Prokop; O. Kubala; M. Kepičová; P. Jelínek; P. Vávra
Působiště autorů: Chirurgická klinika Fakultní nemocnice Ostrava
Vyšlo v časopise: Rozhl. Chir., 2021, roč. 100, č. 4, s. 192-175.
Kategorie: Kazuistika
doi: https://doi.org/10.33699/PIS.2021.100.4.Souhrn
Granulomatózní mastitida (GM) je vzácné benigní zánětlivé onemocnění prsu, které bylo poprvé popsáno Kesslerem a Wollochem v roce 1972. Klinicky se může projevovat jako jednostranná, občas bolestivá, zvětšující se rezistence prsu nebo jako tvrdá nepravidelná masa. Pro hodnocení GM je sonografie nejužitečnější diagnostickou metodou. K jisté verifikaci tohoto onemocnění však vede až odebrání bioptického vzorku. Histologicky je GM charakterizována nekaseifikujícími granulomy, často ve spojení s tvorbou mikroabscesů a píštěle. Pokud jde o preferenci léčby, existuje značná heterogenita, což může vysvětlit vysokou míru recidivy, která se se blíží až k 50 %. Taková vysoká míra recidivy je alarmující a dokazuje, že současné způsoby léčby nejsou optimální. Ve světě jsou diskutovány 2 možnosti léčby: konzervativní strategie zahrnující medikamentózní terapii kortikosteroidy proti chirurgickému přístupu ve smyslu parciální nebo totální mastektomie. Všechny možnosti konzervativní léčby jsou spojeny s vysokým rizikem recidivy a většina pacientů nakonec vyžaduje chirurgický výkon. Rozhodující pro úspěšnou léčbu je důkladná excize zánětlivé tkáně, přičemž negativní chirurgické okraje jsou spojeny s nízkou mírou recidivy. Operační přístup ke GM vyžaduje dostatečnou radikalitu a předpokládá znalosti v oblasti rekonstrukční chirurgie prsu, podobně jako při onkochirurgických záchovných operacích prsu. Pro pacienty s obavami z rozsáhlejší chirurgické intervence však mohou být přijatelné alternativy léčby GM s užíváním perorálních steroidů. V tomto článku prezentujeme 6 kazuistik pacientů léčených na našem pracovišti.
Klíčová slova:
granulomatózní mastitida − prs záchovný výkon − kortikosteroidy
Úvod
Granulomatózní mastitida (GM) je vzácné benigní zánětlivé onemocnění prsu, které bylo poprvé popsáno Kesslerem a Wollochem v roce 1972 [1]. Je histopatologicky charakterizováno přítomností epiteloidních a vícejaderných granulomů obřích buněk omezených na centrální lalůčky s mikroabscesy [2]. Palpačně je zánětlivé ložisko nápadně tuhé. Jeho podstatnou část tvoří granulační tkáň. Nedostatek specificity v zobrazovacích technikách, jako jsou ultrazvuk, mamografie, magnetická rezonance (MRI) nebo výpočetní tomografie (CT), činí diagnostiku GM náročnou. GM proto stále zůstává výzvou jak pro klinického lékaře, tak pro pacienta, který často musí trpět zdlouhavým průběhem onemocnění s významným dopadem na kvalitu života. Před zvážením diagnózy GM je obvykle nutné vyloučit různé příčiny mastitidy a především malignitu. Jedinou metodou pro definitivní diagnózu však zůstává použití biopsie. V tomto článku pojednáváme o etiologii, klinickém projevu a diagnostice GM a prezentujeme 6 kazuistik pacientů léčených na našem pracovišti.
Prevalence a etiologie
Od první prezentace GM Kesslerem z r. 1972 byly publikovány stovky případů z celého světa, přesto je GM vzácnou diagnózou, odhadovaný výskyt v USA je 2,4 na 100 000 žen [3]. Skutečnost, že většina případů v USA je převážně u pacientů jiné než bílé rasy naznačuje, že výskyt v Evropě je ještě menší [4]. Diskutuje se o vyšší prevalenci GM u žen asijského, hispánského a arabského původu [5]. Výskyt u čínských žen se odhaduje podle různých studií přibližně na 3,5 % z benigních onemocnění prsů [6]. Přestože faktory, jako jsou těhotenství, kojení, lokálně autoimunitní proces, infekce, chemické reakce vyvolané užíváním perorální antikoncepce, byly považovány za možné důvody GM, její etiologie a patogeneze zůstávají nejasné. Jako jedna z příčin byla popisována i hyperprolaktinemie, v jejímž důsledku dochází k patologické alveolární sekreci, přičemž sekret nemůže odtékat a hromadí se v duktech, které se dilatují s následným vytvořením granulomatózních zánětů, které se mohou sekundárně infikovat [7]. Ačkoli se uvádí, že věk pacientů s GM se může pohybovat od 11 do 80 let, vysoce rizikovou skupinou jsou ženy ve věku mezi 30 a 40 lety [8].
Klinické projevy
Klinické a radiologické nálezy GM jsou velmi podobné jako u karcinomu prsu.
Může se projevovat jako jednostranná, občas bolestivá, zvětšující se rezistence prsu nebo jako tvrdá nepravidelná masa, zesílení kůže, fixace kůže a vtažení bradavek, což ztěžuje rozlišení od rakoviny prsu podle klinických a paraklinických diagnostických výstupů. To také vede ke zpoždění diagnostiky. Na mamografii je nejběžnějším nálezem fokální asymetrie, která není spojena s mikrokalcifikacemi, noduly s definovaným okrajem jsou popisovány méně často. Pro hodnocení GM je sonografie nejužitečnější diagnostickou metodou. Tato technika poskytuje cenné informace o strukturálních změnách, jako jsou výpotky, záněty parenchymu a tukové tkáně, ložiska abscesu a fistulační trakty. Taková zjištění jsou klíčem k rozlišení podezřelých lézí od malignity [9]. Mezi nejčastější ultrazvukové nálezy patří jedna nebo více nepravidelných hypoechogenních hmot spojených se zvýšenou echogenitou parenchymu. Dopplerometrické vyšetření prokazuje zvýšení vaskularizace [5].
Na MRI byly nejčastějším nálezem změny fokální nebo difuzní asymetrické intenzity signálu bez významného zvýraznění efektu v mase tkáně [10]. Přestože zobrazovací metody poskytují mnoho poznatků, jsou tyto nálezy nespecifické a mohou napodobovat nálezy v případě karcinomu prsu [1]. Dosud neexistuje neinvazivní diagnostický nástroj, který by potvrdil diagnózu GM a pomohl ji odlišit od rakoviny prsu. V jedné studii bylo prokázáno, že hladiny interleukinu IL-33 u pacientů s histologickou diagnózou GM byly vyšší než u pacientů s rakovinou prsu, a to se senzitivitou 93,75 %, tak i vysokou specificitou 96 %, při diferenciaci GM od rakoviny prsu. Proto mohou hladiny IL-33, pokud se používají v kombinaci s ultrazvukem a mamografem, vést k diagnóze GM. Jedinou metodou pro definitivní diagnózu však zůstává použití biopsie [11]. Lze tedy použít jak aspirační biopsie tenkou jehlou (fine-needle aspiration (FNA), tak core cut biopsii (CCB). Ukázalo se, že CCB je diagnostická u 94,5 % pacientů, zatímco FNA pomůže k definitivní diagnostice jen u 39 % pacientů, což vysvětluje její diskutabilní roli [12]. Navíc FNA nemusí vždy rozlišovat mezi GM a jinými granulomatózními chorobami prsu. Získání histologického vzorku je tedy hlavním bodem diagnostiky, buď metodou CCB, nebo otevřenou cestou. Histologicky je GM charakterizována nekaseifikujícími granulomy uvnitř i kolem lalůčků, často ve spojení s tvorbou mikroabscesů a píštěle [13].
Naše zkušenosti
Za období 2015−2020 bylo v naší režii léčeno 6 pacientek ve věku 34−54 let. Primární přístup k léčbě byl vždy veden zpočátku konzervativně, to znamená empiricky aplikovanými antibiotiky, popř. drobnými chirurgickými intervencemi, vedenými obecnými pravidly při zánětlivých procesech. U 2 pacientek, při recidivě zánětu, pak byla po domluvě s revmatology nasazena kortikoidní terapie, a to na dobu cca 3−4 měsíců. I po přeléčení kortikoidy v těchto případech jsme pak po domluvě s pacientkami přistoupili k operačnímu řešení a resekci postižené části prsu. Osídlení zánětu mikroby považujeme za sekundární. Logicky zdůvodnitelné podání antibiotik (ATB) je před stanovením diagnózy GM, při průkazu mikrobiálního agens, dále pak v perioperačním období v režimu chráněného koagula.
Kazuistika 1
Pacientka, 54 let, byla předána do naší ambulance k dalšímu řešení pro ztužení žlázy v zevních kvadrantech (ZKK) vlevo, velikosti 10×5 cm s vtažením kůže a zarudnutím a také s šedým výtokem z prsu. Před naší péčí měla potíže a byla sledována asi 4 měsíce i s nasazenou ATB terapií, po které zarudnutí přechodně odeznělo. Následně se opakovaně dle CCB prokázal výskyt Langhansových buněk bez malignity. Lokálně šlo tedy o opakované záněty, bez regrese, klinicky nález odpovídal chronickému zánětu pod obrazem GM. Byla indikována radikální exstirpace zánětlivého ložiska. Výkon i pooperační průběh proběhly bez komplikací, pacientka se zhojila primárně. Histologicky byly potvrzeny chronické abscesy, bez malignity, bez recidivy. Obdobný nález se ztužením žlázy v ZKK následoval v druhém prsu s odstupem 3 let, sonograficky bez tekutinové kolekce, CCB bez maligních buněk, jen zánětlivá celulizace. Mastitida byla i zde opakovaně s tvorbou abscesových kolekcí s nutnosti incizí a drenáže. Po předchozí osobní zkušenosti pacientky a po domluvě s ní bylo přistoupeno k operačnímu řešení s radikální exstirpací. Operace proběhla v rozsahu kvadrantektomie. Pacientka se zhojila primárně, bez recidivy.
Kazuistika 2
Pacientka, 34 let, byla odeslána pro USG nález prosáklé tkáně prsní žlázy vlevo odpovídající mastitidě, bez
tekutinové kolekce, s hmatným bolestivým podkožním infiltrátem na rozhraní horních kvadrantů vlevo. Empiricky jí byla nasazena ATB. I přes zavedenou ATB terapii indurace přetrvávala v rozsahu cca 10×15 cm, bez fluktuace, kontrolní USG neprokázalo tekutinové kolekce. Provedená CCB prokázala jen zánětlivé změny bez malignity. Nedošlo k regresi nálezu. Postižená oblast nad dvorcem horních kvadrantů (HKK) zaujímala asi 10×10×10 cm, kde byl hmatný velký tuhý tumor bez fluktuace či zarudnutí. Vzhledem k tomu, že šlo o zánětlivý tumor, jehož autoimunní ani maligní etiologie nebyla CCB prokázána, a současně nedocházelo k regresi nálezu, byla pacientka indikována k exstirpaci celé postižené oblasti. Následovala operace s odstraněním asi 400 g ložiska. Histologie ukázala nález nespecifické granulační mastitidy. Pacientka se zhojila primárně, bez recidivy.Kazuistika 3
Pacientka, 39 let, byla odeslána praktickým lékařem na naši chirurgickou ambulanci pro bolestivost a výtok z levého prsu, kde bylo ztužení ve vnitřním horním kvadrantu (VHK) asi 10×15 cm. Byla nasazena ATB a doporučeny další kontroly v mamologické ambulanci. Po přeléčení ATB přetrvávalo ztužení prsu. Následné vyšetření USG ukázalo nález infiltrace prsní tkáně. Vyšetření CCB neprokázalo maligní buňky, jen zánětlivou celulizaci. Pro recidivu zarudnutí byla opětovně nasazena ATB, došlo k ohraničení ložiska velikosti 3×3 cm, ze kterého jsme odsáli asi 3 ml smetanového hnisu a odeslali na bakteriologické vyšetření (BV), které bylo negativní. Došlo k rozvoji fistulace, která byla pravidelně převazována, ale nález byl stále bez zlepšení. Internista vyloučil autoimunitní příčinu. Pacientka byla indikována k excizi zánětem postižené části prsu, s histologickým nálezem odpovídajícím obrazu granulomatózní lobulární mastitidy. Hojení rány probíhalo sekundárně s pravidelnými proplachy antiseptiky, bez recidivy.
Kazuistika 4
Pacientka, 35 let, byla odeslána z gynekologické ambulance pro zarudnutí prsu v ZKK vpravo, s již nasazenými ATB. Ložisko ztužení prsu o velikosti 8×5 cm bylo zarudlé, bez fluktuace, bez sekrece. USG nález ukázal zánětlivé prosáknutí tkáně, bez tekutinové kolekce. Pokračovali jsme v podávání ATB. Při další kontrole jsme zaznamenali nález suspektní tekutinové kolekce, odsáli jsme asi 2 ml bělavého hnisu a odeslali na BV. Výsledek byl však negativní. Při ATB terapii a převazech došlo ke zklidnění zánětu, ale indurace přetrvávala. CCB nález ukázal exacerbovaný chronický zánět s obrazem GM. USG prokázala regresi nálezu. Po pár dnech ale opět došlo ke vzniku rezistence i s fluktuací, vypunktovali jsme opět malé množství bělavého hnisu, ale nález BV byl opět negativní. Provedli jsme incizi s otevřením abscesové kavity. Byl konzultován revmatolog, následně nasazeny kortikosteroidy na dobu 3 měsíců. Došlo však jen k mírné regresi nálezu, se vznikem opětovného retenčního abscesu. Pacientka byla tedy indikována k chirurgickému řešení s radikální exstirpací zánětu i s traktem píštělí. Provedli jsme operaci v rozsahu kvadrantektomie. Pacientka se zhojila per primam, bez recidivy.
Kazuistika 5
Pacientka, 37 let, byla odeslána k dispenzarizaci z jiného mamodiagnostického pracoviště pro vtahování mamily vlevo a s nálezem rezistence v dolním vnitřním kvadrantu (DVK) trvajícím asi 4 měsíce. Měla již provedenou CCB, ze které byly patrné pouze mastopatické změny a chronicky probíhající zánětlivý proces, malignita byla vyloučena. Tyto epizody mastitid byly u pacientky v delším časovém horizontu opakovaně řešeny abscesovými kolekcemi s incizemi, kultivace hnisu byla vždy negativní. V naší režii provedené vyšetření CCB prokázalo chronický zánět bez malignity. Při další hnisavé kolekci a incizi BV prokázalo přítomnost aktinomycet. Léčbu jsme nastavili po konzultaci s ATB střediskem a klinikou infekčního lékařství za měsíční hospitalizace intravenózním penicilinem. Postupně se stav zklidnil. ATB léčba probíhala celkem 6 měsíců v režii infekční kliniky. Následoval však opětovný rozvoj abscesové kolekce v prsu s nutností incize a drenáže. Po konzultaci s revmatologem jsme nasadili kortikosteroidy celkem na 3 měsíce, po kterých se nález zklidnil, ale přetrvávaly indurace a fistulace. Pro floridní prolongovaný recidivující zánět byla pacientka indikována k radikální exstirpaci zánětem postiženého úseku žlázy. Operaci jsme provedli s přístupem dle Benelliho, s nutnosti odstranění téměř poloviny prsní žlázy a její peroperační rekonstrukcí rotačními periferními pedikly. Histologický nález ukázal chronický zánět. Pacientka se zhojila per primam, bez recidivy.
Kazuistika 6
Pacientka, 36 let, trpěla původně bolestí pravého prsu trvající 2 měsíce, měla negativní USG. Následně se u ní rozvinula indurace s nutností incize, která však byla bez efektu. Následovala operační revize na jiném pracovišti a ATB léčba. Po odstranění drénu se však opět rozvinula indurace. Byla provedena CCB se známkami chronického floridního zánětu s granulomatózní složkou. Následně opět došlo k progresi lokálního nálezu, kde se objevila na USG ve vnitřních kvadrantech (VKK) nekompresibilní zánětlivá formace 3×3 cm s choboty vedoucími k místu jizvy v horním vnitřním kvadrantu (HVK). Opětovně jsme provedli CCB, evakuovali asi 10 ml hnisavého retenčního výpotku, ale BV ukázalo negativní nález. Vzhledem k chronickému recidivujícímu zánětu s fistulacemi byla pacientka indikována k radikální exstirpaci. Rozsah postižení tkáně prsu byl předoperačně vyznačen na kůži (Obr. 1). Přístupem dle Benelliho byl zajištěn dostatečný přístup k ložisku zánětu, který komunikoval i s oblastí mamily. Jak resekční, tak i následný rekonstrukční výkon s vyplněním defektu po odstranění části prsní žlázy byl obdobný jako u onkoplastických prs záchovných výkonů (Obr. 2). Po tomto chirurgickém výkonu již nedošlo k opětovné recidivě zánětu (Obr. 3).
Obr. 1. Předoperační označení rozsahu resekce prsu s GM
Fig. 1: Preoperative marking for breast resection due to GM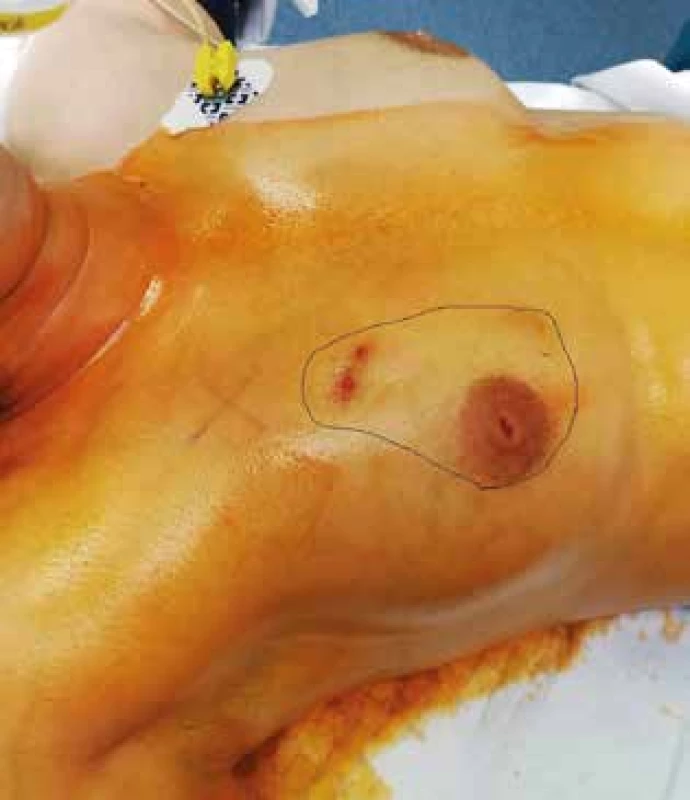
Obr. 2. Peroperační rozsah resekce zánětem postižené tkáně
Fig. 2: Intraoperative extent of resection of the affected tissue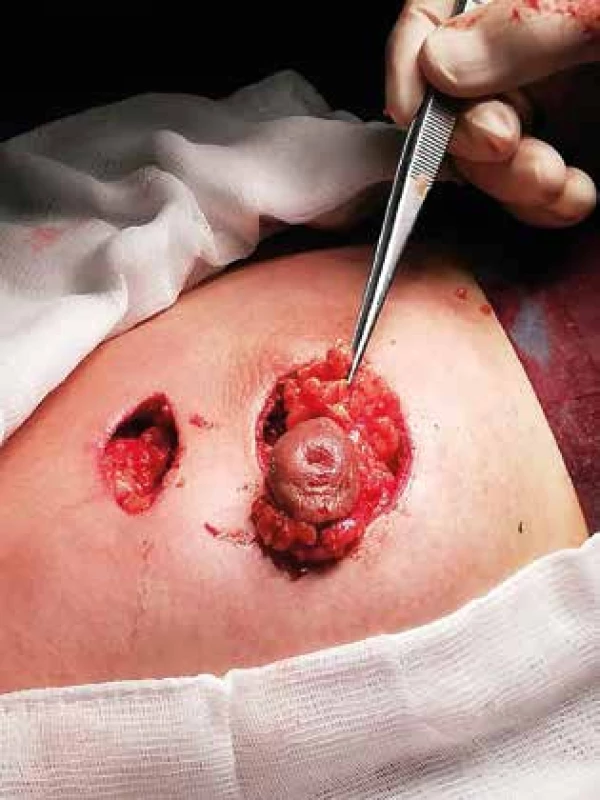
Obr. 3. Pooperační výsledek po resekci prsu
Fig. 3: Postoperative outcome of breast resection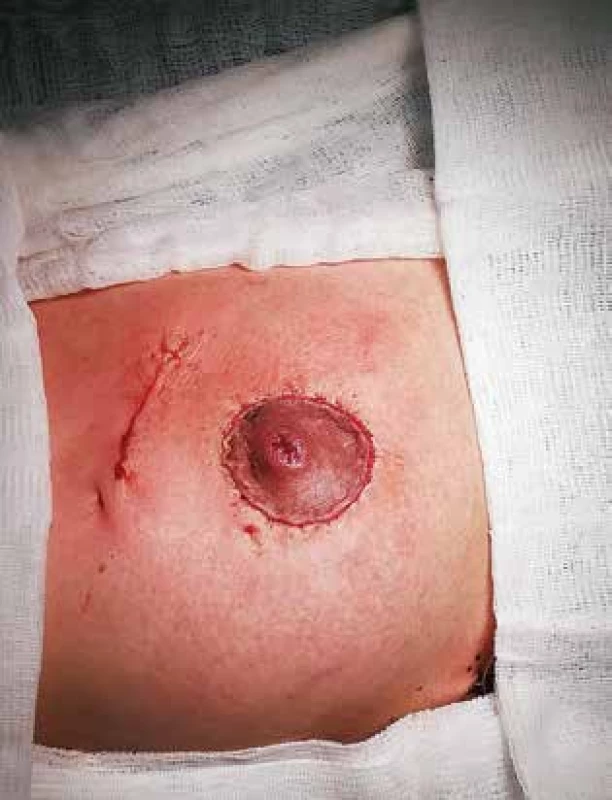
Diskuze
Léčba GM je spojena s opakujícími se riziky recidivy, která vyžadují dlouhodobou pečlivou dispenzarizaci. Pokud jde o preferenci léčby, existuje značná heterogenita, což může vysvětlit vysokou míru recidivy, která se blíží až k 50 % [13]. Taková vysoká míra recidivy je alarmující a dokazuje, že současné způsoby léčby nejsou optimální. Navíc se ukázalo, že průměrná doba do uzdravení je více než 1 rok, přičemž mnoho pacientů podstoupilo řadu léčebných procedur a skončilo s chronickým a opakujícím se onemocněním [14]. I v souboru našich pacientek se jednalo o dlouhodobé onemocnění, kdy v průměru od doby prvních příznaků do celkového vyléčení uběhla doba přibližně 6 měsíců.
Při diagnostice GM jsou v literatuře diskutovány dvě možnosti léčby: konzervativní strategie zahrnující medikamentózní terapii kortikosteroidy proti chirurgickému přístupu ve smyslu parciální nebo ve zcela výjimečných případech totální mastektomie [15].
Konzervativní nechirurgická léčba
V roce 1980 DeHerthogh a kol. [16] nejprve doporučil léčbu vysokými dávkami kortikosteroidů s Prednisonem (30 mg/den) po dobu nejméně 2 měsíců. Obecně to vede ke zmenšení průměru léze, ale také k řadě vedlejších účinků, jako jsou přírůstek hmotnosti, hyperglykemie a riziko rozvoje Cushingova syndromu. Přes tyto vedlejší účinky se tento přístup stal standardem péče. Freeman a kol. [17] navrhli režim s nižší dávkou 16 mg Prednisonu dvakrát denně po dobu 2 týdnů a pomalé snižování po dobu 2 měsíců. Podle jejich údajů u 2 ze 3 pacientů léčba selhala a pacienti také trpěli nežádoucími účinky kortikosteroidů. Dle Kellera a kol. [18] prokázala úspěch terapie vysokými dávkami Prednisonu až do 1 mg/kg/den. Doba aplikace steroidů se pohybovala mezi 2 a 6 měsíci a míra recidivy byla 15 %. Dle DeHertogh et al. se již dříve ukázalo, že tato léčba pomáhá zmenšit lézi před operací [16]. U 2 ze 6 pacientek v našem souboru jsme se po domluvě s revmatologem rozhodli zařadit do léčby i aplikaci kortikosteroidů. Léčba probíhala 3−4 měsíce, kde i po užívání kortikosteroidů došlo k opětovné recidivě zánětu, což vedlo následně k operačnímu řešení. Aktuálně probíhá v Peking Union Medical College Hospital studie zaměřená na potřebu dalšího snižování expozice kortikosteroidy u pacienta. Studie zkoumá účinek topického 0,1% hydrokortizon-butyrátového krému aplikovaného na oblast zánětu dvakrát denně obden proti široké lokální excizi postižené tkáně (ClinicalTrials.gov Identifier: NCT02959580). Imunosupresiva, jako jsou methotrexat a azathioprin, byla považována za alternativy v případě recidivy nebo v případě škodlivých vedlejších účinků Prednisonu. Důkazy pro tento přístup jsou omezené a vycházejí pouze z několika kazuistik [5,19]. Navíc je sporné, zda je methotrexat pro ženy v plodném věku rozumnou možností léčby [20]. Nicméně všechny možnosti konzervativní léčby jsou spojeny s vysokým rizikem recidivy a většina pacientů nakonec vyžaduje chirurgický výkon, jak dokazují i naše zkušenosti.
Chirurgická léčba
Pro většinu chirurgů je operační výkon nejúčinnější léčbou GM a měl by být preferovaným přístupem první linie [6]. U námi operovaných pacientek jsme nejdříve probrali individuálně rozsah plánované operace, protože rozhodující pro úspěšnou léčbu je důkladná excize zánětlivé tkáně [21]. Nelze se ovšem úplně vyhnout recidivě po operaci, v literatuře je popisována míra recidivy 5,5–50,0 % [22]. Zkušenosti Akça a kol. [23] prokázaly, že široká chirurgická excize byla spojena s nižší mírou komplikací než výkon s omezenou excizí. V sestavě našich 6 pacientek jsme neměli doposud žádnou recidivu na stejné straně, v jednom ze 6 (16 %) případů došlo k de novo vytvoření ložiska GM v druhém prsu. Negativní chirurgické okraje zánětlivé tkáně jsou spojeny s nízkou mírou recidivy, což se prokázalo i u námi operovaných pacientek. Předpokládá se, že je obtížné přesně posoudit rozsah exstirpované tkáně během operace [23]. Proto je nevyhnutelná dostatečně radikální excize, aby se snížilo riziko recidivy. V popsané studii byli všichni pacienti podrobeni důkladné excizi zánětlivé tkáně, a dokonce i částečné excizi vtažené bradavky s následnou rekonstrukcí bradavky. Při této modifikaci léčby nebyla pozorována žádná recidiva. Poškození normálního tvaru prsu však mělo na některé pacientky významný psychologický účinek. V takových případech je ke zvážení konzultace plastického chirurga s eventuální rekonstrukcí prsu. V metaanalýze Lei a kol. [24], kde jsou porovnávány metody léčby, jak chirurgické výkony samostatně, tak perorální steroidy a perorální steroidy s následnými chirurgickými intervencemi, byly souhrnné odhady míry kompletní remise u 90,6 %, 71,8 % a 94,5 %. Souhrnné odhady míry recidivy byly 6,8 %, 20,9 % a 4,0 %. V případech našich 4 pacientek jsme docílili kompletní remise po primárně indikovaném chirurgickém zákroku ve všech 4 případech (100 %). Ve 2 případech, kdy jsme po domluvě s revmatologem přistoupili k léčbě kortikosteroidy, došlo i přes zavedenou léčbu k relapsu GM s nutnou radikální exstirpací, kdy se se obě pacientky primárně zhojily, bez recidivy. Chirurgická léčba i tady, v porovnání prací Lei a kol., prokázala vysokou míru kompletní remise a nízkou míru recidivy, se steroidy nebo bez nich. Proto i dle našeho názoru by byla vhodná pro pacienty vyžadující rychlou remisi onemocnění. Pro pacientky s obavami z rozsáhlejší chirurgické intervence však mohou být přijatelné alternativy léčby GM s užíváním perorálních steroidů.
Závěr
Ve 4 z 6 případů jsme postupovali primárně aktivně chirurgicky, bez kortikoterapie, kdy jsme provedli resekci prsu. V těchto případech se nám možnost chirurgického řešení potvrdila jako výhodnější volba, s následným primárním zhojením a bez další recidivy. U všech 6 pacientek byl histologicky potvrzen chronický granulomatózní zánět, ve 2 případech i s abscesovými ložisky. Všechny pacientky měly čisté resekční okraje, bez známek chronického zánětu. Bakteriologické vyšetření bylo pozitivní jen v jednom případě, kdy byly zachyceny aktinomycety. V tomto případě výkonu předcházela dlouhodobá terapie infektu, eradikace aktinomycet byla velmi obtížná a jejich přítomnost pokládáme za sekundární osídlení fistulujícího zánětu prsu typu GM.
Rozhodnutí o tom, v jaké fázi se chirurgický výkon provádí, závisí na individuálním klinickém hodnocení pacienta, stejně tak jako volba chirurgické techniky, která se pohybuje od široké excize až ve zcela výjimečných případech po mastektomii s následným plastickým rekonstrukčním výkonem. Operační přístup ke GM vyžaduje dostatečnou radikalitu a předpokládá znalosti v oblasti rekonstrukční chirurgie prsu, podobně jako při onkoplastických záchovných operacích prsu. Tento přístup považujeme za základní podmínku k zajištění optimálního hojení a zamezení další recidivy GM. Rozhodnutí, zda je upřednostňován primární chirurgický výkon, nebo kombinovaná léčba společně s kortikoidy, může také záviset na ověřených zkušenostech chirurgického pracoviště a spolupráci s pacientem.
Podpořeno MZ ČR – RVO – FNOs/2020
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise, s výjimkou kongresových abstrakt a doporučených postupů.
MUDr. Daniel Toman
Francouzská 3
Ostrava-Poruba 708 00
e-mail: daniel.toman@fno.cz
ORCID : 0000-0002-6627-3162
Zdroje
- Kessler E, Wolloch Y. Granulomatous mastitis: a lesion clinically simulating carcinoma. AM J Clin Pathol. 1972;58 : 642−646. doi: 10.1093/ajcp/58.6.642.
- Tuli R, O‘Hara BJ, Hines J, et al. Idiopathic granulomatous mastitis masquerading as carcinoma of the breast: A case report and review of the literature. Int Semin Surg Oncol. 2007;4 : 21. doi: 10.1186/1477-7800-4-21.
- Centers for Disease Control and Prevention (CDC). Idiopathic granulomatous mastitis in Hispanic women − Indiana, 2006±2008. MMWR Morb Mortal Wkly Rep. 2009;58(47):1317−1321.
- Huyser M, Kieran J, Myers S, et al. Review of idiopathic granulomatous mastitis in the Southwest Native American population. Presentation at The American Society of Breast Surgeons, 19th Annual Meeting 2018, Orlando.
- Sheybany, F, Sarvghad, MR, Naderi HR, et al. Treatment for and clinical characteristics of granulomatous mastitis. Obstet Gynecol. 2015;125 : 801−807. doi: 10.1097/AOG.0000000000000734.
- Jiang L, Li X, Sun B, et al. Clinicopathological features of granulomatous lobular mastitis and mammary duct ectasia. Oncol Lett. 2020;19 : 840−848. doi: 10.3892/ol.2019.11156.
- Cserni G, Szajki K. Granulomatous lobular mastitis following drug-induced galactorrhea and blunt trauma. Breast J. 1999;5 : 398–403. doi: 10.1046/j.1524-4741.1999.97040.x.
- Pereira FA, Mudgil AV, Macias ES, et al. Idiopathic granulomatous lobular mastitis. Int J Dermatol. 2012;51 : 142–151. doi: 10.1111/j.1365-4632.2011.05168.x.
- Velidedeoglu M, Kilic F, Mete B, et al. Bilateral idiopathic granulomatous mastitis. Asian J Surg. 2016;39(1):e12–e20. doi: 10.1016/j.asjsur.2015.02.003.
- Aslan H, Pourbagher A, Colakoglu T. Idiopathic granulomatous mastitis: magnetic resonance imaging findings with diffusion MRI. Acta Radiologica 2015;57(7):796–801. doi: 10.1177/0284185115609804.
- Yigitbasi MR, Guntas G, Atak T, et al. The role of interleukin-33 as an inflammatory marker in differential diagnosis of idiopathic granulomatous mastitis and breast cancer. J Invest Surg. 2016;30(4):272–276. doi: 10.1080/08941939.2016.1240270.
- Hovanessian Larsen LJ, Peyvandi B, Klipfel N, et al. Granulomatous lobular mastitis: imaging, diagnosis, and treatment. Am J Roentgenol. 2009;193(2):574–581. doi: 10.2214/AJR.08.1528.
- Al-Khaffaf B, Knox F, Bundred NJ. Idiopathic granulomatous mastitis: a 25-year experience. J Am Coll Surg. 2008;206(2):269–273. doi: 10.1016/j.jamcollsurg.2007.07.041.
- Taylor GB, Paviour SD, Musaad S, et al. A clinicopathological review of 34 cases of inflammatory breast disease showing an association between corynebacteria infection and granulomatous mastitis. Pathology 2003;35(2):109–119.
- Wolfrum A, Kümmel S, Theuerkauf I, et al. Granulomatous mastitis: A therapeutic and diagnostic challenge. Breast Care 2018;13 : 413−418. doi: 10.1159/000495146.
- DeHertogh DA, Rossof AH, Harris AA, et al. Prednisone management of granulomatous mastitis. N Engl J Med. 1980;303 : 799−800. doi:10.1056/NEJM198010023031406.
- Freeman CM, Xia BT, Lewis JD, et al. Idiopathic granulomatous mastitis: a diagnostic and therapeutic challenge. Am J of Surg. 2017;214 : 701−706. doi:10.1016/j.amjsurg.2017.07.002.
- Keller K, Meisel C, Petzold A, et al. Granulomatöse Mastitis - möglicher diagnostischer und therapeutischer Ablauf anhand von Fallbeispielen. Senologie 2018;15:e23. doi:10.1055/s-0038-1651735.
- Calis H, Karabeyoglu SM. Follow-up of granulomatous mastitis with monitoring versus surgery. Breast Dis. 2017;37 : 69−72. doi: 10.3233/BD-160259.
- Wong SCY, Poon RWS, Chen JHK, et al. Corynebacterium kroppenstedtii is an emerging cause of mastitis especially in patients with psychiatric illness on antipsychotic medication. Open Forum Infect Dis. 2017;4:ofx096. doi: 10.1093/ofid/ofx096.
- Stary CM, Lee YS, Balfour J. Idiopathic granulomatous mastitis associated with corynebacterium sp. infection. Hawaii Med J. 2011;70 : 99–101.
- Ocal K, Dag A, Turkmenoglu O, et al. Granulomatous mastitis: Clinical, pathological features, and management. Breast J. 2010;16 : 176–182. doi: 10.1111/j.1524-4741.2009.00879.x.
- Akça T, Çolak T, Çağlıkülekçi M, et al. Intestinal perforation in Wegener‘s granulomatosis: A case report. Ulus Travma Acil Cerrahi Derg. 2005;11 : 348–51.
- Lei X, Chen K, Zhu L, et al. Treatments for idiopathic granulomatous mastitis: systematic review and meta-analysis. Breastfeed Med. 2017;12 : 415−421. doi: 10.1089/bfm.2017.0030.
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2021 Číslo 4- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
- Stillova choroba: vzácné a závažné systémové onemocnění
- Metamizol v léčbě různých bolestivých stavů – kazuistiky
-
Všechny články tohoto čísla
- 100 let časopisu České chirurgické společnosti ČLS JEP
- Ke zrodu časopisu Rozhledy v chirurgii
- Kam směřuje péče o karcinom prsu
- Karcinom prsu – onkologické minimum 2021
- Duktální karcinom in situ a rozsah chirurgického výkonu
- Pagetova choroba prsu – observační retrospektivní studie za období 20 let
- Radioterapie v hlubokém nádechu u pacientek s levostranným karcinomem prsu po parciální mastektomii
- Chirurgické řešení rozsáhlého postradiačního defektu u pacientky po 33 letech od léčby karcinomu prsu − kazuistika
- Granulomatózní mastitida − možnosti léčby a naše zkušenosti
- Sebaceózní karcinom v prsní oblasti − kazuistika
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Pagetova choroba prsu – observační retrospektivní studie za období 20 let
- Granulomatózní mastitida − možnosti léčby a naše zkušenosti
- Karcinom prsu – onkologické minimum 2021
- Duktální karcinom in situ a rozsah chirurgického výkonu
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



