-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Ileocékalna aktinomykóza – kazuistika
Ileocaecal actinomycosis – a case report
Abdominal actinomycosis as an aetiological cause of acute abdomen in immunocompetent patients is considered to be very rare. The authors present a case of a young patient with acute appendicitis in the terrain of specific colitis imitating caecal tumour. Especially nowadays, in the era of globalization, it would be an unnecessary mistake not to think of this aetiological unit when the pain and tenderness in the right hypogastrium with signs of peritonism are expressed.
Key words:
actinomycosis – acute appendicitis – caecal tumour
Autoři: K. Sutoris 1
; M. Mráček 1; Z. Rohan 2; P. Bergmann 1; J. Šimša 1
Působiště autorů: Chirurgická klinika 1. LF UK a TN Praha 4 – Krč, prednosta: doc. MUDr. J. Šimša, PhD. 1; Oddělení patologie a molekulární medicíny a Národní referenční laboratoř TSE-CJN TN Praha 4 – Krč, primár: Doc. MUDr. R. Matěj, PhD. 2
Vyšlo v časopise: Rozhl. Chir., 2013, roč. 92, č. 7, s. 395-399.
Kategorie: Kazuistika
Souhrn
Abdominálna aktinomykóza u imunokompetentného pacienta je ako príčina náhlej príhody brušnej radená etiologicky medzi veľmi vzácne. Autori prezentujú prípad mladého pacienta s akútnou appendicitídou v teréne špecifickej kolitídy, imitujúcej tumor céka. Najmä dnes, v čase globalizácie, by bolo zbytočnou chybou na túto etiologickú jednotku v diferenciálnej diagnostike bolestí pravého hypogastria s vyjadreným peritonizmom nemyslieť.
Klúčové slová:
aktinomykóza – akútna appendicitída – tumor cékaÚVOD
Aktinomykóza je nezvyčajné, v tejto dobe veľmi vzácne zápalové onemocnenie vyvolané aktinomycétami. U človeka je najčastejšie pôvodcom nesporulujúca mikroaerofílna grampozitívna tyčinka Actinomyces israeli, ktorá sa chová ako intracelulárny parazit. V prírode sa voľne nevyskytuje – vždy sa teda jedná o infekciu endogénnu. Aktinomycéty k prejaveniu svojej patogenity potrebujú prítomnosť ostatnej bakteriálnej flóry, ktorá je schopná napadnúť vysoko vaskularizované oblasti, a tak premeniť mikroprostredie aeróbne na anaeróbne – a práve to umožňuje aktinomycétam migrovať, infikovať a proliferovať v bunkách už vopred poškodeného tkaniva [1]. V učebniciach je aktinomykóza popisovaná ako chronický, ale väčšinou progresívny, granulomatózny proces, ktorý postihuje všetky tkanivá. Typický je vznik početných abscesov, jazvení, adhézií a fistulizácií (vytekajúci hnis z drénujúcich sínusov môže niekedy obsahovať drúzy – makroskopicky veľkosti špendlíkovej hlavičky). Pri neliečení môže toto onemocnenie dokonca generalizovať [2].
Klinicky rozoznávame 4 formy aktinomykózy (Tab. 1). Abdominálna forma bola prvýkrát popísaná už 31 rokov pred vlastnou izoláciou aktinomycét. V roku 1846 Dr. William Bradshaw uverejnil prvú kazuistiku muža s rezistenciou pravej ilickej fossy so spontánnou kožnou perforáciou – po dočasne úspešnej liečbe jodidom draselným ale nastala rýchla rekurencia a pacient zomrel [5]. V ústnej dutine zdravých ľudí sú aktinomycéty prítomné u 27% populácie, pri nedodržovaní ústnej hygieny sú ale prítomné u každého vyšetreného človeka. Ďalšími lokalitami ich komenzálneho výskytu je hltan, proximálny pažerák ale i vonkajší genitál. Ingesciou sa pravdepodobne dostávajú do distálnych častí GIT (gastrointestinálneho traktu) – jedná sa teda o infekciu autológnu. Výnimkou nie je ani infekcia z požitých cudzích telies (napr. kuracie a rybacie kosti). Zhruba u 1/3 prípadov je vstupnou bránou trauma – extrakcie zubov, brušné operácie – typicky pre perforačné NPB (náhle príhody brušné), tj. hlavne pre akútnu appendicitídu, akútnu divertikulitídu. U pľúcnych foriem predchádza infekcii aspirácia. V 1/3 prípadov nebola zistená akákoľvek predispozícia (oslabenie predošlým onemocnením, imunitný defekt apod.) [2,4].
Tab. 1. Klinické formy aktinomykózy Tab. 1: Clinical forms of actinomycosis 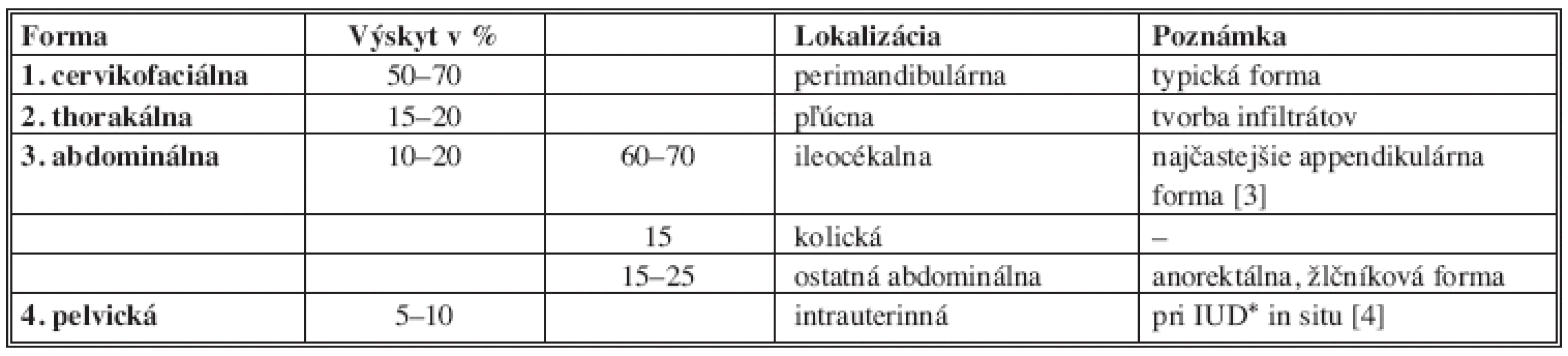
* IUD = intrauterine device = vnútromaternicové teliesko KAZUISTIKA
23ročný pacient bol prijatý dňa 6. 8. 2012 na septické oddelenie našej chirurgickej kliniky pre klinické i paraklinické známky NPB. V pacientovej anamnéze subjektívne dominovala 12-hodinová epizóda náhle vzniknutej bodavej bolesti brucha v oblasti pravého hypogastria, ktorá sa postupne stupňovala. Do iných častí brucha sa bolesť nepremietala, sprevádzala ju ale mierna nauzea. Poruchy pasáže GIT pacient nepozoroval, známej diétnej záťaže si vedomý nebol a v predchorobí na žiadne bolesti brucha netrpel, stolicu má pravidelnú, bez hnačiek, bez patologickej prímesi, neschudol.
Pacient je inak zdravý, v minulosti vážnejšie nestonal a nepodstúpil žiadnu operáciu, žiadnu chronickú medikáciu neužíva, bez abúzu. Je vysokoškolský študent, vo voľnom čase aktívny športovec, žijúci s rodičmi v štandardných socioekonomických podmienkach, má trvalú priateľku. Dodatočne zisťujeme, že posledné 3 roky do cudziny necestoval.
V objektívnom náleze je patrná subfebrília 37,2 °C; inak normálny krvný tlak (125/82 Torr) a 89 pulzov/min. Klinickým vyšetrením zisťujeme plne vyjadrené známky peritoneálneho dráždenia v oblasti pravého hypogastria, kde patologickú rezistenciu nehmatáme, per rectum vyšetrenie na dosah prstu je tiež bez patologického nálezu. V laboratórnom vyšetrení nachádzame leukocytózu 15,1 109/l a eleváciu CRP 75,0 mg/l.
Vzhľadom k jasnému peritonizmu a zvýšeným laboratórnym známkam zápalu od ďalších paraklinických vyšetrení (USG či CT) ustupujeme a pre suspekciu na akútnu appendicitídu pacienta indikujeme k akútnej operačnej revízii. Operujeme v chránenom koagule. Laparotómiu vedieme zo striedavého rezu v pravom hypogastriu a v operačnej rane nachádzame dlhý flegmonózne zmenený subcékalne uložený appendix, v malej panve nachádzame minimum číreho serózneho výpotku. Začíname s retrográdnou appendektómiou; bázu appendixu sa nám ale nedarí diferencovať – cékum fixované v jemných zrastoch k retroperitoneu, nedá sa tak luxovať do operačnej rany. Po adheziolýze sú potom cékum s priľahlými cca 6 cm terminálneho ilea pohmatom jasne infiltrované – v lúmen céka hmatáme cca 3x4x4 cm tuhú elastickú vajcovitú rezistenciu. Seróza terminálneho ilea, céka ako aj okolné nástenné peritoneum sú makroskopicky postihnuté hnisavou peritonitídou, známky karcinózy nejavia. Početné mezenteriálne ileocékalne lymfatické uzliny sú tuhé, dosahujú veľkosť fazule. Revidujeme ďalší cca 1 m aborálneho ilea, na ktorom už zjavnú patológiu nenachádzame. Vzhľadom k nečakanému peroperačnému nálezu sa rozhodujeme pre ileocékalnu resekciu – ileocékalny resekát vrátane appendixu vyberáme en bloc, ileoascendentoanastomózu konštruujeme end-to-side. Operačné pole dôkladne vyplachujeme nariedenou Betadine, exsikujeme; do malej panvy zo samostatnej incízie vkladáme a posturálne vyvádzame vrapovaný Penrose drén. Operačný výkon prebehol bez komplikácií, pacient ho zniesol dobre. Po rozstrihnutí preparátu nachádzame skoro kompletne spotrebované lúmen céka – infiltrované žltým gelatinóznym prisadlým ovoidným tumorom, ktorý zodpovedá palpačnému peroperačnému nálezu.
V mikroskopickom vyšetrení resekátu je patrná ulceroflegmonózna appendicitída s akútnym empyémom (Obr. 1) a fibrózne-hnisavou reakciou na seróze. Sliznica a stena céka sú prestúpené rozsiahlym flegmonóznym, miestami až abscedujúcim, infiltrátom (Obr. 2), a s pokročilou fibrózne-hnisavou peritonitídou. V tomto akútnom zápalovom teréne sú zastihnuté vláknité kolónie baktérií, pozitívne v následnom farbení PAS metódou, podľa Grama, a podľa Grocotta (Obr. 3). V pripojenom úseku ilea je tiež zastihnutá fibrózne-hnisavá peritonitída, pričom stena a sliznica ilea sú vzhľadu primeraného. Histologický obraz v odobraných oblastiach nesplňuje diagnostické kritéria pre IBD (nešpecifické zápalové črevné ochorenie). Vyšetrenie mezenteriálnych lymfatických uzlín preukazuje ich rozsiahlu nešpecifickú imunitnú aktiváciu.
Obr. 1. Kolónie vláknitých mikroorganizmov v lumen appendixu a v okolí s akútnym zápalovým infiltrátom tvoreným neutrofilmi a jednotlivými eozinofilmi. Hematoxylíneozín, 200x Fig. 1: Filamentous microorganisms in the lumen of the appendix with acute inflammatory infiltrate consisting of neutrophils and eosinophils. Hematoxylin-eosin, 200x 
Obr. 2. Flegmóna stierajúca štruktúru steny céka (v pravom hornom rohu), v dolnej polovici snímky s kolóniou vláknitých mikroorganizmov. Hematoxylín-eozín, prehľadné zväčšenie 40x Fig. 2: Phlegmon of the caecal wall (in the upper right corner), in the lower half of the image there is a colony of filamentous microorganisms. Hematoxylin-eosin, 40x 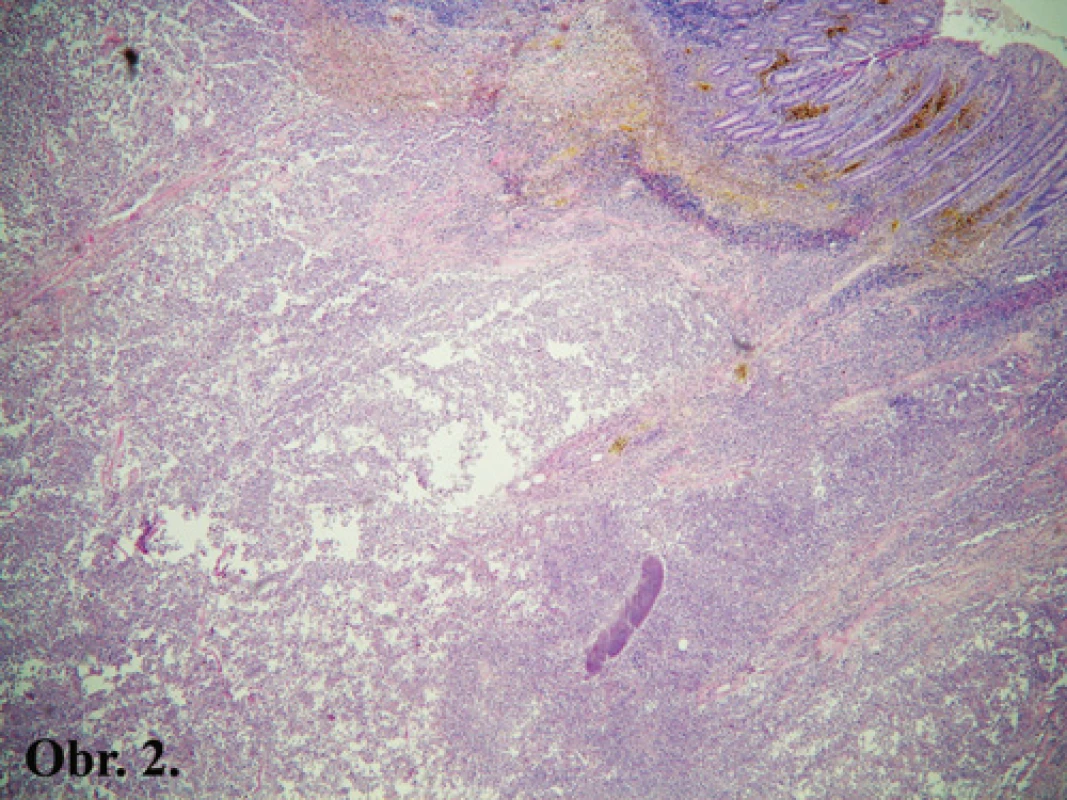
Obr. 3. Kolónie vláknitých mikroorganizmov znázornených striebrením podľa Grocotta. Grocott, 400x Fig. 3: Colony of filamentous microorganisms, Grocott’s silver stain, 400x 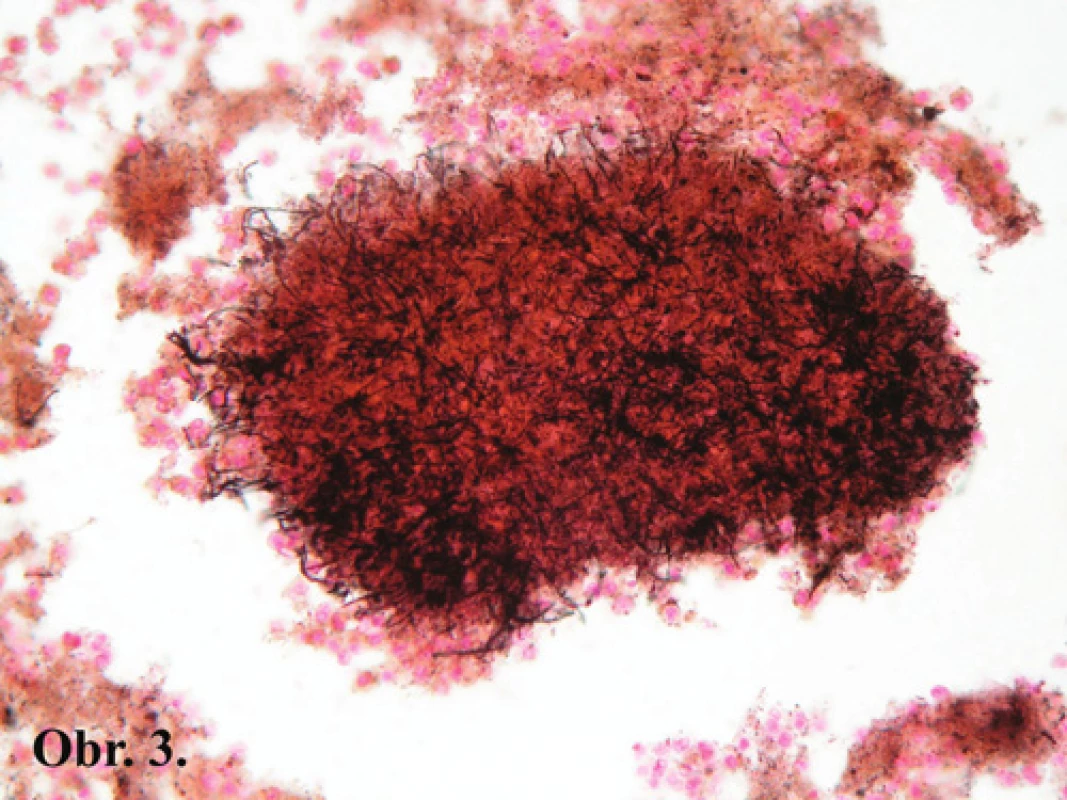
Na mikrobiologické kultivačné vyšetrenie 2. pooperačný deň posielame číry žltý serózny sekrét z drénu. Kultivácia na aktinomykózy z odpadu ale nakoniec s negatívnym výsledkom. Primokultivačné vyšetrenie i vyšetrenie po pomnožení na aeróby je s nálezom zmiešanej flóry (Enterobacter sp., Corynebacterium sp., Enterococcus sp., Staphylococcus sp. koaguláza-negatívny), na anaeróby je nález chudobnejší (Peptostreptococcus sp.). Sekrét je vyšetrený i mikroskopicky, kde nález fibrínu, bunečnej drte a ojedinelo G-labilnej tyče.
Preoperačne profylakticky podávame potencovaný amoxicilín, pooperačne ešte pacienta takto kryjeme po dobu 24 h. Pooperačný priebeh je pokojný, drén extrahujeme 3. pooperačný deň, kedy je pasáž GIT plne obnovená a pacient realimentovaný. Pre histopatologický nález aktinomykózy ešte počas hospitalizácie doplňujeme infektologické konzílium. Vzhľadom k súčasnej asymptomatickosti pacienta ďalšia antibiotická terapia nie je indikovaná. Pri klinických príznakoch pokračovania infekcie (dehiscencia operačnej rany, fistula jazvy a celkové septické symptómy) by v doporučení bolo indikované podávanie megadávok penicilínu G a zopakovanie kultivačného vyšetrenia sekrétu eventuálne stolice.
Operačné rany sa hoja per primam intentionem. Pacient je prepustený v doprovode rodiny do ambulantnej starostlivosti 8. pooperačný deň. V čase dimisie je v celkovo dobrom stave, afebrilný, aperitoneálny a subjektívne úplne bez ťažkostí. Ambulantná kontrola v 11. pooperačný deň – pacient je subjektívne bez problémov, bez poruchy pasáže GIT, stolicu máva denne formovanú, je bez teplôt, zimníc či triašok. Objektívny nález na bruchu je pokojný, bez hmatnej rezistencie, rany sú zhojené ad integrum, okolie je bez známok zápalu. Extrahujeme stehy a predávame ku krátkodobej dispenzarizácii na spádovú gastroenterológiu.
Kontrolná USG brucha a gastroenterologická kontrola pacienta po 4 mesiacoch od operácie sú bez patologického nálezu. Vzhľadom k tomu, že pacient je i naďalej bez ťažkostí, gastroenterológ ďalšie špeciálne vyšetrenie – napr. imunologické (k event. vylúčeniu imunodeficitu či poruchy fagocytózy) – neindikuje a doporučuje kontrolu pacienta podľa potreby.
DISKUSIA
S poklesom incidencie neskorej diagnostiky akútnej appendicitídy klesá i incidencia diagnózy ileocékalnej aktinomykózy, zatiaľ čo u formy kolickej jej incidencia stúpa. Nález aktinomykózy ako u nášho pacienta v kazuistike – teda na zapálenom, ale intaktnom (neprasknutom) appendixe – je podľa literatúry vzácny [5], nehovoriac o rozšírení na celú ileocékalnu oblasť. Predpokladá sa, že až porušenie serózy zapáleného appendixu umožňuje plný rozvoj patologických prejavov aktinomykózy ileocékalnej oblasti – v takýchto prípadoch býva samotná appendektómia ako sanačný výkon k potlačeniu ďalšieho rozvoja onemocnenia väčšinou postačujúca. Akútne prejavy aktinomykózy anatomicky lokalizovanej do pravej ilickej jamy sú variabilné. Pri klinickom vyšetrení sa spočiatku najčastejšie prejavuje palpačnou kompresnou citlivosťou až naznačením peritoneálneho dráždenia v pravom hypogastriu, kde často i s hmatnou patologickou rezistenciou. Teplota (subfebrílie až febrílie), leukocytóza a elevácia zápalových markerov sú časté, ale nijak špecifické. Pri akútnom priebehu je z diferenciálnych diagnóz (predovšetkým u takto mladých pacientov) na prvom mieste určite akútna appendicitída. Na druhom mieste je nutné pomyslenie na nešpecifické črevné zápaly – z IBD hlavne na Crohnovu chorobu [6] a menej často ulceróznu kolitídu. Pri priebehu subakútnom či chronickom je samozrejmosťou vylúčenie benígnych a malígnych tumorov pravého tračníku. Z menej častých diferenciálnych diagnóz v tejto anatomickej lokalizácii sú divertikulitída a črevná tuberkulóza. Pomyslenie na aktinomykotický pôvod súčasných ťažkostí pacienta môže pomôcť hneď odhaliť starostlivo odobraná anamnéza – najmä pri recidívach bolestí pravého hypogastria, ktoré samovoľne odozneli, je charakteristická asymptomatická doba 2–3 týždne [5].
Predoperačná diagnostika abdominálnej aktinomykózy je ťažká. Okrem CT vyšetrenia sa výťažnosť iných rádiologických metód považuje za nedostatočnú. Po presnom lokalizovaní lézie podozrivej na aktinomykotické postihnutie a určení vzťahu k okolitým štruktúram sa svojou užitočnosťou do popredia invazívnych vyšetrovacích metód radí CT-navigovaná aspiračná punkčná biopsia [7]. Ako to býva veľmi časté, tak i v našej kazuistike, konečnú diagnózu potvrdilo až mikroskopické preukázanie aktinomycét v resekáte; kultivačné vyšetrenie odpadového sekrétu z drénu bolo negatívne.
Okrem patogénnych aktinomycét sú na vyvolanie ochorenia nevyhnutné ďalšie „sprievodné“ baktérie, ktoré poskytujú aktinomycétam potrebné enzýmy na ich rast. Ide hlavne o stafylokoky – podobne ako u nášho pacienta, ale aj α - a β-hemolytické streptokoky [8].
Medzi uznávané predispozičné faktory, ktoré kauzálne priamo súvisia s rizikom výskytu a následného rozvoja abdominálnej formy aktinomykózy, patria i samotné diagnózy z diferenciálnej rozvahy – t. j. anamnéza konzervatívne liečenej appendicitídy, divertikulitídy a IBD [7]. Ďalej sem iste patria i údaje o prekonanej brušnej operácii a u žien prítomnosť IUD ako kontraceptíva – pre úplnosť je nutné dodať, že riziko aktinomykotickej infekcie tu najviac stúpa priemerne po 8 rokoch IUD in situ [3]. Proti diagnóze IBD u nášho pacienta svedčila v resekáte histologicky plne zachovalá a nezmenená sliznica terminálneho ilea. Appendix z pohľadu histopatológa vykazoval známky akútneho zápalu. O chronickú formu sa nejednalo, takže možnosť prítomnosti aktinomycét v teréne chronickej appendicitídy je taktiež krajne nepravdepodobná. Naviac, najpokročilejšie zmeny boli popísané v oblasti céka, nie appendixu – celý klinický obraz pacienta prezentovaného v našej kazuistike teda budí dojem diagnózy primárnej ileocékalnej atinomykózy s až sekundárne vzniknutou akútnou appendicitídou.
Z epidemiologického hľadiska je preukázaný vyšší výskyt vo Východnej Ázii – konkrétne Kóree a Japonsku – čo dokazujú veľké počty súborov pacientov práve v tomto subregióne [9,10]. Vzhľadom k narastajúcej imigrácii Ázijcov do Strednej Európy a prakticky neobmedzenému cestovaniu našincov do i za exotikou tak môžeme aj v našich krajinách prepokladať postupný nárast incidencie „prinesenej“ aktinomykózy. V osobnej a epidemiologickej anamnéze nášho pacienta sa nevyskytovala ani jedna z vyšie uvedených predispozícií či faktorov.
ZÁVER
Abdominálna forma aktinomykózy sa väčšinou prejavuje ako postupné, nenápadné, skôr chronické onemocnenie. Jej jedinými príznakmi môžu byť len necharakteristické chudnutie a zvýšená únava. Neliečená forma má ale veľké riziko diseminácie, môže dokonca generalizovať. Nie je ale výnimkou, že aj forma liečená môže často (predovšetkým u imunosuprimovaných pacientov) končiť fatálne. Aj v súčasnej dobe predstavuje značný diagnostický problém. Vo všeobecnosti sa aktinomykóza asi vyskytuje častejšie, než je vôbec diagnostikovaná – charakteristické fistuly sa vyskytovať nemusia a prítomnosť drúz nie je patognomická. V praxi je u abdominálnej formy definitívna diagnóza najčastejšie potvrdená až pooperačne. Vo všeobecnosti platí, že vzhľadom k najfrekventovanejšej – ileocékalnej – lokalizácii, býva indikáciou k diagnostickej laparoskopii či rovno exploratívnej laparotómii podozrenie na akútnu appendicitídu, ďalej podozrenie na malignitu (perforačné príhody) či nešpecifické zápalové črevné ochorenie (akútna fáza IBD). V literatúre sú ale uvedené iba ojedinele prípady, kedy indikáciou na operáciu bola hneď náhla príhoda brušná [8].
Spoľahlivé určenie diagnózy je možné jedine mikrobiologickým preukázaním pôvodcu z preparátu a kultúry. Oboje je obtiažne v dôsledku pleomorfie aktinomycét a ich rastovej náročnosti. Definitívnu diagnózu potvrdzuje až mikroskopické preukázanie samotného patogénu alebo prítomnosť špecifických sírnych granúl [7]. K vyšetreniu sa zasiela hnis, v lepšom prípade i časť resekátu.
Názory na dĺžku antibiotickej terapie sú rozdielne – v literatúre sa uvádza dĺžka od 2 týždňov do 12 mesiacov [8]. Terapia je napokon ale vždy kombináciou chirurgického výkonu s dlhodobým parenterálnym podávaním penicilínu (spočiatku v megadávkach), ktorý je liekom voľby. Liečba penicilínom môže trvať až spomínaný 1 rok [2]. Z iných antibiotík sa ešte doporučujú tetracyklín, erytromycín, doxycyklín, klindamycín, imipenem, ceftriaxón a ciprofloxacín [7]. Taktiku a načasovanie celej antibiotickej terapie je nutné konzultovať s infekcionistom alebo klinickým mikrobiológom. „Lege artis“ terapia (nielen abdominálnej) aktinomykózy sa bez multidisciplinárneho prístupu dodržať nedá.
Naša kazuistika len pripomína, že i dnes sa abdominálna aktinomykóza môže u človeka prvýkrát prejaviť aj hneď ako náhla príhoda brušná, a to aj u človeka pri plnom zdraví – t.j. bez interných komorbidít, plne imunokompetentného, bez pozitívnej chirurgickej i epidemiologickej anamnézy, u mužov (teda bez IUD) a konečne s dobrými hygienickými (a sexuálnymi) návykmi. U chronickej formy je najdôležitejšie vylúčenie malignity, ktorú abdominálna aktinomykóza veľmi často imituje.
skratky
CRP – C-reaktívny proteín
CT – computed tomography – počítačová tomografia
GIT – gastrointestinálny trakt
IBD – inflammatory bowel disease – nešpecifické zápalové črevné ochorenie
IUD – intrauterine device – vnútromaternicové teliesko
NPB – náhla príhoda brušná
PAS – periodic acid-Schiff, periodic acid-silver methenamin – typ histologického farbenia
sp. – species – druh
USG – ultrasonografia
Poďakovanie
Hlavný autor týmto osobne ďakuje v kazuistike zmienenému pacientovi za dovolenie anonymného použitia jeho klinických dát. Autori článku neuvádzajú žiaden konkurenčný záujem.
MUDr. Karol Sutoris
Chirurgická klinika 1. LF UK a TN
Vídeňská 800
140 59 Praha 4 – Krč
e-mail: sutoris@gmail.com
Zdroje
1. Filippou D, Psimitis I, Zizi D, Rizos S. A rare case of ascending colon actinomycosis mimicking cancer. BMC Gastroenterol 2005;5 : 1.
2. Bednář M, Fraňková V, Schindler J, Souček A, Vávra J. Lékařská mikrobiologie. 1. vyd. Praha, Marvil 1999 : 293–295.
3. Lamps LW. Infectious causes of appendicitis. Infect Dis Clin North Am 2010;24,4 : 995–1018.
4. Okulicz JF, Polenakovik H, Polenakovik S. Actinomycosis [on line]. 2011;http://emedicine.medscape.com/article/211587.
5. Garner JP, Macdonald M, Kumar PK. Abdominal actinomycosis. Int J Surg 2007;5,6 : 441–448.
6. Falt P, Kliment M, Fojtík P, Urban O, Mrázek T, Holéczy P, Čegan M, Kudělka L. Aktinomykóza napodobující Crohnovu chorobu. Endoskopie 2007;16,1 : 18–22.
7. Karagulle E, Turan H, Turk E, Kiyici H, Yildirim E, Moray G. Abdominal actinomycosis mimicking acute appendicitis. Can J Surg 2008;51,5:E109–E110.
8. Belák J, Vajó J, Böör A, Šimon R, Kudláč M, Maďar M, Balunová E, Stebnický M. Aktinomykóza tenkého čreva – vzácna príčina náhlej príhody brušnej. Rozhl Chir 2001;80,11 : 602–604.
9. Kim MK, Sun BH. Clinical analysis of actinomycosis: 66 cases of Korean experience. J Korean Surg Soc 1997;52,5 : 702–710.
10. Sung HY, Lee IS, Kim SI, Jung SE, Kim SW, Kim SY, Chung MK, Kim WC, Oh ST, Kang WK. Clinical features of abdominal actinomycosis: a 15-year experience of a single institute. J Korean Med Sci 2011;26,7 : 932–937.
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2013 Číslo 7- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
- Stillova choroba: vzácné a závažné systémové onemocnění
- Metamizol v léčbě různých bolestivých stavů – kazuistiky
-
Všechny články tohoto čísla
- Bez impakt faktoru nepřežijeme
- Kdy potřebuje chirurgický pacient parenterální výživu
- Staplerová linie u sleeve resekce žaludku
- Peroperační CT navigace u operací páteře a pánve: první zkušenosti
- CT – diagnostika zlomeniny lopatky
- Opakovaná reoperace selhané DHS: klinická a biomechanická analýza – kazuistika
- Ileocékalna aktinomykóza – kazuistika
- K životnímu jubileu profesora Josefa Dvořáka
- Divertikulární choroba tračníku – zobrazovací metody
- Divertikulární choroba tračníku – chirurgická léčba
- Laparoskopická resekce sigmatu pro divertikulární chorobu
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Laparoskopická resekce sigmatu pro divertikulární chorobu
- Divertikulární choroba tračníku – chirurgická léčba
- Divertikulární choroba tračníku – zobrazovací metody
- Staplerová linie u sleeve resekce žaludku
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



