-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Developments in pancreatic surgery at the 1st Surgical Department 1st Faculty of Medicine, Charles University and General University Hospital in Prague
Developments in pancreatic surgery at the 1st Surgical Department 1st Faculty of Medicine, Charles University and General University Hospital in Prague
Introduction:
Surgical treatment of pancreatic diseases has been going through certain changes and developments. This article aims to describe the changes in diagnosis and treatment that have occurred over the years.Material and methods:
Groups of patients from three different periods (1954–1999, 2002–2006 and 2007–2011), all of them having undergone elective follow-up for the diagnosis of acute or chronic pancreatitis (AP, CHP), pancreas and papilla tumours, terminal choledochus, and other less common tumours in this region, are described. Monitoring has focused on the indication criteria, the extent and method of the surgical procedure, perioperative lethality and morbidity, including complications, and also survival rate.Results:
In AP patients we recorded a significant drop in indications to surgery (38% vs. 16%), a shift in intervention time from 8.9 to 22.5 days, a decrease in lethality by 24%, or, as the case may be, by 3.5% (yet 7.9% during the first three months). The results show the domination of open abdominal procedures and a rising number of non-interventions. In CHP patients we detected a 30% increase in the number of resection procedures /Whipple/, a slight increase in drainage procedures (by 6%), and a decrease in drainage-resection procedures. The overall drop in the number of procedures in CHP patients probably relates to endoscopic and miniinvasive treatment. In pancreatic tumours we found domination of adenocarcinoma (92.6%), but also an increase in the number of cystic and endocrine tumours (2.6% and 4.8%) as a result of diagnostics and centralisation of care. We also recorded a decrease in exploratory laparotomy cases to 12%. In patients with resectable tumours we performed hemipancreatoduodenectomy in 90%, posterior approach in 2%, and vascular resection in only 4%. Perioperative lethality stagnates around 2.8%. Median survival rate has remained unchanged, as has long-term survival rate.Conclusion:
Although treatment in general has not recorded any revolutionary and fundamental benefits, its surgical modality still represents the principal treatment and can be considered curative, even in tumours. Pancreatic diseases remain to be seen as a multidisciplinary issue and must be approached and dealt with as such, optimally in large-volume centres.Key words:
acute pancreatitis – chronic pancreatitis – pancreatic adenocarcinoma – cystic tumours – endocrine tumours
Autoři: Z. Krška; J. Šváb
Působiště autorů: I. chirurgická klinika 1. LF UK a VFN, Praha, přednosta: Prof. MUDr. Zdeněk Krška, CSc.
Vyšlo v časopise: Rozhl. Chir., 2012, roč. 91, č. 5, s. 262-266.
Kategorie: Původní práce
Souhrn
Úvod:
V chirurgii onemocnění pankreatu dochází k určitým změnám a posunům. Cílem sdělení je popsat změny v diagnostice a léčbě, ke kterým v průběhu let docházelo.Materiál a metodika:
Jsou uvedeny soubory pacientů ze tří období (1954–1999, 2002–2006 a 2007–2011), kde probíhalo vždy elektivní sledování pro diagnózu akutní (AP) či chronické pankreatitidy (CHP), nádorů pankreatu a papily, terminálního choledochu a méně častých nádorů této oblasti. Jsou sledována indikační kritéria, rozsah a způsob chirurgického výkonu, perioperační letalita a morbidita včetně komplikací a dále doba přežití.Výsledky:
Významný pokles indikací k operaci u AP (38 % v. 16 %), posun doby intervence 8,9 v 22,5 dne, pokles letality 24 %, resp. 3,5 % (avšak 7,9 % v prvních 3 měsících). Dominance otevřených přístupů, stoupající počet neintervencí. U CHP vzestup počtu resekčních výkonů (Whipple) o 30 %, mírný vzestup drenážních operací (o 6 %), pokles drenážně-resekčních výkonů. V posledních letech jsme zaznamenali pokles výkonů pro CHP zřejmě v souvislosti s endoskopickou a miniinvazní léčbou. Nádory pankreatu: dominance adenokarcinomu (92,6 %), ale zvýšení i cystických a endokrinních nádorů (2,6 % a 4,8 %) v důsledku diagnostiky a centralizování péče. Pokles explorativních laparotomií na 12 %. Byl-li výkon možný, v 90 % pacientů s karcinomem pankreatu byla provedena hemipankreatoduodenektomie, zadní přístup byl užit ve 2 %, vaskulární resekce ve 4 %. Perioperační letalita stagnuje okolo 2,8 %. Medián přežití se dlouhodobě neměnil, podobně dlouholeté přežití.Závěr:
I když obecně především léčba nezaznamenala převratné a zásadní přínosy, je stále její chirurgická modalita zcela zásadní a může být i u nádorů kurativní. Onemocnění pankreatu tak stále zůstávají multidisciplinární problematikou, která takto musí být řešena, optimálně ve vysokoobjemových centrech.Klíčová slova:
akutní pankreatitida – chronická pankreatitida – adenokarcinom pankreatu – cystické nádory – endokrinní nádoryÚvod
Podobně jako v chirurgii jiných orgánů dochází k určitým změnám a posunům v chirurgii pankreatu. Jednoznačně to souvisí se zlepšující se diagnostikou, nástupem miniinvazivních metod a progresem v možnostech intenzivní perioperační péče. Posuny ve vlastní operativě se týkají nejen operačních technik, ale i indikace jako takové včetně časových faktorů. Přes jisté nesporné pozitivní výsledky těchto posunů v pankreatické chirurgii nedochází k zásadnímu průlomu ve výsledcích, a to především v chirurgii nádorů pankreatu. Předkládáme výsledky operací pro indikace akutní pankreatitidy, chronické pankreatitidy a různých nádorů pankreatu posledních let a jejich porovnání s obdobími předchozími.
Materiál a metodika
Soubory pacientů z období let 1995–1999, 2002–2006 a 2007–2011 (vždy 5 let), hospitalizovaných na I. chirurgické klinice 1. LF UK a VFN v Praze pro diagnózu akutní a chronické pankreatitidy, nádory pankreatu a papily, terminálního choledochu a méně časté nádory této oblasti. Čerpáno z lékařské dokumentace a publikovaných prací. V jednotlivých skupinách diagnóz byly vždy vybrány takové soubory, které byly podle stejných kritérií zkoumány v uvedeném období prospektivně. Nynější přehled je porovnáním získaných výsledků, čili ne vždy proti sobě jsou postavena stejná období. Byla sledována indikační kritéria, rozsah a způsob chirurgického výkonu, perioperační letalita a morbidita včetně komplikací, dále doba přežití. Vzhledem k objemu získaných dat jsou v článku uvedena pouze ta základní a jen důležité vazby či posuny, ostatní je pak v odkazech. Pokročilejší statistika nebyla využita (nebyla by zde přínosná a zbytečně by zvětšila rozsah článku, cílem je sledovat případné trendy).
Výsledky
Výsledky jsou uvedeny v tabulkách s komentářem k jednotlivým diagnózám.
I. Akutní pankreatitida (AP)
Počet pacientů a období zvolená ke komparaci ukazuje Tab. 1.
Tab. 1. Akutní pankreatitida /Charakteristika souboru/ Tab. 1: Acute pancreatitis / Patient group characteristics 
K operaci bylo indikováno v prvním období 38 %, ve druhém 16 % pacientů. Průměrný čas indikace od začátku symptomů k operaci činil v prvním souboru 8,9 dne, ve druhém 22,5 dne a v jednotlivých letech se postupně prodlužoval.
V prvním souboru byla perioperační (do 72 hod.) a pooperační (do 30 dnů) letalita 24 %. Perioperační letalita činila v druhém souboru 3,5 %, prakticky vždy se jednalo o fulminantní pankreatitidu. Operace proběhla do 6 dnů od začátku symptomů. Letalita v prvních 3 měsících však stoupla na 7,9 %, k úmrtím pak docházelo vždy pod obrazem multiorgánového selhání a sepse.
Při intervenci byl jen ve 2 % využit miniinvazní přístup. Dominovalo otevřené ošetření a ve 40 % byla založena laparostomie – počet opakovaných intervencí kolísal od 1 do 23. V prvním souboru nebyl volen miniinvazní přístup, v 15 % pak byla založena laparostomie, počet reintervencí byl 1–6. Efektivně a definitivně miniinvazně bylo v novějším souboru ošetřeno 16 % pozdních komplikací AP, v předchozím pak žádné. Příčiny smrti a sekční nálezy se oproti tomu výrazněji nemění, dominuje sepse a její komplikace.
II. Chronická pankreatitida (CHP)
V případě porovnání vývoje operativy u diagnózy chronické pankreatitidy bylo zvoleno jiné časově první období. Počet pacientů v obou zvolených obdobích, společně pro uvedenou diagnózu a nádory pankreatu, zobrazuje Tab. 2, indikační kritéria k operaci CHP pak Tab. 3, typy operačních výkonů Tab. 4.
Tab. 2. Jednotlivé počty výkonů na slinivce břišní 2002 – 2006 (A) a 2007-2011 (B) Tab. 2: Different numbers of interventions on the pancreas 2002–2006 (A) and 2007–2011 (B) 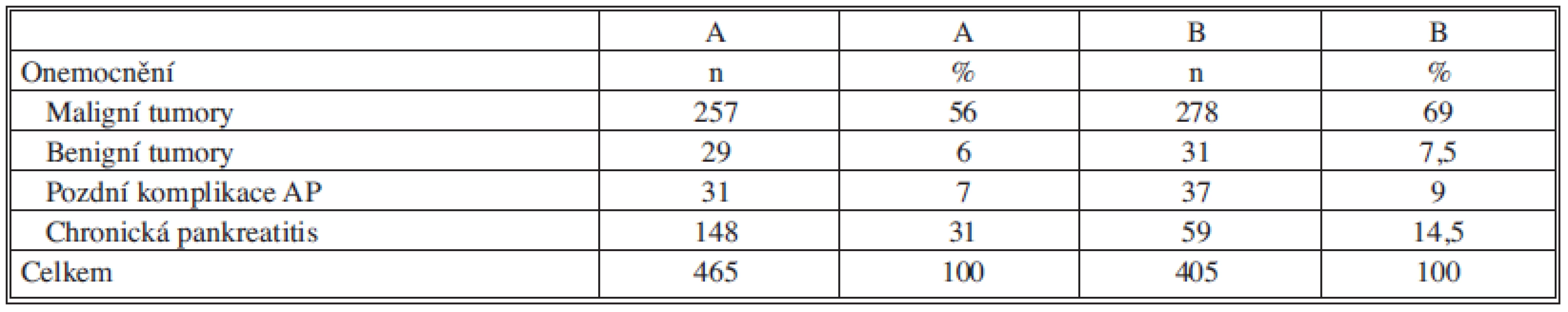
Tab. 3. Indikace k výkonům při CHP Tab. 3: Indications for interventions in CHP 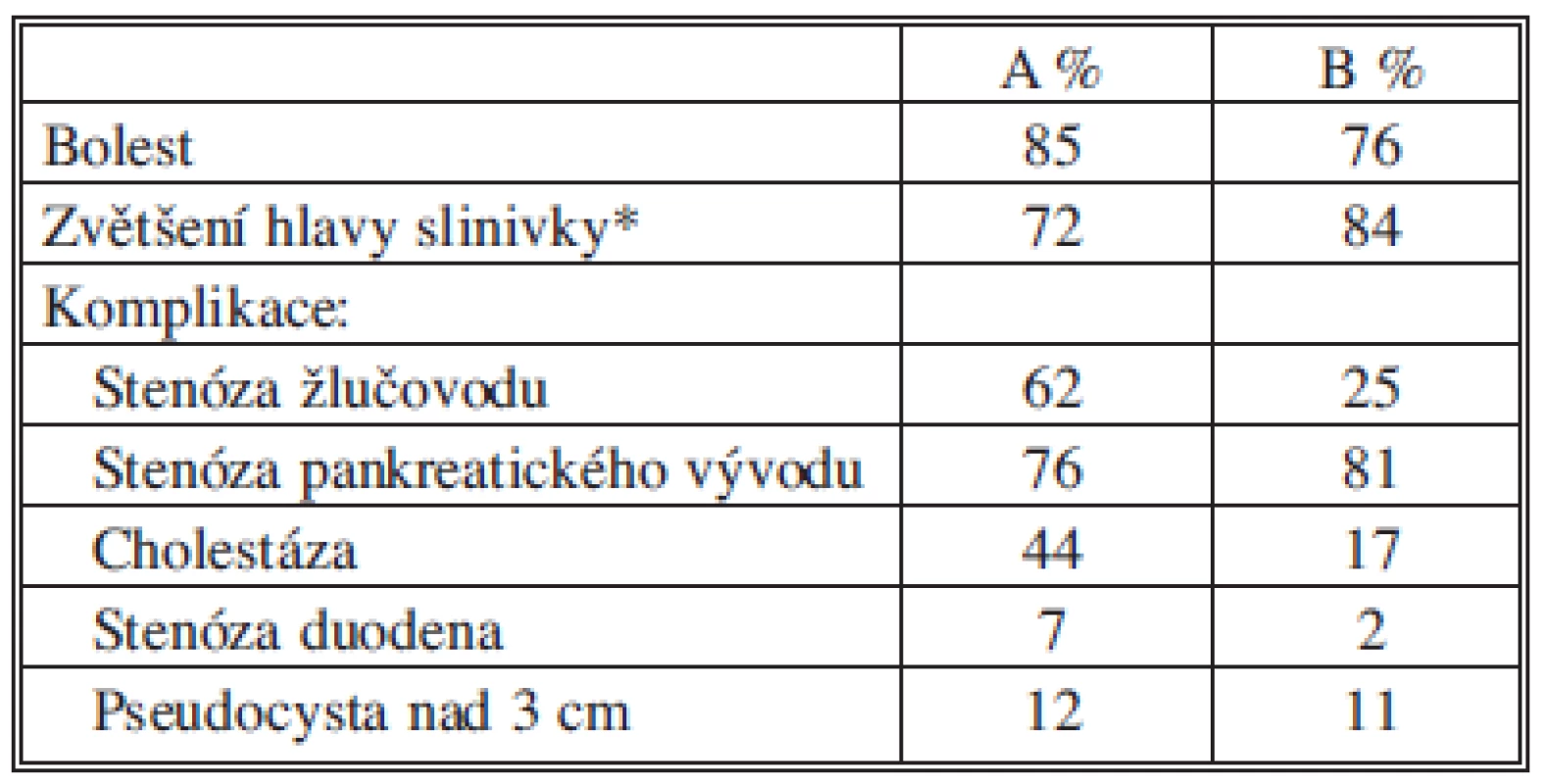
* Ani po jiných vyšetřeních nebylo možno vyloučit malignitu Tab. 4. Typy operačních výkonů Tab. 4: Types of surgical interventions 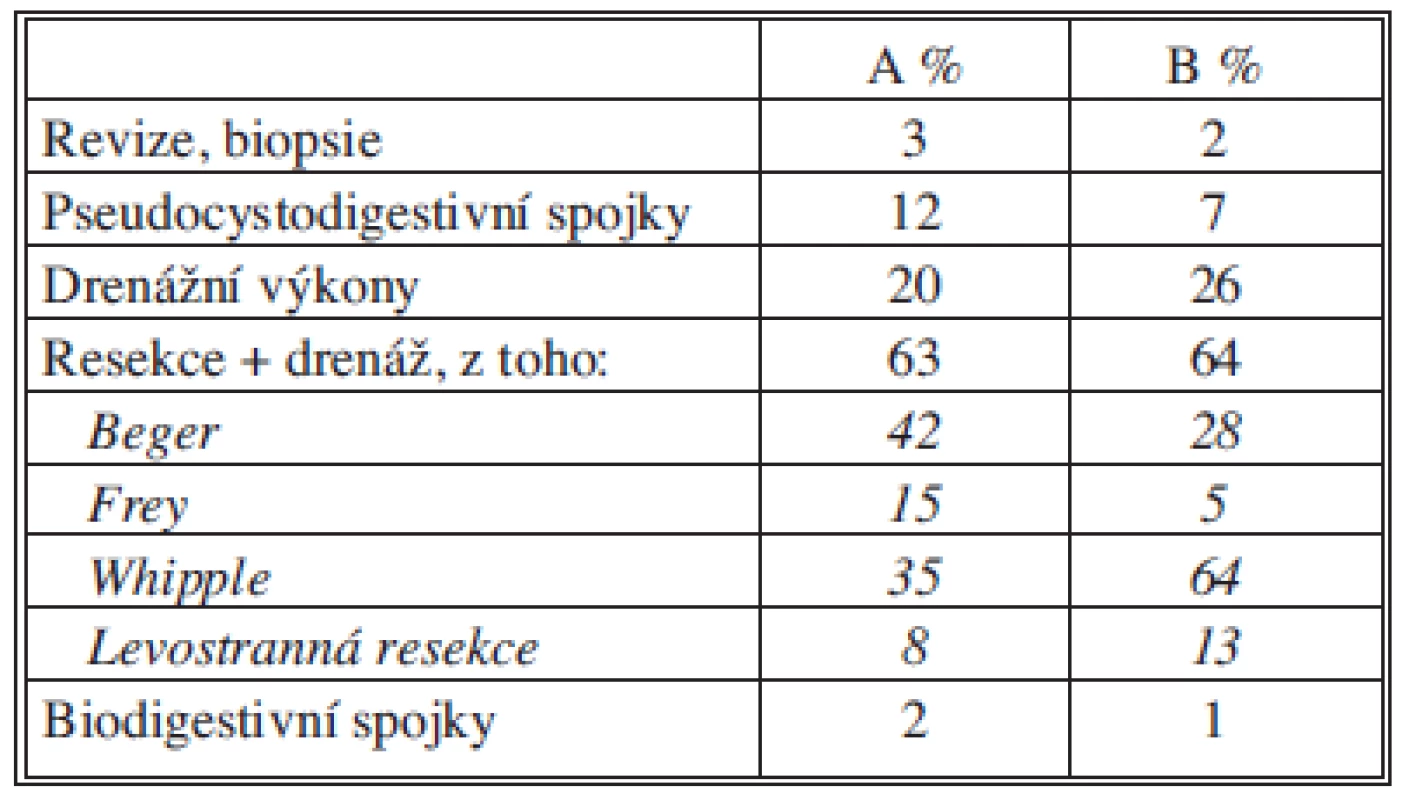
Tab. 5. Procentuální zastoupení karcinomů jednotlivých stadií. Tab. 5: Percentages of carcinomas of different stages 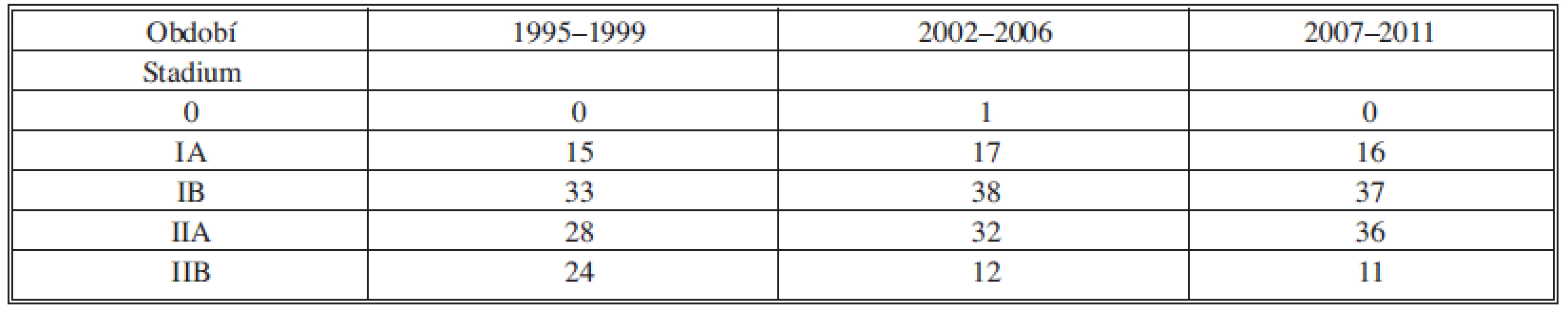
Hlavní indikační kritéria se v obou skupinách nezměnila. Zastoupení resekčních a drenážních výkonů je v obou skupinách ve prospěch resekčních, ale poměr se mírně mění. Významněji se v indikacích uplatnila a uplatňuje předoperační endosonodiagnostika včetně biopsií (u 92 % pacientů), když nález výraznějších dysplastických změn (PanIN-3) v relevantním vzorku vede k resekčnímu výkonu.
Průměrná doba hospitalizace byla 11,4, resp. 12,2 dne, letalita operovaných pacientů pak 0,44 %, resp. 1 %.
Perioperační morbidita činila 21 %, resp. 28 %, z dlouhodobých komplikací se nejčastěji vyskytly píštěle v 1,7 %, resp. 2 %.
Nádory pankreatu
Z Tab. 2 vyplývá počet ošetřených nádorů v jednotlivých obdobích. Adenokarcinomy představovaly sumárně zásadní podíl 92,6 % versus 7,4 % ostatních nádorů. Staging tumorů byl u operovaných karcinomů s resekcí dle TNM klasifikace, resp. AJCC (AJCC Cancer Staging Manual, Greene et al. 2002).
Počet endokrinních nádorů (nejčastěji inzulinomů) mírně stoupal v druhém období 3,1 versus 4,8 %. Je pozorován vzestup cystických nádorů 1,5, resp. 2,6 %. V každém z období byl zachycen 1 stromální tumor pankreatu (oba dosud žijí). Počet výkonů bez resekce (explorace) klesl na 12 % z 16 % (ale oproti 90. letům se dostal na jednu třetinu! (cit. [1]). Vaskulární resekce tvořily 1 %, resp. 4 % výkonů. Zadní přístup k pankreatektomii (Kurosaki) byl využit v 0 %, resp. u 2 % resekcí. V obou souborech u karcinomů dominovaly pylorus šetřící hemipankreatoduodenektomie se standardní lymfadenektomií: 80 %, resp. 90 %. Periioperační letalita dosahovala 2,8 %, resp. 2,5 %, obecná morbidita 42, resp. 48 %, nejčastější komplikací byla v obou skupinách pankreatická píštěl. Efektivní laparoskopický přístup (bez konverze) byl využit u inzulinomů v 45 %, resp. 35 %, dále u cystických nádorů v 10 %, resp. 20 % a u levostranných resekcí ve 4, resp. 10 %. Medián přežití se v obou obdobích nezměnil, představuje 10,5 měsíce. Ve skupinách po resekci je průměrné přežití skupin zatím obdobné – 18,6 měsíce, tříleté přežití 42 %, pětileté 19 % (druhá skupina zatím není plně zhodnotitelná). Medián rekurence se pohybuje okolo 9 měsíců. Neoperovaní nemocni v obou skupinách se dožívali v průměru 7, resp. 6 měsíců, nejkratší přežití bylo shodně u neresekabilních nádorů těla a kaudy pankreatu.
Diskuze
U AP je evidentní posun indikace k chirurgické intervenci do období 3 týdny a více od počátku symptomů s výrazným snížením letality. Dochází tak k potvrzení údajů o závislosti letality na době indikace [1–12]. Řada pacientů však je v uvedeném období v chronické sepsi a lze dovodit elevaci letality v odstupu, a to právě za významné účasti negativních projevů sepse [9–12]. Přesto celková letalita v průběhu let výrazně klesá, a to oproti stejnému období až na 8 %. Letalita dosahovala v osmdesátých letech dle izolovaných sdělení ze stejného pracoviště až 60 % [2] při často bezprostředních indikacích k výkonu a oproti roku 2000, kdy činil odklad 13,5 dne, a letalita byla 18,9 %, je též významný pokles. Poměrně konstantní podíl lehkých forem AP a pokles těžkých lze vysvětlit překlady pacientů s těžkou formou z řady pracovišť na nechirurgickou intenzivní péči stejné nemocnice. Tito pacienti byli zahrnuti do souboru jen v případě dostupnosti relevantních dat. Ke standardním indikacím k intervenci přistoupil v čase i aspekt intraabdominálního kompartementu a prolínají se lokální ošetření AP a jejich pozdních komplikací. Vzhledem k nové Atlantské klasifikaci, na které se klinika též podílela, lze očekávat nyní jiné zastoupení lehkých a těžkých AP a jejich komplikací, a tudíž i jiné sumární proporce výsledků [3].
U CHP vidíme pokles počtu pacientů. V souladu s některými literárními zdroji se domníváme, že se na tom podílí stentování především u cholestáz při krátkých stenózách, rozšíření endoskopických výkonů na žlučovém a pankreatickém systému a dále systematizace medikamentózní terapie (o čemž, mj., svědčí pokles pacientů indikovaných pro cholestázu) a dále rozvoj miniinvazního ošetření pseudocyst a cyst (transgastricky) [13–22]. Především u dysplastických forem to však přináší riziko vzniku či přehlédnutí možných maligních komplikací. Otázka hodnocení efektu jednotlivých typů výkonů je i vlivem významného podílu etylismu pacientů velmi diskutabilní. Řada studií vidí výsledky drenážních a resekčních operací jako porovnatelné [17, 18, 20, 22]. V ostatních parametrech se soubory neliší, lehký nárůst především morbidity jde zřejmě na vrub většího podílu resekčních výkonů.
Demonstrované výsledky u nádorů pankreatu ukazují na stálé zlepšování předoperační diagnostiky se snížením počtu explorativních laparotomií, dále vzestup počtu operací pro cystické tumory (v.s. ze stejného důvodu). Chirurgická resekce, proveditelná však jen u celkově nízkého počtu nemocných jdoucích přes komplexní seminář (16 %), jak potvrdily nejen naše výsledky, však stále představuje jediný potenciálně kurativní postup se signifikantním prodloužením života [24–37]. Jeví se ovšem, že přibývá pacientů s agresivnějšími formami (pozorovali jsme opakovaně i různé typy karcinomů vedle sebe) a výraznějším neurogenním, perivaskulárním a lymfogenním okolním šířením. Ani opakované využití blokových resekcí nepřineslo výraznější zlom, podobně jako různé způsoby lymfatických disekcí [24–26, 28]. Na klinice je 17 let zavedena systémová chemoterapie Gemzarem, předtím byl podáván Fluorouracil. V 90. letech byla nasazena po 2 roky radioterapie + fluorouracil, a to beze změn v přežití. Nyní je podáván Gemzar u pokročilých nádorů až do jejich progrese. V adjuvanci pak stejný preparát po dobu 1/2 roku. U mladých nemocných v dobrém stavu je užívána kombinovaná chemoterapie (Folfox + IRI) či cisplatina s Gemzarem. Minimální prodloužení života se pohybuje okolo 3–4 týdnů, obtížně je ale hodnotitelné pro zcela odlišné charakteristiky souboru, proto jej ani my neuvádíme. V souladu s literaturou potvrzujeme zvýšení kvality života (menší váhový úbytek, snížení bolesti a možnost snížení dávek opiátů) [26–28]. Nověji zaváděné metody jako RFA či nanoknife jsou určeny jen jako vysoce paliativní a o jejich indikacích se bude ještě stále diskutovat. Klinika jimi disponuje, výsledky budou zveřejněny až po objektivizaci [37].
Vyšší výskyt cystických nádorů je obecně popisován ve vazbě na dokonalejší vyšetřovací metody [31–35]. Počet endokrinních nádorů je ovlivněn indikujícím metabolickým a endokrinním centrem.
Závěr
Výskyt onemocnění pankreatu, především nádorů, avšak i zánětů, neustále vzrůstá. Do jejich diagnostiky vstupují další a další metody. Podobně je snaha zahrnout i do léčby všechny prvky medicínského vývoje. I když obecně především léčba nezaznamenala převratné a zásadní přínosy, její chirurgická modalita je stále zcela zásadní a může být i u nádorů kurativní. Ostatně ani diagnostika zde neřekla rozhodně poslední slovo, například i oproti jiným onkologickým onemocněním je u karcinomu pankreatu genetika stále nepřínosná.
Onemocnění pankreatu tak nadále zůstávají multidisciplinární problematikou, která takto musí být řešena, optimálně ve vysokoobjemových centrech.
Prof. MUDr. Zdeněk Krška, CSc.
1. chirurgická klinika 1. LF UK a VFN,
U Nemocnice 2
128 08 Praha 2
e-mail: krskaz@vfn.cz
Zdroje
1. Peskova M, et al. Results of surgical treatment of pancreatic carcinoma. Sb Lek 1996;97,3 : 391–396.
2. Krška Z, Šváb J. Fulminant acute pankreatitis. Rozhl Chir 2009,88(10):563–7.
3. Uhl W, et al. IAP guidelines for the surgical management of acute pancreatitis. Pancreatology 2002;2 : 565–573.
4. Werner J, et al. Management of acute pancreatitis: from surgery to interventional intensive care. Gut 2005;54 : 426–436.
5. Gurusamy KS, Farouk M, Tweedie JH. UK guidelines for the management of acute pancreatitis. Gut 2005;54(9):1344–5.
6. Dervenis C. New Atlanta Classification. E-AHPBA Congress, 4,2011 : 35.
7. Sharma M, Banerjee D, Garg PK. Characterization of newer subgroups of fulminat and subfulminant pancreatitis associated with a high early mortality. Am J Gastroenterol 2007;102(12): 2688–2695.
8. Lilja HE, et al. Utilization of intenzive care unit resources in severe acute pancreatitis. JOP 2008;8,9(2):179–84.
9. Kong L. et al. Clinical characteristics and prognostic factors of severe acute pancreatitis. World J Gastroenterol. 2004,10(22), 3336–3338.
10. Carnoval A, et al. Mortality in acute pancreatitis: is it an early or a late event? JOP 2005;6(5):438–444.
11. Beger HG, Rau BM. Severe acute pancreatitis: Clinical course and management. World J Gastroenterol 2007;13(38):5043–5051.
12. Mofidi R, et al. Association of early systematic inflammatory response, severity of multiorgan dysfunction and death in acute pancreatitis. Br J Surg 2006;93 : 738–744.
13. Garg PK, et al. Association of extent and infection of pancreatic necrosis with organ failure and death in acute necrotizing pancreatitis. Clin Gastroenterol Hepatol 2005;3 : 159–166.
14. Šváb J, et al. Choice of surgical procedure in operations for chronic pancreatitis-personal experience. Sb Lek 2002;103,2 : 173–179.
15. Bornman PC, et al. Guidelines for the diagnosis and treatment of chronic pancreatitis SAMJ 2010,100 : 845–860.
16. Chari ST, Singer MV. The problem of classification and staging of chronic pancreatitis. Proposals based on current knowledge of its natural history. Scand J Gastroenterol 1994;(10):949–60.
17. Ammann RW. Diagnosis and management of chronic pancreatitis: current knowledge. Swiss Med Wkly 2006;136(11-12):166–74.
18. Waxman I, Freedman SD, Zeroogian JM. Endoscopic therapy of chronic and recurrent pankreatitis. Dig Dis 1998;16(3):134–43.
19. Witt H, Apte MV, Keim V, Wilson JS.Chronic pancreatitis: challenges and advances in pathogenesis, genetics, diagnosis, and therapy. Gastroenterology 2007;132(4):1557–73.
20. Forssmann K, Schirr K, Schmid M, et al. Postoperative follow-up in patients with partial Whipple duodenopancreatectomy for chronic pankreatitis. Z Gastroenterol 1997;35(12):1071–80.
21. Klempa I, Spatny M, Menzel J, et al. Pancreatic function and quality of life after resection of the head of the pancreas in chronic pancreatitis. A prospective, randomized comparative study after duodenum preserving resection of the head of the pancreas versus Whippleęs operation. Chirurg 1995;66(4):350–9.
22. Singhai D, Kakodkar R, Sud R, el al. Issues in the management of pancreatic pseudocysts. JOP 2006;7 : 502–507.
23. Riediger H, et al. Long-term outcome after resection for chronic pancreatitis in 224 patientsJ Gastrointest Surg 2007;11,8 : 949–9.
24. Nakao A, et al. Indications and techniques of extended resection for pancreatic cancer. World J Surg 2006;30,976–982.
25. Farnell MB, et al. The role of extended lymphadenectomy for adenocarcinoma of the head of the pancreas strength of the evidence. J Gastrointest. Surg 2008;12 : 651–656.
26. Okabayashi T, et al. Long-term effects of multimodal treatment for patiens with resectable carcinoma of the pankreas. Oncology Reports 2008;20 : 651–656.
27. Iott MJ, Corsini MM, Miller RC. Evidence-based guidelines for adjuvant therapy for resected adenocarcinoma of the pancreas. Clin J Oncol Nurs 2008;12,4 : 599–605.
28. Li J, Saif MW. Any progress in the management of advanced pancreatic cancer? Highlights form the 45th ASCO annual meeting. Orlando, 2009, JOP 2009;10,4 : 361–365.
29. Ho CK, Kleef J, Buchler MW. Complications of pancreatic surgery. HPB 2005;7,2 : 99–108.
30. Ujiki MB, Talamonti MS. Guidelines for the surgical management of pancreatic adenocarcinoma. Semin Oncol 2007;34,4 : 311–320.
31. Cambell F, Azadeli B. Cystic neoplasmas of the exocrine pancreas. Histopathology 2008;52 : 539–551.
32. Garcea G, Ong SL, Rajesh A, et al. Cystic lesions of the pancreas. Pancreatology 2008;8 : 236–251.
33. Roggin KK, Chennat J, Oto A, et al. Pancreatic cystic neoplasm. Curr Probl Surg 2010;47 : 459–510.
34. Thompson NW, Eckhauser FE, Vinik AL, et al. Cystic neuroendocrine neoplasms of the pancreas and liver. Ann Surg 1984;199 : 158–164.
35. Tien YW, Hu RH, Hung JS, et al. Noninvasive pancreatic cystic neoplasms can be safely and effectively treated by limited pancreatectomy. Ann Surg Oncol 2008;15 : 193–198.
36. Kurosaki I, et al. Left posterior approach to the superior mesenteric vascular pedicle in pancreaticoduodenectomy for cancer of the pancreatic head. JOP 2011;6,12,3 : 220–229.
37. Varshney S, et al. Radiofrequency ablation of unresectable pancreatic carcinoma: Feasibility, efficacy and safety. JOP 2006;7, 1 : 74–78.
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek Úvodní slovo
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2012 Číslo 5- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
- Stillova choroba: vzácné a závažné systémové onemocnění
- Metamizol v léčbě různých bolestivých stavů – kazuistiky
-
Všechny články tohoto čísla
- Úvodní slovo
- Prevence TEN v chirurgii, prolongovaná tromboprofylaxe
- K úmrtí profesora MUDr. Zbyňka Vobořila, DrSc.
- Developments in pancreatic surgery at the 1st Surgical Department 1st Faculty of Medicine, Charles University and General University Hospital in Prague
- Outcomes of complex therapy in female patients after breast-saving surgery for breast carcinoma at the 1st Surgical Department 1st Faculty of Medicine, Charles University and General University Hospital in Prague during a ten-year follow up period
- Zlomeniny pilonu tibie – krátké shrnutí problematiky a kazuistiky
- Dějiny traumatologie na I. chirurgické klinice v Praze
- Stoletý krok v chirurgické léčbě ileózních stavů
- Chirurgická onemocnění jícnu a žaludku na prahu 21. století
- Kolorektální karcinom na I. chirurgické klinice VFN Praha
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Prevence TEN v chirurgii, prolongovaná tromboprofylaxe
- Zlomeniny pilonu tibie – krátké shrnutí problematiky a kazuistiky
- Stoletý krok v chirurgické léčbě ileózních stavů
- Chirurgická onemocnění jícnu a žaludku na prahu 21. století
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



