-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Abdominální katastrofa – defekt stěny břišní komplikovaný střevní píštělí – strategie léčby
Abdominal Catastrophe – Abdominal Wall Defect Associated with Gastrointestinal Fistula – Strategy of Therapy
Background:
Wound dehiscence complicated by gastrointestinal (GI) fistula to belong „abdominal catastrophe”. Therapy is prolonged and connected with high morbidity and mortality rate.Methods:
In the period from October 2006 to July 2009 we performed 12 reconstructive surgical procedures on gastrointestinal tract in patients with abdominal catastrophe. Treatment of 12 consecutive patients (9 men, 3 women) was managed according to a standardize protocol. The protocol consists of treatment of septic complications, optimisation of nutritional state, special wound procedures, diagnosis of gastrointestinal fistulas and GI tract, timing of surgical procedures, reconstruction of GI tract and postoperative care.Results:
Reconstructive surgery of GI tract was successful on 11 patients. One patient developed recurrence of early GI fistula. In four patients we let open abdomen to heal per secundam. We observed no deaths after operation.Conclusion:
With regard to complex character of therapy of abdominal catastrophe there is a need of multidisciplinary approach. Considering long-lasting and expensive therapy there is logical step to concentrate these patients into special centres which are experienced, equipped and their staff is trained in treatment of such a seriously impaired patients.Key words:
wound dehiscence – gastrointestinal fistula – abdominal catastrophe – reconstructive surgery of gastrointestinal tract
Autoři: M. Chobola 1; L. Sobotka 2; A. Ferko 1; M. Oberreiter 3; M. Kaška 1; V. Motyčka 1; J. Páral 3; R. Mottl 2
Působiště autorů: Chirurgická klinika Fakultní nemocnice Hradec Králové a Lékařské fakulty UK v Hradci Králové přednosta kliniky: prof. MUDr. A. Ferko, CSc., vedoucí katedry chirurgie: doc. MUDr. RNDr. M. Kaška, Ph. D. 1; Klinika gerontologická a metabolická Fakultní nemocnice Hradec Králové a Lékařské fakulty UK v Hradci Králové, přednosta kliniky: prof. MUDr. L. Sobotka, CSc. 2; Katedra válečné chirurgie, Fakulta vojenského zdravotnictví, Univerzita Obrany Brno vedoucí katedry: doc. MUDr. L. Klein, CSc. 3
Vyšlo v časopise: Rozhl. Chir., 2010, roč. 89, č. 11, s. 672-678.
Kategorie: Monotematický speciál - Původní práce
Souhrn
Úvod:
Rozpad operační rány komplikovaný střevními píštělemi patří mezi tzv. abdominální katastrofy. Jejich léčba je dlouhodobá a je spojena s vysokou morbiditou a mortalitou.Metody:
V období od října 2006 do července 2009 bylo na chirurgické klinice FN HK provedeno 12 rekonstrukčních operací gastrointestinálního traktu u pacientů po abdominální katastrofě. Léčba všech 12 pacientů (9 mužů, 3 ženy) probíhala podle standardizovaného protokolu, který sestával z léčby septických komplikací, optimalizace nutričního stavu, speciální péče o ránu, diagnostiky střevní píštěle a stavu střevního traktu, načasování chirurgického výkonu, rekonstrukční operace gastrointestinálního traktu a pooperační péče.Výsledky:
Rekonstrukční operace gastrointestinálního traktu byla úspěšná u 11 pacientů, pouze u jedné pacientky došlo k časné recidivě enterokutánní píštěle. U 4 pacientů bylo ponecháno laparostoma k sekundárnímu hojení. V pooperačním období nebylo zaznamenáno úmrtí.Závěr:
Vzhledem ke komplexnímu charakteru léčby abdominálních katastrof je nutná mezioborová spolupráce. S ohledem na dlouhodobý charakter léčby a nákladnost péče je vhodné soustředit pacienty s abdominálními katastrofami do speciálních center, která mají s léčbou uvedených stavů dostatečné zkušenosti a jsou pro jejich léčbu personálně i materiálně vybavena.Klíčová slova:
rozpad operační rány – střevní píštěl – abdominální katastrofa – rekonstrukční operace gastrointestinálního traktuÚVOD
Rozpad operační rány komplikovaný střevními píštělemi patří mezi tzv. abdominální katastrofy [1]. S těmito stavy se setkáváme jako s pooperačními komplikacemi po břišních operacích nebo v důsledku abdominálních traumat. Patří mezi relativně méně časté, ohrožují však nemocného na životě a významně ovlivňují jeho kvalitu života. Jejich léčba je obtížná a nákladná, je spojená s vysokou morbiditou a letalitou. Střevní píštěle jsou nejzávažnější komplikací abdominálního defektu a přes pokroky v medicíně letalita dosahuje 12,5–64 % [2].
Vzhledem k celkově nízkému výskytu enterokutánních píštělí jsou randomizované studie nedostatečné, prakticky neexistují doporučení úrovně A založená na důkazech. Principy léčby jsou založeny na názorech expertů a při terapii těchto pacientů se řídíme některými paradigmaty. Spontánní uzávěr enterokutánní píštěle nelze očekávat v terénu tumorózního postižení nebo Crohnovy choroby, naopak šance na spontánní uzávěr jsou u kolokutánní píštěle a u píštěle s nízkým odpadem u pacientů bez defektu břišní stěny [3]. Je shoda, že hlavními prioritami je léčba septických komplikací a zlepšení nutričního stavu pacienta před definitivním chirurgickým řešením [2, 3]. Naopak neexistuje jednotný názor na načasování chirurgického rekonstrukčního výkonu.
Léčba abdominálních katastrof je komplexní a sestává z několika fází: stabilizace nemocného, léčby septických komplikací, optimalizace nutričního stavu, speciální lokální péče o ránu, diagnostiky střevního traktu, vlastního chirurgického rekonstrukčního výkonu a pooperační péče [1, 3, 4].
Stabilizace nemocného
Kardiopulmonální stabilizace nemocného je nezbytnou podmínkou pro další léčbu a eventuální chirurgické řešení abdominální katastrofy. Po stabilizaci pacienta je zahájena výživa nemocného parenterální nebo enterální cestou [4].
Léčba septických komplikací
Léčba septických komplikací má nejvyšší prioritu, je podmínkou dosažení hojení. Z tohoto důvodu je odstranění a drenáž všech infekčních fokusů a systémová antibiotická léčba nezbytností. Podezření na infekční komplikaci je založeno na přítomnosti jedné nebo více klinických známek jako jsou horečka, nedostatečná odpověď na výživu a ikterus, které jsou doprovázeny vzestupem zánětlivých markerů, poklesem plazmatické hladiny albuminu, pozitivní tekutinovou bilancí, rozvojem generalizovaných otoků a orgánových selhání. Tyto známky mohou chybět nebo nemusí být plně vyjádřeny u pacientů vyčerpaných [3].
V diagnostice septických ložisek je nejpřínosnější CT s podáním kontrastu (perorálně a intravenózně). V případě pozitivního nálezu je upřednostňována drenáž ložiska pod CT (event. UZ) kontrolou, případně lze provést lokální chirurgickou drenáž.
Optimalizace nutričního stavu
Dokonalá výživa a hydratace včetně podávání elektrolytů, stopových prvků a vitamínů je nezbytou podmínkou léčby abdominální katastrofy. Během katabolického stavu nemocný může ztrácet až 200 g bílkovin za 24 hodin, což odpovídá ztrátě 1 kg tělesné svaloviny. Výživa by měla být zahájena po úplné stabilizaci nemocného, obvykle do 24–48 hodin po vzniku abdominální katastrofy. Pouze v případě těžké malnutrice lze výživu zahájit již ve fázi stabilizace pacienta. Obecně má přednost výživa cestou enterální před cestou parenterální, nicméně v případě komplikovaných abdominálních defektů plná enterální výživa není často možná. To je dáno častou přítomností mnohočetných střevních píštělí, střevní paralýzou a nebo rozsáhlou ztrátou střevního traktu po opakovaných resekčních výkonech. Enterální výživa je zvažována u píštělí z tenkého střeva, kde neočekáváme spontánní uzávěr, a u píštělí z tlustého střeva pokud odpady z píštělí nezhoršují lokální ošetřování rány [4].
Cílem nutriční péče o pacienta s abdominální katastrofou je dosažení zhojení rány, anebo (častěji) vytvoření podmínek vhodných k definitivnímu chirurgickému řešení [3, 4].
Speciální lokální péče o ránu před rekonstrukčním výkonem
Pro podporu hojení je nutná i lokální léčba. Cílem speciální péče o ránu je prevence macerace a exkoriace kůže střevním obsahem z píštěle, terapie lokální ischemie, terapie lokální infekce a podpora tvorby granulační tkáně (Obr. 1, 2). Toho je dosaženo častou výměnou zvlhčujících a neadhezivních obvazů (několikrát denně) s antiseptiky za současné dokonalé drenáže a aktivního odsávání střevního obsahu z píštělí. Tvorba granulační tkáně, reepitelizace z okrajů abdominálního defektu a jeho postupné zmenšování je známkou dobrého efektu lokální péče o ránu [4].
Obr. 1. Mnohočetné píštěle z tenkého střeva v rozsáhlém abdominálním defektu (pacient č. 9) Fig. 1. Multiple small intestinal fistulas in an extensive abdominal defect (patient No 9) 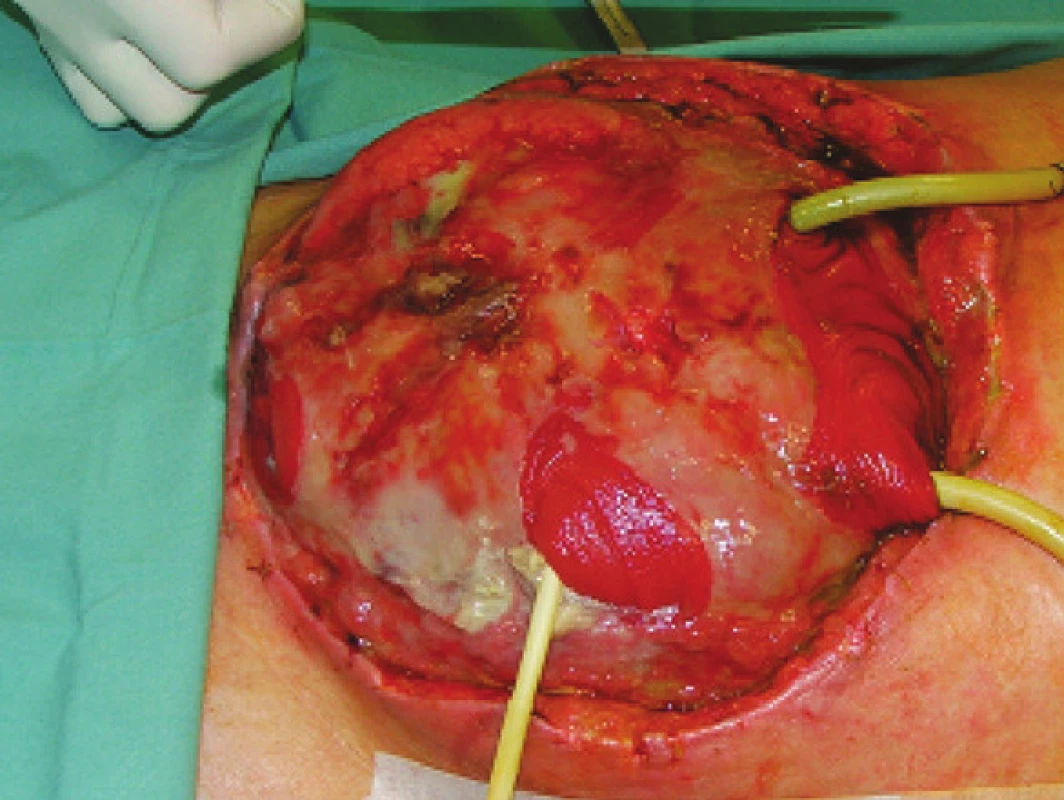
Obr. 2. Stav po 6 týdnech speciální péče o ránu (překrytí defektu granulační tkání a jeho zmenšení, ohraničení píštělí) před rekonstrukční operací GIT (pacient č. 9) Fig. 2. A patient’s condition after a six-week special wound care (covering the defect with granulation tissue and its reduction, demarkation of the fistulas) prior to GIT reconstruction surgery (patient No 9) 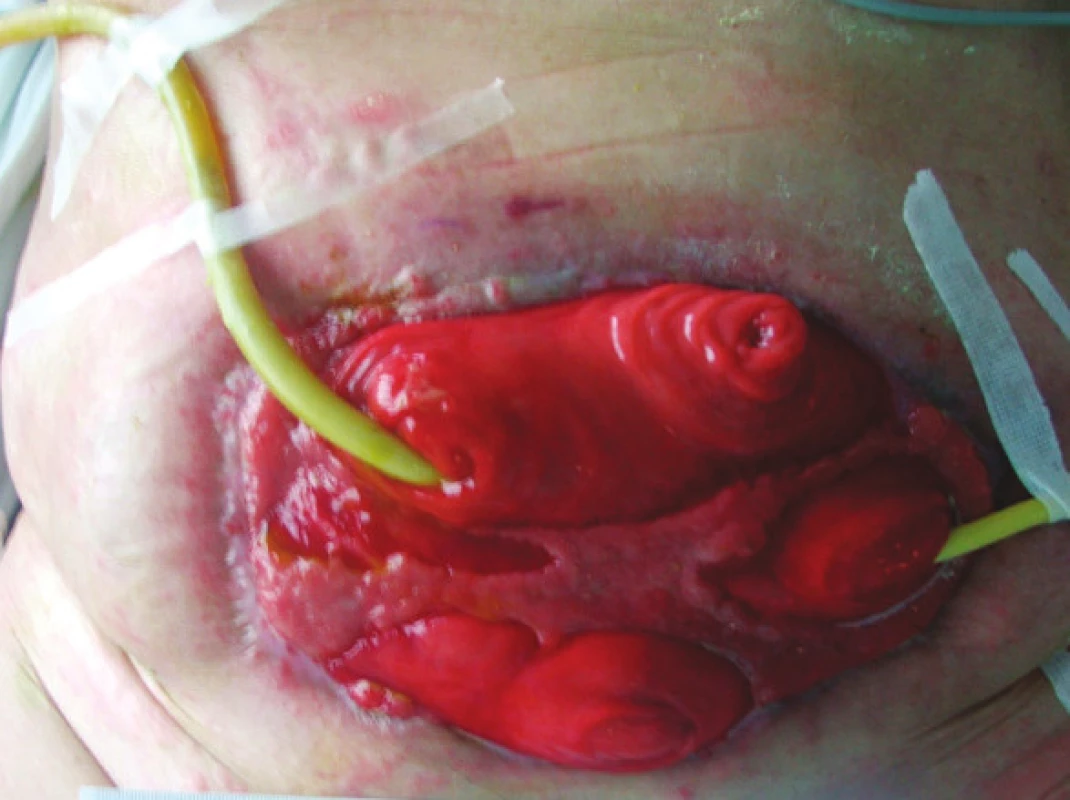
Diagnostika střevní píštěle a stavu střevního traktu
Dokonalé zhodnocení lokalizace střevních píštělí a stavu celého střevního traktu je před chirurgickým rekonstrukčním výkonem samozřejmostí. Nepoznaná střevní stenóza může vést k dehiscenci střevní anastomózy.
V diagnostice využíváme rentgenové metody s použitím kontrastu (fistulografie, enteroklýza, irigografie) nebo endoskopii. Před operací je nutné mít k dispozici čerstvé výsledky vyšetření.
Načasování chirurgického výkonu
Před operací musí být pacient v dobrém nutričním a klinickém stavu. Pro zhojení anastomózy je nutná přítomnost kolagenních vláken na střevní seróze a celkové anabolické ladění organismu. Před operací je potřebná i dokonalá pohybová rehabilitace, která je podmínkou pro patřičný nárůst kosterní svaloviny. Zdá se, že právě množství kosterní svaloviny významně ovlivňuje průběh operačního výkonu a následné hojení. Důležitý je zájem pacienta o své okolí a vlastní chirurgický rekonstrukční výkon [4].
V případě mnohočetných střevních píštělí a zánětlivého postižení peritoneální dutiny při rozpadu střevních anastomóz jsou zpravidla nejkratším intervalem mezi jednotlivými chirurgickými výkony 3–4 měsíce. Optimálního stavu je však často dosaženo až za 5 měsíců po předchozí operaci. Po celou tuto dobu je nemocný zajištěn parenterální nebo kombinovanou parenterální a enterální výživou [4].
Chirurgická strategie
Základní chirurgické principy jako dokonalý přístup a kontrola operačního pole jsou nezbytností. Kompletní uvolnění střevního traktu je nezbytné pro dosažení volné střevní pasáže a dovoluje mobilizaci abdominální stěny. To může usnadnit uzávěr laparotomie na závěr operace [3]. Minimalizace počtu anastomóz snižuje riziko jejich dehiscencí. Na druhé straně mnohočetné střevní píštěle a větší ztráta tenkého střeva po předchozích opakovaných operacích si může vynutit dvě i více anastomóz. Každá anastomóza by měla být kryta zdravou tkání a neměla by být v kontaktu s jinou suturou [3]. Tuto podmínku je však někdy obtížné splnit, zejména u rozsáhlých defektů břišní stěny, kde nelze provést primární uzávěr. Použití vstřebatelného šicího materiálu vzhledem k riziku infekce a recidivy píštěle je samozřejmostí. V případě jakýchkoliv pochybností o hojení provedené anastomózy je nutno provést proximálně derivační axiální enterostomii a to pokud možno v místě, které později dovolí její uzávěr z malé incize [3]. U rozsáhlých defektů stěny břišní, kde nelze provést uzávěr bez většího napětí tkání, je možné ponechat laparostoma k sekundárnímu hojení.
Pooperační péče
Dokonalá pooperační péče je další důležitou fází péče o nemocné s abdominální katastrofou. Výživa a optimální hydratace jsou podmínky nutné k hojení anastomóz. V případě ponechaného laparostomatu je nutné pokračovat v lokální léčbě (včetně plastických operací) do úplného zhojení. Převedení nemocného na přirozenou výživu (v případě dostatečné délky a funkční kapacity střeva) po obnovení střevní pasáže a zhojení střevních anastomóz je logickým zakončením dlouhodobého terapeutického snažení. Neméně důležitou součástí pooperační péče je intenzivní pohybová rehabilitace.
PACIENTI A METODY
V období od X/2006 do VII/2009 jsme na našem pracovišti operovali celkem 12 pacientů (9 mužů a 3 ženy) s rozsáhlým defektem stěny břišní. U 11 pacientů byl abdominální defekt komplikovaný jednou nebo mnohočetnými střevními píštělemi (Obr. 1). Vždy se jednalo o píštěle z tenkého střeva v oblasti defektu břišní stěny. U jednoho pacienta se jednalo o abdominální defekt se založenou derivační jejunostomií. Celkem u 3 pacientů byl stav komplikován rozsáhlou ztrátou střeva. Většina pacientů (10 pacientů) byla primárně operována na jiném chirurgickém pracovišti a to i včetně opakovaných operačních revizí pro nitrobřišní septické komplikace (Tab. 1).
Tab. 1. Charakteristika pacientů s abdominálním defektem komplikovaným píštělemi z tenkého střeva a) dehiscence anastomózy, střevní perforace, abscesy, peritonitida b) počet operací před rekonstrukčním výkonem Tab. 1. Characteristics of patients with abdominal defects complicated by small intestinal fistulas a) anastomosis dehiscence b) numbers of procedures prior to reconstruction surgery 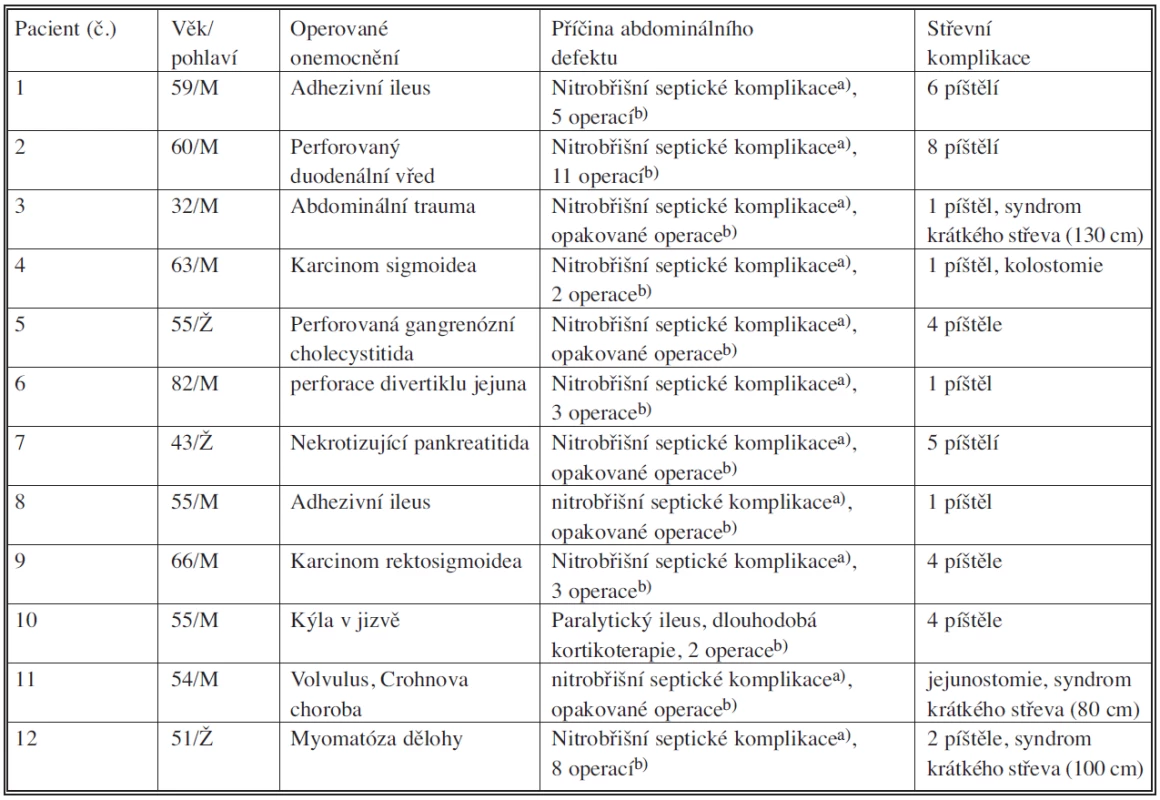
Léčba těchto těžkých pacientů probíhala podle našich vnitřních standardů v souladu s doporučenými postupy (viz výše). Po překladu do naší nemocnice byla léčba vedena na gerontometabolické klinice. Terapie probíhala v jednotlivých fázích s důrazem na léčbu septických komplikací, zlepšení nutričního stavu pacienta a speciální péči o ránu. Po dosažení terapeutických cílů – stabilizace pacienta, zvládnutí septických komplikací a optimalizaci nutričního stavu pacienta, případně zmenšení defektu břišní stěny a ohraničení píštěle (Obr. 2) byl naplánován chirurgický rekonstrukční výkon na gastrointestinálním traktu. Před každou operací byl detailně vyšetřen stav gastrointestinálního traktu a lokalizace píštěle (rentgenové metody s použitím kontrastu, endoskopie). Rekonstrukce byla provedena s odstupem nejméně 3 měsíců od vzniku píštěle nebo od poslední operace (Tab. 2). Bezprostředně po operaci se pacienti vraceli na JIP gerontometabolické kliniky, kde dále pod dohledem chirurga probíhala intenzivní pooperační léčba včetně speciální péče o ránu v případech ponechaného laparostomatu. Nedílnou součástí léčby byla celková rehabilitace nemocného.
Tab. 2. Výsledky léčby c) časový odstup rekonstrukční operace od posledního chirurgického výkonu nebo vzniku píštěle Tab. 2. Treatment outcomes c) time intervals between the reconstruction procedure and the last surgical procedure or fistula onset 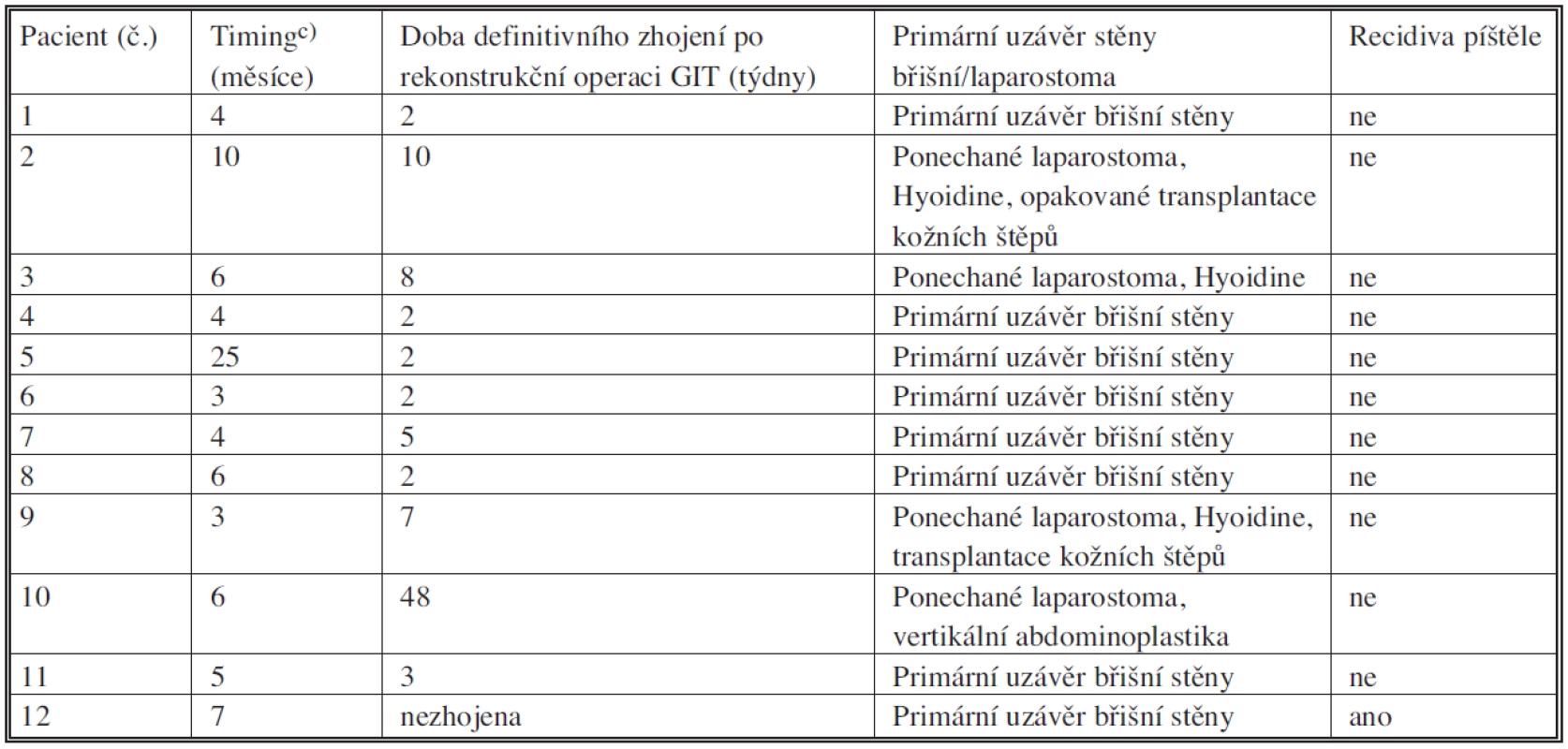
VÝSLEDKY
Intenzivní léčbou na gerontometabolické klinice bylo dosaženo významného klinického zlepšení stavu u všech pacientů před rekonstrukční operací. Speciální péčí o ránu – intenzivním odsáváním střevního obsahu z rány a píštělí (Obr. 1) a pravidelnými převazy s použitím komplexu hyaluronan-jód (preparát Hyiodine firmy CPN Dolní Dobrouč) v kombinaci s totální parenterální výživou byly během 2 týdnů obnoveny reparativní procesy v ráně. Byla obnovena tvorba granulační tkáně na obnažených útrobách a rána byla postupně zbavena nekrotických tkání. V dalších měsících byl významně zlepšen nutriční stav, byla obnovena svalová síla a bylo také dosaženo významného zlepšení psychického stavu pacientů. Ve většině případů bylo dosaženo významného zmenšení abdominálního defektu (retrakce a epitelizace rány) a ohraničení píštělí (Obr. 2). Při rekonstrukčním výkonu byla u 10 pacientů provedena resekce postiženého úseku tenkého střeva s píštělemi a pasáž byla obnovena anastomózami. U jednoho pacienta byla provedena resekce ponechaného zbytku terminálního ilea a céka postiženého Crohnovou chorobou, zrušena jejunostomie a pasáž obnovena ileoascendentoanastomózou (pacient č. 11). V žádném případě nebyla nutná derivační enterostomie nad anastomózou. Pouze u jednoho pacienta (pacient č. 12) byla s ohledem na rozsáhlou ztrátu střeva po předchozích operacích provedena pouze excize píštěle a defekt byl ošetřen příčnou suturou. U 8 pacientů bylo možné provést suturu stěny břišní a dutinu břišní tak definitivně uzavřít. V důsledku nedostatku tkání nebo nadměrného napětí tkání v místě případné sutury bylo u 4 pacientů ponecháno laparostoma k sekundárnímu hojení. U těchto pacientů po operaci pokračovala speciální péče o ránu s denními převazy s použitím komplexu hyaluronan-jód (Obr. 3, 4, 5). Později u 2 pacientů (pacienti č. 2 a 9) byla provedena transplatace kožního štěpu (Obr. 6) a u jednoho pacienta byla provedena vertikální abdominoplastika (pacient č. 10). U všech pacientů s ponechaným laparostomatem došlo ke zhojení. U 11 pacientů byla rekonstrukční operace gastrointestinálního traktu úspěšná, pouze u jednoho pacienta (pacient č. 12) došlo 14. den po operaci k recidivě enterokutánní píštěle v operační ráně (Tab. 2). Jiné závažné komplikace ani úmrtí jsme v pooperačním období nezaznamenali.
Obr. 3. Situace 1 týden po rekonstrukční operaci GIT s ponechaným laparostomatem (pacient č. 9) Fig. 3 The same patient 1 week after his GIT reconstruction procedure with laparostomy (patient No 9) 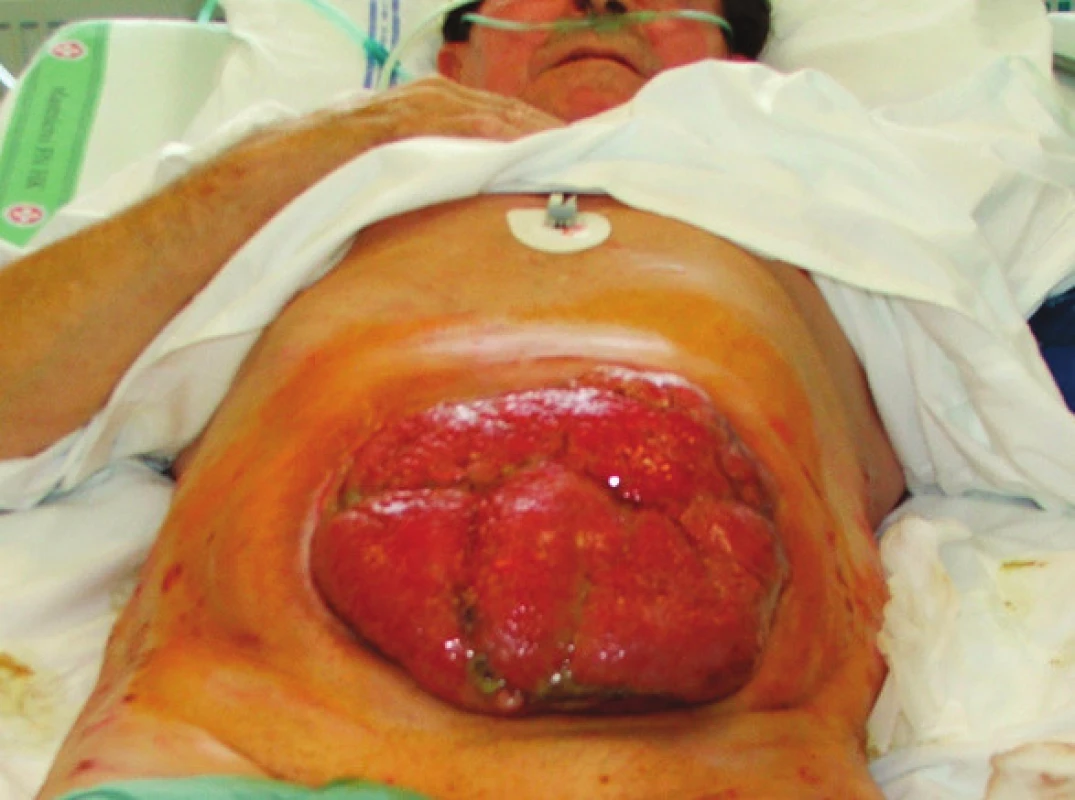
Obr. 4. Situace 2 týdny po rekonstrukční operaci GIT s ponechaným laparostomatem (pacient č. 9) Fig. 4 The same patient 2 weeks after his GIT reconstruction procedure with laparostomy (patient No 9) 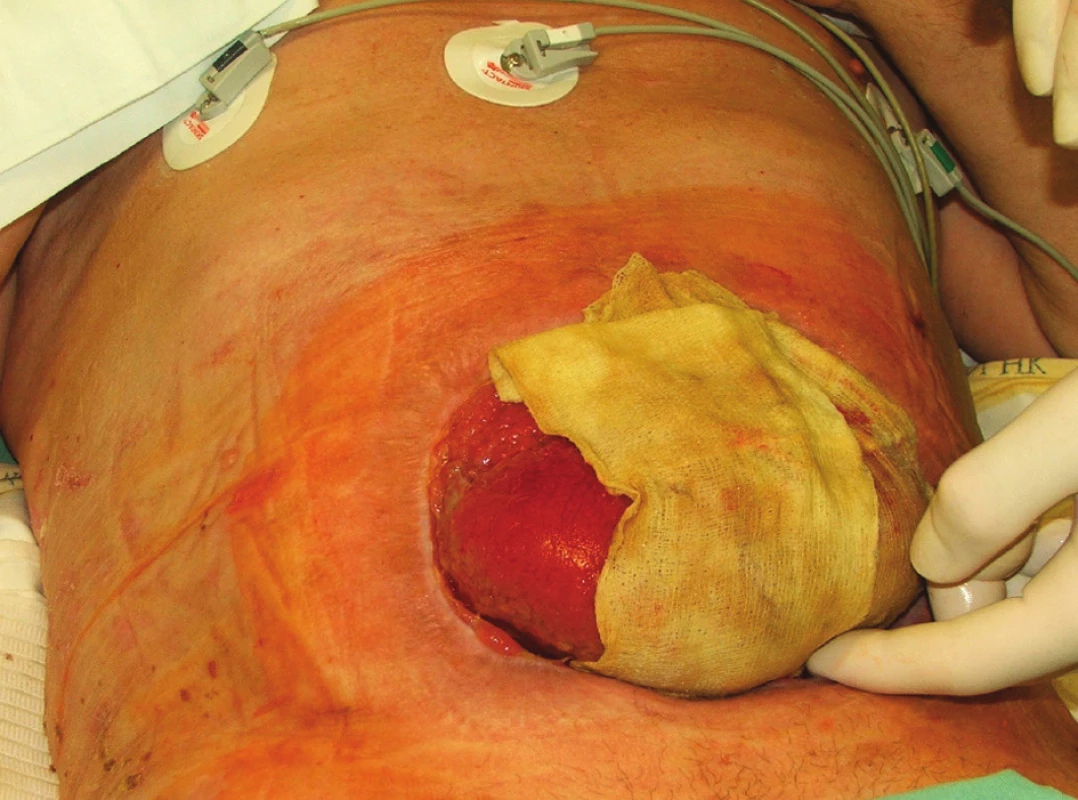
Obr. 5. Situace 3 týdny po rekonstrukční operaci GIT s ponechaným laparostomatem (pacient č. 9) Fig. 5 The same patient 3 weeks after his GIT reconstruction procedure with laparostomy (patient No 9) 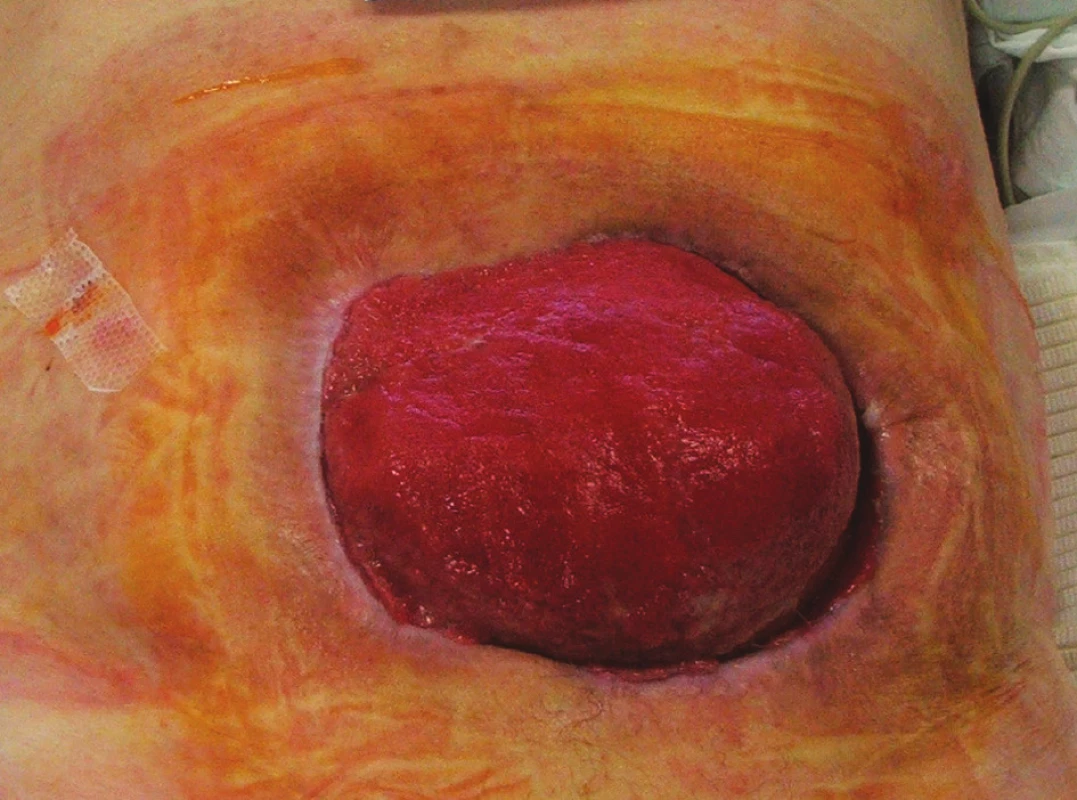
Obr. 6. Situace 6 týdnů po rekonstrukční operaci GIT s ponechaným laparostomatem, stav po transplantaci kožního štěpu (pacient č. 9) Fig. 6 The same patient 6 weeks after his GIT reconstruction procedure with laparostomy, following skin grafting (patient No 9) 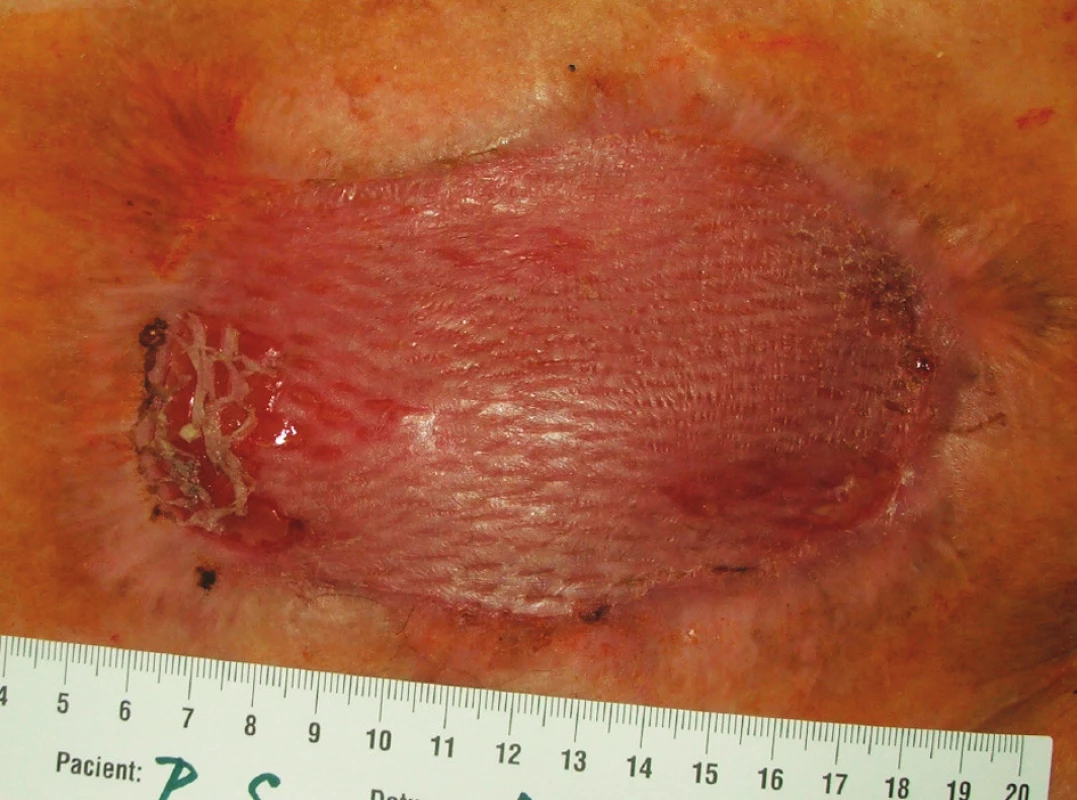
DISKUSE
Úplná dehiscence laparotomie komplikovaná mnohočetnými střevními píštělemi je zatížena vysokou morbiditou a letalitou. Zůstává velkou výzvou pro abdominální chirurgii. Kombinace těžké malnutrice s nitrobřišními septickými komplikacemi významně limituje spontánní hojení nebo výsledky chirurgické léčby. Multiorgánové selhání způsobené sepsí je dosud hlavní příčinou smrti navzdory pokrokům v terapii. V literatuře existuje pouze málo studií popisující větší skupinu pacientů. V největší sérii zahrnující 43 pacientů, publikovanou Scheinem a Deckerem v roce 1990, dosahuje letalita 60 % (Tab. 3) [2, 5, 6, 7, 8].
Tab. 3. Popsaná letalita pacientů s abdominálním defektem komplikovaným střevními píštělemi Tab. 3. Death rates in patients with abdominal defects complicated by intestinal fistulas 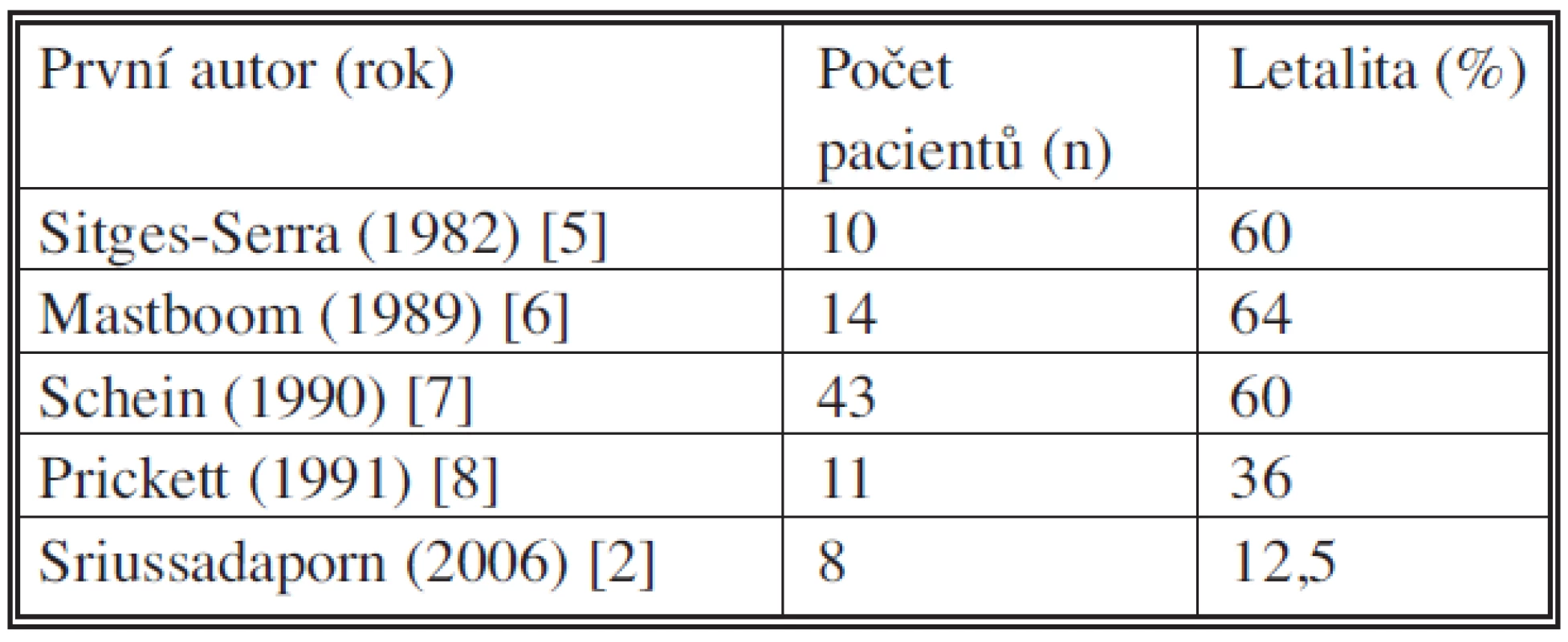
Základním předpokladem zhojení anastomóz je zvládnutí septických komplikací a optimalizace nutričního stavu pacienta před vlastním rekonstrukčním výkonem. Velký význam má speciální lokální péče o ránu v před - i v pooperačním období u pacientů s ponechaným laparostomatem. V tomto případě se nám jako optimální jevilo využití komplexu hyaluronan – jód (preparát Hyiodine), který má na hojení komplexní vliv. V posledních letech byly také s dobrým efektem použity systémy pro vakuum asistovanou lokální terapii [9], kterou jsme však u našich pacientů nepoužili. Velký význam pro pacienta má také optimální načasování chirurgického výkonu. Předčasně indikovaná operace může chirurga postavit do obtížně řešitelné situace. Zejména v 1.–6. týdnu po vzniku abdominální katastrofy je preparace velmi obtížná a hrozí riziko poranění střevních kliček, které mohou vést k septickým komplikacím s fatálními důsledky pro pacienta [2, 3]. Jako optimální se nám jeví interval nejméně 3 měsíce od poslední operace nebo vzniku píštěle v abdominálním defektu. Před indikací k rekonstrukčnímu výkonu je však nutno každého pacienta individuálně pečlivě posoudit zejména s ohledem na jeho nutriční stav, lokální nález a přítomnost event. septických komplikací. Na druhé straně opožděná indikace k operaci pacienta ohrožuje opakovanými katétrovými sepsemi a negativním efektem parenterální výživy na gastrointestinální trakt [2].
Rekonstrukční výkony na gastrointestinálním traktu po abdominálních katastrofách, nezřídka po opakovaných devastujících operacích, jsou pro operační tým technicky i časově extrémně náročné. Proto je nutné pro takové operace zajistit na operačním sále odpovídající pohodu a dostatečný časový prostor. Operace musí provádět zkušený operační tým, který se touto problematikou speciálně zabývá. Již samotný vstup do dutiny břišní je velmi obtížný a chirurg je vystaven riziku nechtěného poranění střevních kliček adherujících k břišní stěně. Toto riziko lze snížit vedením incize kolem granulační tkáně s píštělemi a pečlivou preparací za dokonalé kontroly operačního pole. Obtížnou fází operace je také oddělení střevních kliček od granulační tkáně v lůžku abdominálního defektu. Úplné odstranění granulační tkáně ze serózy střevní stěny však není podmínkou [2]. Každé nechtěné poranění serózy střevní stěny musí být ošetřeno suturou. Nejjistějším způsobem odstranění střevní píštěle je limitovaná resekce postiženého úseku střeva a obnovení kontinuity střevního traktu anastomózou [2]. S ohledem na stav střevního traktu preferujeme anastomózu stranou ke straně šitou ve dvou vrstvách. Selhání rekonstrukční operace s recidivou střevní píštěle může vést k závažným komplikacím nebo smrti, v lepším případě k několikaměsíčnímu prodloužení léčby se všemi riziky. V naší sestavě pacientů došlo k recidivě píštěle u 51leté pacientky, která byla primárně laparoskopicky operována pro gynekologické onemocnění a následně opakovaně reoperována pro nitrobřišní septické komplikace. Výsledným stavem byla rozsáhlá ztráta tenkého střeva navíc umocněná v minulosti provedenou subtotální kolektomií pro ulcerózní kolitidu. S ohledem na krátké střevo (celkem cca 100 cm) a extrémně obtížnou preparaci byla provedena pouze excize píštěle v místě původní střevní „side to end“ anastomózy a vzniklý defekt byl uzavřen příčnou suturou ve dvou vrstvách se zachovanou dostatečnou průchodností. Další píštěl byla zrušena v oblasti pahýlu tenkého střeva. Po 14 dnech došlo k recidivě ohraničené enterokutánní píštěle v místě původní anastomózy. Z tohoto pohledu se prostá excize píštěle jeví jako ne zcela optimální. V současné době je pacientka připravovaná k dalším rekonstrukčnímu výkonu, je plánována resekce původní anastomózy s píštělí i za cenu dalšího zkrácení střeva.
Definitivní uzávěr břišní stěny může být problematický u velkých defektů, kde by případná sutura byla pod velkým napětím tkání. V takovém případě je možné ponechat laparostoma k sekundárnímu hojení podobně jak tomu bylo u několika našich pacientů. Intenzivní lokální péčí o ránu bylo dosaženo zhojení u všech pacientů. U jednoho pacienta (pacient č. 10) bylo sekundární hojení významně prodloužené (48 týdnů po rekonstrukční operaci) vzhledem k chronickému užívání kortikoidů. Někteří autoři používají k překlenutí defektu nevstřebatelných nebo vstřebatelných sítěk překrytých kožními laloky [2, 10]. Dle našeho názoru je použití vhodných sítěk nebo záplat možné u velkých ventrálních kýl, ale ne u abdominálních defektů komplikovaných střevními píštělemi. Je zde velké riziko bakteriální kontaminace síťky, navíc adherující síťka ke střevní kličce může vést k erozi stěny střevní a následnému vzniku střevní píštěle. Jinou možností uzávěru abdominálního defektu je použití metody myofasciálních laloků [11, 12].
ZÁVĚR
Vzhledem ke komplexnímu charakteru léčby abdominálních katastrof je nutná mezioborová spolupráce. S ohledem na dlouhodobý charakter léčby a nákladnost péče je vhodné soustředit pacienty s abdominálními katastrofami do speciálních center, která mají s léčbou uvedených stavů dostatečné zkušenosti a jsou pro jejich léčbu personálně i materiálně vybavena.
MUDr. Milan Chobola, Ph.D.
Chirurgická klinika FN Hradec Králové
Hradec Králové
e-mail: chobola@fnhk.cz
Zdroje
1. Sobotka, L., Manak, J., Vyroubal, P., et al. Successful treatment of surgical abdominal wounds complicated by multiple bowel fistulas with a combination of total parenteral nutrition, hyaluronan-iodine complex and delayed surgery: results of a monocentric experience. Nutritional Therapy & Metabolism, 2008; 26 : 1–7.
2. Sriussadaporn, S., Sriussadaporn, S., Kritayakirana, K., et al. Operative management of small bowel fistulae associated with open abdomen. Asian. J. Surg., 2006; 29 : 1–7.
3. Visschers, R. G. J., Olde Damink, S. W. M., Winkens, B., et al. Treatment strategies in 135 consecutive patiens with enterocutaneous fistulas. World J. Surg., 2008; 32 : 445–453.
4. Sobotka, L., Maňak, J., Vyroubal, P., et al. Komplexní léčba abdominálních katastrof. Interní Med., 2008; 10 : 291–294.
5. Sitges-Serra, A., Jaurrieta, E., Stiges-Creus, A. Management of postoperative enterocutaneous fistulas: the roles of parenteral nutrition and surgery. Br. J. Surg., 1982; 69 : 147–150.
6. Mastboom, W. J., Kuypers, H. H., Schoots, F. J., et al. Small-bowel perforation complicating the open treatment of generalized peritonitis. Arch. Surg., 1989; 124 : 689–692.
7. Schein, M., Decker, G. A. Gastrointestinal fistulas associated with large abdominal wall defects: exprience with 43 patients. Br. J. Surg., 1990; 77 : 97–100.
8. Prickett, D., Montgomery, R., Cheadle, W. G. External fistulas arising from the digestive tract. South Med. J., 1991; 84 : 736–739.
9. Cro, C., George, K. J., Donnelly, J., et al. Vacuum assisted closure system in the management of enterocutaneous fistulae. Postgrad. Med. J., 2002; 78 : 364–365.
10. Demetriades, D. A technique of surgical closure of complex intestinal fistulae in the open abdomen. J. Trauma, 2003; 55 : 999–1001.
11. Ramirez, O. M., Ruas, E., Dellon, A. L. „Components separation” method for closure of abdominal-wall defects: an anatomic and clinical study. Plast. Reconstr. Surg., 1990; 86 : 519–526.
12. DiBello, J. K. Jr., More, J. H. Jr. Sliding myofascial flap of the rectus abdominus muscles for the closure of recurrent ventral hernias. Plast. Reconstr. Surg., 1996; 98 : 464–469.
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek Rozloučení
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2010 Číslo 11- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
- Stillova choroba: vzácné a závažné systémové onemocnění
- Metamizol v léčbě různých bolestivých stavů – kazuistiky
-
Všechny články tohoto čísla
- Traumatická atlantoaxiálna rotačná fixácia u dieťaťa
- Intratorakální struma – nediagnostikovaná – přece odoperovaná
- Axilárna disekcia v manažmente chirurgickej liečby invazívneho karcinómu prsníka u postmenopauzálnych pacientok
- Torze omenta – neobvyklá příčina náhlé příhody břišní
- Abdominální katastrofa – defekt stěny břišní komplikovaný střevní píštělí – strategie léčby
- Segmentální absence muscularis propria stěny tračníku – vzácná příčina perforace tračníku v těhotenství
- Mucinózní adenokarcinom apendixu – kazuistika
- Intraoperační radioterapie v multimodalitní léčbě lokálně pokročilého karcinomu rekta
- Pětileté sledování nemocných po operaci světlobuněčného karcinomu ledviny
- Lymfatické mapování a biopsie sentinelových uzlin s použitím kombinované metodiky in vivo aplikace Patentblue a radiokoloidu a ex vivo detekce metastatického postižení lymfatických uzlin u kolorektálního karcinomu
- Poranění pánve z pohledu urogynekologie. Souborný referát
- Mapování povrchového žilního systému před a po operaci varixů – literární souhrn specifických aspektů při vyšetřování duplexní sonografií
- Rozloučení
- VÝZNAMNÁ POCTA ČESKÉ CHIRURGII
- Zápis z jednání schůze výboru ČCHS dne 11. 11. 2010
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Mucinózní adenokarcinom apendixu – kazuistika
- Abdominální katastrofa – defekt stěny břišní komplikovaný střevní píštělí – strategie léčby
- Pětileté sledování nemocných po operaci světlobuněčného karcinomu ledviny
- Torze omenta – neobvyklá příčina náhlé příhody břišní
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



