-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Vnímání ve zdravotnictví využitelných informačně-komunikačních technologií českými praktickými lékaři
Perception in healthcare practicable information-communication technologies by Czech general practitioners
The implementation of information-communication technologies in the health sector (i.e., eHealth) is on the rise both in Europe and globally. However, physicians in the Czech Republic remain sceptical about eHealth and related tools. Also, Czech eHealth research is only beginning to investigate research questions that have been studied abroad for some time. The aim of this research was to find out about perceived benefits, barriers or conditions for implementation of eHealth interventions and prevention strategies within the Czech medical practice, using the methodology of deep interviews with a sample of five physicians. The results have shown that physicians often use eHealth technologies to ensure the daily functioning of surgeries in the Czech Republic. However, the implementation of eHealth tools for intervention or prevention purposes in particular would require an empirically validated system available in the Czech language that could be promoted for use among Czech physicians and would come with both expert and technical support.
Keywords:
Telemedicine – prevention – eHealth – barriers – Physicians
Autoři: M. Šmahelová 1,3; A. Klocek 1; L. Kňapová 2,3; S. Elavsky 1,2
Působiště autorů: Masarykova univerzita, Brno, Fakulta sociálních studií, Katedra psychologie, Vedoucí: doc. Mgr. Lenka Lacinová, Ph. D. 1; Ostravská univerzita, Ostrava, Pedagogická fakulta, Katedra studií lidského pohybu, Vedoucí: doc. Mgr. Daniel Jandačka, Ph. D. 2; Masarykova univerzita, Brno, Fakulta informatiky, Katedra strojového učení a zpracování dat, Vedoucí: doc. RNDr. Aleš Horák, Ph. D. 3
Vyšlo v časopise: Prakt. Lék. 2020; 100(2): 92-99
Kategorie: Z různých oborů
Souhrn
V Evropě a ve světě se zvyšuje implementace informačně-komunikačních technologií ve zdravotnictví (eHealth). V České republice jsou však lékaři vůči podobným nástrojům spíše skeptičtí. Také výzkum eHealth technologií v českém kontextu je spíše ve svých začátcích. Cílem tohoto článku bylo pomocí hloubkových rozhovorů s pěti českými lékaři zjistit vnímané využití, bariéry či podmínky pro zavedení eHealth intervencí a preventivních opatření do české standardní lékařské praxe. Výsledky ukázaly, že využití eHealth technologií spojené s provozem ambulance je v České republice časté, avšak pro používání eHealth také pro účely intervence a prevence bylo potřeba implementovat již hotový ověřený produkt v českém jazyce. Neméně důležité by pro lékaře bylo dostat daný produkt do povědomí a poskytnout odbornou garanci v podobně zasvěceného školitele či technické podpory.
Klíčová slova:
eHealth – telemedicína – bariéry – prevence – lékaři
ÚVOD
Evropská komise (2011) definovala eHealth jako „sérii nástrojů založených na informačně-komunikačních technologiích podporujících a zlepšujících prevenci, diagnostiku, léčbu, monitorování a udržování zdraví a životního stylu“ (10). Průnik eHealth technologií do zdravotnictví je stále rychlejší. Nabízí nejen kvalitnější zdravotní služby pro pacienty, ale také efektivnější práci pro lékaře a přehlednější a transparentnější rozhraní sledující aktuální trendy pro tvůrce zdravotnické legislativy (9). Přijetí eHealth je součástí strategických cílů Evropské unie (např. horizont EU 2020) a stalo se obecnou prioritou díky potenciálním benefitům na podporu klinického rozhodnutí, minimalizace rizika lidské chyby způsobené nepřesností nebo nekompletností informací (14). Ne všechny země však implementují eHealth do svých národních zdravotnických systémů stejnou rychlostí. Česká republika se pomalu začíná dostávat mezi země, které budují eHealth infrastrukturu, např. více než čtvrtina pacientů trpící diabetem navštívila alespoň jednou profesionální diabetes internetový portál v období mezi rokem 2009 a 2013 (3). Rigby referuje, že Česká republika je jedna ze čtyř zemí, které přestože jsou vnímané jako chudší ve srovnání s průměrným příjmem EU, hojně používají elektronickou zdravotní dokumentaci (electronic health records) (16).
V poslední době bylo provedeno několik výzkumů týkajících se použití eHealth technologií na české populaci. Přestože valná většina z nich je explorativního charakteru, byly testovány rozličné eHealth technologie využívané pro různé účely. Například studie Kulhánka a kol. zkoumající využívání a zájem o eHealth aplikace k léčbě závislosti na nikotinu ukázala, že 75 % pacientů preferovalo eHealth oproti jiným formám intervence (13). V randomizované klinické zkoušce Batalíka a kol. byl použit sport tester (chytrý náramek) v kombinaci s aplikací na internetu ke zvýšení fyzické aktivity se zjištěním, že telemonitoring je podobně účinný jako standardní rehabilitační péče, což může být výhodné zejména pro lidi, kteří z jakéhokoliV důvodu nemohou navštěvovat nemocnici (1). V další studii Novotné a Ondráka byla provedena klastrová analýza v rámci chirurgických center k identifikaci přístupů různých typů lékařů k elektronické komunikaci s pacienty, která ukázala, že přístup k elektronické komunikaci se liší dle lékařské specializace (14). Jiná longitudinální studie Bulavy dále zjišťovala ekonomické benefity telemonitoringu ve srovnání se standardní péčí u pacientů s implantovaným kardioverter-defibrilátorem (ICD) se zjištěními, že eHealth je v této oblasti nejen klinicky efektivnější díky potenciálu včasné detekce srdečních potíží, ale zároveň výrazně levnější pro zdravotní pojišťovny (5).
V dotazníkovém šetření praktických lékařů Klocek a kol. zjistili, že mladší věk, větší počet pacientů a větší připravenost k používání eHealth (eHealth readiness) souvisí s větším přijetím a reálným používáním eHealth v ordinaci (12). Autoři poukazují, že i přesto, že čeští praktičtí lékaři mají zkušenosti i přístup k technologiím, je vedle legislativních změn zapotřebí věnovat pozornost jejich vzdělávání ohledně možných benefitů a využití eHealth nástrojů (12). Stejná zjištění podporuje také studie Torrent-Sellens et al., která vycházela z dat 9196 respondentů z různých EU zemí dohromady, včetně dat z České republiky (17). V neposlední řadě lze ještě odkázat k randomizované klinické zkoušce Vetrovského a kol. (18) zkoumající adherenci k intervenci stejně jako potenciální efektivitu kombinovaných eHealth nástrojů (pedometr a emailové poradenství šité na míru podle výsledků z pedometru) u fyzicky méně aktivních pacientů. Autoři došli k závěru, že adherence je v českém kontextu přijatelná (83 % lidí aktivně nosilo pedometr, všichni komunikovali skrze email). U obou skupin (pedometr i pedometrem + email poradenství) došlo k signifikantnímu navýšení denní fyzické aktivity (18).
Dominantním eHealth tématem je v České republice bezpochyby elektronické předepisování léků (eRecept) (9). eRecept v České republice existuje již od roku 2011, avšak jeho používání bylo minimální až do změny legislativy roku 2018. Od té doby je každý lékař v České republice povinen předepisovat léky elektronicky, na základě čehož skutečně nastal dramatický nárůst. Přesto stále okolo 20 % lékařů do konce roku 2018 eRecept bojkotovalo (4) a postoje lékařů k eHealth zůstávají v České republice stále spíše negativní. Nehledě na to, že většina praktických lékařů dnes používá počítače (94 %) (9), přetrvávají klíčové bariéry českých lékařů k elektronickému předepisování léků, přičemž 90 % lékařů se vyjadřovalo negativně (10). Negativní postoje byly zaznamenány i vzhledem k mobilním technologiím (mHealth) u praktických lékařů (12).
Český výzkum poskytuje prozatím spíše kusé informace ohledně používání eHealth českými praktickými lékaři. Ukazuje se, že v praxi funguje de facto pouze eRecept a elektronická dokumentace. Je zapotřebí hlouběji porozumět, jak vnímají lékaři možnost využívat eHealth technologií také v rámci intervencí a preventivních opatření (např. zavedení systému monitorujícího pacientovu fyzickou aktivitu a cílené intervence k jejímu zvýšení jako prevence kardiovaskulárních onemocnění). Jak čeští lékaři nad touto koncepcí přemýšlejí a kde vidí potenciální využití či bariéry, napříč věkem, oborem i roky praxe, prozatím nebylo zkoumáno.
CÍL VÝZKUMU
Ve studii využíváme hloubkových rozhovorů s lékaři s cílem osvětlit témata týkající se využívání eHealth/mHealth technologií v klinické praxi a v práci s pacienty. Formát hloubkových rozhovorů poskytuje příležitost získat bohatá, kvalitativní data pro detailnější popis bariér a motivačních postojů v kontextu osobní zkušenosti lékařů. Motivací k této formě výzkumu předcházelo kvantitativní šetření (12), které naznačilo možné bariéry používání ICT technologií v lékařské praxi. Proto jsme se rozhodli provést rozšiřující studii a pomoci hloubkových rozhovorů nahlédnout do detailnějších popisů. Specificky byly rozhovory zaměřeny na témata:
- budoucnost využití eHealth/mHealth intervencí a preventivních opatření v lékařské praxi
- bariéry
- nezbytné podmínky či facilitátory pro jejich zavedení.
METODIKA
Kvalitativní výzkum sestával z pěti hloubkových strukturovaných individuálních rozhovorů. Jedná se o metodu, při níž je participant výzkumníkem podrobně individuálně dotazován ohledně zkoumaného tématu podle předem dané struktury. Výzkumu se účastnilo pět lékařů, tři ženy a dva muži, s různou specializací i různě dlouhou dobou zkušeností ve věku od 29 do 65 let (tab. 1). Vzorek byl sesbírán v České republice v období mezi srpnem 2018 a srpnem 2019 v rámci SoMoPro projektu „mHealth Active“ (5SA14933). Sběr proběhl pomocí metody sněhové koule (11), přičemž jsme se zaměřili na různorodost zkušeností s eHealth a mHealth technologiemi. To znamená, že jsme navázali kontakt s lékaři a pracovníky v nemocnicích a zdravotnických zařízeních a poprosili jsme je o kontakty na jejich kolegy, ale s instrukcí na konkrétního lékaře, který by vzorku dodával různorodost (např. lékař s vlastní zkušeností s využíváním mHealth, lékař bez zkušenosti s mHealth, lékař nakloněn užívání technologií v lékařské praxi). Výzkum byl schválen Etickou komisí Masarykovy univerzity. Z rozhovorů byl se souhlasem daných lékařů pořízen audiozáznam, který byl následně anonymizován pro účely další analýzy.
Tab. 1. Demografické charakteristiky lékařů (pět lékařů – tři ženy a dva muži, s různou specializací i různě dlouhou dobou zkušeností ve věku od 29 do 65 let) 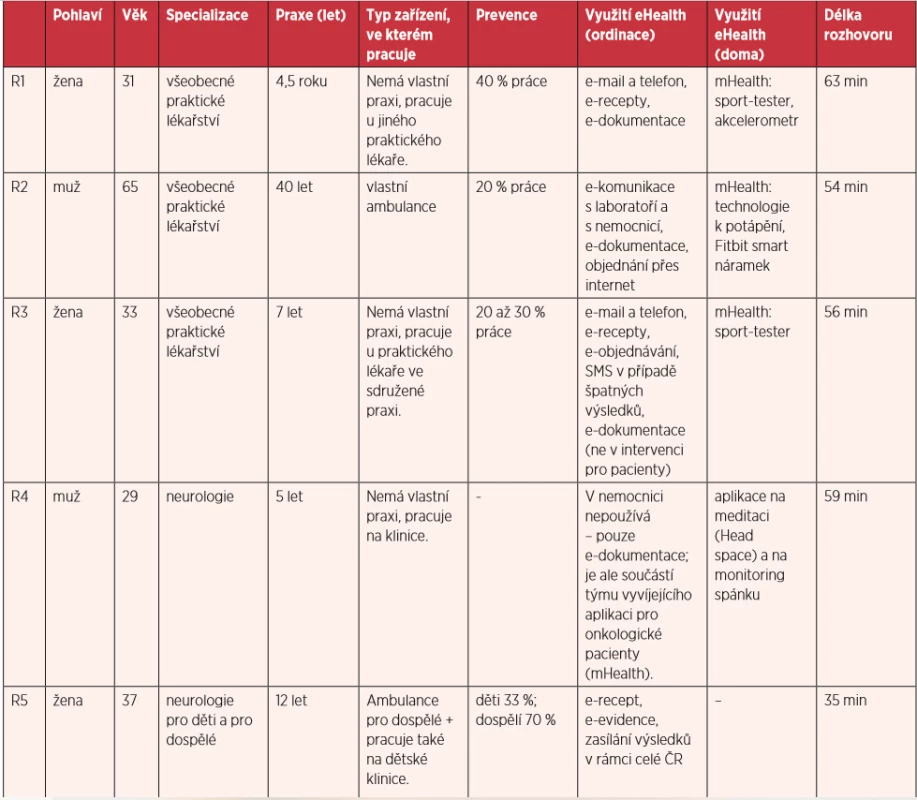
Data byla analyzována pomocí Tematické analýzy (2). Jedná se o metodu, kdy jsou výpovědi participantů členěny na témata a podtémata, která dohromady poskytují ucelený přehled o zkoumané problematice. K provedení analýzy je podle Braunové a Clarkové (2) potřeba následovat šest kroků, konkrétně:
- seznámení se s daty
- tvorba iniciálních kódů
- sdružování kódů do kategorií a hledání témat
- revize nalezených témat
- definice a pojmenování témat
- tvorba finální verze výsledků.
Při každém kroku bylo nezbytné se vracet k primárním datům k opakovanému zkvalitňování a zpřesňování vygenerovaných témat. Výsledky jsou následně schematicky zobrazeny a doplněny o přímé citace dotazovaných lékařů. Pro rychlý náhled jsou výsledky také zobrazeny v grafu 1.
Graf 1. Schematické zobrazení tematické analýzy – vnímané podmínky, bariéry a budoucí využití eHealth/mHealth intervencí a budoucího využití 
Prezentovaná výzkumná zjištění mají také své limity. Vzorek oslovených lékařů je limitován a nezastupuje názor reprezentativního vzorku lékařů. Jeho kvalita ale spočívá v hloubce jednotlivých rozhovorů a ve vznesení zajímavých a z pohledu účastníků výzkumu důležitých témat. Vzorek je také zastoupen ve větší míře mladšími lékaři, což může mít vliv na zjištěné závěry. Vzhledem ke stanoveným cílům bylo prospěšné přinést pohledy lidí, kteří si umí představit používání eHealth a mHealth technologií v lékařské praxi, měli s nimi nějakou zkušenost nebo jsou jim nakloněni.
VÝSLEDKY A DISKUZE
Budoucnost využití eHealth/mHealth intervencí a preventivních opatření v současné lékařské praxi
Všichni oslovení lékaři vidí ve své praxi možné využití eHealth/mHealth intervencí a preventivních opatření. Starší lékař po letech praxe vnímá, že užitečnost na úrovni jeho ambulance je především v prevenci a jen pro motivované pacienty, kterých je spíše málo. „U praktického lékaře hlavně prevence, nemocní potřebují jinou péči (na úrovni eHealth) ve speciálních ordinacích. (R2)“
Mladší kolegové jsou optimističtější a vidí využívání eHealth a mHealth jako pokrok, případně nevyhnutelnost doby, která umožňuje široké spektrum využití.
Z rozhovorů vyplynula dvě hlavní podtémata či oblasti využití, konkrétně: samostatné použití pacientem, kdy lékař pacienta obeznámí s existencí ověřené eHealth/mHealth intervence či prevence a pacient sám technologie následně užívá na základě návodu, který obdrží. Druhou možností je užívání sdílené s lékařem, kdy pacient sdílí s ordinací online data, která lékař může využít v samotné péči o klienta.
V samostatném použití pacientem vidí lékaři svoji roli v možnosti doporučení vhodných aplikací či jiných technologií, které jsou garantované výzkumem a ověřené praxí.
V samostatném využívání by technologie mohly pacientům poskytovat zpětnou vazbu přizpůsobenou věku nebo diagnóze „Zpětná vazba pro ty pacienty. Když lékař automaticky bude psát 80letému – máte vysoký tlak –, když ho nemá pod 140 na 90, muselo by to být nějakým způsobem korigováno, ať nejsou (pacienti) zmateni. Je rozdíl psát doporučení pro 30letého a pro seniora. (R1)“ nebo také na základě dat, které by pacient skrze přístroje (např. krokoměr, tlakoměr) zaznamenával. Aplikace by mohly pacientům poskytovat relevantní a ověřené informace o nemocech, kterými pacienti trpí, případně informace ohledně jejich zdravotního stavu.
Oslovení lékaři dále referují, že užitečné by mohlo být také sdílení zkušeností s ostatními pacienty, např. ohledně medikace. Podobné užívání by mohlo být součástí prevence, kdy pacient následuje doporučení ohledně pohybu, stravování na základě svého věku, váhy či jiných ukazatelů. „Mohlo by ho (pacienta) to (technologie) informovat, třikrát týdně – máte doporučenou pohybovou činnost – a pacient si nastaví, budu cvičit pondělí, středa, sobota – a už by mu to dalo budík na konkrétní čas. (R3)“ Technologie by mohly také hlídat preventivní prohlídky nebo umožnit dotazníkové screeningy online. Pacienti by mohli technologie využívat také v podobě efektivní intervence v rámci různých diagnóz (např. obezita, cukrovka, nemoci plic, poruchy spánku) na kontrolu např. hladiny cukru, krevního tlaku, tepové frekvence, pohybové aktivity a spánkového režimu.
Výhody samostatného používání eHealth/mHealth, které lékaři uváděli, spočívaly zejména v možnostech pacienta mít situaci více ve svých rukou, být angažován v péči o své zdraví a vidět pokroky, na kterých se pacient sám podílí. „I ten pacient by musel spolupracovat a zvýšila by se jeho spolupráce, co se týče například užívání léků. (R4)“ eHealth/mHealth intervence či preventivní opatření by přitom nenahrazovaly péči samotného lékaře, ale doplňovaly by ji. Pacienti by mohli např. lépe zvládat budování nových návyků. „Aplikace může napomoci k vytvoření si nového návyku. Kdyby věděl (pacient), že je na nějaké cestě měsíční a tam viděl, jak se posouvá a že něco již udělal ... Lidská mysl má ráda, když vidí monitoring své vlastní aktivity. (R4)“
V neposlední řadě je potřeba vzít v úvahu specifické skupiny populace, jako jsou dětští pacienti a senioři. U těchto skupin by mohli z využití technologií profitovat i rodinní příslušníci. U dětských pacientů „monitorování epileptických záchvatů v spánku, takové ty monitory dechu, to by matkám prospělo, aby mohly kontrolovat dítě na dálku. (R5)”
Užívání sdílené s lékařem by lékařům zpřístupnilo data z reálného života pacientů – nikoliv pouze z ordinace. Vzhledem k zabezpečenému online sdílení těchto informací by bylo možné ušetřit čas na návštěvy u pacientů doma a návštěvy pacientů v ordinaci. „Sdílená fotodokumentace bércových vředů, aby tam člověk nemusel jezdit každý týden a kontrolovat, jak se to hojí. (R1)“ Lékař by se následně při tvorbě intervenčního programu rozhodoval na základě širšího spektra informací o pacientovi, což by umožnilo přizpůsobit intervenci více na míru konkrétnímu člověku.
Některá data pacientů by mohla být součástí větší databáze, kde by se k nim v případě potřeby mohli dostat i jiní zdravotní specialisté než výlučně ošetřující lékař. „Takový jakoby osobní deník, který může být k nahlédnutí, když se třeba dostane akutně do jiné nemocnice, nemusí se dohledávat jeho dokumentace odjinud. (R5)”
Technologie by také mohly usnadňovat některé intervence. Například v rámci rehabilitací by pacienti mohli na videu opakovaně shlédnout potřebné postupy cvičení a sledovat svůj pokrok. „Rehabilitační program s videi. Jedete v měsíčním programu, den jedna uděláte tento pohyb a po obědě ho uděláte zas. (R5)“
Konkrétní využití se liší obor od oboru. Pro praktické lékaře v našem vzorku dává smysl například monitorovat mimo ordinaci hladinu cukru, tlaku, fyzickou aktivitu, stravovací návyky, spánkový režim, užívání medikace apod. Neurologové v našem vzorku by zase ocenili monitorování epileptických záchvatů, kvality spánku nebo obecně aplikace pro navození duševní pohody a zvládání těžkosti doprovázející většinu diagnóz „Paušálně to (mHealth intervence na zvládání utrpení, např. mindfulness) pokrývá všechny diagnózy. Ta konkrétní forma (mHealth intervence) musí být uzpůsobená určité diagnóze. Musí být naformátovaná tak, aby zasáhla toho pacienta tam, kde v tom životě se v dané chvíli nachází. (R4)“
V kontextu sdíleného užívání s lékařem se črtá také možnost propojit zdravotnickou péči s jinými pečujícími profesemi. Lékaři by tam mohli na základě identifikovaného problému (např. nadváhy, problémy s kouřením, psychické problémy) pacienta odeslat nebo mu doporučit péči jiných profesí, jako například psychologů, trenérů, poradců, dietologů nebo certifikovaných lifestyle koučů (kouč pro zdravý životní styl). Sdílení výsledků z mHealth intervencí by mohlo usnadnit komunikaci lékaře s jednotlivými profesemi, které by mohly být např. registrovány na jedné platformě, kde by byla ověřena jejich odborná způsobilost. Tito odborníci by tak mohli doplnit péči lékařů a navázat spolupráci s vhodným, lékařem identifikovaným pacientem, skrze např. elektronický systém doporučení.
V neposlední řadě by technologie mohly být nápomocny i samotným lékařům a zdravotnickému personálu, kteří by je mohli využívat jako prevenci vyhoření a jednu z variant v péči o sebe.
Bariéry zavedení eHealth a mHealth technologií do současné lékařské praxe
Využití eHealth a mHealth je poměrně nové téma, které ještě plně neproniklo do českého zdravotnictví. Někteří lékaři uvádějí více bariér, zároveň však vnímají vyřešení těchto bariér jako otázku času. „Otevíráme se tomu v českém zdravotnictví. To, proč to není teď, je jen tím, že je to nové téma. Ale nemyslím si, že by něco zásadního tomu mělo bránit. (R4)“ Identifikovali jsme čtyři podtémata bariér, a sice současné nastavení zdravotnické péče, bariéry na straně pacientů, bariéry na straně lékařů a praktické bariéry. Tato podtémata jsou v souladu se zjištěnými bariérami v předchozích studiích (9, 12).
1. V současném nastavení zdravotnické péče jsou doktoři obvykle zvyklí, že jim jsou jednotlivé produkty nabízeny, neboť sami nemají prostor a čas je aktivně vyhledávat. Jednou z bariér využívání eHealth/mHealth je tedy nedostatek nabídky na českém trhu. „V současné době si nevybavuji, že by něco takového bylo nabízeno, např. v odborných časopisech. (R3). Je to otázka toho, že nám to není nabídnuto. Nevím, jak bych to použila, ale nebráním se tomu. (R5)”
Ve standardní zdravotní péči jsou obecně nastavené role lékaře (poskytovatel řešení na daný problém) a pacienta (pasivní příjemce řešení), které se mění ve společnosti velmi pomalu. Prevence pomocí mHealth a eHealth ke standardům péče zatím nepatří. „Velice omezený mediální prostor i snahy cokoliv změnit, nepřemýšlí se dopředu, je to o lepení problémů než utváření toho, co se nám vrátí za několik let. (R1)“ Pacienti i vlivem těchto nastavených rolí nejsou příliš zvyklí starat se o své zdraví a používat preventivní opatření. „Doktore, tak mi řekni, já se podle toho možná zařídím a možná ne. Když mám problém, tak ho vyřeš. (R1)“ Další bariérou je neochota některých pacientů následovat doporučení lékaře a dodržovat intervenční plán, které souvisí s bezplatnou zdravotní péčí, a mohou způsobovat neochotu lékaře zkoušet a hledat nové a efektivnější postupy intervencí a opatření (jako např. eHealth) „Musel by se změnit přístup české populace ke zdraví, kdy všechno je zadarmo. (R2)“
Lékaři dále polemizovali o tom, od koho by měl vzejít zájem o eHealth/mHealth intervence a preventivní opatření – od individuálních lékařů, lékařské komory, pacientů či od ministerstva. „(Bariérou může být) náročnost zabezpečení celého procesu, jak finanční, tak časová, tak legislativní. Navíc nevím ani, od koho by to měl vzejít ten tlak. Asi od těch lékařů, ale oni mají svých problémů dost. (R3)“ a „Zdraví není zájem politiků. (R1)“.
Jako bariéra se proto jeví chybějící iniciátor. Studie Klocka a kol. uvádí analogicky k těmto bariérám jako nejdůležitější kontextuální bariéry nedostatek času a technické podpory (12). Studie Doležela zase uvádí potenciální lobby a korupci ve státní sféře, státní despotismus, či referovala, že medicína není IT (9). Momentálně existují „první vlaštovky“ v soukromých ordinacích a na úrovni jednotlivých týmů, které se např. podílejí na vývoji aplikací, či ojedinělé pilotní projekty na úrovni institucí či obcí (např. pražský projekt společnosti Operátor ICT ohledně propojení SOS tlačítka se záchrankou a sociální službou) (15). Tyto snahy ale pravděpodobně nebudou dostačující pro plošnou změnu.
2. Bariéry na straně pacientů se týkají jejich motivace. Pacienti s konkrétními diagnózami nemusejí být motivováni změnit svůj stav a používání eHealth/mHealth by mohlo být problematické. „Počet cigaret a alkoholu to taky by se hodilo (monitorovat), ale pochybuji o tom, že pacienti by to uváděli dobrovolně. (R1)“ Je potřeba identifikovat motivované klienty „Je na doktorovi, který musí vybrat vhodného (pacienta), samozřejmě že to není vhodné pro každého. (R3)“
Další bariérou je věk, kdy u starších klientů může být náročné narušit jejich stereotypy. Technologie by však bylo možné užívat především k monitorování jejich stavu. Mladší generace ale technologie užívá denně, a proto se jeví jako ideální cílová skupina eHealth/mHealth intervencí a preventivních opatření. „Ideálně si vychovávat na těch aplikacích mladé pacienty, kteří se přijdou přeregistrovat od dětského (lékaře). (R1)“
Roli v neochotě používat eHealth a mHealth technologie mohou hrát i předsudky ze strany pacientů ohledně potenciálního narušení jejich soukromí. „Mají (pacienti) obavy, že je někdo sleduje z vesmíru. Nechtějí být sledováni. (R2)”
Studie Klocka a kol. podobně uvádí, že nejdůležitějšími překážkami vnímanými lékaři na straně pacientů jsou nedostatek vědomostí nezbytných ke správnému používání eHealth a nedostatek zájmu (12). Studie Doležela zase uvádí zhoršení zdravotní péče např. ve smyslu nižší dostupnosti a hrozby bezpečnosti dat pacientů (9).
3. Omezení na straně lékařů mohou být spojena s již uvedenými bariérami na straně současného nastavení zdravotní péče, kdy se lékaři spoléhají na své zavedené způsoby práce a měnit je radikálně může být náročné. Problémem je i časová vytíženost, kdy chybí prostor na další inovace. „U mladších (doktorů), kteří by nechtěli (využívat eHealth a mHealth) si myslím, že je to časová věc. (R1)“ V neposlední řadě může hrát roli opět věk, kdy starší lékaři již nemusí chtít používat nové technologie a vzdělávat se v možnostech jejich využití.
Rádi bychom zdůraznili, že hlavní bariérou, kterou lékaři udávali, zůstává nedostatek motivace. „Motivace, vzhledem k tomu, že je nás (doktorů) 60 % v různém stupni vyhoření, taky není již taková. (R2)“ Mnoho lékařů je vyhořelých, ale není to důvod pro zastavení pokroku. „Systémy mohou mít v úvodních stadiích chyby, mohou některé věci i zhoršovat, ale nepřijde se na to bez toho, aby se to vyzkoušelo. Je potřeba mít otevřenost a chuť učit se nové věci, co je v terénu vyhořelého zdravotnictví těžší. (R4)“
Další uváděnou bariérou bylo i místo výkonu práce a osobní zázemí. Lékaři pracující jako zaměstnanci jsou závislí na svém zaměstnavateli a často nemají prostor sami zasahovat do chodu ordinace na úrovni navrhování nových intervencí nebo preventivních opatření. „Obvod není můj, jakékoliv intervence by musely jít skrz zaměstnavatele. (R1)“ Zejména ženy doktorky jsou omezeny i péčí o vlastní děti a rodinu, kdy jim na práci zůstává, např. v čase mateřské dovolené, omezený prostor. Tyto závěry podporuje i studie Torrent-Sellens (2018), která ukazuje, že praktikové, kteří vlastnili svou ordinaci, sami měli větší šanci na reálné používání eHealth technologií než praktikové-zaměstnanci např. v rámci větší kliniky (17). Studie Klocka a kol. (2019) obdobně zmiňuje, že nejdůležitějšími překážkami na straně samotných lékařů jsou předsudky, nedostatek schopností a preference tradičního způsobu komunikace (12). Studie Doležela (2018) zase uvádí nedostatek vnímaných benefitů, vysokou cenu pořízení technologií a zatížení novou administrací, prakticky prožitou např. v případě eRecept. Negativní postoje mohou být mimo jiné udržovány českým postkomunistickým sociálně-historickým kontextem (9).
4. Praktické bariéry zahrnují zejména možné problémy s ochranou osobních údajů a s provozem eHealth a mHealth technologií. „Problém může být s ochranou osobních údajů, tam bývají bariéry to zabezpečit. (R3)“ Momentálně může být problém i jazyková bariéra, kdy již existující aplikace jsou zejména v angličtině či jiném cizím jazyce. „Celkem velká bariéra může být jazyk, není ani jedna česká aplikace, která by byla intervenční. (R4)“ V neposlední řadě hraje roli také umístění obvodu, ve kterém doktor ordinuje, a skladba pacientů. Svoji roli může hrát i finanční stránka, zejména když vstupní náklady pro zavedení eHealth/mHealth mohou být pro některé ambulance příliš vysoké.
Podmínky pro zavedení eHealth a mHealth technologií do současné lékařské praxe
Všichni oslovení lékaři vnímají ve své praxi možnosti využití eHealth a mHealth technologií. Identifikovali jsme tři oblasti, které mapují podmínky pro jejich zavedení. Konkrétně: faktory na straně pacientů a lékařů, faktory na straně zdravotnického systému a nastavení lékařské praxe.
- Faktory na straně pacientů a lékařů. V dnešní době jsou velmi dostupné např. mobilní technologie a zejména mladší pacienti jsou zvyklí používat mobilní aplikace k různorodým účelům. Značná část pacientů moderní technologie používá dokonce na denní bázi, chybí jen jejich propojení se zdravotnickým systémem. „Dostupnost je dobrá, lidé používají chytré telefony, spíš najít vhodné aplikace. … a ta generace, která je používá, teprve dorůstá. (R5)”
Na straně lékaře jde především o potřebu motivace a ochoty zkoušet nové postupy. „V první řadě bych potřeboval mladické nadšení, a to již nemám. (R2)“ Z předchozích výzkumů skutečně vyplývá, že v rámci osobnostních proměnných je nejdůležitějším prediktorem připravenost na využívání eHealth, která souvisí s edukací praktických lékařů o možných již existujících nástrojích a jejich potenciálních benefitech (12). Nicméně také další faktory hrají roli, jak již bylo dříve zmíněno: ženy, mladší lékaři a ti, kteří pozitivně hodnotí používání informačně-komunikačních technologií pro soukromé účely, mají větší předpoklad pro používání eHealth/mHealth technologií také v ordinacích (17).
- Faktory na straně zdravotnického systému. Podmínkou pro zavedení by měla být informovanost veřejnosti, kdy je na různých úrovních propagována péče o své zdraví. „Prevence by měla být celospolečenská aktivita. Politici by se neměli bát sdělovat občanům, že zdraví něco stojí, a čím více do něho budou investovat, vrátí se to. (R2)“
Někteří lékaři vnímali také jako důležitou podmínku spoluúčast ze strany pojišťoven – aby eHealth/mHealth bylo vnímané jako standardní péče. eHealth/mHealth intervence a preventivní opatření by mohly mít kód od pojišťovny jako jiné úkony a být řádně propláceny. Zapojení ze strany pojišťoven je zárukou kvality a dobrých výsledků. Jednou z podmínek by mohla být také spoluúčast ze strany pacientů. „Ať si člověk jako všude ve světě za nadstandardní péči připlatí. (R2)“
Důležitou stránkou je také odborná garance používaných eHealth/mHealth intervencí a preventivních opatření. Používané aplikace by tak měly podléhat garanci. „Když se s pacientem domluvím (na používání aplikace), chci, aby to byly moje aplikace, těch aplikací může být stovka a vyznávat se v nich to by bylo časově nerentabilní (R1)“, doktoři by také mohli být zapojeni do jejich vývoje. (R3)“ Někteří lékaři také vyslovili ochotu aplikace výzkumně testovat, jeden lékař je dokonce sám v týmu, který se na vývoji intervenční aplikace podílí. Na to, aby doktoři mohli eHealth a mHealth intervencím a preventivním opatřením důvěřovat, by také měl být prokázán jejich efekt. „Výzkumně prokázaný efekt, ideálně v randomizované kontrolní studii, která ukázala ten a ten efekt a pacienti jsou takto a takto spokojení. (R4)“ Garance těchto intervencí a preventivních opatření by mohla probíhat ideálně na evropské úrovni. „Ideálně nějaké evropská společnost by to měla zaštiťovat. (R5)” Například v USA se schvalováním podobných produktů zaobírá přímo Federální úřad pro kontrolu potravin a léčiv či U.S. Food and Drug Administration. V praxi by zřejmě mohly být doporučovány i výzkumně neověřené produkty, ale zde by pacienti museli být na takovou skutečnost upozorněni.
- Nastavení lékařské praxe. K zavedení širšího využívání eHealth a mHealth nástrojů by bylo nezbytné nastavit lékařskou praxi tak, aby se intervence a preventivní opatření pomocí moderních technologií stala součástí standardních pracovních postupů a pracovní doby, kde by byl přímo vyhrazen čas např. na interpretaci dat a tvorbu závěrů. S tím souvisí i podmínka na praktičnost provedení používaných technologií. eHealth a mHealth intervence a preventivní opatření by ideálně měly mít podobu hotového produktu, který by byl kompatibilní s programy pro elektronickou dokumentaci, kterou již doktoři používají. Dostupný software by taky měl poskytovat možnosti tvorby grafů, jednoduchých shrnutí a případně stručných doporučení. Požadavky byly ze strany lékařů také na uživatelskou přívětivost „Koupím si tablet, v něm je nahraná aplikace, bude tam servis, že někdo mi ukáže, jak to funguje. Bude to uživatelsky příjemné, aby ji pacienti byli schopni ovládat. (R3)“ K dispozici by měla být také centrální podpora, která by zabezpečovala školení personálu a provoz. „Aby tam byla podpora, jak začít. (R3)“ Lékaři kladli důraz na efektivitu práce, která by neměla být využitím eHealth/mHealth snížená. Doktor by se dostal k již zpracovaným datům: „Dostane náramek (pacient) na 14 dní, za 14 dní sestra stáhne data, program to zpracuje a já to s ním proberu. (R2)“ Tato zjištění jsou v souladu se zjištěními studie De Rosis a Seghieri (2015), která zjistila, že v ordinacích je počítač již nyní často využíván pro eHealth účely: např. eDokumentace (84 %), hledání zdravotnických informací (84 %), eRecept (87 %) či domlouvání schůzek (39 %) (8). Data Českého statistického úřadu (2018) podobně nasvědčují tomu, že ICT technologie jsou dostupné a částečně využívané v klinické praxi (7). Dá se předpokládat, že by lékaři zvládli i používání dalších technologií, např. mobilních, pokud by daný hotový produkt i servis byl k dispozici a pokud by lékaři byli k jeho používání nějak motivováni.
Také by bylo potřeba vyřešit personální stránku v kontextu obsluhy. Ambulance by potřebovaly administrativní sílu navíc, která by se věnovala obsluze, provozu a komunikaci s pacienty ohledně praktických stránek užití eHealth/mHealth. Řešením by mohla být speciální výdejní místa, která by tuto administrativní sílu nahradila. Náklady by musely být únosné. „Co se týká nákladovosti, musela by být v reálných číslech a pojišťovna by musela brát ohled na to, že doktor se snaží dělat něco navíc. (R3)“
Hotový produkt, nebo produkty by měly být součástí nabídky zdravotnických pomůcek a informace o nich by mohly poskytovat odborné časopisy, konference a jednotliví prodejci. Každá nemocnice má také svůj systém šíření informací, který by mohl být využit i pro šíření povědomí o dostupných eHealth/mHealth intervencích a preventivních opatřeních. Tak by zůstal zachován systém, který v současnosti funguje a doktoři jsou na něj zvyklí, a zároveň by byl obohacen o technologie 21. století. „Na tohle jsme zvyklí, že za námi ty lidi (obchodní partneři) chodí a nabízejí a my se tomu nebráníme. (R5)”
Lékaři (a zdravotnický personál) by měli ideálně dostávat první informace o eHealth/mHealth intervencích a preventivních opatřeních již během studia. Součástí studia by mělo být také kladení důrazu na péči o sebe a prevenci vyhoření. „Je potřeba se starat o psychiku zdravotníků. Podporovat otevřenost a vytváření systému, který je neuštvává. (R4)“
Zajištěna by měla být také stránka péče o pacienty. Mohla by probíhat individuální nebo skupinová setkání pro zájemce k zaškolení používání jednotlivých produktů. Vhodné by bylo také poskytovat konzultace pro udržování kontaktu s pacienty a posílení efektu produktu. Tyto konzultace by mohl poskytovat speciálně školený personál nebo specializovaný odborník na doporučení lékařem. Dnes již existují alespoň informační webové portály (např. www.casprozdravi.cz), které poskytují edukační, monitorovací i intervenční program ohledně fyzické aktivity a krevního tlaku na celorepublikové bázi (6).
ZÁVĚR
Lékaři v České republice v poměrně značné míře využívají eHealth technologie hlavně ve spojitosti s provozem svých ambulancí (eRecept, komunikace s kolegy atd.). Lékaři jsou ochotní využívat také eHealth/mHealth pro účely intervencí a preventivních opatření, pokud by byl k dispozici hotový produkt v českém jazyce, který by splňoval požadavky na odbornost a ověření efektu účinku. Samotná existence takového produktu by ale nestačila. Důležité by bylo dostat jej do povědomí lékařů a pacientů, a to cestami, které jsou pro ně přirozené. Pacienti, hlavně mladší a střední generace, již používají moderní technologie a stávají se tak cílovou skupinou pro potenciální používání eHealth/mHealth intervencí a preventivních opatření. Řada z nich pravděpodobně již tyto produkty používá, avšak často se jedná o komerční aplikace bez odborné garance a s neznámým dopadem na pacienta a jeho zdraví. Do budoucnosti by tedy bylo vhodné podpořit výzkumné týmy, které vytvářejí podobné aplikace, případně je překládají do češtiny a validizují jejich použití na české populaci. Dále je třeba edukovat lékaře o již existujících možnostech, případně apelovat na politické činitele k oficiálnímu zavedení eHealth technologií do zdravotnictví, včetně řešení problematiky financování zdravotními pojišťovnami za patřičné úkony spojené s používáním eHealth českými lékaři.
Projekt mHealth Active získal finanční prostředky z programu pro výzkum a inovace Horizont 2020 Evropské unie v rámci akcí Marie Sklodowska-Curie a je spolufinancován Jihomoravským krajem dle grantové dohody č. 665860. Tento materiál odráží pouze postoje autora a EU není odpovědná za jakékoli možné použití informací obsažených v takovém materiálu. Výzkum byl schválen Etickou komisí Masarykovy univerzity.
Konflikt zájmů: žádný.
ADRESA PRO KORESPONDENCI:
doc. Mgr. Steriani Elavsky, Ph.D.
Institut výzkumu dětí, mládeže a rodiny
Fakulta sociálních studií Masarykovy univerzity
Joštova 10, 602 00 Brno
e-mail: elavsky@fss.muni.cz
Zdroje
1. Batalik L, Dosbaba F, Hartman M, et al. Rationale and design of randomized controlled trial protocol of cardiovascular rehabilitation based on the use of telemedicine technology in the Czech Republic (CR-GPS). Medicine 2018; 97(37): e12385.
2. Braun V, Clarke V. Using thematic analysis in psychology. Qual Res Psychol 2006; 3(2): 77–101.
3. Brož J, Brabec M, Brožová K, et al. Professional internet information source used as educational resource for patients with insulin-treated diabetes in the Czech Republic: a 5-year analysis of operations. Wien Klin Wochenschr 2016; 128(3–4): 153–154.
4. Bruthans J. The past and current state of the Czech outpatient electronic prescription (eRecept). Int J Med Inform 2019; 123 : 49–53.
5. Bulava A, Ošmera O, Šnorek M, et al. Cost analysis of telemedicine monitoring of patients with implantable cardioverter-defibrillators in the Czech Republic. Cor et Vasa 2016; 58(3): e293–e302.
6. Čas pro zdraví. Testovací program [online]. Dostupné z: http://www.casprozdravi.cz [cit. 2019-09-09].
7. Český statistický úřad. Informační společnost v číslech – 2018. Dostupné z: https://www.czso.cz/csu/czso/informacni-spolecnost-v-cislech [cit. 2019-09-09].
8. de Rosis S, Seghieri C. Basic ICT adoption and use by general practitioners: an analysis of primary care systems in 31 European countries. BMC Med Inform Decis Mak 2015; 15 : 70.
9. Doležel M. We must ignore ePrescription: An empirical analysis of Czech physicians’ attitudes against eHealth. 2018 IEEE 20th International Conference on e-Health Networking, Applications and Services (Healthcom). IEEE 2018; 1–7.
10. Evropská komise. Elektronické zdravotnictví [Online]. Dostupné z: https://ec.europa.eu/health/ehealth/overview_ga?2nd-language=cs [cit. 2019-09-10].
11. Gilbert N, Stoneman P. (eds.) Researching social life. 4th edition. London, UK: Sage, 2008.
12. Klocek A, Šmahelová M, Knapová L, Elavsky S. GPs’ perspectives on eHealth use in the Czech Republic: a cross-sectional mixed-design survey study. BJGP open, 2019 [online]. Dostupné z: https://bjgpopen.org/content/early/2019/07/23/bjgpopen19X101655 [cit. 2019-09-10].
13. Kulhánek A, Gabrhelík R, Novák D, et al. eHealth intervention for smoking cessation for Czech tobacco smokers: pilot study of user acceptance. Adiktologie 2018; 18(2): 81–85.
14. Novotná V, Ondrák V. Electronic communication in private doctors’ surgeries in the Czech Republic. JEERBE 2016; Article ID 398531. doi: 10.5171/2016.398531
15. Pražský patriot. Praha spouští pilotní projekt tísňové a zdravotní péče, zapojit se mohou hlavně senioři [online]. Dostupné z: https://www.prazskypatriot.cz/praha-spousti-pilotni-projekt-tisnove-a-zdravotni-pece-zapojit-se-mohou-zejmena-seniori/ [cit. 2019-09-09].
16. Rigby M, Kühne G, Greenfield R, et al. Extent of use of electronic records in children‘s primary care and public health in Europe [online]. Dostupné z: https://core.ac.uk/download/pdf/156963816.pdf [cit. 2019-09-11].
17. Torrent-Sellens J, Díaz-Chao Á, Soler-Ramos I, Saigí-Rubió F. Modeling and predicting outcomes of eHealth usage by European physicians: multidimensional approach from a survey of 9196 general practitioners. J Med Internet Res 2018; 20(10): e279.
18. Vetrovsky T, Cupka J, Dudek M, et al. A pedometer-based walking intervention with and without email counseling in general practice: a pilot randomized controlled trial. BMC public health, 2018 [online]. Dostupné z: https://bmcpublichealth.biomedcentral.com/articles/10.1186/s12889-018-5520-8 [cit. 2019-09-10].
Štítky
Praktické lékařství pro děti a dorost Praktické lékařství pro dospělé
Článek vyšel v časopisePraktický lékař
Nejčtenější tento týden
2020 Číslo 2- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Magnosolv a jeho využití v neurologii
-
Všechny články tohoto čísla
- Karcinomy štítné žlázy
- Úzkosť tehotných žien – význam, rizikové faktory, dôsledky
- Všeobecný prehľad o perkutánnej endoskopickej gastrostómii
- Standardní, opomíjené i nové informace o kompresivní terapii bandážemi
- Sit-to-stand test v predikcii rizika pádov u seniorov: aké sú možnosti využitia v klinickej praxi?
- Nadváha a obezita dětí ve vztahu k pohybové aktivitě a nadměrné tělesné hmotnosti jejich rodičů
- Imunita při nejčastějších nesdělných chorobách, ateroskleróze a zhoubných novotvarech
- Vnímání ve zdravotnictví využitelných informačně-komunikačních technologií českými praktickými lékaři
- Praktický lékař
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Všeobecný prehľad o perkutánnej endoskopickej gastrostómii
- Standardní, opomíjené i nové informace o kompresivní terapii bandážemi
- Úzkosť tehotných žien – význam, rizikové faktory, dôsledky
- Karcinomy štítné žlázy
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



