-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Prevencia vénovej trombózy (flebotromboprofylaxia) v klinickej praxi
Prevention of venous thrombosis (phlebothromboprophylaxis) in clinical practice
Parenteral heparin and oral coumarin preparations represent the standard antithrombotics widely used in the prevention and treatment of venous thromboembolism (VTE). Unfractionated heparin, low molecular weight heparin, and fondaparinux have been shown to be effective and safe in reducing VTE risk. Despite high efficacy, these medicaments have limitations, which have become more apparent with the current widening of the indications for either primary thromboprophylaxis (PTP) or indefinite and even lifelong secondary thromboprophylaxis (STP). There is a need for new effective and safe medicaments with specific antithrombotic action, oral administration and convenient dosing without monitoring. During the last decade new antithrombotics have been developed either blocking selectively one coagulation enzyme or inhibiting a particular step in the coagulation cascade.
Key words:
veins, venous thromboembolism, phlebothromboprophylaxis, heparin, warfarin, new venous antithrombotics.
Autoři: P. Gavornik
Působiště autorů: Vedúci lekár: doc. MUDr. Peter Gavorník, PhD., mim. prof. ; Prednosta: prof. MUDr. Andrej Dukát, CSc., FESC. ; Prvé angiologické pracovisko (PAP) ; II. interná klinika LFUK – FNsP, Bratislava, Slovenská republika
Vyšlo v časopise: Prakt. Lék. 2009; 89(8): 454-457
Kategorie: Terapie
Souhrn
Parenterálne prípravky heparínu a orálne kumarínové antikoagulanciá sú v súčasnosti štandardnými antitrombotickými liekmi na prevenciu a liečbu vénovej tromboembólie (VTE). Ukázalo sa, že nefrakcionovaný heparín, heparín s nízkou molekulovou hmotnosťou a fondaparinux účinne a bezpečne znižujú riziko vénovej tromboembólie. Napriek uspokojivej účinnosti majú tieto lieky aj mnohé obmedzenia, ktoré sú ešte zreteľnejšie s rozširujúcimi sa indikáciami pre primárnu tromboprofylaxiu (PTP) a najmä pre neohraničenú, prípadne celoživotnú sekundárnu tromboprofylaxiu (STP). Preto v súčasnosti narastá potreba nových účinnejších a pritom bezpečných liekov so špecifickým antitrombotickým účinkom, možnosťou perorálneho užívania, pohodlným dávkovaním a bez nutnosti monitorovania. V poslednej dekáde sa vyvinuli nové antitrombotiká s vysoko selektívnym inhibičným účinkom proti konkrétnemu koagulačnému enzýmu, alebo proti špecifickému stupňu koagulačnej kaskády.
Kľúčové slová:
vény, vénová tromboembólia, flebotromboprofylaxia, heparín, warfarín, nové vénové antitrombotiká.Úvod
Trombóza je intravitálne zrážanie krvi v cievach (vaskulárna trombóza) alebo v srdci (intrakardiálna trombóza). Angiotrombóza, ktorá vzniká v žilách, sa nazýva žilová trombóza (vénová trombóza; flebotrombóza), pri uvoľnení trombu a jeho pohybe cievnym riečiskom (najčastejšie embólia do pľúcnych ciev) sa táto mystériová cievna choroba označuje správnejším termínom vénová tromboembólia (VTE) alebo vénová tromboembolická choroba (VTECH), a stále patrí k hlavným príčinám vysokej vaskulárnej morbidity a mortality – angiopandémia tretieho milénia (10).
Z etiopatogenetického hľadiska je vénová tromboembólia komplexným multifaktoriálnym procesom, pri ktorom sa zúčastňuje obvykle viac priamych i nepriamych predisponujúcich (rizikových) faktorov.
Priame (hlavné) predisponujúce faktory trombózyformuloval už v r. 1856 Virchow a sú známe ako Virchowova trias:
- poruchy hemokoagulácie (trombofilné stavy);
- poškodenie cievnej steny;
- spomalenie krvného prúdu, stáza (hemoreologické vlastnosti).
K nepriamym (vedľajším) rizikovým protrombotickým faktorom patrí:
- vyšší vek,
- nadhmotnosť až obezita,
- gravidita,
- užívanie hormonálnej antikoncepcie,
- trauma (prípadne aj so sádrovou či inou fixáciou),
- chirurgické výkony,
- malígne nádorové choroby,
- srdcové zlyhávanie (kardiálna insuficiencia),
- angiometabolický syndróm X,
- edémové stavy,
- chronická vénová choroba dolných končatín a i (2, 10, 15, 17).
Iné všeobecné delenie rizikových faktorov tromboembólie je delenie na vrodené a získané rizikové faktory, často sa uplatňujú v rôznych kombináciách. Väčšina symptomatických tromboembolických príhod (50–70 %) a fatálnych pľúcnych embólií (70–80 %) sa vyskytuje u pacientov s vnútornými chorobami (2, 17). Hospitalizácia pre akútnu vnútornú chorobu je nezávisle spojená približne s 8-násobným zvýšením relatívneho rizika VTE a predstavuje takmer štvrtinu všetkých VTE príhod v celej populácii (17).
U pacientov s vnútornými chorobami sa objavili aj iné klasifikácie rizikových faktorov VTE, napríklad podľa Turpieho (2007): rizikové faktory špecifické pre pacienta a rizikové faktory súvisiace s chorobami (19). Rizikové faktory pre profylaxiu VTE u pacientov s vnútornými chorobami rozdeľuje Cohen a spoluprac. (5) na tri skupiny (tabuľka 1). Klinickú pravdepodobnosť VTE (14) je možné určiť podľa „Geneva skóre“ (tabuľka 2). Riziko vzniku VTE sa dá významne znížiť racionálnou tromboprofylaxiou.
Tab. 1. Rizikové faktory pre profylaxiu vénovej tromboembólie u pacientov s vnútornými chorobami podľa Cohena spoluprac. (5). 
Tab. 2. Klinická pravdepodobnosť vénovej tromboembólie – Geneva skóre (14) 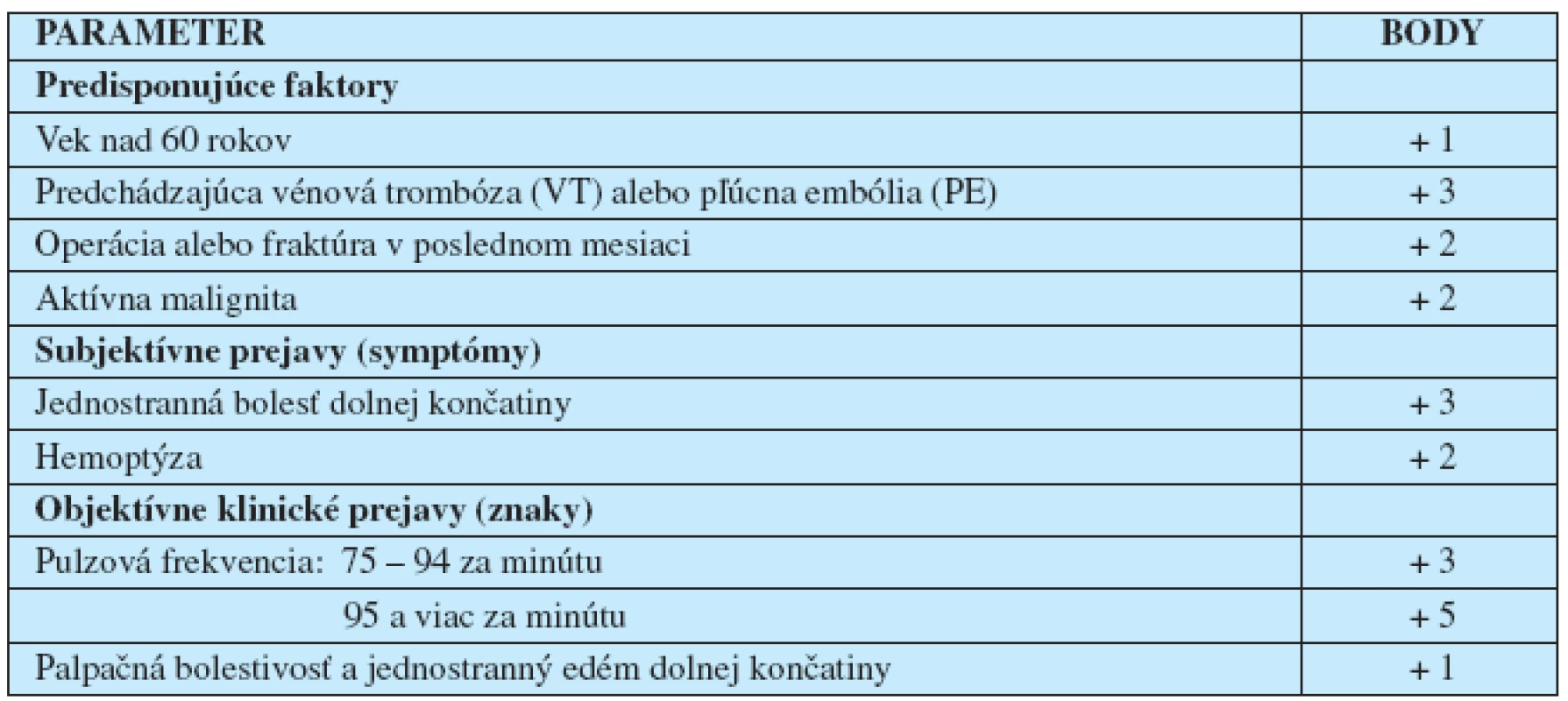
Hodnotenie Geneva skóre Nízka pravdepodobnosť VTE ................................................................. 0–3 body Stredná pravdepodobnosť VTE.......................................................... 4–10 bodov Vysoká pravdepodobnosť VTE..................................................... 11 a viac bodov Vénová tromboprofylaxia (flebotromboemboloprofylaxia) štandardnými (klasickými) antikoagulačnými antitrombotickými liekmi, konkrétne nízkymi dávkami nefrakcionovaného heparínu (low dosed unfractionated heparin, LDUH), heparínmi s nízkou molekulovou hmotnosťou (low molecular weight heparins, LMWH), ale aj fondaparinuxom a kumarínovými derivátmi (warfarínom) znižuje riziko asymptomatickej a symptomatickej VTE prinajmenšom o 50 % u širokého spektra pacientov s vnútornými chorobami v porovnaní s pacientami bez tromboprofylaxie (tabuľka 3).
Tab. 3. Prevencia VTE klasickými antitrombotickými liekmi v internej medicíne 
U všetkých pacientov s vnútornými chorobami sa musí rutinne posúdiť riziko VTE! Na základe mnohých klinických štúdií boli vypracované viacerými autoritami odporúčania na prevenciu a liečbu VTE, z nich najdôležitejšie sú americké a európske odporúčania.
Podľa amerických odporúčaní konferencie American College of Chest Physicians (2, 17) u tých pacientov, ktorí boli hospitalizovaní pre zlyhávanie srdca alebo závažnú respiračnú chorobu, alebo sú imobilní a majú jeden alebo viac ďalších rizikových faktorov (vrátane aktívnej zhubnej nádorovej choroby, predchádzajúcej VTE, sepsy, akútnej choroby nervového systému alebo zápalovej črevnej choroby), odporúča sa profylaxia LDUH – heparín (Heparin®) alebo LMWH – enoxaparín (Clexane®); dalteparín (Fragmin®);nadroparín (Fraxiparine®) (tabuľka 3).
Podľa európskych odporúčaní International Consensus Statement (4) sa má uvažovať o tromboprofylaxii LDUH – heparín (Heparin®) 5 000 IU 3x denne s.c. alebo LMWH – enoxaparín (Clexane®); dalteparín (Fragmin®); nadroparín (Fraxiparine®) 1x denne s.c.) (tabuľka 3) zvlášť u pacientov vo veku nad 40 rokov s akútnou vnútornou chorobou a/alebo zníženou pohyblivosťou pri jednej z nasledovných chorôb:
- akútne zlyhávanie srdca,
- respiračná choroba,
- aktívny zhubný nádor vyžadujúci liečbu,
- akútna infekčná choroba vrátane ťažkej infekcie a sepsy,
- reumatická choroba,
- ischemická mozgová príhoda alebo akútny infarkt myokardu.
Tromboprofylaxiu by mali mať aj pacienti s akútnou vnútornou chorobou so zníženou pohyblivosťou a najmenej jedným z nasledovných rizikových faktorov:
- anamnéza VTE,
- zhubný nádor,
- vek nad 75 rokov (15).
Na klasickú tromboprofylaxiu možno použiť aj prvý biosyntetický selektívny parenterálny nepriamy inhibítor faktora Xa, pentasacharid, registrovaný pre klinické použitie v r. 2001 (8) – fondaparinux (Arixtra®) v dávke 2,5 mg 1x denne s.c. (4, 16) (tabuľka 3).
Kumarínové deriváty, najmä warfarín (Warfarin®)(tabuľka 3) sú zatiaľ jediné účinné perorálne antikoagulanciá so širokou škálou indikácií klasickej tromboprofylaxie, ktoré sa v Severnej Amerike na rozdiel od Európy intenzívne používajú aj v prevencii VTE po veľkých ortopedických operáciách (2, 17). K ich hlavným limitáciám patrí úzke terapeutické rozpätie a nepredvídateľný antikoagulačný efekt súvisiaci s vplyvom výživových faktorov, funkciami pečene, liekovými interakciami ako aj s geneticky podmienenými rozdielmi v citlivosti na warfarín. Tieto faktory môžu zvyšovať riziko krvácania, preto si liečba kumarínmi vyžaduje precízne monitorovanie a adjustáciu dávok (2, 10, 15, 16).
Flebotromboemboloprofylaxia novými vénovými antitrombotikami sa opiera o najnovšie poznatky v regulácii angiohemostázy. Cieľom vývoja nových antitrombotík je obísť liminácie a riziká klasických antitrombotík (2, 15). Vďaka technologickému pokroku je dnes možné ovplyvniť takmer každý stupeň angiohemostázy. Ako ideálny cieľ pre zásah nových antitrombotík sa javí najmä faktor IIa a faktor Xa (1, 20).
Nové antitrombotiká by mali spĺňať tieto požiadavky:
- predvídateľný účinok,
- vyššiu bezpečnosť, najmä pri dlhotrvajúcom užívaní,
- nižšie riziko krvácania,
- perorálnu aplikáciu,
- jednoduché dávkovanie bez potreby monitorovania, a
- v konečnom dôsledku by mali znížiť reziduálny výskyt VTE (2, 3, 15).
Nepriamy parenterálny inhibítor faktora Xa – fondaparinux (Arixtra®) sa v najnovších schémach zaraďuje už do skupiny klasických antitrombotík (tabuľka 3). Fondaparinux inhibuje faktor Xa prostredníctvom väzby na antitrombín.
Vývoj pokračuje biotinylovanou verziou idraparinux-SSR126517E.
Priame parenterálne inhibítory faktora Xa: DX-9065a, otamixaban (XRP0673). Očakávajú sa výsledky II. a III. fázy klinických skúšok.
Priame perorálne inhibítory faktora Xa ukazujú, že inhibícia faktora Xa je kritickým miestom antitrombotickej stratégie.
Rivaroxaban (Xarelto®) je prvým registrovaným liekom z tejto skupiny (10 mg tbl raz denne), zatiaľ schválený na prevenciu VTE len pri nahradení bedrového a kolenného kĺbu (12, 13).
Vo vývoji sú ďalej apixaban, razaxaban, betrixaban, LY-5177717, YM150 a DU-176b.
Predstaviteľom nepriamych perorálnych inhibítorov trombínu je odiparcil, ktorý inhibuje trombín prostredníctvom uvoľnenia chondroitínu a dermatan sulfátu, ktoré aktivujú antitrombín a heparín-kofaktor II.
Priame parenterálne inhibítory trombínu:
lepirudin (Refludan®) je rekombinantný hirudín, oficiálne registrovaný pre prevenciu a liečbu heparínom indukovanej trombocytopénie (HIT);
bivalirudin (Angiomax®; Hirulog®) je syntetický analóg hirudínu;
argatroban (Novastan®) je v USA registrovaný pre antitrombotickú liečbu pri HIT, v Japonsku aj pre artériové trombózy.
Priame perorálne inhibítory trombínu:
ximelgatran (Exanta®; Exarta®) bol prvým orálnym inhibítorom trombínu, hepatotoxicita viedla k jeho stiahnutiu z používania;
dabigatran etexilate (Pradaxa®) je reverzibilný orálny priamy inhibítor trombínu druhej generácie, ktorý nevyžaduje monitorovanie. Bol registrovaný v krajinách EÚ začiatkom r. 2008 na prevenciu VTE pri artroplastikách bedrových a kolenných kĺbov. V súčasnosti prebiehajú štúdie dabigatran etexilátu aj v prevenci VTE v internej medicíne.
V širšom zmysle slova, i keď nepriamo, brzdia aktiváciu faktora Xa aj látky inhibujúce predchádzajúce stupne koagulačnej kaskády (2, 3, 13, 15, 17).
Okrem farmakotromboprofylaxie treba v rámci komplexnej prevencie a liečby VTE vždy používať aj kineziotromboprofylaxiu a mechanotromboprofylaxiu (2, 10, 15). Možno hovoriť o angiotromboemboloprofylaktickej triáde.
Správne vykonávanú kineziotromboprofylaxiu, zameranú na pravidelnú aktiváciu fascio-svalovo-vénovej pumpy („periférneho cievneho srdca“), je treba považovať za najracionálnejší, najlacnejší i najbezpečnejší antitrombotický postup (8, 10).
Mechanotromboprofylaxia kompresívnymi obväzmi, kompresívnymi pančuchami a intermitentnou pneumatickou kompresiou je, žiaľ, podceňovaná a zanedbávaná, nielen zo strany pacientov, ale aj zo strany lekárov (2, 8, 9, 10, 15). Pritom všetky súčasné objektívne poznatky jasne ukazujú, že kompresívna terapia musí byť esenciálnou súčasťou internisticko-angiologického manažmentu vénovej tromboembólie a jej vynechanie sa považuje za postup „non lege artis“ (6, 9).
Trvanie flebotromboprofylaxie u pacientov s vnútornými chorobami je v súčasnosti jednou z najdiskutovanejších aktuálnych medicínskych otázok. Zatiaľ neukončené prebiehajúce kontrolované štúdie ukazujú priaznivý účinok protrahovanej tromboprofylaxie u pacientov s vnútornými chorobami obdobne, ako to ukázali štúdie sledujúce trvanie tromboprofylaxie u pacientov po chirurgických výkonoch (týždeň versus 4 týždne – významné zníženie výskytu VTE, bez zvýšenia rizika krvácania) (2, 19). Prerušenie tromboprofylaxie u pacientov liečených chemoterapiou pre pokročilé nádorové ochorenie by sa malo považovať za neprípustnú eutanáziu.
Racionálna flebotromboprofylaxia je najefektívnejšiou prevenciou a liečbou pľúcnej embólie! Je nepochopiteľné, ak v „Odporúčaniach Európskej kardiologickej spoločnosti o diagnostike a manažmente akútnej pľúcnej embólie“ (18) takáto časť chýba.
Napriek tomu, že potreba a priaznivé účinky vénovej tromboprofylaxie v rizikových situáciách sú dobre známe, reálny stav v klinickej praxi je neuspokojivý. Údaje z prospektívne vytvoreného registra u pacientov s akútnymi vnútornými chorobami IMPROVE (International Medical Prevention Registry of Venous Thromboembolism) vo vyspelých krajinách ukazujú, že iba 41 % z nich dostáva tromboprofylaxiu (19).
Záver
Flebotromboprofylaxia je účinná, bezpečná a ekonomicky výhodná a treba urobiť všetko pre to, aby sa v rizikových skupinách pacientov stala rutinným postupom. Účinnosť zahrňuje nielen samotnú život ohrozujúcu vénovú tromboembóliu, ale aj jej komplikácie a následky, vrátane sekundárnej posttrombotickej formy chronickej vénovej choroby dolných končatín. Flebotromboprofylaxiu treba v praxi odlišovať od artériotromboprofylaxie (7).
Práca je venovaná 90. výročiu vzniku Lekárskej fakulty Univerzity Komenského v Bratislave a 35. výročiu vzniku Prvého angiologického pracoviska (PAP) v Slovenskej republike.
doc. MUDr. Peter Gavorník, PhD., mim. prof.
II. interná klinika LFUK a FNsP v Bratislave
Prvé angiologické pracovisko (PAP)
Mickiewiczova 13
813 69 Bratislava
E-mail: gavornik@faneba.sk
Zdroje
1. Ansell, J. Factor Xa or thrombin: is factor Xa a better target? J. Thromb. Haemost. 2007, 5(Suppl 1), p. 60-64.
2. Antithrombotic and thrombolytic therapy: American College of Chest Physicians (ACCP) evidence-based clinical practice guidelines (8th edition). Chest 2008, 133, (6 Suppl), 67S-968S.
3. Bátorová, A. Pokroky v antitrombotickej liečbe – antitrombotiká s anti-Xa účinkom. Vnitř Lék. 2009, 55(3), s. 295-301.
4. Cohen, A.T. et al. for ARTEMIS Investigators. Efficacy and safety of fondaparinux for the prevention of venous thromboembolism in older acute medical patients: randomized placebo controlled trial. BMJ 2006, 332, s. 325-329.
5. Cohen, A.T., Alikhan, R., Arcelus, J. et al. Assessment of venous thromboembolism risk and the benefits of thromboprophylaxis in medical patients. Thromb. Haemost. 2005, 94, p. 750-759.
6. Gašpar, Ľ., Fulleová, M., Ambrózy, E. a kol. Účinok rôznych druhov antidekubitálnych podložiek na mikrocirkuláciu kože. Paliat. med. lieč. boles. 2008, 1(3), s. 139-142.
7. Gavorník, P. Prevencia artériovej trombózy (artériotromboprofylaxia) v klinickej praxi. Prakt lék. 2009; 89, 7, s. 393-395.
8. Gavorník, P. Cestovná trombóza a varixy. Interní Med. 2008, 10(5), s. 219-223.
9. Gavorník, P. Kompresívna terapia v prevencii a liečbe chorôb vénového a lymfového cievneho systému dolných končatín. Gen. angiol. 2002, 2(2), s. 83-87.
10. Gavorník, P. Všeobecná angiológia. Angiologická propedeutika. Cievne choroby. 2. vyd. Bratislava: Univerzita Komenského – Vydavateľstvo UK, 2001. 268 s. ISBN 80-223-1608-3.
11. Hirsh, J. Fondaparinux. Hamilton: BC Decker Inc, 2007, 58 p.
12. Kriška, M. Rivaroxaban (Xarelto). Interná med. 2009, 9(Suppl 1), 12S-14S.
13. Kubisz, P., Staško, J., Kotuličová, D. Nové možnosti prevencie a liečby venózneho tromboembolizmu pri artroplastike kolena a bedra v ortopedickej chirurgii. Ambulantná terapia 2008, 6(4), s. 233-240.
14. Le Gal, G., Righini, M., Roy, PM. et al. Prediction of pulmonary embolism in the emergency department: the revised Geneva score. Ann. Intern. Med. 2006, 144 (3), p. 165-171.
15. Nicolaides, A.N., Fareed, J., Kakkar, A.K. et al. Prevention and treatment of venous thromboembolism. International Consensus Statement (guidelines according to scientific evidence). Int. Angiol. 2006, 25(2), p. 101-161.
16. Remková, A. Prevencia venóznej trombózy a pľúcnej embólie v internej medicíne. Interná med. 2008, 8(1), s. 13-17.
17. The seventh American College of Chest Physicians (ACCP) conference on antithrombotic and thrombolytic therapy. From evidence to application. Chest 2004, 126 (3 Suppl), 1S-696S.
18. The Task Force for the Diagnosis and Management of Acute Pulmonary Embolism of the European Society of Cardiology (ESC). Eur. Heart J. 2008, 29(18), p. 2276-2315.
19. Turpie, A.G. Extended duration of thromboprophylaxis in acutely ill medical patients: optimizing therapy? J. Thromb. Haemost. 2007, 5(1), p. 5-11.
20. Weitz, J.I. Factor Xa or thrombin: is thrombin a better target? J. Thromb. Haemost. 2007, 5(Suppl 1), p. 65-67.
Štítky
Praktické lékařství pro děti a dorost Praktické lékařství pro dospělé
Článek vyšel v časopisePraktický lékař
Nejčtenější tento týden
2009 Číslo 8- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Magnosolv a jeho využití v neurologii
-
Všechny články tohoto čísla
- Aktuálně z oblasti poskytování služeb preventivní pracovnělékařské péče
- Primární prevence pozdních účinků genotoxických a karcinogenních xenobiotik
- Karcinom prostaty v éře daVinci robotické radikální prostatektomie
- Riziko pádů u nemocných s diabetem
- Čtvrtletní monitorování četností vybraných vrozených vad v České republice v období 1994–2008
- Výskyt plicní embolizace u mladých dívek ve věku 15–25 let z hlediska užívání hormonální perorální antikoncepce Výsledky 5-ti leté studie
- Bedside assessment: orientační urodynamické vyšetření u lůžka pacienta
- Návykové nemoci a peníze – důležité souvislosti
- Kalciové skóre: pomocník nebo špatný rádce v diagnostice bolestí na hrudi podezřelých z koronárního původu
- Počet starých lidí brzo převýší počet dětí
- Prevencia vénovej trombózy (flebotromboprofylaxia) v klinickej praxi
- Miniportréty slavných českých lékařů Profesor MUDr. Karel Sedláček, jeden ze zakladatelů moderní české audiologie
- Rakovina děložního hrdla – hrozba, které je možné čelit Odborný seminář za účasti Madeleine Albrightové Klíčová role patří prevenci, vakcinaci a screeningu
- Jan Evangelista Purkyně – vůdčí osobnost české vědy 19. století
- XIX. kongres ČLS JEP pro lékaře v praxi s mezinárodní účastí Zoonózy – nákazy s přírodní ohniskovostí
- 8. celostátní konference dětské pneumonologie v Praze
- METABOLIC CHANGES IN CHRONIC RENAL FAILURE
- Pozvánka
- Jubilea
- Praktický lékař
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Kalciové skóre: pomocník nebo špatný rádce v diagnostice bolestí na hrudi podezřelých z koronárního původu
- Karcinom prostaty v éře daVinci robotické radikální prostatektomie
- Výskyt plicní embolizace u mladých dívek ve věku 15–25 let z hlediska užívání hormonální perorální antikoncepce Výsledky 5-ti leté studie
- Prevencia vénovej trombózy (flebotromboprofylaxia) v klinickej praxi
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



