-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
33. den neurotoxikologie a průmyslové neurologie
Vyšlo v časopise: Pracov. Lék., 62, 2010, No. 4, s. 198-203.
Kategorie: Abstrakta
Praha 13. 10. 2010
AbstraktaDufek, J., Straková, J.
EMG/EP laboratoř Rybkova 9, Brno
Srovnání distální motorické latence n. medianus měřené na různé vzdálenosti
Cíl práce: Ověření reprodukovatelnosti měření distální motorické latence (DML) n. medianus a vytvoření převodní tabulky mezi jednotlivými metodami.
Neexistuje jednotná obecně přijatá metoda, jak DML měřit. Doporučený způsob pro posuzování tíže neuropatie n. medianus v zápěstí
(http://www.czechneurv.cz/index.php?act=detail@idTXT=4) nebyl a není jednotně používán. Pro posouzení vývoje neuropatie potřebujeme porovnat výsledky měření provedené různými metodami.
Všechna měření byla provedena za standardních podmínek: teplota více než 31 oC nad karpálním tunelem, stabilní poloha ruky bez dorzální či volární flexe nebo radiální či ulnární dukce, aktivní záznamová elektroda nad bříškem m. APB, referenční nad proximálním článkem palce, negativní odstup CMAP a poloha kurzoru nastavená přístrojem nekorigována.
Popis metod: Místa přiložení katody stimulační elektrody byla ve střední čáře volární strany distální části předloktí nad průběhem n. medianus, měření vzdálenosti probíhalo od aktivní záznamové elektrody. Metoda 1: přímá vzdálenost na 6,5 cm; metoda 2: od aktivní záznamové elektrody ke středu distální kožní karpální řasy a doměření do 8 cm na střední čáře předloktí (doporučená metoda); metoda 3: přímá vzdálenost na 8 cm; metoda 4: přímá vzdálenost na 10 cm.
Měření DML všemi 4 metodami provedli 2 lékaři. Vyšetřili 22 a 23 zdravých rukou na homogenních souborech zdravých pacientů. Rozdíly mezi výsledky nebyly statisticky významné.
Závěr: Výsledky měření DML při použití stejné metodiky nejsou statisticky významně závislé na vyšetřujícím lékaři.
Oba soubory jsme proto spojili do jednoho kontrolního souboru (n = 45). Průměrná DML na 8 cm lomeně byla 3,81 ms. Výsledky jsme porovnali se souborem rukou se syndromem karpálního tunelu (n = 41), kde byla průměrná DML na 8 cm lomeně 4,66 ms a dalším malým souborem (n = 10) s výrazně delší DML nad 5,5 ms (průměrná DML 5,96 ms).
Rozdíly DML u obou souborů s neuropatií n. medianus v zápěstí ke kontrolnímu souboru byly závislé na použité metodě (vzdálenosti stimulační elektrody od aktivní záznamové elektrody) a nezávisely na tíži neuropatie n. medianus v zápěstí.
Z naměřených rozdílů vyplývá, že pro srovnání tíže neuropatie motorických vláken n. medianus v zápěstí k doporučené metodě (měření na 8 cm lomeně) je třeba odečíst při měření DML na 6,5cm přímo 0,2 ms, na 8 cm přímo přičíst 0,2 ms a na 10 cm přímo přičíst 0,5 ms.
Hranici střední tíže neuropatie motorických vláken n. medianus v zápěstí tak odpovídají hodnoty: na 8 cm lomeně 5,3 ms, na 6,5 cm přímo 5,1 ms, na 8 cm přímo 5,5 ms a na 10 cm přímo 5,8 ms.
Ehler, E.
Neurologická klinika PKN a FZS Pardubice
Tvorba standardu diagnostiky profesionálního poškození n. ulnaris v lokti – grant IGA NS/10324-3
Poškození periferních nervů tvoří v průměru 20–25 % všech hlášených nemocí z povolání. Daleko nejčastěji se vyskytuje syndrom karpálního tunelu. Poškození loketního nervu v lokti je druhou nejčastější profesionální mononeuropatií a podílí se na celkovém počtu neuropatií profesionálního původu 7–10 %.
Diagnostický standard syndromu karpálního tunelu byl vytvořen před 7 lety a výrazně zpřesnil diagnostiku této mononeuropatie. Vzhledem k frekvenci výskytu poškození loketního nervu v lokti vzešel požadavek ze Společnosti pracovního lékařství ČLS JEP na vytvoření standardu poškození loketního nervu v lokti středního stupně. Tohoto úkolu se ujala Sekce průmyslové neurologie a neurotoxikologie České neurologické společnosti ČLS JEP.
K tvorbě standardu jsme získali grant, jehož hlavním řešitelem je doc. Ehler (Univerzita Pardubice) a spoluřešiteli jsou jednak lékaři EMG laboratoří (Praha – Thomayerova nemocnice a FN Motol, Hradec Králové, Pardubice, Olomouc) a jednak odborníci zaměření na nemoci z povolání a posudkovou činnost (doc. Nakládalová, doc. Urban). V první fázi jsme zpracovali parametry pracovníků, kterým byla přiznána léze n. ulnaris jako nemoc z povolání v posledních 15 letech. Dále jsme vytvořili metodiku EMG vyšetření těchto pracovníků. Ve druhé fázi vyšetříme 200 zdravých jedinců podle nové metodiky. Nyní po vyšetření 100 osob jsme provedli interim analýzu, po které následovala korekce technického provedení vyšetření na jednotlivých pracovištích. Ve III. fázi budou statisticky zpracována získaná data z vyšetření souboru 200 zdravých osob. Ve IV. fázi bude vytvořen vlastní standard a výsledky budou publikovány.
Vytvořením diagnostického standardu se výrazně zpřesní a rovněž usnadní diagnostika poškození loketního nervu v lokti.
Práce podpořena grantem IGA NS/10324-3.
Eichlerová, A.1, Velebilová, L.1, Ehler E.2
1Centrum pracovního lékařství, Pardubická krajská nemocnice, a. s.; 2Neurologická klinika, Pardubická krajská nemocnice, a. s., a FZS Univerzita Pardubice
Profesionální intoxikace jodmetanem a dichlormetanem – kazuistika
Pacient, inženýr chemie, rok narození 1972, bez předchozí závažnější zdravotní zátěže kromě zaléčené subklinické hypotyreózy, pracoval ve výzkumném ústavu jako chemik. V září 2009 po možné větší expozici dichlormetanu pocítil nejprve přechodnou dušnost a nevolnost. Druhého dne byl přijat k hospitalizaci nejprve na JIP interního oddělení a posléze na neurologickou kliniku pro akutně vzniklý stav nevolnosti, závratí a dysartrie. Stav dále progredoval do amentního a delirantního stavu se zmateností a agresivitou a dále dospěl až do mělkého kómatu. Neurologem popsána frustní centrální symptomatologie.
Na MRI mozku poměrně objemná ložiska myelinolýzy ve spleniu corporis callosi a v bílé hmotě obou mozečkových hemisfér. Nález odpovídal „reverzibilnímu syndromu splenium corporis callosi“ (RSSCC). Dále k věku akcentovaná atrofie mozková. Při kontrolním MR mozku cca s dvoutýdenním odstupem byla zjištěna úplná regrese nálezu ve spleniu a mozečku.
Interní i infekční příčina stavu byla vyloučena, základní laboratorní vyšetření kromě přechodné lehké elevace jaterních testů bez podstatných odchylek. Psychiatr konstatoval organický původ amentního stavu. EMG vyšetření prokázalo lehkou senzitivní symetrickou distální polyneuropatii. Lehké abnormity zjištěny při VEP a EEG. Psychologické vyšetření poukázalo zejména na pokles intelektu do pásma mírného podprůměru a poruchy v oblasti psychomotorického tempa, pozornosti, mnestických funkcí, oblasti prostorové analýzy a syntézy. Kontrolní vyšetření provedená během dalšího půl roku prokázala mírnou regresi nebo stagnaci nálezu při elektrofyziologických vyšetřovacích metodách, nejzávažnější byl však nález při kontrolním psychologickém vyšetření, který svědčí pro přetrvávající organický psychosyndrom omezující další pracovní uplatnění pacienta.
Po odeznění akutního stavu byl pacient vyšetřen v centru pracovního lékařství pro podezření na profesionalitu onemocnění. Hygienické šetření potvrdilo, že pacient pracoval 4 roky jako chemik ve výzkumném ústavu na úseku malovýroby chemických látek. Pracoval na různých zakázkových syntézách v objemech stovek až tisíců kilogramů syntetizovaných látek. Kromě řady jiných chemikálií přicházel často do styku s jodmetanem a dichlormetanem, tedy s látkami, u nichž je popisován neurotoxický účinek. Pracovní postupy obsahovaly i operace se zvýšeným rizikem nadměrné expozice chemickým látkám. Provedené měření obsahu uvedených látek v pracovním ovzduší prokázalo, že u jodmetanu došlo k přibližně desetinásobnému překročení nejvyšší přípustné koncentrace v pracovním ovzduší, koncentrace dichlormetanu se horní hranici hygienického limitu blížila. Centrum pracovního lékařství následně uznalo chronickou intoxikaci jodmetanem a dichlormetanem jako nemoc z povolání. Současný stav u poškozeného vede k podstatným pracovním omezením.
Jodmetan a dichlormetan jsou tekutiny s nízkým bodem varu (42 °C, respektive 41 °C), používají se hlavně v chemickém průmyslu jako rozpouštědla. Vstřebávají se převážně inhalační cestou, méně zažívacím traktem či kůží. Mají účinky dráždivé na kůži a sliznice a dále účinky neurotoxické s dráždivými i narkotickými projevy.
Fenclová, Z.1, 2, Urban, P. 1, 2
1Odbor hygieny práce a pracovního lékařství, SZÚ Praha; 2Klinika pracovního lékařství 1. LF UK Praha a VFN, Praha
Analýza výskytu profesionálních neurologických onemocnění hlášených v České republice v letech 1994–2009
V letech 1994–2009 bylo v České republice hlášeno celkem 7569 neurologických profesionálních onemocnění, což představovalo 26,1 % všech profesionálních onemocnění hlášených v tomto období. Nejvíce profesionálních neurologických onemocnění bylo zjištěno v roce 1997 (celkem 691 případů), nejméně v roce 2006 (celkem 336 případů).
Nejčastěji onemocněli pracovníci v odvětví ekonomické činnosti těžba uhlí (40 % případů). Nejpočetnější kategorii profesionálních neurologických onemocnění představovala onemocnění způsobená fyzikálními faktory (7410, tj. 97,9 % případů). Nejčastějším vyvolavatelem neurologických onemocnění byla dlouhodobá nadměrná jednostranná zátěž končetin (3830, tj. 50,6 % případů) a vibrace přenášené na horní končetiny (3580, tj. 47,3 % případů). Infekční nemoci a chemické látky vyvolaly postižení nervového systému méně často (2,0 % a 0,1 % případů).
Nejčastěji hlášeným neurologickým onemocněním byl syndrom karpálního tunelu (celkem 6798, tj. 89,8 % případů). Neurologická profesionální onemocnění hlášená v České republice v letech 1994–2009 jsou dále analyzována podle pohlaví, diagnóz, profesí, věku a délky expozice. Závěrem se konstatuje mírně klesající trend v počtu hlášených neurologických profesionálních onemocnění a rozebírají se jeho příčiny.
Práce byla provedena s podporou grantu IGA NS10324 a VZ 0021620807.
Kuklová, D.
Státní zdravotní ústav, Praha
Posuzování zdravotní způsobilosti k řízení motorových vozidel v praxi neurologa
Zdravotní způsobilost k řízení motorových vozidel je jednou z podmínek pro získání a držení řidičského oprávnění. Právní rámec posuzování zdravotní způsobilosti k řízení motorových vozidel je dán § 84 a následujícími zákona č. 361/2000 Sb., ve znění pozdějších předpisů, a vyhláškou č. 277/2004 Sb., ve znění pozdějších předpisů. Zákon zejména určuje posuzujícího lékaře, rámcově stanoví rozsah vyšetření, vymezuje posudkový závěr, určuje meze ohlašovací povinnosti, stanoví periodicitu lékařských prohlídek. Vyhláška zejména stanoví obsah lékařských prohlídek, rozsah prohlášení řidiče, vzor lékařského posudku a dále pak stanoví nemoci, vady nebo stavy, u kterých nelze uznat osobu za řidiče motorového vozidla nebo u kterých ji lze uznat pouze na základě kladného závěru odborného lékaře. Přísnější odborná kritéria jsou stanovena pro řidiče profesionály a řidiče motorových vozidel s vyšším bezpečnostním rizikem.
Odborná kritéria zdravotní způsobilosti jsou stanovena v souladu se Směrnicí Rady 91/439/EHS ze dne 29. července 1991 o řidičských průkazech, ve znění Směrnice Komise 2000/56/ES ze dne 14. září 2000, kterou se mění Směrnice Rady 91/439/EHS o řidičských průkazech. S ohledem na to, že uvedená směrnice byla v roce 2009 změněna Směrnicí Komise 2009/112/ES ze dne 25. srpna 2009, je citovaná vyhláška v současnosti novelizovaná.
Jedním z odborných lékařů, jejichž kladný závěr je podmínkou pro uznání zdravotní způsobilosti, je lékař se specializací v oboru neurologie. Vyšetření neurologem je povinné u dispenzarizovaných pacientů a u posuzovaných osob trpících epilepsií nebo jinými poruchami vědomí nebo v případě podezření na tyto nemoci s tím, že při odborném vyšetření je hodnocen vždy stav epilepsie nebo jiných poruch vědomí, klinická forma a postup nemoci, dosavadní léčba a její výsledky, a nově riziko opakování epileptického záchvatu nebo poruchy vědomí. Pokud to zdravotní stav osoby a jeho vývoj vyžaduje, lze i v závěru neurologického vyšetření stanovit termín kontroly kratší, než je termín další pravidelné prohlídky, nebo další pravidelnou prohlídku podmínit neurologickým vyšetřením.
Zatímco odborná kritéria, za kterých nelze vydat kladný závěr, není nutné při implementaci nové Směrnice zásadně měnit, je nutné nově stanovit podmínky, za kterých neurolog může v případě epilepsie vydat kladný závěr ke zdravotní způsobilosti k řízení motorových vozidel. Současně nová Směrnice klade zvýšený důraz na schopnost řidiče trpícího epilepsií zhodnotit svůj zdravotní stav a tím i na jeho zodpovědnost.
Matulová, H.1, Chaloupka, J.2
1Neurologická klinika FN Hradec Králové a Medika, s. r. o., Hradec Králové; 2Klinika nemocí z povolání LF UK Hradec Králové a FN Hradec Králové
EMG a diagnostika nemocí z povolání
Neurologické a zejména elektromyografické vyšetření je stěžejní součástí diagnostiky významného souboru chorob z povolání. Jedná se o úžinové či ischemické neuropatie na horních končetinách u pracovníků v riziku vibrací přenášených na horní končetiny, nejčastěji o syndrom karpálního tunelu (SKT) či poškození n. ulnaris v loketním úseku podle kapitoly II, položky 7 seznamu nemocí z povolání, přílohy k nařízení vlády č. 290/1995 Sb. Dále o úžinové neuropatie na horních i dolních končetinách u osob s nadměrným dlouhodobým jednostranným přetěžováním nebo vystaveným lokálnímu tlaku, tahu či torzi podle kapitoly II, položky 10 seznamu nemocí z povolání (např. SKT, pronátorový syndrom, syndrom kubitálního tunelu, Guyonova kanálu, supinátorový syndrom, syndrom tarzálního tunelu a otlaková léze n. peroneus u hlavičky fibuly). EMG bývá požadováno u podezření a toxické polyneuropatie u otrav olovem, rtutí, arzénem, kadmiem, organickými průmyslovými látkami (sirouhlík, akrylamid, etylén oxid…). Jde o axonální polyneuropatie s postižením senzitivních a někdy i motorických vláken, převážně na dolních končetinách.
Během 1 roku (od 7/2009 do 7/2010) jsme v EMG laboratoři Neurologické kliniky FN Hradec Králové vyšetřili 30 pacientů odeslaných z kliniky nemocí z povolání. Šlo o 21 mužů a 9 žen s průměrným věkem 47 roků (25–62 roků). Vstupní diagnóza byla u 29 osob SKT, 2krát společně se syndromem kubitálního tunelu, 1krát se syndromem Guyonova kanálu a kubitálního tunelu, pouze 1krát izolovaný oboustranný syndrom kubitálního tunelu.
Provedli jsme kondukční studii motorických a senzitivních vláken n. medianus a n. ulnaris oboustranně. Pouze u 2 osob byl elektromyografický nález normální. Nejčastěji byl prokázán lehký SKT oboustranně (16 osob), lehký SKT vpravo u 1 pacienta, středně těžký SKT oboustranně 3krát, středně těžký SKT vpravo 1krát u 3 osob SKT vpravo s lehkým SKT vlevo a naopak tomu bylo u 2 osob. Lehký syndrom kubitálního tunelu oboustranně nalezen u 2 osob kombinovaný s SKT bilaterálně. 16 osob mělo hlášenu nemoc z povolání a 2 osoby ohrožení nemocí z povolání, 1 muž měl plný invalidní důchod, 1 žena částečný invalidní důchod, 2 ženy předčasný starobní důchod a 3 muži byli nezaměstnaní. 11 osob prodělalo operaci pro SKT, z toho 4 oboustranně, 5 vpravo a 2 vlevo.
Závěr: Nejčastější mononeuropatií diagnostikovanou v EMG laboratoři je SKT. Při vyhodnocování jeho závažnosti vycházíme z metodického opatření č. 9 Věstníku ministerstva zdravotnictví ČR, částka 10 ze října 2003. U dalších zmíněných mononeuropatií není jednotná metodika k dispozici, ale připravuje se u druhé nejčastější mononeuropatie – postižení n. ulnaris v loketním úseku.
Nakládalová, M.1, Ehler, E.2, Urban, P.3
1Klinika pracovního lékařství Lékařské fakulty Univerzity Palackého a Fakultní nemocnice Olomouc; 2Pardubická krajská nemocnice, a. s., a Fakulta zdravotnických studií Univerzity Pardubice; 3Státní zdravotní ústav, Praha
Výskyt profesionálních poškození n. ulnaris v České republice
Profesionální léze nervus ulnaris v oblasti lokte je v České republice druhou nejčastější profesionální mononeuropatií po syndromu karpálního tunelu. K poškození n. ulnaris v oblasti lokte může dojít v různých lokalizacích působením odlišných mechanismů při nejrůznějších pracovních činnostech. Podle seznamu nemocí z povolání, který je přílohou k nařízení vlády č. 290/1995 Sb., je možno uznat toto onemocnění jako nemoc z povolání jednak v těch případech, kdy při práci dochází k jednostrannému nadměrnému a dlouhodobému přetěžování nebo tlaku, tahu nebo torzi, nebo když dochází k přenosu nadlimitních vibrací na horní končetiny.
Byly zpracovány údaje o poškozeních nervus ulnaris v oblasti lokte, které byly uznány v České republice jako nemoci z povolání za 14leté období (1996–2009). Byl sledován věk, pohlaví, délka expozice a profese postižených (tab. 1).
Tab. 1. Profesionální léze nervus ulnaris v oblasti lokte v období 1996–2009 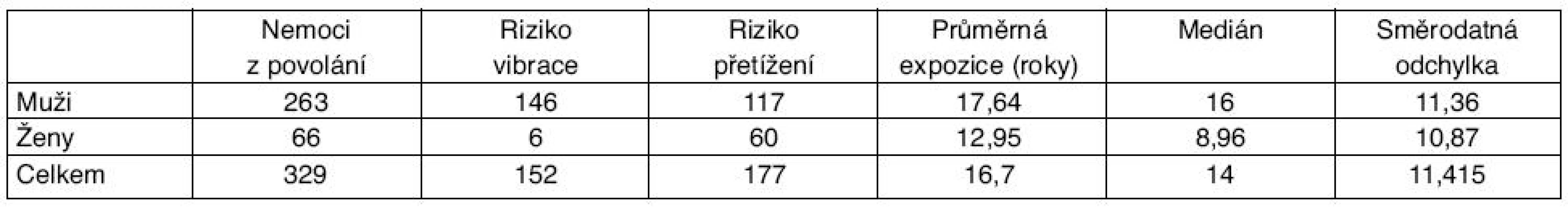
Během sledovaného období bylo tedy profesionální onemocnění uznáno u 329 osob (u 263 mužů a 66 žen). U 146 mužů a 6 žen byly vyvolávajícím faktorem nadlimitní vibrace přenášené na horní končetiny. U 117 mužů a 10 žen bylo vyvolávající příčinou dlouhodobé nadměrné jednostranné přetěžování. Průměrná doba expozice těmto fyzikálním faktorům činila u mužů 17,64 roku (SD = 11,36), u žen 12,95 roku (SD = 10,87). Postižení pracovali nejčastěji v profesích brusič a leštič skla (65), horník (28), brusič kovů (25), montážní dělník (17), zedník, kameník (14), svářeč (13), lesní dělník (12), formíř, jádrař (10) a dalších.
Při posuzování profesionality spolupracuje lékař střediska nemocí z povolání s neurologem a hygienikem práce. V praxi však zatím chybí jednotná metodika pro stanovení střední tíže postižení při elektromyografickém vyšetření, přičemž nejméně střední tíže poruchy je podle platného seznamu nemocí z povolání vyžadována. Byla proto ustanovena pracovní skupina, která se zabývá řešením tohoto problému. Retrospektivní analýza EMG nálezů referovaného souboru poslouží k validaci dat při stanovování jednotných kritérií střední tíže onemocnění. Dosud bylo při hodnocení reprodukovatelných EMG nálezů shledáno, že rozhodujícím faktorem byla rychlost vedení motorickými vlákny n. ulnaris přes loket, přičemž za normu byla považována rychlost 50 m/s. Jako nemoci z povolání byly uznávány případy s rychlostí vedení 40 m/s a méně, ojediněle při jasném klinickém nálezu i 42 m/s. Návrh metodiky elektromyografického vyšetření je t. č. ověřován, jsou stanovovány normativy, v následující fázi budou ve spolupráci neurologů a pracovních lékařů stanoveny parametry elektromyografického vyšetření odpovídající střední tíži postižení.
Práce je řešená v rámci grantu IGA MZ ČR NS 10324-3/2009.
Ridzoň, P.1, 2
1Klinika nemocí z povolání, VFN Praha; 2Neurologická klinika FTN, Praha
Toxické myopatie
Klinik může vyslovit podezření na toxickou myopatii (TM), když se u pacienta bez preexistujícího svalového onemocnění objeví různý stupeň příznaků svalového onemocnění (myalgie, únava, slabost, myoglobinurie) a je prokazatelná časová souvislost s nasazením nového léku, anebo možnost vědomé, či nevědomé intoxikace.
Patogeneticky TM vznikají přímo postižením svalových organel (mitochondrií, lysozomů, myofibrilárních proteinů) nebo změnou svalových antigenů (které způsobí imunologickou nebo zánětlivou reakci), anebo způsobí systémový efekt (změny elektrolytů, nutriční malabsorpci), který sekundárně změní svalové funkce.
Kromě klinických příznaků myopatie lze u TM prokázat svalové poškození i laboratorně. Může být přítomna v různé míře elevace kreatinkinázy (CK), aspartátaminotransferázy (AST), myoglobinu event. laktátdehydrogenázy (LD). U některých myopatií může docházet k výrazným dysbalancím hodnot kalémie (alkohol). Přínosné může být vyšetření jehlovou elektromyografií, kde můžeme prokázat myogenní (malé) potenciály motorických jednotek, myogenní nábor a méně často a úměrně rozsahu léze svalových vláken, eventuálně i fibrilace a pozitivní ostré vlny. V odůvodněných, zvláště těžších případech lze provést i svalovou biopsií, která je přínosná především v akutní fázi onemocnění. Podle bioptického nálezu a poškození lze rozdělit TM na nekrotizující myopatie, zánětlivé myopatie, atrofie svalových vláken typu II, myopatie ze ztráty tlustých vláken, myopatie lysozomální, mikrotubulární myopatie, myofibrilární myopatie a toxické fasciitidy.
Podle agens lze rozdělit myopatie na (po)lékové a vlastní toxické myopatie způsobené toxiny typu alkohol nebo chemickými látkami myotoxického účinku.
Příčinou lékových myopatií jsou nejčastěji statiny a kortikoidy. Z dalších léků je to: azidothimidin, zalcitabin, didanosin, lamuvidin, antimalarika (chlorochin), amiodaron, quinacrin, chlorpromazin, imipramin, procainamid, doxorubicin, perhexilen, cyclosporin, makrolidová antibiotika (erytromycin, azithromycin, claritromycin), omeprazol, deriváty fibrátů (clofibrát, gemfibrozil, fenofibrát), mibefradil, nefadozone, intraconazol, tryptofan, isoretinoin, kyselina ε-aminokapronová, etretinát, niacin, labetalol, organofosfáty, emetin.
Z toxických myopatií stojí za zvláštní zmínku alkoholická myopatie, která se vyskytuje v podobě akutní nekrotizující myopatie, nebo akutní hypokalemické myopatie, nebo chronické alkoholické myopatie.
Významná je zvláště vzhledem k četnosti užívání statinů také statinová myopatie, kde byla popsána elevace CK, AST, myoglobinu asi u 5 % uživatelů statinů a myalgie s eventuální slabostí u 1 % uživatelů především při kombinaci s dalšími rizikovými léky (fibráty, cyclosporin, makrolidy, inhibitory HIV proteáz, nefadozone, verapamil, amiodaron).
S ohledem na četnosti výskytu TM lze říct, že jsou poddiagnostikovány vzhledem k nenápadným příznakům a neznalosti nežádoucích účinků předepisujícími lékaři.
Vzhledem na prognózy pro TM platí obecné pravidlo, že jak příznaky klinické, tak nálezy laboratorní jsou reverzibilní a po vysazení se relativně rychle upravují. Výjimečně je myotoxicita ireverzibilní (fialuridine).
Urban, P.1, 2, Pelclová, D.2
1Státní zdravotní ústav, Praha; 2Klinika pracovního lékařství 1. LF UK Praha a VFN, Praha
Informace o přípravě novely seznamu nemocí z povolání
V současné době se připravuje novela seznamu nemocí z povolání. Pokud bude přijata, bude to mít dopad i na činnost neurologických konziliářů pro nemoci z povolání.
Současný český seznam nemocí z povolání byl vydán v roce 1995. Vzorem pro jeho vytvoření byl seznam ILO z roku 1980 a seznam Evropského společenství z roku 1990. Od té doby se objevily nové materiály a technologie spojené s novými pracovními riziky a tím s možností výskytu nových typů poškození zdraví. Na tento vývoj reagovala MOP již dvojí novelizací svého seznamu – v roce 2002 a 2010. Rovněž evropský seznam byl již novelizován – v roce 2003 a v současné době se připravuje aktualizace další.
Naproti tomu český seznam zůstává od svého vydání, tj. již 15 let, v nezměněné podobě. Během této doby se v některých ohledech vzdálil od aktuální podoby seznamů ILO a EK, což odůvodňuje potřebu jeho novelizace. Jmenovitě se navrhuje doplnit ho o nemoci, u kterých bylo prokázáno, že jejich vznik může souviset s rizikovými faktory práce, a které se vyskytují buď výlučně u osob takto exponovaných, nebo jejichž výskyt u exponovaných osob významně převyšuje incidenci v obecné populaci. Jde o: 1. nemoc z organických kyselin, 2. nemoc z louhů, 3. rakovinu hrtanu ve spojení s azbestózou nebo hyalinózou pleury, 4. rakovinu plic ve spojení s pneumokoniózou způsobenou prachem s obsahem volného krystalického SiO2 a 5. chronickou obstrukční plicní nemoc.
Doplnění těchto nemocí se neurologů sotva dotkne. Dotknout se jich však může druhá navrhovaná změna: Do kapitoly 6 se navrhuje přidat položku 6.2 „Další nemoc z povolání“, definovanou jako: „Jiná nemoc, neobsažená v tomto seznamu, a prokazatelně vzniklá v příčinné souvislosti s vykonáváním práce“. Toto doplnění vychází z Doporučení 2003/670/EC, ve kterém EK vyzývá členské státy, aby zavedly opatření, která by umožnila uplatnit právo na odškodnění i u těch nemocí, které nejsou obsaženy v seznamu, ale jejichž vznik je prokazatelně spojen s prací. V souvislosti s tím byly do evropského seznamu zařazeny čtyři zvláštní položky, které umožňují uznat za nemoc z povolání i onemocnění neuvedená v seznamu, pokud byla jejich souvislost s prací prokázána. V seznamu ILO jsou takové položky na konci každé kapitoly. Obdobný institut existuje v řadě národních seznamů (např. AT, DE, DK, FI, FR, HU, IT, LT, LU, MT, NL, PL, SK, SV). Konkrétně slovenský seznam obsahuje položku č. 47: „Iné poškodenie zdravia z práce“, která umožňuje přiznat onemocnění neuvedené v seznamu, pokud vzniklo při práci, která je prokazatelně v příčinné souvislosti se zjištěným poškozením zdraví, a tato souvislost je uznaná Celoslovenskou komisí pro posuzování nemocí z povolání. V letech 1996–2007 bylo na Slovensku podle této položky přiznáno celkem 67 případů, což představuje 0,9 % všech případů přiznaných v tomto období.
Doplnění položky 6.2 do českého seznamu by umožnilo reagovat průběžně na nově se vyskytující pracovní rizika a jejich zdravotní důsledky, aniž by se muselo čekat na další novelizaci seznamu. Zároveň by se český seznam přiblížil seznamu evropskému i seznamu ILO. Důvodem k umístění určité nemoci na seznam však není jen odškodnění nemoci, ale má význam i preventivní – zaměstnavatelé věnují vyšší pozornost rizikům, o nichž je známo, že vyvolávají určité nemoci.
Zařazení položky „Další nemoc z povolání“ do českého seznamu by otevřelo dlouho diskutovanou možnost uznání za nemoc z povolání i poškození páteře. A zejména zde by novela mohla mít významný dopad na činnost neurologických konziliářů pro pracovní lékařství.
Štítky
Hygiena a epidemiologie Hyperbarická medicína Pracovní lékařství
Článek vyšel v časopisePracovní lékařství
Nejčtenější tento týden
2010 Číslo 4- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- V ČR chybí specializovaná péče o pacienty s nervosvalovým onemocněním
- Historický milník v renoprotekci − účinnost kombinace trandolapril + verapamil ve studii BENEDICT
-
Všechny články tohoto čísla
- Kam jsme došli a kam směřujeme v klinickém pracovním lékařství
- Kontaminace chemoterapeutického stacionáře v Masarykově onkologickém ústavu – hodnocení účinnosti zavedených nápravných opatření*
- Analýza úmrtnosti na zhoubná a nezhoubná onemocnění dýchacího systému u horníků s pneumokoniózou uhlokopů v České republice*
- Úmrtnost na zhoubná a nezhoubná onemocnění dýchací soustavy u osob s uznanou silikózou v České republice*
- Uplatnění komunitní sestry při poskytování pracovně preventivní péče
- Choroby z povolania v SR z pohľadu klinického pracovného lekárstva
-
Ohlédnutí za Sympoziem pracovního lékařství s mezinárodní účastí v Luhačovicích
8.–9. října 2010 - Prof. MUDr. Margaréta Šulcová, CSc. – blahoželanie k životnému jubileu
- 33. den neurotoxikologie a průmyslové neurologie
- Rejstřík autorů a věcný rejstřík
- Pracovní lékařství
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Choroby z povolania v SR z pohľadu klinického pracovného lekárstva
- Prof. MUDr. Margaréta Šulcová, CSc. – blahoželanie k životnému jubileu
- Uplatnění komunitní sestry při poskytování pracovně preventivní péče
- Analýza úmrtnosti na zhoubná a nezhoubná onemocnění dýchacího systému u horníků s pneumokoniózou uhlokopů v České republice*
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



