-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Katetrizační ablace atrioventrikulární nodální reentry tachykardie: léčba první volby?
Catheter ablation of atrioventricular nodal reentrant tachycardia: therapy of the first choise?
Atrioventricular nodal reentrant tachycardia (AVNRT) is the most common form of paroxysmal supraventricular tachycardia. In this paper, a mechanism of arrhythmia, clinical features and electrocardiogram findings are reviewed. Disadvantages and risks of long-term pharmacologic therapy are discussed as the main reason for its replacement by definitive therapeutic strategy – catheter ablation. Catheter ablation should be offered as the first-line therapy for patients with AVNRT.
Keywords:
atrioventricular nodal reentrant tachycardia – therapy of atrioventricular nodal reentrant tachycardia - catheter ablation
Autoři: P. Pařízek; L. Haman
Působiště autorů: 1. interní klinika LF UK a FN Hradec Králové
Vyšlo v časopise: Kardiol Rev Int Med 2006, 8(Supplementum): 13-18
Souhrn
Atrioventrikulární nodální reentry tachykardie (AVNRT) je nejčastěji se vyskytujícím typem paroxyzmální supraventrikulární tachykardie. V přehledovém článku je přiblížen mechanizmus arytmie, klinické aspekty i elektrokardiografické nálezy. Jsou diskutovány nevýhody a rizika dlouhodobé profylaktické antiarytmické terapie, která je v posledních letech nahrazována definitivní terapeutickou strategií - katetrizační ablací. Uvedené skutečnosti jsou důvodem k tomu, aby nemocným s AVNRT byla katetrizační ablace nabídnuta jako léčba první volby.
Klíčová slova:
atrioventrikulární nodální reentry tachykardie – terapie atrioventrikulární nodální reentry tachykardie - katetrizační ablaceÚvod
Atrioventrikulární nodální reentry tachykardie (AVNRT) je nejčastěji se vyskytujícím typem pravidelné paroxyzmální supraventrikulární tachykardie. Data získaná v experimentu a zejména při elektrofyziologických vyšetřeních a katetrizačních ablacích přispěla významnou měrou k pochopení mechanizmu arytmie a charakteristik okruhu reentry. Úspěšnost katetrizační modifikace „pomalé“ dráhy v oblasti zadního vstupu do oblasti atrioventrikulárního (AV) uzlu a narůstající bezpečnost změnily v posledním desetiletí pohled na optimální léčbu této arytmie. Tento přehled přibližuje danou problematiku.
Mechanizmus arytmie
Reentry okruh je u AVNRT svým rozsahem poměrně malý a je lokalizován v oblasti AV-junkce (obr. 1). Zahrnuje kompaktní AV-uzel, přechodné (tranzitorní) buňky a perinodální tkáň (sousedící pracovní síňový myokard). Zásadní význam je připisován přechodným buňkám, jejichž predominantní uspořádání tvoří tzv. vstupy a výstupy vedení elektrického vzruchu mezi síňovým myokardem a kompaktním AV-uzlem a které jsou označovány jako tzv. „atrioventrikulární uzlové dráhy“. Jde o funkčně a anatomicky odlišné oblasti AV-junkce. Na rozdíl od jasně anatomicky definovaných akcesorních drah u syndromu preexcitace se v tomto případě jedná o oblasti perinodální tkáně s odlišnými elektrofyziologickými vlastnostmi. Z pohledu elektrofyziologických vlastností je pro jednu oblast typické rychlé vedení (dlouhá refrakterní perioda) a pro druhou oblast pomalé vedení (krátká refrakterní perioda). Všeobecně je přijímáno, že „rychlá dráha“ je lokalizována na mezisíňovém septu anteriorně-superiorně (v oblasti vrcholu Kochova trojúhelníku) a „pomalá dráha“ inferoposteriorně od kompaktního AV-uzlu podél septální části prstence trikuspidální chlopně v blízkosti ústí koronárního sinu [1-3]. Přítomnost vedení v obou „drahách“ a další elektrofyziologické vlastnosti oblasti AV-junkce jsou podmínkou pro vyvolání a udržení AVNRT. Definitivní průkaz AVNRT přináší elektrofyziologického vyšetření srdce (EFV), které má dominantní a nenahraditelnou úlohu v diferenciální diagnostice supraventrikulárních tachykardií (obr. 2-4). Na EFV by měla bezprostředně navazovat katetrizační ablace.
Obr. 1. Schematické znázornění anatomické lokalizace uzlových AV-drah – arytmogenního substrátu pro vznik AVNRT. 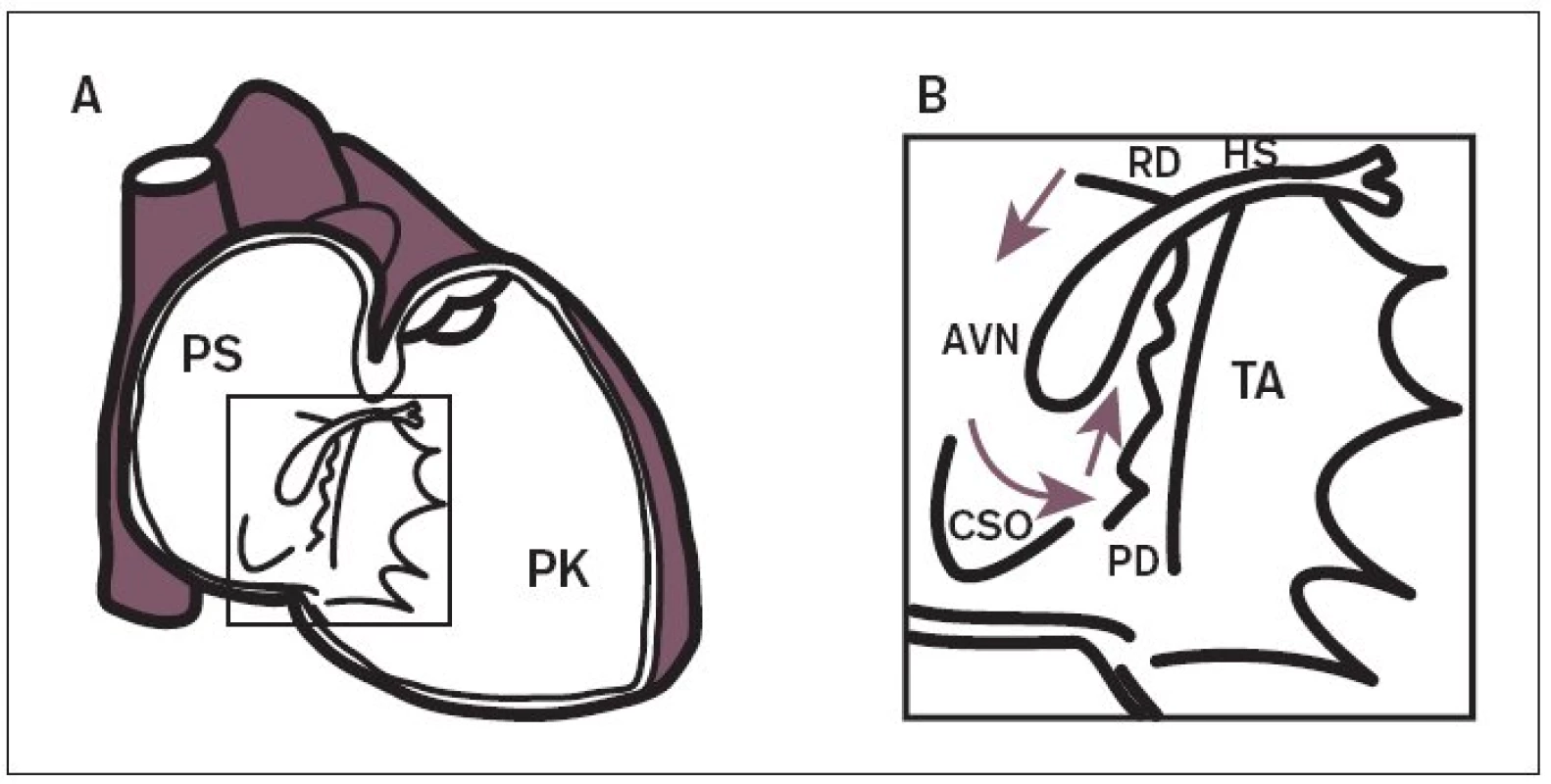
(A) přehledné zobrazení oblasti AV-junkce (zkratky: PS – pravá srdeční síň; PK – pravá srdeční komora). (B) zvětšený obrázek ukazuje obvyklou lokalizaci rychlé uzlové AV-dráhy (RD) v anterosuperiorní oblasti mezisíňového septa a pomalé uzlové AV-dráhy (PD) v posteroinferiorní oblasti u septální části prstence trikuspidální chlopně (zkratky: AVN – atrioventrikulární uzel; CSO – ostium koronárního sinu; HS – Hisův svazek; TA – septální část trikuspidálního anulu). Obr. 2. Ukázka znaku duality AV-vedení – skokovitého prodloužení intervalu AH při EFV. 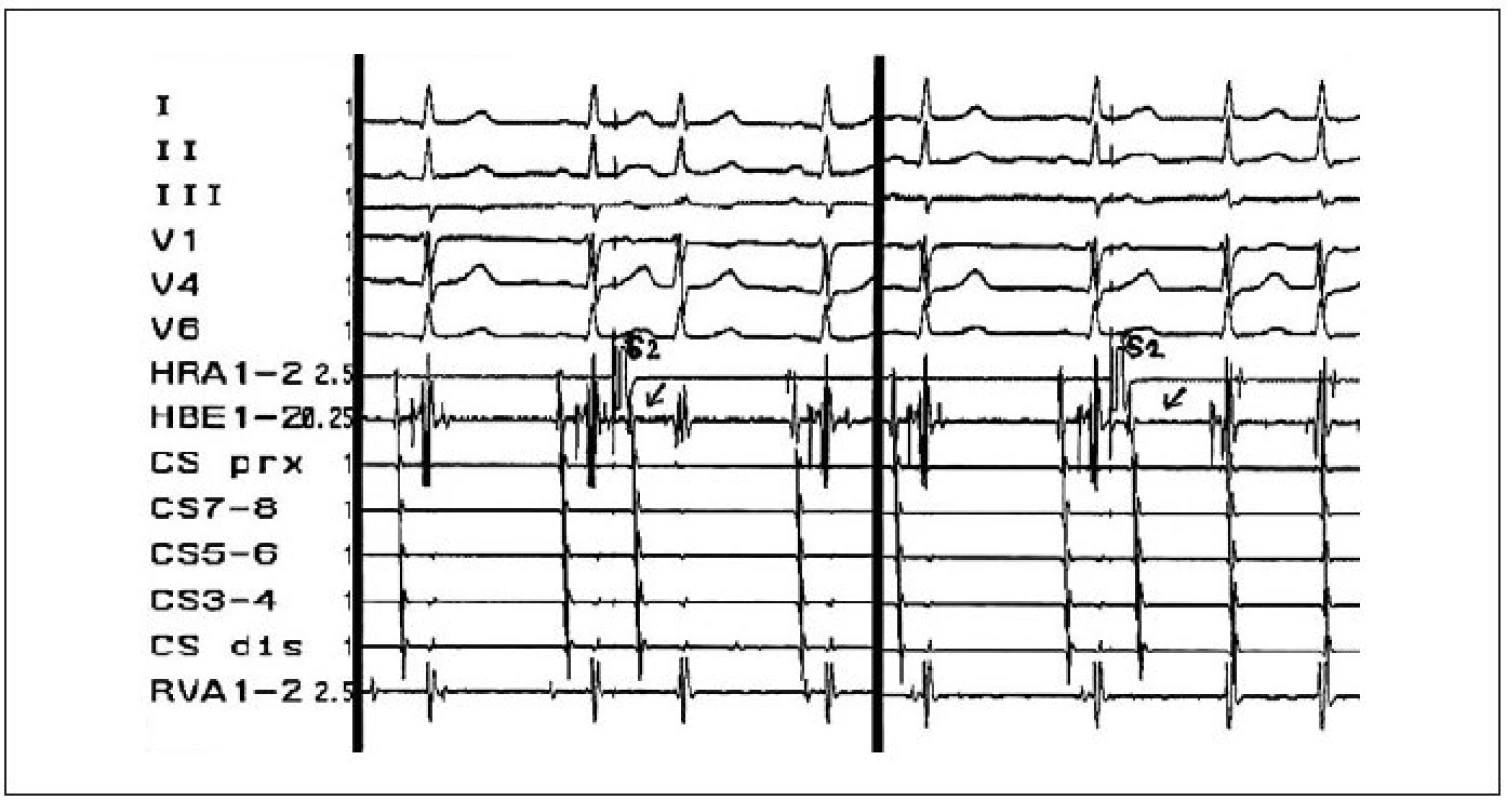
Při programované stimulaci síní je charakteristickým znakem duality AV-vedení skokovité prodloužení vedení oblastí AV-uzlu, minimálně o 50 ms během odpovědi na zkracující se vazebný interval síňového extrastimulu o 10 ms. Na obrázku jsou zachyceny odpovědi AV-vedení na dva po sobě následující síňové extrastimuly. Na levé polovině obrázku je po dvou sinusových stazích síňový extrastimulus (S2) následován rychlou aktivací Hisova svazku (impulz je veden rychlou drahou) a komorového myokardu. V pravé polovině obrázku je síňový extrastimulus (S2) doprovázen skokovitým prodloužením AH-intervalu (dosažena refrakterita rychlé dráhy, tj. impulz je antegrádně veden pomalou drahou) a vznikem typické AVNRT. (popis záznamu: I, II, III, V1, V4, V6 = standardní povrchové svody EKG; HRA 1–2 = potenciál z oblasti horní laterální pravé síně; HBE 1–2 = potenciál z oblasti Hisova svazku; CS prx až CS dis = potenciály z dekapolárního elektrodového katétru zavedeného v koronárním sinu; RVA 1–2 = potenciál z oblasti hrotu pravé srdeční komory). Obr. 3. Ukázka indukce typické AVNRT v průběhu EFV při vzestupné stimulaci síní. 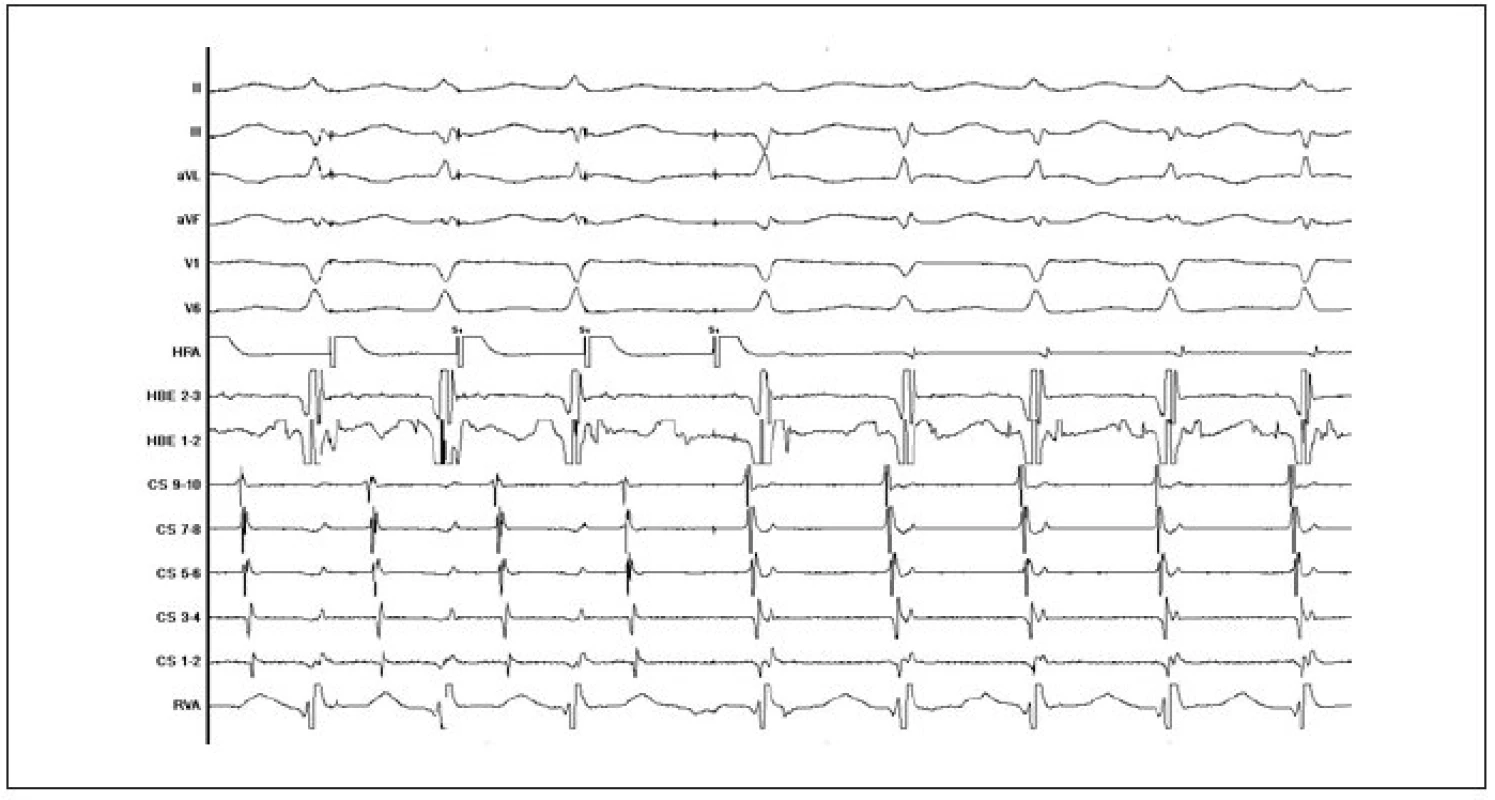
Charakteristickým znakem je skokovité prodloužení intervalu AH, které následuje po 3. síňovém extrastimulu. Již před ukončením síňové stimulace je vyvolána typická AVNRT (popis záznamu: II, III, aVL, aVF, V1, V6 = standardní povrchové svody EKG; HRA = potenciál z oblasti horní pravé síně; HBE 1–2, 2–3 = potenciály z oblasti Hisova svazku; CS 1–2 až CS 9–10 = potenciály z dekapolárního elektrodového katétru zavedeného v koronárním sinu; RVA = potenciál z oblasti hrotu pravé srdeční komory). Obr. 4. Záznam typické AVNRT v průběhu EFV. Elektrický impulz se šíří pomalou dráhou antegrádně a rychlou dráhou retrográdně. Je zřejmá prakticky současná síňová a komorová aktivace (popis záznamu stejný jako u obr. 3). 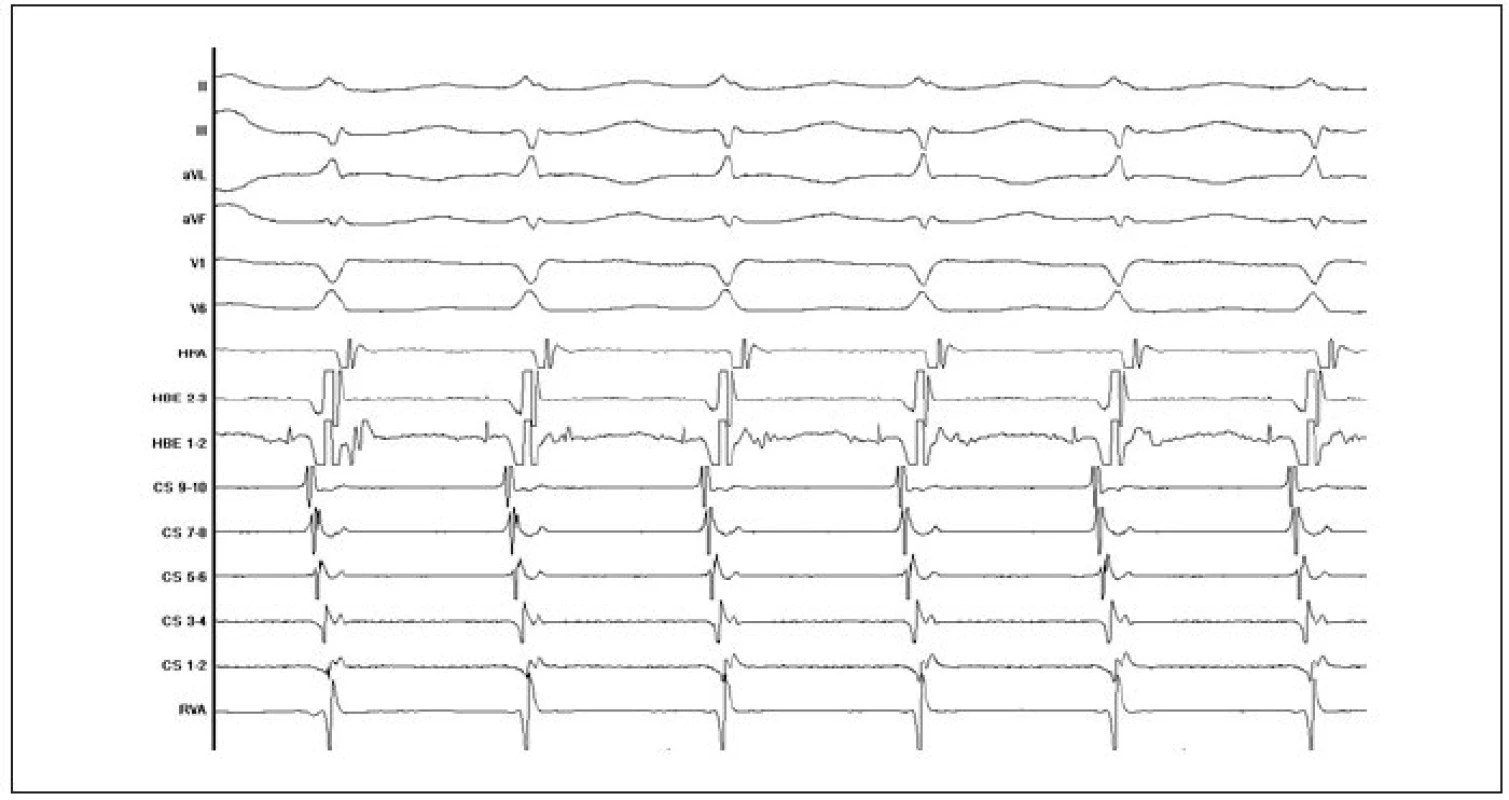
Klinické aspekty
AVNRT je nejčastějším typem paroxyzmální supraventrikulární tachykardie. Vyskytuje se bez závislosti na věku. Byly popsány případy dětí mladších 10 let i nemocných starších 80 let, ale uvádí se, že nejčastěji se tato tachykardie začíná objevovat před 4. dekádou věku. U žen se AVNRT vyskytuje častěji než u mužů. Tachykardie není signifikantně spjata se strukturálním postižením srdce. Základním projevem AVNRT jsou palpitace s náhlým začátkem i koncem. Tachykardie může vznikat v klidu i při námaze, stanovení jednoznačného provokujícího momentu však není obvykle možné. Frekvence tachykardie je většinou mezi 140 a 250 za minutu. Rychlá komorová frekvence může být spjata s dalšími symptomy jako je dušnost, slabost, oprese na hrudi, presynkopa nebo synkopa. Některé symptomy (tlak či bušení srdce s propagací do krku), jsou způsobeny kontrakcí síně proti uzavřené mitrální a trikuspidální chlopni. Ataky tachykardie mohou trvat sekundy až hodiny. Nemocní mohou tachykardii ukončovat vagovými manévry (Valsalvův manévr, masáž karotického sinu, hluboké dýchání, kašel, zvracení), v řadě případů je však nutná farmakoverze.
Elektrokardiografické nálezy
Klidový elektrokardiogram (EKG) obvykle vykazuje normální nález. Vzácně můžeme u pacienta nalézt přítomnost dvou rozdílných PR-intervalů. Podle EKG-manifestace při arytmii rozlišujeme 2 základní formy AVNRT – typickou a atypickou.
Typická AVNRT
U typické AVNRT (slow-fast), která je přítomna v 90 % případů, se elektrický impulz šíří pomalou drahou antegrádně směrem do kompaktního AV-uzlu a rychlou drahou retrográdně zpět do myokardu síní. Obvykle jsou komory aktivovány současně se síněmi ve vztahu 1 : 1, proto jsou na povrchovém EKG vlny P lokalizovány v QRS-komplexech (P-vlna není viditelná), nebo v jejich terminální části (P-vlna vytváří tzv. pseudo-r´ ve svodu V1 a pseudo-s v diafragmatických svodech; obr. 5). V případě, že se podaří na EKG zachytit začátek typické AVNRT, je nejčastěji dokumentován předčasný síňový stah, který je převeden na komoru s výrazným zpomalením a je následován vznikem pravidelné tachykardie se štíhlými komplexy QRS. Předčasným komorovým komplexem bývá typická AVNRT spouštěna vzácně.
Obr. 5. 12svodový záznam EKG typické AVNRT. Vlna P se zapisuje v terminální části komplexu QRS, a vytváří tak obraz tzv. pseudo-r' ve svodu V1 (tj. nejde o skutečný kmit r', který by odpovídal poruše depolarizace komorové svaloviny). 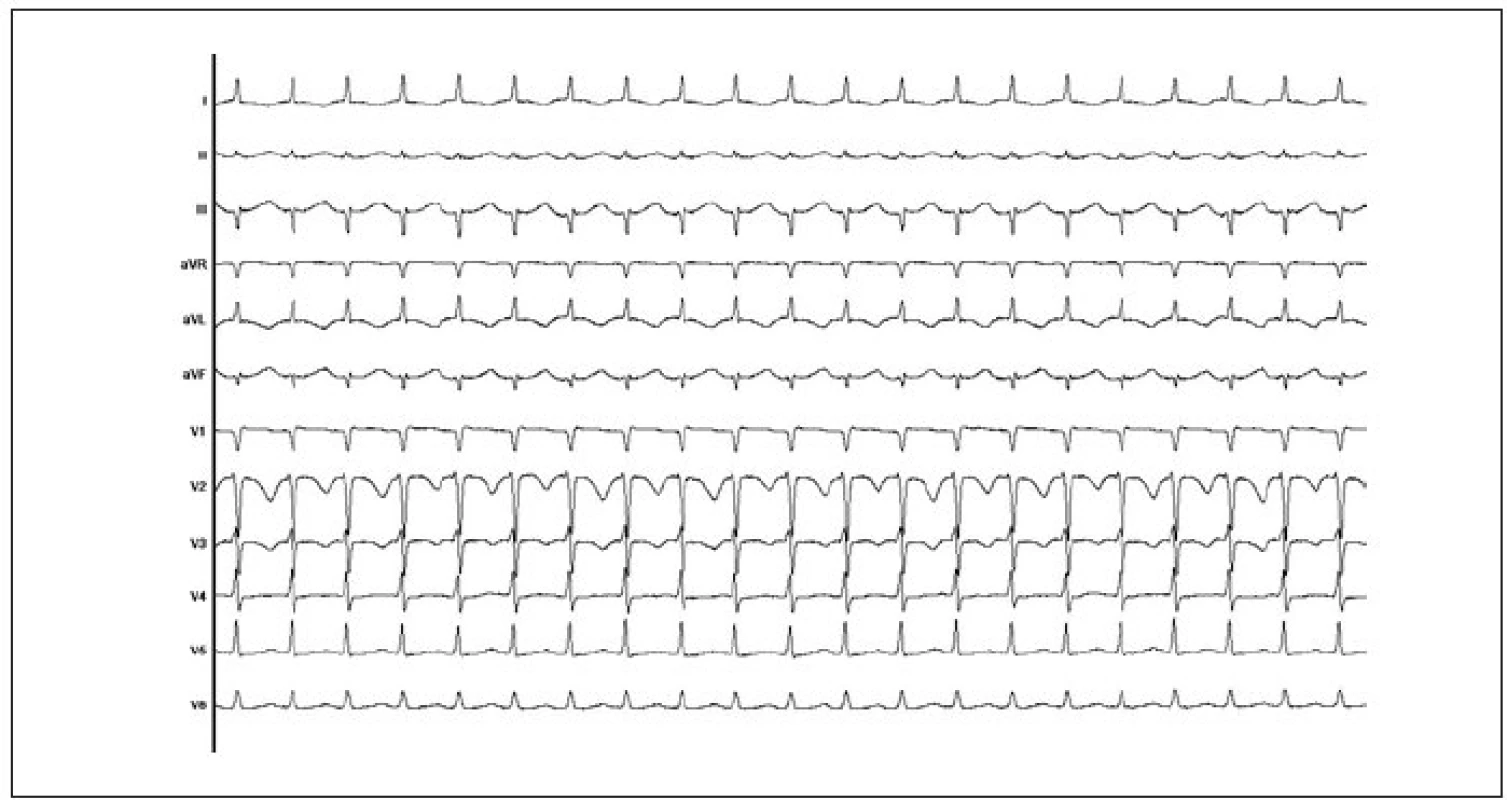
Atypická AVNRT
Druhou, méně častou, formu představuje atypická AVNRT (fast-slow). V tomto případě je vzruch veden antegrádně do kompaktního AV-uzlu rychlou drahou a retrográdně na síně pomalou drahou. Na povrchovém EKG jsou přítomny před QRS-komplexem P-vlny, které jsou negativní v diafragmatických svodech (obr. 6). Interval PR je krátký a interval RP delší než PR-interval. U druhé varianty atypické formy AVNRT, nazývané slow-slow (reentry okruh zahrnuje 2 oblasti s „pomalým“ vedením), jsou přítomny P-vlny zřetelně za QRS-komplexem (70 ms a více). Je přítomen dlouhý PR-interval se stejně dlouhým nebo kratším RP-intervalem (poměr PR : RP závisí na vztahu délky vedení oběma atrioventrikulárními uzlovými drahami). Je známo, že u jednoho jediného pacienta může být dokumentována typická i atypická AVNRT.
Obr. 6. 12svodový EKG-záznam atypické AVNRT. Jsou přítomny negativní P-vlny ve svodech II, III, aVF, přičemž PR-interval je krátký a RP-interval delší než PR-interval. 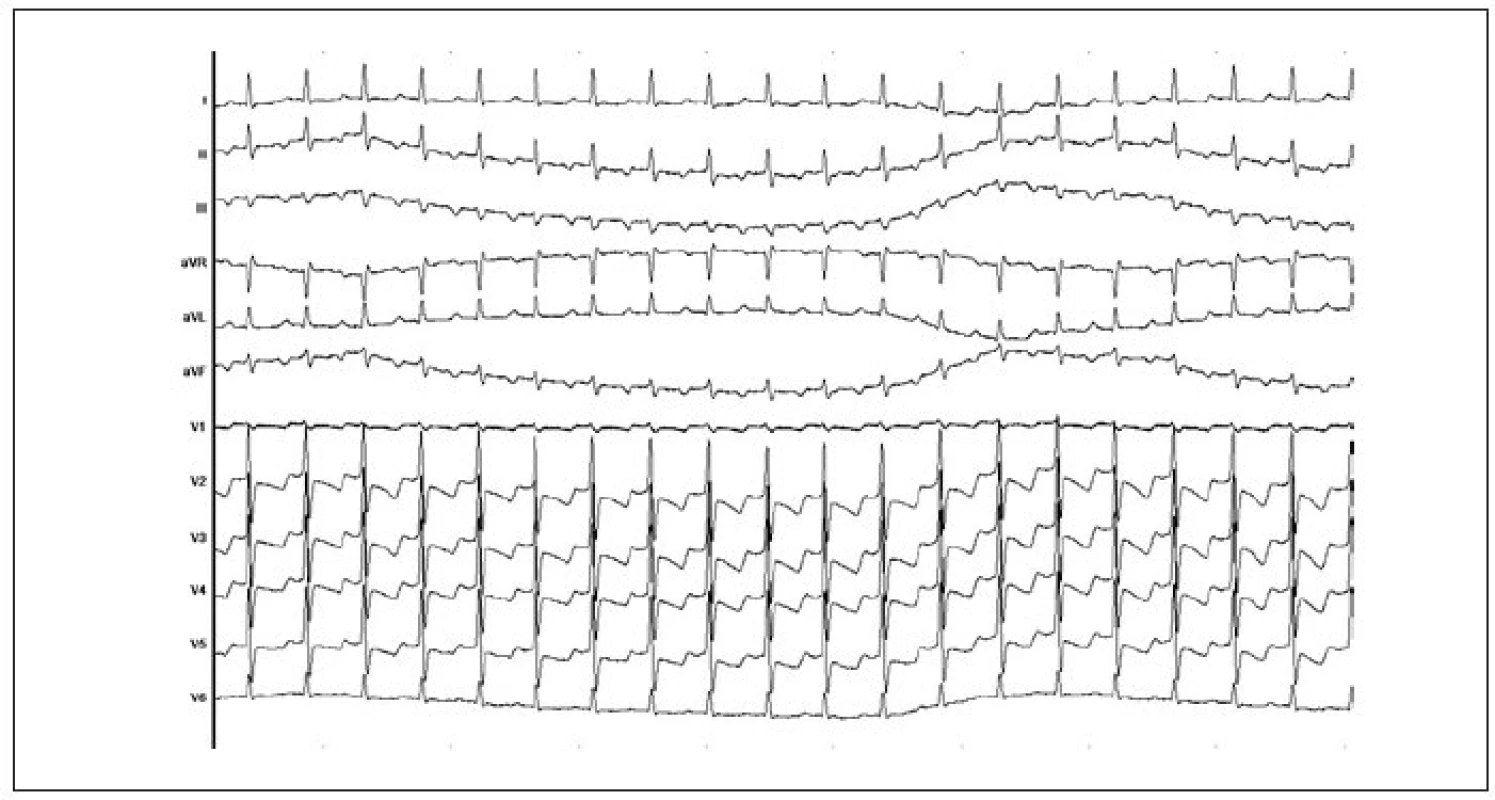
AVNRT se nejčastěji prezentuje jako tachykardie s úzkými komplexy QRS, nicméně příležitostně může být přítomna funkční blokáda vedení v levém nebo pravém Tawarově raménku, která vede k rozšíření QRS-komplexu. Byly popsány případy, kdy byla AVNRT dokumentována i u pacientů s preexcitací. Akcesorní atrioventrikulární spojka je v takových případech paralelním nálezem (tj. není součástí reentry okruhu tachykardie) a AVNRT má obraz preexcitace shodné morfologie jako při sinusovém rytmu. K odlišení AVNRT od antidromní atrioventrikulární reentry tachykardie (AVRT) je potom nutno provést EFV.
Během ataky AVNRT nebo po jejím ukončení mohou být přítomny další změny na EKG. Signifikantní deprese úseku ST jsou při tachykardii pozorovány u 25–50 % pacientů s AVNRT, přičemž není korelace mezi frekvencí tachykardie a přítomností, nebo chyběním těchto změn. Ačkoliv přítomnost depresí úseku ST signalizuje obecně ischemii myokardu, většina pacientů s AVNRT nemá postižení koronárních tepen. U těchto pacientů jsou změny ST-úseku nejčastěji projevem repolarizace síní. Po ukončení paroxyzmu AVNRT jsou často (asi v 40 %) nově přítomny negativní T-vlny, zejména v anteriorních a inferiorních svodech. Mohou být přítomny bezprostředně po ukončení AVNRT nebo se mohou rozvinout v průběhu prvních 6 hodin po ukončení AVNRT a přetrvávají po různě dlouhou dobu (průměrně 34 hodin). Výskyt negativních T-vln není predikován klinickými parametry, frekvencí tachykardie nebo dobou jejího trvání, přítomností, nebo nepřítomností depresí ST-úseku během tachykardie. Nejsou projevem ischemické choroby srdeční, nýbrž odrazem repolarizačních abnormalit (změny iontových kanálů), které jsou následkem rychlé frekvence při tachykardii. Je také známo, že AVNRT může přecházet ve fibrilaci síní a naopak (obr. 7,8).
Obr. 7. Záznam přechodu AVNRT do fibrilace síní (popis záznamu jako na obr. 3). 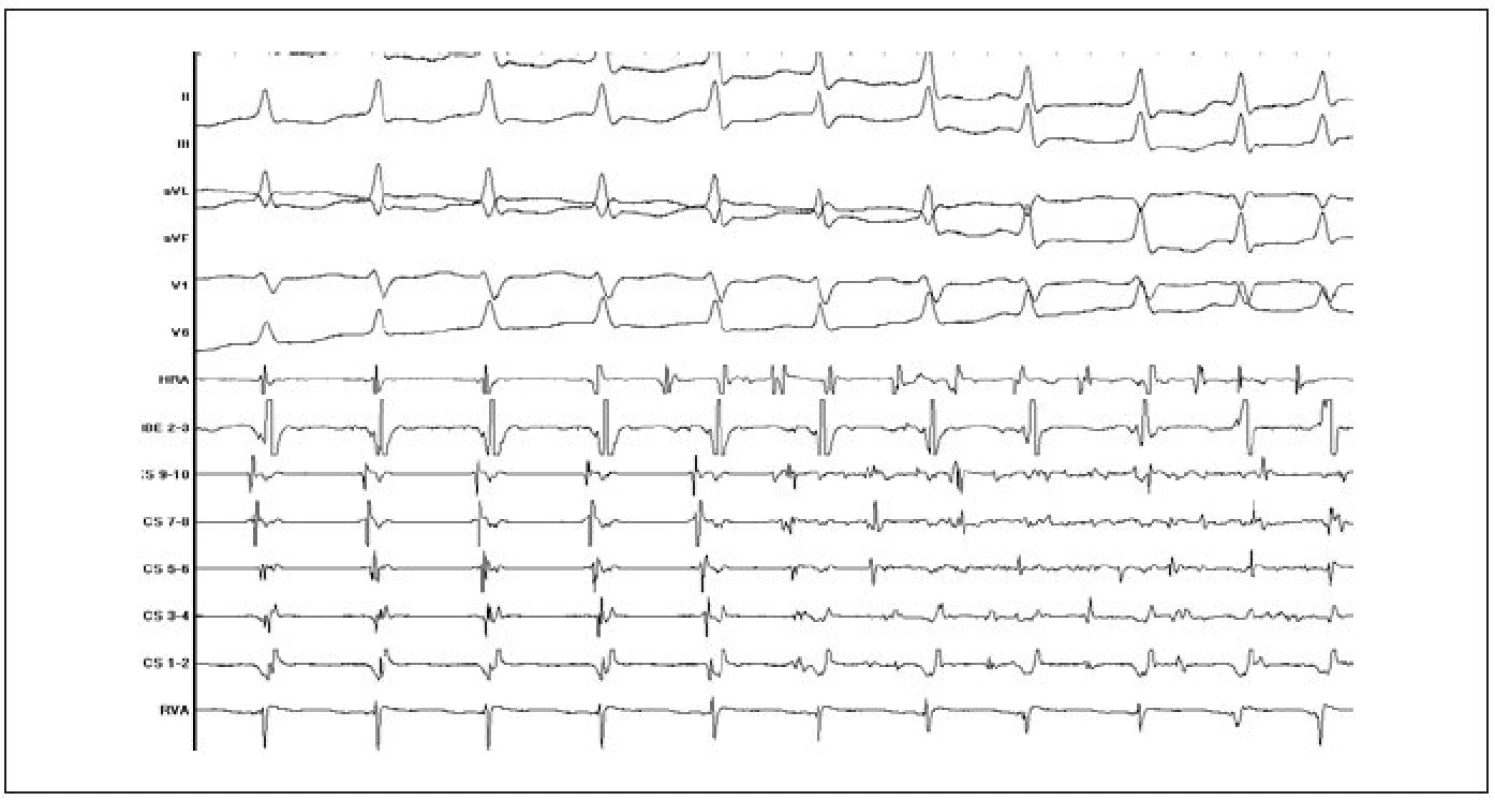
Obr. 8. Záznam přechodu fibrilace síní do AVNRT (popis záznamu jako na obr. 3). 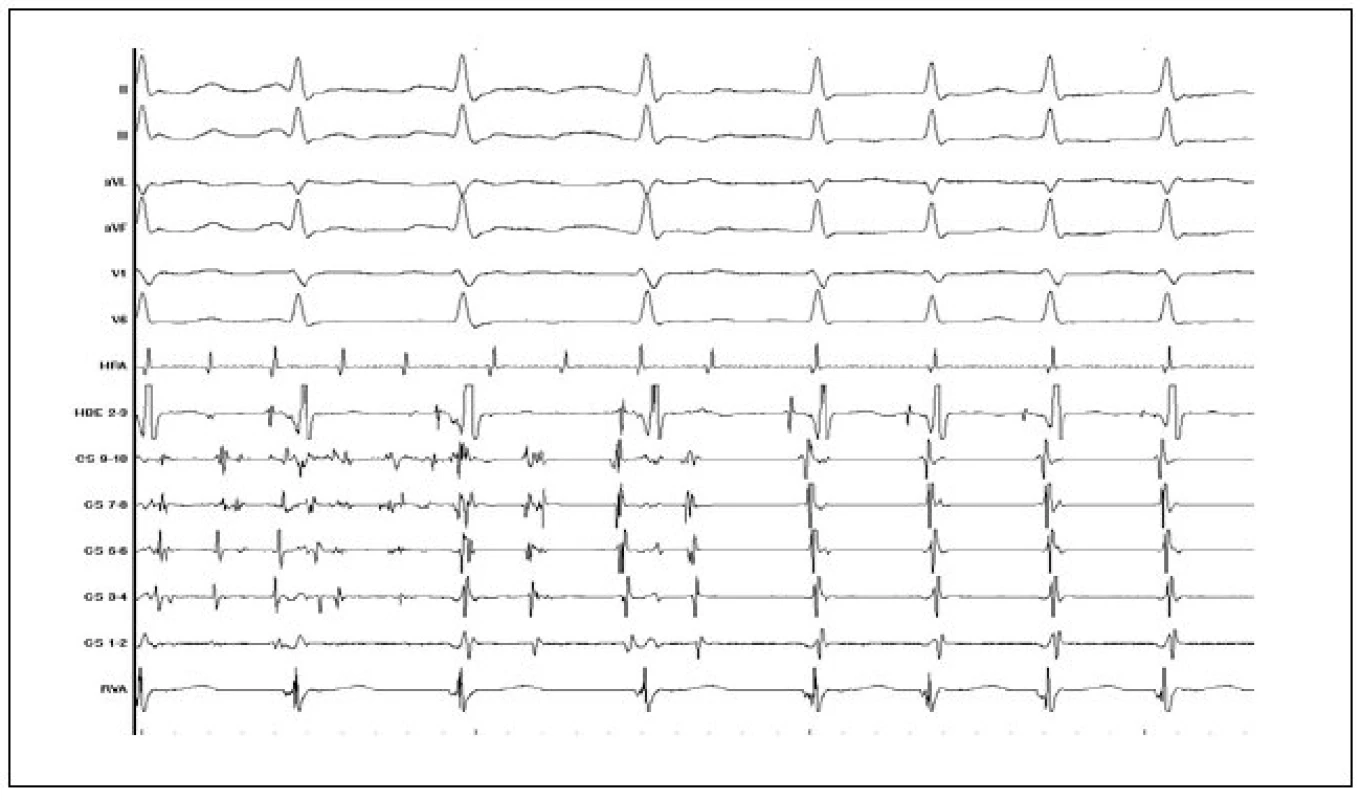
Strategie dlouhodobé léčby AVNRT
Při zvažování dlouhodobé profylaktické léčby volíme jednu ze 3 strategií, které uvádí tab. 1. U jednotlivých postupů jsou uvedeny výhody i nevýhody.
Tab. 1. Dlouhodobá profylaktická léčba AVNRT – možnosti. 
Vysvětlivky: AA – antiarytmika; RFA – katetrizační ablace Jednorázové užití antiarytmika
Lze indikovat u nemocných se sporadickým výskytem paroxyzmů AVNRT, které trvají dlouho (alespoň několik hodin) a jsou dobře tolerovány. Nemocní by neměli mít strukturální srdeční postižení, dysfunkci levé komory, sklon k bradyarytmiím a obraz preexcitace na klidovém EKG [4,5]. K přerušení ataky AVNRT jsou doporučována antiarytmika s rychlým nástupem účinku. Nejčastěji je užíván verapamil v dávce 40-80 mg nebo metoprolol v dávce 50-100 mg. Rovněž lze doporučit propafenon v dávce 150-300 mg [6].
Trvalá profylaktická léčba antiarytmiky
V dlouhodobé farmakoterapii u nemocných s častými setrvalými paroxyzmy AVNRT, kteří tuto formu terapie upřednostňují, lze použít řadu antiarytmik. Lékem první volby by měly být blokátory kalciového kanálu (verapamil, diltiazem) nebo betablokátory [7]. Důvodem je jejich relativně dobrá účinnost a bezpečnost. Jde však o léčbu empirickou, protože nemáme k dispozici údaje z větší randomizované studie. Podobně je tomu i u digoxinu [8]. U nemocných bez přítomnosti strukturálního srdečního onemocnění je možné použít i antiarytmika třídy Ic (propafenon, flekainid). Výsledky kontrolovaných studií prokázaly signifikantní snížení výskytu recidiv tachykardie [9-11]. K úplnému potlačení arytmie však došlo pouze u 30 % nemocných, kteří užívali flekainid [12]. Antiarytmika III. třídy (amiodaron, sotalol) mají podobný efekt jako výše uvedené [13,14], ale v době dostupnosti katetrizační ablace je jejich nasazení neopodstatněné [4]. Pro častější vedlejší a proarytmické účinky nejsou rovněž doporučována antiarytmika třídy Ia. Obecně lze konstatovat, že nevýhodami antiarytmik je především relativně nízká účinnost a výskyt vedlejších účinků. Antiarytmika redukují výskyt recidiv AVNRT asi o 60-80 % oproti placebu, úplná eliminace tachykardie nastává maximálně u 30-50 % nemocných. Vzhledem k prakticky bezkonkurenčnímu postavení katetrizační ablace je více než pravděpodobné, že ani v budoucnu již nelze očekávat uskutečnění velké multicentrické, randomizované, placebem kontrolované studie s antiarytmiky.
Katetrizační ablace
V současné době je standardně používána technika ovlivnění vedení v pomalé AV-uzlové dráze. Výkon probíhá tak, že po stanovení diagnózy AVNRT při EFV je za skiaskopické kontroly mapována řiditelným katétrem posteroseptální oblast pravé síně v blízkosti ústí koronárního sinu podél septální části anulu trikuspidální chlopně. Mapování probíhá při sinusovém rytmu a je do jisté míry vedeno anatomicky (RTG-lokalizace katétru ve vztahu ke katétru v oblasti Hisova svazku a v koronárním sinu) a současně podle charakteru lokálních elektrogramů (nízká síňová komponenta s poměrně specifickou morfologií signálu a současně mnohem vyšší komorová komponenta). Aplikace radiofrekvenčního proudu v dané oblasti bývá provázena spuštěním junkčního rytmu. Cílovým momentem katetrizační ablace je nevyvolatelnost AVNRT. Pokud je AVNRT nevyvolatelná při EFV již před katetrizační ablací, ačkoliv na základě kritérií z povrchového EKG, přítomnosti duality nodálního AV-vedení a jednotlivých atrioventrikulárních nodálních návratných stahů (tzv. echo neboli jedno otočení vzruchu v okruhu bez spuštění arytmie) trvá podezření na AVNRT, je doporučováno považovat přítomnost junkční ektomie, případně odstranění známek duality AV-vedení během ablace za další cílový moment (obr. 9).
Obr. 9. Přítomnost junkční ektopie v průběhu úspěšné katetrizační ablace (popis záznamu: II, III, aVL, aVF, V1, V6 = standardní povrchové svody EKG; HBE 2–3, 1–2 = potenciály z oblasti Hisova svazku; CS 1–2 až CS 7–8 = potenciály z dekapolárního elektrodového katétru zavedeného v koronárním sinu; RF bip = signál z ablačního katétru; RVA = potenciál z oblasti hrotu pravé srdeční komory). 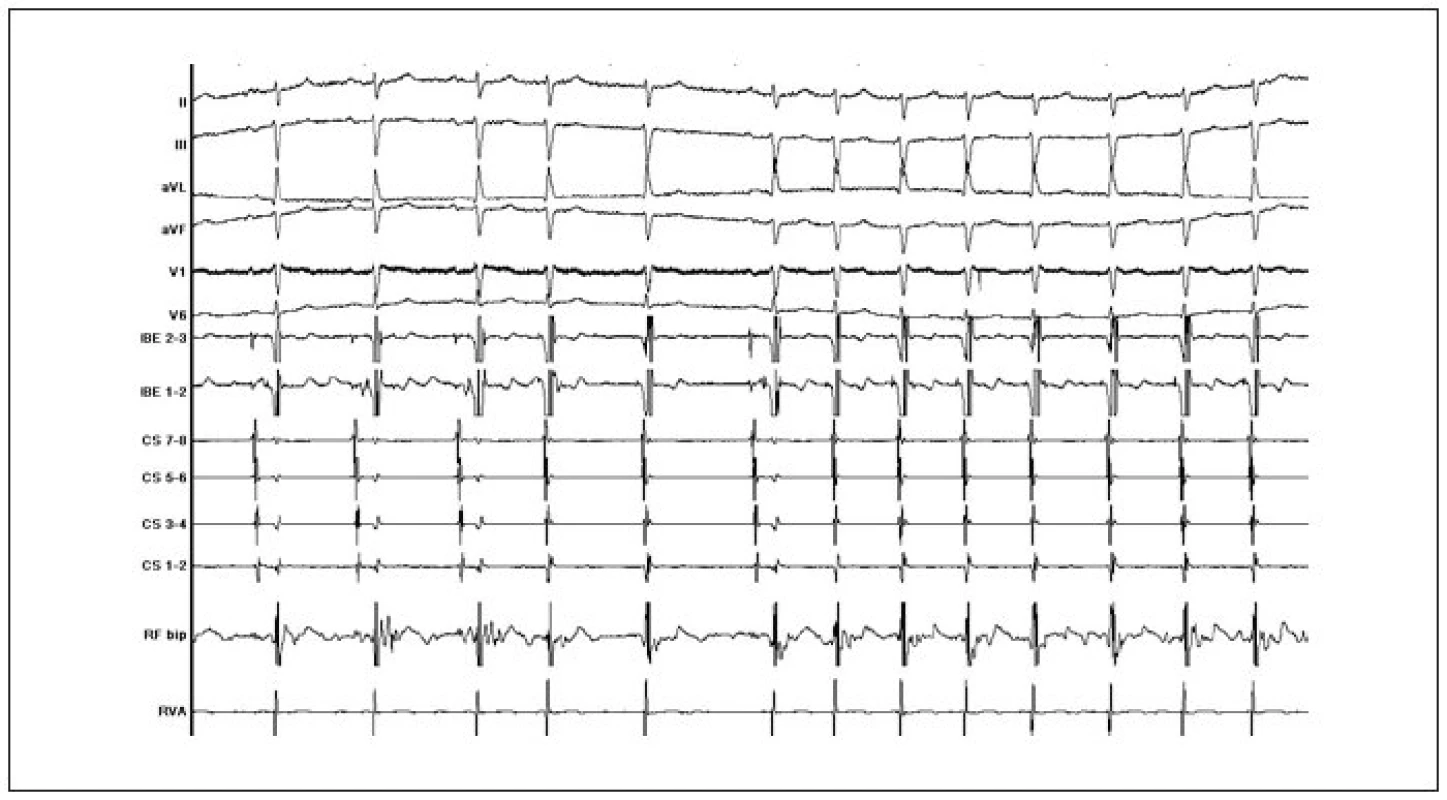
Kontrolní EFV po úspěšné ablaci pomalé dráhy prokazuje v typickém případě nezměněný atrio-hisální interval (AH-interval) a nezměněné retrográdní vedení. Jednotlivé atrioventrikulární nodální návratné stahy se po úspěšné ablaci objevují až v 65 % a známky atrioventrikulární nodální duality přetrvávají až v 35 %. Některé publikované výsledky katetrizační radiofrekvenční ablace pomalé dráhy ukazuje tab. 2. Největší počet nemocných (n = 1 197) je zahrnut v prospektivním registru katétrové ablace AVNRT (NASPE) – bylo dosaženo 96,1% úspěšnosti a jedinou významnou komplikací byl vznik AV-blokády II. nebo III. stupně u 1 % pacientů. I ostatní autoři uvádí úspěšnost mezi 96-100 % a výskyt kompletní AV-blokády pod 1-2 %. Další komplikace, např. cévní poškození, hluboká žilní trombóza, plicní embolie, srdeční tamponáda, byly přítomny rovněž sporadicky (pod 1 %). V přímé souvislosti s tímto výkonem nebylo popsáno žádné úmrtí. Recidiva AVNRT byla zaznamenána u 3-7 % nemocných.
Tab. 2. Výsledky katetrizační radiofrekvenční ablace AVNRT. 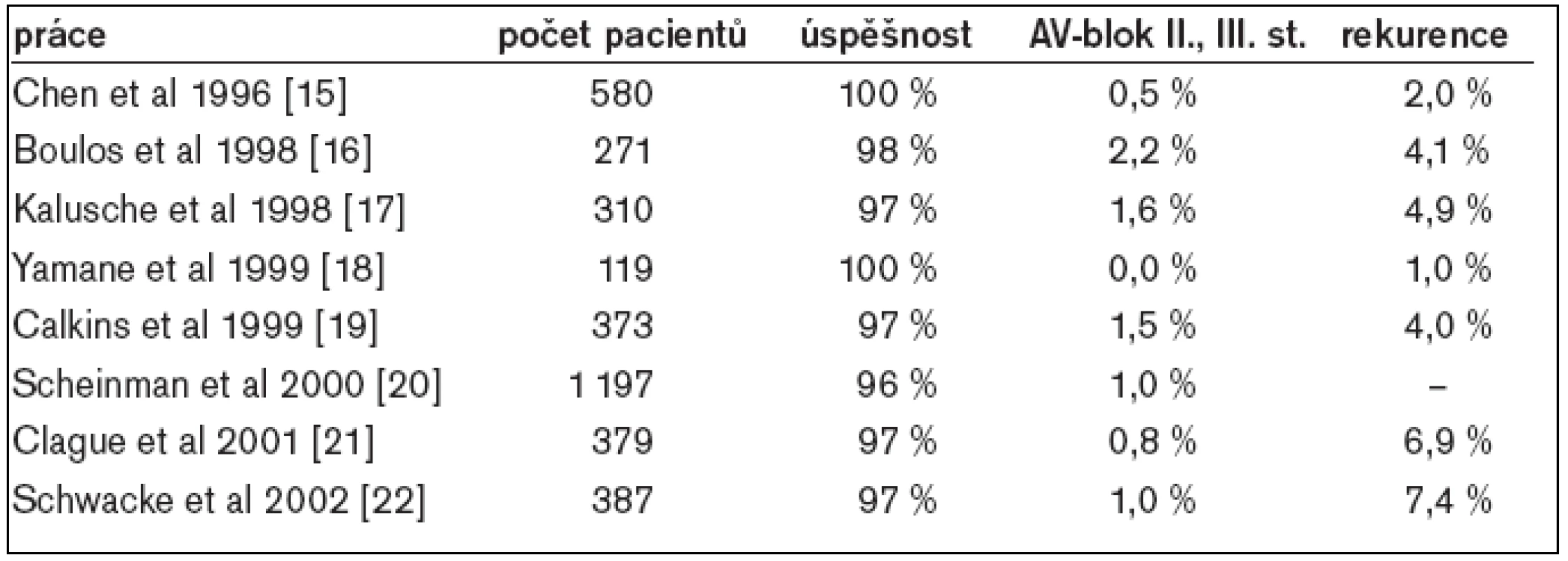
Závěry
AVNRT je nejčastěji se vyskytujícím typem paroxyzmální supraventrikulární tachykardie u dospělých. Po řadu let bylo jedinou terapeutickou možností empirické a paliativní podávání antiarytmik, jejichž účinnost je prokazatelně nízká. Rozvoj srdeční elektrofyziologie vedl k objasnění a pochopení arytmogenního mechanizmu AVNRT a přinesl zavedení nové terapeutické strategie v podobě katetrizační ablace. Použití této techniky v dobře fungující elektrofyziologické laboratoři zaručuje vysokou úspěšnost (nad 96 %), nízké riziko významných komplikací (1-2 %) a minimální výskyt rekurencí arytmie (3-7 %). Uvedené důvody opravňují k tomu, aby byla nemocným s AVNRT nabídnuta katetrizační ablace jako léčba první volby, pochopitelně s přihlédnutím ke konkrétní klinické situaci a preferenci pacienta, který musí akceptovat potenciální (i když velmi malé) riziko vzniku komplikací. Rozhodně by měl být každý pacient s atakou (atakami) paroxyzmů AVNRT s touto terapeutickou možností alespoň seznámen a v případě jeho souhlasu referován na elektrofyziologické pracoviště.
MUDr. Petr Pařízek, Ph.D.
MUDr. Luděk Haman, Ph.D.
1. interní klinika LF UK a FN Hradec Králové
MUDr. Petr Pařízek, Ph.D. (1963)
Promoval na LF UK v Hradci Králové (1987). Získal atestaci 1. stupně (1991) a 2. stupně v oboru vnitřního lékařství (1995) a atestaci v oboru kardiologie (1999). Po obhájení disertační práce mu byl udělen titul Ph.D. (2004). Nejprve pracoval na 2. interní klinice LF UK a FN Hradec Králové (1989), posléze jako odborný asistent (1996), později začal pracovat na 1. interní klinice tamtéž (od r. 2002) a v současnosti je vedoucím lékařem oddělení invazivní elektrofyziologie a kardiostimulace. Hlavní oblasti odborného zájmu jsou kardiologie, arytmologie, invazivní elektrofyziologie. Je členem České kardiologické společnosti (člen výboru Pracovní skupiny pro arytmie a trvalou kardiostimulaci), dále členem Evropské kardiologické společnosti a European Heart Rhythm Association. Je autorem či spoluautorem 130 publikací a 190 přednášek.
Zdroje
1. Akhtar M, Jazayeri MR, Sra J et al. Atrioventricular nodal reentry: Clinical, electrophysiological, and therapeutic considerations. Circulation 1993; 88 : 282-295.
2. Sung RJ, Waxman HL, Saksena S et al. Sequence of retrograde atrial activation in patients with dual atrioventricular nodal pathways. Circulation 1981; 64 : 1059-1067.
3. Inoue S, Becker AE, Riccardi R et al. Interruption of the inferior extension of the compact atrioventricular node underlies successful radiofrequency ablation of atrioventricular nodal reentry tachycardia. J Intervent Card Electrophysiol 1999; 3 : 273-277.
4. Blomström-Lundqvist C, Scheinman MM, Aliot EM et al. ACC/AHA/ESC guidelines for the management of patients with supraventricular arrhythmias. Eur Heart 2003; 24 : 1857-1897.
5. Fiala M. Doporučené postupy pro diagnostiku a léčbu supraventrikulárních tachyarytmií. Cor Vasa 2005; 47 (9, Suppl): 18-39.
6. Alboni P, Tomasi C, Menozzi C et al. Efficacy and safety of out-of-hospital self-administered single-dose oral drug treatment in the management of infrequent, well-tolerated paroxysmal supraventricular tachycardia. J Am Coll Cardiol 2001; 37 : 548-553.
7. Mauritson DR, Winniford MD, Walker WS et al. Oral verapamil for paroxysmal supraventricular tachycardia: a long-term, double-blind randomized trial. Ann Intern Med 1982; 96 : 409-412.
8. Winniford MD, Fulton KL, Hillis LD. Long-term therapy of paroxysmal supraventricular tachycardia: a randomized, double-blind comparison of digoxin, propranolol and verapamil. Am J Cardiol 1984; 54 : 1138-9.
9. Anderson JL, Platt ML, Guarnieri T et al. Flecainide acetate for paroxysmal supraventricular tachyarrhythmias. Am J Cardiol 1994; 74 : 578-584.
10. Neuss H, Schlepper M. Long-term efficacy and safety of flecainide for supraventricular tachycardia. Am J Cardiol 1988; 62 (6D): 56-61.
11. Pritchett EL, McCarthy EA, Wilkinson WE. Propafenone treatment of symptomatic paroxysmal supraventricular arrhythmias: a randomized, placebo-controlled, crossover trial in patients tolerating oral therapy. An Intern Med 1991; 114 : 539-544.
12. Dorian P, Naccarelli GV, Coumel P et al. A randomized comparison of flecainide versus verapamil in paroxysmal supraventricular tachycardia. Am J Cardiol 1996; 77(3A): 89-95.
13. Wanless RS, Anderson K, Joy M et al. Multicenter comparative study of the efficacy and safety of sotalol in the prophylactic treatment of patients with paroxysmal supraventricular tachyarrhythmias. Am Heart J 1997; 133 : 441-6.
14. Gambhir DS, Bhargava M, Nair M et al. Comparison of electrophysiologic effects and efficacy of single-dose intravenous and long-term oral amiodarone therapy in patients with AV nodal reentrant tachycardia. Indian Heart J 1996; 48 : 133-7.
15. Chen SA, Chiang CE, Tai CT et al. Transient complete atrioventricular block during radiofrequency ablation of slow pathway for atrioventricular nodal reentrant tachycardia. Am J Cardiol 1996; 77 : 1367-1370.
16. Boulos M, Hoch D, Schecter S et al. Age dependence of complete heart block complicating radiofrequency ablation of the atrioventricular nodal slow pathway. Am J Cardiol 1998; 3 : 390-391.
17. Kalusche D, Ott P, Arentz T et al. AV nodal re-entry tachycardia in elderly patients: clinical presentation and results of radiofrequency catheter ablation therapy. Coron Artery Dis 1998; 6 : 359-363.
18. Yamane T, Iesaka Y, Goya M et al. Optimal target site for slow AV nodal pathway ablation: possibility of predetermined focal mapping approach using anatomic reference in the Koch´s triangle. J Cardiovasc Electrophysiol 1999; 10 : 529-537.
19. Calkins H, Yong P, Miller LM et al. Catheter ablation of accessory pathways, atrioventricular nodal re-entrant tachycardia, and the atrioventricular junction: final results of a prospective, multicenter clinical trial. Circulation 1999; 99 : 262-270.
20. Scheinman MM, Huang S. The 1998 NASPE prospective catheter ablation registry. Pacing Clin Electrophysiol 2000; 23 : 1020-1028.
21. Clague JR, Dagres N, Kottkamp H et al. Targeting the slow pathway for atrioventricular nodal reentrant tachycardia: initial results and long-term follow-up in 379 consecutive patients. Eur Heart J 2001; 1 : 82-88.
22. Schwacke H, Brandt A, Rameken M et al. Long-term outcome of AV node modulation in 387 consecutive patients with AV nodal reentrant tachycardia. Z Kardiol 2002; 5 : 389-395.
Štítky
Dětská kardiologie Interní lékařství Kardiochirurgie Kardiologie
Článek vyšel v časopiseKardiologická revue – Interní medicína
Nejčtenější tento týden
2006 Číslo Supplementum- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
-
Všechny články tohoto čísla
- Neselektivní ablace AV-uzlu: nové aspekty v době kurativní léčby fibrilace síní a srdeční resynchronizační terapie
- Katetrizační ablace atrioventrikulární nodální reentry tachykardie: léčba první volby?
- Katetrizační ablace akcesorních spojek: vyřešená otázka?
- Katetrizační léčba typického flutteru síní včera a dnes
- Katetrizační ablace fibrilace síní: naděje pro všechny výrazně symptomatické pacienty
- Katetrizační ablace postincizionálních tachykardií: konečné řešení nebo paliativní léčba?
- Katetrizační ablace komorových tachykardií
- Katetrizační ablace srdečních arytmií
- Katetrizační ablace fibrilace komor: realita nebo fikce?
- Katetrizační ablace srdečních arytmií v České republice – současný stav
- Kardiologická revue – Interní medicína
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Katetrizační ablace atrioventrikulární nodální reentry tachykardie: léčba první volby?
- Katetrizační léčba typického flutteru síní včera a dnes
- Katetrizační ablace akcesorních spojek: vyřešená otázka?
- Neselektivní ablace AV-uzlu: nové aspekty v době kurativní léčby fibrilace síní a srdeční resynchronizační terapie
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání




