-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Sarkopenie, revidovaná evropská diagnostická kritéria 2018
Sarcopenia, revised European diagnostic criteria 2018
The paper presents the revised European consensus on definition and diagnosis of sarcopenia recommended by the European Working Group on Sarcopenia in Older People in 2018. Sarcopenia is defined as a progressive, generalized muscle disorder associated with a higher risk of negative health outcomes – falls, fractures, physical disability and mortality. Furthermore, the diagnostic algorithm for screening and diagnosis of sarcopenia is described in detail. The article provides a detailed review of screening and diagnostic methods and consensus-based cut off values.
Keywords:
revised criteria 2018 – musclemass, strength and function – clinical diagnosis
Autoři: prof. MUDr. Topinková Eva, CSc.
Působiště autorů: Geriatrická klinika 1. LF UK a VFN Praha
Vyšlo v časopise: Geriatrie a Gerontologie 2019, 8, č. 1: 14-19
Kategorie: Přehledový článek
Souhrn
Práce seznamuje s revidovaným evropským konsenzem pro definici a diagnózu sarkopenie navrženým evropskou pracovní skupinou European Working Group on Sarcopenia in Older People v roce 2018. Sarkopenie je definována jako progresivní generalizované onemocnění kosterních svalů spojené se zvýšeným rizikem zdravotních komplikací – pádů, zlomenin, fyzické disability a úmrtí. Dále je popsán algoritmus pro screening a diagnózu sarkopenie. V článku je podán podrobný přehled screeningových a diagnostických metod včetně konsenzuálně doporučených diagnostických hodnot (cutoffs) jednotlivých vyšetření.
Klíčová slova:
revidovaná kritéria 2018 – svalová hmota, síla a funkce – klinická diagnóza
Úvod
Termín sarkopenie (z řeckého sarx – maso, penia – ztráta) byl použit poprvé 1989 Irwinem Rosenbergem pro popis úbytku svalové hmoty provázející stárnutí. Od té doby se této problematice věnuje pozornost a zejména obor geriatrie přispěl významně k rozvoji poznání o patogenezi a etiologii sarkopenie a zasloužil se o zařazení sarkopenie do mezinárodní klasifikace nemocí ICD-10-CM pod číslem M62.84 v roce 2017 (1–3). Na rozdíl od křehkosti, která dosud nemá samostatnou diagnózu v MKN, se sarkopenie stala „oficiální diagnózou“, což v některých zemích umožňuje hradit vyšetření a léčbu této nemoci ze zdravotního pojištění.
Epidemiologické studie popisují narůstající výskyt sarkopenie s věkem a častější zastoupení u žen. Závažnější formy sarkopenie postihují po 60. roce věku 9–11 % žen a 5–7 % mužů. Mírnější pokles svalové hmoty však lze vysledovat až u poloviny starších žen a u více než 40 % mužů (4). Velmi podobná je i situace v České republice, kde Šteffl a spol. na základě analýzy dat z evropské databáze SHARE odhaduje výskyt sarkopenie (definované jako nízká svalová síla) na 6 % u osob mezi 70–79 lety, ale již u 21 % osob mezi 80–84 lety a u 85letých a starších postihuje sarkopenie třetinu vyšetřených. Jednalo se o seniory bez závažné nemocnosti schopné žít samostatně ve vlastní domácnosti (5).
Jedním z důvodů zvyšujícího se zájmu o sarkopenii je fakt, že toto onemocnění má závažné nepříznivé zdravotní dopady (3). Zhoršuje kvalitu života pacienta především omezením celkové zdatnosti, zhoršením mobility a u závažnějších forem i soběstačnosti pacienta, zvyšuje riziko pádů a zlomenin. Sarkopeničtí nemocní mají také zvýšenou celkovou mortalitu. Z pohledu plátců je sarkopenie diagnózou, která zvyšuje náklady na zdravotní péči v důsledku častějších a delších hospitalizací, umístění v následné nebo dlouhodobé ošetřovatelské péči, ale i nákladů na pečovatelské služby (3).Sarkopenie – terminologie a definice
Přestože terminologicky se nejčastěji setkáváme s výrazem sarkopenie, objevují se v posledních 10–15 letech snahy používat výrazy, které by lépe odrážely změny svalové hmoty a porušenou svalovou funkci. Jde například o názvy, jako jsou myopenie (analogicky s osteopenií) nebo dynapenie (zdůrazňující svalovou slabost a nízkou svalovou výkonnost), nebo řadit sarkopenii mezi onemocnění doprovázené kachektizací tzv. (muscle) wasting disorders (6).
Proto Evropská geriatrická společnost (European Geriatrics Society, EUGMS) ustavila pracovní skupinu European Working Group on Sarcopenia in Older People (zkráceně EWGSOP) zabývající se problematikou sarkopenie, která v roce 2010 publikovala první evropský konsenzus o sarkopenii, v němž podala definici sarkopenie a algoritmus pro diagnózu a současně navrhla vyšetřovací metody vhodné pro klinickou praxi a pro výzkumné účely (7).
Následně byly v letech 2011–2014 publikovány konsenzy pro americkou (8–10) a asijskou (11) populaci, jejichž diagnostická kritéria a hranice jednotlivých vyšetření specifických pro sarkopenii se mírně odlišují od evropských z důvodů odlišných etnických charakteristik a dostupných epidemiologických dat. Například množství svalové hmoty je vztaženo k Body Mass Indexu, pro asijskou populaci je kritická hodnota svalové hmoty nižší než pro kavkazskou rasu. V zásadě však všechny konsenzy hodnotí svalovou sílu, fyzickou výkonnost a svalovou hmotu.
Vzhledem k vývoji poznání byl v říjnu 2018 v prestižním časopise Age and Aging publikován Evropskou pracovní skupinou (European Working Group on Sarcopenia in Older People 2, EWGSOP2) nový konsenzus, který prezentuje revidovanou definici sarkopenie, navrhuje diagnostický algoritmus a vhodné metody pro screening a diagnózu sarkopenie včetně stanovení hraničních hodnot (12). Současně definuje další oblasti pro výzkum.
Revidovaná definice sarkopenie 2018
V konsenzu je sarkopenie definována jako progresivní generalizované onemocnění kosterních svalů spojené se zvýšeným rizikem zdravotních komplikací – pádů, zlomenin, fyzické disability a úmrtí. Oproti starší definici zdůrazňuje nový konsenzus na prvním místě poruchu/pokles svalové funkce, která lépe predikuje negativní důsledky sarkopenie než až dosud užívaný údaj o množství svalové hmoty (muscle mass). Porucha funkce odráží zhoršenou kvalitu svalové tkáně spíše než celkovou hmotu svaloviny, ale v současnosti nejsou standardizované metody pro použití kritéria „kvality“ svalu v klinické praxi. Proto svalová hmota ani kvalita svalové tkáně nebyly expertní skupinou doporučeny jako primární diagnostické parametry pro diagnózu sarkopenie.
Ve své operační definici sarkopenie 2018 tak EWGSOP2 doporučuje svalovou sílu jako primární parametr. Svalová síla je v současnosti považována za nejspolehlivější metodu pro hodnocení svalové funkce (tab. 1). Nízká svalová síla umožňuje vyslovit podezření na sarkopenii a doporučuje se označení pravděpodobná sarkopenie (probable sarcopenia). Diagnóza sarkopenie (definite sarcopenia) je potvrzena současnou přítomností nízké svalové síly i svalové hmoty pod konsenzuálně stanovenou hranici (hraniční hodnoty jsou uvedeny v tabulce 4 a dalším textu). Závažnost sarkopenie se posuzuje hodnocením fyzické výkonnosti. V případě nízké fyzické zdatnosti (dokumentované výkonnostními testy) se jedná o těžkou sarkopenii (severe sarcopenia), viz schéma 1.
Tab. 1. Operační definice sarkopenie 2018, podle Cruz-Jentoft, et al. (12) 
Schéma 1 Terminologie a diagnostická kritéria sarkopenie EWGSOP2(12) 
S rozvojem metod pro spolehlivé měření svalové hmoty a kvality svalové hmoty se předpokládá, že především kvalitativní charakteristiky svalu umožní do budoucna zpřesnění diagnostiky (forem) sarkopenie a stanou se primárním diagnostickým kritériem.
Pracovní skupina EWGSOP2 dále navrhuje standardizovaná vyšetření pro hodnocení jednotlivých kritérií včetně doporučení normálních hodnot. Jejich přehled podáváme v dalším textu.
Diagnostická kritéria sarkopenie
Schéma 1 Terminologie a diagnostická kritéria sarkopenie EWGSOP2(12)
Klinické projevy sarkopenie
Věkem podmíněné změny ve struktuře a funkci kosterních svalů jsou u sarkopenie vystupňovány, jde o generalizované a progredující změny. Typickými klinickými projevy jsou subjektivně vnímaná a postupně narůstající unavitelnost, která se objevuje zpočátku při fyzicky náročnějších činnostech (např. chůze do schodů nebo do kopce, práce na zahradě, těžší domácí práce), později omezuje pacienta již při provádění sebeobslužných činností (základní ADL). Pacienti vnímají pokles síly horních i dolních končetin, udávají celkovou ztrátu síly, slabost a celkovou nezdatnost. Konkrétně si pacienti se sarkopenií stěžují na obtíže při chůzi do schodů a po nerovném povrchu, při delším stání, obtížně se postavují ze sedu, mají potíže nasednout a vystoupit z auta, v případě pádu se nedokážou zvednout. Snížena je i síla rukou a paží, mají potíže při otevírání sklenic a láhví, nošení a zdvihání břemen již o váze 3–5 kg. U hospitalizovaných pacientů dochází velmi často k rychlému poklesu svalové síly dolních končetin a omezení mobility pacienta, oslabení dýchacích svalů zvyšuje riziko respiračních infektů. Celkově tak sarkopenie zhoršuje kvalitu života nemocných, jejich celkový pocit zdraví a zapojení do běžného života.U těžkých forem sarkopenie limituje sebeobsluhu IADL/ADL a vede ke ztrátě soběstačnosti.
V praxi zvláště u geriatrických pacientů je třeba na sarkopenii myslet a identifikovat pacienty, kteří jsou sarkopenií ohroženi, a zejména pacienty s již manifestní sarkopenií. K tomu nám mohou posloužit tzv.varovné signály sarkopenie (redflags) (3, 13) – viz tab. 2. Klinické pozorování a cílená anamnéza umožní vyslovit podezření na přítomnost sarkopenie. U pacienta se pak zaměříme na známé rizikové faktory sarkopenie, především nutriční anamnézu a celkový stav výživy a fyzickou aktivitu. Zaměřujeme se na odhalení nutričního deficitu (např. stravování – dovážka jídla, konzumované množství a vyváženost stravy, zda má pacient dietní omezení, dostatečný kalorický příjem a příjem proteinu, registrujeme úbytek hmotnosti) a na intenzitu a frekvenci fyzické aktivity pacienta. Nutriční deficit, minimální fyzická aktivita a převážně sedavý způsob života jsou varovnými signály.
Tab. 2. Varovné signály sarkopenie (podle Topinková 2018) (3) 
Klasifikace sarkopenie
Primární sarkopenie. Sarkopenii klasifikujeme jako primární věkově podmíněnou, pokud nejsou přítomny jiné příčiny a orgánová onemocnění, která vedou ke ztrátě svalové hmoty, svalové síly a kvalitativním změnám svalové tkáně (7). Primární sarkopenie se objevuje ve vyšším věku, obvykle po 70.–80. roce života, a mohli bychom pro ni použít termín „senilní sarkopenie“ analogicky s dříve používaným termínem senilní demence.
Sekundární sarkopenie. Tato forma sarkopenie se rozvíjí v důsledku chronických onemocnění, fyzické inaktivity nebo malnutrice (schéma 2).
Schéma 2 Příčiny sarkopenie (podle 12) 
Chronická onemocnění, především chronické srdeční selhání, plicní, např. pokročilá stadia CHOPN, plicní fibrózy, chronická renální insuficience, cirhóza a závažné hepatopatie, ale i těžká polyartróza, některá neurologická onemocnění a malignity, jsou doprovázena sekundární sarkopenií (3, 7, 12). Pokud je u těchto onemocnění přítomna i chronická systémová zánětlivá reakce označovaná někdy jako nízkoprahový zánět (low grade inflammation) s vystupňovaným katabolismem, hovoříme o kachexii nebo také o tzv. „wasting disorders“. V těchto případech dochází k úbytku nejen svalové tkáně, ale i celkové beztukové i tukové hmoty (14) a rozvoj sarkopenie může být poměrně rychlý, viz dále akutní sarkopenie.
Nízká fyzická aktivita při sedavém způsobu života, omezená mobilita při onemocněních pohybového aparátu, dlouhodobé upoutání na lůžko nebo vozík se významnou měrou podílejí na rozvoji a progresi sarkopenie (15). Další významnou příčinou sekundární sarkopenie je malnutrice, a to jak při nedostatečném příjmu proteinu – malnutrice typu kwashiorkor, tak protein-kalorická.Sarkopenie je proto jedním z projevů malnutrice a je součástí nové klasifikace malnutrice, viz samostatný článek v tomto čísle Geriatrie a gerontologie (16).Samostatnou jednotku tvoří sarkopenická obezita s nízkou beztukovou svalovou hmotou v přítomnosti obezity (17). Obezita zvyšuje riziko rozvoje sarkopenie a limituje fyzickou aktivitu.
U většiny starších pacientů je však příčina sarkopenie multifaktoriální a podílejí se na ní současně stárnutí pohybového, resp. nervosvalového aparátu, diskrétní nutriční poruchy (deficit vitaminu D, snížený příjem proteinu nedostatečný pro svalový anabolismus), omezená fyzická aktivita, zvýšená produkce zánětlivých cytokinů a multimorbidita. Proto se sarkopenie řadí mezi geriatrické syndromy s multikauzální etiologií (18).
Evropská pracovní skupina pro sarkopenii v konsenzu 2018 (12) navrhla také rozlišit podle rychlosti vzniku akutní a chronickou formu sarkopenie (schéma 3).
Schéma 3 Algoritmus pro vyhledávání–hodnocení–potvrzení diagnózy sarkopenie. Podle (12) 
Akutní sarkopenie s trváním kratším než 6 měsíců doprovází obvykle akutní onemocnění spojená s omezením fyzické aktivity a zhoršením proteoanabolismu (stres, katabolická fáze akutního onemocnění, systémový zánět, nutriční deficit). Je častá u hospitalizovaných pacientů vyššího věku. Chronická sarkopenie se obvykle rozvíjí plíživě a trvá nejméně 6 měsíců a déle. Může se jednat o primární sarkopenii vyššího věku, častěji však o sekundární formy doprovázející dlouhodobá chonická onemocnění. Sarkopenie je chronická.
V tomto návrhu reflektovala Evropská pracovní skupina EWGSOP2 skutečnost, že až dosud byla sarkopenie chápána jako chronické onemocnění a akutní formy časté především u hospitalizovaných pacientů nebyly rozpoznány. Současně toto členění naznačuje potřebu opakovaného vyšetření pacientů v riziku sarkopeniea při hodnocení vývoje sarkopenie a monitorování efektu léčby.
Doporučený diagnostický algoritmus sarkopenie
Revize diagnostických kritérií vedla i k vytvoření nového algoritmu EWSOP2 pro vyhledávání–hodnocení–potvrzení diagnózy a závažnosti sarkopenie (Find-Assess-Confirm-Severity;F–A–C–S).
Doporučený je dvoustupňový proces, kde v prvním kroku jde o screening a vyhledání pacientů s pravděpodobnou sarkopenií. Tato fáze je v algoritmu označována jako vyhledávací („case finding“, vyhledání případu onemocnění sarkopenií). Pro screening je vhodné pátrat po varovných signálech sarkopenie (tabulka 2) nebo využít nový pětiotázkový dotazník SARC-F (19) (tab. 3). SARC-F má velmi dobrou specifitu, ale nízkou senzitivitu. Dobře identifikuje osoby, které sarkopenii nemají a u kterých není třeba dalšího vyšetření. Doporučuje se provést rescreening po roce. Česká verze SARC-F byla publikována 2018 (3). V současnosti probíhá ověřování a validace české verze dotazníku na našem pracovišti.
Tab. 3. Dotazník SARC-F pro screening sarkopenie, česká verze (3) 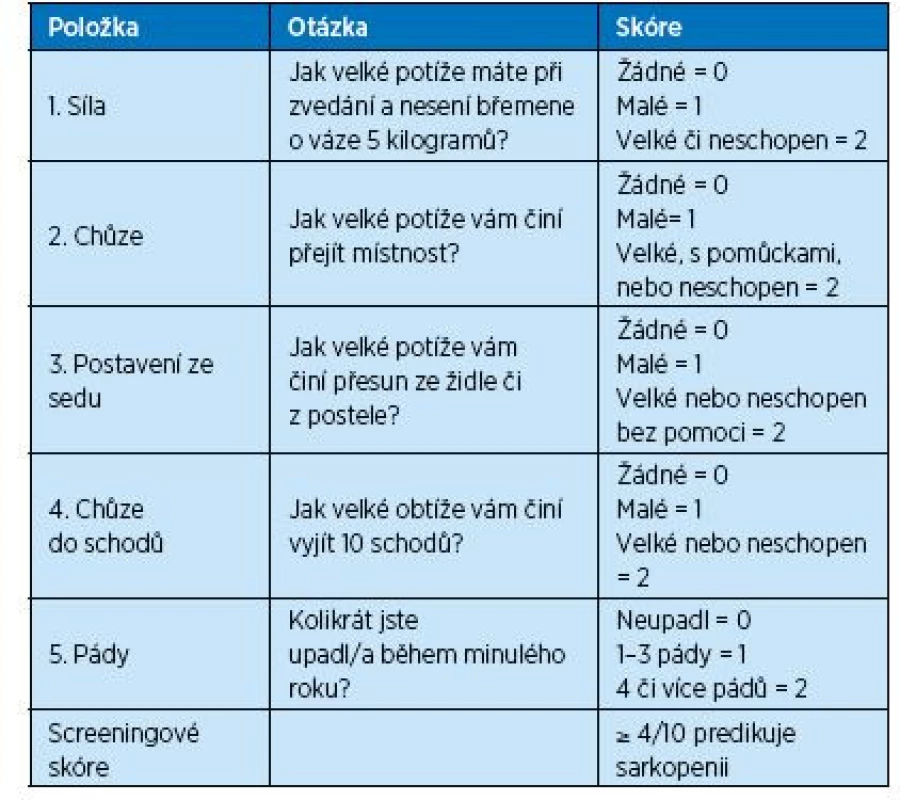
Pokud idenifikujeme pacienta s podezřením na sarkopenii, následuje zhodnocení svalové síly, ve F–A–C–S algoritmu „A“, tj. assess. EWGSOP2 doporučuje měření svalové síly stisku ruky ručním dynamometrem a síly dolních končetin pomocí Testu postavení ze židle. Pokud je svalová síla snížena, je u pacienta s vysokou pravděpodobností sarkopenie přítomna („probable sarcopenia“). Diagnózu potvrdíme kvantifikací množství svalové hmoty pomocí DXA nebo bioimpedance (BIA), popřípadě lze využít i vyšetření CT nebo magnetickou rezonanci, (krok „C“, tj. confirm F–A–C–S algoritmu). Nízké hodnoty potvrzují sarkopenii (confirmed/definite sarcopenia). Pro posouzení závažnosti se doporučuje provést některý z výkonnostních testů, například Krátkou baterii pro hodnocení fyzické zdatnosti (Short Physical Performance Battery, SPPB),Test chůze na 400 metrů nebo Test vstaň a jdi (Timed Up and Go Test).
V dalším průběhu onemocnění jsou pro monitorování progrese nebo efektu léčby doporučovanými indikátory hodnocení svalové síly a soběstačnosti v denních činnostech (IADL/ADL). Citlivost ADL pro změny je však relativně nízká. Možné je hodnotit i vliv sarkopenie na kvalitu života pomocí dotazníku SarQoL dostupného i v české verzi (20) (www.sarqol.org).
Konsenzuálně definované hodnoty doporučených vyšetření a testů
Původní evropský konsenzus z roku 2010 neobsahoval údaje o normálních a patologických, tj. pro sarkopenii diagnostických, hodnotách jednotlivých vyšetření. Důvodem byl nedostatek normativních dat z evropské populace. Zdá se také logické, že jednotlivá etnika mohou mít odlišné normy, například již zmíněný konsenzus pro asijskou populaci (11). Současný konsenzus EWGSOP 2018 již uvádí hraniční (diagnostické) hodnoty pro jednotlivá vyšetření, které umožní lepší diagnózu sarkopenie v klinické praxi (12). Normy jsou doporučeny pro evropskou populaci na základě analýz populačních dat velkých epidemiologických studií. Hranice jsou stanoveny obvykle na základě minus dvě směrodatné odchylky (-2 SD) od průměrné referenční hodnoty pro mladou zdravou populaci. Vzhledem k tomu, že některé hodnoty jsou ovlivněny výškou a váhou, jsou normy vztažené k výšce nebo BMI. Normy jsou uvedeny v celých číslech bez desetinných míst pro snadnější použití v praxi (tab. 4).
Tab. 4. Hraniční hodnoty a skóre jednotlivých vyšetření pro diagnózu a závažnost sarkopenie (12) 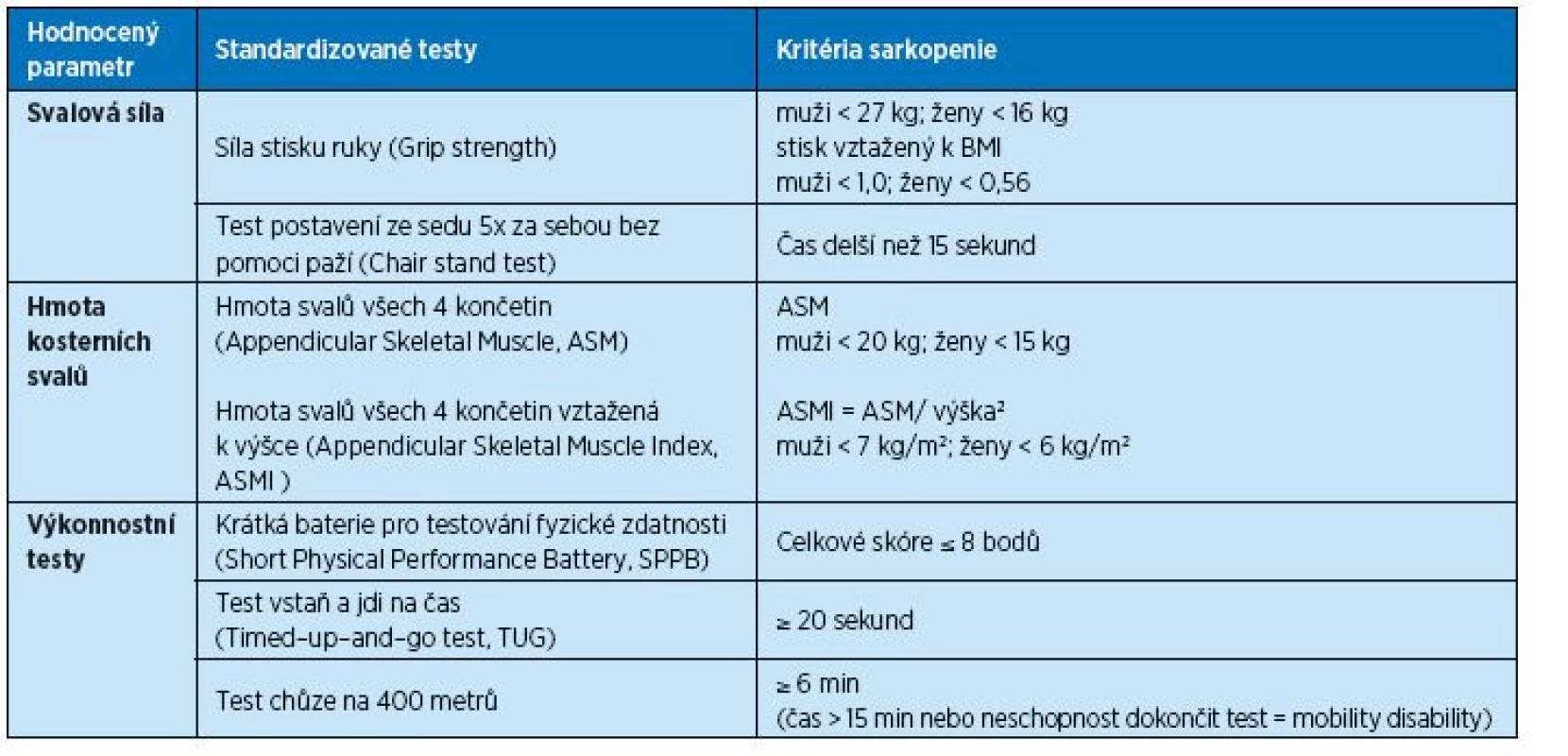
Svalová síla
Snížení svalové síly je hlavní klinickou manifestací sarkopenie. Nízká síla stisku ruky je velmi dobrým prediktorem zdravotních komplikací a koreluje se svalovou silou paží a dolních končetin. Doporučenou metodou je stanovení maximální síly stisku ruky ručním dynamometrem. Hodnotíme nejlepší z 3 pokusů na každé ruce. U starších osob však může být vyhodnocení limitováno onemocněním ruky (artróza ruky, st.p. fraktuře předloktí, syndrom karpálního tunelu, paréza apod.), neschopností pacienta porozumět instrukci a nedostatkem motivace. Za patologické jsou považovány síla stisku u žen méně než 16 kg, u mužů méně než 27 kg (12). Je možné též vztáhnout hodnotu k BMI. Pak jsou patologické hodnoty pro muže < 1,0 a pro ženy < 0,56.
Alternativně lze měřit svalovou sílu dolních končetin pomocí „Chair stand“ testu, tj.Testu postavení ze sedu na židli bez pomoci paží 5x za sebou maximální rychlostí. Pro sarkopenii svědčí neschopnost se postavit bez opory, popřípadě čas delší než 15 sekund pro obě pohlaví (12).
Svalová hmota
Pro hodnocení množství kosterní svalové hmoty lze využít několik metod, které se liší přesností, cenou i dostupností. Nejpřesnější metodou využívanou ve výzkumu jsou magnetická rezonance a počítačová tomografie. Jejich použití v klinické praxi limituje dostupnost a cena. Proto v praxi využíváme dvoufotonovou absorpciometrii (DXA) nebo bioimpedanční analýzu (BIA). Hodnotu svalové hmoty vyjadřujeme v kilogramech jako celkovou kosterní svalovou hmotu (Skeletal Muscle Mass, SMM) nebo svalovou hmotu všech 4 končetin (Appendicular Skeletal Muscle Mass, ASM). Používá se i hodnota ASM vztažená k výšce. V tabulce 4 jsou uvedeny hranice patologických hodnot pro obě pohlaví.
Fyzická výkonnost
Fyzická výkonnost je definována jako objektivně měřitelná tělesná funkce ve vztahu k pohybové aktivitě. Jde o komplexní aktivity vyžadující funkčnost celého muskulo-skeletálního aparátu, nervového a kardiorespiračního systému. V diagnostice sarkopenie se doporučují měření rychlosti chůze nebo komplexnější testové baterie např. Krátká baterie pro testování fyzické zdatnosti, test Vstaň a jdi nebo hodnocení Instrumentálních všedních činností (IADL).
Rychlost chůze obvyklou rychlostí na vzdálenost 4 metrů měříme za definovaných podmínek s manuálním měřením času stopkami nebo za použití akcelerometru. Za předpokladu, že výkon pacienta není ovlivněn jinou komorbiditou (porucha rovnováhy, stereotypu chůze při ortopedických nebo neurologických onemocněních, demence apod.), potvrzuje přítomnost sarkopenie rychlost chůze menší než 0,8 m/s, tedy čas delší než 5 sekund. Peelová et al. v systematickém přehledu 48 studií zaznamenala průměrnou rychlost chůze u geriatrických pacientů starších 70 let v nemocnici 0,45 m/s, v následné péči 0,52 m/s a v ambulantní péči 0,74 m/s a vyšetření chůze doporučuje jako součást komplexního geriatrického posouzení (21).
Test chůze na 400 metrů hodnotí schopnost chůze a vytrvalost. Standardizované podmínky vyžadují vnitřní chodbu s rovným povrchem délky nejméně 25 metrů. Vyšetřovaný prochází 20 x 20 metrů co nejrychleji, povolena jsou nejvýše dvě zastavení. Schopnost ujít tuto vzdálenost koreluje se schopností vykonávat nezávislé činnosti (IADL). Patologický je čas delší než 6 minut. Čas delší než 15 minut nebo neschopnost test dokončit svědčí o tzv. „mobility disability“, tedy těžké sarkopenii s disabilitou.
Komplexní posouzení fyzické výkonnosti umožňuje Krátká baterie pro testování fyzické zdatnosti (seniorů), Short Physical Performance Battery (SPPB). SPPB je testová baterie zahrnující hodnocení rovnováhy, chůze na 4 metry a vstávání ze židle. Maximální bodové skóre je 12 bodů (za každou část maximálně 4 body), hodnoty 10–12 bodů značí dobrou fyzickou zdatnost, nižší hodnoty jsou typické pro pacienty s rizikem křehkosti. Pro sarkopenii byla stanovena hranice ≤ 8 bodů. SPPB byl popsán a validován i v ČR (23). Podrobný návod k provádění testu v angličtině lze nalézt na https://www.nia.nih.gov/research/labs/leps/short-physical-performance-battery-sppb.
Test vstaň a jdi na čas (Timed Get Up and Go) lze též použít k hodnocení fyzického výkonu, v ČR je využíván v rámci ošetřovatelské praxe (23). Zahrnuje postavení ze židle, chůzi na 3 metry, otočení, chůzi zpět a posazení. Pro sarkopenii svědčí čas ≥ 20 sekund.
Závěr
Sarkopenie patří mezi významné příčiny omezené mobility a disability ve stáří. Dosud je v klinické praxi málokdy rozpoznána. Cílem článku bylo poskytnout odborníkům v geriatrii aktuální informace o novém evropském konsenzu o sarkopenii s doporučením diagnostického algoritmu a vyšetřovacích metod včetně jejich popisu a normálních hodnot těchto vyšetření. Poskytuje tak návod, jak rozpoznat sarkopenii v běžné praxi.
prof. MUDr. Topinková Eva, CSc.
Geriatrická klinika 1. LF UK a VFN Praha
Prof. MUDr. Eva Topinková, CSc.
e-mail: Eva.Topinkova@vfn.cz
Od roku 2001 je přednostkou Geriatrické kliniky 1. LF UK a VFN v Praze a od r. 1997 vedoucí Subkatedry geriatrie IPVZ. Na 1. LF UK zavedla výuku geriatrie do magisterského studia lékařství a řady bakalářských studijních programů, iniciovala a je předsedkyní OR postgraduálního doktorandského studia Gerontologie, předsedkyní specializační oborové rady 1. LF UK. Je místopředsedkyní ČGGS, past-prezidentkou klinické sekce IAGG-ER a Akademické rady EUGMS a dalších mezinárodních organizací (interRAI, UEMS, SIOG). Je řešitelkou a koordinátorkou řady mezinárodních výzkumných projektů v oblasti epidemiologie, dysability, klinických a sociálních aspektů geriatrické péče. Dále je autorkou a spoluautorkou více než 20 monografií a vysokoškolských učebnic a více než 400 odborných a vědeckých publikací.
Zdroje
1. http://www.icd10data.com/ICD10CM/Codes/M00–M99/M60–M63/M62–/M62.84. 2018 ICD–10–CM DiagnosisCode M62.84.
2. Vellas B, Fielding RA, Bens C, et al. Implications of ICD-10 for sarcopenia clinical practice and clinical trials: report by the International Conference on Frailty and Sarcopenia Research Task Force. J Frailty Aging 2018;7 : 2–9.
3. Topinková E. Sarkopenie jako závažné orgánové selhání, její diagnostika a současné možnosti léčby. Vnitř lék 2018, 64(11): 1038–1052.
4. Shafiee G, Keshtkar A, Soltani A, et al. Prevalence of sarcopenia in the world: a systematic review and meta analysis of general population studies. J Diabetes Metab Disord 2017;16(1): 21.
5. Steffl M, Sima J, Shiells K, Holmerova I. The increase in health care costs associated with muscle weakness in older people without long-term illnesses in the Czech Republic: results from the Survey of Health, Ageing and Retirement in Europe (SHARE). ClinInterv Aging 2017;12 : 2003–2007.
6. Anker SD, Coats AJS, Morely JE, et al. Muscle wasting disease: A proposal for a new disease classification. J Cachexia Sarcopenia Muscle 2014; 5 : 1–3
7. Cruz-Jentoft AJ, Baeyens JP, Bauer JM, et al. Sarcopenia: European consensus on definition and diagnosis: report of the European working group on sarcopenia in older people. Age Ageing 2010; 39 : 412–423.
8. Fielding RA, Vellas B, Evans WJ, et al. Sarcopenia: an undiagnosed condition in older adults current consensus definition: prevalence, etiology, and consequences. International Working Group on Sarcopenia. J Am Med Dir Assoc 2011; 12 : 249–256.
9. Morley JE, Abbatecola AM, Argiles JM, et al. Sarcopenia with limited mobility: an International Consensus. J Am Med Dir Assoc 2011; 12 : 403–409.
10. Studenski SA, Peters KW, Alley DE, et al. The FNIH Sarcopenia Project: rationale, study description, conference recommendations, and final estimates. J Gerontol A Biol Sci Med Sci 2014; 69 : 547–558.
11. Chen LK, Liu LK, Woo J, et al. Sarcopenia in Asia: consensus Report of the Asian Working Group for Sarcopenia. J Am Med Dir Assoc 2014; 15 : 95–101.
12. Cruz-Jentoft AJ, Bahat G, Bauer J, et al. Sarcopenia: revised European consensus on definition and diagnosis. Age Ageing 2018, Oct 12.
13. Beaudart Ch, McCloskey E, Bruyere O, et al. Sarcopenia in daily practice: assessment and management. BMC Geriatrics 2016; 16 : 170.
14. Muscaritoli M, Anker SD, Argiles J, et al. Consensus definition of sarcopenia, cachexia and pre-cachexia: joint document elaborated by Special Interest Groups (SIG) „cachexia-anorexia in chronic wasting diseases“ and „nutrition in geriatrics“. Clin Nutr 2010; 29 : 154–159.
15. Steffl M, Bohannon RW, Sontakova L ,et al. Relationship between sarcopenia and physical activity in older people: a systematic review and meta-analysis. Clin Interv Aging 2017; 12 : 835–845.
16. Vágnerová T. Nová kritéria pro diagnostiku malnutrice – co nám říkají? Geri a Gero 2019;8 (1): 20–25.
17. Prado CM, Wells JC, Smith SR, et al. Sarcopenic obesity: a critical appraisal of the current evidence. Clin Nutr 2012; 31 : 583–601.
18. Cruz–Jentoft AJ, Landi F, Topinková E, et al. Understanding sarcopenia as a geriatric syndrome. Curr Opin Clin Nutr Metab Care 2010; 13 : 1–7.
19. Ida S, Kaneko R, Murata K. SARC-F for screening of sarcopenia among alder adults: A meta–analysis of screening test accuracy. J Am Med Dir Assoc 2018; 19 : 685–689.
20. Michálková H, Rýznarová I, Seget J, Topinková E. Hodnocení kvality života u pacientů vyššího věku se sarkopenií: vývoj a validace české verze dotazníku SarQoL. Geri a Gero 2017; 6 (1): 28–37.
21. Peel NM, Kuys SS, Klein K. Gait speed as a measure in geriatric assessment in clinical settings: a systematic review. J Gerontol A Biol Sci Med Sci 2013; 68 : 39–46.
22. Berková M, Topinková E, Mádlová P, et al. Krátká baterie pro testování fyzické zdatnosti seniorů – pilotní studie a validizace testu u starších osob v České republice. Vnitř Lék 2013; 59 : 256–263.
23. Bischoff HA, Stahelin HB, Monsch AU, et al. Identifying a cut–off point for normal mobility: a comparison of the timed up and go test in community-dwelling and institutionalised elderly women. Age Ageing 2003;32 : 315–320
Štítky
Geriatrie a gerontologie Praktické lékařství pro dospělé Protetika
Článek EditorialČlánek Léčba bolesti u seniorů
Článek vyšel v časopiseGeriatrie a Gerontologie
Nejčtenější tento týden
2019 Číslo 1- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Magnosolv a jeho využití v neurologii
- Mirtazapin v léčbě deprese spojené s nadměrným užíváním alkoholu
-
Všechny články tohoto čísla
- Editorial
- Úskalí farmakoterapie osteoartrózy u seniorů
- Sarkopenie, revidovaná evropská diagnostická kritéria 2018
- Nová kritéria pro diagnostiku malnutrice – co nám říkají?
- Řetězení komplikací u 87leté ženy s herpes zoster
- Léčba statiny u osob vyššího věku
- Intravenózní aplikace vysokých dávek vitaminu C
- Podmínky pro získání specializované způsobilosti pro obor geriatrie Komentář k nové verzi vzdělávacího programu pro obor geriatrie 2018
- Léčba bolesti u seniorů
- Geriatrie a Gerontologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Intravenózní aplikace vysokých dávek vitaminu C
- Nová kritéria pro diagnostiku malnutrice – co nám říkají?
- Sarkopenie, revidovaná evropská diagnostická kritéria 2018
- Léčba bolesti u seniorů
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání




