-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Řetězení komplikací u 87leté ženy s herpes zoster
Compounding complications in a 87 year old patient with herpes zoster
The case report describes manifestation and course of herpes zoster disease diagnosed in a geriatric patient. The initial diagnosis showed herpes zoster infection involving mandibular branch of the trigeminal nerve with facial nerve palsy. Geriatric age increases the risk of developing the disease, as well the development of the postherpetic neuralgia. In old age the herpetic infection often indicates a serious systemic disease and further diagnostics are required. Initial symptomatology of the herpes zoster disease is not pathognomonic, and it can be mistaken for other symptoms of a different disease and even if it is eventually determined, the exact identification of the affected branch in the case of a cranial nerve infection may remain uncertain. Related complications documented in the case report were accompanied by chronic pain and reduced food intake leading to malnutrition and consequently to infectious complications and the patient´s fall. It can be assumed that the underlying patient’s disease led to reactivation of the herpes infection, but the subsequent clinical development was also modified by chronic lymphocytic leukaemia diagnosed ex post. Vaccination of geriatric patients against herpes zoster can be a significant contribution to improving the quality of life as is clear from our case report and can prevent many subsequent complications. For wider use it seems that vaccinating patients with recombinant vaccination is an optimal alternative for the future.
Keywords:
heres zoster – chronic pain – chronic lymphocytic leukemia (CLL) – vaccination
Autoři: MUDr. Antonín Kratochvíl 1,2; Prof. MUDr. Eva Topinková, CSc. 2; MUDr. Hana Lacmanová 2
Působiště autorů: Léčebna dlouhodobě nemocných a 2. interní klinika 3. LF UK a FNKV Praha 1; Geriatrická klinika 1. LF UK a VFN Praha 2
Vyšlo v časopise: Geriatrie a Gerontologie 2019, 8, č. 1: 27-30
Kategorie: Kazuistiky
Souhrn
Kazuistika popisuje manifestaci a průběh onemocnění herpes zoster u geriatrické pacientky. Vstupní diagnózou bylo určeno herpetické postižení mandibulární větve nervus trigeminus s obrnou lícního nervu. Geriatrický věk sám zvyšuje riziko jak onemocnění, tak rozvoj postherpetické neuralgie. Ve vyšším věku poukazuje herpetická infekce často na závažné systémové onemocnění a je třeba další diagnostiky. Počáteční symptomatologie herpes zoster je nepatognomická a může být zaměněna za příznak jiného onemocnění. I pokud je správná diagnóza dodatečně stanovena, může přesné určení postižené větve v případě postižení hlavových nervů zůstat v rozpacích. Řetězení komplikací dokumentované v kazuistice bylo provázeno chronickou bolestí a sníženým příjmem potravy vedoucí k malnutrici a následně k infekčním komplikacím a pádu. Lze předpokládat, že základním onemocněním pacientky vedoucím k reaktivaci herpetické infekce, ale i modifikujícím následující klinický vývoj byla chronická lymfatická leukemie diagnostikovaná ex post. Vakcinace geriatrických pacientů proti herpes zoster může být zásadním přínosem zvýšení kvality života, jak vyplývá z našeho kazuistického případu, a zabránit řadě následných komplikací. Pro širší možnosti užití se jeví vakcinace rekombinantní vakcínou jako optimální alternativou do budoucna.
Klíčová slova:
herpes zoster – chronická bolest – chronická lymfatická leukemie – vakcinace
Úvod
Typickým znakem chorob ve stáří je atypičnost jejich klinického obrazu s oligosymptomatologií, mikrosymptomatologií a nepatognomonickým počátkem.
V případě již tak nespecifické symptomatologie počátečních stavů řady onemocnění vedoucím k imunokompromitaci, ke kterým patří i onemocnění hematologická, dále např. systémová onemocnění pojivové tkáně, malignity, ale i diabetes a jiná endokrinologická onemocnění per se, bývá pak často prvním „symptomem“ jiné onemocnění vznikající na pozadí oslabení imunitních procesů. V případě geriatrické populace dále nahrává imunosenescence s poklesem humorální a buněčné imunity (1).
V tomto vnímavém terénu je pak reinfekce varicela zoster typickým zástupcem ukazujícím na jiné systémové onemocnění. Ve vztahu k naší kazuistice je důležitá otázka, zdali je možné herpes zoster považovat za jistý „marker“ přítomného či propukajícího onkologického onemocnění. V literatuře je dokumentován častější výskyt herpes zoster u pacientů s již diagnostikovaným nádorovým onemocněním a tato asociace je známa již od roku 1955 (Wyburn-Mason, 1955). Hypotézu o predikci malignity infekcí herpes zoster nastolují Smith a Fenske roku 1995 na základě předešlých kazuistických zjištění (2).
Buntinx v roce 2005 retrospektivní kohortovou analýzou mezi lety 1994 a 2000 u více než 150 000 pacientů poukazuje na zvýšené riziko výskytu nádorových onemocnění u pacientů s herpes zoster ve věku nad 65 let věku (RR = 2,65) v průběhu sledování oproti nemocným bez diagnózy herpes zoster (obr.1). U populace mladší 65 let nebyla v této studii souvislost prokázána (3).
Obr. 1. Odhadovaný výskyt malignity u pacientů nad 65 let s infekcí herpes zoster a bez ní. (Buntix, 2005) 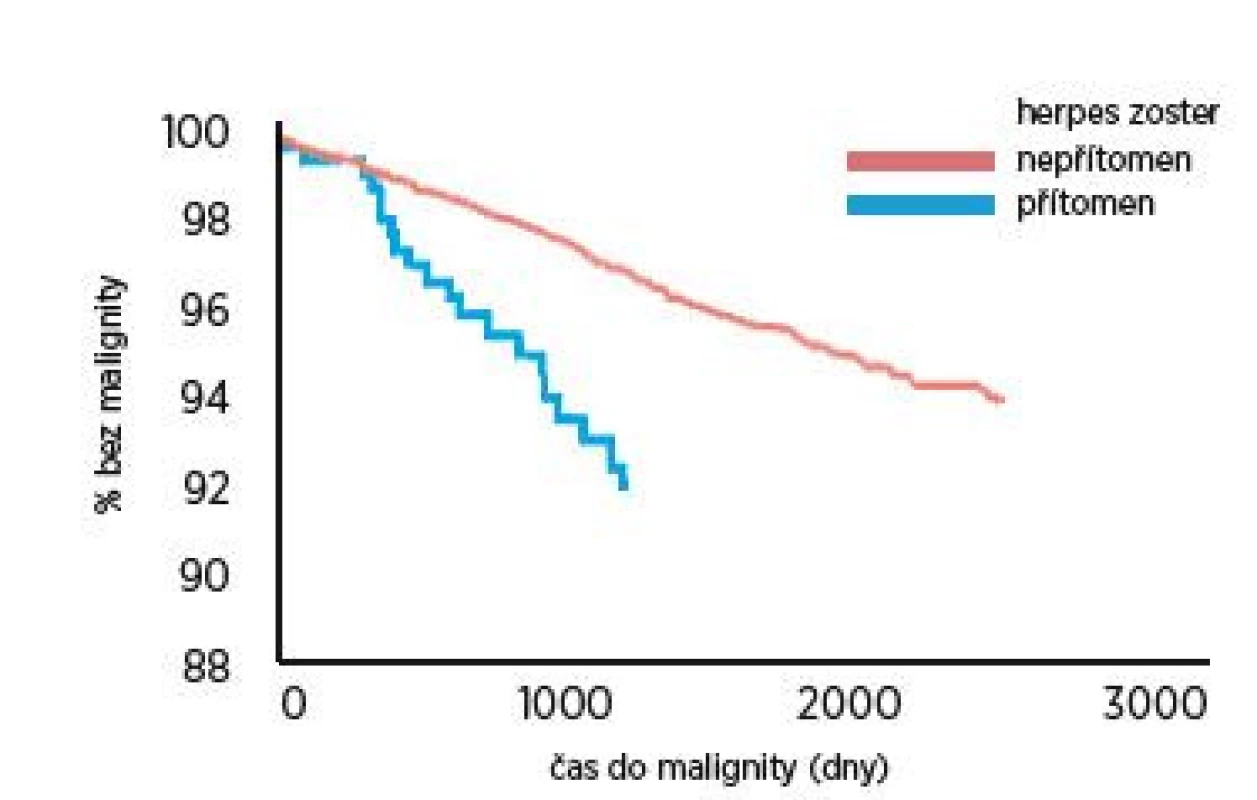
Silnou asociaci mezi herpes zoster a hematologickými malignitami v prospektivní studii vidí též Sorensen et al. (RR = 3,4) v prvním roce po výskytu herpes zoster. Poukazuje též na zvýšené riziko hematologických malignit i po více než deseti letech od herpetické infekce (RR = 1,7) (4). I další autoři zabývající se touto otázkou vnímají především silný vztah výskytu hematologických malignit a předešlého herpes zoster (5, 6).
Původcem herpes zoster je DNA virus varicella zoster (Human herpes virus 3, HHV-3) z čeledi Herpesviridae. Primární infekce herpes zoster způsobuje plané neštovice charakterizované viremií s difuzním výsevem, dále virus celoživotně přežívá v senzorických gangliích v latentní (dormantní) formě. Promořenost populace je vysoká a dosahuje v našich podmínkách až 96 %. V loňském roce bylo hlášeno podle ÚZIS 39 424 případů tohoto onemocnění.Protilátky vzniklé při primárním onemocnění a dále posilované subklinickými reaktivacemi infekce a eventuálně očkováním ochrání proti recidivě planých neštovic, ale při celkovém oslabení organismu může dojít k reaktivaci latentní infekce (3, 7, 8).
Herpes zoster je způsoben reaktivací této latentní infekce v určitém senzorickém gangliu a rozšířením viru po příslušném senzorickém dermatomu hlavových nervů nebo míšních kořenů. Šíření typicky nepřekračuje střední čáru. Nejčastější jsou manifestace v oblasti hrudníku, beder a krku, dále postižení nervus trigeminus. Tíže průběhu onemocnění i jeho výskyt samotný roste s věkem. Výskyt herpes zoster je v České republice sporadický a sledováním v letech 1990–2008 byla průměrná roční incidence 6306 případů, přičemž vrchol výskytu je u populace nad 70 let (3, 7, 8).
U nevakcinovaných 85letých osob je uváděno až 50% doživotní riziko výskytu infekce herpes zoster. Z tohoto hlediska lze za hlavní riziko považovat právě věk, respektive věkem podmíněný pokles buněčné imunity s poklesem specifických protilátek. Riziko je větší u žen než u mužů, vyšší u rodinného výskytu a vyšší u časné infekce planými neštovicemi v raném dětství v době plně nevyvinutého imunitního systému. Výskyt dále zvyšuje alterace T-buněčné imunity, jako bývá u stavů po orgánových transplantacích s užíváním imunosupresivní terapie u HIV a hematologických onemocnění (3, 9).
Prvními příznaky jsou vyjma nespecifických chřipkových symptomů dysestézie, parestézie, ale i alodynie charakterizována bolestivým prožitkem i taktilního podnětu jako vystupňování hyperestézie. Tyto příznaky dva až tři dny předcházejí samotnému kožnímu výsevu a bolesti. Kožní nálezy zprvu imponují jako makuly a papuly, posléze změněné ve vezikuly, které postupně zasychají v krusty. Výsev může být u neimunokompromitovaných chudý pouze s několika puchýřky v postiženém dermatomu. S ohledem na lokalizaci může prodromální bolest vést k chybné klasifikaci nemoci (bolesti zubů, blokády žeber, vertebrogenní bolesti). I kožní výsev může být mylně interpretován jako reakce na topickou léčbu analgetiky. U imunokompromitovaných se může výsev nových eflorescencí prodloužit až na dva týdny, zatímco u jinak zdravých trvá od tří do pěti dnů a již po sedmi až deseti dnech jsou známky hojení s tvorbou krust. Někteří nemocní s dobrou imunitní kondicí mají pouze bolest v daném dermatomu zcela bez výsevu puchýřků, tento stav je označován také jako herpes sine herpete. V kontrastu s tím nemocní imunokompromitovaní mohou mít generalizovaný výsev s viremií a orgánovým postižením (7, 8, 10).
Diagnóza herpes zoster, jak vyplývá z výše uvedeného, je především klinická a neprovádějí se běžně žádná další potvrzení laboratorní, avšak u nejasných stavů je možný průkaz virové DNA nebo protilátek. Virová DNA se prokazuje imunofluorescencí či polymerázovou reakcí z krve, popřípadě mozkomíšního moku. Průkaz protilátek ve třídě IgM a IgG metodou ELISA hodnotí pozitivitu hodnotou nad 1,1, resp. 1 (7, 8).
Léčba herpes zoster zahrnuje antivirotika a podpůrnou, topickou léčbu. Jako základní jsou volena antivirotika typu acyclovir (Herpesin, Zovirax) podávaná 5x denně v jednotlivé dávce 400–800 mg po dobu 7–10 dnů, valacyclovir (Valtrex) podáván 3x denně v jednotlivé dávce 1g po dobu 7 dnů, famciclovir (Famvir )podáván 3x denně v jednotlivé dávce 500 mg po dobu 7 dnů, brivudin (Zostevir) 125 mg podáván 1x denně po dobu 7 dnů.
Cílem léčby je omezit výsev nových lézí i snížit intenzitu bolesti, vliv na postherpetickou neuralgii není však zcela zřejmý. Protivirová léčba má být zahájena co nejdříve, optimálně tedy mezi 24 h až 3 dny od prvního výsevu, resp. v době trvání výsevu nových puchýřků i později, což je důležité u imunokompromitované populace. V případě hospitalizovaných a nemocných s tangovanou imunitou je doporučován intravenózní acyclovir (Herpesin) v dávce 10 mg/kg po 8 h po dobu 7–10 dnů, v případě rezistentních kmenů pak foscarnet (Foscavir) 40 mg/kg po 8 hodinách do vymizení eflorescencí, tento přípravek je však nedostupný v našich podmínkách (7, 8, 10).
Antivirová léčba je obecně dobře snášena, z nežádoucích účinků u nejužívanějšího acycloviru je třeba myslet na renální insuficienci. Užití kortikoidů spolu s antivirovou léčbou u nekomplikovaných případů je kontroverzní a jejich zvažovaný přínos na výskyt postherpetické neuralgie není jasný. Dávkování Prednisonu, pokud je léčba volena, dosahuje 50–60 mg denně po dobu sedmi dnů s postupnou deeskalací dávky v dalším týdnu na 15 mg ponechanou dále do ukončeného třetího týdne. Akutní bolest tlumíme běžnou artilerií léčiv, počínaje nesteroidními antiflogistiky, pokračuje tramadolem (Mabron, Tramadol, Tramal) a konče opioidy, své místo má gabapentin (Neurontin) 300 až 3600 mg pro die, pregabalin (Lyrica, Pragiola) a lokálně aplikovaný lidokain. V případě nedostatečné kontroly bolesti je možná kombinace s tricyklickým antidepresivem amitriptylinem 10–150 mg pro die a doplňkově vitaminy skupiny B. Lokálně je k hojení kožních změn doporučována aplikace přípravků s vysušujícím efektem (tekutý pudr, zinková pasta) (7, 8, 10).
Postherpetická neuralgie představuje nejčastější komplikaci zosteru a je nejčastěji definována jako bolest perzistující více než 90 dnů od počátku kožního výsevu anebo znovuobjevená bolest po herpes zoster ve stejné lokalizaci po jednom až třech měsících. Bolest bývá různé intenzity a přetrvává po mnoho měsíců až let a bývá dále spjata jako jakákoli jiná chronická bolest s anorexií, váhovým úbytkem a depresí. Neuropatický charakter bolesti je typicky palčivý, svíravý, v průběhu dne nestálý a horšící se v nočních hodinách, kdy narušuje spánek. V závislosti na věku vzniká postherpetická neuralgie u 10–50 % pacientů s herpes zoster. Riziko je, jak již bylo zmíněno výše, umocněno věkem nad 50 let, tíží samotné herpetické infekce a silou bolesti v jejím akutním stadiu. Léčebně jsou voleny stejné přípravky jako v případě akutní bolesti provázející herpes zoster s pravidelným zastoupením antikovulziv pregabalinu (Lyrica, Pragiola) a gabapentinu (Neurontin). U geriatrické populace je až 15% riziko postherpetické neuralgie a vyšší riziko herpetického postižení oka (7 %). U nemocných starších 70 let je pak riziko výskytu postherpetické neuralgie až 75 % (3, 7, 8, 10, 11).
Z dalších komplikací a méně častých lokalizací infekce jsou uváděny syndrom Ramsay-Hunt s reaktivací herpetické infekce v ganglion geniculi. V tomto případě je současné postižení sedmého hlavového nervu s jeho obrnou, postižením sluchu, tinitem a herpetickým výsevem v dutině ústní na jazyku a měkkém patře. Herpetické erupce bývají typicky ve zvukovodu a mohou postihovat i středouší. Obrna lícního nervu s lagoftalmem vede k postižení oka. Při herpetickém postižení první větve pátého hlavového nervu n. ophthalmicus se setkáváme s keratitidou, skleritidou, uveitidou a akutní retinální nekrózou. U imunokompromitovaných pacientů může též dojít ke generalizovanému kožnímu výsevu při současné reaktivaci viru ve více jádrech a viremie může vést k orgánovému poškození a způsobit hepatitidu, pankreatitidu, popř. encefalitidu již několik dnů po kožním výsevu. Přestože herpes zoster řadíme mezi onemocnění s nízkou kontaginicitou, může u imonosuprimovaných jedinců bez anamnézy prodělaných planých neštovic vést nákaza k jejich propuknutí (7, 8, 10, 11).
Prevence herpes zoster spočívá ve vakcinaci buď atenuovaným živým virem, nebo jeho antigenními částmi. V případě vakcinace živým atenuovaným virem klesá efektivita u populace starší 70 let pod 40 %, zatímco mezi 50 až 70 lety se drží na 64–70 %. Vakcinace chrání před herpes zoster přibližně po dobu 5 let (10).
Popis případu
87letá tlumočnice ve starobním důchodu, dosud zdánlivě zdráva, bez chronické terapie, plně soběstačná, začala trpět silnými bolestmi levé poloviny obličeje. Bolesti palčivého a bodavého charakteru byly s maximem v oblasti brady a podél levého mandibulárního oblouku s iradiací do ucha, bez jiných doprovodných symptomů.
Po dvou dnech byla vyšetřena otolaryngologem s negativním nálezem, bolesti byly v rozpacích přičteny odontogennímu původu. Po sedmi dnech od prvních příznaků vyhledala nemocná lékaře opět pro další zhoršení bolesti, artikulace a bolesti úst. Nemocná byla přijata na stomatologickou kliniku fakultní nemocnice a po vyšetření specialistou a jeho následnými kontrolami stanovena diagnóza herpes zoster 3. větve trigeminu vlevo, již s kožními projevy. Při přijetí nebyla dokumentována abnormální inervace lícního nervu, popsána byla výrazná cervikální lymfadenopatie s lymfocytózou v diferenciálním krevním rozpočtu, kariézní a defektní chrup. Léčba byla zahájena acyclovirem 2,25 g pro die v kombinaci s kyselinou fusidovou (Fucidin crm.) na kožní výsev. Čtvrtý den hospitalizace popisuje konziliární oftalmolog parézu levého lícního nervu s lagoftalmem 1 cm a postižením celé rohovky (neherpetickým), doporučena byla topická terapie. Po čtyřech dnech byla pacientka propuštěna do ambulantní péče. Po sedmi dnech byla ukončena antivirová terapie.
V následujícím průběhu pacientka docházela na oftalmologické kontroly a do algeziologické poradny, kde byla postupně eskalována léčba tramadolem v kombinaci s paracetamolem a gabapentinem. Pro horšící se oční nález s rozvojem rozsáhlého vředu rohovky při oftalmologické kontrole necelé 2 měsíce od prvních příznaků indikována k hospitalizaci na oftalmologické klinice. Celkový stav nemocné v období ambulantní péče byl determinován i přes terapii trvající chronickou bolestí, omezením příjmu potravy (kombinace kariézního chrupu, obrny lícního nervu, nechutenství, na kterém se podílely i nežádoucí účinky analgetik) s důsledkem v sarkopenii, váhovém poklesu odhadem o 6 kg na 47 kg. Pacientka se stala postupně nesoběstačnou, pro slabost byla obtížná a vratká chůze.
V den přijetí k léčbě na oftalmologickou kliniku nemocná upadla při chůzi na WC a způsobila si zlomeninu obou ramének stydké kosti vpravo s dislokací, zlomeninu massa lateralis os sacrum, dále byla CT vyšetřením zjištěna generalizovaná lymfadenopatie a hluboká žilní trombóza levé stehenní a pánevní žíly. Internistou byla vyslovena suspekce na hematologickou malignitu, jak již naznačovaly nálezy při hospitalizaci na stomatologii. Po rozhodnutí o konzervativním postupu v ortopedickém hledisku byla pacientka přeložena na interní-hematologické lůžko po třech dnech s již probíhající pravostrannou pneumonií s podílem hypostázy u ležící nemocné.
Po dobu hospitalizace na interně byla potvrzena diagnóza chronické lymfocytární leukemie bez indikace terapie i pro celkový stav, pacientka byla již zcela imobilní s těžkou proteino-energetickou malnutricí (albumin 17 g/l, celková bílkovina 48 g/l). Po stabilizaci interního stavu, částečné regresi pneumonie byla pacientka předána na lůžko geriatrické kliniky.
Za pobytu na geriatrické klinice dochází k částečnému zlepšení oftalmologického nálezu, pacientka je dále na plném perorálním příjmu a procvičuje obličejové svalstvo podle doporučení logopeda, mírně zlepšena je inervace lícního nervu, dále postupnou rehabilitací vertikalizována do vysokého chodítka cca po měsíci od pádu. V laboratorních parametrech zlepšení hodnot albuminu a celkové bílkoviny na 27,6, respektive 50,6 g/l. Neuralgické bolesti se daří zvládat i nadále pouze částečně i při kombinované terapii. Hematolog i nadále doporučuje pouze sledování.
Další průběh zdravotního stavu nemocné bude jistě určen hematologickým onemocněním, resp. riziky infekčních komplikací.
Diskuse a závěr
Herpetická infekce virem varicela zoster klinicky svým průběhem a následky nezřídka předčí základní onemocnění, které vedlo k reaktivaci infekce a samo zůstává svými přímými příznaky v pozadí. Geriatrická populace je znevýhodněna jak ve výskytu, tak následcích tohoto onemocnění, které může být svými konsekvencemi těžce invalidizující.
V případě naší pacientky zůstává otázkou, zda šlo původně o reaktivaci varicely zoster v dermatomu páté větve trigeminu, jak bylo opakovaně hodnoceno dermatology i stomatology, či šlo od počátku o méně frekventní syndrom Ramsay-Hunt. Pro tuto alternativu by svědčila paréza sedmého hlavového nervu, která nebyla jinak jednoznačně příčinně zdůvodněna, intraorální bolesti na postižené straně hodnocené jako odontogenní při značně kariézním a defektním chrupu a bolest v preaurikulární oblasti.
K prevenci herpes zoster je od roku 2014 v ČR k dispozici vakcinace atenuovaným virem (Zostavax).Tento preparát je určen k vakcinaci populace nad 50 let věku. Vakcinace snižuje výskyt jak onemocnění samého, tak v případě, že propuknutí infekce nezabrání, sníží jeho tíži, a taktéž je určena k prevenci postherpetické neuralgie. Vakcína je dobře tolerována, nežádoucí účinky jsou především chřipkové příznaky a lokální reakce. Vakcína obsahuje živý atenuovaný virus a je tedy kontraindikována u těžkých oslabení imunitního systému, onemocnění onkologických a chronických závažných celkových infekcí jako TBC, HIV. V těchto případech je teoreticky možné jak propuknutí floridního diseminovaného onemocnění vyvolaného varicelou, tak nelze vyloučit přenos infekce na vnímavé imunodeficitní jedince. Zostavax se podává podkožně nebo intramuskulárně. V roce 2017 podle údajů databáze AISLP bylo v České republice předepsáno 367 kusů přípravku (12).
Shingles prevention study z roku 2005 prokázala pokles incidence postherpetické neuropatie u vakcinovaných o 60–70 %.
Druhým, novějším preparátem je rekombinantní vakcína Shingrix neobsahující živý virus, ale pouze rekombinantní glykoprotein E s posílenou antigenicitou. Shingrix je indikován pro populaci nad 50 let k prevenci herpes zoster a postherpetické neuralgie. Vakcína je navržena tak, aby indukovala antigenně specifickou buněčnou a humorální imunitní odpověď u jedinců s již existující imunitou proti viru varicelly zoster. Přípravek signifikantně snižuje jak výskyt herpes zoster, tak i výskyt postherpetické neuralgie. Vakcína je velmi dobře tolerována, mezi nežádoucí účinky se řadí především prchavé chřipkové příznaky a lokální v místě vpichu, který je intramuskulární (zarudnutí, otok, spádová lymfadenopatie). Imunizace probíhá ve dvou krocích podáním 50 mikrogramů glykoproteinu E50 s odstupem 2–9 měsíců. Vzhledem k charakteru vakcíny je oproti konkurenčnímu přípravku Zostavax větší indikační šíře především v geriatrické populaci a stavů spjatých s oslabením imunity. V otázce vakcinace u nemocných podobných naší pacientce vyplývají nevýhody podání živé vakcíny a skrytého nerespektování dosud neodhalené kontraindikace (12, 14).
Přípravek Shingrix je v ČR již registrován od počátku roku 2018, avšak o jeho uvedení na trh a o cenovém hledisku nemají distributor ani výrobce dosud žádné informace, pravděpodobně to bude v roce nadcházejícím.
MUDr. Antonín Kratochvíl
e-mail: ant.kratochvil@windowslive.com
Od roku 1998 pracuje na 2. interní klinice 3. LF UK a Fakultní nemocnice Královské Vinohrady. Jeho hlavním zaměřením je diabetologie a léčba diabetické nohy jak v lůžkové, tak v ambulantní praxi. V posledních letech rozšířil své profesní působení na geriatrická lůžka LDN a péči o geriatrické diabetiky.
Zdroje
1. Výška O, Matějovská Kubešová H. Imunosenescence a infekční komplikace vyššího věku. Kardiol Rev Int Med 2018; 20(1): 41–43.
2. Smith JB, Fenske NA. Herpes zoster and internal malignancy. South Med J 1995; 88 : 1089–1092.
3. Buntinx F, Wachana R, Bartholomeeusen S, et al. Is herpes zoster a marker for occult or subsequent malignancy? Br J Gen Pract 2005;55(511): 102–107.
4. Sørensen HT, Olsen JH, Jepsen P, et al. The risk and prognosis of cancer after hospitalisation for herpeszoster: a population-based follow-up study. British Journal of Cancer (2004); 91(7): 1275–1279.
5. Anderson LA, Landgren O, Engels EA. Common community acquired infections and subsequent risk of chronic lymphocytic leukaemia. Br J Haematol 2009; 147 : 444–449.
6. Landgren O, Gridley G, Check D, et al. Acquired immune-related and inflammatory conditions and subsequent chronic lymphocytic leukaemia. Br J Haematol 2007; 139 : 791–798.
7. Růžičková Jarešová L. Herpes zoster, komplikace a postherpetické neuralgie, prevence. Dermatol praxi 2014; 8(4): 152–153.
8. Smetana J, Salavec M, Boštíková V, et al. Herpes zoster v České republice – epidemiologie a klinické projevy. Epidemiol Mikrobiol Imunol 2010; 59(3): 138–146.
9. Hayward AR, Herberger M. Lymphocyte responses to varicella zoster virus in the elderly. J Clin Immunol 1987; 7 : 177–178.
10. Cohen JI. Herpes zoster. N Engl J Med 2013; 369 : 255–263.
11. Ambler Z. Periferní paréza nervus facialis. Interní Med 2010; 12(9): 445–447.
12. www.sukl.cz
13. Michael S, Simberkof MD, Robert D, et al. Safety of Herpes Zoster Vaccine in the Shingles Prevention Study: A Randomized Trial. Ann Intern Med 2010; 52(9): 545–554.
14. https://www.ema.europa.eu/documents/product-information/shingrix-epar-product-information_cs.pd
Štítky
Geriatrie a gerontologie Praktické lékařství pro dospělé Protetika
Článek EditorialČlánek Léčba bolesti u seniorů
Článek vyšel v časopiseGeriatrie a Gerontologie
Nejčtenější tento týden
2019 Číslo 1- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Trazodon pohledem praktického lékaře
-
Všechny články tohoto čísla
- Editorial
- Úskalí farmakoterapie osteoartrózy u seniorů
- Sarkopenie, revidovaná evropská diagnostická kritéria 2018
- Nová kritéria pro diagnostiku malnutrice – co nám říkají?
- Řetězení komplikací u 87leté ženy s herpes zoster
- Léčba statiny u osob vyššího věku
- Intravenózní aplikace vysokých dávek vitaminu C
- Podmínky pro získání specializované způsobilosti pro obor geriatrie Komentář k nové verzi vzdělávacího programu pro obor geriatrie 2018
- Léčba bolesti u seniorů
- Geriatrie a Gerontologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Intravenózní aplikace vysokých dávek vitaminu C
- Nová kritéria pro diagnostiku malnutrice – co nám říkají?
- Sarkopenie, revidovaná evropská diagnostická kritéria 2018
- Léčba bolesti u seniorů
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání




