Stárnutí staré společnosti (seniorizace) a geriatrizace medicíny
Ageing of old community (seniorization) and geriatrization of medicine.
In the elderly population, a functional decline is common, more diseases add up gradually towards genuine multimorbidity and there is a growing number of social problems (loneliness, a loss of partners etc.) which can emphasize old age frailty and inability to live independently without other people´s assistance. Geriatric medicine is aimed at optimization of residual functions despite general functional decline connected with ageing and multimorbidity. Modern civilization substantially supports hopes of achieving late old age and the life expectancy grows constantly. Numbers of old and very old people grow absolutely and relatively as well which is a trend that requires an appropriate approach of not only medicine but also the whole of society in forthcoming decades.
Keywords:
geriatrization of medicine – geriatric syndromes – demografic situation and prognosis in the Czech Republic – Brno Geriatric Day
Autoři:
P. Weber
Působiště autorů:
Klinika interní, geriatrie a praktického lékařství LF MU a FN Brno
Vyšlo v časopise:
Geriatrie a Gerontologie 2018, 7, č. 4: 152-155
Kategorie:
Přehledové články
Souhrn
V populaci starších osob je běžný úbytek funkčních kapacit, postupný vznik více nemocí až ke skutečné multimorbiditě a vzestup problémů v sociální oblasti (osamělost, ztráta partnera atp.), které mohou akcentovat stařeckou křehkost a schopnost žít samostatně a nezávisle na pomoci jiných osob. Cílem geriatrické medicíny je optimalizace reziduálních funkcí při poklesu celkových funkčních kapacit při rostoucím věku a multimorbiditě. Moderní civilizace podstatně zvyšuje naději dožití pozdního stáří a stále se prodlužuje střední délka života. Absolutně i relativně přibývá lidí starých i velmi starých a dlouhověkých a na tento trend musí v příštích desetiletích reagovat nejen medicína, ale i společnost jako celek.
Klíčová slova:
geriatrizace medicíny – geriatrické syndromy – demografická situace a prognóza ČR – brněnský geriatrický den
Úvod
Demografické prognózy nejen průmyslově vyspělých, ale i zemí třetího světa, poukazují na jednoznačnou tendenci globálního stárnutí populace [1]. Tento fakt přináší pochopitelně řadu nových, dosud ne běžných a plně identifikovaných problémů jak v oblasti zdravotní, tak i sociální péče [2]. Samotná délka života přestává být hlavním parametrem a do popředí vystupuje kvalita života seniora.
Seniorská populace představuje jako celek mimořádně heterogenní skupinu, kde jsou jak nemocní, tak i zdraví jedinci [3]. Úkolem nás všech je být připraveni na tuto novou skutečnost a podílet se na tvorbě nových příznivých okolností pro seniory. Aktuální demografická situace předurčuje současný celosvětový trend nárůstu absolutního i relativního počtu seniorů. Ten je nejnápadnější mezi seniory velmi starými (tedy nad 85 roků). Péče o osoby 60+ let přitom již dnes spotřebuje 40 % nákladů investovaných do zdravotnictví. Senioři žijící dlouhodobě v institucionální péči přitom spotřebují třikrát více léků ve srovnání se stejným počtem jedinců celé populace a ženy dvojnásobek ve srovnání s muži [4]. Předpokládaný objem nákladů v příštích deceniích bude odhadem dosahovat téměř dvojnásobku současnosti.
Lidé vyšších věkových skupin jsou dnes celkově v lepším zdravotním stavu, než tomu bývalo v minulosti, a to i když jsme v geriatrické medicíně svědky neustálé optimalizace farmakoterapeutických přístupů [5, 6, 7, 8]. Demografické prognózy jasně naznačují vzestup seniorů s omezenou soběstačností, nebo dokonce „křehkých“ (syndrom frailty), kteří vyžadují specifický přístup jak ve zdravotní oblasti (včetně farmakoterapie), tak i sociální sféře [9, 10, 11]. Střední délka života (SDŽ) v polovině 21. století bude dosahovat 85–90 let [12]. Senioři v tomto věku budou mít vyčerpány fyziologické rezervní mechanismy, jakými jsou imunita, adaptabilita a pokles funkční zdatnosti [13, 14].
Složitá zdravotní a sociální situace je u geriatrické medicíny (GM) běžná. Lze říci, že je spíše pravidlem [15]. Často přitom může vést ke komplikovaným léčebným režimům, jež je pro seniory obtížné pochopit a pro lékaře zase náročné je vysvětlit. Od ošetřujícího lékaře vyžaduje schopnost koordinace terapie různých orgánových systémů a také schopnost spolupracovat s dalšími lékaři (specialisté různých oborů, včetně podoborů interny) a dovednost komunikace s nemocnými a jejich rodinami, aby byly terapeutické snahy správně nejen chápány, ale i uskutečňovány.
Podobně jak stárne celkově společnost, je i lékařská věda v současnosti svědkem fenoménu – „geriatrizace medicíny“. Tato skutečnost se významně promítá již dnes do všech odvětví medicíny – a to první linií počínaje a téměř všemi specializacemi konče [16]. Trend stárnutí populace je nutno chápat jako pozitivní jev 21. století, protože je důsledkem delšího života a lepšího zdraví. Budoucí senioři budou mít velmi brzy také jiné nároky a požadavky na zdravotnické, sociální, ale i další komunitní služby, které se budou muset jejich potřebám stále více přizpůsobovat [Williams]. Tato snaha prezentovat současné poznatky různých medicínských specializací a zlepšit jejich vzájemné propojení a mezioborovou komunikaci s cílem prohlubovat teoretické poznatky účastníků a praktickou péči o seniory byla i leitmotivem prakticky všech 20 Brněnských geriatrických dnů, které se až dosud v Brně uskutečnily.
XX. brněnský geriatrický den – historie jedné generace profesionálů
Při příležitosti konání XX. brněnského geriatrického dne (BGD) s mezinárodní účastí dne 28. 3. 2018, kdy tato odborná akce se dostává fakticky do jakéhosi mezigeneračního zlomu, mi dovolte malé zamyšlení a ohlédnutí za těmi uplynulými 20 roky. Od 17. března 1998, kdy se Brněnský geriatrický den konal poprvé v konferenčním sále FN Brno, hledal si a postupně i nalézal svoje postavení mezi bohatou a pestrou paletou odborných akcí konaných jak v rámci České lékařské společnosti J. E. Purkyně (JEP) na celostátní úrovni, tak i na regionální v rámci jihomoravského regionu. Postupně si vytvořil svoji „image“ mezi geriatry, internisty, praktickými lékaři i nelékařskými zdravotnickými pracovníky. Důvodem založení a konání tohoto pracovního dne byla potřeba zlepšení obecného povědomí klinických lékařů a zdravotnické veřejnosti s cílem prohloubit znalosti v péči o starší nemocné, jejichž počet průběžně stále vzrůstá.
Jde o garantovanou odbornou akci a přednášejícími na ní jsou přední odborníci prakticky ze všech medicínských oborů (zejména klinické gerontologie, interny) a jejich prezentace se dotýkají společných témat starších nemocných. V odborné veřejnosti vyznívá vnímání tohoto pracovního dne dlouhodobě jako pozitivní a stal se již tradiční březnovou akcí nejen České gerontologické a geriatrické společnosti JEP, ale i jihomoravské profesionální veřejnosti. Přednášky mají vždy postgraduální charakter a jsou zaměřeny nejen na specifika průběhu onemocnění u seniorů v nejširším slova smyslu, ale snaží se postihnout novinky a zvláštnosti i v neinterních medicínských oborech, aby se posluchači dozvěděli novinky z jiných oblastí medicíny.
Zájem odborné veřejnosti, s nímž se od počátku BGD setkává, má vzestupný trend. Počet účastníků z řad lékařů a NLZP se postupně dostal k číslu 250–300 osob (letos 265). Za uplynulých 20 let přesáhl úhrnný počet účastníků BGD 4500. V řadách přednášejících bylo více než 300 profesorů, docentů, primářů – obecně předních odborníků z klinické medicíny. Pravidelně na BGD také přednášejí pozvaní zahraniční profesoři – dosud z Velké Británie, Švédska, Holandska, Rakouska, Německa, Itálie, Ruské federace, Polska a Slovenska.
Potřeby geriatrické medicíny v budoucnu
Toto malé ohlédnutí při této příležitosti je pro mne osobně i důvodem k zamyšlení se nad problematikou geriatrické medicíny a péče o seniorskou populaci v budoucnu. O tyto postřehy se chci podělit i se čtenáři časopisu Geriatrie a Gerontologie.
Současná geriatrická medicína usiluje o co nejdelší zachování přiměřené tělesné a duševní aktivity, odvrácení ztráty soběstačnosti a zlepšení prognózy seniorů v případě onemocnění [3, 17]. Tato nová moderní geriatrie má ve své podstatě vždy intervenčně preventivní charakter a podporuje zvládání modifikovaného klinického obrazu chorob a zdravotně-sociálních problémů seniorů, které jsou často diametrálně odlišné od mladší a střední generace.
Současný vývoj ve společnosti a medicíně zejména vede ke zvyšování naděje dožití vyššího věku. Absolutně i relativně přibývá lidí starých i velmi starých a dlouhověkých [18]. Úskalí současné i budoucí medicíny v péči o seniory budou představovat zejména:
- atomizace medicíny;
- absence holistického přístupu;
- multimorbidita seniorů, kdy zdánlivě nepatří nikam nebo na mnoho míst;
- nadměrná socializace zdravotních problémů.
BGD kladl od samého počátku až po dnešek důraz vedle somatických aspektů zdravotního stavu na komplexní pohled na seniora – mezi jinými význam soběstačnosti, psychický a sociální aspekt. Tento pohled na seniora v sobě zahrnuje komplexní geriatrické hodnocení (CGA – Comprehensive Geriatric Assessment), představuje multidimezionální interdisciplinární diagnostický proces přístupu k nemocnému seniorovi [19, 20].
Za zásadně nové v pojetí geriatrické medicíny lze považovat fakt, že jejím těžištěm se v posledních desetiletích stalo právě výše zmiňované CGA jako zásadní nástroj práce geriatra a nově formulovaný koncept involucí podmíněného poklesu potenciálu zdraví, stařecké křehkosti – „frailty“ a s ní související geriatrické syndromy [21, 22].
Praktický význam funkčního hodnocení seniora formou CGA by měl spočívat v tom, že by ve zdravotní dokumentaci nebyl jen obsáhlý výčet nozologických jednotek, ale i hodnocení a postupy řešení malnutrice, poruch mobility, kognitivní dysfunkce, využití různých pomůcek ke zlepšení disability atp.
Frailty a geriatrické syndromy
Frailty (primární), jak byla definována Friedovou [21], patří ke klíčovým charakteristikám křehkých geriatrických pacientů. Již v roce 2005 upozornila Friedová na zvýšenou tendenci odborné veřejnosti zaměňovat v každodenní klinické praxi termíny jako multimorbidita, frailty a disabilita u vulnerabilních seniorů s vícečetnou patologií [23, 24]. Tyto pojmy nejsou identické, i když jsou si blízké a často se prolínají, jak zdůrazňuje i Rockwood [20]. Moderní definice Morleyho [22] uvádí, že jde o klinický stav, v němž je vulnerabilita jedince vystupňována na maximum a dochází tím k vzestupu rizika nesoběstačnosti spojené s umístěním do institucionální péče a případně i mortality při zátěži (stres, operace, úrazy atp.). Sekundární frailty může být terminálním vyústěním řady závažných chorob a klinických stavů. Jorgensen [25] ještě navíc zdůrazňuje u syndromu frailty vyšší riziko přijetí do nemocnice i delší střední dobu hospitalizace.
U syndromu frailty jde spíše o multikauzálně podmíněný klinický syndrom charakterizovaný multisystémovou dysfunkcí vznikající autochtonně [26]. Ve velmi pozdním stáří k jeho rozvoji vedou fyziologické involuční změny tkání a orgánů [27]. Fenotypově stařecká křehkost má těsný vztah k rozvoji geriatrických syndromů. Výskyt syndromu frailty podle Friedové je ve věku 65–70 roků = 3 %; ve věku ≥ 85 roků = 26 %. Frailty je tedy možno fenotypově definovat jako „stav snížení fyziologických rezerv spojený se zvýšeným sklonem k invalidizaci“ (pády, fraktury, omezení v denním životě, vznik závislosti na dopomoci druhých osob, omezená nebo až úplná imobilita) [27].
Formulování konceptu geriatrických syndromů v posledních decéniích je zásadní pro přístup a pojetí geriatrické medicíny. Značná část polymorbidních seniorů s disabilitou může být dříve i efektivněji také medicínsky i sociálně intervenována [28]. Život v séniu (zejména pozdním) bývá provázen řadou zdravotních problémů, osamělostí, nepochopením, poklesem až ztrátou soběstačnosti a autonomie, zhoršením ekonomické situace, chudobou, věkovou segregací a diskriminací (ageizmus).
O dalším osudu seniora ve smyslu schopnosti žít nezávisle zpravidla nerozhoduje akutní onemocnění, pro něž se právě léčí, ale spíše objevení se nebo progrese komplikací, tzv. geriatrických syndromů (instabilita, poruchy stoje a chůze, závrať, pády, syndrom dekondice a hypomobility, sarkopenie, syndrom anorexie a malnutrice, dehydratace, syndrom duálního deficitu (zrak, sluch, inkontinence); psychické (delirium, poruchy chování, deprese, demence atp.) a stavy podmíněné změnami v sociální sféře (geriatrický maladaptační syndrom, syndrom týrání, zanedbávání a zneužívání) a specifický geriatrický syndrom terminální geriatrické deteriorace – FTT („failure to thrive“) [28, 29]. Je třeba myslet i na to, že multimorbidita ve stáří je často jen důsledkem kumulace rizikových faktorů a chorob již v preséniu.
V budoucnu nepochybně bude stoupat potřeba péče o seniory v jejich domácím rodinném prostředí, což si bude vyžadovat i vzestup počtu geriatrických ambulancí v terénu. Jejich náplní by měla být i despenzarizace rizikových seniorů. Indikací pro ni by měla být zjevná multimorbidita a současná přítomnost geriatrických syndromů nebo riziko jejich rozvoje v brzkém období [30].
Aktuální demografická situace a prognóza ČR
Až do padesátých let 20. století umírali lidé předčasně. Za posledních sto let se střední délka života (SDŽ) téměř zdvojnásobila, což představuje jeden z největších úspěchů lidstva a vědy vůbec. Délka lidského života se nyní začíná přibližovat jeho biologické hranici. Pravděpodobnost dožití se vysokého věku přestává být výjimečným jevem, ale stává se naopak normální a masovou záležitostí. Jedním z hlavních rysů světové populace 20. století je absolutní i relativní růst počtu seniorů, a to v rozvinutých i rozvojových zemích. Hovoří se o „stárnutí staré populace“.
Průměrný věk obyvatel České republiky stoupl za pouhých 10 let z 38,8 na 40,6 roku [31]. Do roku 2065 lze předpokládat nárůst o dalších 8 let (obr. 1). Aktuálně je v ČR nyní ve věku 65 a více roků 18,8 % [32].
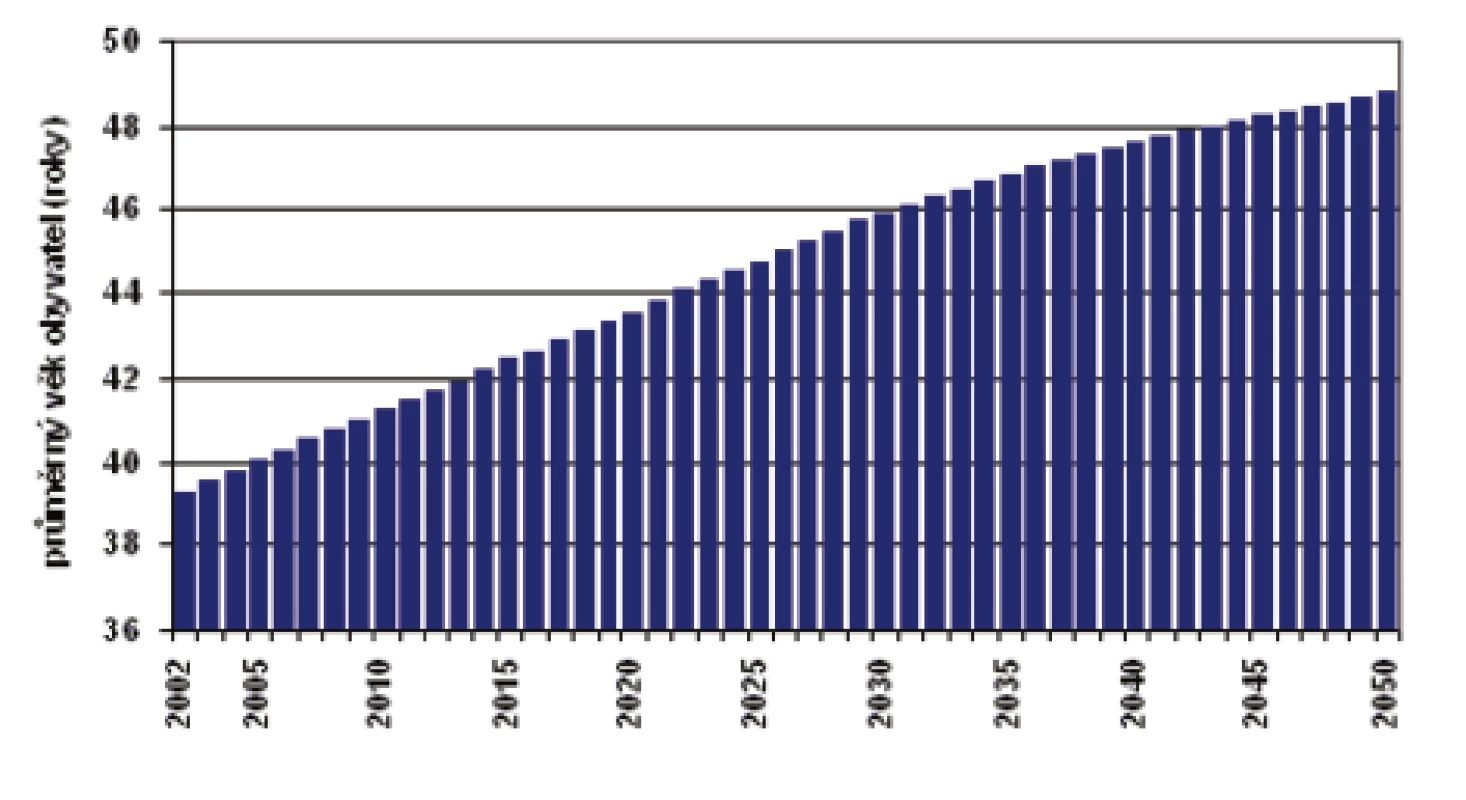
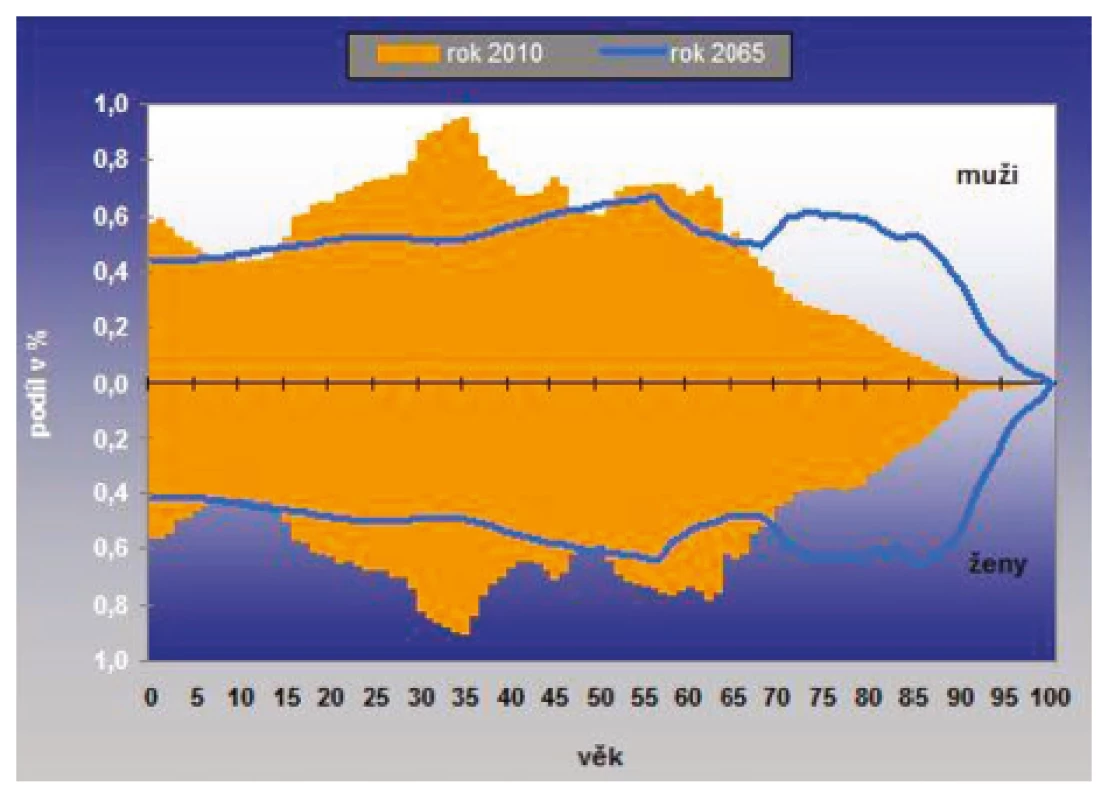
Aktuální střední délka života pro rok 2016 byla přitom u mužů 76,22 roku a u žen 82,05 roku. Za posledních 28 let (tedy od roku 1990) přitom došlo k jejímu vzestupu u mužů o 8,5 roku a u žen o 7,3 roku. Obrázek 2 porovnává věkové složení populace obyvatel ČR mezi roky 2010 a 2065.
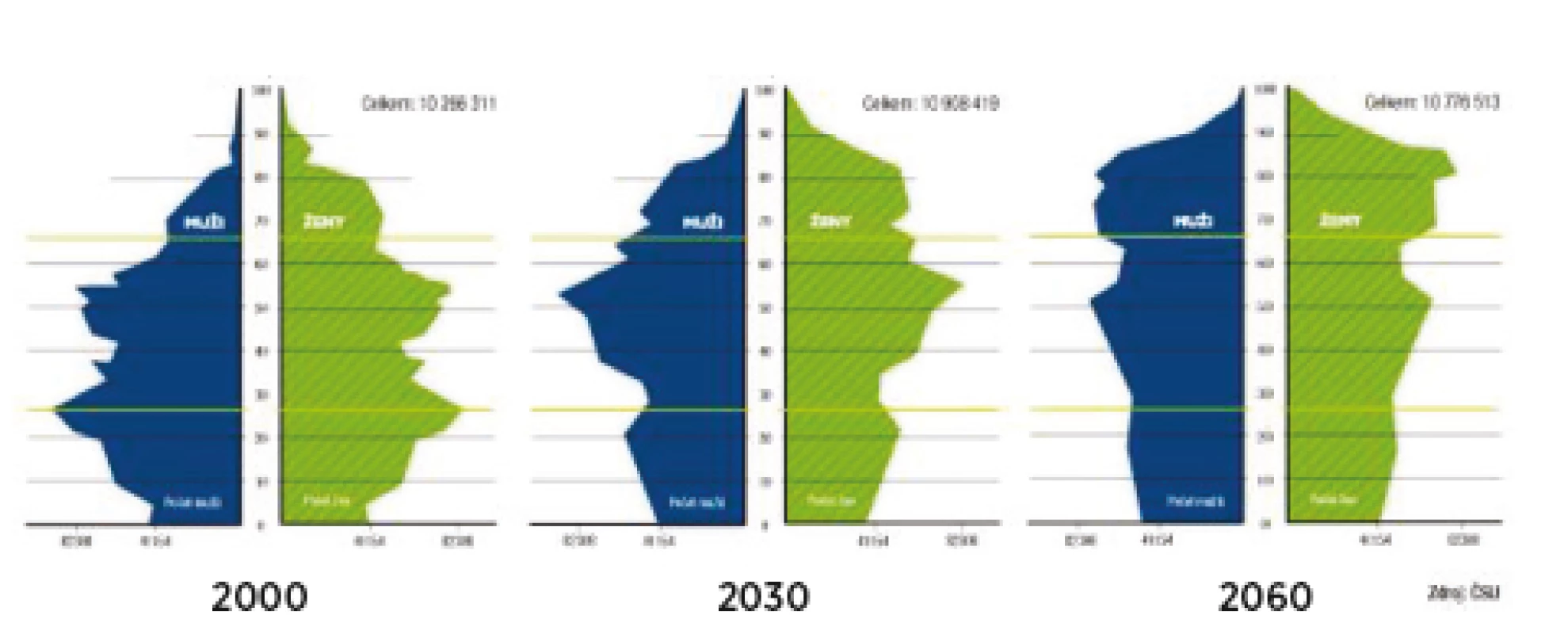
Obrázek 3 nabízí porovnání současnosti s demografickou prognózou v letech 2030 a 2060. Je zjevné, že v té době by měly být nejpočetnější skupinou obyvatel v ČR ženy ve věkové dekádě mezi 80 až 90 lety.
Index stáří (poměr seniorů ≥ 65 let k dětem do 15 roků) jako jeden ze základních demografických ukazatelů v ČR plynule roste. Nyní činí 121 seniorů na 100 dětí. Ještě v roce 2000 byl 83,1 a v roce 2060 by měl činit neuvěřitelných 243,6, tedy na každé dítě do 15 let by připadali více než 2 senioři.
V současnosti činí občané ≥ 80 roků 3,9 %. Prognóza jejich nárůstu do roku 2060 je 14 %, tedy vzestup na 3,5násobek proti současnosti. Každý čtrnáctý občan bude dokonce starší 85 let (téměř pětinásobek dneška = 1,9 %). Nárůst osob právě této věkové kategorie bude mít pro společnost hluboké souvislosti jak z pohledu vyšší potřeby sociální, tak zdravotní péče ve srovnání s mladšími seniory (65–75 roků).
Z těchto demografických dat jednoznačně vyplývá i fakt, že většina lékařů stráví větší část své profesní kariéry péčí o jedince vyššího věku. Charakteristickým znakem současné medicíny prakticky ve všech jejích oborech (mimo pediatrie) je její masivní „geriatrizace“.
Závěr
Mnohem důležitější než teoretické rozvahy nad GM je přístup ke geriatrickým multimorbidním pacientům. Ten by měl zahrnovat mezioborovou spolupráci ve sféře lékařské, ošetřovatelské, terapeutické i psychosociální, aby byl naplněn individuálně vytvořený plán léčebné a ošetřovatelské péče. Geriatrická medicína klade zásadní důraz na celostní přístup k nemocnému seniorovi, a nikoli jen na jednu zdánlivě hlavní diagnózu, případně její patogenezi [33]. V každodenní praxi terapie seniorů tak hrozí s ohledem na GM vedle „overtreatment“, jež vede k předvídatelným komplikacím, tak na druhé straně i „undertreatment“.
Prodlužování střední délky života s sebou přináší celou řadu problémů v oblasti zdravotní i sociální, a to nejen pro seniora samotného, ale i jeho rodinu a pro celou společnost. Stárnutí populace jako typický jev moderní společnosti vyžaduje v mnoha oblastech změnu myšlení a postojů, a to počínaje konzervativismem lékařů a nevšímavostí politiků konče.
prof. MUDr. Pavel Weber, CSc.
e-mail: p.weber@fnbrno.cz
Pracuje jako ambulantní lékař na Klinice interní, geriatrie a praktického lékařství FN a LF MU Brno a je vysokoškolským učitelem Masarykovy univerzity. Je členem ČLS JEP a deseti zahraničních odborných společností; jediným absolventem a členem EAMA z bývalého Československa. Dále je autorem nebo spoluautorem 168 publikací, 21 monografií či učebních textů a přednesl 310 přednášek na odborných sympoziích doma nebo v zahraničí. Je členem 6 redakčních rad a recenzentem našich i zahraničních lékařských periodik. Stážoval na řadě předních pracovišť v zahraničí (Rakousko, Německo, Francie, Velká Británie, USA, Itálie). Od r. 1999 působí jako člen výboru v různých funkcích České gerontologické a geriatrické společnosti. Od 2012 je jedním z 2 delegátů zastupujících Českou republiku v UEMS (European Union of Medical Specialists). V klinické práci se orientuje na problematiku diabetu ve stáří, pádů a změn soběstačnosti.
Zdroje
1. Cassel CHK, Leipzig R, Cohen HJ (eds.) Geriatric medicine: an evidence-based approach paperback softcover reprint of the original 4th ed. New York, Springer-Verlag Inc 2013.
2. Ng SK, Tawiah R, Sawyer M, Scuffham P. Patterns of multimorbid health conditions: a systematic review of analytical methods and comparison analysis. Int J Epidemiol. 2018. [Epub ahead of print]
3. Pathy MS John, Finucane P (eds.) Geriatric Medicine: Problems and Practice paperback. NY: Springer 2014.
4. Morley JE, Caplan G. Cesari M. International Survey of Nursing Home Research Priorities. JAMDA 2014; 15(5): 309–312.
5. Blanco-Reina E, Ariza-Zafra G, Ocaña-Riola R, et al. Optimizing elderly pharmacotherapy: polypharmacy vs. undertreatment. Are these two concepts related? Eur J Clin Pharmacol 2015; 71(2): 199–207.
6. Hovstadius B, Petersson G, Hellström L, Ericson L. Trends in inappropriate drug therapy prescription in the elderly in Sweden from 2006 to 2013: assessment using national indicators. Drugs Aging 2014; 31(5): 379–386.
7. Geeson C, Wei L, Franklin BD. Medicines Optimisation Assessment Tool (MOAT): a prognostic model to target hospital pharmacists‘ input to improve patient outcomes. Protocol for an observational study. BMJ Open 2017; 7(6): 017509.
8. Manias E, Kusljic S, Berry C, et al. Use of the Screening Tool of Older Person‘s Prescriptions (STOPP) in older people admitted to an Australian hospital. Australas J Ageing 2015; 34(1): 15–20.
9. Zrubáková K, Krajčík Š a kol. Farmakoterapie v geriatrii. Praha: Grada 2016.
10. Huiskes VJ, Burger DM, van den Ende CH, van den Bemt BJ. Effectiveness of medication review: a systematic review and meta-analysis of randomized controlled trials. BMC Fam Pract 2017; 18(1): 5.
11. Topinková E. Jak zlepšit adherenci k lékovému režimu u klinicky komplexních polymorbidních seniorů? Vnitr Lek 2013; 59(9): 760–763.
12. Expert Panel American Geriatrics Society, Expert Panel on the Care of Older Adults with Multimorbidity. Guiding principles for the care of older adults with multimorbidity: an approach for clinicians. J Am Geriatr Soc 2012; 60: 10: E1–E25.
13. Marengoni A, Angleman S, Melis R, et al. Aging with multimorbidity: a systematic review of the literature. Ageing Res Rev 2011; 10(4): 430–439.
14. Rutenberg AD, Mitnitski AB, Farrell SG, Rockwood K. Unifying aging and frailty through complex dynamical networks. Exp Gerontol 2018; 107: 126–129.
15. Heiss HW (ed). Altersmedizin aktuell. Interdisziplinäre geriatrische Versorgung, 32. Ergänzungslieferung. Heidelberg, München, Landsberg, Frechen, Hamburg: Ecomed MEDIZIN 2014.
16. Lally F, Roffe Ch (eds.). Geriatric Medicine: an evidence-based approach. London: Oxford University Press 2014.
17. Williams B, Chang A, Landefeld C (eds.) Current Diagnosis and Treatment: Geriatrics 2E. McGraw-Hill Education /Medical 2014.
18. Fried TR, Tinetti ME, Iannone L, et al. Health outcome prioritization as a tool for decision making among older persons with multiple chronic conditions. Arch Intern Med 2011; 171(20): 1854–1856.
19. Evans DC, Cook CH, Christy JM, et al. Comorbidity-polypharmacy scoring facilitates outcome prediction in older trauma patients. J Am Geriatr Soc 2012; 60(8): 1465–1470.
20. Rockwood K, Song X, MacKnight C, et al. A global clinical measure of fitness and frailty in elderly people. CMAJ 2005; 173: 489–495.
21. Fried LP, Ferrucci L, Darer J. Untangling the concepts of disability, frailty, and comorbidity: implications for improved targeting and care. J Gerontol A Biol Sci Med Sci 2004; 59(3): 255–263.
22. Morley JE, Vellas B, van Kan GA, et al. Frailty consensus: a call to action. J Am Med Dir Assoc 2013; 14(6): 392–397.
23. Jadad AR, To MJ, Emara M, Jones J. Consideration of multiple chronic diseases in randomized controlled trials. JAMA 2011; 306 (24): 2670–2672.
24. Gómez C, Vega-Quiroga S, Bermejo-Pareja F, et al. Polypharmacy in the Elderly: A Marker of Increased Risk of Mortality in a Population-Based Prospective Study (NEDICES). Gerontology 2015; 61(4): 301–309.
25. Jørgensen R, Brabrand M. Screening of the frail patient in the emergency department: A systematic review. Eur J Intern Med. 2017; 4: 71–73.
26. Haaksma ML, Rizzuto D, Ramakers IHGB, Garcia-Ptacek S, Marengoni A, van der Flier WM, Verhey FRJ, Olde Rikkert MGM, Melis RJF. The Impact of Frailty and Comorbidity on Institutionalization and Mortality in Persons With Dementia: A Prospective Cohort Study. J Am Med Dir Assoc. 2018. pii: S1525-8610(18)30358-X. [Epub ahead of print]
27. Frost R, Belk C, Jovicic A, Ricciardi F, Kharicha K, Gardner B, Iliffe S, Goodman C, Manthorpe J, Drennan VM, Walters K. Health promotion interventions for community-dwelling older people with mild or pre-frailty: a systematic review and meta-analysis. BMC Geriatr. 2017; 17(1): sy dekondice 157.
28. Barbagallo M, Dominguez LJ, Cucinotta D. The place of frailty and vulnerability in the surgical risk assessment: should we move from complexity to simplicity? Aging Clin Exp Res 2018; 30(3): 237–239.
29. Weber P, Ambrošová P, Weberová D, et al. Geriatrické syndromy a syndrom frailty – zlatý grál geriatrické medicíny. Vnitř Lék 2011; 57 (6): E2010_18 online.
30. Kastner M, Cardoso R, Lai Y, et al. Effectiveness of interventions for managing multiple high-burden chronic diseases in older adults: a systematic review and meta-analysis. CMAJ 2018; 190(34): 1004–1012.
31. Zdravotnická ročenka ČR 2016. Praha: ÚZIS ČR 2016.
32. Český statistický úřad. [Citováno 2015-06-07]. Dostupné z: www.czso.cz.
33. Weber P, Prudius D, Meluzínová H. Geriatrická multimorbidita – jeden z klíčových problémů současné medicíny. Vnitř Lék 2015; 61(12): 1042–1048.
Štítky
Geriatrie a gerontologie Praktické lékařství pro dospělé ProtetikaČlánek vyšel v časopise
Geriatrie a Gerontologie

2018 Číslo 4
- MINISERIÁL: Když ženám stoupá tlak...
- Tirzepatid – nová éra v léčbě nadváhy a obezity
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Specifika v komunikaci s pacienty s ránou – laická doporučení
Nejčtenější v tomto čísle
- Vertebrogenní algický syndrom ve stáří
- Akutní intoxikace lithiem u geriatrické pacientky
- Pleurální výpotky – přehled současných znalostí
- Zhodnocení rizika malnutrice u seniorů– používáme správný screeningový nástroj?
