-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Vertebrogenní algický syndrom ve stáří
Vertebral algic syndrom in the elderly
Back pain is the most common locomotor system disease that occurs in population aged 60 years or over. The annual prevalence varies between 13–50 %. The most common is lumbar spine pain, followed by the cervical spine and the lowest prevalence is for thoracic spine. Pain is divided into two groups - specific, structural one and non-specific, functional illness. The specific pain, structural one, including degenerative diseases, fractures and typical for older patients’ osteoporotic fractures, cancer, inflammatory infectious and systemic disease. The second category is non-structural, functional illness. In diagnosis, it is important to think of serious illnesses that have specific “red flags”. The problem in the aging population may be adequate treatment, due to the presence of comorbidities, past medical history, limited use of pharmacotherapy and patient mobility in the use of comprehensive rehabilitation. Often, in the long term, patients suffering from back pain and/or nerve root pain lack motivation, self-care, are prone to falls, dilapidated psychological state and fall into apathy. It is necessary to intervene in time, with complex, preferably multidisciplinary, cooperative and correct conservative or even surgical treatment, including psychological support and motivation. Treatment of these patients should be supportive, the goal being to improve pain and function.
Keywords:
Pain – old age – Spine
Autoři: L. Ryba; R. Chaloupka; M. Repko; J. Kocanda
Působiště autorů: Ortopedická klinika MU LF Brno a FN Brno
Vyšlo v časopise: Geriatrie a Gerontologie 2018, 7, č. 4: 162-166
Kategorie: Přehledové články
Souhrn
Bolesti zad jsou nejčastějším onemocněním pohybového aparátu u osob starších 60 let. Roční prevalence se pohybuje mezi 13–50 %. Nejčastější je postižení bederní páteře, následně krční a nejméně hrudní. Bolesti dělíme do dvou skupin na specifické, strukturální, kam patří hlavně degenerativní onemocnění, zlomeniny a typické pro starší pacienty osteoporotické zlomeniny, nádorová postižení, zánětlivá infekční a systémová onemocnění. Druhou skupinou jsou nestrukturální, funkční onemocnění. Při diagnostice je nutno myslet na závažná onemocnění, která mají specifické varovné příznaky „red flags“. Problém u starších pacientů může být s terapií, vzhledem k často přidruženým onemocněním, omezenému využití farmakoterapie a také mobility pacientů v rámci využití komplexní rehabilitace. Často pak při dlouhodobém trvání bolestí a nervovém dráždění klesá motivace, sebeobsluha, dochází k pádům, zhoršení psychického stavu a upadnutí do apatie. Je nutno včas zasáhnout komplexní, nejlépe multioborou, spoluprací a správnou konzervativní, eventuálně i operační terapií, včetně psychické podpory a motivace. Léčba těchto pacientů by měla být komplexně podpůrná a jejím cílem je zlepšit bolest a celkovou funkci jedince.
Klíčová slova:
bolest – páteř – stáří
Úvod
Bolesti zad jsou jedním z nejčastějších onemocnění postihující pacienty starší 60 let. Na prvním místě jsou onemocnění oběhové soustavy, postihující až 76,7 % osob nad 60 let. Hned na druhém místě je onemocnění pohybového ústrojí, kde je to 41,8 %, a zde je nejvyšší zastoupení bolestí zad 24,2 % [1]. Se stoupajícím věkem narůstá výskyt i závažnost bolestí, které často progredují do chronicity, s dopadem na psychiku osob. Páteř jako celek má hned několik funkcí. Prvním úkolem je udržovat tělo v rovnovážné, vzpřímené poloze – statická funkce, druhým je možnost pohybu těla – dynamická funkce a třetím ochrana nervových struktur. Je nutné si uvědomit, že páteř se skládá z obratlů, meziobratlových plotének, vazivového spojení a svalového korzetu a postižení jedné části vede postupně k přetížení ostatních. Svalový korzet se dělí na povrchovou a hlubokou vrstvu v oblasti páteře a zad, dále sem patří hrudní a břišní svalstvo, bránice a svaly pánevního dna. Jakákoli svalová dysbalance, zkrácení či oslabení vede při delším trvání k řetězové reakci a postupnému přenášení na další úseky páteře. U starších osob je pak velice obtížné navodit rovnovážný stav. Páteř je možné rozdělit na jednotlivé pohybové segmenty, zahrnující dva sousední obratle, jejich spojení pomocí meziobratlové ploténky a vazivového aparátu. Z každého pohybového segmentu vystupuje dvojice nervových kořenů zásobující příslušné svaly – myotom, část kůže – dermatom, vnitřní orgány – viscerotom a vazy, klouby a kosti – sklerotom. Dermatom a viscerotom pak vytváří Headovy zóny. Na to je důležité myslet při přenesené bolesti, ať už projikující se do páteře z vnitřních orgánů a kůže, nebo i naopak. S věkem dochází u větší části osob i ke změně sagitálního profilu páteře, zvětšuje se kyfotické zakřivení hrudní páteře, často se vyrovnává krční a bederní lordóza. To vede i vlivem svalového oslabení, bolesti zad, k postupnému ohýbání a sagitální dysbalanci, s dekompenzací horní poloviny těla výrazně ventrálně, dopředu. Často k tomu vede nadužívání pomůcek, berlí, bederních pásů a jejich nesprávné používání. Typický je pak obraz starší osoby, výrazně ohnuté, sklánějící se k hůlce, berlím, místo aby se rovnala.
Klasifikace
Vertebrogenní algický syndrom (VAS) se dělí dle několika hledisek. Podle rozsahu postižení na víceetážový VAS nebo lokalizovaný na určitou část zad. Nejčastěji je postižena bederní část, dále krční a nejméně hrudní, a to v poměru 4 : 2 : 1. Dle délky trvání se dělí VAS na akutní, trvající méně než 6 týdnů, subakutní v rozmezí trvání 6–12 týdnů a chronický přetrvávající kontinuálně déle než 3 měsíce, nebo se objevující epizodicky během 6 měsíců. Vzhledem k průběhu míchy a nervových kořenů je VAS s postižením nervových struktur a bez postižení nervových struktur, který výrazně převažuje. Pro běžnou klinickou praxi je účelnější dělení na základě klinické manifestace [2]. První skupina jsou segmentové syndromy s poruchou funkce v jedné oblasti, poruchou držení páteře, lokalizovanou bolestí a reflexními změnami. Omezení pohyblivosti páteře v důsledku spazmů, většinou v jednom nebo více směrech. Druhá skupina jsou pseudoradikulární syndromy, pro které je typické vyzařování bolesti bez jasné dermatomální distribuce, bez kořenové léze. Nejčastější příčinou je postižení meziobratlových kloubů, ploténky a sakroiliakálního skloubení (SI). Třetí skupinou jsou kompresivní neurologické syndromy. Sem patří postižení míchy – myelopatie a postižení míšních kořenů – radikulopatie, včetně syndromu kaudy equiny a syndromu neurogenních klaudikací. Dle etiopatogeneze je nutné odlišit bolesti vycházející z páteře a paravertebrálních tkání a bolesti přenesené, vycházející z kůže a vnitřních orgánů. Po došetření je praktické dělení VAS na specifické, nebo taky strukturální příčiny bolestí (tvoří 15 %), které mají korelát v radiologickém, neurologickém, EMG, … nálezu. Sem patří nejčastěji degenerativní, nádorová, úrazová, zánětlivá a systémová postižení. Druhou a dominantní skupinu (85 %) tvoří nespecifická, jinak také funkční postižení. Nemají jasný anatomický a organický korelát [3]. Příčinou bývá svalová dysbalance či vadné statické a dynamické stereotypy, které vedou k přetěžování a odchylné funkci jednotlivých pohybových segmentů a páteře jako celku. Zdroje bolesti jsou intervertebrální klouby, facetový syndrom, kdy dojde ke skřípnutí kloubního pouzdra mezi kloubní plošky, s následnou reflexní svalovou reakci a spazmem. Druhým zdrojem bolesti je meziobratlová ploténka – diskogenní syndrom.
Diagnostika a klinický obraz
Základem správné diagnostiky je pečlivá anamnéza. U starších osob může být někdy problém získat komplexní údaje, vzhledem k častým poruchám paměti a vědomí, demenci, horší schopnosti vyjádřit přesně potíže a lokalizovat bolest. U těchto osob je pak výhodné k vyhodnocení bolesti a monitoraci odpovědi na analgetickou terapii využití hodnotící škály neverbálních projevů bolesti pro starší dospělé s poruchou kognitivních funkcí [4]. Prvním, kdo vyšetřuje starší osoby pro VAS, by měl být praktický lékař, který má kompletní dokumentaci, včetně všech onemocnění a užívané medikace. Při anamnéze je nutné myslet na závažná onemocnění, na která mohou upozorňovat tzv. červené praporky „red flags“ (tab. 1). Patří sem pozitivní onkologická anamnéza, trvalá bolest i klidová a noční, trvající déle než 4 týdny, infekce v anamnéze, trvalé febrilie, imunosuprese, kortikoterapie, úraz v anamnéze i menšího charakteru – prudší dosednutí, prasknutí v zádech při zvednutí břemene a akutní neurologické postižení. Při klinickém vyšetření je nutno si všímat deformit páteře, postavení celého trupu a jeho kompenzace, zhodnocení rozsahu pohybu včetně orientačního neurologického vyšetření. U vyšetření krční páteře je nutno zhodnotit i pohyblivost a bolest ramenních kloubů. Často se onemocnění v oblasti ramene, s omezením pohybu, druhotně přenese do oblasti krční páteře s přetížením svalstva v oblasti úponu na lebku a přechodu krční a hrudní páteře. Naopak bolesti v horní končetině, bez bolestí v krční páteři, mohou být projevem kořenového dráždění. Je nutno i vyloučit přenesenou bolest při onemocnění srdce a orgánů dutiny hrudní. Při vyšetření hrudní páteře je součástí i vyšetření interkostálních prostorů, skloubení žeber s páteří a hrudní kosti. Zhodnocení stavu kůže pro možnost pásového oparu. U bederní páteře nezapomenout vyšetřit SI skloubení a kyčelní klouby. Právě často omezení pohyblivosti kyčelních kloubů u starších osob vede ke změně postavení bederní páteře a její bolestivosti. Nutností je opět vyloučit přenesenou bolest z dutiny břišní, pánevní a onemocnění ledvin. Bolesti v bederní oblasti mohou být prvním příznakem selhávání ledvin právě u starších osob a následné užívání antirevmatik může stav zhoršit. Radiologické vyšetření by mělo být provedeno při podezření na závažné onemocnění nebo při bolestech trvajících déle než 4 týdny. Dále také před odesláním na rehabilitaci, aby případným cvičením, manipulací při nestabilitě a osteolýze páteře nedošlo ke zhoršení stavu a neurologickému postižení. Základem rentgenového vyšetření jsou klasické snímky ve dvou projekcích – zadopřední a boční. Při podezření na nestabilitu, posunech obratlů, po úrazech se dělají i funkční snímky v předklonu a záklonu. Důležité je dělat snímky vstoje a při deformitě rentgenovat na jeden snímek celou páteř, kde se hodnotí celková kompenzace. Při nejasnostech, podezření na patologii, neurologickém postižení je indikované došetření magnetickou rezonancí (NMR). V případě kontraindikací NMR, které jsou u starších pacientů častější, je indikovaná počítačová tomografie (CT). K došetření patologické aktivity v oblasti skeletu se využívá scintigrafické vyšetření. S věkem progredují degenerativní změny a nutno zhodnotit radiologické vyšetření komplexně s klinickým nálezem. Mezi základní laboratorní vyšetření při VAS patří sedimentace, moč + sediment, krevní obraz eventuálně doplněný o diferenciál, CRP a dle typu podezření, nádor, zánět, systémové onemocnění, doplnění základního biochemického vyšetření o metabolismus vápníku, funkce štítné žlázy, příštítných tělísek, ledvin. Nejčastějším klinickým obrazem VAS je bolest, která může být akutní nebo chronická v různé intenzitě – akutní blok krční páteře, cervikalgie, thorakalgie, lumbago, lumbalgie. Cervikokraniální syndrom (CC) se projevuje bolestí horní krční páteře vystřelující do hlavy, s různou intenzitou. Cervikovestibulární syndrom (CV), syndrom arterie vertebralis, je typický u starších osob. Záklon hlavy vede k závrati, často i bolesti hlavy. Je dáno zúžením vertebrální arterie, při arterioskleróze a kostním zúžení. Cervikobrachiální syndrom je bez jasného kořenového postižení. Vystřelování bolesti od krční páteře do ramen, paží, lopatek bez oslabení reflexů. Kořenové syndromy s oslabením síly, porucha citlivosti, oslabení reflexů jak na horních, tak na dolních končetinách. V oblasti hrudní páteře interkostální neuralgie.
Tab. 1. Seznam varujících příznaků („red flags“ – červených praporků) (Bigos et al. 1994) 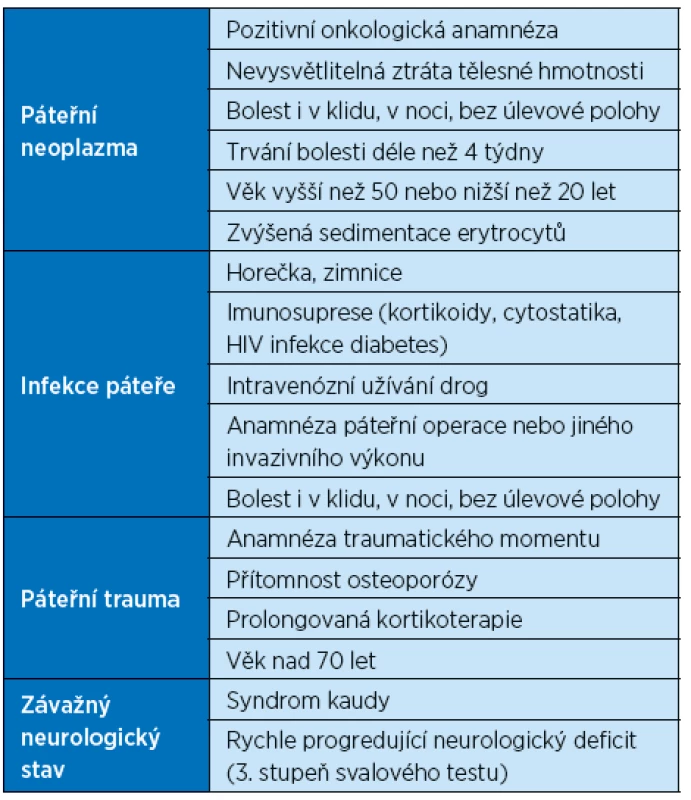
Příčiny bolestí páteře
Na prvním místě specifických příčin VAS u starších pacientů jsou degenerativní změny. Degenerativní proces začíná po 30. roku věku a v 60 letech je již 100% nález různého stupně degenerace páteře při radiologickém vyšetření. Na druhou stranu nemusí mít nález degenerativních změn klinickou odezvu. Degenerace postihuje celý pohybový segment. U meziobratlové ploténky vede k jejímu snížení, s možností protruze nebo i hernie disku. Vlivem přetížení krycích ploch obratlů narůstají kostěné osteofyty na jejich okrajích, spondylóza, a při směřování do páteřního kanálu, spolu s prominencí meziobratlové ploténky, vedou k centrální stenóze. Přetížením meziobratlových kloubů, opět s kostěnými osteofyty, spondylartróza, následně vede k laterální stenóze. Kombinace degenerace vede k zúžení neuroforamin a útlaku nervových kořenů a ke stenóze páteřního kanálu s útlakem míchy a durálního vaku. V oblasti krční páteře při dlouhodobém tlaku na míchu může vzniknout myelopatie [5]. Objektivní nález začíná na horních končetinách postupně slabostí stisku, neobratností prstů, ruky, poruchou čití. Na dolních končetinách je častým a jedním z prvních příznaků porucha chůze, která je nejistá, neobratná. Při progresi se postupně rozvíjí spasticita na horních i dolních končetinách a různě těžké formy para - a kvadruparézy s hyperreflexií a klony. Mohou být přítomny sfinkterové a sexuální poruchy. Nález musí být potvrzen při elektrofyzilogickém a radiologickém, NMR (obr. 1), vyšetření. V bederní páteři se stenóza může manifestovat radikulárním syndromem, neurogenními klaudikacemi a v nejtěžším případě syndromem kaudy equiny. Neurogenní klaudikace se vyznačují tím, že po určité ušlé vzdálenosti nebo stoji ve vzpřímené poloze vznikají bolesti, parestézie a následně i slabost v dolních končetinách. Úlevová poloha je v předklonu, nutnost si sednout s vymizením potíží během několika minut. S progresí stenózy se vzdálenost zkracuje [6]. Vlivem degenerativních změn může docházet k deformitám páteře a vzniku degenerativní skoliózy (obr. 2). U populace starší 60 let je prevalence až 68 % [7]. Posunem obratlů vlivem degenerace vznikají degenerativní olistézy. S přibývajícím věkem stoupá riziko osteoporózy a tím riziko osteoporotických zlomenin. Osteoporóza je častější u žen vlivem hormonálních změn, další vliv má dlouhodobé užívaní kortikoidů, chronické orgánové onemocnění – ledvin, gastrointestinální, endokrinologické, a hlavně inaktivita u dlouhodobě ležících či pohybově omezených osob. Samotná osteoporóza nebolí, ale následně vznik zlomenin vede k bolesti a sekundárně omezení pohyblivosti. Nejčastějším výskytem osteoporotických zlomenin je přechod hrudní a bederní páteře. Dochází k mikrofrakturám, které progredují, a vznikají typické zlomeniny obratlových těl s prolomením horní a dolní krycí ploténky, tzv. „rybí obratle“, snížení obratlových těl a jejich klínovitý tvar s kyfotickou deformací (obr. 3). Nutno myslet na osteoporotickou zlomeninu i při menším násilí – kýchnutí, prudším dosednutí, zvednutí břemene. Přestože incidence nádorů s věkem stoupá, je příčinou VAS méně než 1 % případů. Nejčastějším primárním maligním nádorem v oblasti páteře je myelom. Časté je metastatické postižení páteře vlivem bohatého cévního zásobení. Nejčastějším zdrojem metastáz jsou nádory prsu, prostaty, plic a ledvin. Věk nad 50 let, nevysvětlitelný úbytek na váze, nádorové onemocnění v anamnéze, trvalé bolesti i v klidu na lůžku a neúspěch konzervativní terapie více než 1 měsíc jsou varovné signály, kdy je nutno myslet na nádorové postižení [8]. Mezi nejčastější systémová onemocnění pojiva, postihující páteř, patří revmatoidní artritida a ankylozující spondylitida (morbus Bechtěrev). Revmatoidní artritida vlivem poškození kloubního pouzdra a vazů vede k nestabilitě páteře. Hlavní lokalizace je oblast horní krční páteře a spojení lebky s páteří. Vzniká zde riziko poškození míchy. U dlouhodobé terapie revmatoidní artritidy je nutno na toto postižení myslet a dělat pravidelně rentgenové snímky krční páteře. Opakem je ankylozující spondylitida, která vede k omezení pohyblivosti páteře. Záněty v oblasti páteře se dělí na specifické (nejčastější tuberkulózní) a nespecifické (nejčastější Staphylococcus aureus, až 50 %). V anamnéze může být prodělaná infekce, chronické onemocnění, imunosuprese, nádorové onemocnění, malnutrice a operace. Nejčastější je hematogenní cesta vzniku zánětu. Hlavní klinické příznaky jsou trvalé teploty, bolesti a až v 50 % neurologická akutní symptomatologie. Důležitý je nález elevace zánětlivých parametrů, pozitivní hemokultura a nález na NMR. Velký vliv na VAS ve vyšším věku mají i psychosociální faktory, které zvyšují pravděpodobnost progrese do chronického stavu. Postoj pacienta k nemoci, k bolesti, rodinné zázemí, psychiatrické onemocnění, deprese a psychosociální stres vedou k dekompenzaci nálezu.
Obr. 1. Vlevo NMR krční páteře s útlakem míchy, uprostřed a vpravo po operaci s rozšířením páteřního kanálu, přetrvává ložisko myelopatie 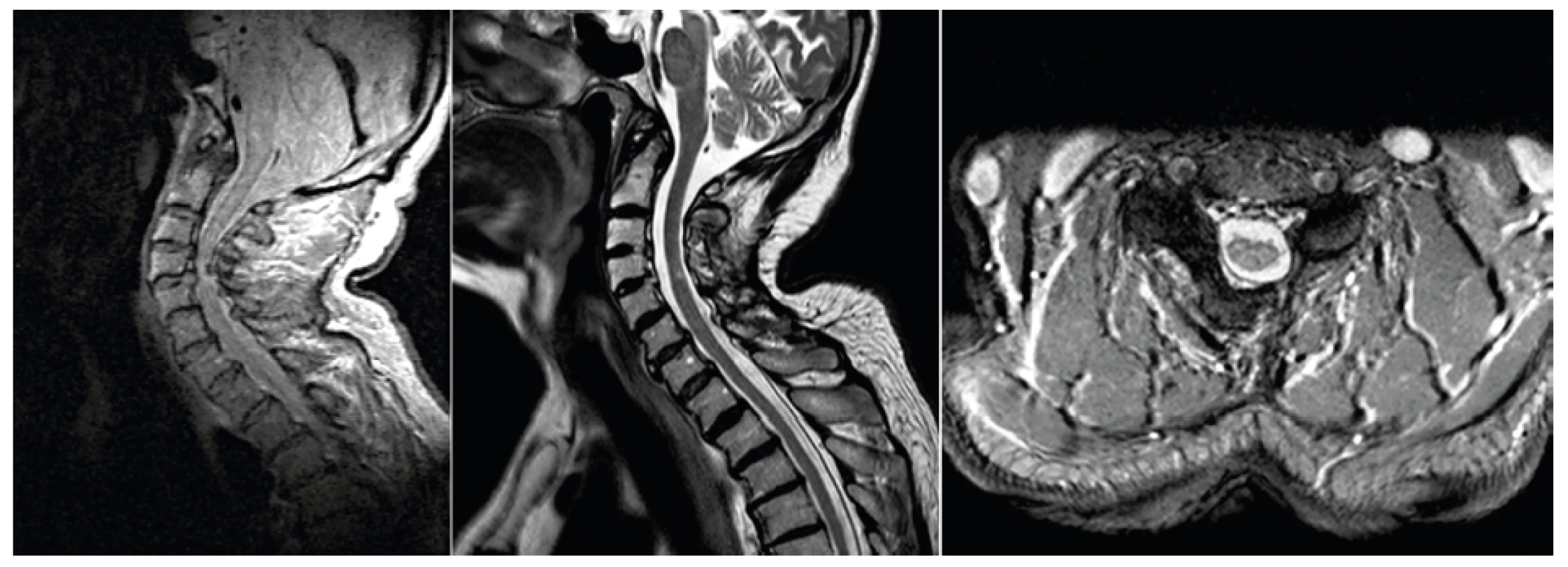
Obr. 2. Rtg snímek páteře, vlevo na zadopředním degenerativní skolióza, uprostřed na bočním zvýrazněná hrudní kyfóza, vpravo klinický obraz s přední dekompenzací a ohnutím dopředu 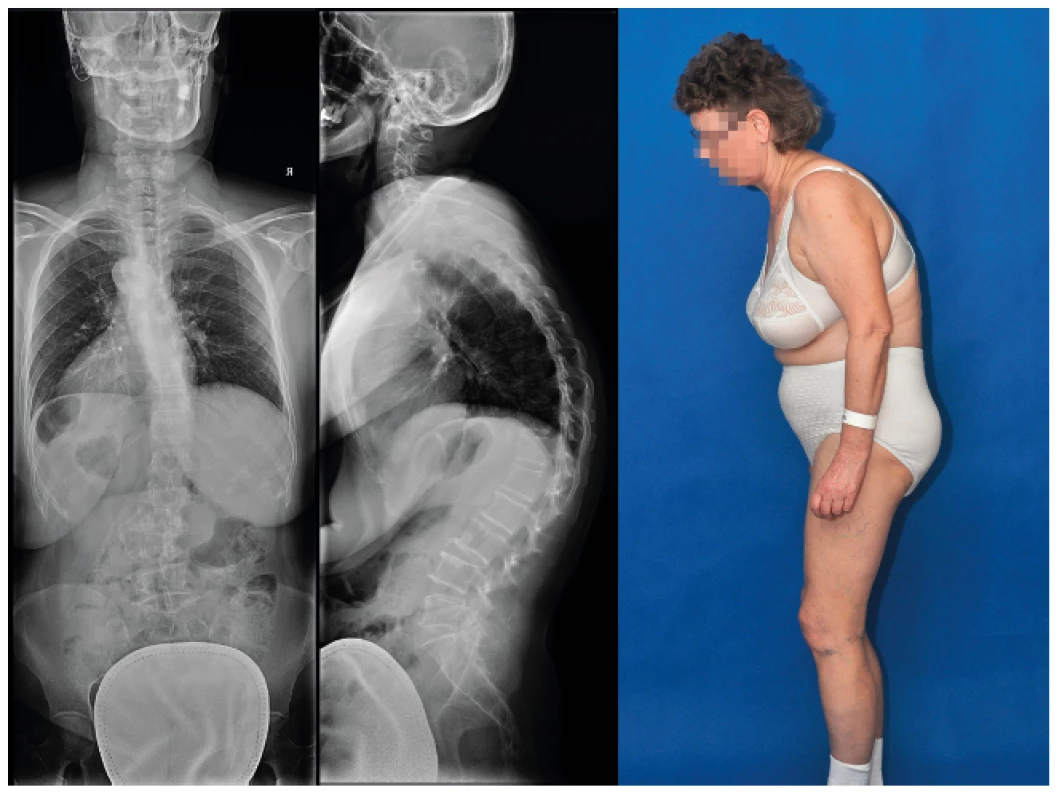
Obr. 3. Četné kompresivní zlomeniny při osteoporóze v hrudní páteři (šipky) 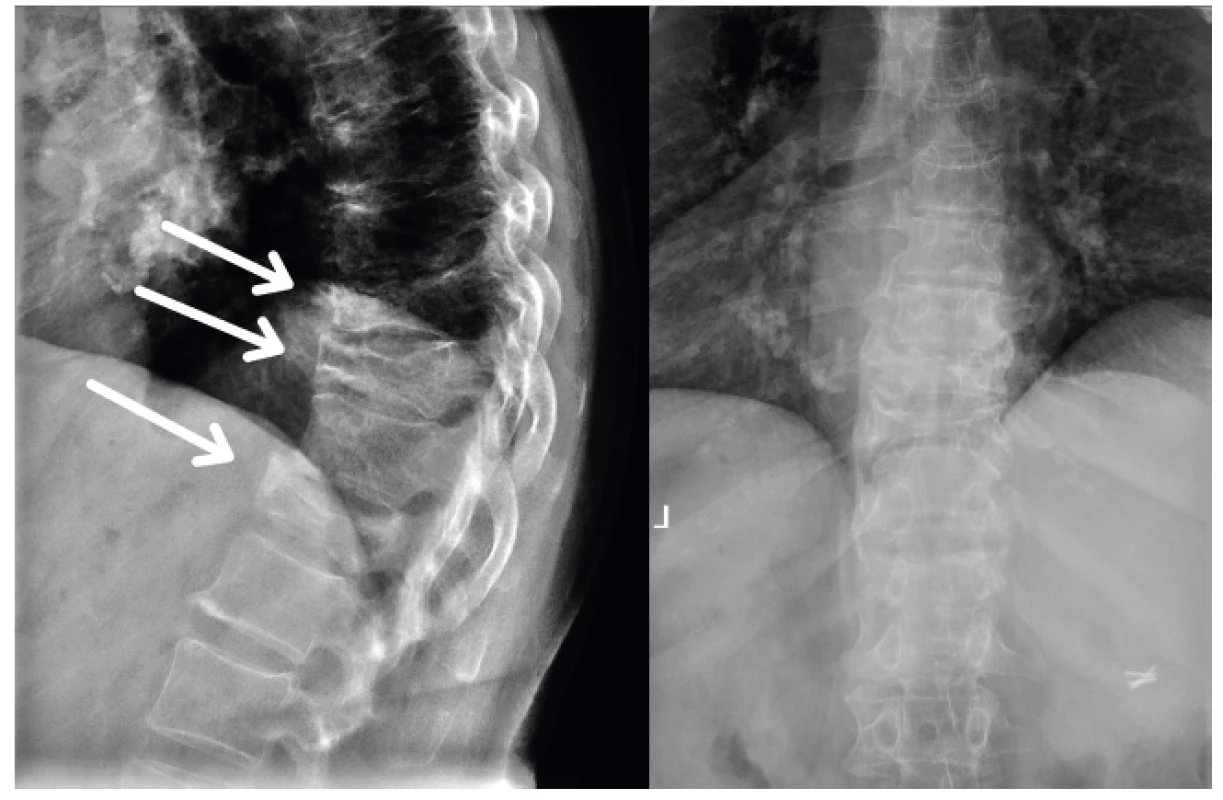
Terapie
Bolesti zad mají u staršího pacienta zásadní dopad na jeho celkovou socioekonomickou situaci a soběstačnost a často jsou významným faktorem rozvoje invalidity a závislosti na jiných osobách či pomůckách. Žádná či nedostatečná terapie bolesti zad u seniorů může vést k poruchám spánku, ke zhoršení kognice, malnutrici, rapidnímu zhoršení schopnosti sebeobsluhy a k sociální izolaci pacienta [4, 9]. Z těchto důvodů má být bolest zad ve stáří efektivně a bezpečně léčena s cílem potlačit nebo aspoň zmírnit intenzitu bolesti a zlepšit tak kvalitu života [4, 10]. Základem léčby VAS je správné zhodnocení a vyloučení závažných onemocnění, která vyžadují speciální léčbu. Léčba VAS u degenerativního onemocnění a funkčních poruch páteře je u starších pacientů komplikovaná polymorbiditou, polypragmazii a snížením základních renálních a hepatálních funkcí, které ovlivní následně hladinu a účinnost medikace. Díky tomu musí být léčba bolestí páteře vždy individuální. Konzervativní léčba zahrnuje medikamentózní terapii, rehabilitaci a psychosociální podporu a motivaci. V případě léčby mírné bolesti je doporučován paracetamol, nesteroidní antirevmatika (NSA), krátkodobě myorelaxancia k uvolnění spazmů. U silnější bolesti postupně od slabších opioidních analgetik k silnějším. Vždy je nutno zhodnotit rizika dlouhodobého podávání medikace, hlavně u NSA, vzhledem k riziku poškození renálních a hepatálních funkcí, dekompenzace hypertenze, vzniku vředové choroby gastroduodena a u vysokých dávek i zvýšení rizika vzniku infarktu myokardu a iktu [11]. Při nasazování opioidů platí u starších pacientů základní pravidlo, kdy iniciální léčbu začínáme nejnižší dávkou léčiva, při které se očekává požadovaný efekt, a pokračuje se pomalou titrací za současného sledování výskytu nežádoucích účinků. Často jsou v poslední době neurology nasazovány léky k léčbě neuropatické bolesti – antikonvulziva a antidepresiva. Nezbytnou součástí léčby je rehabilitace. Její součástí je léčebná tělesná výchova, přizpůsobená starším osobám, instruktáž cvičení, posílení svalového korzetu, správné držení těla a zlepšení hybnosti jednotlivých úseků páteře. Může být doplněna o manipulaci a fyzikální terapii, aplikace teplých sáčků, infračervené záření, parafínové zábaly, elektroléčbu. U vážnějších stavů, které nelze zvládat ambulantně, je vhodná komplexní lázeňská terapie v lázních nebo rehabilitačních ústavech. Nezbytnou součástí terapie je nutnost psychické podpory a motivace nejen ze strany zdravotníků, ale hlavně podpora rodiny a přátel. Pokud není stav akutní, který se řeší hned, a jsou vyčerpané konzervativní možnosti, je namístě konzultace na spondylochirurgickém pracovišti ke zvážení operačního řešení. Principem operací je uvolnění nervových struktur, dekomprese a případně i stabilizace a zpevnění určitého úseku páteře pomocí šroubů a tyčí.
Závěr
VAS je jedním z nejčastějších onemocnění ve stáří, jehož závažnost i chronicita se zvyšuje s narůstajícím věkem. Převažuje degenerativní onemocnění páteře, s možným útlakem nervových struktur. S věkem se zvyšuje i riziko závažných onemocnění v oblasti páteře, nádory, osteoporotické zlomeniny, záněty, na které nás mohou upozornit varovné příznaky, „red flags“. Velký vliv může mít i psychosociální faktor. Vzhledem k časté polymorbiditě, snížené funkci různých orgánových systémů, polypragmazii je nutno pečlivě zvážit nasazení medikace. Nezbytnou součástí léčby bolestí páteře je rehabilitace, psychická motivace a podpora. Léčba VAS u starších pacientů musí být vždy individuální a komplexní s cílem pomoci a neuškodit.
MUDr. Luděk Ryba, Ph.D.
e-mail: ryba.ludek@fnbrno.cz
Po absolvování LF MU v Brně v roce 1995 pracuje trvale na Ortopedické klinice FN Brno. Od roku 1996 člen České společnosti pro ortopedii a traumatologii, v roce 1999 zakládající člen České spondylochirurgické společnosti a od roku 2014 člen Onkospondylochirurgické společnosti. Od roku 2004 odborný asistent na LF MU v Brně a od roku 2009 zástupce přednosty Ortopedické kliniky pro vědu a výzkum. V roce 2017 byl zvolen do Akademického senátu LF MU Brno. V roce 2016 dokončil doktorandské studium na téma „ Degenerativní onemocnění krční páteře“. Hlavní specializací je konzervativní a operační terapie degenerativního onemocnění páteře a velkých kloubů. Je spoluřešitelem řady grantů a studii v rámci ortopedické kliniky a ve spolupráci s neurologickou klinikou FN Brno. Je garantem výuky a vzdělávání mladých lékařů ve spondylochirurgii a ortopedii.
Zdroje
1. Kalvach Z, Zadák Z, Jirák R, et al. Geriatrie a gerontologie. Praha: Grada Publishing 2004 : 130–131.
2. Adamová B. Klinický obraz a diagnostika bolestí zad. In: Bolesti zad a kloubů. Praha: Mladá fronta 2017 : 28–37.
3. Bednařík J, Kadaňka Z. Bolesti v zádech. In: Rokyta R, Kršiak M, Kozák J. Bolest. Tigis 2006 : 484–507.
4. Andrašinová T, Kalíková E, Adamová B. Bolesti dolní části zad ve stáří. Neurológia pre prax; 2018; 19(1): 44–50.
5. Ryba L, Chaloupka R, Repko M, Cienciala J. Dlouhodobé výsledky operačního řešení cervikální spondylogenní myelopatie pomocí „open-door“ laminoplastiky. Acta chirurgiae orthopaedicae et traumatologiae Čechoslovaca, Praha: Galén 2015; 82(3): 209–215.
6. Mičánková Adamová B, et al. Lumbální spinální stenóza. Praha: Galén 2012 : 41–43.
7. Schwab F, Dubey A, Gamez L, et al. Adult scoliosis: Prevalence, SF-36, and nutritional parameters in an elderly volunteer population. Spine 2005; 30(9): 1082–1085.
8. Kalvach Z, Zadák Z, Jirák R, et al. Geriatrie a gerontologie. Praha: Grada Publishing 2004 : 339–343.
9. Wong AY, Karppinem J, Samartzis D. Low back pain in older adults, risk factors, management options and future directions. Scoliosis Spinal Disord 2017; 12–14.
10. Hakl M, et al. Léčba bolesti, Praha: Mladá fronta 2013 : 240.
11. Ungprasert P, Kittanamongkolchai W, Price CH, et al. What Is The „Safest“ Non-Steroidal Anti-Inflamatory Drugs? American Medical Journal 2012; 3(2): 115–123.
Štítky
Geriatrie a gerontologie Praktické lékařství pro dospělé Protetika
Článek Editorial
Článek vyšel v časopiseGeriatrie a Gerontologie
Nejčtenější tento týden
2018 Číslo 4- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
-
Všechny články tohoto čísla
- Editorial
- Zhodnocení rizika malnutrice u seniorů– používáme správný screeningový nástroj?
- Plicní embolie ve stáří – představuje diabetes mellitus riziko?
- Edukuje lékař seniora dostatečně o ovlivnitelných rizicích kardiovaskulárních onemocnění?
- Stárnutí staré společnosti (seniorizace) a geriatrizace medicíny
- Pleurální výpotky – přehled současných znalostí
- Vertebrogenní algický syndrom ve stáří
- Farmakologická podpora kloubní chrupavky
- Dyspepsie jako první příznak Addisonovy choroby u geriatrické pacientky
- Akutní intoxikace lithiem u geriatrické pacientky
- Moje stáří: projekt prevence kardiovaskulárního rizika a demence
- Geriatrie a Gerontologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Vertebrogenní algický syndrom ve stáří
- Akutní intoxikace lithiem u geriatrické pacientky
- Pleurální výpotky – přehled současných znalostí
- Zhodnocení rizika malnutrice u seniorů– používáme správný screeningový nástroj?
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



