-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Epidemie příušnic v Plzeňském kraji v roce 2011
Mumps outbreak in the Plzeň Region in 2011
Aim:
The mumps outbreak in the Plzeň Region in 2011 was analysed retrospectively using the epidemiological, clinical, and laboratory data. Vaccine efficacy analysis was also conducted in various population groups.Material and methods:
The routine procedure and standard form were used by the epidemiologists to collect data on the age, sex, place of residence, presence in collectivities, date of disease onset, type of complications and date of their onset, hospital admission, vaccination, and results of laboratory analyses. Based on the records of general practitioners for children and adolescents, data on the vaccination of children born in the previous three years have been provided to the epidemic control departments every year by 30 June since 1989. To estimate the vaccination coverage rate, the numbers of single-dose or two-dose recipients are related to the number of children registered in a given year. The first year of vaccine recipients were children born in 1986 who were aged 25 in 2011. The data collected on the population of the Plzeň Region were used for the primary analyses. To estimate the efficacy of the mumps vaccine, age and vaccine coverage cohort analysis was performed using the screening method. To analyse categories, the chi-square test with Yates’ correction was applied at a significance level of p = 0.05 % (EPIINFO version 6.04d).Results:
In 2011, 721 mumps cases were reported in the Plzeň Region (incidence: 126.1 cases per 100 000 population). The average patient age was 19.4 years, with a median of 18 years (age range 1–77 years). Four hundred and seventeen (57.8%) patients were males. Biological specimens from 375 (52.0%) patients were investigated serologically in the virology laboratory and mumps were laboratory confirmed in 316 (43.8%) of them – in 222 patients, one blood specimen was analysed. The most afflicted area was the Klatovy district with the incidence of 449.3/100 000 population. The most affected age group were 15–19 year-olds with the incidence of 1008.2/100 000 population. Forty-two (5.8%) patients were diagnosed with complications and 68 (9.4%) patients were admitted to the hospital. No statistically significant difference was found in the incidence of complications between the vaccinated and non-vaccinated patients. The assessment of hospitalisation risk showed a statistically significant difference between the vaccinated and non-vaccinated persons in both the whole study cohort and subcohort of patients who received the mumps vaccine within the childhood immunization schedule (p = 0.000 and p = 0.004, respectively). The average age of the vaccinated patients was 16.1 years (median of 17) and that of the non-vaccinated patients was, 29.3 years (median of 27). At the six to ten-month interval, as laid down by the legislation, the second dose of the vaccine was only given to 83.6 % of the patients. The screening method showed a high efficacy of the vaccine in the age group 20–25 years (97.6% in two-dose recipients), declining to 29.6% in the most affected age group of 15–19 years.Conclusions:
Mumps outbreak may has been a result of the accumulation of high numbers of susceptible individuals in the population. The most affected area was the Klatovy district where the last epidemic outbreak occurred 23 years ago. To make the favourable epidemiological situation with occasional local outbreaks continue, the high two-dose vaccine coverage rate needs to be maintained.Key words:
mumps – vaccine efficacy – incidence – complications – hospital admission
Autoři: P. Pazdiora 1,2
; J. Skálová 2; A. Kubátová 2; I. Ježová 2; I. Morávková 2; I. Podlesná 2; J. Průchová 2; M. Spáčilová 2; M. Švecová 3
Působiště autorů: Ústav epidemiologie, Lékařská fakulta UK v Plzni 1; Odbor protiepidemický, Krajská hygienická stanice Plzeňského kraje se sídlem v Plzni 2; Ústav mikrobiologie LF a FN Plzeň 3
Vyšlo v časopise: Epidemiol. Mikrobiol. Imunol. 64, 2015, č. 4, s. 242-249
Kategorie: Původní práce
Souhrn
Cíl:
Vzhledem k epidemickému výskytu příušnic na území Plzeňského kraje v r. 2011 byla retrospektivně zhodnocena epidemiologická, klinická a laboratorní data nemocných. Současně byla provedena analýza efektivnosti očkování v různých částech populace.Materiál a metody:
Na základě rutinního postupu a standardního formuláře byly epidemiology shromažďovány údaje vycházející z hlášení od jednotlivých subjektů, jako jsou věk, pohlaví, místo bydliště, kolektiv, datum začátku onemocnění, charakter a datum vzniku komplikací, hospitalizace, údaje o vakcinaci a výsledky laboratorních vyšetření. Na základě záznamů praktických lékařů pro děti a dorost jsou od r. 1989 pracovníkům protiepidemických oddělení poskytovány údaje o vakcinaci dětí narozených v předchozích 3 letech každoročně k 30. červnu. Pro získání odhadu proočkovanosti je počet očkovaných dětí jednou, respektive 2 dávkami vztažen k počtu registrovaných dětí v daném roce. Za první očkovaný ročník byl považován ročník narození 1986, tj. věk 25 let v r. 2011. Na základě získaných dat a údajů o obyvatelstvu Plzeňského kraje byly provedeny základní analýzy. S cílem odhadnout efektivitu očkování proti příušnicím byla provedena kohortová analýza podle věku a proočkovanosti screeningovou metodou. Při analýze jednotlivých kategorií byl používán x2 s Yatesovou korekturou s hladinou významnosti p = 0,05 % (EPIINFO verze 6.04d).Výsledky:
Během roku 2011 bylo v Plzeňském kraji nahlášeno 721 onemocnění (nemocnost 126,1/100 000 obyvatel). Průměrný věk byl 19,4 roku, medián 18 let (rozpětí 1–77 roků). Z celkového počtu bylo 417 mužů (57,8 %). Biologický materiál byl ve virologické laboratoři sérologicky vyšetřen u 375 nemocných (52,0 %), u 316 (43,8 %) bylo onemocnění laboratorně potvrzeno – 222krát na základě vyšetření 1 vzorku krve. Nejvíce postiženým byl okres Klatovy s nemocností 449,3/100 000 obyvatel. Onemocnění postihlo nejvíce věkovou skupinu 15–19 let – nemocnost 1008,2/100 000 obyvatel. U 42 nemocných (5,8 %) byla diagnostikována komplikace, 68 pacientů (9,4 %) bylo hospitalizováno. Výskyt komplikací se statisticky významně nelišil u očkovaných a neočkovaných osob. Při hodnocení rizika hospitalizace pro očkované a neočkované osoby byla statistická významnost prokázána jak v celém souboru, tak i v podskupině nemocných, na kterou se již pravidelné očkování vztahovalo (p = 0,000, respektive p = 0,004). Průměrný věk očkovaných osob byl 16,1 roku (medián 17), průměrný věk neočkovaných byl 29,3 roku (medián 27). V legislativně schváleném intervalu 6–10 měsíců byla druhá dávka vakcíny aplikována jen 83,6 % nemocných. Screeningovou metodou byla prokázána vysoká efektivnost očkování ve věkové skupině 20–25 roků (pro 2 dávky 97,6 %), v nejvíce postižené věkové skupině 15–19 roků pouze 29,6 %.Závěry:
K epidemii pravděpodobně došlo na základě nahromadění vysokého počtu vnímavých osob v populaci. Nejvíce byl postižen okres Klatovy, kde byl poslední epidemický výskyt zaznamenán před 23 lety. Pro udržení příznivé epidemiologické situace s občasnými lokálními epidemiemi je nutné udržet vysokou proočkovanost dvěma dávkami.Klíčová slova:
příušnice – účinnost očkování – incidence – komplikace – hospitalizaceÚVOD
Před zahájením očkování proti příušnicím probíhaly v jednotlivých zemích epidemie každých 2–5 roků. Od 60. let 20. století se začaly používat živé vakcíny proti této infekci. Při používání různých kmenů viru v těchto očkovacích látkách byla zjišťována velmi odlišná sérokonverze po očkování, pro kmen Jeryl Lynn používaný i na území České republiky (ČR) bylo zaznamenáno rozpětí 80–100 %. Postupně docházelo celosvětově ke stabilizaci schémat očkování. V r. 2005 byly aplikovány dvě dávky v různých intervalech ve více než 80 % ze 110 rutinně očkujících zemí. V těchto státech došlo postupně k výraznému snížení nemocnosti [36, 37]. V následujících letech se ale v řadě zemí objevily epidemie, které postihly i osoby očkované dvěma dávkami. V Evropě počty těchto epidemických výskytů výrazně vzrostly v období 2009–2013, kdy mezi postiženými začali převládat děti a mladiství, kteří byli vakcinováni už dvěma dávkami. V letech 2009–2012 postihla epidemie v Nizozemí zejména osoby ve věku 18–25 roků; 67 % z nich bylo očkováno 2krát [31]. Během epidemického výskytu v Bosně a Hercegovině převažovali mezi nemocnými mladiství ve věku 15–19 roků, pouze 15 % nemocných bylo očkováno dvěma dávkami [12]. Při epidemii ve Francii byli mezi nemocnými hlavně vysokoškolští studenti a vojenští branci – byl zaznamenán pokles imunity s rostoucím odstupem od 2. dávky [35]. Podobně během epidemického výskytu v Belgii v r. 2012 mezi vysokoškoláky byla zaznamenána vyšší nemocnost mezi očkovanými více než před 10 lety [5].
V ČR bylo očkování proti příušnicím zavedeno v r. 1987, očkování 2 dávkami se má provádět od 1. dne 15. měsíce věku v intervalu 6–10 měsíců. Postupně byly na našem území používány vakcíny Mopavac (bivalentní vakcína proti spalničkám a příušnicím, kmen Jeryl Lynn/genotyp A) v letech 1987–1993 a Trivivac (trivalentní vakcína proti spalničkám, příušnicím a zarděnkám, kmen Jeryl Lynn/genotyp A) v letech 1994–2004. Od r. 2005 je používána vakcína Priorix (Priorix-Tetra), tj. tri-, popř. tetravalentní vakcína proti spalničkám, příušnicím, zarděnkám a planým neštovicím, kmen Jeryl Lynn RIT 4385, genotyp A. Současně se zahájením vakcinace bylo zahájeno i každoroční sledování proočkovanosti v nejmladších dětských věkových skupinách. Toto celostátní sledování bylo po r. 2000 nahrazeno selektivním sledováním cca 5–7 % dětí („proočkovanost podle písmene“). Podle údajů z celostátního sérologického přehledu 2001 se počet dětí ve věkové skupině 3–15 roků očkovaných první dávkou pohyboval mezi 93,2–100,0 %, při sérologickém přehledu 2013 byla zjištěna ve věkové skupině 3–18 roků proočkovanost první dávkou 98,9–100,0 % [24, 39]. Podobně jako v jiných zemích ale dochází i v naší vysoce proočkované populaci k epidemickým výskytům. Při epidemii 1995/1996 byla zaznamenána nejvyšší nemocnost u dětí narozených v letech 1981-1986, při epidemickém výskytu 2002/2003 byli postiženi vesměs mladiství a děti narození v letech 1983-1988. Při epidemii v letech 2005/2006 mezi nemocnými převládaly ročníky narození 1986-1991, v etiologii se uplatňovaly genotypy G1 a G5 [4, 15]. V Plzeňském kraji byl poslední epidemický výskyt v letech 1994-1996, nejvíce byly postiženy okresy Plzeň-jih, Plzeň-město a Plzeň-sever.
V roce 2011 došlo v rámci ČR k výraznému nárůstu počtu onemocnění v Plzeňském, Ústeckém a Pardubickém kraji – v práci je popsána epidemie v Plzeňském kraji. Cílem studie bylo retrospektivně analyzovat dostupné epidemiologické, laboratorní a klinické charakteristiky nemocných a současně se pokusit odhadnout efektivitu očkování v postižené populaci.
MATERIÁL A METODY
Definice případu onemocnění: Za onemocnění příušnicemi byla považována všechna onemocnění v Plzeňském kraji mezi 1. 1.–31. 12. 2011 hlášená jednotlivým oddělením epidemiologie Krajské hygienické stanice Plzeňského kraje se sídlem v Plzni (dále KHS PK). Klinickým případem byla osoba s akutním jedno - či oboustranným postižením příušní či jiné slinné žlázy trvající 2 a více dnů bez jiné zjevné příčiny. Za potvrzené onemocnění byl považován klinický případ potvrzený laboratorně vyšetřením IgM a IgG protilátek, komplement fixační reakcí.
Epidemiologické informace o jednotlivých onemocněních: Na základě rutinního postupu a standardního formuláře shromažďovali epidemiologové údaje vycházející z hlášení od jednotlivých subjektů (praktičtí lékaři, klinická pracoviště, laboratoře), jako jsou věk, pohlaví, místo bydliště, kolektiv, datum začátku onemocnění, charakter a datum vzniku komplikací, hospitalizace, údaje o očkování (název vakcíny, šarže, datum aplikace) a výsledky laboratorních vyšetření. Získané informace byly pracovníky územních pracovišť KHS PK přeneseny na lokální úrovni do informačního systému EPIDAT, který je vytvořen na základě EPIINFO verze 6.4. Data z územních pracovišť byla na krajské úrovni spojena a přenesena do Státního zdravotního ústavu v Praze. Údaje o počtech obyvatel a jejich složení podle místa bydliště, věku a pohlaví jsou poskytována Ústavem pro zdravotnickou statistiku.
Laboratorní vyšetření: Vyšetření prováděla virologická laboratoř Ústavu mikrobiologie Lékařské fakulty UK v Plzni a Fakultní nemocnice Plzeň kvantitativním stanovením protilátek IgM a IgG (Mumps IgM, IgG(II)-EIA SEIKEN) a komplement fixačním testem (VIRION/SERION).
Odhady proočkovanosti: Proočkovanost proti příušnicím (spalničkám, zarděnkám) je v Plzeňském kraji kontrolována v celé dětské populaci každý rok od r. 1989. Na základě záznamů praktických lékařů pro děti a dorost jsou pracovníkům protiepidemických oddělení poskytovány údaje o vakcinaci dětí narozených v předchozích 3 letech každoročně k 30. červnu. Pro získání odhadu proočkovanosti je počet očkovaných dětí jednou, resp. 2 dávkami vztažen k počtu registrovaných dětí v daném roce. Za první očkovaný ročník byl považován ročník narození 1986, tj. věk 25 let v r. 2011.
Statistická analýza
Na základě získaných dat a údajů o obyvatelstvu Plzeňského kraje byly provedeny základní analýzy. S cílem odhadnout efektivitu očkování proti příušnicím byla provedena kohortová analýza podle věku a proočkovanosti skríninkovou metodou za použití vzorce VE = (PPV – PCV)/(PPV[1 – PCV]), kde PCV je proporce vakcinovaných případů, PPV proporce vakcinovaných v populaci [25, 26]. Při analýze jednotlivých kategorií byl používán chí kvadrát test s Yatesovou korekturou s hladinou významnosti p=0,05 % (EPIINFO verze 6.04d).
VÝSLEDKY
Během roku 2011 bylo v Plzeňském kraji nahlášeno 721 onemocnění (nemocnost 126,1/100 000 obyvatel), nebylo hlášeno úmrtí, ani importované onemocnění. Průměrný věk byl 19,4 roku, medián 18 roků (rozpětí 1–77 roků). Z celkového počtu bylo 417 mužů (57,8 %). Biologický materiál byl ve virologické laboratoři vyšetřen u 375 nemocných (52,0 %), u 316 (43,8 %) bylo onemocnění laboratorně potvrzeno – 222krát na základě vyšetření 1 vzorku krve, 93krát byly vyšetřeny dva, 1krát tři vzorky.
Onemocnění postihlo nejvíce věkovou skupinu 15–19 roků – nemocnost byla 1008,2/100 000 obyvatel (tab. 1). Celková nemocnost mužů byla 147,4/100 000 obyvatel, žen 105,2/100 000 obyvatel. U 42 nemocných (5,8 %) byla diagnostikována komplikace (tab. 2); 68 pacientů (9,4 %) bylo hospitalizováno (viz tab. 1). U nekomplikovaných průběhů byly nejčastějším důvodem hospitalizace vysoké horečky, duální infekce a závažné komorbidity. Klinicky nejzávažnější z hlediska rizika hospitalizace a komplikací byla onemocnění ve věkové skupině 26–29 roků a 20–25 roků. Výskyt komplikovaných průběhů se statisticky významně nelišil u očkovaných a neočkovaných osob, statistická významnost nebyla nalezena ani při dílčí analýze v podskupině 602 osob, na kterou se již vztahovalo pravidelné očkování (< 26 roků). Při hodnocení rizika hospitalizace pro očkované a neočkované osoby byla statistická významnost prokázána jak v celém souboru, tak i v podskupině nemocných, na kterou se již pravidelné očkování vztahovalo (p = 0,000, respektive p = 0,004). Průměrný věk očkovaných osob byl 16,1 roku (medián 17), průměrný věk neočkovaných byl 29,3 roku (medián 27).
Tab. 1. Hlášená onemocnění příušnicemi podle věku a pohlaví (Plzeňský kraj, 2011) Table 1. Reported mumps cases by age and sex (Plzeň Region, 2011) 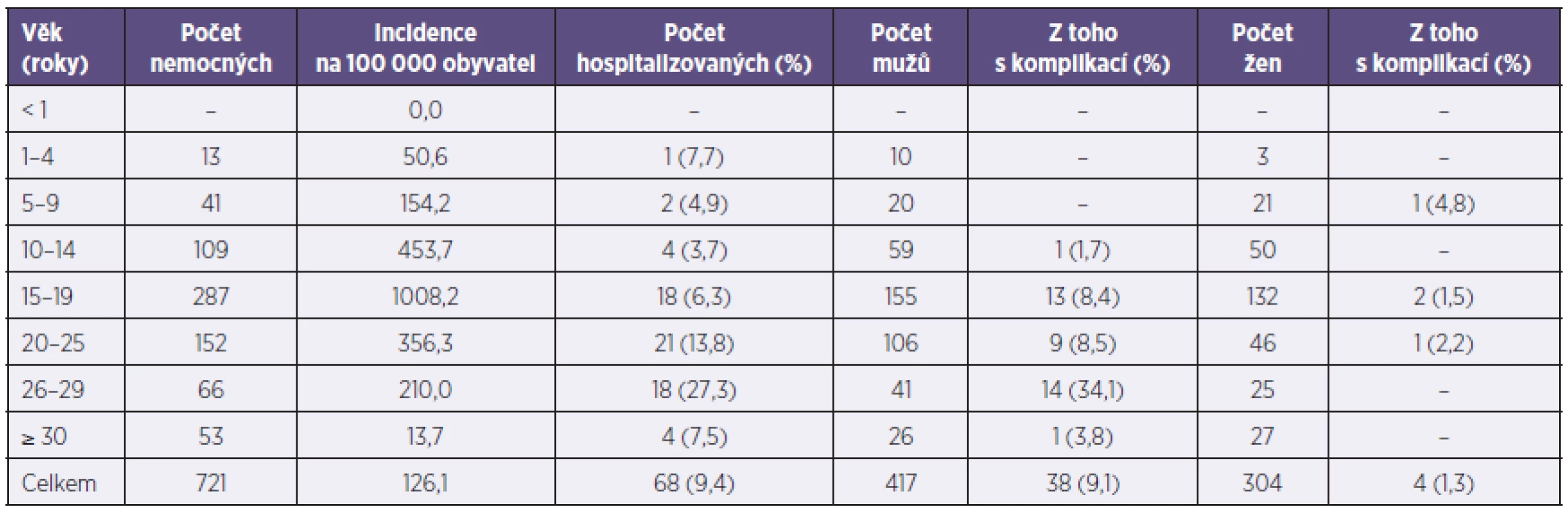
Tab. 2. Výskyt komplikací u hlášených onemocnění příušnicemi (Plzeňský kraj, 2011) Table 2. Complications in mumps cases (Plzeň Region, 2011) 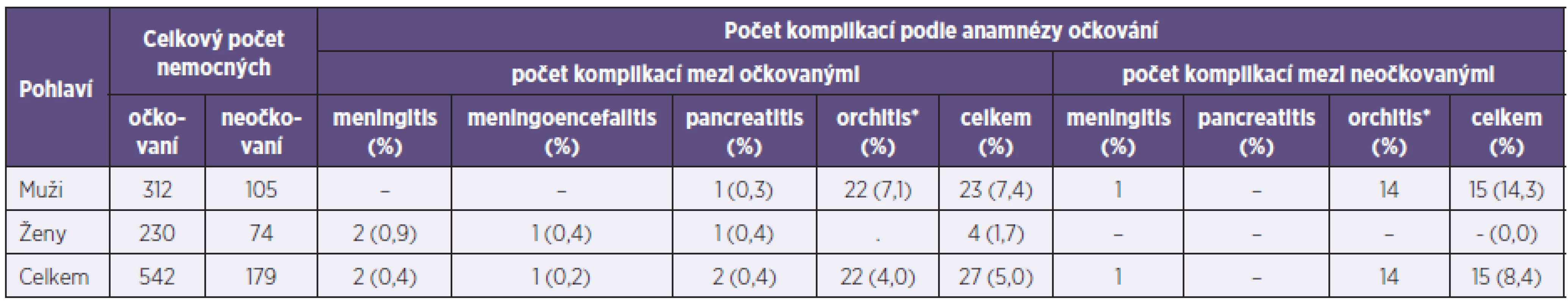
*pouze muži *only men Výskyt onemocnění v Plzeňském kraji vrcholil v 16.–20. kalendářním týdnu, kdy bylo hlášeno 238 onemocnění, tj. 33,0 % z celkového počtu (graf 1). Nemocnost postihla jednotlivé okresy, respektive obce s rozšířenou působností (ORP) velmi rozdílně (graf 2). Nejvíce byl postižen okres Klatovy (nemocnost 449,3/100 000 obyvatel) a ORP Klatovy (573,2), nejméně okres Plzeň-sever (22,8/100 000 obyvatel) a ORP Horšovský Týn (21,0/100 000 obyvatel).
Graf 1. Průběh epidemie příušnic v jednotlivých kalendářních týdnech ve vybraných věkových skupinách (Plzeňský kraj, 2011) Fig. 1. Mumps outbreak in selected age groups by calendar week (Plzeň Region, 2011) 
Graf 2. Nemocnost na příušnice a) v jednotlivých okresech, b) obcích s rozšířenou působností (Plzeňský kraj, 2011) Fig. 2. Mumps incidence/100,000 population a) by district and b) by municipality with extended powers (Plzeň Region, 2011) 
Nemocní pocházeli nejčastěji ze školních kolektivů, zejména ze středních škol – 235 osob, základních a vysokých škol (175, respektive 64) nebo již byli zaměstnáni (137). Z celkového počtu nemocných bylo 542 osob (75,2 %) očkováno – 2 dávky z nich obdrželo 535 nemocných (74,2 %), 7 osob bylo očkováno pouze 1krát (1,0 %). Proočkovanost v jednotlivých věkových skupinách znázorňuje tabulka 3. Z celkového počtu očkovaných byla jako 1. dávka aplikována vakcína Mopavac 294krát, Trivivac (237krát), Priorix (5krát); u 6 osob se nepodařilo název očkovací látky zjistit, z toho 3 byly očkovány v zahraničí. Při analýze termínů vakcinace bylo zjištěno, že průměrný věk při aplikaci 1. dávky byl 17,4 měsíce, medián 16 měsíců, rozpětí 3–61 měsíců; nejčastěji – 122krát – byla podána ve věku 15 měsíců. Druhá dávka byla aplikována 447 dětem (83,6 %) v legislativně schváleném intervalu 6–10 měsíců, 6 (1,1 %) osob bylo očkováno v odstupu kratším než 6 měsíců, 28 (5,2 %) v intervalu 11 měsíců, 40 (7,5 %) v intervalu 12–23 měsíců. Nejdelší zaznamenaný odstup mezi dávkami dosahoval 20,9 roku. V tabulce 3 jsou údaje o proočkovanosti nemocných porovnány s vlastními daty o proočkovanosti populace Plzeňského kraje v jednotlivých věkových skupinách; na základě těchto údajů je propočtena efektivnost očkování [25, 26]. Z hodnotitelných údajů vyplývá, že účinnost očkování 2 dávkami byla pouze 29,6 % v nejvíce postižené věkové skupině 15–19letých.
Tab. 3. Účinnost očkování proti příušnicím (Plzeňský kraj, 2011) Table 3. Mumps vaccine efficacy (Plzeň Region, 2011) 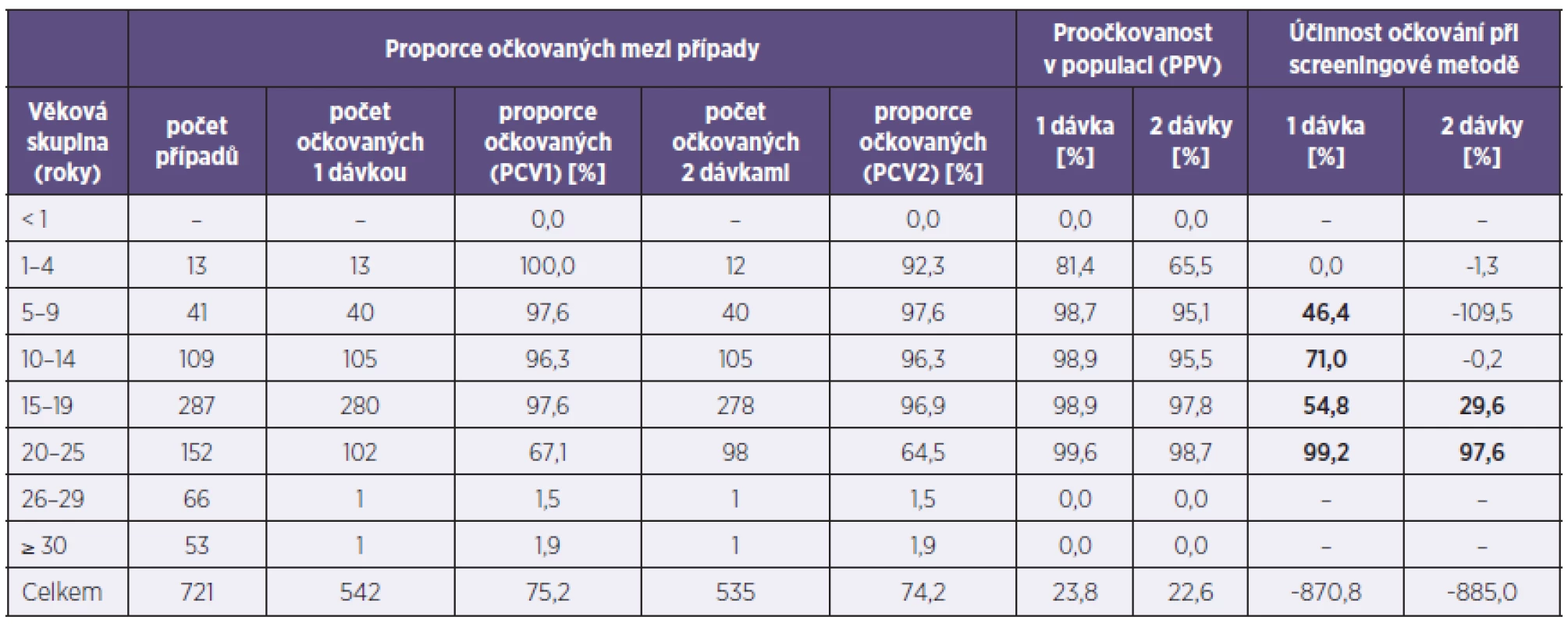
DISKUSE
Během roku 2011 došlo k epidemickému výskytu příušnic ve 3 krajích České republiky. Na podzim roku 2010 zasáhla epidemie Bavorsko [27, 33] – nelze tedy vyloučit částečné rozšíření této infekce z Německa především do sousedících částí Plzeňského kraje, tj. do okresů Klatovy, Domažlice, Tachov. Epidemický výskyt postihl v kraji populaci, která byla proočkována ve vysokém procentu nejen jednou dávkou, ale oběma dávkami. Dlouhodobé kontroly prováděné mezi rokem 1989–2014 v Plzeňském kraji potvrzují u 3letých dětí proočkovanost dvěma dávkami 92,0–99,0 %. Při celostátním sérologickém přehledu 2013 byla zjištěna ve věku 4–18 roků proočkovanost dvěma dávkami 97,9–100,0 % [39]. I ve vysoce proočkované populaci zůstává tedy v každém ročníku určité množství neočkovaných osob. Počet vnímavých v populaci se zvyšuje i o neúspěšně naočkované a po 10–20 letech dochází k zákonitým epidemickým výskytům [5, 6, 9, 31, 35]. Na rozdíl od předvakcinačního období, ve kterém bylo postiženo při těchto epidemiích 10 000–100 000 jedinců, dochází nyní v ČR pouze k menším, lokálním epidemickým výskytům [4, 15, 22]. Svědčí o tom nepřímo i údaje z jednotlivých krajů. Kraje či okresy, které byly postiženy v předchozích epidemiích po zahájení vakcinace, tj. v letech 1994–1996, 2002–2003, 2005–2006 nepatří mezi nejvíce postižené v současnosti a naopak. Podobně jako v jiných zemích nelze vyloučit, že omezením cirkulace divokého viru dochází postupně k oslabení imunity a zejména při těsném kontaktu osob, respektive dětí v některých věkových skupinách může dojít při uplatnění vysoké kontagiozity viru příušnic k prolomení postvakcinační imunity [2, 3]. Tento mechanismus se nepochybně uplatnil v řadě postižených okresů, zejména na Klatovsku. Postiženy byly zejména děti navštěvující základní a střední školy. V těchto kolektivech dochází k opakovanému, těsnému kontaktu, který v souvislosti s mechanismem přenosu urychluje šíření infekce v často přeplněných a špatně větraných prostorách. Při geografickém znázornění rozšíření infekce jsme poprvé u respirační nákazy použili i zobrazení výskytu onemocnění na území jednotlivých obcí s rozšířenou působností. Ukazuje se, že tato analýza umožnuje lepší orientaci než hodnocení situace pouze na okresní úrovni. Obce s rozšířenou působností jsou přirozeným centrem, do kterého docházejí, respektive dojíždějí nejen školní děti, ale i dospělí vzhledem k lepším pracovním příležitostem, vyřizování úředních záležitostí, sportovním i kulturním aktivitám. Pravděpodobnost šíření infekce se zvyšuje nejen při výuce, respektive výkonu práce, ale i při cestování veřejnou hromadnou dopravou. Při podrobnější analýze situace na Klatovsku byly zjištěny i významné rozdíly na úrovni jednotlivých obcí, při tomto postupu ale hrozí zkreslení na základě výskytu výjimečných onemocnění v malých sídlech s několika desítkami obyvatel [14]. Vysokou nemocnost v tomto okrese lze vysvětlit i dlouhodobě nízkou nemocností – poslední epidemický výskyt byl zaznamenán v r. 1988. Významné rozdíly jsme podchytili i na území okresu Plzeň-jih. Výrazně vyšší nemocnost byla zaznamenána na území Stodska a Přešticka, které nebylo postiženo při poslední epidemii v tomto okrese v období 1994–1996. Na Klatovsku, Tachovsku a Domažlicku byla zjištěna vyšší nemocnost na území sousedícím s Německem, které bylo epidemiemi postiženo naposledy ještě v předvakcinačním období.
K nárůstu počtu onemocnění došlo v řadě okresů již v prvních týdnech roku 2011, vrchol epidemie probíhal na přelomu dubna a května, kdy onemocněla třetina všech podchycených osob. V následujících týdnech došlo k ústupu počtu onemocnění. Přestože v kraji nebylo na rozdíl od Ústeckého kraje vyhlášeno mimořádné očkování proti příušnicím, byl tvar epidemické křivky, respektive snižování počtu onemocnění obdobný [17, 34]. Při ústupu epidemie se nepochybně uplatnil vliv začátku letních prázdnin. Po návratu do škol nedošlo již v září k dramatickému nárůstu počtu onemocnění v žádné věkové skupině. Na rozdíl od některých zemí, kde je udáváno rozšíření mezi adolescenty a následné šíření do mladších a starších věkových skupin [31], nebo ze základních škol mezi vysokoškoláky a zpět mezi školáky [2], v Plzeňském kraji došlo k rozšíření nejdříve mezi vysokoškoláky, respektive lidmi ve věkové skupině 20–25letých a následně k šíření do mladších, školních věkových skupin. Krajní věkové skupiny byly při epidemickém výskytu postiženy méně.
Během epidemie nedošlo podobně jako během epidemického výskytu v Bosně a Hercegovině k významně nižšímu výskytu komplikací u očkovaných osob než u neočkovaných [13]. Ve většině obdobných epidemií je ale příznivý vliv očkování na riziko komplikací popisován [7, 18, 31, 35]. Jedním z možných vysvětlení by mohlo být heterogenní uplatnění jednotlivých variant viru bez významu uplatnění věku a předchozí imunologické zkušenosti po očkování, bohužel pro toto tvrzení nejsou k dispozici laboratorní údaje o cirkulujících variantách na našem území [10]. Na rozdíl od průběhu infekce s komplikací se podařilo prokázat příznivý efekt očkování na riziko hospitalizace nejen v celém souboru, ale i při samostatném hodnocení věkové skupiny, která již podléhala pravidelnému očkování.
Podobně jako v jiných zemích jsme i my zaznamenali vyšší nemocnost u chlapců, respektive mužů [7, 12, 13, 29, 31]. Příčiny této převahy nejsou objasněny, ale v některých studiích byly u žen nalezeny vyšší hladiny protilátek. Tyto nálezy by mohly proto svědčit o genetických rozdílech imunitní odpovědi vázané na pohlaví. Určitý vliv mohou ale sehrát i rozdíly v chování obou pohlaví. Analýza přítomnosti protilátek podle pohlaví bohužel při sérologických přehledech nebyla v ČR dosud prováděna.
Na základě vyzkoušené metody jsme se pokusili o hodnocení efektivnosti očkování v souboru nemocných během epidemie. I z literárních údajů je zřejmé, že tato metoda má svá úskalí především v populacích s vysokou proočkovaností [8]. V nejnižších věkových skupinách jsme zaznamenali vyšší proočkovanost u nemocných než v populaci Plzeňského kraje v příslušném věku, zákonitě proto dochází i ke zkreslení údaje o efektivnosti očkování. Zde bohužel nelze vyloučit, že díky oddalování vakcinace je maximální proočkovanosti dosaženo ve vyšším věku než v minulosti. Ve starších věkových skupinách jsme zjistili velmi vysokou efektivnost očkování (97,6 %, respektive 99,2 %), nepodařilo se ale najít postupný pokles účinnosti vakcinace proti příušnicím s věkem, respektive s delším odstupem od očkování. Podobně jako v předchozích epidemiích v ČR byla nejvíce postižena věková skupina 15–19letých a 10–14letých. Postlicenční studie ukázaly u osob očkovaných 2 dávkami vakcíny s kmenem Jeryl Lynn efektivnost vakcinace 66–95% [8, 17, 19, 23]. Bohužel vysoká účinnost potvrzená při klinických studiích nebývá vždy zjištěna během epidemických výskytů – při epidemii mezi holandskými vysokoškoláky byla odhadnuta na 68 %, u rodinných příslušníků nemocných školáků na 67 % [32]. Nižší než očekávaná efektivnost očkování ve věkových skupinách 10–14 a 15–19 let může být v souvislosti se sekundárním selháním vakcinace. Nepřímo to potvrzuje i sérologický přehled z r. 2013, který v těchto věkových kategoriích prokázal nejnižší prevalenci protilátek, tj. 36,6 %, respektive 33,2 % [39]. Dalším možným vysvětlením je intenzivní expozice velkému kvantu viru a možná neshoda mezi vakcinačním genotypem a genotypem cirkulujícím. Protože ale nejsou definovány protektivní hladiny protilátek a protilátky diagnostikované testy ELISA, mají z tohoto hlediska omezenou vypovídající hodnotu, nelze ani na základě našich výsledků či výsledků sérologického přehledu zhodnotit uplatnění jednotlivých faktorů při vzniku epidemie ve vysoce proočkované populaci [17, 19]. Jednoznačně zhodnotit změny efektivnosti očkování v jednotlivých věkových skupinách se nepodařilo ani ve studii případů a kontrol, která byla provedena v rámci této epidemie retrospektivně na Klatovsku [14].
I když anamnestické údaje o termínech očkování nelze považovat za reprezentativní pro celou českou populaci, odpovídají nepublikovaným pozorováním v terénu, ale i výsledkům posledního sérologického přehledu [39]. Provádění očkování je z nejrůznějších důvodů opožďováno stále častěji, v naší studii obdrželo 1. dávku do věku 24 měsíců jen 95,0 % pacientů. Na druhé straně je neakceptovatelné zjištěné, i když výjimečné, očkování již před 9. měsícem života. Ke zvýšení zájmu o dokončení pravidelného očkování vede často až obava z nepřijetí dětí do předškolních zařízení. Zákonitě pak dochází k významnému prodlužování intervalu mezi 1. a 2. dávkou, v řádném intervalu 6–10 měsíců bylo očkováno jen 84,5 % nemocných. V sérologickém přehledu 2013 bylo zjištěno, že ve věku 2 let je proočkováno 2 dávkami pouze 90,4 % a ve věku 3 let 95,8 % dětí [39]. Podle dlouhodobých údajů z Plzeňského kraje proočkovanost 2 dávkami v 3. roce života od r. 1994 nedosahuje dříve běžných 98 %, této důležité hranice pro vznik kolektivní imunity je dosahováno až v 5. roce života. Do jaké míry se ale uplatňují odlišná schémata při vzniku onemocnění, lze jen těžko odhadnout. V této souvislosti je zajímavé zjištění z belgických Flander, kde v letech 2005–2012 byla aplikace 1. dávky opožděna u 32 % dětí – v letech 2012–2013 zde proběhla nepochybně i díky tomu velká epidemie [5, 20]. V řadě zemí se v současnosti přechází na aplikaci 1. dávky trivakcíny již ve 12. měsíci života, při očkování během epidemického výskytu spalniček lze tuto očkovací látku využít i dříve. Mateřské protilátky proti viru příušnic po přirozené infekci rodiček přetrvávají u kojenců jen do věku 4 měsíců, po očkování matek jen 2 měsíce [21]. I z tohoto pohledu je tedy možné posunutí vakcinace do mladší věkové skupiny s respektováním jiných vlastností mateřských protilátek proti původcům zarděnek a spalniček [11]. Celosvětově jednoznačně nevyřešeným problémem je interval mezi aplikací 1. a 2. dávky – v samotné Evropě se pohybuje od 3 měsíců do 12 let. Objektivní údaje o účinnosti očkování v různých schématech jsou navíc zkresleny nejen rozdílnou kvalitou hlášení v jednotlivých zemích, ale i tím, že toto hlášení je (bylo) v některých státech nepovinné. Protekce proti infekci může být podle některých studií snížena nejen aplikací 2. dávky před dovršením věku 2 roků, ale i intervalem mezi dávkami kratším než jsou 4 roky [9]. Jiní autoři naopak doporučují aplikaci vakcíny v 8. a 18. měsíci života [11]. I při respektování nevýhod jsme použitou screeningovou metodou zjistili, že efektivita očkování u osob, které byly očkovány před více než 15 lety, byla velmi vysoká. Je otázkou, do jaké míry k tomu přispělo i to, že tyto osoby byly očkovány ještě v době, kdy se termíny očkování dodržovaly daleko přesněji než v současnosti. Imunita u nejstarších očkovaných osob je nepochybně ovlivněna i jejich delším kontaktem s doznívající plošnou cirkulací divokého viru – do r. 2000 v ČR mezi nemocnými převažovali ještě neočkovaní lidé. Při uvažované změně očkovacího kalendáře je nutné i na základě zjištěných údajů počítat nejen s nedodržováním stanovených termínů vakcinace, ale i s rizikem nižší proočkovanosti ve vyšších dětských věkových skupinách.
Laboratorní vyšetřování suspektních onemocnění potvrdilo, že sérologická diagnostika parotitidy v očkované populaci je velmi obtížná, mj. velmi záleží na načasování odběrů biologického materiálu [16, 17, 30, 38]. Řada dříve očkovaných nemocných nevytváří IgM protilátky, hodně nemocných má zjistitelné IgG protilátky již při prvních příznacích a detekce významného vzestupu těchto protilátek je obtížná. Problémem je i to, že hodně pacientů bylo vyšetřeno jen jedenkrát, u více než poloviny pacientů byla diagnóza stanovena jen na základě klinických nálezů a epidemiologických souvislostí. V letech sporadického výskytu v letech 2008 a 2009 bylo laboratorně v ČR ověřováno 80 % onemocnění [1]. Přímá diagnostika je v ČR využívána zatím zcela výjimečně, zastoupení cirkulujících genotypů je systematicky sledováno až od r. 2012.
Naše studie má určitá omezení, prvním z nich je relativně nízký počet laboratorně potvrzených onemocnění; v zahraničních studiích se procento laboratorně potvrzených onemocnění pohybuje mezi 15–80 % [28, 31]. Druhým omezením je velmi nízký počet neočkovaných osob mezi nemocnými z věkových skupin, které už podléhaly pravidelnému očkování. Tento příznivý fakt z hlediska prevence infekce výrazně omezuje interpretaci získaných odhadů efektivnosti očkování screeningovou metodou, především v mladších věkových skupinách, a brání sledování účinnosti očkování (poklesu imunity) v závislosti na věku, respektive odstupu od posledního očkování. Dalším omezením je, že obdobná analýza epidemie příušnic, včetně rozboru dodržování termínů očkování, nebyla provedena v jiných částech republiky, naše údaje nelze proto zobecňovat pro celou Českou republiku.
ZÁVĚRY
I když nelze vyloučit primární selhávání očkování v důsledku genotypových neshod mezi vakcinačním a cirkulujícím virem, má pravděpodobně rozhodující podíl na opakujících se epidemiích v ČR postupné slábnutí protektivního účinku vakcinace v kombinaci s minimální možností booster efektu. Přestože v posledních letech dochází i ve velmi vysoce proočkovaných populacích k epidemickým výskytům příušnic, je zabezpečení vysoké proočkovanosti dvěma dávkami v současnosti jedinou možnosti, jak udržet dlouhodobě klidnou epidemiologickou situaci s výjimečnými lokálními epidemiemi. Zkušenosti s přeočkováním třetí dávkou nejsou dosud jednoznačné [17].
Do redakce došlo 15. 7. 2015.
Adresa pro korespondenci:
prof. MUDr. Petr Pazdiora, CSc.
Ústav epidemiologie LF UK
Dr. E. Beneše 13
305 99 Plzeň
e-mail: pazdiora@fnplzen.cz
Zdroje
1. Bacci S, Bang H. Mumps surveillance annual report 2009. EUVAC.NET, 2010 : 1–6.
2. Barskey AE, Glasser JW, LeBaron CW. Mumps resurgences in the United States: A historical perspective on unexpected elements. Vaccine, 2009;27(44):6186–6195.
3. Barskey AE, Schulte C, Rosen JB, et al. Mumps outbreak in Orthodox Jewish communities in the United States. N Engl J Med, 2012;367(18):1704–1713.
4. Boxall N, Kubinyiova M, Prikazsky V, et al. An increase in the number of mumps cases in the Czech Republic, 2005–2006. Euro Surveill, 2008;13(16):18842.
5. Braeye T, Linina I, De Roy R, et al. Mumps increase in Flanders, Belgium, 2012–2013: results from temporary mandatory notification and a cohort study among university students. Vaccine, 2014;32(35):4393–4398.
6. Brunell P. The effectiveness of evaluating mumps vaccine effectiveness. Clin Infect Dis, 2007;45(4):467–469.
7. Chen CC, Lu CC, Su BH, et al. Epidemiologic features of mumps in Taiwan from 2006 to 2011: a new challenge for public health policy. World J Pediatr, 2015;11(2):141–147.
8. Cohen Ch, White JM, Savage EJ, et al. Vaccine effectiveness estimates, 2004–2005 mumps outbreak, England. Emerg Infect Dis, 2007;13(1):12–17.
9. Eriksen J, Davidkin I, Kafatos G, et al. Seroepidemiology of mumps in Europe (1996–2008): why do outbreaks occur in highly vaccinated populations? Epidemiol Infect, 2013;141(3):651–666.
10. Gouma S, Sane J, Gijselaar D, et al. Two major mumps genotype G variants dominated recent mumps outbreaks in the Netherlands (2009–2012). J Gen Virol, 2014;95(5):1074–1082.
11. He H, Chen E, Chen H, et al. Similar immunogenicity of measles-mumps-rubella (MMR) vaccine administrated at 8 months versus 12 months age in children. Vaccine, 2014;32(31):4001–4005.
12. Hukic M, Ravlija J, Dedeic Ljubovic A, et al. Ongoing large mumps outbreak in the Federation of Bosnia and Herzegovina, Bosnia and Herzegovina, December 2010 to July 2011. Euro Surveill, 2011;16(35):19959.
13. Hukic M, Hajdarpasic A, Ravlija J, et al. Mumps outbreak in the Federation of Bosnia and Herzegovina with large cohorts of susceptibles and genetically diverse strains of genotype G, Bosnia and Herzegovina, December 2010 to September 2012. Euro Surveill, 2014;19(33):20879.
14. Kubátová A, Pazdiora P, Hutin Y, et al. A mumps outbreak among adolescents highly vaccinated with two doses, Klatovy, Czech Republic, 2011. Abstract book from European Scientific Conference on Applied Infectious Disease Epidemiology, 2014 : 56.
15. Kubinyiova M, Benes C, Prikazsky V, et al. Mumps vaccination in the Czech Republic. Euro Surveill, 2008;13(27):18920.
16. Latner DR, McGrew M, Williams NJ, et al. Estimates of mumps seroprevalence may be influenced by antibody specificity and serologic method. Clin Vaccine Immunol, 2014;21(3):286–297.
17. Latner DR, Hickman CJ. Remembering mumps. PLoS Pathog, 2015;11(5):e1004791.
18. LeBaron CW, Forghani B, Beck C, et al. Persistence of mumps antibodies after 2 doses of measles-mumps-rubella vaccine. J Infect Dis, 2009;199(4):552–560.
19. Lebo EJ, Kruszon-Moran DM, Marin M, et al. Seroprevalence of measles, mumps, rubella and varicella antibodies in the United States population, 2009-2010. Open Forum Infect Dis, 2015;2(1):ofv006.
20. Lernout T, Theeten H, Hens N, et al. Timeliness of infant vaccination and factors related with delay in Flanders, Belgium. Vaccine, 2014;32(2):284–289.
21. Leuridan E, Goeyvaerts N, Hens N, et al. Maternal mumps antibodies in a cohort of children up to the age of 1 year. Eur J Pediatr, 2012;171(8):1167–1173.
22. Lexova P, Limberkova R, Castkova J, et al. Increased incidence of mumps in the Czech Republic in the years 2011 and 2012. Acta Virol, 2013;57(3):347–351.
23. McLean HQ, Fiebelkorn AP, Temte JL, et al. Prevention of measles, rubella, congenital rubella syndrome, and mumps, 2013: summary recommendations of the Advisory Committee on Immunization Practices (ACIP). MMWR Recomm Rep, 2013;62(RR-04):1–34.
24. Mrazova M, Smelhausova M, Sestakova Z, et al. The 2001 serological survey in the Czech Republic – mumps. Cent Eur J Public Health, 2003;11 Suppl:S50–53.
25. Orenstein WA, Bernier RH, Dondero TJ, et al. Field evaluation of vaccine efficacy. Bull World Health Org, 1985;6 : 1055–1068.
26. Orenstein WA, Bernier RH, Hinman AR. Assessing vaccine efficacy in the field, further observations. Epidemiol Rev, 1988;10 : 212–240.
27. Otto W, Mankertz A, Santibanez S, et al. Ongoing outbreak of mumps affecting adolescents and young adults in Bavaria, Germany, August to October 2010. Euro Surveill, 2010;15(50):19748.
28. Park SH. Resurgence of mumps in Korea. Infect Chemother, 2015;47(1):1–11.
29. Rogalska J, Paradowska-Stankiewicz I. Mumps in Poland in 2012. Przegl Epidemiol, 2014;68(2):191–193, 317–318.
30. Rota JS, Rosen JB, Doll MK, et al. Comparison of the sensitivity of laboratory diagnostic methods from a well-characterized outbreak of mumps in New York city in 2009. Clin Vaccine Immunol, 2013;20(3):391–396.
31. Sane J, Gouma S, Koopmans M, et al. Epidemic of mumps among vaccinated persons, The Netherlands, 2009-2012. Emerg Infect Dis, 2014;20(4):643–648.
32. Snijders BE, van Lier A, van de Kassteele J, et al. Mumps vaccine effectiveness in primary schools and households, the Netherlands, 2008. Vaccine, 2012;30(19):2999–3002.
33. Takla A, Bohmer MM, Klinc C, et al. Outbreak-related mumps vaccine effectiveness among a cohort of children and of young adults in Germany 2011. Hum Vaccin Immunother, 2014;10(1):140–145.
34. Trmal J, Kočí J, Šimůnková L, et al. Mumps outbreak in the Ústí administrative region. Zprávy CEM (SZÚ, Praha), 2011;20(6):219–223.
35. Vygen S, Fischer A, Meurice L, et al. Evidence of waning immunity against mumps in vaccinated young adults, France 2013. Abstract book from European Scientific Conference on Applied Infectious Disease Epidemiology, 2014 : 27.
36. WHO. Global status of mumps immunization and surveillance. Wkly Epidemiol Rec, 2005;80(48):418–424.
37. WHO. Mumps virus vaccines. Wkly Epidemiol Rec, 2007;82(7):51–60.
38. WHO. Mumps virus nomenclature update: 2012. Wkly Epidemiol Rec, 2012;87(22):217–224.
39. Zdravotní ústavy Ostrava a Ústí nad Labem. Víceúčelový sérologický přehled (spalničky, příušnice, pertuse, virová hepatitida B) SP 2013, ČR. Zprávy CEM (SZÚ, Praha), 2014;23(suppl. 1):1–152.
Štítky
Hygiena a epidemiologie Infekční lékařství Mikrobiologie
Článek Syndrom toxického šokuČlánek Rejstříky
Článek vyšel v časopiseEpidemiologie, mikrobiologie, imunologie
Nejčtenější tento týden
2015 Číslo 4- Stillova choroba: vzácné a závažné systémové onemocnění
- Perorální antivirotika jako vysoce efektivní nástroj prevence hospitalizací kvůli COVID-19 − otázky a odpovědi pro praxi
- Diagnostika virových hepatitid v kostce – zorientujte se (nejen) v sérologii
- Jak souvisí postcovidový syndrom s poškozením mozku?
-
Všechny články tohoto čísla
- Úloha Streptococcus mutans v orálnom biofilme
- Onemocnění člověka způsobená hantaviry – stále opomíjené zoonózy?
- Imunitní odpověď v patogenezi infekce virem hepatitidy C
- Patogeneze klíšťové encefalitidy a možnosti antivirové terapie
- Syndrom toxického šoku
- Detekce DNA Neisseria meningitidis, Haemophilus influenzae a Streptococcus pneumoniae v klinickém materiálu metodou real-time PCR
- Fekální bakterioterapie v léčbě rekurentní kolitidy způsobené Clostridium difficile na Klinice infekčních chorob Fakultní nemocnice Brno v letech 2010–2014 – prospektivní studie
- Benigní akutní myozitidy u dětí jako komplikace chřipky B a jejich diferenciální diagnostika
- Epidemie příušnic v Plzeňském kraji v roce 2011
- Daniel Růžek a kolektiv: Klíšťová encefalitida
- Rejstříky
- Epidemiologie, mikrobiologie, imunologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Benigní akutní myozitidy u dětí jako komplikace chřipky B a jejich diferenciální diagnostika
- Onemocnění člověka způsobená hantaviry – stále opomíjené zoonózy?
- Syndrom toxického šoku
- Úloha Streptococcus mutans v orálnom biofilme
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



