-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Nehojící se atopický ekzém
Nonhealing atopic eczema
Langerhans Cell Histiocytosis (LCH) is a rare disease with a variable clinical presentation and prognosis. The authors present a case report of 11month old boy with LCH. The patient had skin symptoms from his birth that were considered to be a neonatal toxoalergic rash, and then subsequently, to be a seborhoic dermatitis, atopic eczema and perianal intertrigo. He suffered from recurrent respiratory tract infections and since the age of six months, he had secretion from his both ears, treated as an external otitis. Shortly before the correct diagnosis of LCH was assigned, the patient developed anemia, trombocytopenia and neutropenia. The multi-system LCH also affected other risk organs - liver and spleen. The therapy began with vinblastine and prednisolone according to the international protocols for treatment of LCH. The disease did not responed to standard induction therapy, so an experimental treatment with BRAF inhibitor was commenced with a prompt response and regression of symptoms.
The article focuses on the description of symptoms of LCH with an aim to raise awareness of the disease, to prevent delayed diagnosis, which can happen due to confusion of symptoms of other more common diseases.KEY WORDS:
Langerhans cell histiocytosis, infant, multisystemic form, BRAF V600E, vemurafenib
Autoři: J. Micherová 1; T. Matějek 1; K. Kamarádová 2; J. Bartoňová 3; K. Švojgr 4
Působiště autorů: Dětská klinika LF a FN, Hradec Králové 1; Fingerlandův ústav patologie LF a FN, Hradec Králové 2; Klinika nemocí kožních a pohlavních LF a FN, Hradec Králové 3; Klinika dětské hematologie a onkologie 2. LF UK a FN Motol, Praha 4
Vyšlo v časopise: Čes-slov Pediat 2017; 72 (6): 352-360.
Kategorie: Kazuistika
Souhrn
Histiocytóza z Langerhansových buněk je vzácné onemocnění s variabilními klinickými projevy a prognózou. Autoři prezentují kazuistiku 11měsíčního kojence s histiocytózou z Langerhansových buněk, který měl od narození kožní projevy považované za toxoalergický exantém, později seborhoickou dermatitidu, atopický ekzém a perianální intertrigo. Trpěl na opakované febrilní respirační infekty. Od 6 měsíců věku měl sekreci z obou zvukovodů a krátce před stanovením diagnózy anémii, trombocytopenii a neutropenii. Jednalo se o multisystémovou formu onemocnění s postižením rizikových orgánů (játra, slezina). Byla zahájena chemoterapeutická léčba vinblastinem s prednisonem podle mezinárodních protokolů léčby pro histiocytózu z Langerhansových buněk. Po selhání indukční chemoterapie bylo přistoupeno k experimentální léčbě BRAF inhibitorem při prokázané onkogenní mutaci V600E BRAF genu v nádorové tkáni. Tato léčba vedla k promptní odpovědi ve smyslu regrese orgánového postižení.
Práce se zaměřuje na popis klinického obrazu histiocytózy z Langerhansových buněk s cílem předcházet pozdnímu stanovení diagnózy pro záměnu příznaků s jinými častějšími onemocněními.Klíčová slova:
histiocytóza z Langerhansových buněk, kojenec, multisystémová forma, BRAF V600E, vemurafenibÚVOD
Histiocytóza z Langerhansových buněk (LCH) se řadí mezi histiocytózy, jež tvoří skupinu vzácných hematologických onemocnění s variabilním klinickým obrazem. LCH je způsobena proliferací aberantních buněk, které jsou podobné fyziologicky se nacházejícím antigen-prezentujícím buňkám v kůži, které objevil v roce 1868 Paul Langerhans. Během historie měla LCH řadu názvů: eozinofilní granulom, choroba Hand-Schüller-Christian, choroba Letterer-Siwe mající různý klinický obraz s různým postižením orgánů, dříve souhrnně nazývané také jako histiocytózy X. Zatímco všechny formy LCH mají stejný histopatologický nález, velmi se liší svým klinickým průběhem, od benigního onemocnění postihující jeden orgánový systém (SS-LCH), které může spontánně regredovat, po život ohrožující nebo opakovaně rekurující onemocnění u LCH postihující více systémů (MS-LCH). Pro LCH je patognomická fosforylace signalizačních molekul mitogen-activated protein kinase (MEK) a extracellular signal regulated kinase (ERK) a až v 60 % případů je u dětí v nádorové tkáni nalezena BRAF proto oncogene (BRAF) V600E mutace, která vede k aberantní fosforylaci výše zmíněných molekul. Tato mutace se častěji vyskytuje u pokročilých forem LCH [1, 2]. Z tohoto důvodu se dnes považuje LCH za neoplazii [2]. Pacienti s LCH mají také vyšší prevalenci maligních onemocnění oproti běžné populaci [3]. LCH postihuje všechny rasy bez rozdílu s incidencí okolo 4 případů na milion dětí [4]. V dospělosti se vyskytuje v jedné třetině případů oproti dětské incidenci [3].
Klinická manifestace se liší v závislosti na orgánovém postižení a rozsahu infiltrace. Současně rozlišujeme 3 základní skupiny [5]:
- LCH postihující 1 systém (SS-LCH).
- LCH postihující 2 a více systémů (multisystémová, MS-LCH), bez postižení rizikových orgánů.
- LCH postihující 2 a více systemů (multisystémová, MS-LCH), s postižením rizikových orgánů.
Monosystémové postižení se dále dělí na unifokální a multifokální formu. Nejčastěji se u monosystémové LCH jedná o solitární osteolytickou kostní lézi, dříve označovanou jako eozinofilní granulom [4, 6–9]. Typickou lokalizací je lebka, femur, žebra, obratle a humerus [4]. V menší míře se vyskytuje izolované postižení kůže, hypofýzy, plic, jater nebo lymfatických uzlin. V případě multisystémového postižení, které se vyskytuje ve 45 % všech LCH, se opět nejčastěji jedná o postižení skeletu a dále postižení kůže a sliznic, lymfatických uzlin, jater, sleziny, kostní dřeně, plic a centrálního nervového systému (CNS) – nejčastěji dochází k postižení stopky hypofýzy, jejímž projevem je diabetes insipidus, vzácněji se můžeme setkat s tumorózní nebo neurodegenerativní formou CNS LCH. Mezi rizikové orgány patří játra, slezina a hematopoetický systém [3, 4, 5, 7, 9–11], tyto orgány bývají nejčastěji zasaženy u nejmladších dětí (v průměru ve věku okolo 7 měsíců), dříve se tato forma LCH nazývala chorobou Letterer-Siwe [11]. Plíce se již mezi rizikové orgány neřadí, jejich postižení nemělo vliv na prognózu onemocnění. Plicní postižení se může vyskytovat izolovaně, a to typicky v mladém dospělém věku a je spojené s kouřením [5].
Diagnostika je založena na klinickém nálezu a histologickém vyšetření tkáně postiženého místa. Histologicky nacházíme heterogenní kolekce Langerhansových buněk s eosinofily, neutrofily, malými lymfocyty a makrofágy (které můžou formovat mnohojaderné obrovské buňky) [4, 10]. Imunohistochemicky je patognomický průkaz CD1a, CD207 (langerin) a S100 povrchových antigenů. Více jak 50 % případů LCH nese mutaci BRAF V600E v nádorové tkáni.
Léčba se řídí mezinárodními protokoly pro léčbu LCH stanovené Histiocytární společností, aktuálně 4. verzí (LCH–IV) z roku 2008 [2, 5, 10]. Používají se různé léčebné modality. U solitárních lézí SS-LCH postihující skelet většinou postačuje kyretáž ložiska, případně s lokální aplikací kortikoidů, a observace. U multifokální SS-LCH postihující skelet nebo při postižení tzv. speciálních kostí (orbita, mastoid, temporální a/nebo sphenoidální kost) je nutná systémová léčba, protože je zde vysoké riziko recidivy a případně rozvoj DI-CNS LCH a potenciálně další postižení mozku [3, 4, 7, 9, 10]. V případě kožního postižení při SS-LCH lze s efektem využít lokálních aplikací kortikoidů [3, 6, 10, 12] nebo chlormethinu [10] či psoralenů [6, 12].
MS-LCH vyžaduje systémovou léčbu vždy, u všech forem LCH se podle protokolu LCH-IV pokaždé zahajuje terapie kombinací vinblastin, prednison. První přešetření a hodnocení odpovědi na léčbu se provádí po 6 týdnech indukční léčby a podle odpovědi se volí další postup. Ve vzácných případech, pokud dochází k progresi LCH v rizikových orgánech (active disease worse), se může přistoupit k salvage (záchranné) terapii, kde lze použít velmi intenzivní chemoterapii cladribin, cytosin-arabinosid a dále případně alogenní transplantaci kostní dřeně nebo i další terapeutické postupy (clofarabin, cladribin v monoterapii a podobně). Nově lze experimentálně vyžít BRAF inhibitory (vemurafenib/dabrafenib), pokud je v nádorové tkáni nalezena mutace BRAF V600E.
KAZUISTIKA
Jedenáctiměsíční chlapec s nevýznamnou rodinnou anamnézou se narodil z druhého fyziologického těhotenství, v termínu, poporodní adaptace byla nekomplikovaná, byl plně kojený. Krátce po narození se objevil nespecifický exantém na hrudníku považovaný za novorozenecký toxoalergický exantém, který ale přetrvával a postupně asi od 1 měsíce věku se objevila domnělá seborhoická dermatitida ve kštici a za ušními boltci. V 6 týdnech věku prodělal první respirační infekt, od té doby trpěl na kašel. Od 4 měsíců věku byl sledován alergologem s pracovní diagnózou atopický ekzém, který se vyskytoval v oblasti pod krkem, v axilách, ojediněle na zádech a hlavně v podbřišku v oblasti pod plenkou a v tříslech. Nebylo zaznamenáno svědění. Dítě trpělo na bolestivé perianální intertrigo, které postupně progredovalo i přes lokální léčbu. Přechodně se kožní nález zlepšil po kortikoidní masti. Prick kožními testy byla zjištěna alergie na bílkovinu kravského mléka, pšeničnou mouku a arašídy. Vyloučením alergenů matkou ve stravě nedošlo ke zlepšení stavu.
Ve věku 6 měsíců byl léčen praktickým lékařem antibiotiky pro zhoršený kašel a febrilie. Matka v té době také přestala dítě kojit, došlo k výraznému zhoršení nálezu na kůži. Pro zapáchající sekreci z obou uší byl vyšetřen na ORL, lékař ordinoval lokální antibiotické kapky, na kterých sekrece mírně ustoupila. Ve věku 8 měsíců prodělal další horečnatý infekt pod obrazem akutní tonzilofaryngitidy, byl týden léčen antibiotiky, nově se objevily afty v dutině ústní.
V 9 a 11 měsících věku byl hospitalizován ve spádové nemocnici pro opětovné febrilní respirační infekty – zhoršení kašle, horečky, mírnou serózní rýmu a petechie na kůži, hlavně v oblasti obličeje, ale i v místech „ekzému“. Z laboratorního nálezu byly přítomny při obou hospitalizacích lehce zvýšené parametry zánětu (CRP 33…30 mg/l), anémie (Hb 93...83 g/l, střední objem erytrocytů MCV min. 72,5 fl). Při prvním pobytu byla patrná trombocytopenie (min. 79 tis./µl) a neutropenie (absolutní počet neutrofilů min. 750/µl) s postupnou normalizací počtu trombocytů a neutrofilů během 2 měsíců. RTG plic bylo s normálním nálezem. Sérologie CMV, EBV, Mycoplasma pneumoniae, Chlamydia pneumoniae a Parvovirus B19 i kultivace z krku byly negativní, byl opět léčen antibiotiky.
Na naši kliniku do Hradce Králové byl pacient odeslán praktickým lékařem pro trvající subfebrilie, kožní nález a celkově neutěšený klinický stav. V 11 měsících psychomotorický vývoj odpovídal věku, na váze prospíval, rostl dobře, dosud nebyl očkován z důvodu opakovaných infektů a „atopického ekzému“ na doporučení alergologa.
Při přijetí dominoval nález olupující se dermatitidy hnědorůžové barvy za oušky, zarůžovění a olupování v axilách, růžová olupující se ložiska pod plenkou v podbřišku, drobné papulky růžovohnědé barvy v tříslech a bolestivé intertrigo perianálně s erozemi. Na trupu mezi lopatkami a v křížové oblasti byly patrné reziduální odhojující se projevy. V místech kožního postižení a v obličeji byli patrné petechie (obr. 1, 2, 3). Hmatná byla játra 4 cm pod žeberní oblouk a slezina. Ostatní somatický nález byl fyziologický.
Obr. 1. Olupující se dermatitida hnědorůžové barvy za oušky jako projev LCH u 11měsíčního kojence. Fig. 1. The shelling dermatitis of brown pink colour behind ears as a symptom of Langerhan´s cell histiocytosis in 11-month old infant. 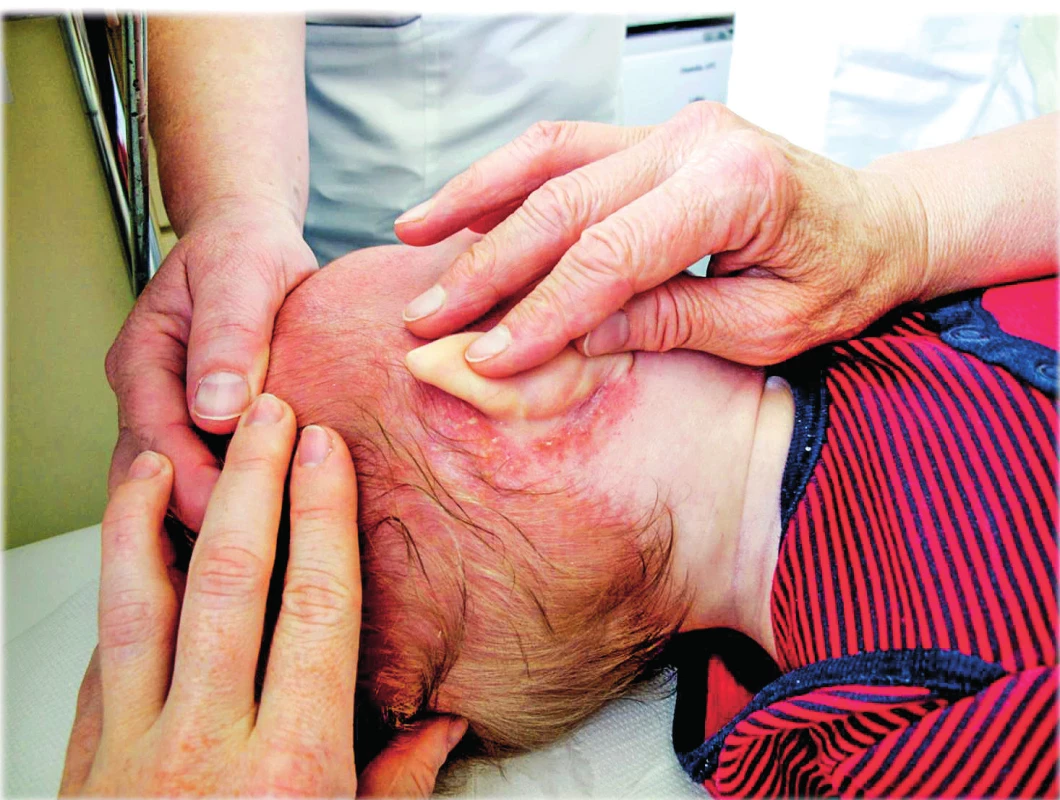
Obr. 2. Olupující se ložiska dermatitidy pod plenkou v podbřišku, drobné papulky v tříslech jako projev LCH u 11měsíčního kojence. Fig. 2. The shelling dermatitis under the diaper and small papules in both groins as a symptom of Langrehans´s cell histiocytosis in 11-month old infant. 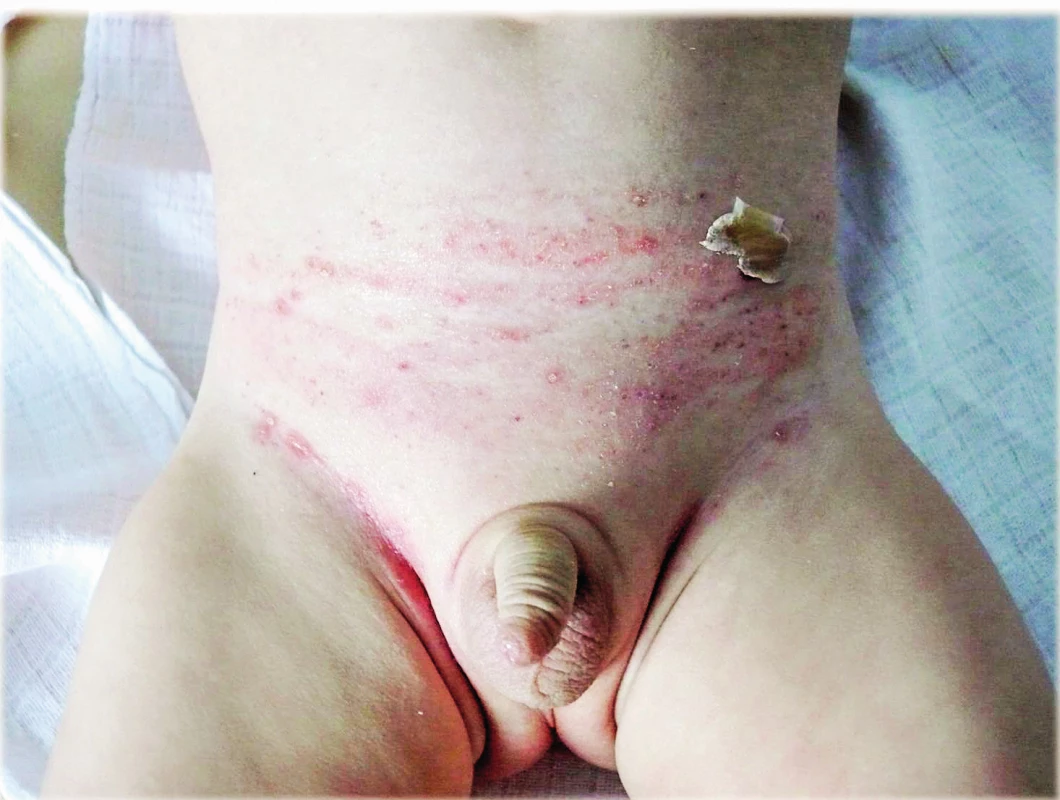
Obr. 3. Úporné nehojící se intertrigo s četnými slizničními erozemi jako projev LCH u 11měsíčního kojence. Fig. 3. Severe nonhealing intertrigo with many skin erosions as a symptom of Langerhan´s cell histiocytosis in 11-month old infant. 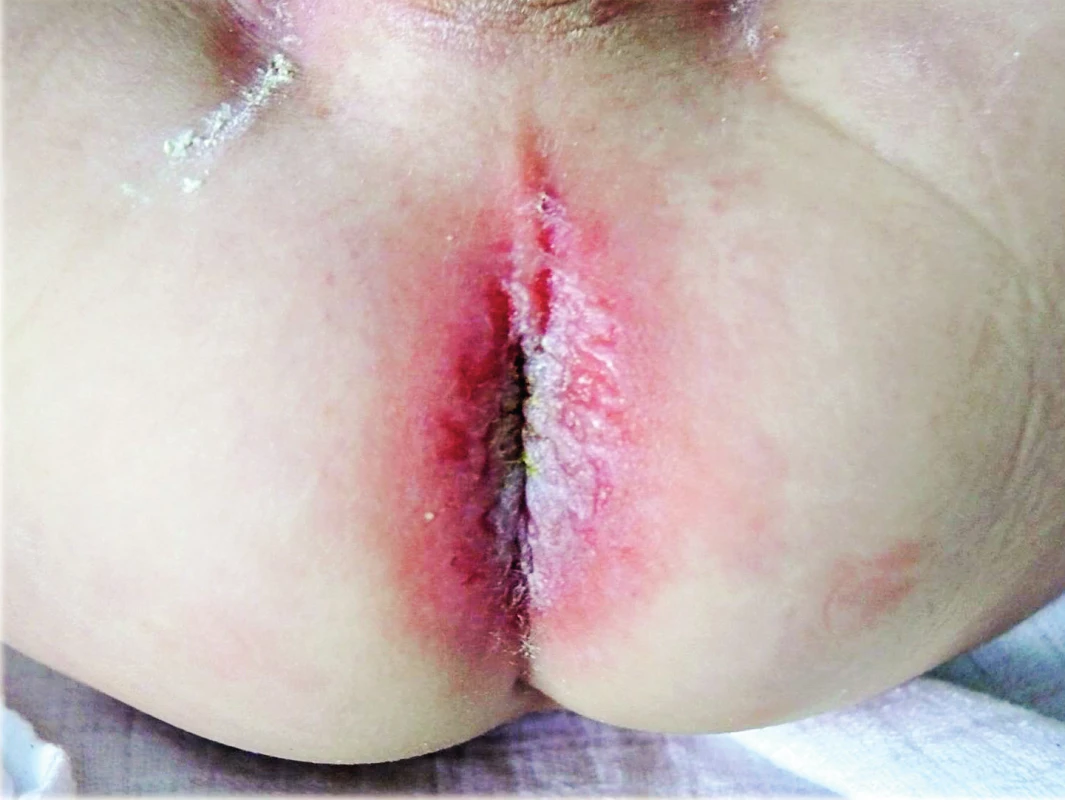
Na UZ břicha byla verifikována homogenní hepatosplenomegalie. Během pobytu z provedených laboratorních vyšetření byly mírně zvýšené parametry zánětu (CRP 30 mg/l, FW 40/) a anémie (Hb 82 g/l, MCV 69 fl), ostatní laboratorní parametry byly v mezích normy včetně transamináz, hladiny albuminu a koagulačního vyšetření. Pro silné klinické podezření na LCH byla provedena kožní biopsie, která prokázala masivní infiltraci Langerhansovými buňkami (obr. 4, 5) se silnou expresí CD1a antigenu (obr. 6) a slabší pozitivitou S100 antigenu (obr. 7).
Obr. 4. Kožní biopsie při barvení hematoxylin-eosinem, 100x zvětšeno, hyperkeratóza s hnisavou krustou a infiltrací nádorovými elementy. Fig. 4. The skin biopsy, hematoxylin eosin staining, 100x enlargement, hyperkeratosis with purulent crust nad infiltration of tumorous elements. 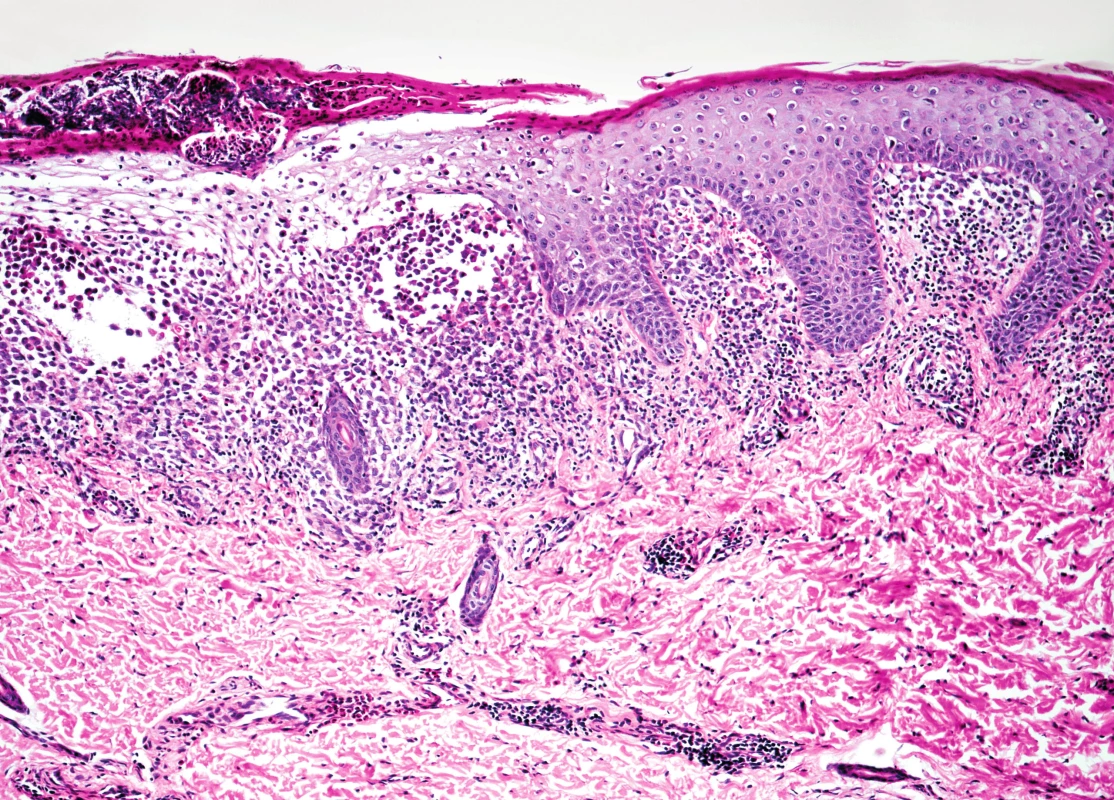
Obr. 5. Kožní biopsie při barvení hematoxylin-eosinem, 400x zvětšeno, detail na nádorové elementy: eozinofilní cytoplazma, ledvinovité jádro, vícejaderné elementy, příměs eozinofilů při spodině. Fig. 5. The skin biopsy, hematoxylin eosin staining, 400x enlargement, a detail of tumorous elements: eosinophilic cytoplasm, kidney-shape nucleus, multinucleus elements, eosinophils in the buttom. 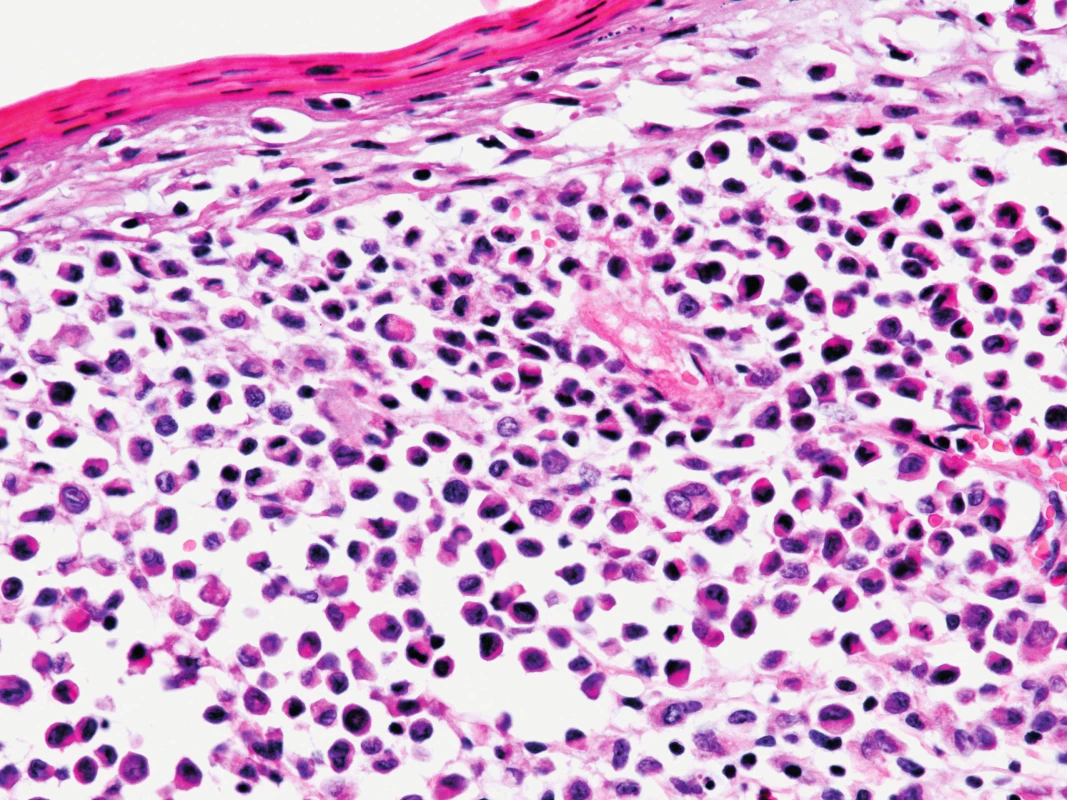
Obr. 6. Pozitivní imunohistochemický průkaz CD1a antigenu v nádorových buňkách, 200x zvětšeno. Fig. 6. Positive imunnohistochemical demonstration of CD1 antigen in tumorous cells, 200x enlargement. 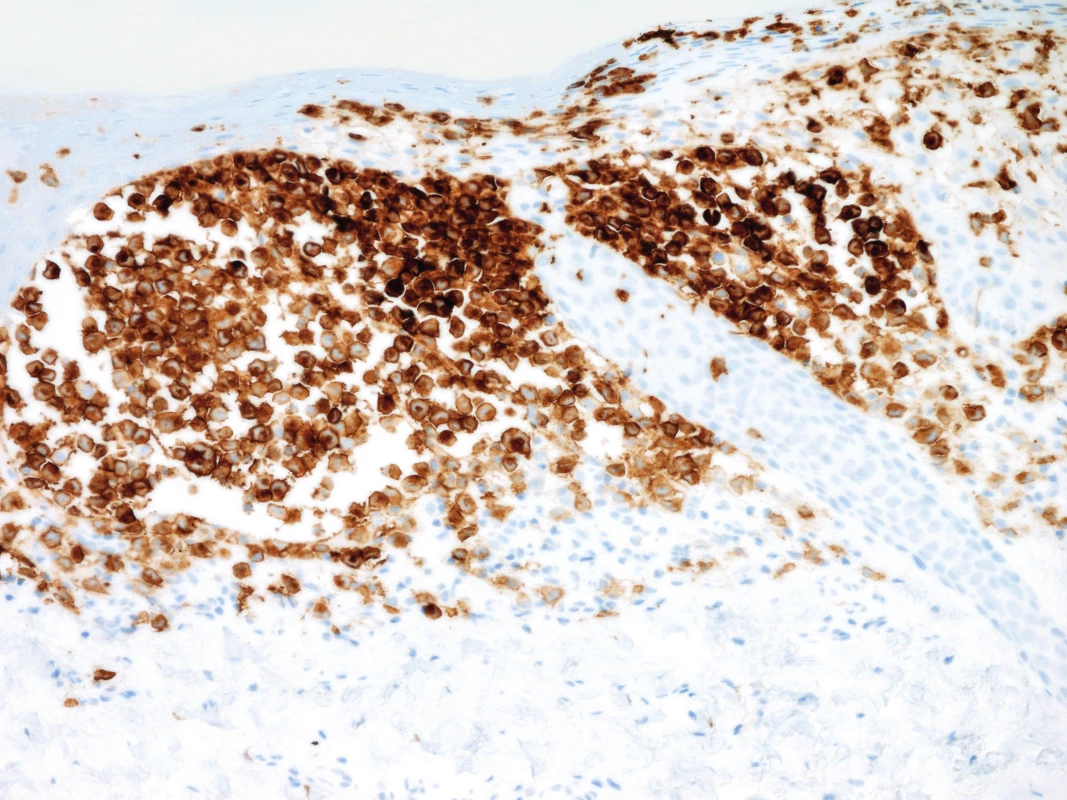
Obr. 7. Pozitivní imunohistochemický průkaz S100 povrchového antigenu v nádorových buňkách, 200x zvětšeno. Fig. 7. Positive imunohistochemical demonstration of S100 surface antigen in tumorous cells, 200x enlargement. 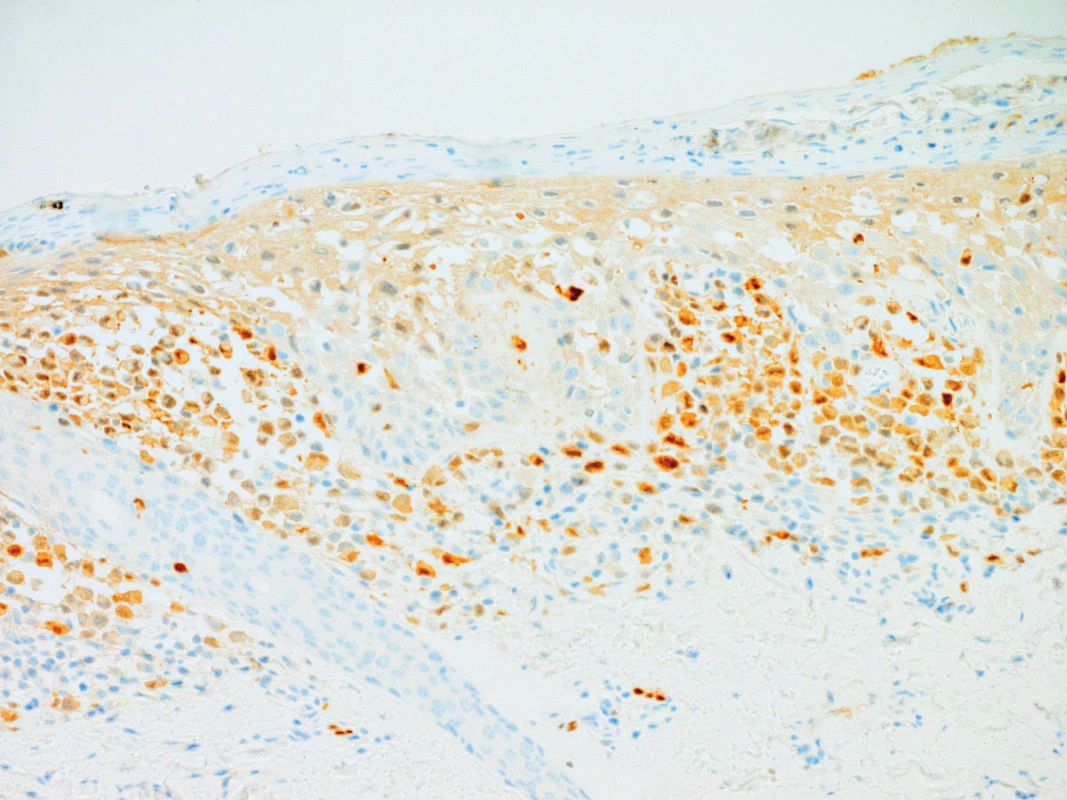
Dítě bylo přeloženo na Kliniku dětské hematologie a onkologie 2. lékařské fakulty a a Fakultní nemocnice v Praze-Motole, kde byla zahájena léčba podle protokolu LCH-IV pro multisystémovou formu onemocnění s postižením rizikových orgánů (játra, slezina) kombinací vinblastin a prednison. Po 6 týdnech indukční léčby se zlepšil nález na kůži, ale progredovalo orgánové postižení, nově navíc i s postižením kostní dřeně. Během léčby bylo dítě ve velmi těžkém stavu, mělo opakované katetrové sepse a bylo prakticky na kontinuální antibiotické léčbě se závislostí na pravidelném podávání krevních derivátů při progredujícím onemocnění s dysfunkcí jater a útlumem krvetvorby. Stav byl hodnocen jako „active disease worse“ (aktivní zhoršená choroba) a po konzultacích s centrem Histiocytární společnosti a protokolu LCH-IV ve Vídni byla zahájena experimentální cílená biologická léčba BRAF inhibitorem (účinná látka vemurafenib, firemní název Zelboraf) při prokázané onkogenní mutaci V600E BRAF genu v nádorové tkáni. Po zahájení této terapie došlo k promptnímu zlepšení stavu v řádu dní, ústupu hepatosplenomegalie a dítě bylo propuštěno domů.
Během ambulantního sledování bylo v pořádku, na váze prospívalo, vemurafenib tolerovalo s mírnými obtížemi ve smyslu svědivé kožní vyrážky jako projev kožní toxicity léku a subklinické hypotyreózy vyžadující substituci euthyroxem. Po třech měsících od zahájení experimentální léčby došlo k relapsu LCH vyžadující navýšení dávky vemurafenibu. Dítě bylo indikováno k alogenní transplantaci kostní dřeně od nepříbuzného dárce a toho času je krátce po transplantaci.
DISKUSE
LCH je nejčastější histiocytózou v dětském věku [13]. Jedná se o proliferaci aberantních dendritických buňek, patognomicky mající fosforylovaný MEK a ERK signalizační proteiny. U více jak 50 % pacientů nacházíme mutaci BRAF V600E. Klinická manifestace LCH je velice různorodá, od rychle progredujícího fatálního multiorgánového selhání přes chronický průběh až po zcela benigní spontánně regredující proces [11].
Osteolytické kostní léze (mohou být bolestivé s přilehlou zánětlivou reakcí měkkých tkání) jsou celkově nejčastějším projevem LCH, vyskytující se izolovaně nebo multifokálně (typicky na lebce). Windebank uvádí, že v případě multisystémové formy LCH u kojenců s postižením rizikových orgánů je zpravidla skelet nepostižen [11]. Stejně tomu bylo i u našeho pacienta, provedené RTG vyšetření neprokázalo postižení skeletu. U LCH s postižením rizikových orgánů nalézáme BRAF V600E mutaci až v 90 % případů [1], která byla prokázána i u našeho chlapce.
Projevy LCH na kůži jsou variabilní. U novorozenců a mladších kojenců se obvykle jedná o žlutohnědé až nafialovělé olupující se papuly či vezikuly postihující jakoukoliv část těla, nejčastěji trup [12]. Pokud je léze solitární, jde o benigní formu a projevy s nejvyšší pravděpodobností vymizí během prvního roku života bez léčby. Nicméně kožní projevy po 18. měsíci života se pojí s přítomností MS-LCH v 95 % případů [2]. V této věkové kategorii často připomíná ekzematózní projevy a seborhoickou dermatitidu a je za ně mylně považováno, může imitovat kvasinkové či bakteriální infekce ovšem většinou bez průkazu mikrobiologického agens, nejedná-li se o bakteriální superinfekci. Léze mohou být také erozivní nebo hemoragické, s petechiemi, které se nejvíce vyskytují v intertriginózních oblastech a v podbřišku v oblasti pod plenkovou „gumou“ [13, 14]. Kožní projevy u chlapce byly svou lokalizací a projevy charakteristické pro LCH, nicméně byly považovány za seborhoickou dermatitidu a atopický ekzém.
Další typický příznak kožní formy LCH je externí otitida, která se u chlapce objevila kolem 6 měsíců věku. Postižení sliznice dutiny ústní se projevuje ulceracemi, gingivitidou a někdy předčasnou erupcí dočasných molárů a zároveň jejich rychlou ztrátou, což může být i první příznak LCH a jedná se ve většině případů o multisystémovou formu onemocnění [10], což odpovídalo našemu případu až na potíže s denticí.
Změny v krevním obraze pozorujeme při postižení kostní dřeně. Dochází k útlumu krvetvorby nebo vystupňované hemofagocytóze histiocyty. V našem případě mělo dítě anémii, anamnesticky trombocytopenii a neutropenii.
Při postižení jater vídáme elevaci transamináz, hypoalbuminémii a prodloužení koagulačních časů, naše dítě mělo při postižení jater zpočátku tyto parametry v normě, ale v průběhu neúspěšné indukční léčby se funkce jater významně zhoršila. Potřeboval pravidelné transfuze mražené plazmy k udržení hladiny albuminu. V případě infiltrace lymfatických uzlin se nejčastěji jedná o krční uzliny, které u chlapce postiženy nebyly.
Celkově se MS-LCH s postižením rizikových orgánů projevuje neprospíváním, horečkami a opakovanými respiračními infekcemi při nedostatečné obranyschopnosti na úkor chronického zánětlivého procesu, projevující se dále trvale nespecifickým zvýšením parametrů zánětu [3]. Chlapec měl v době diagnózy typické celkové projevy MS-LCH s postižením rizikových orgánů.
Při podezření na postižení plic je nutné doplnit HRCT (počítačová tomografie s vysokým rozlišením), zachycující charakteristický obraz mnohočetných nodularit a cyst spíše ve středních a horních partiích plic projevující se neproduktivním kašlem, dušností a horečkami. Vzhledem k chronickému kašli se v našem případě nabízelo plicní postižení, které ale bylo HRCT vyšetřením vyloučeno.
Postižení centrální nervové soustavy se nejčastěji projevuje vznikem diabetes insipidus při infiltraci zadní hypofýzy, může předcházet dalším projevům LCH. Není-li diabetes insipidus přítomen v době diagnózy, je nutné pacienta bedlivě sledovat z možných projevů a kontrolovat pravidelně specifickou hmotnost nebo osmolaritu moči. Diabetes insipidus se u MS-LCH vyskytuje asi ve 30 % případů, u poloviny pacientů je přítomen při diagnóze, u druhé poloviny se objevuje následně [11]. Další komplikací pokročilé formy LCH může být panhypopituitarismus při destrukci nebo infiltraci přední hypofýzy. Nejzávažnějším projevem CNS-LCH je neurodegenerace, která se rozvine u 2–4 % pacientů s LCH. Extrémně vzácné je postižení gastrointestinální projevující se průjmy a malabsorpcí.
Prognóza multisystémové formy je různá, obecně se udává cca 5% mortalita u postižení bez rizikových orgánů [5] a přibližně 20% mortalita u postižení s rizikovými orgány. Při selhání indukční terapie je šance na přežití pod 30 % [2].
Předpokládaný pozitivní vliv nové léčby BRAF inhibitory na prognózu pacienta bude muset být teprve potvrzen klinickou studií, která je v současnosti ve fázích přípravy. Léčba se vyvinula na základě klinických zkušeností s léčbou melanomů u dospělých pacientů při stejné onkogenní mutaci BRAF V600E. Naneštěstí všichni pacienti zpočátku odpovídající na léčbu vyvinuli později rezistenci a prodělali relaps onemocnění. V prozatím experimentální léčbě LCH získaná rezistence k BRAF inhibitoru zatím nebyla zaznamenána a odpověď na léčbu se udává ve 43 %. Závažný nežádoucí účinek léků je výskyt skvamocelulárního karcinomu nebo melanomu [17]. Pro častou nesnášenlivost léku (svědivé kožní projevy) se někdy musí redukovat terapeutická dávka [10, 15, 16]. Chlapec zareagoval na tuto experimentální léčbu výrazným promptním zlepšením stavu se zatím únosnou toxicitou (svědivá kožní vyrážka, subklinická hypotyreóza). Nicméně doba trvání terapeutické odpovědi k vemurafenibu v léčbě LCH není dosud známa a stejně tak není zřejmé, zda léčba povede k dosažení trvalé remise onemocnění [2]. Dosud jediný popsaný případ podávání vemurafenibu u kojence pro MS-LCH vedl po 10 měsících užívání k remisi onemocnění [18].
Kolem 50 % pacientů s MS-LCH prodělá relaps onemocnění, nejčastěji v době prvních dvou let po diagnóze [3]. Zhruba polovina vyléčených pacientů má trvalé pozdní následky onemocnění. Obvykle se jedná o pacienty s multisystémovým onemocněním a opakovanými recidivami LCH. Časté jsou ortopedické komplikace, senzorická sluchová porucha, již zmiňovaný diabetes insipidus, deficit růstového hormonu, panhypopituitarismus, vzácněji jaterní cirhóza a selhání jater, plicní fibróza a/nebo neurodegenerativní onemocnění [5, 6].
ZÁVĚR
Histiocytóza z Langerhansových buněk je vzácné, často pozdě diagnostikované onemocnění v dětském věku, které má variabilní, ale charakteristické klinické projevy. Nejčastějším postižením je skelet, manifestující se osteolytickými kostními lézemi. Kožní projevy u kojenců a batolat jsou obvykle prvními projevy onemocnění a podobají se seborhoické dermatitidě a atopickému ekzému a často se za ně považují, ačkoliv lokalizace za ušními boltci, v podbřišku, tříslech a perianálně jsou typické pro histiocytózu z Langerhansových buněk. Charakteristická je sekrece ze zvukovodů a postižení dutiny ústní, v případě multisystémové formy onemocnění jsou to hepatosplenomegalie, opakované respirační infekty, febrilie a neprospívání. Laboratorní nález vykazuje nespecificky zvýšenou zánětlivou aktivitu a různou míru pancytopenie.
Prognóza onemocnění je různá, v případě multisystémové formy s postižením rizikových orgánů a špatnou odpovědí na iniciální léčbu se mortalita pohybuje až kolem 80 %. Čas ukáže, zda zavedení nové léčebné metody pomocí BRAF inhibitorů povede ke zlepšení přežití a kvality života pacientů či bude nutné hledat a zkoušet nové cílené terapie.
Došlo: 19. 4. 2017
Přijato: 8. 8. 2017
MUDr. Jana Micherová
Dětská klinika LF a FN
Sokolská 581
500 05 Hradec Králové
e-mail: jana.micherova@seznam.cz
Zdroje
1. H’eritier S, Emile J, Barkaoui M, et al. BRAF mutation correlates with high-risk Langerhans cell histiocytosis and increased resistance to first-line therapy. J Clin Oncol 2016; 34 (25): 3023–3030. doi: 10.1200//JCO.2015.65.9508.
2. Hutter C, Minkov M. Insights into the pathogenesis of Langerhans cell histiocytosis: the development of targeted therapies. Immunotargets Ther 2016 Oct; 12 (5): 81–91.
3. Morimoto A. Recent advances in Langerhans cell histiocytosis. Pediatr Int 2014; 56 : 451–461.
4. McClain KL, Boxer LA, Park JR, et al. Clinical manifestations, pathologic features, and diagnosis of Langerhans cell histiocytosis. https://www.uptodate.com/contents/clinical-manifestations-pathologic-features-and-diagnosis-of-langerhans-cell-histiocytosis, 2016.
5. Minkov M, Rodriguez-Galindo C. LCH-IV International Collaborative Treatment Protocol for Langerhans Cell Histiocytosis. https://histiocytesociety.org/pages/2011-hs-lch-iv.
6. Jarkovská R, Timr P. Histiocytózy. Pediatr praxi 2013; 14 (5): 303–306.
7. Ladisch S. Langerhans cell histiocytosis. In: Nelson´s Textbook of Pediatrics. 11th ed. Philadelphia: Saunders, 2015 : 2484.
8. Lebl J, Janda J, Pohunek P, Starý J. Histiocytóza z Langerhansových buněk. In: Klinická pediatrie. Praha: Galén, 2012 : 579–580.
9. Lanzkowsky P. Langerhans cell histiocytosis. In: Manual of Pediatric Hematology and Oncology. 5th ed. Elsevier, 2011 : 567–585.
10. Haupt R, Minkov M, Astigarraga I, et al. Langerhans cell histiocytosis (LCH): Guideline for diagnosis, Clinical work-up, and treatment for patients till the age of 18 years. Pediatr Blood Cancer 2013, 60 : 175–184.
11. Windebank K, Nanduri V. Langerhans cell histiocytosis. Arch Dis Child 2009; 94 : 904–908. http://adc.bmj.com.
12. Morren M, Vanden Broecke K, Vageebergen L, et al. Diverse cutaneous presentations of Langerhans cell histiocytosis in children : A retrospective cohort study. Pediatr Blood Cancer 2016; 63 : 486–492.
13. Merglová V, Hrušák D, Boudová L, et al. Langerhans cell histiocytosis in childhood - Review, symptoms in the oral cavity, differential diagnosis and report of two cases. Journal of Cranio-Maxillofacial Surgery 2014; 42 : 93–100.
14. Simko S, Garmezy B, Abhyankar H, et al. Differentiating skin-limited and multisystem Langerhans. J Pediatr 2014; 165 (5): 990–996.
15. Haroche J, Cohen-Aubart F, Jean-Francois E, et al. Dramatic efficiency of vemurafenib in both multisystemic and refractory Erdheim-Chester disease and Langerhans cell histiocytosis harboring the BRAF V600E station. Blood 2013; 121 : 1495–1500. htpp://dx.doi.org/10.1182/blood-2013-07-446286.
16. Heaney LM. Saving orphans: BRAF targeting of histiocytosis. Blood 2013; 121 : 1487–1488. http://dx.doi.org/10.1182/blood-2013 -01-475962.
17. Egeler RM, Katewa S, Leenen P, et al. Langerhans cell histiocytosis is a neoplasm and consequently its recurrence is relapse. Pediatr Blood Cancer 2016; 63 (10): 1704–1712. doi: 10.1002/pbc.26104
18. Héritier S, Jehanne M, Leverger G, et al. Vemurafenib use in infant for hight risk langerhans cell histiocytosis. JAMA Oncol 2015; 1 (6): 836–838. doi: 10.1001/jamaoncol.2015.0736.
Štítky
Neonatologie Pediatrie Praktické lékařství pro děti a dorost
Článek vyšel v časopiseČesko-slovenská pediatrie
Nejčtenější tento týden
2017 Číslo 6- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Stillova choroba: vzácné a závažné systémové onemocnění
-
Všechny články tohoto čísla
- Profesor MUDr. László Kovács, DrSc., MPH – spomienka
- Vzpomínka na profesora László Kovácse, DrSc., MPH
- Volumometrické korekcie vertebrálnych DXA scanov u detí s juvenilnou idiopatickou artritídou
- Vrodená cysta hrtana – zriedkavá príčina život ohrozujúcej obštrukcie horných dýchacích orgánov
- Holoprosencefalie
- Elektronická evidence tržeb z pohledu lékaře a pacienta
- Nehojící se atopický ekzém
- Asistovaná reprodukce a preimplantační diagnostika: etické problémy zůstávají a nové vznikají
- Specifika péče o děti narozené po asistované reprodukci
- Emoční a psychosociální situace dítěte s těžkým postižením a jeho rodiny
- Odporúčania pre pohybovú aktivitu detí a mládeže na Slovensku (6–18 rokov)
- Diskuse
- 28. kongres ČLS JEP – „purkyňovský“
- Česko-slovenská pediatrie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Holoprosencefalie
- Odporúčania pre pohybovú aktivitu detí a mládeže na Slovensku (6–18 rokov)
- Nehojící se atopický ekzém
- Specifika péče o děti narozené po asistované reprodukci
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



