-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Klinický případ: Erytematopapuloskvamózní postižení obličeje
Autoři: J. Kučera 1,2; M. Kojanová 1; M. Šlajsová 1; J. Štork 1
Působiště autorů: Dermatovenerologická klinika 1. LF UK a VFN v Praze, přednosta prof. MUDr. Jiří Štork, CSc. 1; Anatomický ústav 1. LF UK v Praze, přednosta prof. MUDr. Karel Smetana Jr., DrSc. 2
Vyšlo v časopise: Čes-slov Derm, 93, 2018, No. 2, p. 70-73
Kategorie: Repetitorium
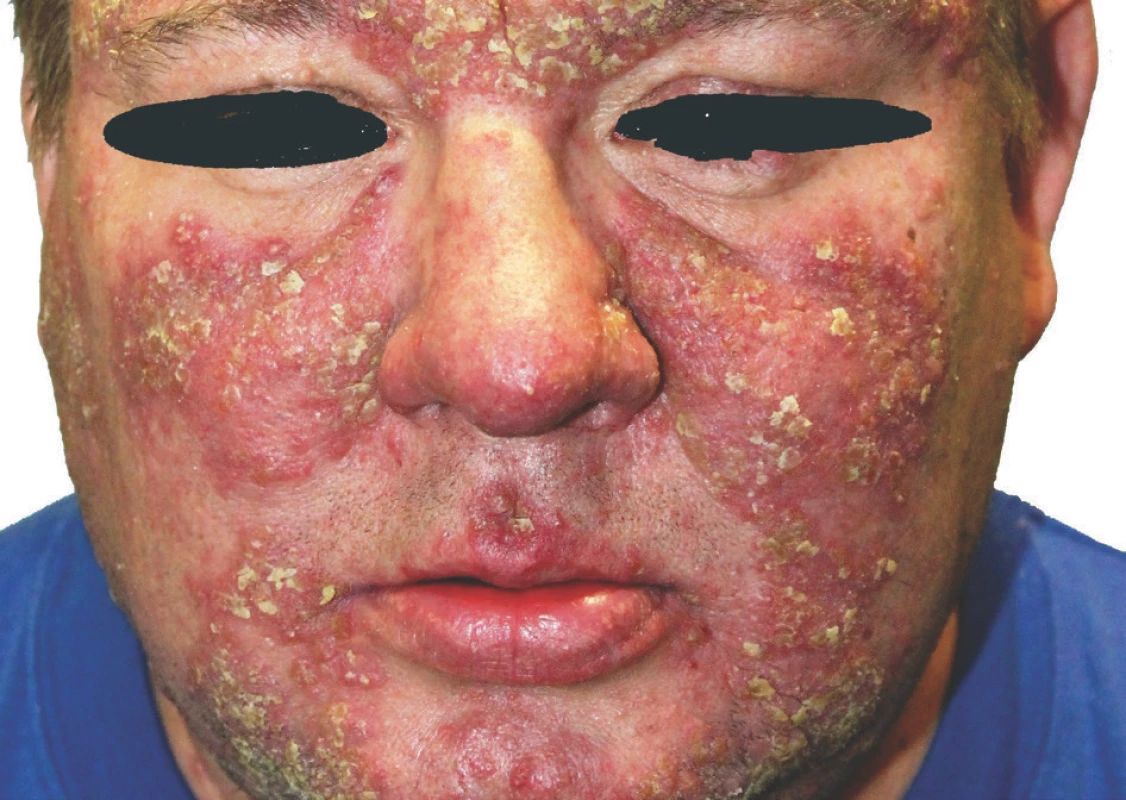
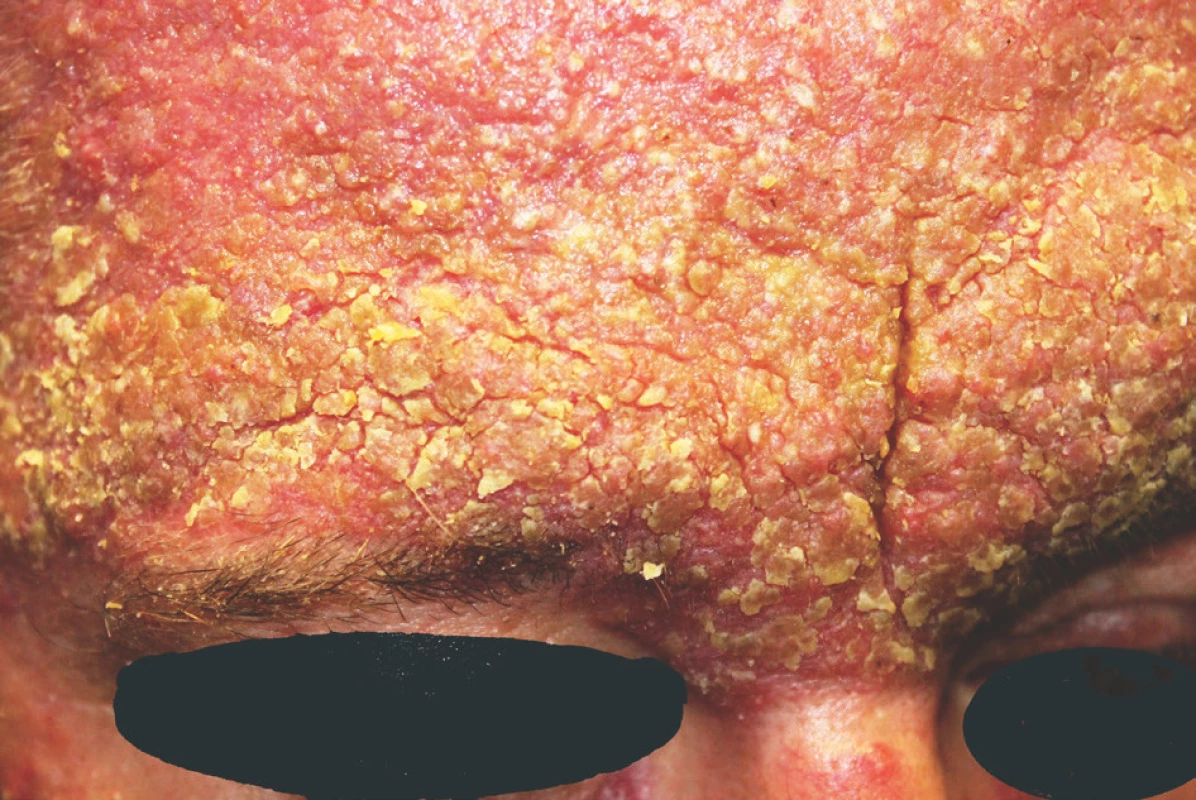
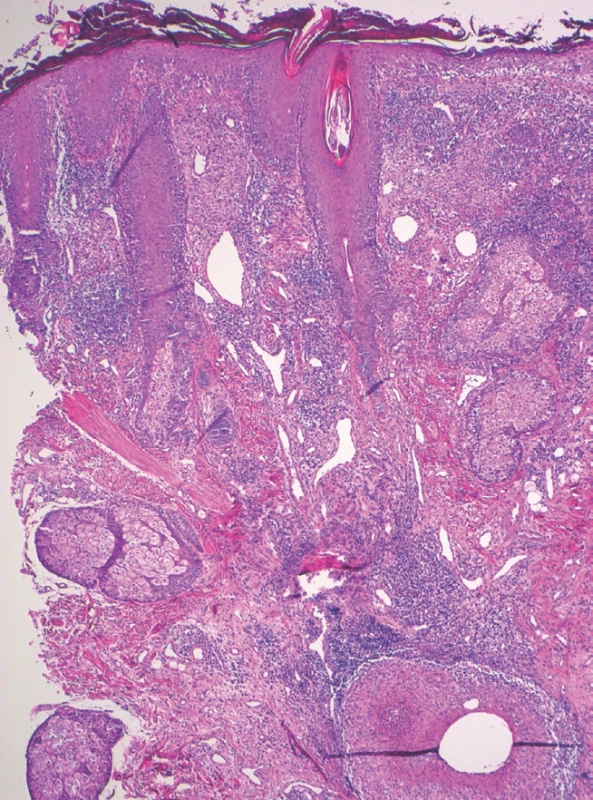
Pacientem byl 42letý muž, který v osobní anamnéze uváděl arteriální hypertenzi, diabetes mellitus 2. typu, astma bronchiale, hyperurikémii a stav po polytraumatu s následným psychosyndromem. Celkovou medikaci užíval dlouhodobě perorálně v tomto složení: alopurinol, metformin, perindopril, rilmenidin, cetirizin; inhalačně: formoterol/budesonid a při potřebě fenoterol/ipratropium-bromid. Jinak byla anamnéza bez pozoruhodností. Nemocný se dostavil k vyšetření pro 2 měsíce trvající projevy. První projevy, papuly a papulopustuly, se objevily v oblasti čela, které se přes léčbu magistraliter mastí rozšířily na tváře, nos, bradu a přední plochu krku a byly provázeny svěděním kůže obličeje. Celková léčba azitromycinem po 5 dní a 1 tabletou mebendazolu aplikovaná před vyšetřením byla bez efektu. Při objektivním vyšetření celá přední část obličeje s přechodem na krk vykazovala přítomnost četných erytematózních papul splývajících do ložisek až ploch krytých lamelózními šupinami a žlutavými krustami, s maximem postižení na celé ploše čela, tvářích a bradě, s menším postižením nosu, orbit a perilabiálně, zcela ojediněle byly patrné papulopustuly (obr. 1, 2). Byla provedena biopsie z projevů na pravé tváři (obr. 3, 4).
HISTOLOGICKÝ NÁLEZ
Epidermis je nepravidelně akantotická krytá parakeratotickou hyperkeratózou prostoupenou exsudátem a zánětlivým infiltrátem s neutrofily, vykazuje spongiózu a lymfocytární exocytózu. Ve středním a dolním koriu jsou zastiženy velké granulomy tvořené histiocyty, i vícejadernými (obr. 3, 4b). V centru některých granulomů je přítomna nekróza a neutrofily (4b). V koriu jsou patrné výrazné perivaskulární převážně mononukleární infiltráty zejména z plazmacytů, místy s příměsí eozinofilů, neutrofilů a erytrocytárních extravazátů. V dilatovaných ústích vlasových folikulů jsou patrné struktury demodexů a ojedinělá dyskeratóza (obr. 4a). Elastika místy chybí, barvení metodou PAS prokazuje jako vedlejší nález struktury Malassezia furfur v ústí vlasových folikulů, barvení metodou Gram znázorňuje v rohové vrstvě místy shluky grampozitivních kokovitých struktur, barvení na BK negativní.
Závěr: granulomatózní rosacea.
PRŮBĚH
QuantiFERON-TB Gold test k vyloučení tuberkulózy byl negativní. Po stanovení diagnózy byla zahájena léčba metronidazolem tbl. á 250 mg p. o. 3 x l tbl. denně. Po 5 týdnech léčby došlo k výraznému zlepšení projevů a dávka byla snížena na 2 x 1 tbl. denně a po dalším měsíci byla léčba ukončena pro zhojení projevů, přetrvával pouze nevýrazný reziduální nesouvislý erytém. Lokálně byl na obličej aplikován krém s 1% metronidazolem. Na další kontroly se pacient nedostavil.
DISKUSE
Rosacea představuje onemocnění charakterizované perzistujícím erytémem a zánětlivými papulopustulami v oblasti obličeje. Další klinické znaky představují teleangiektazie, záchvatovité červené návaly (flush), nedolíčkující edém s erytémem, záněty očí a fymatózní změny [8, 24]. Prevalence erytematózní rosacey se u evropské populace pohybuje kolem 10 % [7], u papulopustulózní formy v rozpětí cca 2–3 % [4, 18]. Pacienti s fototypem I–II jsou postiženi častěji. U vyšších fototypů je onemocnění vzácné [2].
Granulomatózní rosacea (GR) je považována za klinickou formu rosacey [28], která je provázena přítomností granulomatózního zánětu [20]. Jedná se o poměrně vzácnou chorobu typicky postihující ženy ve středním věku [14]. Vzácně je popisován vznik v dětství. U této formy se po několika letech objevují spontánní remise [16].
Etiologie je nejasná. Uvádí se obdobné faktory jako u rosacey – UV záření, vysoké teploty, pálivá strava, alkohol, terapie kortikosteroidy a infekce včetně Demodex spp [13, 25]. Je popisována souvislost GR s kolonizací žaludku Helicobacter pylori, kde v některých případech došlo po eradikaci helicobakteru k vymizení projevů GR. Pro nedostatek empirických dat však zůstává tato korelace kontroverzní [17]. Jsou popsány případy vzniklé během terapie etanerceptem, které odezněly při změně léčby na infliximab [29].
Klinický obraz představují červenohnědé papuly až noduly velikosti 1–3 mm, lokalizované v centrální oblasti obličeje zpravidla se současně přítomnými jinými projevy rosacey (erytémy, teleangiektaziemi, papulopustulami). V literatuře jsou však popsány případy, které nemají tyto projevy vyjádřeny, což vyvolalo spory, zdali GR je patofyziologicky spjata s rosaceou [9]. V některých případech je popisována lokalizace papul pouze na laterálních okrajích obličeje a na krku pod hranou mandibuly, asi u 15 % pacientů se objevují papuly až noduly v atypické lokalizaci – na uších, krku, v axilách, na ramenou, tříslech, stehnech a kolenou. Někdy je GR provázena jizvením [13]. U 50 % pacientů s GR jsou pozorovány oční příznaky, postižení jiných orgánových systémů nejsou popisována [10].
Diagnóza je stanovena na základě klinického nálezu, anamnézy a histologického vyšetření. Histologicky se nachází smíšený perivaskulární a perifolikulární infiltrát z lymfocytů, plazmocytů, neutrofilů, histiocytů i obrovských mnohojaderných buněk Langhansova typu či obrovských mnohojaderných buněk typu cizích těles s tvorbou granulomů tuberkuloidního typu, někdy se známkami kaseifikační nekrózy, které často nelze odlišit od tuberkulózního zánětu [9].
Do diferenciální diagnózy spadá periorální dermatitida (případně granulomatózní forma u dětí), lupus miliaris disseminatus faciei (syn. Acne agminata, acnitis), sarkoidóza, kožní tuberkulóza, granuloma anulare, případně B-lymfomy a leukémie [9, 12, 26]. I když někteří autoři považují lupus miliaris disseminatus faciei za formu granulomatózní rosacey, většinou je tato nemoc pojímána jako jiná jednotka [19]. Projevy mimo obličej mohou být diferencialně diagnosticky zaměněny za jiná granulomatózní onemocnění, jako je sarkoidóza, tuberkulóza nebo granuloma anulare [8]. Vzácně se B-lymfomy nebo chronická lymfocytární leukémie mohou projevovat kožními lézemi připomínající GR [6]. V případě diagnostických rozpaků je vhodně doplnit vyšetření krevního obrazu, biochemie, k vyloučení tuberkulózy QuantiFERONový test, RTG plic a případně vyšetření antinukleárních protilátek [10].
V současné době neexistuje konsenzus ohledně terapie GR. Terapeutické postupy jsou odvozeny od efektivní terapie papulopustulózní rosacey a jsou založeny na omezeném počtu klinických případů [3]. V první linii se doporučuje celková terapie tetracyklinovými antibiotiky, nejčastěji doxycyklinem v dávce 50–100 mg 2x denně [1, 3, 14, 20, 21, 23]. Mechanismus účinku tetracyklinů tkví v potlačení tvorby granulomů cestou inhibice protein-kinázy C [27]. Dále připadají v úvahu systémově podávaný minocyklin, metronidazol, azithromycin, clarithromycin, erythromycin, případně celková léčba isotretinoinem 0,7 mg/kg/den [22]. U dvou pacientů refrakterních na doxycyklin, isotretinoin a metronidazol je popsáno klinické zlepšení po dapsonu [11]. Bylo popsáno zlepšení po fotodynamické terapii, po intenzivním pulzním světle nebo Nd:YAG laseru [3, 5, 15], jsou zprávy o úspěšné lokální léčbě pimekrolimem, kyselinou azealovou, 5% benzoyl peroxidem [1]. Součástí léčby jsou opatření eliminující možné dráždivé vlivy jako u rosacey a případná kombinace s lokální léčbou (kromě zmíněných je možné zvážit ivermectin, isotretinoin, adapalen, erythromycin, permethrin, 5% dapson gel) [3].
Granulomatózní rozacea je chronické benigní onemocnění s nepředvídatelnou odpovědí na terapii a průměrným trváním od 6 měsíců do 4 let [17].
Do redakce došlo dne 8. 3. 2018.
Adresa pro korespondenci:
MUDr. Jan Kučera
Dermatovenerologická klinika 1. LF UK a VFN
U Nemocnice 499/2
128 00 Praha 2
e-mail: jan.kucera@vfn.cz
Zdroje
1. AJITH, C., DOGRA, S., RADOTRA, B. D. et al., Granulomatous rosacea mimicking eyelid dermatitis. Indian J Dermatol Venereol Leprol, 2005, 71, 5, p. 366–375.
2. ALEXIS, A. F. Rosacea in patients with skin of color: uncommon but not rare. Cutis, 2010, 86, 2, p. 60–62.
3. ANZENGRUBER, F., CZERNIELEWSKI, J., CONRAD, C. et al. Swiss S1 guideline for the treatment of rosacea. Journal of the European Academy of Dermatology and Venereology, 2017, 31, 11, p. 1775–1791.
4. AUGUSTIN, M., HERBERGER, K., HINTZEN, S. et al. Prevalence of skin lesions and need for treatment in a cohort of 90 880 workers. Br. J. Dermatol., 2011, 165, 4, p. 865–873.
5. BAGLIERI, F., SCUDERI, G. Treatment of recalcitrant granulomatous rosacea with ALA-PDT: report of a case. Indian J Dermatol Venereol Leprol, 2011, 77, 4, p. 536.
6. BARZILAI, A., FEUERMAN, H., QUAGLINO, P. et al. Cutaneous B-cell neoplasms mimicking granulomatous rosacea or rhinophyma. Arch Dermatol., 2012, 148, 7, p. 824–831.
7. BERG, M., LIDEN, S. An epidemiological study of rosacea. Acta Derm Venereol, 1989, 69, 5, p. 419–423.
8. BOLOGNIA J, S. J., CERRONI, L. Dermatology: 2-Volume Set 4th. 4th ed. 2017: Elsevier.
9. CRAWFORD, G. H., PELLE, M. T., JAMES, W. D. Rosacea: I. Etiology, pathogenesis, and subtype classification. J Am Acad Derm, 2004, 51, 3, p. 327–341.
10. DEL ROSSO, J. Q., THIBOUTOT, D., GALLO, R. et al. Consensus Recommendations From the American Acne & Rosacea Society on the Management of Rosacea, Part 1: A Status Report on the Disease State, General Measures, and Adjunctive Skin Care. Cutis, 2013, 92, 5, p. 234–240.
11. EHMANN, L. M., MELLER, S., HOMEY, B. Successful treatment of granulomatous rosacea with dapsone. Hautarzt, 2013, 64, 4, p. 226–228.
12. HEINLE, R., CHANG, C. Diagnostic criteria for sarcoidosis. Autoimmunity Reviews, 2014, 13, 4–5, p. 383–387.
13. HELM, K. F., MENZ, J., GIBSON, L. E. et al. A Clinical and Histopathologic Study of Granulomatous Rosacea. J Am Acad Derm, 1991, 25, 6, p. 1038–1043.
14. KHOKHAR, O., KHACHEMOUNE, A. A case of granulomatous rosacea: sorting granulomatous rosacea from other granulomatous diseases that affect the face. Dermatol Online J, 2004, 10, 1, p. 6.
15. LANE, J. E., KHACHEMOUNE, A. Use of Intense Pulsed Light to Treat Refractory Granulomatous Rosacea. Dermatologic Surgery, 2010, 36, 4, p. 571–573.
16. LUCAS, C. R., KORMAN, N. J., GILLIAM, A. C. Granulomatous periorificial dermatitis: a variant of granulomatous rosacea in children? J Cutan Med Surg, 2009, 13, 2, p. 115–118.
17. MAYR-KANHAUSER, S., KRANKE, B., KADDU, S. et al. Resolution of granulomatous rosacea after eradication of Helicobacter pylori with clarithromycin, metronidazole and pantoprazole. Euro J Gastroenterol & Hepatol, 2001, 13, 11, p. 1379–1383.
18. MCALEER, M. A., FITZPATRICK, P., POWELL, F. C. Papulopustular rosacea: prevalence and relationship to photodamage. J Am Acad Dermatol, 2010, 63, 1, p. 33–39.
19. MICHAELS, J. D., COOK-NORRIS, R. H., LEHMAN, J. S. et al. Adult with papular eruption on the central aspect of the face. J Am Acad Dermatol, 2014, 71, 2, p. 410–412.
20. MULLANAX, M. G. Granulomatous Rosacea. Archives of Dermatology, 1970, 101, 2, p. 206.
21. PATRINELY, J. R., FONT, R. L., ANDERSON, R. L. Granulomatous Acne Rosacea of the Eyelids. Archives of Ophthalmology, 1990, 108, 4, p. 561–563.
22. RALLIS, E., KORFITIS, C. Isotretinoin for the treatment of granulomatous rosacea: case report and review of the literature. J Cutan Med Surg, 2012, 16, 6, p. 438–441.
23. SCHEWACH-MILLET, M., SHPIRO, D., TRAU, H. Granulomatous rosacea. J Am Acad Dermatol, 1988, 18, 6, p. 1362–1363.
24. SLONKOVÁ, V. Rosacea a dermatitis perioralis. Česko-slovenská dermatologie, 2009, 84, 4, p. 183–192.
25. STEINHOFF, M., SCHAUBER, J., LEYDEN, J. J. New insights into rosacea pathophysiology: A review of recent findings. J Am Acad Derm, 2013, 69, 6, p. S15–S26.
26. TEMPARK, T., SHWAYDER, T. A. Perioral Dermatitis: A Review of the Condition with Special Attention to Treatment Options. Am J Clin Derm, 2014, 15, 2, p. 101–113.
27. WEBSTER, G., DEL ROSSO, J. Q. Anti-inflammatory activity of tetracyclines. Dermatol Clin, 2007, 25, 2, p. 133–135.
28. WILKIN, J., DAHL, M., DETMAR, M. et al. Standard classification of rosacea: Report of the National Rosacea Society Expert Committee on the Classification and Staging of Rosacea. J Am Acad Dermatol, 2002, 46, 4, p. 584–587.
29. WINTER, U. M., TREUDLER, R., PAASCH, U. et al. A case of granulomatous rosacea coinciding with the use of etanercept. No relapse with infliximab. Hautarzt, 2008, 59, 9, p. 724–727.
Štítky
Dermatologie Dětská dermatologie
Článek vyšel v časopiseČesko-slovenská dermatologie
Nejčtenější tento týden
2018 Číslo 2- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Condylomata accuminata a jejich prevence i léčba
- HydroCleanem efektivně hojíme onkologické rány po radioterapii
- Co s NSTI? NPWT!
-
Všechny články tohoto čísla
- Erysipel a celulitida
- Tubera mulgentium – popis případu
- Klinický případ: Erytematopapuloskvamózní postižení obličeje
- J. F. Thorton, J. Carboy Facial Reconstruction after Mohs Surgery
- Mykotická infekce kůže způsobená Arthroderma benhamiae (Trichophyton sp.)
- Periorální dermatitida
- Rosacea
-
Zápisnica zo zasadania výboru Slovenskej dermatovenerologickej spoločnosti
Smrdáky 8. 12. 2017 -
Zápis ze schůze výboru ČDS
Praha 14. 12. 2017 - Odborné akce 2018
-
Zápis ze shromáždění členů ČDS
Praha 14. 12. 2017 -
Zpráva z 21. mítinku Evropského dermatologického fóra (EDF)
St. Gallen 23.–25. 1. 2018
- Česko-slovenská dermatologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Erysipel a celulitida
- Periorální dermatitida
- Mykotická infekce kůže způsobená Arthroderma benhamiae (Trichophyton sp.)
- Rosacea
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání