-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Mongolská skvrna
Mongolian Spot
Mongolian spot, or congenital dermal melanocytosis, is a benign birthmark, occuring mostly in babies of Mongolian race. It appears in the lumbo-sacro-coccygeal area and usually disappears spontaneously within the end of the toddler age. Although Mongolian Spots are benign in most cases, attention should be paid if they are unusually large, multiple, or appear in atypical areas of the body.
Key words:
Mongolian spot
Autoři: A. Havlínová
Působiště autorů: Dermatovenerologické oddělení Vojenské fakultní nemocnice Praha primář MUDr. Jaroslav Hoffmann
Vyšlo v časopise: Čes-slov Derm, 92, 2017, No. 2, p. 77-82
Kategorie: Dětská dermatovenerologie
Souhrn
Mongolská skvrna nebo-li macula mongolica je vrozený melanocytární névus vyskytující se již od narození převážně u malých dětí mongoloidní rasy v lumbo-sakro-kokcygeální krajině a obvykle spontánně vymizí do konce batolecího věku dítěte. Přestože není onemocnění mongolskou skvrnou nebezpečné, pozornost by se mu měla věnovat, pokud jsou skvrny výrazné, rozsáhlé, mnohočetné či v atypické lokalizaci.
Klíčová slova:
mongolská skvrnaÚVOD
Austronésané obývají naší planetu již nejméně od 5. tisíciletí př. n. l. [22]. Avšak teprve na přelomu 18. a 19. století je německý etnolog, antropolog, filozof a historik Christoph Meiners označil jako mongoloidní rasu [5]. Jedním z typických znaků mongoloidní rasy je epikantus (kožní vazivová řasa vnitřního koutku (mediální kantus = angulus oculi medialis) sahající k hranici kůže nosu, která částečně tento koutek kryje, a také kongenitální melanocytární névus v lumbo-sakro-kokcygeální krajině označovaný jako mongolská skvrna (MS) [4, 15, 17, 19]. Své jméno v anglickém jazyce (Mongolian spot) získala MS až na přelomu 19. a 20. století, pojmenoval ji německý lékař a vědec Edwin Bälz [23]. MS se ve středověku rychle rozšířila po celé Evropě díky míšení obyvatelstva s mongoloidní rasou, které bylo zapříčiněné nájezdy kočovných kmenů [33]. Na území České republiky, respektive Moravy, byl zaznamenán vpád těchto kmenů po bitvě u Lehnice (Polsko), která proběhla 9. dubna 1241 [33]. Bazilika Nanebevzetí Panny Marie na Svatém Hostýně také deklaruje památné místo těchto nájezdů [33]. Na území Ameriky se mongoloidní rasa rozšířila cestou Beringovi úžiny a do Afriky přes Suezskou úžinu [33].
ETIOPATOGENEZE A KLINICKÝ OBRAZ
Fyziologické uložení melanocytů je v bazální vrstvě epidermis [8, 26, 31]. Melanocyty produkují pigment zvaný melanin, který vzniká z tyrosinu za působení enzymu tyrosinázy a je zde uložen v melanosomech, jeho úlohou je ochrana před škodlivým účinkem slunečního záření (fotoprotekce) [8, 30]. U některých pigmentových projevů jako je právě MS, je důsledkem porušené embryonální migrace melanocytů, z neurální lišty do epidermis a jejich nahromadění v dermis [8, 14, 20, 23, 25, 26, 31]. Důvodem zastavení migrace je blokáda tyrosinkinázových (Trk) receptorů, v jejímž důsledku dochází ke zvýšení aktivity nervového růstového faktoru (NGF), který je důležitým signálem migrace, což vede k abnormální migraci melanocytů [11].
Klinicky je MS makulózní plocha, tedy plochý, benigní, vrozený, dermální melanocytární névus (obr. 1, 2, 3) [1, 2, 11, 12, 14, 16, 18, 20, 23, 31], namodralá barva je způsobena Tyndallovým efektem (míra pohlceného světla s výsledným rozptylem, který vidíme; u hlouběji uložených struktur je větší rozptyl modrého světla) [11, 14, 20]. Barva však může být i šedomodrá či tmavě hnědá až modročerná i šedomodrá [2, 11, 12, 14, 18, 20, 23, 25, 35]. Lokalizace je převážně lumbo-sakro-kokcygeální [2, 11, 16, 18, 20, 25, 28, 31, 35]. Méně často se vyskytuje na bocích, hýždích, zádech a prsou, raritně na ramenou a distálně na končetinách, v obličeji, velmi sporadicky na většině povrchu těla [20, 23, 32, 35]. Atypické lokalizace MS jsou nazývány aberantní formy [20]. MS je buď solitární, či vícečetná [20]. Ohraničení je většinou neostré, ale i ostré, tvar bývá geografický či oválný i okrouhlý [11, 12, 23, 25]. V 85 % zabírá do 5 % BSA (procento postižení povrchu těla) [12], ale v 5 % nad 15 % BSA [20]. Obvyklá incidence výskytu závisí na rase a lze ji popsat následovně: Asiati 95–100 % (z toho 80 % Asiati převážně východního, tedy mongolského původu), Afričané 60–95 %, američtí indiáni 63–90 %, Jihoameričané 85 %, Hispánci 46–70 %, Australané 25,5 % a 1–13 % běloši [11, 14, 20, 21, 25, 29]. Důvodem nejvyšší incidence u Asiatů je jednak delší trvání dermální produkce melanocytů a fakt, že u bílé rasy jsou některé melanocyty inaktivní a nekompletně melanizované [11]. Ve většině případů ji lze pozorovat u dětí do 2–5 let věku, kdy obvykle spontánně vymizí [11, 20, 23]. V literatuře se popisuje i rozmezí 6–18 let [2, 12, 20, 23]. Do dospělosti přetrvávají 3–4 % MS, bývají rozsáhlé, tmavé, v atypické lokalizaci [11, 20]. Pohlavní preference výskytu MS není [20, 23]. MS je benigní melanocytární névus, k malignímu zvratu nedochází [3, 16, 20]. Diagnostika tohoto, v naší republice méně často se vyskytujícího projevu, je součástí somatického vyšetření novorozence [11, 12].
Obr. 1. Mongolská skvrna novorozenec 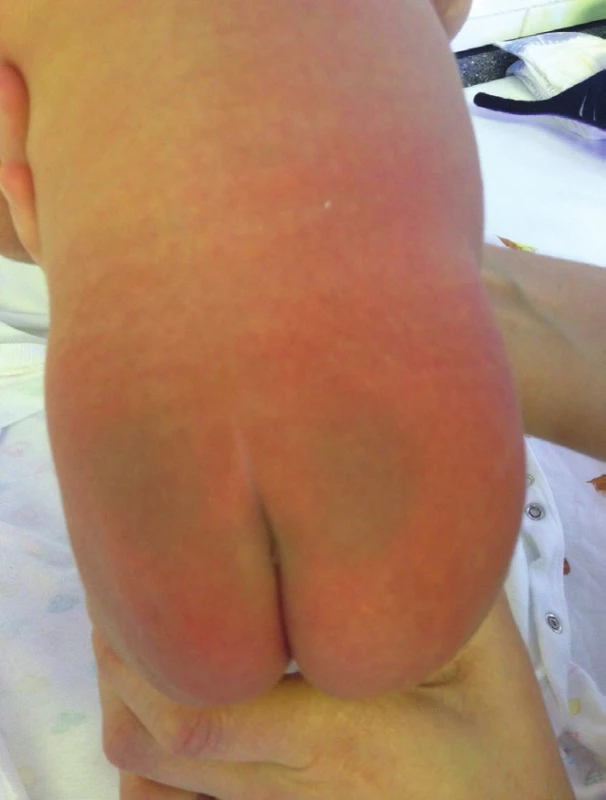
Obr. 2. Mongolská skvrna kojenec 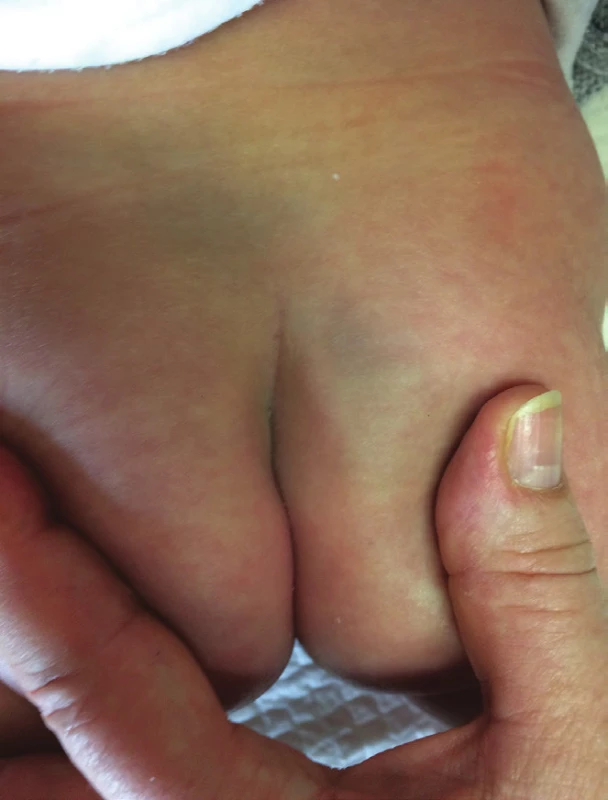
Obr. 3. Mongolská skvrna batole 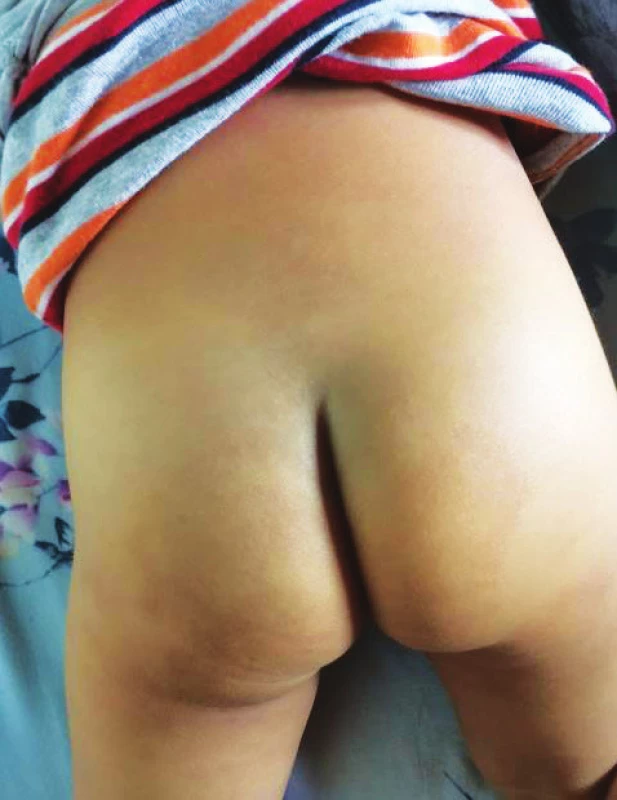
HISTOLOGIE
MS lze histologicky řadit mezi zvláštní formy modrého névu nebo mezi dermální melanocytární léze (obr. 4) [10, 24]. Na řezu vidíme v oblasti koria protáhlé, úzké dendritické či hvězdicovité melanocyty vyskytující se podél kolagenních vláken (obr. 5), paralelní s kožním povrchem [20, 23, 24, 31]. Histologicky lze nalézt melanocyty v dermis v souvislosti s křížovou oblastí u všech novorozenců [11]. Obrázky 6 a 7 znázorňují detaily jednotlivých melanocytů; na obrázku 7 je použito imunohistochemické barvení melanem A.
Obr. 4. Dermální uložení melanocytů 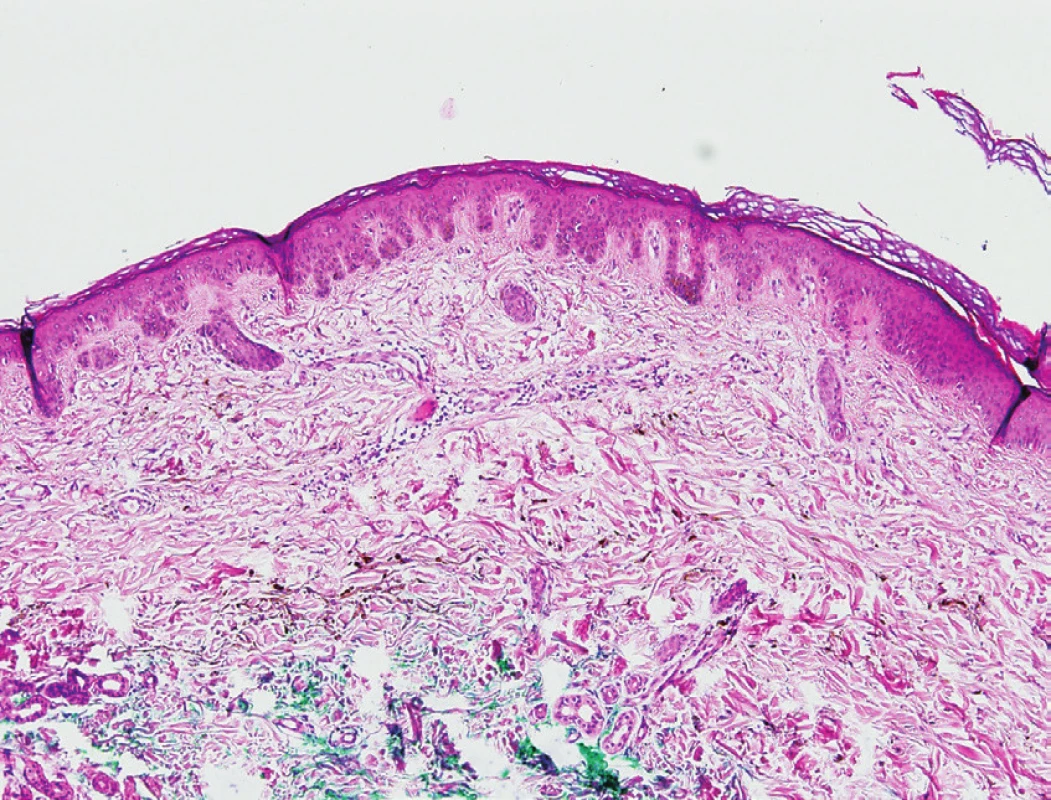
(HE, zvětšení 10krát), MUDr. Bohuslav Sosna, Bioptická, s. r. o., Plzeň Obr. 5. Jednotlivé melanocyty v kolagenním vazivu 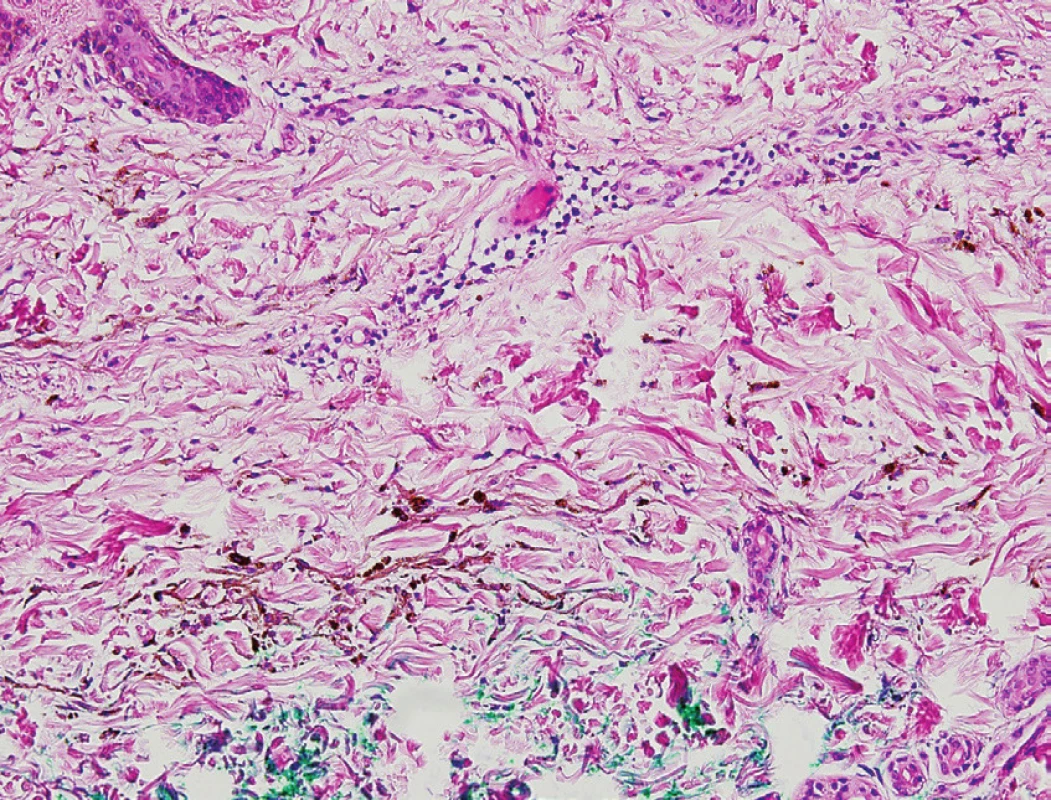
(HE, zvětšení 40krát), MUDr. Bohuslav Sosna, Bioptická, s. r. o., Plzeň Obr. 6. Detail jednotlivých melanocytů 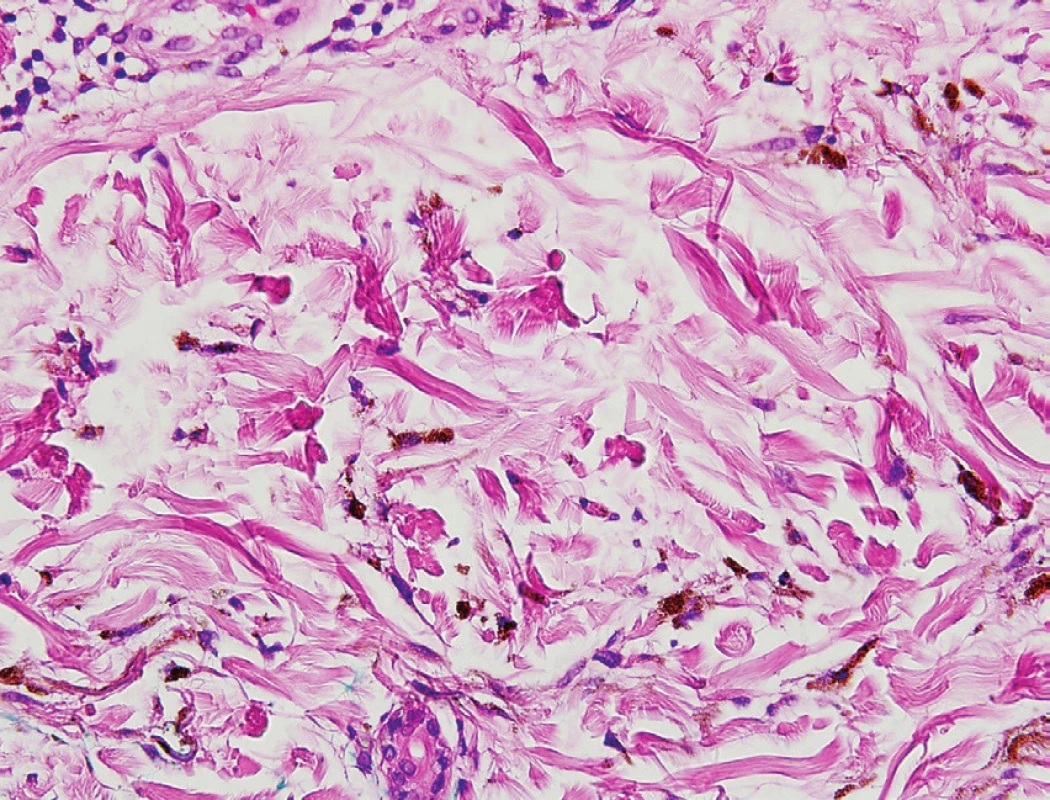
(HE, zvětšení 40krát), MUDr. Bohuslav Sosna, Bioptická, s. r. o., Plzeň Obr. 7. Průkaz melanocytů imunohistochemicky 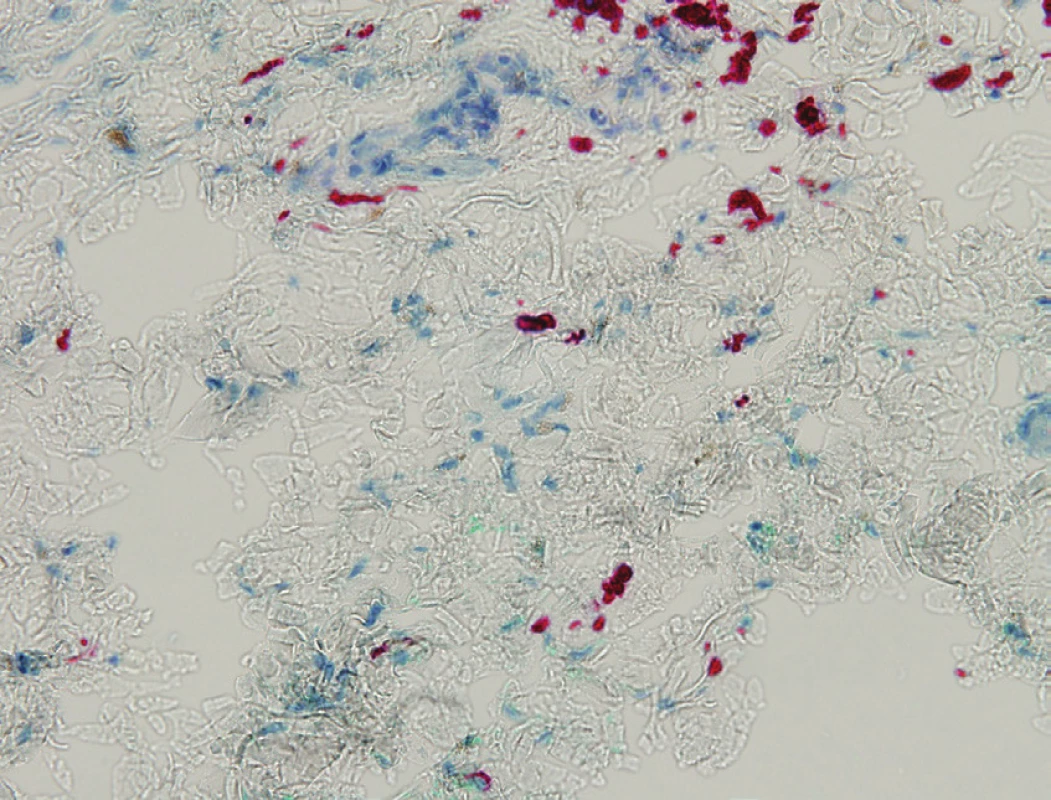
(Melan A, zvětšení 40 krát), MUDr. Bohuslav Sosna, Bioptická, s. r. o., Plzeň DIFERENCIÁLNÍ DIAGNÓZA
Z histologického i objektivního hlediska je třeba diferenciálně diagnosticky zvážit zejména modrý névus (naevus coeruleus), névus Ota (naevus fuso-coeruleus ophthalmomaxillaris), névus Ito (naevus fuso-coeruleus acromiodeltoidealis) a dermální melanocytární hamartom [2, 7, 32]. Další podobnost vidíme u vrozených lézí spadajících pod pigmentovaskulární fakomatózu [2, 11]. Zvýšenou pozornost bychom měli věnovat ekchymózám z důvodu syndromu týraného dítěte [2, 11, 12, 20]. V lékařské zprávě dítěte z porodnice obvykle údaj o mongolské skvrně, pokud není rozsáhlá a výrazná, chybí. Fádní namodralá mongolská skvrna nemá pozitivní dermatoskopický nález (není vidět rozdíl od okolního kožního povrchu); dále ekchymózy mění postupně barvu a tvar v poměrně krátkém časovém intervalu [11]. Z pohledu interní medicíny můžeme do diferenciální diagnózy zařadit periferní cyanózu [35].
SDRUŽENÝ VÝSKYT
U některých vrozených metabolických poruch dochází k blokádě Trk receptorů, která je způsobena glykosilací vlivem akumulovaných metabolitů [11]. Tyto patologické děje probíhají mezi 4. a 7. embryonálním týdnem [23]. Koexistence MS s mnoha nemocemi se vysvětluje spojitostí centrální nervové soustavy s melanocyty (pochází z neurální lišty) [10]. Vrozené metabolické poruchy můžeme rozdělit takto (tab. 1) [2, 9, 11, 13, 14, 21, 31]: GM1 gangliosidóza, mukopolysacharidóza I. typu (syndrom Hurlerové), mukopolysacharidóza II. typu (Hunterův syndrom), mukolipidózy, Niemann-Pickova choroba, manosidózy. Další spojitost se uvádí s některými neurologickými, vaskulárními, muskuloskeletálními a rozsáhlými pigmentovými malformacemi (tab. 2): phacomatosis pigmentovascularis (PPV) [2, 11, 14, 35] – cesioflammea, spilorosea, cesiomarmorata – kombinace (naevus flammeus, naevus anaemicus, naevus spilus, cutis marmorata teleangiectatica congenitalis, MS) ty se dále rozdělují následovně (tab. 3):
Tab. 1. Rozdělení metabolických poruch u MS 
Tab. 2. Phacomatosis pigmentovascularis (PPV) – klasifikace 
Tab. 3. Sdružená onemocnění u PPV 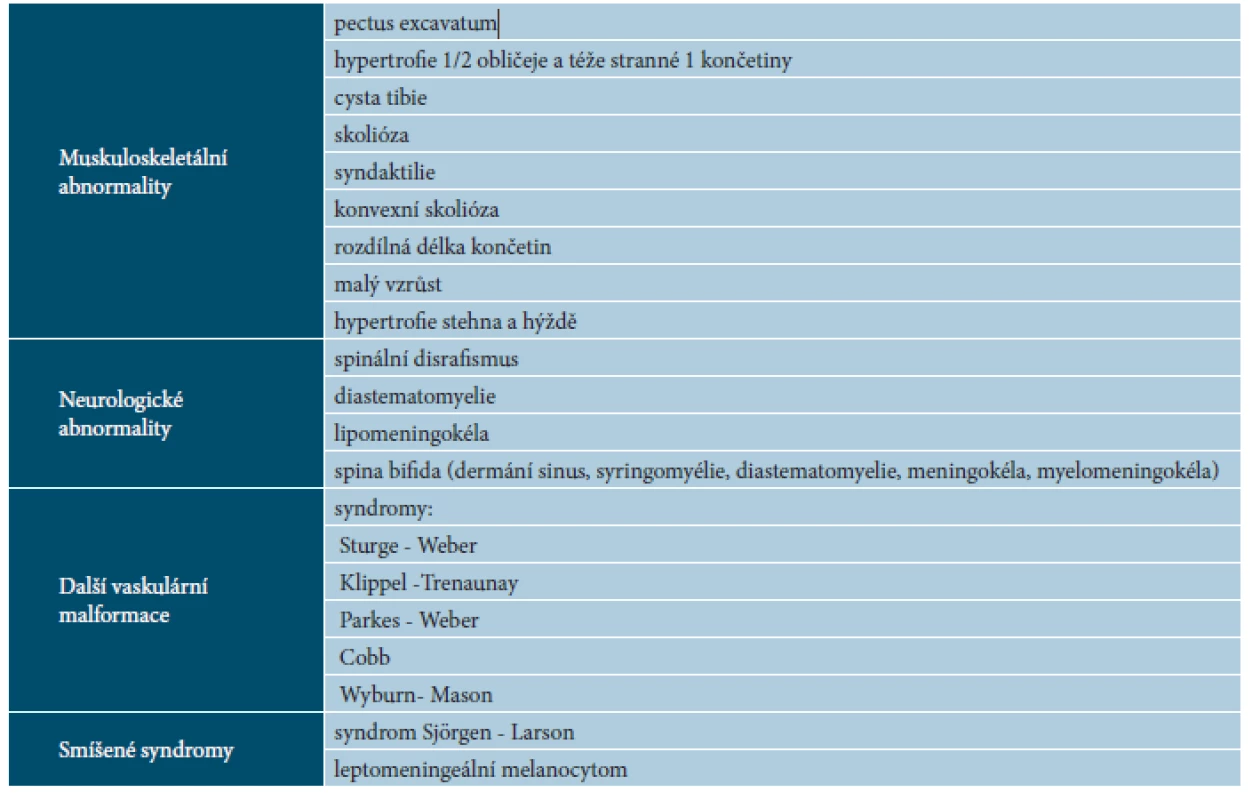
- Muskuloskeletální ambnormality u PPV [35]: pectus excavatum, hypertrofie ½ obličeje a téže stranné 1 končetiny, cysta tibie, skolióza, syndaktilie, konvexní skolióza, rozdílná délka končetin, malý vzrůst, hypertrofie stehna a hýždě.
- Neurologické abnormality u PPV [11, 35]: spinální dysrafismus diastematomyeie, lipomeningokéla, spina bifida (dermální sinus, syringomyélie, diastematomyélie, meningokéla, myelomeningokéla).
- Další vaskulární malformace u PPV [11,35]: syndromy – Sturge-Weber, Klippel-Trenaunay, Parkes-Weber, Cobb, Wyburn-Mason.
- Smíšené choroby u PPV [11]: syndrom Sjörgen-Larson, leptomeningeální melanocytom.
Uváděna je i koexistence MS s vývojovými abnormalitami, jako je rozštěp rtu či s autozomálně dědičnou neurofibromatózou a imunologicky podmíněnými halo névy (perinévové vitiligo, naevus Suttonův, leukoderma acquisitum centrifugum) (tab. 4) [2, 14, 28, 31].
Tab. 4. Další sdružený výskyt u MS 
TERAPIE A PROGNÓZA
Terapie správně diagnostikované MS není nutná, pouze sledujeme a zaznamenávámeme rozdíly barvy, velikosti, případně tvaru [20, 25, 31]. Chirurgická intervence ve smyslu probatorní biopsie je možná z důvodu diagnostických pochybností [20]. Excize celého projevu se neprovádí. Některé studie popisují použití alexandritového laseru (755 nm) [6, 14, 18, 20], neodymového YAG laseru (1064 nm), Q-switch rubínového laseru (694 nm) a IPL (intenzivní pulzní světlo; 550–950 nm) [14]. Kosmetická kamufláž je rovněž terapeutickou možností [18, 20]. Pokud jde o rozsáhlé (nad 10 cm), tmavé i mnohočetné MS v atypických lokalizacích (obr. 8), je nutné pátrat po možném sdružení s vrozenými poruchami metabolismu, neurologickými, vaskulárními, muskuloskeletálními a rozsáhlými pigmentovými malformacemi [1, 2, 11, 12, 35]. Tyto formy obvykle nevymizí [2]. V tomto případě se doporučuje provést genetický screening [11]. Včasná diagnostika a následná terapie některých výše uvedených nemocí může zabránit například rozvoji ireverzibilních orgánových poškození [1, 11]. Tyto komorbidity jsou však vzácné.
Obr. 8. Rozsáhlé mongolské skvrny na zádech kojence 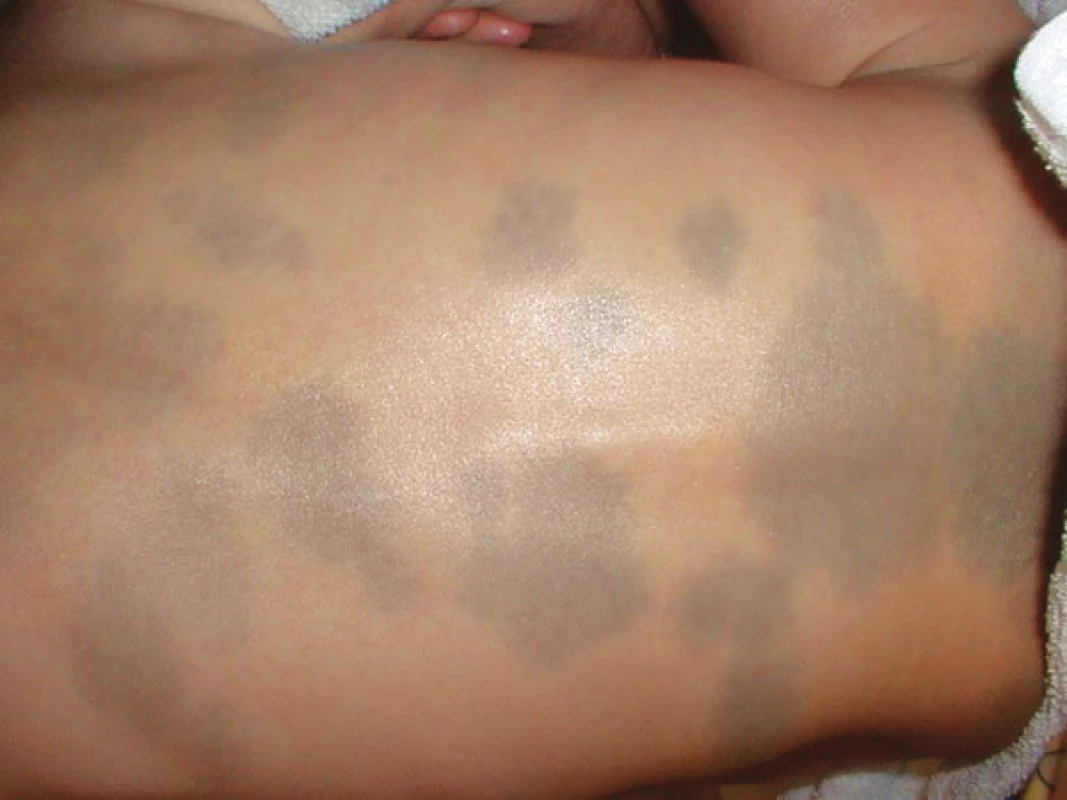
ZÁVĚR
MS věnujeme pozornost v případě atypické lokalizace, tvaru, barvy a velikosti. V takových případech je vhodné provést důkladné vyšetření a genetický screening na vrozené metabolické poruchy. Informace z porodnice o výskytu a lokalizaci MS rovněž mohou pomoci diagnostice syndromu týraného dítěte.
Do redakce došlo dne 13. 10. 2016.
Adresa pro korespondenci:
MUDr. Andrea Havlínová
Vojenská fakultní nemocnice Praha
U Vojenské nemocnice 1200
169 02 Praha 6
e-mail: dr.havlinova@gmail.com
Zdroje
1. ASHRAFI, MR., SHABANIAN, R., MOHAMMDI, M., KAVUSI, S. Extensive Mongolian spots: a clinical sign merits special attention. Pediatr. Neurol., 2006, 34, p. 143–145.
2. BOLOGNIA, JL., SCHAFFER, JV., DUNCAN, KO., KO, CJ. Dermatology Essentials. Hong Kong: Elsevier, 2014, p. 827, 895, 896.
3. BRAUN-FALCO, O., PLEWIG, G., LANDTHALER, M., BURGDORF, W., HERTL, M., RUZICKA, Th. Braun-Falco’s Dermatologie, Venerologie und Allergologie, 6. Auflage. Springer-Verlag Berlin Heidelberg, 2012, p. 1699.
4. BRYCHTA, P., STNEK, J. Et al. Estetická a plastická chirurgie a korektivní dermatologie. Praha: Grada Publishing a. s., 2014, p. 133–134.
5. CARHART, MC. Polynesia and polygenism: the scientific use of travel literature in the early 19th century. Hist. Human Sci., 2009, 22, p. 58–86.
6. CARPO, BG., GRAVELINIK, JM., GRAVLINIK, SV. Laser treatment of pigmented lesion in children. Semin. Cutan. Med. Surg., 1999, 18, p. 233–243.
7. CHAN, HH., KONO, T. Nevus Ota: clinical aspects ang management. Skinmed., 2003, 2, p. 86–89.
8. ČIHÁK, R. , DRUGA, R., GRIM, M., Anatomie 3, Druhé upravené a doplněné vydání. Praha: Grada Publishing a. s., 2004, p. 571, 573, 576.
9. ESTERLY, NB., WEISSBLUTH, CWA. Mongolian spots and GM1 type 1 gangliosidosis. J. Am. Acad Dermatol, 1990, 22, p. 320.
10. FEIT, J., JEDLIČKOVÁ, H., VLAŠÍN, Z., BURG, G., KEMPF, W., SCHÄRER, L., MATYSKA, L. Atlas dermatopatologie. Praha: Cesnet, 2015, 6.6.1.12.4. Zvláštní formy modrého névu.
11. GUPTA, D., THAPPA, DM. Mongolian spots: How important are they? World J. Of Clin. Cases, 2013, 1, p. 230–232.
12. GUPTA, D., THAPPA, DM. Mongolian spots. Indian J. Dermatol. Venerol. Leprol., 2013, 79, p. 469–478.
13. HANSON, M., LUPSKI, JR., HICKS, J., METRY., D. Association of dermal melanocytosis with lysosomal storage disease: clinical features and hypotheses regarding pathogenesis. Arch. Dermatol., 2003, 139, p. 916–920.
14. HURWITZ, S., PALLER, AS., MNCINI, AJ., Clinical Pediatric Dermatology, Fifth Edition. Toronto : Elsevier, 2016, p. 8, 9, 10, 203, 275, 276.
15. JEONG, S., LEMKE, BN., DORTZBACH, RK., PARK, YG., KANG, HK. The Asian upper eyelid: an anatomical study with comparison to the Caucasian eyelid. Arch. Ophthalmol. 1999, 117, p. 907–912.
16. JIRÁSKOVÁ, M. Pigmentové névy dětského věku. Pediatr. pro Praxi, 2006, 4, p. 190–193.
17. JORDAN, DR., ANDERSON, RL. Epicanthal folds. A deep tissue approach. Arch. Ophthalmol., 1989, 107, p. 1532–1535.
18. KAGAMI, S., ASHIA, A., WATANABE, R., MIMURA, Y., SHIRAI, A., HATTORI, N., WATANABE, T., TAMAKI, K. Laser treatment of 26 Japanese patients with Mongolian spots. Dermatol. Surg., 2008, 34, p. 1689–1694.
19. KAKIZAKI, H., ICHINOSE, A., NAKANO, T., ASAMOTO, K., IKEDA, H. Plast. Reconstr. Surg., 130, p. 49.
20. KANE, KS-M., RYDER, JB., JOHNSON, RA., BADEN, HP., STRATIGOS, A. Color Atlas & Synopsis of Pediatric Dermatology. New York, McGraw-Hill, 2002, p. 178–179.
21. LEUNG, AK., ROBSON, WL. Mongolian spots and GM1 gangliosiosis type one. J. Soc. Med.,1993, 86, p. 120–121.
22. LIPSON, M., LOH, PR., PATTERSON, N., MOORJANI, P., KO, YC., STONEKINNG, M., BERGER, B., REICH, D. Reconstructing Austronesian population history in Island Southeast Asia. Nat. Commun., 2014, 5, p. 4689.
23. MANISCALO, M., NOTO, G., ZICHICHI, L., RINALDI, R., MILAO, A., PATRIZI, A. Monolian spot. Incidence and natural history in western Sicily. Eur. J. Pediat. Dermatol., 2004, 14, p. 137–140.
24. McKEE, PH. Pathology of the Skin with Clinical Correlations, Second Edition. Barcelona : S. A. Arte sobre papel, 1996, p. 1324.
25. MUNTAU, AC., Pediatrie, 1. české vydání. Praha: Grada Publishing a. s., 2009, p. 450.
26. MURPHY, GF., HERZBERG, AJ. Atlas of Dermatopathology. Philadelphia: Saunders, 1995, p. 175.
27. PIZINGER, K. Doporučené postupy pro praktické lékaře. Melanocytové névy. Praha: ČLS JEP, 2002, p. 4.
28. OKUNOGHAE, E. Neurofibromatosis in a Toddler With Back Pain. J. Pediatr. Health Care, 2014, 28, p. 88–91.
29. RIVERS, JK., FREDERIKSEN, PC., DIBDIN, C. A prevalence survey of dermatoses in the Australian neonate. J. Am. Acad. Dermatol., 1990, 23, p. 77–81.
30. SELSOR, LC., LESHER, JLJ. Hyperpigmented macules and patches in a patient with GM 1 type gangliosdosis. J. Am. Acad. Dermatol., 1990, 20, p. 878.
31. ŠTORK, J. et al. Dermatovenerologie, Druhé vydání. Praha: Galén, 2013, p. 2, 5, 10, 348, 349, 350.
32. TANYASIRI, K., KONO, T., GROFF, WF., HIGASHIMORI, T., PETROVSKA, I., SAKURAI, H., NOZAKI, M. Mongolian spots with involvement of manibular area. J. Dermatol., 2007, 34, p. 381–384.
33. VLČEK, E. A contribution to the Antropology of the Khalkha-Mongols. Acta factualis rerum naturalium Univesitas Comenianae, Anthropologia, 1965, 9, p. 283–367.
34. WEISSBLUTH, M., ESTERLY, NB., CARO, WA. Report of an infant with GM1 type 1 gangliosidosis and extensit and anusual mongolian spots. Br. J. Dermatol., 1981, 104, p. 195.
35. WU, CY., CHEN, PH., CHEN, GS. Phacomatosis Cesioflammea Associated with Pectus Excavatum. Acta Dermato-Venerologica, 2009, 89, p. 309–310.
Štítky
Dermatologie Dětská dermatologie
Článek Odborné akce v roce 2017
Článek vyšel v časopiseČesko-slovenská dermatologie
Nejčtenější tento týden
2017 Číslo 2- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Pacienti s infekcemi HPV a EBV a možnosti léčebné intervence pomocí inosin pranobexu
- Condylomata accuminata a jejich prevence i léčba
- Co s NSTI? NPWT!
- Isoprinosine nově bez indikačních a preskripčních omezení
-
Všechny články tohoto čísla
- Využití antimalarik v dermatologii
-
DOŠKOLOVÁNÍ LÉKAŘŮ
KONTROLNÍ TEST - Addisonova nemoc – popis případu
- Klinický případ: Recidivující noduly na bérci
- Mongolská skvrna
-
Zápis ze schůze výboru ČDS
Praha 12. 1. 2017 -
Zpráva z 20. mítinku Evropského dermatologického fóra
Montreux 19.–21. 1. 2017 - Odborné akce v roce 2017
- Česko-slovenská dermatologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Mongolská skvrna
- Využití antimalarik v dermatologii
- Addisonova nemoc – popis případu
- Klinický případ: Recidivující noduly na bérci
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



