-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Klinický případ: Recidivující noduly na bérci
Autoři: O. Kodet 1,2; M. Důra 1,3; M. Šlajsová 1; J. Štork 1
Působiště autorů: Dermatovenerologická klinika 1. LF UK a VFN přednosta prof. MUDr. Jiří Štork, CSc. 1; Anatomický ústav 1. LF UK přednosta prof. MUDr. Karel Smetana, DrSc. 2; Ústav patologie 1. LF UK a VFN přednosta prof. MUDr. Pavel Dundr, Ph. D. 3
Vyšlo v časopise: Čes-slov Derm, 92, 2017, No. 2, p. 73-76
Kategorie: Repetitorium
K ambulantnímu vyšetření se dostavila 40letá pacientka. Rodinná anamnéza byla bez pozoruhodností. V osobní anamnéze udávala v minulosti léčbu pro blíže nespecifikované oční postižení a léčbu na foniatrii pro blíže nespecifikované onemocnění hlasivek s celkovou kortikoterapií. V minulosti podstoupila hysterektomii pro myomatózu s metroragií. Z léků užívala jen ibuprofen při bolestech. Asi rok a půl pozorovala na stejném místě pravého bérce vznik recidivujícího, bolestivého, červeného nodulu, který odezníval se zanecháním nafialovělé hyperpigmentace. Při recidivách měl projev tendenci se šířit do periferie a byl doprovázen mírným otokem pravého bérce a nártu. V minulosti byla pro tyto obtíže pacientka léčena aminopenicilinem a prednisonem s dobrým efektem, ale s tendencí k recidivám po vysazení. Při vyšetření na ventrální straně pravého bérce byla patrná plocha velikosti 17 x 18 cm, v centru měkká, až zelenomodré barvy (obr. 1 a 2), v jejíchž okrajích byly přítomné mírně bolestivé červenofialové noduly do 1 cm. Byla provedena probatorní excize z nodulu při okraji projevu (obr. 3 a 4).
HISTOPATOLOGIE
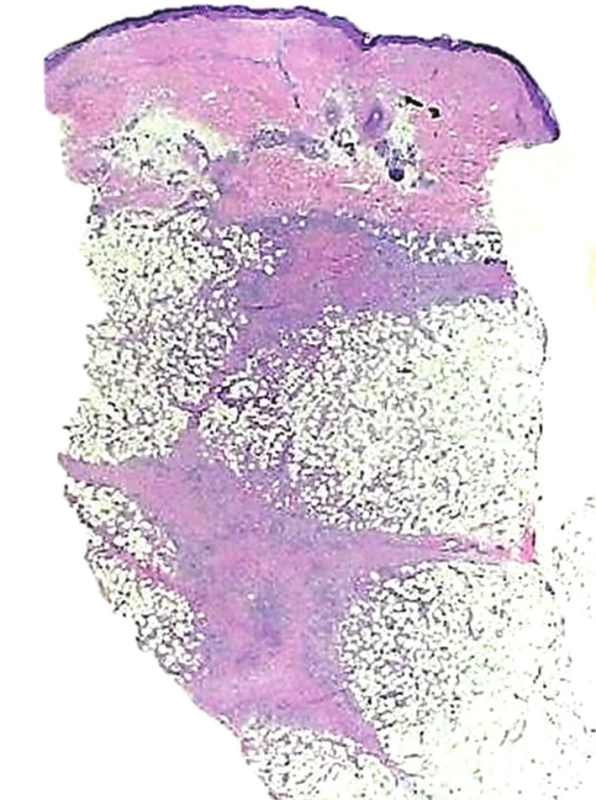
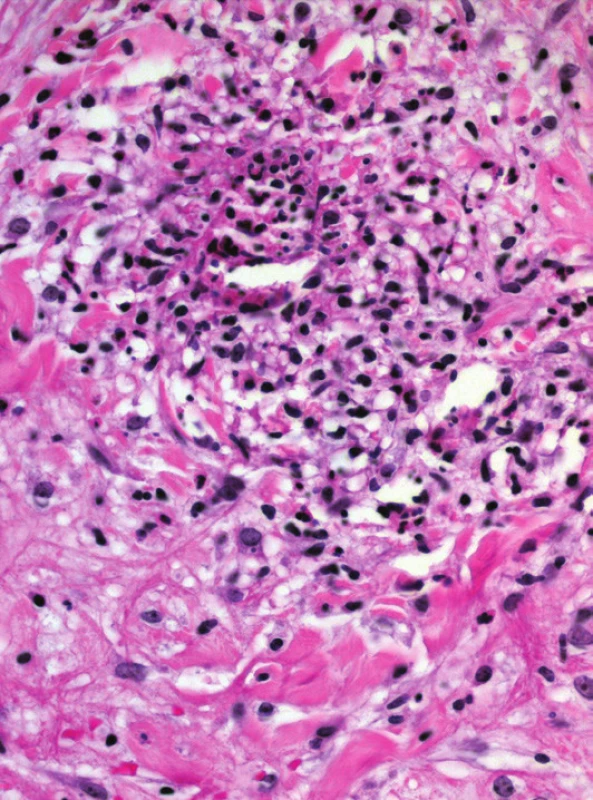
Epidermis a korium je beze změn. Podkožní tuková tkáň vykazuje známky převážně septální panikulitidy (viz obr. 2) se známkami proliferace kapilár s perivaskulárními mononukleárními infiltráty s hojnou účastí eozinofilů, místy shluky neutrofilů a s erytrocytárními extravazáty. Jsou přítomny obrovské mnohojaderné buňky typu z cizích těles, místy s věncovitým uspořádáním jader (viz obr. 3). Místy jsou patrné shluky radiálně uspořádaných histiocytů charakteru Miescherových granulomů (viz obr. 4). Houbové struktury metodou PAS a BK barvením podle Ziehla-Neelsena neprokázány. Nález podporuje diagnózu erythema nodosum.
Závěr
Erythema nodosum migrans.
PRŮBĚH
Při kontrolním vyšetření po biopsii byly projevy zhojeny, přetrvávala jen hnědavá ložiska v místě původních projevů. Na další kontrolu se pacientka již nedostavila.
Erythema nodosum (EN) je nejčastější klinická forma panikulitidy. Projevuje se zpravidla 1–6 cm velkými erytematózními, často výrazně bolestivými noduly, nejčastěji lokalizovanými na ventrální straně bérců, s tendencí ke spontánnímu zhojení do 2–8 týdnů.
Incidence EN je jen velice obtížně hodnotitelná, ale některé prameny poukazují na přibližnou incidenci okolo 1–5 případů na 100 tis. obyvatel. Může se vyskytovat v jakémkoliv věku, ale nejčastěji postihuje pacienty ve druhém a třetím decenniu, a až šestkrát častěji ženy než muže, v dětském věku bez signifikantní pohlavní závislosti [3, 5, 7, 8, 14].
EN je kožní reakce sdružená s řadou vyvolávajících faktorů, které navozují hypersenzitivní reakci podkoží tkáně a mohou vykazovat i geografické rozdíly v návaznosti např. na endemické infekční agens [5]. Nejčastěji je spojováno se streptokokovými infekcemi, sarkoidózou, zánětlivými onemocněními střev, revmatologickými a autoimunitními chorobami, graviditou a neoplaziemi. Až ve 40–60 % případů se nepodaří navzdory podrobnému klinickému a laboratornímu vyšetření určit jednoznačnou vyvolávající příčinu, poté tyto případy označujeme jako idiopatické [14]. U dětí a dospívajících je z infekčních agens nejčastěji uváděna předcházející infekce respiračního traktu (horních cest dýchacích, faryngitida) β-hemolytickým streptokokem skupiny A. Projevy EN se objevují za 2–3 týdny po infekci a jsou doprovázeny sérovou elevací antistreptolysinu O (ASO), zpravidla bez kultivačně potvrzené bakteriální faryngitidy. Z dalších bakteriálních agens je popsána souvislost s infekcemi vyvolanými yersiniemi, salmonelou, mykoplazmaty, chlamydiemi, z houbových infekcí např. kokcidiemi [5, 7]. V endemických oblastech tuberkulózy (Indie, jižní Afrika, Turecko) je mycobacterium tuberculosis nejčastějším vyvolávajícím infekčním agens a doprovází většinou primární plicní tuberkulózu u dětí a dospívajících [4]. Etiologicky se mohou uplatnit i virové infekce, jako např. infekční hepatitidy B a C, virus Epstein-Barrové (EBV) nebo cytomegalovirus [14].
EN je jedním z nespecifických kožních příznaků sarkoidózy. Postiženy jsou symetricky bérce se známkami artritidy a symetrickou plicní hilovou lymfadenopatií. Trias těchto příznaků je označována jako LÖfgrenův syndrom a doprovází časná stadia sarkoidózy s akutním průběhem a dobrou prognózou onemocnění [7, 8].
K dalším častým souvislostem patří hormonální změny doprovázející graviditu nebo užívání hormonálních kontraceptiv. EN postihuje až okolo 4 % gravidních žen, i když role pohlavních hormonů v patogenezi onemocnění není doposud zcela jasná [1, 7]. Hormonální antikoncepce je považována za jednu z nejčastějších lékových souvislostí, dále jsou uváděny sulfonamidy, bromidy, minocyklin, penicilin aj. [7, 14].
EN je jedním z nejčastějších kožních (extraintestinálních) projevů zánětlivých onemocnění střev s výskytem asi u 4–15 % nemocných s Crohnovou chorobou a asi u 3–10 % s ulcerózní kolitidu. Kožní postižení většinou koreluje s aktivitou střevního postižení, ale může mu i o řadu let předcházet. Na souvislost kožního postižení a Crohnovy choroby poukazují práce sledující T-buněčnou imunitní odpověď na společné antigeny střevních a kožních bakterií. Je popsána i souvislost pozitivity ANCA protilátek a HLA-B27. EN může doprovázet i jiná onemocnění, jako je celiakie, systémový lupus erytematodes nebo IgA nefropatie [7, 13–15, 18].
EN může představovat i paraneoplastický příznak charakterizovaný dlouhodobou perzistencí a špatnou odpovědí na léčbu. Může doprovázet Hodgkinův lymfom, non-Hodgkinské lymfomy a leukémie, ale i solidní tumory, jako je adenokarcinom kolon či karcinoid. V některých případech kožní projevy předchází samotnému malignímu onemocnění, ale může být i indikátorem jeho relapsu [7, 15].
V klinickém obraze dochází zpravidla k náhlé tvorbě erytematózních, lividních, pohmatově bolestivých a teplých nodulů velikosti okolo 1–6 cm vznikajících většinou symetricky na ventrální straně bérců, vzácněji se nachází i na stehnech, horních končetinách, krku a v obličeji [17]. Noduly se postupně oplošťují a během několika dnů počáteční jasně červený erytém přechází v modrozelenavý až žlutohnědý modřinovitý odstín (erythema contusiforme). Noduly nikdy neulcerují a hojí se bez následné jizvy a atrofie kůže. Vznik bývá doprovázen celkovými příznaky, zvýšenou teplotou až horečkami, artralgiemi, bolestmi hlavy, bolestmi břicha, zvracením či průjmem. Doprovodným postižením může být episkleritida či konjunktivitida, vzácněji je pozorovaná lymfadenopatie s hepatomegalií a splenomegalií [5, 6]. U dětských pacientů je trvání projevů kratší a nemusí být doprovázeno zvýšenou teplotou [8].
Uváděné klinické formy zahrnující EN migrans (neboli subakutní nodulární migratorní panikulitidu) a chronické EN jsou někdy považovány za různé fáze stejného patologického procesu. EN migrans (syn. subakutní nodulární migrující panikulitida, morbus Vilanova-Piňol) je charakterizováno typicky jednostranným postižením přední plochy bérce noduly charakteru klasického EN, které se v centru odhojují bez jizvení a tvoří se centrifugálně nové na jeho okrajích [2, 12]. Projevy přetrvávají často měsíce až roky, mohou recidivovat, postihují především ženy (přibližně v poměru 9 : 1) průměrného věku kolem 50 let. Tomuto obrazu odpovídal i případ popsané pacientky. EN chronicum představuje onemocnění průběhu měsíců až let s projevy charakteru klasické formy [14].
Při vyšetření je nutné se zaměřit na anamnestické údaje předchorobí, přidružená onemocnění, lékovou anamnézu, ale např. i na cestovatelskou anamnézu. V laboratorním vyšetření je doporučeno provádění kompletního krevního obrazu s diferenciálním počtem, sedimentace erytrocytů, titr ASO, kultivační vyšetření z výtěru nosu a krku a vyšetření močového sedimentu. Sérologicky lze provádět vyšetření podle podezření na vyvolávající infekční agens se zaměřením na sérologii infekčních hepatitid, EBV a CMV. Z pomocných vyšetření provádíme RTG vyšetření hrudi k vyloučení hilové lymfadenopatie. Pro samotné potvrzení erythema nodosum je však nutné provedení histologického vyšetření z hluboké, do podkoží zasahující, nejlépe skalpelem prováděné biopsie [5, 6].
Histopatologicky je typický obraz septální panikulitidy (viz obr. 2). Septa podkožní tukové tkáně jsou rozšířená a prostoupena zánětlivým infiltrátem, který přechází na okraje, vzácně i do celých tukových lalůčků. Jsou přítomny i erytrocytární extravazáty. V hlubších partiích dermis mohou být perivaskulární a periadnexální lymfocytární infiltráty. Histopatologický obraz se liší podle stáří vyšetřované léze. Časná stadia erythema nodosum jsou doprovázena edémem vazivových sept s erytrocytárními extravazáty a hojnou příměsí neutrofilů a eozinofilů, může převládat obraz až lobulární panikulitidy, bez přítomnosti nekróz centrálních částí tukových lalůčků. I když v histopatologickém obraze se považují za typické tzv. Miescherovy radiální granulomy, tvořené infiltráty i vícejaderných histiocytů obklopujících centrální hvězdicovité nebo srpkovité štěrbiny (viz obr. 3), lze obdobné granulomy nalézat u subkutánní varianty Sweetova syndromu, erythema induratum Bazin, Behçetovy choroby či necrobiosis lipoidica. V časných lézích jsou tyto granulomy rozptýleny ve vazivových septech a jsou obklopeny neutrofily. Ve starších projevech a u EN migrans dominuje septální fibróza s periseptální granulomatózní tkání částečně nahrazující tukové lalůčky, přítomny jsou i obrovskobuněčné mnohojaderné buňky někdy se zachovalou centrální štěrbinou, odpovídající Miescherovým granulomům. Vzácně bývá popisována nekrotizující vaskulitida malých cév s fibrinoidní nekrózou v oblasti vazivových sept [2, 5, 11].
V diferenciální diagnostice je nutné myslet na jiné typy panikulitid, nodulární vaskulitidu, podkožní infekce bakteriální i houbové, povrchovou tromboflebitidu nebo kožní projevy vaskulitid [5].
V léčbě EN je nezbytná správná identifikace vyvolávající příčiny a cílená léčba především infekční etiologie onemocnění. Z celkově podávaných léků se uplatňují nesteroidní antirevmatika nebo kyselina acetylsalicylová s dobrým analgetickým efektem a urychlením regrese projevů. Tyto léky jsou však kontraindikovány u pacientů s erythema nodosum v souvislosti s nespecifickými střevními záněty [5]. U pacientů s dlouhodobě přetrvávajícími projevy lze doporučit jodid draselný v dávce 400–900 mg denně nebo 3–10 kapek ve vodě či pomerančovém džusu [7, 15]. Přesný mechanismus účinku však není znám, ale je předpokládán inhibiční efekt na mastocyty k uvolnění heparinu s následným útlumem hypersenzitivní reakce [10]. Systémové kortikosteroidy nejsou u erythema nodosum v první volbě indikovány, zejména u projevů doprovázejících infekční onemocnění. Při jejich použití je doporučen prednisolon v dávce 40 mg/den s postupným vysazením během několika dnů. U některých pacientů byl popsán dobrý efekt kolchicinu v dávce 0,6–1,2 mg dvakrát denně nebo hydroxychlorochinu v dávce 200 mg dvakrát denně [5]. U pacientů s nespecifickými střevními záněty je popsána dobrá terapeutická odpověď při podání anti-TNF, jako je etanercept, adalimumab a infliximab, navzdory tomu, že erythema nodosum patří i mezi relativně časté kožní komplikace těchto biologických léků (především popsáno v souvislosti s etanerceptem a infliximabem) [13]. Lokálně lze doporučit protizánětlivé masti nebo lokální kortikoidní externa např. i v okluzivní terapii.
Erythema nodosum zpravidla odeznívá spontánně do 2–8 týdnů bez nutnosti zásadnější celkové terapie, u některých pacientů však dochází k častým recidivám projevů, a to především u idiopatické formy nebo u erythema nodosum v souvislosti se streptokokovou infekcí.
Do redakce došlo dne 27. 3. 2017.
Adresa pro korespondenci:
MUDr. Ondřej Kodet, Ph.D.
Dermatovenerologická klinika 1. LF UK a VFN
U Nemocnice 499/2
128 08 Praha 2
e-mail: ondrej.kodet@vfn.cz
Zdroje
1. ACOSTA, K. A., HAVER, M. C., KELLY, B. Etiology and therapeutic management of erythema nodosum during pregnancy: an update. Am J Clin Dermatol, 2013, 14, p. 215–220.
2. AGUADE, J. P., PINOL, J., VILANOVA, X. Subacute migrating nodular hypodermitis. Ann Dermatol Syphiligr, 1956, 83, p. 369–404.
3. AYDIN-TEKE, T., TANIR, G., BAYHAN, G. I. Erythema nodosum in children: evaluation of 39 patients. Turk J Pediatr, 2014, 56, p. 144–149.
4. BJORN-MORTENSEN, K., LADEFOGED, K., SIMONSEN, J. et al. Erythema nodosum and the risk of tuberculosis in a high incidence setting. Int J Circumpolar Health, 2016, 25, p. 32666.
5. BLAKE, T., MANAHAN, M., RODINS, K. Erythema nodosum – a review of an uncommon panniculitis. Dermatol Online J, 2014, 16, p. 22376.
6. COWAN, J. T., GRAHAM, M. G. Evaluating the clinical significance of erythema nodosum. Patient Care, 2005, p. 56–58.
7. CHOWANIEC, M., STARBA, A., WILAND, P. Erythema nodosum – review of the literature. Reumatologia, 2016, 54 (2), p. 79–82.
8. KAKOUROU, T., DROSATOU, P., PSYCHOU, P. Erythema nodosum in children: a prospective study. J Am Acad Dermatol, 2001, 44, p. 17–21.
9. LACINA, L. KUBÍNKOVÁ, K., DOSTÁLOVÁ, G. Sarkoidóza. Čes-slov Derm., 2009, 84, s. 303–316.
10. MARSHALL, J. K., IRVINE, E. J. Successful therapy of refractory erythema nodosum associated with Crohn’s disease using potassium iodide. Can J Gastroenterol, 1997, 11, p. 501–502.
11. MISAGO, N., TADA, Y., KOARADA, S. Erythema nodosum-like lesions in Behcets disease: a clinicopathological study of 26 cases. Acta Derm Venereol, 2012, 92, p. 681–686.
12. MUFTI, A., AL-MOHAMMEDI, F., ALAVI, A. An unusual presentation of Vilanova disease (erythema nodosum migrans) with superficial histologic changes. J Amer Acad Dermatol, 2016, 2, p. 41–43.
13. QUIN, A., KANE, S., ULITSKY, O. A case of fistulizing Crohn’s disease and erythema nodosum managed with adalimumab. Nat Clin Pract Gastroenterol Hepatol, 2008, 5, p. 278–281.
14. REQUENA, L., YUS, E. S., Erythema nodosum. Dermatol Clin, 2008, 26, p. 425–438.
15. SCHWARTZ, R. A., NERVI, S. J. Erythema nodosum: a sign of systemic disease. Am Fam Physician, 2007; 75: p. 695–700.
16. STARBA, A., CHOWANIEC, M., WILAND, P. Erythema nodosum – presentation of three cases. Reumatologia, 2016, 54, p. 83–85.
17. ŠTORK, J., VOSMÍK, F. Zánětlivé noduly horních končetin. Erythema nodosum. Čs. Derm., 74, 1999, s. 267–269.
18. VAVRICKA, S. R., SCHOEPFER, A., SCHARL, M., et al. Extraintestinal Manifestations of Inflammatory Bowel Disease. Inflamm Bowel Dis, 2015, 21 (8), p. 1982–1992.
Štítky
Dermatologie Dětská dermatologie
Článek Mongolská skvrnaČlánek Odborné akce v roce 2017
Článek vyšel v časopiseČesko-slovenská dermatologie
Nejčtenější tento týden
2017 Číslo 2- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Condylomata accuminata a jejich prevence i léčba
- HydroCleanem efektivně hojíme onkologické rány po radioterapii
- Co s NSTI? NPWT!
-
Všechny články tohoto čísla
- Využití antimalarik v dermatologii
-
DOŠKOLOVÁNÍ LÉKAŘŮ
KONTROLNÍ TEST - Addisonova nemoc – popis případu
- Klinický případ: Recidivující noduly na bérci
- Mongolská skvrna
-
Zápis ze schůze výboru ČDS
Praha 12. 1. 2017 -
Zpráva z 20. mítinku Evropského dermatologického fóra
Montreux 19.–21. 1. 2017 - Odborné akce v roce 2017
- Česko-slovenská dermatologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Mongolská skvrna
- Využití antimalarik v dermatologii
- Addisonova nemoc – popis případu
- Klinický případ: Recidivující noduly na bérci
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání