-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Klinický prípad: Diseminované červené makuly, tmavofialové papuly a nodulus s hyperkeratózou
Autoři: J. Baumgartner 1,3; P. Babál 2; M. Šimaljaková 3
Působiště autorů: Laser Centrum Paracelsi Bratislava vedúci zariadenia MUDr. Ján Baumgartner 1; Ústav patologickej anatómie LF UK Bratislava prednosta prof. MUDr. Ľudovít Danihel, PhD. 2; Dermatovenerologická klinika LF UK Bratislava prednostka prof. MUDr. Mária Šimaljaková, PhD., MHA 3
Vyšlo v časopise: Čes-slov Derm, 92, 2017, No. 1, p. 32-35
Kategorie: Repetitorium - klinickopatologické korelace
POPIS PRÍPADU
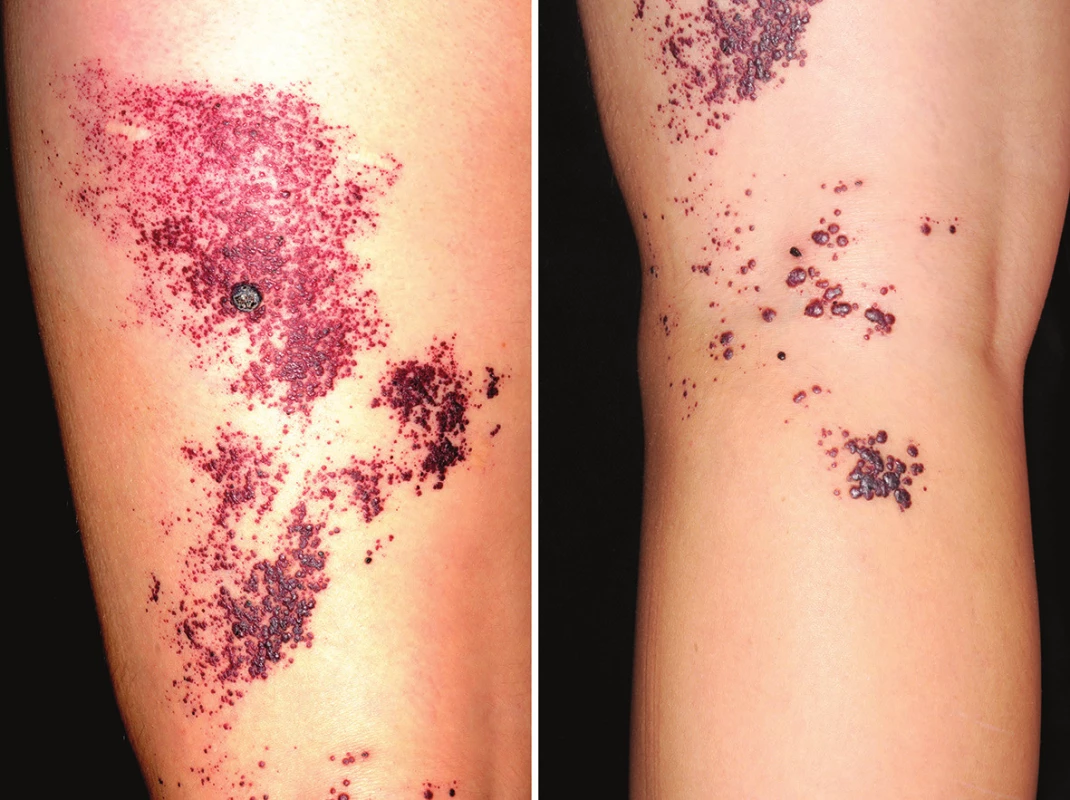
19-ročná pacientka s kožným fototypom I podľa Fitzpatricka bola prijatá s rozsiahlymi prejavmi v oblasti ľavej dolnej končatiny. Prvé príznaky spozorovala pred 9 rokmi v podobe malých červených bodiek v posterolaterálnej časti stehna, ktoré postupne vznikali aj vo fossa poplitea a v oblasti lýtka. Neskôr dochádzalo k výraznému zvýšeniu počtu jednotlivých lézií, ktoré sa zväčšovali, splývali do ložísk a v niektorých oblastiach sa pokrývali zhrubnutou pokožkou. Pacientka pociťovala lokálnu bolestivosť v mieste postihnutia. Stav sa komplikoval epizódami krvácania chorobných ložísk, výrazný pocit znepokojenia nastal po zväčšení centrálne lokalizovanej lézie. Psychickú alteráciu charakterizovali pocity smútku, menejcennosti a beznádeje, vyplývajúce z dlhodobého priebehu choroby bez tendencie k ústupu, čo sa konštatovalo aj klinicko-psychologickým vyšetrením. Osobná, alergická, lieková, gynekologická, pracovná a venerologická anamnéza bola bez pozoruhodností, lézie vznikli za plného zdravia, traumu pacientka vylúčila, podobné prejavy sa v rodine nevyskytli. V predchádzajúcich vyšetreniach bol stav na základe angiologického konzília hodnotený ako kožný hemangióm. V inom zariadení bolo vykonané probatórne laserové ošetrenie Nd:YAG laserom v oblasti lýtka (cca 2 cm2), v ktorom sa z dôvodu vzniku jazvy nepokračovalo. Odporúčanú radikálnu chirurgickú exstirpáciu chorobných prejavov s následnou transplantáciou kože pacientka odmietla. Pri vstupnom vyšetrení kožný nález pozostával z rozsiahlych geografických chorobných plôch, ktoré pokrývali posterolaterálnu oblasť ľavého stehna, zákolennú jamu a proximálnu časť lýtka (obr. 1 a,b). Rozdiely dĺžky končatín, ako aj dyskrepancie ich obvodov, prípadne iné makroskopické abnormality sa nezistili. Chorobné prejavy pozostávali z mnohopočetných makúl a papúl variabilných priemerov 0,5–7 mm v rôznych štádiách vývinu, miestami ložiskovito konfluujúce, ako aj centrálne lokalizovaný nodulus s hyperkeratózou priemeru 9 mm (obr. 2). Farba morf variovala od sýtočervenej cez tmavofialovú až k modročiernej. V niektorých oblastiach boli prítomné hemoragické krustoskvamy. Bolo vykonané dermatoskopické a histologické vyšetrenie (obr. 3, 4).
DERMATOSKOPICKÝ NÁLEZ
Dermatoskopický obraz charakterizovali červené tmavé lakúny, výskyt hemoragických krúst, belavého závojovania a periférneho erytému (obr. 3). Bola odobratá hlboká biopsia z kože stehna.
Histopatologický nález
Ektatické krvné cievy v povrchovej časti dermis, lokalizované bezprostredne subepidermálne. Epiderma vykazuje akantózu, papilomatózu a nad ložiskom ortokeratózu (obr. 4). Nález zodpovedá angiokeratómu.
Záver
Angiokeratoma circumscriptum.
PRIEBEH
Vyšetrením pomocou magnetickej rezonancie sa zistili vaskulárne ektázie lokalizované len v povrchových oblastiach dermis, bez propagácie do podkožia. Oftalmologickým vyšetrením štrbinovou lampou sa vylúčili abnormality oka. Mutácie GLA génu, ako aj patologické metabolity v leukocytoch sa nezistili. Interné a gynekologické vyšetrenie bolo bez patologického nálezu. Kožné prejavy ochorenia boli odstránené 595-nm pulzným farbivovým (pulsed dye) laserom v 9 sedeniach v 4–8-týždňových intervaloch (žiarivý tok/energy density/ 6,5–15 J/cm2). Nodulárna lézia bola eliminovaná 755-nm alexandritovým laserom s dlhým pulzom 3 ošetreniami v mesačných intervaloch (žiarivý tok 30 J/cm2). Celková kumulatívna dávka laserového žiarenia bola 13 177,5 J/cm2 (obr. 5a, b).
Obr. 5. a, b. Koža po laserovej terapii AC s nálezom minimálneho jazvenia 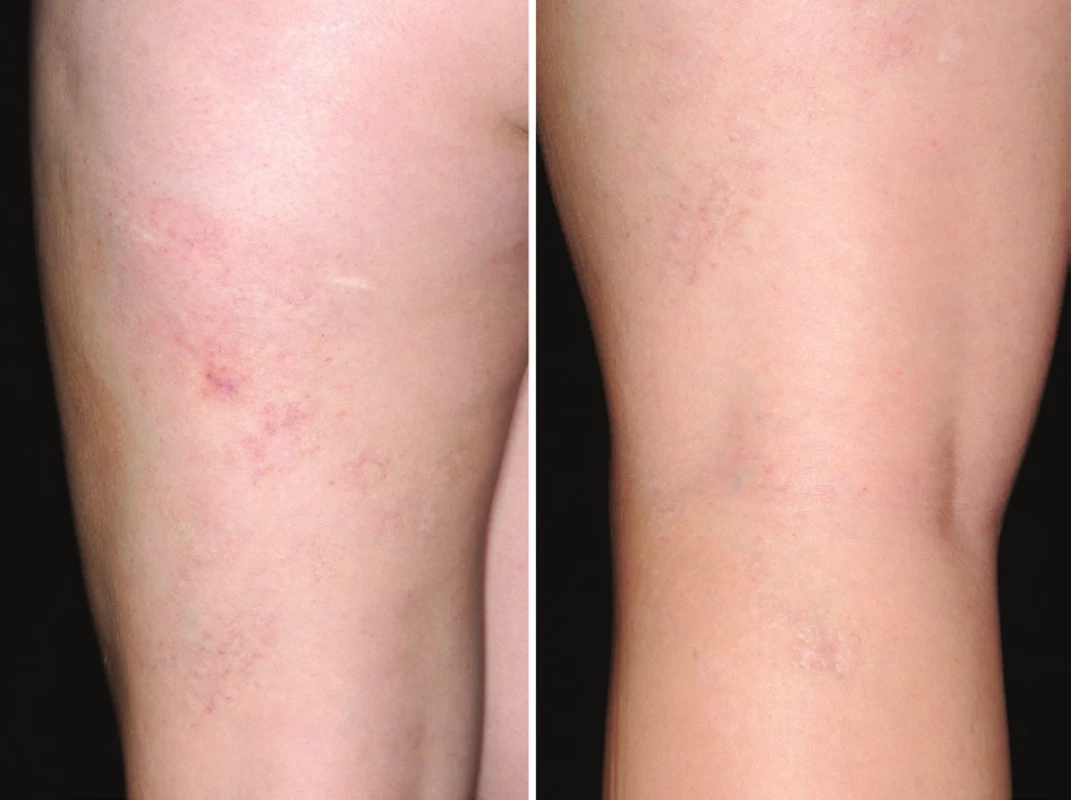
DISKUSIA
Termín angiokeratoma, odvodený z gréckych slov, ktoré znamenajú cievy (αγγειων), roh (κερας) a tumor (ωμα), zaviedol Mibelli v roku 1889 [23]. Angiokeratómy (AK) sú vaskulárne lézie, ktoré sú histopatologicky definované prítomnosťou jednej, alebo viacerých dilatovaných krvných ciev, nachádzajúcich sa v povrchových častiach dermis, bezprostrene subepidermálne [17]. Na rozdiel od hemangiómov sú AK cievnymi ektáziami existujúcich krvných ciev [8, 19]. Etiopatogenéza je neznáma, vznik by mohol byť podmienený kongenitálnou malformáciou, zníženým venóznym odtokom, tehotenstvom, traumou, podkožnými hematómami, prípadne tkanivovou asfyxiou [5, 19]. Prevalencia AK sa udáva 0,16% [17]. Jednotlivé skupiny AK vykazujú rozdielne epidemiologické charakteristiky, pričom angiokeratoma circumscriptum (AC) je najzriedkavejším z 5 typov ochorenia [15].
Prvý opis AC pochádza od Fabryho z roku 1915 [15]. Charakteristickými prejavmi ochorenia sú zoskupenia hyperkeratotických erytematóznych papúl až nodulov, ktoré môžu splývať do ložísk s verukóznym povrchom, nadobúdajúce zosteriformnú konfiguráciu [13, 15]. Najčastejšie býva postihnutá distálna časť dolnej končatiny, zvyčajne unilaterálne, ale aj stehno, gluteálna oblasť, prípadne sa lézie prejavia kdekoľvek na tele [13]. Veľkosť ložísk dosahuje niekoľko centimetrov v priemere, bola pozorovaná aj gigantická forma AC postihujúca rozsiahle plochy kožného povrchu [17]. Ochorenie je veľmi zriedkavé, na základe publikovaných ojedinelých prípadov sa predpokladá vyšší výskyt u žien [15] hlavne v intervale 10–40 rokov [4, 6]. Je opísaná asociácia AC (tzv. angiokeratoma circumscriptum naeviforme) s inými vaskulárnymi malformáciami, ako sú syndrómy Cobb a Klippel-Trènaunay, s kapilárnou malformáciou (naevus flammeus), s kavernóznym hemangiómom, prípadne s posttraumatickou artériovenóznou fistulou [5, 6].
V dôsledku progresívnych zmien eflorescencií dochádza k ich postupnému tmavnutiu a zväčšovaniu, chorobné ložiská nadobúdajú hrboľatý charakter s výskytom verukóznych hyperkeratotických papúl až nodulov. Trombóza vaskulárnych štruktúr AC vedie k výraznému stmavnutiu lézií, ktoré môžu imitovať malígny melanóm.
Vzhľadom na podobnosť s inými závažnými ochoreniami je AK nutné diferencovať v prvom rade od malígneho melanómu, melanocytových névov, vírusových papilómov, seboroických keratóz, hemangiómov, kapilárnej aneuryzmy, kapilárneho lobulárneho hemangiómu (granuloma pyogenicum) [18], angiosarkómu [10], naevus Spitz, bazocelulárneho karcinómu s pigmentom a iných pigmentových lézií [1, 11, 19]. Najzávažnejšou diferenciálnou diagnózou je malígny melanóm, ktorý rovnako ako angiokeratóm, nemusí predstavovať iba solitárnu léziu. Morfy, z ktorých uvedené ochorenia pozostávajú, sa môžu zväčšovať, meniť farbu, vytvárať satelitné lézie, ložiskovito splývať a krvácať.
Dermatoskopické vyšetrenie výrazne prispieva v diferenciácii melanómu od AK a iných vaskulárnych lézií [16, 22, 23]. Charakteristickým obrazom AK je prítomnosť krvných lakún, po obvode ktorých sa vyskytuje okrový lem, korešpondujúci histopatologicky s akantotickou epidermis a hyperkeratózou [16, 22]. Na základe rozsiahlej multicentrickej štúdie [23], v ktorej sa sledoval výskyt dermatoskopických charakteristík solitárneho AK, autori pozorovali 6 štruktúr: tmavé lakúny, belavé závojovanie, erytém, periférny erytém, červené lakúny a hemoragické krusty. Tmavé lakúny histopatologicky zodpovedajú dilatovaným cievam v dermis, ktoré bývajú často čiastočne až úplne trombotizované. Belavé závojovanie zodpovedá akantóze a kompaktnej ortokeratóze.
V podozrivých prípadoch, hlavne v rámci diferenciálnej diagnostiky AK oproti malígnemu melanómu, angiosarkómu, bazocelulárnemu karcinómu s pigmentom a iných malignít, je nevyhnutné odobrať bioptickú vzorku s následným histopatologickým vyšetrením.
Makroskopické morfologické znaky AC sú podobné s verukóznym hemangiómom (VH), ktorý charakterizujú ohraničené ložiská usporiadané v lineárnej alebo serpiginóznej konfigurácii, tvorené papulami s verukóznym povrchom [9, 20]. VH predstavuje zriedkavú kongenitálnu vaskulárnu malformáciu s prítomnosťou kapilárneho alebo kavernózneho hemangiómu v dermis a v hĺbkových štruktúrach podkožného tkaniva, asociovanú s reaktívnou epidermálnou akantózou, papilomatózou a hyperkeratózou [15, 20]. U VH sa môžu vyskytnúť aj trofické zmeny kostí kompatibilné so syndrómom Klippel-Trènaunay. Prejavy VH bývajú komplikované častými potraumatickými epizódami krvácania a sekundárnymi infekciami. Vzhľadom na podobnosť oboch klinických entít je potrebná ich diferenciácia zobrazovacími metódami (počítačovou tomografiou alebo vhodnejšie magnetickou rezonanciou) a histopatologickým vyšetrením. Na zachytenie proliferatívnych vaskulárnych zmien v hlbokých štruktúrach podkožia sa má vykonať čo najhlbšia biopsia. U VH sú na rozdiel od AC prítomné okrem dilatovaných subepidermálnych krvných ciev aj proliferatívne angiomatózne zmeny v dermis a v hlbokých štruktúrach tela subcutanea, konzistentné s hemangiómom [9, 21].
Výskyt angiokeratómov môžu sprevádzať aj závažné metabolické ochorenia – angiokeratoma corporis diffusum (ACD), morbus Fabry seu Anderson-Fabry, panetnické ochorenie viazané na chromozóm X s deficienciou α-glaktozidázy A (GLA), autozomálne recesívnu fukozidózu, sialidózu a autozomálne recesívnu Kanzakiho chorobu [1, 14]. Typickými kožnými prejavmi Fabryho choroby sú bodkovité tmavočervené až modročierne makuly a mierne elevované papuly, predilekčne lokalizované medzi umbilikom a kolenami („plavková” lokalizácia), na perách, bukálnej sliznici a v palmoplantárnej lokalizácii [7]. Enzýmový deficit je príčinou akumulácie globotriaosylceramidu (Gb3) v lyzozómoch, čo vedie k následnému oslabeniu stien kapilár a k vzniku sekundárnych vaskulárnych ektázií [11, 14]. Angiokeratóm môže byť prvým varovným signálom upozorňujúcim na toto zriedkavé a nie vždy včas diagnostikované ochorenie [7, 14]. V suspektných prípadoch sa vykonáva oftalmologické vyšetrenie štrbinovou lampou s charakteristickým nálezom pokrútených a aneuryzmatických ciev spojivky a retiny, korneálnych opacít – cornea verticillata [11]. V bunkách endotelu, hladkej svaloviny, epitelu potných žliaz, pericytoch, makrofágoch a vo fibroblastoch je možné vizualizovať lamelárne elektrón-denzné inklúzne telieska predstavujúce depozity lipidov v lyzozómoch [11]. Analýzou DNA sa vylučujú mutácie GLA génu [7]. V liečbe ACD sa uplatňuje enzýmová substitučná terapia [7, 12].
Terapia AK, zameraná na odstránenie chorobných lézií kože a slizníc, je indikovaná v prípade krvácania alebo z estetických dôvodov. Liečba je deštrukčná, konzervatívna terapia neexistuje. Klasické metódy zahŕňajú chirurgickú exstirpáciu, kryoterapiu, a elektrokauterizáciu. Aplikovala sa aj metóda chemickej sklerotizácie a rádiofrekvenčnej ablácie [1]. V eliminácii AK sa využíva laseroterapia. S úspechom sa použili laserové systémy (uvedené sú vo vzostupnom poradí podľa vlnovej dĺžky a hĺbky prieniku žiarenia) ako argónový laser (488–514,5 nm), 532-nm KTP (potassium-titanyl-phosphate) laser, 578-nm copper vapour laser, 585-nm a 595-nm pulsed dye laser, 755-nm alexandritový laser, 810-nm a 940-nm diódové lasery, ako aj 1064-nm Nd:YAG (Neodymium:yttrium-aluminium-garnet) laser s dlhým pulzom [2]. Mechanizmus účinku vaskulárne selektívnych laserov je založený na princípoch selektívnej fototermolýzy. Deštrukcia patologického vaskulárneho tkaniva sa dosahuje selektívnou absorbciou dávky laserového žiarenia v hemoglobíne, v dôsledku čoho dochádza k deštrukcii patologického vaskulárneho tkaniva s minimálnym poškodením okolitého tkaniva [3]. Je možná aj vaporizácia chorobného tkaniva pomocou 10 600-nm CO2 lasera, prípadne ablácia Er:YAG (Erbium: yttrium-aluminium-garnet) laserom, aj v kombinácii s KTP laserom [2]. Laseroterapia je významnou terapeutickou metódou pri rozsiahlych prejavoch charakterizovaných mnohopočetnými patologickými eflorescenciami, v oblasti sliznice ústnej dutiny, ako aj v esteticky významných topografických lokalizáciách. Kombinované ošetrenie pomocou dvoch vlnových dĺžok, 595-nm pulzného farbivového a 755-nm alexandritového lasera, umožnilo optimalizovať transkutánnu penetráciu laserového žiarenia a dosiahnuť deštrukciu patologického vaskulárneho tkaniva pozostávajúceho z morf variabilných priemerov lokalizovaných v rôznych hĺbkach dermis. Prognóza ochorenia quoad vitam je vzhľadom na benígny charakter lézií priaznivá, v prípade recidívy je vhodná eliminácia vznikajúcich chorobných prejavov vo včasnom štádiu vývoja.
Do redakce došlo dne 20. 12. 2016.
Adresa pro korespondenci:
MUDr. Ján Baumgartner
Laser Centrum Paracelsi
Hlinická 2/A
831 52 Bratislava
Slovenská republika
e-mail: hannes@paracelsi.sk
Zdroje
1. BAUMGARTNER, J., ŠIMALJAKOVÁ, M., BABÁL, P. Angiokeratóm. Dermatol. prax, 2014, 8, 3, p. 86–89.
2. BAUMGARTNER, J., ŠIMALJAKOVÁ, M., BABÁL, P. Extensive angiokeratoma circumscriptum – successful treatment with 595-nm variable-pulse pulsed dye laser and 755-nm long-pulse pulsed alexandrite laser. J Cosmet Laser Ther, 2016, 18, 3, p. 134–137.
3. BUCCI, J., GOLDBERG, D. Past, present, and future: vascular lasers/light devices. J Cosmet Laser Ther, 2006, 8, p. 149–153.
4. CALDUCH, L., ORTEGA, C., NAVARRO, V. et al. Verrucous hemangioma: report of two cases and review of the literature. Pediatr Dermatol, 2000, 17, 3, p. 213–217.
5. DAS, A., MONDAL, A. K., SAHA, A., et al. Angiokeratoma circumscriptum neviforme: an entity, few and far between. Indian Dermatol Online J, 2014, 5, p. 472–474.
6. DEL POZO, J., FONSECA, E. Angiokeratoma circumscriptum naeviforme: successful treatment with carbon-dioxide laser vaporization. Dermatol Surg, 2005, 31, p. 232–236.
7. HOGARTH, V., DHOAT, S., MEHTA, A. B., et al. Late-onset Fabry disease associated with angiokeratoma of Fordyce and multiple cherry angiomas. Clin Exp Dermatol, 2011, 36, p. 506–508.
8. IMPERIAL, R., HELWIG, E. B. Verrucous hemangioma. A clinicopathologic study of 21 cases. Arch Dermatol, 1967, 96, p. 247–253.
9. KOC, M., KAVALA, M., KOCATÜRK, E. et al. An unusual vascular tumor: verrucous hemangioma. Dermatol Online J, 2009, 15, 11, p. 7.
10. LACINA, L., KOJANOVÁ, M., ŠLAJSOVÁ, M. et al. Diseminované červenofialové papuly. Čes-slov Derm, 2009, 84, 1, p. 25–27.
11. McKEE, P. H. Pathology of the skin with clinical correlations. 2nd ed. Mosby-Wolfe: London, 1996, ISBN: 1563755882, 1714 pp.
12. MEHTA, A., BECK, M., ELLIOT, P. et al. Enzyme replacement therapy with agalsidase alfa in patients with Fabry’s disease: an analysis of registry data. Lancet, 2009, 374, 9706, p. 1986–1996.
13. MITTAL, R., AGGARWAL, A., SRIVASTAVA, G. Angiokeratoma circumscriptum: a case report and review of the literature. Int J Dermatol, 2005, 44, p. 1031–1034.
14. MÖHRENSCHLAGER, M., BRAUN-FALCO, M., RING, J. et al. Fabry disease. Recognition and management of cutaneous manifestations. Am J Clin Dermatol, 2003, 4, 3, p. 189–196.
15. OZDEMIR, R., KARAASLAN, O., TIFTIKCIOGLU et al. Angiokeratoma circumscriptum. Dermatol Surg, 2004, 30, p. 1364–1366.
16. POCK, L., FIKRLE, T., DRLÍK, L. et al. Dermatoskopický atlas. Phlebomedica: Praha, 2008, ISBN: 978-80-901298-5-6, 149 pp.
17. SCHILLER, P. I., ITIN, P. H. Angiokeratomas: an update. Dermatology, 1996, 193, p. 275–282.
18. SZÉP, Z., BUCHVALD, D., ŠTVRTINA, S. et al. Klinický prípad: Červený papulózny útvar na predkolení. Čes-slov Derm, 2006, 81, 4, p. 203–204.
19. ŠTORK, J. Angiokeratoma vulvae. Čes-slov Derm, 1981, 56, 5, p. 318–321.
20. WENTSCHER, U., HAPPLE, R. Linear verrucous hemangioma. J. Am. Acad. Dermatol., 2000, 42, 3, p. 516–518.
21. YANG, C., OHARA, K. Successful surgical treatment of verrucous hemangioma: a combined approach. Dermatol Surg, 2002, 28, p. 913–920.
22. ZALAUDEK, I., ARGENZIANO, G., GIACOMEL, J. Dermatoscopy of non-pigmented skin tumors. CRC Press, Taylor and Francis Group: Boca Raton, 2016, ISBN-13 : 978-1-4822-3752-8, 138 pp.
23. ZABALLOS, P., DAUFÍ, C., PUIG, S. et al. Dermoscopy of solitary angiokeratomas: a morphological study. Arch Dermatol, 2007, 143, p. 318–325.
Štítky
Dermatologie Dětská dermatologie
Článek vyšel v časopiseČesko-slovenská dermatologie
Nejčtenější tento týden
2017 Číslo 1- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Condylomata accuminata a jejich prevence i léčba
- Proces hojení ran krok za krokem a co ho může zkomplikovat
- Miniinvazivní léčba pilonidálního sinu: laserová a podtlaková terapie jako šetrná a účinná modalita
- Co s NSTI? NPWT!
-
Všechny články tohoto čísla
-
DOŠKOLOVÁNÍ LÉKAŘŮ
KONTROLNÍ TEST - Závažnost atopické dermatitidy podle indexu SCORAD a vztah k výskytu bronchiálního astmatu, alergické rýmy a dalším parametrům
- Panikulitida bérce jako první projev Crohnovy choroby – popis případu
-
Přehled současných doporučených postupů pro systémovou „nebiologickou“ léčbu psoriázy
Doporučení výboru ČDS ČLS JEP pro praxi - Klinický prípad: Diseminované červené makuly, tmavofialové papuly a nodulus s hyperkeratózou
- Kaposiho sarkom s dermatoskopickým obrazem fenoménu duhy – popis tří případů
- Odborné akce v roce 2017
-
Zápisnica zo zasadania výboru Slovenskej dermatovenerologickej spoločnosti
Bratislava 12. 11. 2016 -
Zápis ze schůze výboru ČDS
Praha 8. 12. 2016 -
Doc. MUDr. Marie Nožičková, CSc.
(*7. 10. 1937 – †22. 12. 2016)
-
DOŠKOLOVÁNÍ LÉKAŘŮ
- Česko-slovenská dermatologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle-
Přehled současných doporučených postupů pro systémovou „nebiologickou“ léčbu psoriázy
Doporučení výboru ČDS ČLS JEP pro praxi - Kaposiho sarkom s dermatoskopickým obrazem fenoménu duhy – popis tří případů
- Panikulitida bérce jako první projev Crohnovy choroby – popis případu
- Závažnost atopické dermatitidy podle indexu SCORAD a vztah k výskytu bronchiálního astmatu, alergické rýmy a dalším parametrům
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání