-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Neuritida optiku u roztroušené sklerózy mozkomíšní
Autoři: P. Diblík 1; D. Horáková 2
Působiště autorů: Oční klinika, 1. lékařská fakulta, Univerzita Karlova, Praha a Všeobecná fakultní nemocnice v Praze, přednosta doc. MUDr. Bohdana Kalvodová, CSc., 2Neurologická klinika, 1. lékařská fakulta, Univerzita Karlova v Praze a Všeobecná fakultní nemocnice v Praz 1
Vyšlo v časopise: Čes. a slov. Oftal., 66, 2010, No. 2, p. 51-54
Kategorie: Souborný referát
Úvod
Roztroušená skleróza mozkomíšní (RS) je onemocnění centrálního nervového systému (CNS), v jehož patogenezi se uplatňují autoimunitní mechanismy, které způsobí postižení myelinu a poškození axonů [7]. To je potom zodpovědné za trvalou ztrátu funkce u RS.
Proti dřívějším představám došlo k zásadnímu posunu v našich znalostech. Bylo prokázáno, že v akutním ložisku dochází nejen k rozpadu myelinových pochev, ale že současně je poškozena i větší nebo menší část axonů [6]. Tím je vysvětlen typický průběh ataky choroby. Během několika hodin až dní se rozvíjí pokles funkce. Po několikadenní stabilizaci, ve které se zastaví autoimunitní reakce i růst kolaterálního edému, začne pomalá fáze reparační. Zachovalé axony se remyelinizují a postupně se obnovuje jejich funkce, i když ne plnohodnotně. Vedení vzruchu remyelinizovaným vláknem se při vyšší teplotě zpomaluje a výsledkem je většinou mírné, ale vždy jen přechodné zhoršení funkce (Uhthofův fenomén). Pro trvalé zhoršení funkce je rozhodující počet axonů, který byl v dané atace nevratně poškozen. Většinou se po první atace neuritidy optiku (NO) funkce vrací do normy dle subjektivních pocitů pacienta ale i dle všech vyšetření. Výjimečně ovšem zaznamenáme už po první atace jasný trvalý deficit funkce, nejčastěji při postižení vláken z centrální či pericentrální oblasti.
Výskyt onemocnění
Onemocnění postihuje hlavně indoevropskou populaci nejčastěji mezi 20.–40. rokem věku, směrem od rovníku výskyt onemocnění stoupá, prevalence onemocnění je 100–130/ 100 000 obyvatel, ženy jsou postiženy dvakrát častěji. V České republice se pohybujeme na horní hranici udávané prevalence a incidence zdá se stoupá, výrazněji u žen. Není ovšem jasné, zda nehraje roli lepší záchyt a lepší informovanost veřejnosti. Je snaha všechna známá data o výskytu i průběhu choroby vysvětlit. Genetické vlivy se nepochybně uplatňují při rozdílném výskytu choroby u indoevropanů a asiatů, kde je daleko častější neuromyelitis optica (NMO, Devicova choroba). Afroameričané trpí RS méně než bílá populace USA, ale geneticky stejně vybavení Afričané chorobu téměř neznají. Existují dokonce mapy, kde hranice osídlení Ameriky Vikingy nápadně korelují s větší prevalencí RS. Globalizace a migrace obyvatelstva ovšem potvrzení této teorie znemožňují. V Evropě je výrazně větší výskyt onemocnění ve Skandinávii než ve Středomoří, což se vysvětluje menším množstvím slunečního záření a nedostatkem D vitaminu. Jako u řady dalších chorob je předpokládán vliv infekce, která odstartuje onemocnění nabídkou určitých antigenních struktur blízkých myelinu. Byly popsány židovské rodiny s opakovaným výskytem RS, kde po přestěhování do Izraele se onemocnění projevilo jen u části potomků narozených v USA. U větších dětí se choroba rozvinula s několikaletou latencí i v novém prostředí, u malých dětí onemocnění nikdy nevzniklo. Je řada dalších vlivů podezřelých z vlivu na růst prevalence choroby jako kouření, změna hygienických návyků, změny ve způsobu zpracování masa apod.
Klinické projevy
Klinické projevy můžeme rozdělit na ty zachytitelné oftalmologem a další, hlavně neurologické. Neuritida optiku patří mezi nejčastější první příznaky onemocnění. Začíná postupnou ztrátou vizu, která se rozvíjí většinou několik dní, vzácně vznikne během 24 hodin. Pokles vizu provází tlak až bolest za okem. Nepříjemné pocity jsou zhoršovány pohybem oka a mohou poruchu vizu předcházet. Pokles centrálního vizu je dominantní, někdy si pacient uvědomuje výpad v zorném poli, vzácně i poruchu barevného vidění. Po několikadenní stabilizaci začíná pomalé zlepšování funkce, které je obrácené než bylo zhoršování. Tzn. nejdříve se zlepšují oblasti, které se zhoršily jako poslední. Často až v této fázi lze určit lokalizaci demyelinizační plaky, protože zde přetrvává defekt v zorném poli nejdéle, vzácně trvale. To jen v případě, že plaka postihuje vlákna z centrální krajiny. Většinou je ovšem lokalizace plaky mimo centrum a pokles centrálního vizu, jakkoli je obligatorním příznakem, je pouze projevem útlaku při kolaterálním edému. Zlepšování trvá týdny až měsíce a i při „stoprocentním“ návratu funkce pacient většinou určitý rozdíl v kvalitě vizu registruje. Posledním, ale důležitým příznakem, je relativní aferentní pupilární defekt (RAPD). Zornice na straně léze reaguje obleněně a při reakci na osvit se zužuje minimálně či se dokonce rozšíří. Velikost RAPD koreluje s tíží postižení vláken z centrální krajiny. Nález na očním pozadí je závislý na lokalizaci plaky. Nejčastější je neuritida retrobulbární, potom je nález na terči normální. Při juxtabulbární lokalizaci se může edém na terči objevit s několikadenní latencí, u intraokulární neuritidy je otok od počátku. Intraokulární neuritida u RS je nejméně častou lokalizací zánětu zrakového nervu, nalézáme většinou jen malý otok s minimální prominencí, bez hemoragií a vatovitých ložisek.
Ve vlastní sestavě více než 120 pacientů s NO byla třetina nemocných s již diagnostikovanou RS, často po předchozí atace NO na stejném nebo druhém oku. U zbytku nemocných cca polovina měla sice primoataku NO, ale anamnestické údaje svědčily pro probíhající, zatím nediagnostikovanou RS. Poslední třetina negovala jakékoli příznaky, které by svědčily pro RS, a přesto i u části těchto nemocných byla magnetická rezonance (MR) pozitivní.
Z výše uvedeného vyplývá, že je nezbytné vyloučit u pacienta s NO nejen další možné oční ale i mimooční projevy RS.
Nejdůležitější další příznaky, které může oftalmolog zachytit, jsou nystagmus, internukleární oftalmoplegie, paréza n. III a VI, vzácněji postižení n.VII a n.V. Z dalších projevů je třeba anamnesticky zjišťovat poruchy citlivosti (stěhovavé brnění na končetinách, „přeleželá“ ruka či noha), centrální poruchy hybnosti (mají sklon ke spasticitě). Je třeba se zeptat na sfinkterové obtíže, únavu, deprese a kognitivní poruchy.
Průběh nemoci
Typicky RS probíhá zpočátku v atakách, kdy NO bývá jedním z prvních příznaků a/nebo příčinou, která přivede pacienta k lékaři. Akutní ataku často předchází interkurentní onemocnění či jiná stresová situace. Jako akutní ataka je definován vznik nových nebo zhoršení stávajících neurologických příznaků, které trvá déle než 24 hodin a není spojeno s akutním horečnatým onemocněním. Progresí je označován stav, kdy zhoršení neurologického nálezu trvá 3–6 měsíců.
Pokud pacient prodělal pouze první ataku, tak mluvíme o klinicky izolovaném syndromu (clinically isolated syndrome, CIS), při objevení se druhé ataky již o relaps remitentní (RR) RS, která je nejčastějším typem průběhu onemocnění (80 % pacientů). Akutní ataky jsou následovány obdobím remise, které je individuálně dlouhé a ve kterém se neurologický nález vrací alespoň zpočátku prakticky do normy. Důležité je, že v tomto období i přes relativní klinickou stabilizací pokračuje subklinický zánětlivý proces v CNS (což je dobře dokumentováno vysokou aktivitou zánětu na MR), který vede k destrukci nervové tkáně. Tím se postupně snižuje schopnost návratu funkcí do normy po opakovaných atakách. Ve studii ONTT (Optic Neuritis Treatment Trial) byl srovnán vývoj změn na MR po monosymptomatické atace (NO) u pacientů, kteří i po 10–14 letech po zahájení studie neměli klinicky definovanou RS. Při negativním MR při zahájení studie mělo minimálně jednu plaku na MR v době vyšetření 44 % nemocných. Ve skupině s abnormální vstupní MR přibyla minimálně jedna další plaka v době vyšetření u 74 % pacientů [5].
Forma chronicko-progresivní (či sekundárně progresivní, SP) je jen přirozeným pokračováním RR formy (obr. 1). Po opakovaných atakách klesá schopnost organismu reparovat vzniklé škody, klesá aktivita zánětlivá a převažují změny degenerativní. Klinickým korelátem je trvalá funkční porucha. Nově vzniklé ataky „jen“ zhoršují již zřetelně poškozenou funkci, a tak mohou být v mimoočních lokalizacích méně nápadné. Při poklesu vizu naopak mohou ataku imitovat jiné příčiny (viz dif. dg.).
Obr. 1. Typický obraz chronické progrese s ložisky i atrofií CNS, 42letá žena po 18 letech průběhu RS. (Zapůjčeno laskavostí prof. MUDr. Z. Seidla, CSc., ved. odd. MRI Radiodiagnostické kliniky 1. LF UK a VFN v Praze) 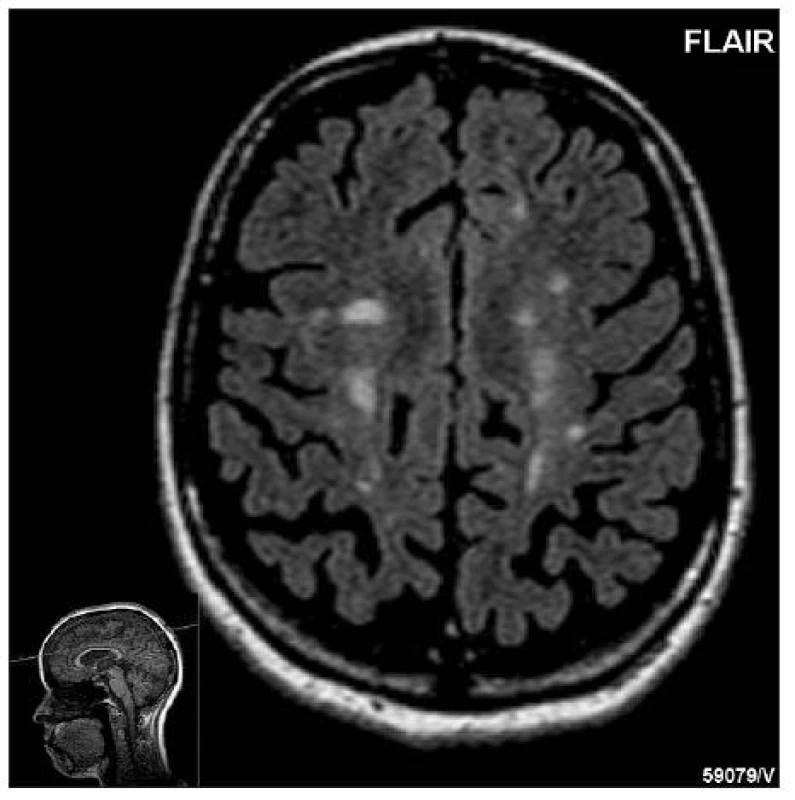
Forma primárně progresivní (PP) postihuje asi 10 % pacientů, je charakterizována pozvolnou progresí s absencí typických atak a zařazení event. poruchy vizu do obrazu nemoci je často problematické.
Obtížná je interpretace oční poruchy i u relabující-progredující formy, kdy velká aktivita choroby vede k rychlé invalidizaci pacienta.
Zvláštní formou onemocnění je neuromyelitis optica (NMO, Devicova choroba) [4], pro kterou jsou typické těžké ataky zrakového a/nebo míšního postižení vedoucí k závažné invaliditě. Choroba postihuje převážně asijskou populaci, nicméně stále více se ukazuje, že není výjimkou ani v naší oblasti. Od klasické RS se odlišuje v úvodu prakticky normálním nálezem na MR mozku, v případě míšního postižení přítomností ložisek přesahující tři a více míšních segmentů a odlišnými nálezy v mozkomíšním moku (cytologicky často přítomnost polynukleárů a pozitivita oligoklonálních proužků pouze u 30 % pacientů). Diagnostika onemocnění se výrazně zlepšila po objevení cílového antigenu, kterým je vodní kanál na povrchu astrocytů aquaporin 4. Současné vyšetřovací metody, které stanovují protilátky proti tomuto antigenu (AQP4-Ab), mají senzitivitu 50–70 % a téměř 100% specificitu. Odlišení je důležité hlavně pro modifikovanou terapii NMO a RS.
Diagnostika
Správné určení diagnózy se opírá a vyhodnocení všech dostupných anamnestických informací, klinických i pomocných vyšetření. Nezbytná je interdisciplinární spolupráce.
V anamnéze zjišťujeme přesný průběh poruchy vizu a doprovodných obtíží, potvrdíme předchozí interkurentní onemocnění, alergickou event. pozitivní rodinnou anamnézu. Je třeba vyloučit možný zdroj infekce (klíště). Pátráme po dalších neurologických obtížích. Vzhledem k věku nemocných nebývá odběr anamnézy zpravidla problémem.
Vlastní vyšetření zahrnuje vyšetření vizu do dálky i blízka, vyšetření barvocitu, citlivosti na kontrast event. zrakových evokovaných potenciálů (VEP), je-li k dispozici. Zorné pole je vždy nutné vyšetřit oboustranně. Nelze-li perimetr provést pro těžký pokles vizu, tak provedeme alespoň konfrontační vyšetření. Důležitá je zkouška zornicových reakcí před arteficiální mydriázou. Na optických mediích a fundu vylučujeme jinou možnou příčinu poklesu vizu. Na fundu hodnotíme stav terče zrakového nervu, vylučujeme vaskulitické změny a event. Ruckerovy proužky.
Teprve po stanovení pracovní diagnózy NO jsme oprávněni odeslat pacienta k dalšímu vyšetření k neurologovi. Zde vedle základního neurologického vyšetření je třeba zajistit vyšetření MR a vyšetření mozkomíšního moku pomocí lumbální punkce. Tu lze při užití atraumatických jehel provést i ambulantně, takže odpadá 24hodinový klid na lůžku a velké riziko postpunkčních bolestí hlavy z minulosti. Mozkomíšní mok se vyšetřuje na vyloučení infekce (borelie, chlamydie) a již cytologické vyšetření může naznačit diagnózu (pro RS je typická oligocytóza s přítomností aktivovaných lymfocytů či plazmocytů, často ale i zvýšený počet monokulárních buněk). Izoelektrickou fokuzací se zjišťuje tvorba oligoklonálních protilátek v moku proti nálezu v séru. Výskyt těchto protilátek v alkalické části spektra je pro dg. RS vysoce suspektní, ale počet pásů (oligoclonal bands, OCB) nemusí korelovat s aktivitou základního onemocnění. Naproti tomu vyšetření vstupní MR má vysokou prediktivní hodnotu pro další průběh choroby. Ložiska hyperintenzní v T2 vážených obrazech nebo FLAIR modu, která jsou periventrikulárně kolmo na osu komor, jsou typickým nálezem. Další častou lokalizací je infratentoriální bílá hmota, krční a hrudní mícha. Vedle prokázaných lézí v bílé hmotě byl prokázán již v časných fázích nemoci i celkový úbytek mozkové hmoty, který z dlouhodobého hlediska koreluje s vývojem nemoci lépe než objem hyperintenzních ložisek. Pro náročnost i cenu MR vyšetření byly hledány alternativní způsoby vyšetření. Velmi nadějné se v tomto směru jeví vyšetření peripapilární vrstvy nervových vláken a/nebo objemu makuly pomocí optické koherenční tomografie (OCT). Sítnice je ideální strukturou ke sledování neurodegenerativních změn CNS, protože obsahuje pouze axony a glii, ale žádný myelin [1]. Po počátečním nadšení probíhá nyní kritické hodnocení s cílem redukovat chyby, které vznikají při sběru dat a zlepšit interpretaci nálezů.
Terapie
Existuje celosvětový konsenzus v léčbě akutní ataky. Podáváme vysoké dávky methylprednisolonu i.v. nebo p.o. (3–5 g) následované pozvolným snižováním p.o. prednisonu (není-li pacient na dlouhodobé imunomodulační léčbě). Současně nezbytná je vždy prevence vedlejších účinků léčby kortikosteroidy.
Jednoznačná shoda není v otázce chronické léčby. Ta by měla vést ke snížení počtu atak a k zabránění progrese nemoci. U klinicky izolovaného syndromu (CIS) a RR formy RS většinou shoda existuje. U SP a PP formy RS neexistuje efektivní terapie a doporučovaných léčebných schémat je celá řada. Prosazuje se přísně individuální přístup s tím, že při nulové efektivitě vybraného postupu se léčba přerušuje [2, 3].
Pro CIS a RR RS jsou v současnosti jako léky první volby užívány interferon beta (IFNB – komerční preparáty Avonex, Betaferon, Extavia a Rebif) a glatiramer acetát (Copaxone), které si aplikují pacienti sami podkožně či nitrosvalově jedenkrát či vícekrát týdně. V určitých indikacích jako léky první volby užíváme intravenózní imunoglobuliny (IVIG) podávané jedenkrát měsíčně. Efekt léčby, tj. hlavně snížení počtu atak, je individuální a v průměru se pohybuje kolem 30–40 %, bohužel existují pacienti, kteří na terapii neodpovídají vůbec. V případě selhání terapie preparáty první volby je dnes pro eskalaci léčby nejvíce užíván natalizumab (Tysabri), což je monoklonální protilátka proti alfa 4 integrinu na povrchu lymfocytů bránící pohybu lymfocytu přes cévní stěnu a jeho vstupu do CNS. Natalizumab prokázal v kontrolovaných studiích vysokou efektivitu (snížení relapsů o 68 % a oddálení disability o 42 % proti placebu v průběhu 2 let). Bohužel neočekávaný výskyt závažné virové infekce (progresivní multifokální leukoencefalopatie, PML) u několika pacientů léčených natalizumabem zatím limituje širší použití tohoto preparátu. Lékem třetí volby jsou různě kombinované cytostatické režimy – nejčastěji užívanými orálními preparáty jsou azathioprin dále methotrexát, mykofenolát mofetil, cyklosporin A a i.v cyklofosfamid či mitoxantron.
U chronicky progredujících forem RS a zejména při maligním průběhu se zkouší individuální terapeutické plány. Při maligním průběhu choroby s rychlou progresí je zkoušena vysokodávkovaná imunoablace s podporou hematopoetických kmenových buněk.
Léčba pacientů s RS musí být vždy komplexní a snahou je udržet pacienty co nejdéle v „normálním“ pracovním režimu. K symptomatické patří léčba spasticity, sfinkterových obtíží, depresí, třesu, bolesti, parestézií, únavy i kognitivního defektu. Pacienti musí být upozorněni i na režimová opatření, jako je vyvarování se infekcím (prevence a event. včasná léčba). Gravidita by měla být plánována a musí předcházet vysazení některých léků, nezbytná je pravidelná rehabilitace.
Diferenciální diagnóza
Při klasickém obrazu onemocnění nebývá s diagnózou problém. Mladý nemocný přichází s náhlým, ale ne sekundovým poklesem vizu, s bolestmi při pohybu, předcházela viróza. Klinicky má pokles vizu, pozitivní RAPD, výpad na perimetru a normální nález na terči.
Rozpaky mohou vznikat ze špatného zhodnocení anamnestických údajů o neurologických obtížích i klinického nálezu. Je třeba myslet na nádory, výhřezy plotének, cévní anomálie, genetická a metabolická onemocnění. Obraz RS mohou imitovat i jiné autoimunitní choroby (vaskulitidy) a infekce (borelióza, virové infekce).
Náhlá ztráta zraku během dne vylučuje dg. NO, ale jestliže pacient ráno po probuzení zjistí pokles vizu, není jasné, jak dlouho porucha trvá, pak je třeba vyloučit jiné příčiny: okluze arteriální i venózní, krvácení v průběhu zrakové dráhy, vertebrobazilární insuficience, všechny příčiny amaurosis fugax, myopatie při endokrinní orbitopatii aj. Při pozitivním nálezu na terči je třeba vyloučit infekční i parainfekční neuritidu, Leberovu hereditární atrofii optiku (akutní fázi), meningeomy a gliomy optiku. Široká je diferenciální diagnostika poruch hybnosti oka. Všechny výše zmíněné a některé další diagnózy jsou možné, ale setkáváme se s nimi méně často než s falešně pozitivními, kdy je jako NO určena porucha jiná. Jde zejména o vady refrakční a poruchy jednoduchého binokulárního vidění (JBV). Zde je třeba pečlivé vyšetření a odběr anamnézy. Pacienti přiznávají závislost na zrakové námaze, obtíže kolísají v průběhu dne – večer jsou nejhorší, ráno a přes víkend menší, trvají řadu týdnů a postupně se zhoršují. Často s takovými obtížemi přicházejí pacienti na hranici presbyopického věku. Poměrně častý je údaj o současném zhoršení jiných neurologických obtíží. Oční obtíže lze vysvětlit celkovým oslabením organismu při paralelně probíhající atace základního onemocnění. Uhthofův fenomén, zhoršení vizu při přehřátí organismu v horké lázni, u plotny, fyzickým výkonem či stresem, je známkou nedokonalé remyelinizace axonů a odezní po normalizaci teploty. Z hlediska diferenciální diagnózy je nejhorší vyloučení funkční ztráty zraku. „Dobře poučení“ pacienti líčí své obtíže velmi sugestivně, mají poruchu centrálního vizu, na perimetru je vždy pozitivní nález (i když koncentrické výpady budí pochybnosti), ale tomu zpravidla neodpovídá reakce zornice. Obtížná je i diagnóza NO u pacientů po opakovaných atakách s nevratnými poruchami vizu, nálezy v zorném poli, atrofií papil a trvalým RAPD. Setkáváme se s disimulací i agravací, někdy tyto stavy závisí i na momentální psychické kondici nemocného. V těchto situacích neexistuje žádné vyšetření, které by suverénně rozhodlo o event. aktivitě choroby. Lze doporučit individuální přístup s opakováním všech vyšetření s odstupem několika týdnů, s pozitivní motivací a s perimetrickým vyšetřením provedeným vždy až po zklidnění pacienta (ne ihned po příchodu).
Diskuse
V poznání etiopatogeneze RS je stále mnoho otazníků. Z toho vyplývá i problém, jak v počátku onemocnění odhadnout, u kterého pacienta bude probíhat onemocnění závažněji a u kterého příznivěji. Jak vybrat rizikové pacienty? S tím je spojena i problematika trvalé medikace. Máme dostatek důkazů podporujících časnou léčbu? Logika léčby (obr. 2) jednoznačně podporuje nasazení léčby ve stadiu CIS. Čím dříve nasadím terapii, tím je křivka ztráty axonů plošší. Proti tomu stojí obava ze zbytečné léčby. Pacienti mají různě intenzivní obtíže po aplikaci injekčních preparátů, není jasné, zda se neobjeví nějaké velmi pozdní následky léčby, v neposlední řadě je i hledisko ekonomické. Obecně je shoda, že dvě ataky onemocnění během jednoho roku jsou indikací k podání léků první volby, přičemž na úroveň jedné ataky je postaven pozitivní nález na MR. V České republice byla v průběhu roku 2009 u rizikových pacientů schválena úhrada preparátu Betaferon a Avonex již po první atace (ve stadiu CIS), jinak u RR formy nadále platí, že indikací jsou dvě ataky za rok, či tři za dva roky.
Obr. 2. Logika léčby RS. Cílem léčby je oddálit nástup trvalé invalidity v důsledku ztráty axonů. Léčebný efekt (1) je výrazně větší při nasazení léčby po druhé atace, než ve stadiu klinicky definovaného onemocnění (2). Největší efekt lze ale očekávat při nasazení chronické terapie po první atace choroby (3). (Převzato s laskavým svolením doc. MUDr. E. Havrdové, CSc., vedoucí RS centra 1. LF UK a VFN v Praze.) 
Z hlediska oftalmologa stále zůstává otevřená otázka z ONTT. Jak vysvětlit výpady v zorném poli nalezené i druhostranně? Probíhá někdy současně více atak? Kolik atak proběhne subklinicky? Není potom počítání těch klinicky jasných pro zahájení terapie zavádějící? Že řada atak proběhne bez klinického korelátu, je prokazatelné nálezem nových plak na MR. Naproti tomu zrakový nerv přenáší tolik různých informací, že je vysoce nepravděpodobné, aby i drobná porucha funkce nebyla pacientem zaregistrována.
Závěr
Cílem sdělení nebylo přednést všechna známá fakta o NO u RS, ale ukázat aktuální stav z pohledu oftalmologa. Spolupráce s neurologem, nejlépe s RS centrem, které je v každém kraji, je zřejmě nejlepším řešením. Zkušený neurolog vede léčbu a indikuje nezbytná vyšetření. Na druhé straně při zvažovaném časném nasazení léků první volby a častém výskytu NO jako prvním příznaku RS, leží velká část odpovědnosti na oftalmologovi. Nesprávná diagnóza může vést ke zbytečnému vyšetřování a léčení nesprávné diagnózy může pacienta poškodit. Roztroušená skleróza mozkomíšní je onemocnění nevyléčitelné, ale naše léčebné možnosti se neustále zlepšují. Umožňují tak stále většímu počtu nemocných zachovat dobrou kvalitu života. K tomu, aby tato doba byla co nejdelší, může přispět i oftalmolog.
MUDr. Pavel Diblík
Oční klinika VFN a 1. LF UK
U Nemocnice 2
128 08 Praha 2
pavel.diblik@vfn.cz
Zdroje
1. Frohman, EM., Fujimoto, JG., Frohman, TC., et al.: Optical coherence tomography: a window into the mechanisms of multiple sclerosis. Nat Clin Pract Neurol, 4, 2008, 12 : 664–675.
2. Havrdová, E.: Roztroušená skleróza. Čes a slov Neurol Neurochir, 71/104, 2008, 2 : 121–132.
3. Havrdová, E.: Možnosti farmakologické léčby kliniky izolovaného syndromu. Farmakoterapie, 5, 2009, 6 : 629–635.
4. Nytrová, P., Horáková, D., Král, V., et al.: Neuromyelitis optica Devic – první demyelinizační aquaporinová kanalopatie. Neurologie pro praxi, 11, 2010, 1 : 36–40.
5. Optic neuritis study group. Long-term magnetic resonance imaging changes after optic neuritis in patiens without clinically definite multiple sclerosis. Arch Neurol, 61, 2004, 10 : 1538–1541.
6. Trapp, BD., Peterson, J., et al.: Axonal transection in the lesions of multiple sclerosis. N Engl J Med, 338, 1998, 5 : 278–285.
7. Weiner, HL.: The challenge of multiple sclerosis: how do we cure a chronic heterogenous disease? Ann Neurol, 65, 2009, 3 : 239–248.
Štítky
Oftalmologie
Článek vyšel v časopiseČeská a slovenská oftalmologie
Nejčtenější tento týden
2010 Číslo 2- Stillova choroba: vzácné a závažné systémové onemocnění
- Familiární středomořská horečka
- První schválený léčivý přípravek pro terapii Leberovy hereditární optické neuropatie dostupný rovněž v ČR
- Selektivní laserová trabekuloplastika nesnižuje nitroční tlak více než argonová laserová trabekuloplastika
- Léčba chronické blefaritidy vyžaduje dlouhodobou péči
-
Všechny články tohoto čísla
- Neuritida optiku u roztroušené sklerózy mozkomíšní
- Využití moderních vyšetřovacích metod k časné diagnostice pigmentového glaukomu a syndromu pigmentové disperze
- Přínos ERG v časné diagnostice chlorochinové a hydroxychlorochinové makulopatie
- Implantace stenopeické aniridické zadněkomorové nitrooční čočky u poúrazových stavů – ano či ne?
- Liečba Angioid streaks (lakové trhliny) pomocou anti-VEGF
- Význam vitrektomie u diabetického makulárního edému a morfometrie chirurgicky odstraněné vnitřní limitující membrány
- Vliv operace idiopatické makulární díry s peelingem MLI a plynnou tamponádou na elektrickou funkci sítnice
- Využití intravitreální aplikace ranibizumabu v léčbě pozánětlivých neovaskulárních membrán – kazuistické sdělení
- Návrh České lékařské společnosti J. E. Purkyně na novelizaci vyhlášky 185/2009 Sb. o specializačním vzdělávání lékařů
- Pokyny pro autory
- Plán akcí IPVZ – II. pololetí 2010
- Česká a slovenská oftalmologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Neuritida optiku u roztroušené sklerózy mozkomíšní
- Využití moderních vyšetřovacích metod k časné diagnostice pigmentového glaukomu a syndromu pigmentové disperze
- Přínos ERG v časné diagnostice chlorochinové a hydroxychlorochinové makulopatie
- Vliv operace idiopatické makulární díry s peelingem MLI a plynnou tamponádou na elektrickou funkci sítnice
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



