-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Význam spánkové endoskopie při titraci přetlakové ventilace – první výsledky
The role of drug-induced sleep endoscopy for positive airway pressure titration – initial results
Aim: The aim of the work was to monitor the effect of positive airway pressure (PAP) on the particular sites of obstruction during the drug-induced sleep endoscopy to evaluate at which pressure the obstruction disappears/worsens and to clarify possible reasons for PAP intolerance. Materials and Methods: In the period from 6/2018 to 12/2020, a PAP test was performed during the drug-induced sleep endoscopy in 20 patients with obstructive sleep apnea without previous therapy. During the examination, sites of obstruction in the upper respiratory tract were identified. It was evaluated how the different pressure set during PAP ventilation reflects on the behaviour of the upper respiratory tract, and on its expansion or collapse leading to its obstruction. Monitoring was started at a pressure of 6 hPa, and gradually the pressure was increased stepwise by 2 hPa in the range from 6 to 18 hPa. Each pressure was applied for a minimum of 20 s. The findings were evaluated using the VOTE classification according to Kezirian and compared with each other. Results: The best effect of PAP was observed in the case of anteroposterior obstruction in the soft palate area, where the average opening pressure was 11.2 hPa. For laterolateral oropharyngeal obstruction, the average opening pressure was 12 hPa. PAP had no effect in 8/20 patients, 6 times due to concentric or laterolateral obstruction of the soft palate, and twice due to the collapse of the epiglottis. In the collapsing epiglottis, PAP ventilation does not relax the airways, because with increasing PAP pressure, the obstruction and suction of the epiglottis on the posterior wall of the pharynx worsens. Conclusion: Drug-induced sleep endoscopy of the upper airways with PAP is a simple and easy-to-perform examination which can reduce PAP intolerance (e.g., in the event of an epiglottis collapse) and thus optimize the treatment. We assume better compliance of the pressure device in patients who are indicated for this treatment.
Keywords:
drug-induced sleep endoscopy – obstructive sleep apnea – flexible endoscopy – positive airway pressure
Autoři: M. Masárová 1,2; J. Seko 1; M. Plášek 1,2; M. Formánek 1,2; O. Jor 3; V. Novák 4; Pavel Komínek 1,2
; Petr Matoušek 1,2
Působiště autorů: Klinika otorinolaryngologie a chirurgie, hlavy a krku LF OU a FN Ostrava 1; Katedra kraniofaciálních oborů, LF OU, Ostrava 2; Klinika anesteziologie, resuscitace, a intenzivní medicíny FN Ostrava 3; Centrum pro poruchy spánku, a bdění – spánková laboratoř, Oddělení dětské neurologie, FN Ostrava 4
Vyšlo v časopise: Cesk Slov Neurol N 2021; 84/117(2): 183-187
Kategorie: Původní práce
doi: https://doi.org/10.48095/cccsnn2021183Souhrn
Cíl: Cílem práce bylo sledovat vliv přetlakové ventilace (positive airway pressure; PAP) na jednotlivá místa obstrukce při léky navozené spánkové endoskopii horních dýchacích cest (HDC), hodnotit, při kterém tlaku dochází k vymizení/ zhoršení obstrukce, a objasnit případné důvody možné intolerance PAP. Soubor a metodika: V období od 6/ 2018 do 12/ 2020 byla provedena zkouška PAP při spánkové endoskopii u 20 pacientů s obstrukční spánkovou apnoí bez předchozí terapie. V průběhu vyšetření byla identifikována místa obstrukce v HDC. Bylo hodnoceno, jak se rozdílný tlak nastavený při PAP odráží na chování HDC, na jejich roztažení či kolapsu vedoucím k jejich obstrukci. Sledování bylo zahájeno při tlaku 6 hPa, postupně byl tlak skokově zvyšován po 2 hPa v rozmezí 6–18 hPa. Každý tlak byl aplikován minimálně 20 s. Nálezy byly hodnoceny pomocí klasifikace VOTE dle Keziriana a vzájemně porovnány. Výsledky: Nejlepší efekt PAP byl pozorován v případě předozadní obstrukce v oblasti měkkého patra, průměrný otevírací tlak byl 11,2 hPa. U laterolaterální obstrukce orofaryngu byl průměrný otevírací tlak 12 hPa. PAP neměl efekt u 8/ 20 pacientů, 6× z důvodu koncentrické nebo laterolaterální obstrukce měkkého patra 2× u kolapsu epiglottis. U kolabující epiglottis PAP neuvolňuje dýchací cesty, protože se zvyšujícím se tlakem PAP dochází ke zhoršení obstrukce a nasávání epiglottis na zadní stěnu hltanu. Závěr: Léky navozená spánková endoskopie HDC s PAP je jednoduché a snadno proveditelné vyšetření, pomocí kterého lze snížit intoleranci PAP (např. při kolapsu epiglottis) a tím optimalizovat léčbu. Předpokládáme lepší complianci přetlakového přístroje u pacientů, kteří jsou k této léčbě indikováni.
Klíčová slova:
léky navozená spánková endoskopie – obstrukční spánková apnoe – flexibilní endoskopie – přetlaková ventilace
Úvod
Flexibilní endoskopie horních dýchacích cest (HDC) v léky navozeném spánku (drug-induced sleep endoscopy; DISE) představuje v současnosti hlavní diagnostickou metodu k identifikaci míst obstrukce u pacientů s obstrukční spánkovou apnoí (OSA). Standardně je prováděna před plánovanou chirurgickou léčbou [1–3]. Poměrně velká část pacientů s OSA je indikována ke konzervativní léčbě přetlakovou ventilací (positive airway pressure; PAP), nicméně DISE nepodstupuje.
Přestože je PAP považován za zlatý standard léčby OSA, část pacientů (dle některých zdrojů až 50 %) přetlakovou léčbu netoleruje [4,5]. Důvodů intolerance nebo nefunkčnosti PAP je několik. Často se ale jedná o anatomické abnormity HDC či nesprávné nastavení PAP a zvolení neadekvátního tlaku [4,5].
První literární informace týkající se DISE se současným použitím PAP informují o tom, že optická kontrola účinku PAP umožňuje lépe porozumět tomu, jak PAP funguje na jednotlivých místech HDC [4,5].
Cílem naší studie bylo rozšířit využití DISE jako metody, pomocí které lze PAP titrovat, a tím optimalizovat léčbu.
Metodika
Prospektivní nerandomizovaná studie byla provedena od 6/ 2018 do 8/ 2020 ve FN Ostrava.
Vstupní kritéria
Do studie byli zařazeni pacienti ve věku od 18 do 70 let se středně těžkou a těžkou OSA (apnoe-hypopnoe index [AHI] > 15) diagnostikovanou pomocí celonoční limitované polygrafie. Mezi vylučující kritéria zařazení do studie patřily lehká OSA a prostá ronchopatie (AHI < 15), předchozí chirurgická terapie OSA, věk < 18, nebo > 70 let, závažná (kardiální, jaterní, ledvinné, nádorové a psychiatrické onemocnění), gravidita, vysoké operační riziko ASA (American Society of Anesthesiologists) IV a vyšší a tracheostomie.
Otorhinolaryngologické vyšetření
Po odebrání anamnézy absolvoval každý pacient podrobné otorhinolaryngologické vyšetření, při kterém byly hodnoceny přítomnost/ nepřítomnost webbingu zadních patrových oblouků, přítomnost/ nepřítomnost elongované uvuly, velikost patrových tonzil dle Friedmanna a vztah kořene jazyka k měkkému patru pomocí klasifikace Mallampati. HDC byly u každého pacienta vyšetřeny i pomocí flexibilního endoskopu, kde se hodnotily laterolaterální zúžení v oblasti orofaryngu, zúžení v oblasti kořene jazyka a přítomnost patologie v oblasti epiglottis.
U každého pacienta byly zaznamenány údaje o věku, pohlaví a index tělesné hmotnosti (body mass index; BMI). Součástí vyšetření bylo i dotazníkové vyšetření – Epworthská škála spavosti (kvantifikace denní spavosti) a dotazník analogové škály chrápání (pacient subjektivně hodnotí míru chrápání hodnotami 0–10, kdy 10 je maximum).
Spánková endoskopie horních dýchacích cest
Spánková endoskopie byla prováděna otorinolaryngologem na operačním sále ve spolupráci s anesteziologem. Celkem 30 min před vyšetřením byl u pacienta ležícího na zádech po podání premedikace (Dormicum 5 mg inj. i. m., atropin 0,5 mg inj. i. m., bez závislosti na tělesné hmotnosti a pohlaví) a aplikaci topické nosní anestezie na operačním sále (1 vstřik 10% lidokainu do obou nosních průduchů) navozen spánek pomocí nitrožilně podaného propofolu (bolus 1 mg/ kg v úvodu, následně 10–20 mg každých 3–5 min). Anesteziologem byla po celou dobu vyšetření měřena hloubka anestezie bispektrálním indexem a udržována v rozmezí 50–70. Byly monitorovány životní funkce, tedy krevní tlak, srdeční tep, EKG, kyslíková saturace a dechová frekvence.
Spánková endoskopie byla provedena pomocí flexibilního endoskopu o průměru 3,5 mm a délka vyšetření byla u každého pacienta nejméně 15 min.
K hodnocení výsledků DISE byla použita klasifikace VOTE (V – Vellum, O – Oropharynx, T – Tongue base, E – Epiglottis) dle Keziriana, podle které je hodnocena obstrukce ve čtyřech etážích HDC – oblast měkkého patra, laterálních stěn faryngu a patrových tonzil, kořene jazyka a epiglottis. V každé této lokalizaci jsou hodnoceny stupeň obstrukce (0 –žádná obstrukce, 1–částečná obstrukce, 2–úplná obstrukce) a konfigurace obstrukce (předozadní, cirkulární, laterolaterální) [6].
Titrace PAP pod kontrolou DISE
Pro titraci byl použit přístroj BiPAP (bilevel positive airway pressure) A40 firmy Philips Respironics (Amsterdam, Nizozemsko) v režimu kontinuálního pozitivního přetlaku (continuous positive airway pressure; CPAP). Titrace PAP byla provedena bezprostředně po DISE, poloha pacienta byla na zádech. Na obličej pacienta byla nasazena odpovídající celoobličejová maska PAP (velikosti S, M, L) tak, aby dobře těsnila, ale aby zároveň nezatlačovala dolní čelist dorzálně. Mezi masku a hadici přístroje bylo vložené spojovací kolínko (speciální ventil), přes které byl do nosního průduchu a nosohltanu vložen flexibilní endoskop o průměru 3,5 mm. Maska byla následně fixována popruhy (obr. 1).
Obr. 1. Spánková endoskopie s přetlakovou ventilací, zevní pohled.
Fig. 1. Drug-induced sleep endoscopy with positive airway pressure; external view.
Poté byla provedena DISE při PAP. Začátek vyšetření byl při tlaku 6 hPa. Postupně byl tlak na PAP elevován vždy o 2 hPa (vždy po min. 20 s) v rozmezí 6–18 hPa. Při každém zkoušeném tlaku proběhlo hodnocení, které bylo provedeno ihned v průběhu vyšetření nezávisle dvěma lékaři. Účinnost PAP byla posuzována vizuálně (při kterém nejnižším tlaku došlo k otevření HDC a zrušení obstrukce při současném odstranění dechových událostí).
K hodnocení byla při každém zkoušeném tlaku PAP použita klasifikace. Na základě toho bylo možné sledovat, jak se zvyšujícím se tlakem dochází k vymizení/zhoršení obstrukce ve sledovaných lokalitách u jednotlivců.
Nálezy vyšetřovaných pacientů byly porovnávany a bylo sledováno, které oblasti HDC (oblast měkkého patra, laterálních stěn faryngu a patrových tonzil, kořene jazyka a epiglottis) reagují na PAP lépe a na které má PAP horší efekt.
Současně bylo sledováno, zda je u jednotlivých pacientů, u kterých PAP nemá efekt, přítomna jednoetážová obstrukce (obstrukce v jedné lokalitě HDC) nebo multietážová obstrukce (obstrukce ve dvou a více lokalitách HDC).
Výsledky
Základní charakteristiky
V období od 6/ 2018 do 12/ 2020 byla titrace PAP v průběhu DISE provedena u 20 pacientů (3 ženy, 17 mužů) ve věku 24–62 let. U 13/ 20 (65 %) pacientů se jednalo o středně těžkou OSA a u 7/ 20 (35 %) o těžkou OSA.
Při DISE byla obstrukce v oblasti měkkého patra pozorována u 19/ 20 (95 %) pacientů, obstrukce orofaryngu u 14/ 20 (70 %) pacientů, obstrukce kořene jazyka u 9/ 20 (45 %) pacientů, obstrukce epiglottis u 3/ 20 (15 %) pacientů (tab. 1).
Tab. 1. Zastoupení typů obstrukcí horních cest dýchacích při spánkové endoskopii. 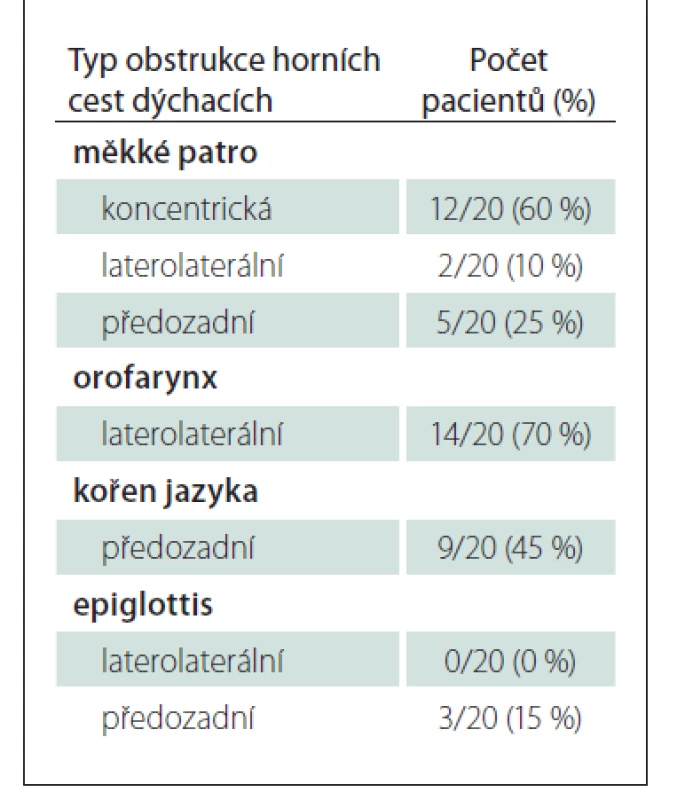
U jednoho (5 %) pacienta byla zjištěna obstrukce pouze na jednom místě, u 19/ 20 (95 %) pacientů byla zjištěna multietážová obstrukce (ve dvou a více místech). obstrukce. U 6/ 20 (30 %) pacientů byla pozorována obstrukce na třech místech. Obstrukce ve všech čtyřech lokalitách současně nebyla pozorována.
Vliv PAP na měkké patro
V oblasti měkkého patra byly pozorovány tři typy obstrukcí (tab. 1).
Nejlepší efekt PAP byl pozorován v případě předozadní obstrukce, průměrný otevírací tlak byl 11,2 hPa. U 7/ 12 (58,3 %) koncentrických obstrukcí byl průměrný otevírací tlak 12,0 hPa. U 1/ 20 laterolaterálních obstrukcí byl otevírací tlak 14,0 hPa.
V případě 5/ 12 koncentrických a 1/ 20 laterolaterálních obstrukcí neměl PAP efekt ani při vyzkoušení nejvyššího tlaku (18,0 hPa).
U jednoho pacienta s koncentrickou obstrukcí byla při aplikaci vyššího tlaku (10,0 hPa) pozorována změna konfigurace obstrukce na předozadní. Při tlaku 12,0 hPa byl pacient již bez obstrukce.
Vliv PAP na laterální stěnu hltanu a patrové mandle
Laterolaterální obstrukce orofaryngu byla pozorována u 14/ 20 (70 %) pacientů – u 11/ 14 případů pouze částečná, u 3/ 14 případů úplná. Průměrný tlak, který při užití PAP způsobil odtlačení stěn hltanu laterálně a otevřel HDC na tomto místě, byl 12,0 hPa.
Vliv PAP na kořen jazyka
Předozadní obstrukce v oblasti kořene jazyka byla pozorována u 9/20 (45 %) pacientů, z toho v 6/9 případů byla částečná a ve 3/9 úplná. Průměrný otevírací tlak při PAP pro tento typ obstrukce byl 14,0 hPa u úplné a 12,0 hPa u částečné obstrukce.
Vliv PAP na epiglottis
Úplná předozadní obstrukce v oblasti epiglottis (tzv. kolaps epiglottis) byla pozorována u 3/ 20 (15 %) pacientů. U 1/ 3 pacientů bylo sledováno, že při aplikaci PAP v rozmezí 6–14 hPa docházelo k ještě výraznějšímu přetlačení epiglottis na zadní stěnu hltanu, což klinicky korelovalo s přetrváváním apnoe se současným poklesem SpO2. Až tlak 18 hPa způsobil otevření HDC a odtlačení epiglottis od zadní stěny hltanu. Rovněž v dalších 2/ 3 případů kolapsu epiglottis bylo pozorováno, že PAP ještě zhoršoval obstrukci, nicméně při jeho aplikaci nedošlo k otevření HDC ani při nejvyšším z testovaných tlaků. PAP byl tedy nefunkční.
Laterolaterální obstrukce epiglottis nebyla pozorována ani u jednoho pacienta.
Výsledky týkající se průměrného otevíracího tlaku potřebného k překonání obstrukce v jednotlivých oblastech HDC jsou shrnuty na obr 2.
Obr. 2. Průměrný otevírací tlak potřebný k překonání obstrukce v jednotlivých oblastech horních dýchacích cest.
Fig. 2. The average opening pressure required to overcome obstruction in the particular areas of the upper respiratory tract.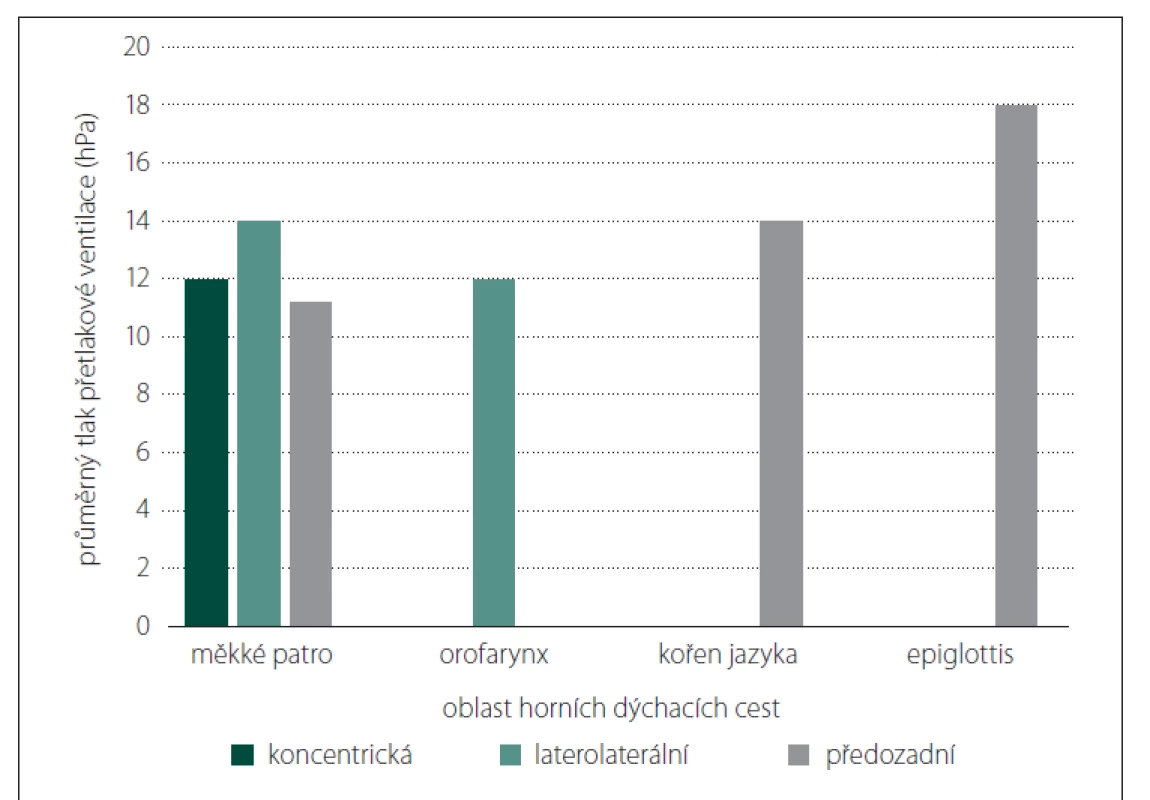
Neúčinnost PAP
Přetlaková ventilace nefungovala u celkem 8/ 20 (40 %) pacientů. U 2/ 8 pacientů byl důvodem kolaps epiglottis, u 5/ 8 pacientů byla příčinou koncentrická obstrukce měkkého patra a u 1/ 8 pacientů byla důvodem laterolaterální obstrukce měkkého patra.
U všech z těchto pacientů byl zaznamenán BMI > 30 a při DISE byla přítomna multietážová obstrukce HDC.
Diskuze
Spánková endoskopie byla poprvé popsaná v roce 1991 Croftem a Pringlem [7]. V současnosti představuje hlavní diagnostickou metodu, pomocí které lze určit místo obstrukce HDC a na základě těchto poznatků pomáhá optimalizovat léčbu [3,8,9]. V posledních letech se ukazuje, že DISE je možné efektivně využívat i při titraci PAP, kdy díky optické kontrole lze přímo sledovat, jak PAP funguje [4,5]. Nicméně studií, které sledovaly význam DISE při současném použití PAP, není mnoho – první články se objevily v roce 2012 a další až v průběhu posledních 3 let.
Dle současných znalostí reagují na PAP lépe obstrukce měkkého patra a orofaryngu než obstrukce kořene jazyka a epiglottis [5,10–12]. Torre et al v souhrnném článku z roku 2017 referují, že PAP nejlépe funguje na laterolaterální obstrukci v oblasti orofaryngu [5]. Rovněž Jung et al potvrdili ve své studii s 30 pacienty, že orofarynx má zásadní vliv na efekt PAP [10]. Tyto nálezy korelují i se studií Schwaba et al, kteří k posouzení účinnosti PAP využili vyšetření MR při různých tlacích (0, 5, 10, 15 hPa). Největší efekt PAP byl pozorován v působení na laterální stěny orofaryngu [11].
Torre et al uvádí, že v případě úplné koncentrické obstrukce měkkého patra byla při použití vyššího tlaku zaznamenána změna konfigurace na předozadní. Při tomto typu obstrukce se laterálně vytváří kanály, které umožňují proudění vzduchu, a PAP je tak účinný [5]. Ve studii bylo rovněž zjištěno, že průměrný tlak potřebný na to, aby byl PAP efektivní u dvouetážové obstrukce měkkého patra a orofaryngu, je 10 hPa [5]. V práci je ale také popsán případ pacienta s multietážovou obstrukcí s hypertrofickými patrovými mandlemi, které kompletně uzavíraly HDC. U tohoto pacienta byl potřebný tlak na otevření HDC až 15 hPa. Vzhledem k tomu, že tento tlak byl pro pacienta nepříjemný, byla provedena oboustranná tonzilektomie. Následně mohl být tlak PAP snížen a byl již pacientem tolerován [5]. Tento případ popisuje další význam titrace PAP pod kontrolou DISE. Díky přímé vizualizaci HDC při současném použití PAP je možné odhalit případné anatomické abnormity, které lze řešit chirurgicky nebo ortodonticky, a tím umožnit redukci tlaku PAP.
Lan et al a Torre et al potvrzují, že na PAP lépe reagují obstrukce měkkého patra a orofaryngu než obstrukce kořene jazyka a epiglottis [5,12].
Ve shodě s literaturou bylo i v naší studii pozorováno, že obstrukce v oblasti orofaryngu a předozadní obstrukce v oblasti měkkého patra reagují na PAP nejlépe (obr. 3). Dle výsledků provedené studie byl průměrný tlak potřebný k eliminaci obstrukce orofaryngu 12,0 hPa a průměrný otevírací tlak u předozadní obstrukce měkkého patra 11,2 hPa. V případě koncentrické a laterolaterální obstrukce měkkého patra byl potřebný průměrný tlak 12,3 hPa, avšak v šesti případech obstrukce měkkého patra nebyl PAP účinný vůbec. Změna konfigurace měkkého patra byla pozorována u jednoho pacienta.
Obr. 3. Spánková endoskopie s přetlakovou ventilací, endoskopický pohled na horní dýchací cesty. (A) Předozadní obstrukce měkkého patra při tlaku 0 hPa; (B) stav horních dýchacích cest při tlaku 12 hPa – částečná obstrukce v oblasti měkkého patra a orofaryngu, přetrvávání úplné obstrukce kořene jazyka s útlakem epiglottis (šipka); (C) horní dýchací cesty volné ve všech etážích při tlaku 18 hPa.
Fig. 3. Drug-induced sleep endoscopy with positive airway pressure; endoscopic view of the upper airways. (A) Anteroposterior obstruction of the soft palate at a pressure of 0 hPa; (B) posture of the upper airways at a pressure of 12 hPa – partial obstruction in the area of the soft palate and oropharynx, and persistence of complete obstruction of the root of the tongue with the oppression of the epiglottis (arrow); (C) upper airways without obstruction in all sites at a pressure of 18 hPa.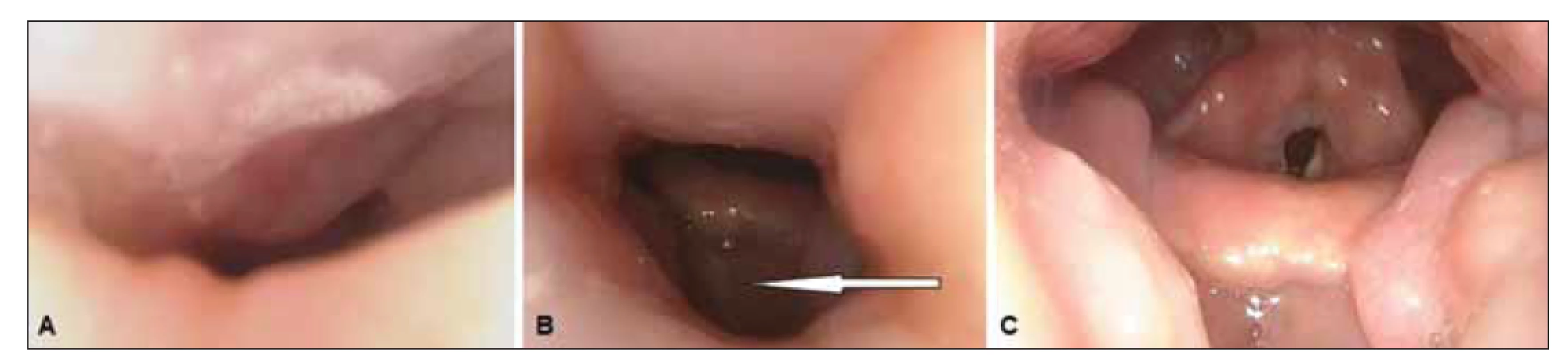
Dle autorů Lai et al jsou v případě obstrukce v oblasti kořene jazyka potřebné vyšší tlaky, přičemž je oblast kořene jazyka zásadní pro správné nastavení PAP [13]. Rovněž Torre et al publikovali, že obstrukce v oblasti kořene jazyka a epiglottis vyžadují na otevření HDC vyšší tlak, průměrný tlak potřebný na eliminaci obstrukce v oblasti kořene jazyka byl 15,0 hPa [5].
Tyto výsledky jsou shodné s našimi nálezy, kdy jsme zaznamenali, že průměrný efektivní tlak u úplné předozadní obstrukce kořene jazyka byl 14,0 hPa.
V případě primární předozadní obstrukce epiglottis bylo publikováno několik studií, které potvrzují, že se zvyšujícím se tlakem PAP dochází ke zhoršení obstrukce a přetlačení epiglottis na zadní stěnu hltanu [14–16]. Torre et al uvádí, že PAP neřeší primární kolaps epiglottis a že na její otevření jsou potřebné tlaky vyšší než 10,0 hPa. Dále bylo zjištěno, že PAP je zvláště neúčinný v případech laterolaterální obstrukce epiglottis, u které problém přetrvává i při tlacích vyšších než 15,0 hPa [5].
U 3 (15 %) z našich 20 pacientů jsme pozorovali předozadní obstrukci (kolaps) epiglottis. V jednom případě byl otevírací tlak až 18,0 hPa, u dvou pacientů neměl PAP efekt vůbec. Za významný benefit vyšetření je proto možné považovat skutečnost, že jen díky DISE s PAP bylo možné tento problém odhalit, při vyšetření v bdělém stavu nebyla kolabující epiglottis pozorována. V těchto případech je pak jako léčba OSA indikována epiglotoplastika [16].
U 8/ 20 (40 %) pacientů jsme nepozorovali žádný vliv PAP na uvolnění obstrukce HDC – dvakrát z důvodu kolabující epiglottis, pětkrát byla příčinou intolerance koncentrická a jednou laterolaterální obstrukce měkkého patra.
Naše výsledky jsou limitovány omezeným souborem pacientů a užitím klasifikace VOTE, která představuje subjektivní hodnotící systém. Nicméně i přesto lze konstatovat, že naše první výsledky jsou ve shodě s publikovanými pracemi zahraničních autorů. Je zapotřebí ve studii pokračovat a porovnat soubory s vyšším počtem pacientů.
Lze konstatovat, že DISE s PAP je jednoduchá metoda, která je využitelná v praxi. Vyšetření by mělo být provedeno u všech pacientů, kteří PAP v léčbě OSA netolerují.
Závěr
Titrace PAP pod kontrolou DISE je nová a jednoduchá metoda, pomocí které je možné přímo pohledem na dýchací cesty vizualizovat vliv přetlaku na jednotlivá místa obstrukce. Současně tím umožňuje správně nastavit optimální tlak PAP tak, aby byla léčba účinná. Lze tak předpokládat zlepšení compliance pacientů, kteří jsou indikováni k léčbě PAP.
Etické aspekty
Prospektivní studie byla provedena se souhlasem Etické komise Fakultní nemocnice Ostrava a byla provedena ve shodě s Helsinskou deklarací z roku 1975 (a jejími revizemi z let 2004 a 2008) a dle požadavků vyplývajících z dobré klinické praxe. Studie byla registrována pod číslem NCT02855515 v ClinicalTrials. Pacienti před vyšetřením podepsali informovaný souhlas.
Grantová podpora
Práce byla realizována za podpory projektu Institucionální podpory Ministerstva zdravotnictví České republiky, RVO – FNOs/ 2018.
Konflikt zájmů
Autoři deklarují, že v souvislosti s předmětem studie nemají žádný konflikt zájmů.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers.
MUDr. Petr Matoušek, Ph.D.
Klinika otorinolaryngologie a chirurgie hlavy a krku
LF OU a FN Ostrava
17. listopadu 1790/5
708 00 Ostrava
e-mail: petr.matousek@fno.cz
Přijato k recenzi: 10. 2. 2021
Přijato do tisku: 16. 3. 2021
Zdroje
1. Strollo PJ, Rogers RM. Obstructive sleep apnea. N Engl J Med 1996; 334(2): 99–104. doi: 10.1056/ NEJM19 9601113340207.
2. Cavaliere M, Russo F, Iemma M. Awake versus drug--induced sleep endoscopy: evaluation of airway obstruction in obstructive sleep apnea/ hypopnoea syndrome. Laryngoscope 2013; 123(9): 2315–2318. doi: 10.1002/ lary.23881.
3. Hybášková J, Jor O, Novák V et al. Možné využití spánkové endoskopie pro zvýšení efektivity léčby (operační i neoperační) u pacientu s obstrukční spánkovou apnoí. Cesk Slov Neurol N 2017; 80/ 113(4): 428–433. doi: 10.14735/ amcsnn2017428.
4. Weaver TE, Grunstein RR. Adherence to continuous positive airway pressure therapy the challenge to effective treatment. Proc Am Thorac Soc 2008; 5(2): 173–178. doi: 10.1513/ pats.200708-119MG.
5. Torre C, Liu SY, Kushida CA et al. Impact of continuous positive airway pressure in patients with obstructive sleep apnea during drug-induced sleep endoscopy. Clin Otolaryngol 2017; 42(6): 1218–1223. doi: 10.1111/ coa.12851.
6. Kezirian EJ, Hohenhorst W, de Vries N. Drug-induced sleep endoscopy: the VOTE classification. Eur Arch Otorhinolaryngol 2011; 268(8): 1233–1236. doi: 10.1007/ s00405-011-1633-8.
7. De Vito A, Carrasco LM, Vanni A et al. European position paper on drug-induced sedation endoscopy (DISE). Sleep Breath 2014; 18(3): 453–465. doi: 10.1007/ s11325-014-0989-6.
8. De Corso E, Fiorita A, Rizzotto G et al. The role of drug--induced sleep endoscopy in the diagnosis and management of obstructive sleep apnoea syndrome: our personal experience. Acta Otorhinolaryngol Ital 2013; 33(6): 405–413. doi: 10.1007/ s12070-017-1113-6.
9. Betka J, Klozar J, Kuchař et al. Léky navozená spánková endoskopie – cesta k lepším chirurgickým výsledkům při léčbě syndromu obstrukční spánkové apnoe. Cesk Slov Neurol N 2016; 79/ 112(5): 516–520.
10. Jung SH, Koo SK, Choi JW et al. Upper airway structural changes induced by CPAP in OSAS patients: a study using drug-induced sleep endoscopy. Eur Arch Otorhinolaryngol 2017; 274(1): 247–252. doi: 10.1007/ s00405-016-4233-9.
11. Schwab RJ, Pack AI, Gupta KB et al. Upper airway and soft tissue structural changes incuded by CPAP in normal subjects. Am J Respir Crit Care Med 1996; 154(4): 1106–1116. doi: 10.1164/ ajrccm.154.4.8887615.
12. Lan MC, Hsu YB, Lan MY et al. The predictive value of drug-induced sleep endoscopy for CPAP titration in OSA patients. Sleep Breath 2018; 22(4): 949–954. doi: 10.1007/ s11325-017-1600-8.
13. Lai CC, Friedman M, Lin HC et al. Clinical predictors of effectivecontinuous positive airway pressure in patients with obstructive sleep apnea/ hypopnea syndrome. Laryngoscope 2015; 125(8): 1983–1987. doi: 10.1002/ lary.25125.
14. Civelek S, Emre IE, Dizdar D et al. Comparison of conventional continuous positive airway pressure to continuous positive airway pressure titration performed with sleep endoscopy. Laryngoscope 2012; 122(3): 691–695. doi: 10.1002/ lary.22494.
15. Kezirian EJ, White DP, Malhotra A et al. Interrater reliability of drug-induced sleep endoscopy. Arch Otolaryngol Head Neck Surg 2010; 136(4): 393–397. doi: 10.1001/ archoto.2010.26.
16. Torre C, Camacho M, Liu SY et al. Epiglottis collapse in adult obstructive sleep apnea: a systematic review. Laryngoscope 2016; 126(2): 515–523. doi: 10.1002/ lary.25589.
Štítky
Dětská neurologie Neurochirurgie Neurologie
Článek Nemoc moyamoyaČlánek Na dosah dolnímu fronto-okcipitalnímu fasciculu s pomocí disekce dle Klinglera a DTI traktografieČlánek Korelace mezi sebeúctou a soucitem vůči sobě u pacientů s roztroušenou sklerózou – průřezová studieČlánek Neurovývojová porucha s mentální retardací spojená s genem PPP2R5D – první případ v České republiceČlánek Recenze monografie
Článek vyšel v časopiseČeská a slovenská neurologie a neurochirurgie
Nejčtenější tento týden
2021 Číslo 2- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Magnosolv a jeho využití v neurologii
- Zolpidem může mít širší spektrum účinků, než jsme se doposud domnívali, a mnohdy i překvapivé
- Nejčastější nežádoucí účinky venlafaxinu během terapie odeznívají
-
Všechny články tohoto čísla
- Nemoc moyamoya
- Střevní mikrobiota a poruchy autistického spektra
- Etiopatogeneze a diagnostika progresivní multifokální leukoencefalopatie u pacientů léčených natalizumabem
- Na dosah dolnímu fronto-okcipitalnímu fasciculu s pomocí disekce dle Klinglera a DTI traktografie
- Správná a chybná pojmenování obrázků pro náročnější test písemného Pojmenování obrázků a jejich vybavení (dveřní POBAV)
- Mechanická trombektomie u cévní mozkové příhody a dostupnost endovaskulárního týmu v době ústavní pohotovostní služby – teorie vs. realita
- Korelace mezi sebeúctou a soucitem vůči sobě u pacientů s roztroušenou sklerózou – průřezová studie
- Mortonova neuralgie, metatarzalgie
- Léky navozená spánková endoskopie – odpovídá lokální nález v horních cestách dýchacích závažnosti syndromu spánkové apnoe?
- Význam spánkové endoskopie při titraci přetlakové ventilace – první výsledky
- Chirurgická léčba nádorů v oblasti foramen magnum – zkušenosti ze 20 případů
- Účinky takrolimu na kognitivní funkce v modelu cerebrálního vazospazmu u potkanů
- Výsledky endoskopicky asistované dekomprese nervus ulnaris v oblasti lokte
- Neurovývojová porucha s mentální retardací spojená s genem PPP2R5D – první případ v České republice
- Anémie z nedostatku železa u pacientky s mozkovou žilní trombózou – příčina nebo souvislost?
- Monozygotní dvojčata s Legius syndromem a diferenciální diagnostika Legius syndromu a neurofibromatózy typ 1
- Primární difuzní velkobuněčný B-lymfom temenní kosti
- Informace vedoucího redaktora
- Recenze monografie
- Česká a slovenská neurologie a neurochirurgie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Mortonova neuralgie, metatarzalgie
- Nemoc moyamoya
- Správná a chybná pojmenování obrázků pro náročnější test písemného Pojmenování obrázků a jejich vybavení (dveřní POBAV)
- Etiopatogeneze a diagnostika progresivní multifokální leukoencefalopatie u pacientů léčených natalizumabem
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



