-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
proLékaře.cz / Odborné časopisy / Česká a slovenská neurologie a neurochirurgie / 2020 - Supplementum 2Spondylochirurgická péče o pacienty se SMA
The role of spine surgery in the care of SMA patients
Spine surgery care in patients with spinal muscular atrophy is a minor, but important part of a complex interdisciplinary collaboration. Spine surgeon plays a crucial role in the decision about conservative or surgical therapy of scoliotic deformities, ensures regular medical care of patients with spinal muscular atrophy, including the access to appropriate orthopedic aid equipment. The most difficult task is the correct recognition of the onset of scoliotic curve progression and optimal timing of surgery. The most important role of spine surgeon is high quality surgery resulting in a permanent correction of scoliotic curve with a satisfactory clinical and radiological state. The individual care plan is unique for each patient and is provided by highly skilled and specialized professionals.
Keywords:
spinal muscular atrophy – scoliosis – spine surgery
Autoři: M. Barna; J. Štulík
Působiště autorů: Klinika spondylochirurgie 1. LF UK a FN Motol, Praha
Vyšlo v časopise: Cesk Slov Neurol N 2020; 83/116(Supplementum 2): 41-44
doi: https://doi.org/10.48095/cccsnn20202S41Souhrn
Spondylochirurgická péče o pacienty se spinální muskulární atrofií je malou, ale podstatnou součástí složitého mechanizmu mezioborové spolupráce. Jejím předmětem je konzervativní a operační terapie skoliotické deformity, pravidelná dispenzarizace pacientů a zajištění kvalitních podpůrných pomůcek, časný záchyt nástupu progrese křivky a správné rozhodnutí o indikaci k operaci. Nejdůležitější složkou spondylochirurgické péče je samotné provedení operačního výkonu vedoucí k trvalé korekci skoliózy a radiologicky i klinicky setrvalému uspokojivému stavu. Konkrétní podobu potom nabývá péče v individuálním přístupu ke každému jednotlivému pacientovi.
Klíčová slova:
spinální muskulární atrofie – skolióza – spondylochirurgická péče
Spondylochirurgická péče o pacienty se spinální muskulární atrofií (SMA) a vzniklou deformitou páteře je léčbou symptomatickou [1]. Pokud hovoříme o deformitě páteře, máme na mysli skoliózu, přestože se jedná vesměs o deformity smíšené [2]. Dříve nebo později se u každého pacienta se SMA vytvoří patologické zakřivení páteře, zejména u SMA typu 1 a 2. Prevalence skoliózy u SMA pacientů je 67 %. Operační terapie sice neřeší základní onemocnění, ale vede ke zlepšení kvality života pacienta se závažnou chorobou [3,4]. Ke každému pacientovi přistupujeme individuálně a rozhodnutí o operaci je výsledkem mezioborové diskuze a spolupráce, poslední slovo má vždy pacient či rodiče pacienta.
Konzervativní terapie ve smyslu korzetování je léčbou pouze podpůrnou. Vzhledem k primárnímu onemocnění nevede k zastavení progrese deformity, pomáhá překlenout období růstu pacienta do věku definitivního operačního výkonu, korekci a zadní instrumentované spondylodéze. Při rychlé a maligní progresi deformity není korzet indikován. Korzetování obecně není pro pacienty s neuromuskulárním onemocněním doporučováno, protože jeho výhody a výsledky nevyvažují dlouhodobý diskomfort, který způsobuje. Pacienty nebývá korzet dobře tolerován, zvláště pokud mají pokročilou deformitu trupu. Způsobuje otlaky a znesnadňuje rozpínání hrudního koše při ventilaci. Jedním z pozitivních přínosů udávaných samotnými pacienty je zlepšení a udržení postury trupu a zlepšení sedu. Ve skupině nejmladších pacientů do 4.–5. roku věku, u kterých máme omezené chirurgické možnosti vzhledem k nezralému skeletu, je však korzet jednou z mála terapeutických modalit [5].
Operační terapie pokročilé deformity páteře je jedinou léčebnou možností, která definitivně zamezí její progresi a vede k trvalé korekci. Charakteristickým znakem páteřních deformit při neuromuskulárním onemocnění je jejich rychlá progrese, která může vést při nedostatečné ostražitosti k bizarním křivkám. Ke zhoršování často dochází i po ukončení růstu, na rozdíl od skolióz idiopatických. Operační terapie je potom velmi obtížná, zatížená vysokým stupněm komplikací, proto je nutné postupovat aktivně a při progresi křivky nad 20 stupňů v krátkém časovém intervalu již o korekci uvažovat. Mezi nejdůležitější indikační kritéria patří zhoršování křivky, deformita hrudníku, která může vést ke změně kardiopulmonálních funkcí, nestabilní sed a postura, diskomfort pacienta, bolest a kosmetické hledisko. Cílem operační terapie je maximální možná korekce deformity vedoucí ke zlepšení postury a stability trupu (bez zhoršení neurologického stavu), stabilizaci ventilačních parametrů a zlepšení kvality života. Nedílnou součástí operace je perioperační péče o pacienta. Jedná se o péči fyzickou a psychickou vedenou ošetřujícím neurologem nebo pediatrem ve spolupráci s ostatními odborníky, jako je pneumolog, fyzioterapeut, anesteziolog atd. [4,6].
Před operací je nutné doplnit komplexní zobrazovací vyšetření páteře. Provádíme RTG snímky ve dvou na sebe kolmých projekcích celé páteře ve stoji, vleže nebo vsedě se zachycením pánve a kyčelních kloubů (obr. 1). Dále doplňujeme vyšetření CT ve třech na sebe kolmých rovinách v tenkých řezech a 3D rekonstrukce k detailní analýze deformity, posouzení stupně rotace a dysplázie kostních struktur (obr. 2). Stejné vyšetření následuje i po operaci (obr. 3, 4). CT transverzální řezy jednotlivých obratlů nám slouží k peroperační orientaci při zavádění fixačních prvků, kdy hodnotíme každý jednotlivý segment. Postupem lege artis je také provedení MR k vyloučení překážky v páteřním kanálu či jiných patologií míchy, např. k vyloučení syndromu fixované míchy.
Obr. 1. Předoperační předozadní (A) a bočný (B) snímek páteře, pravostranná skolióza s vrcholem T9, 45° dle Cobba.
Fig. 1. Předoperační předozadní (A) a bočný (B) snímek páteře, pravostranná skolióza s vrcholem T9, 45° dle Cobba.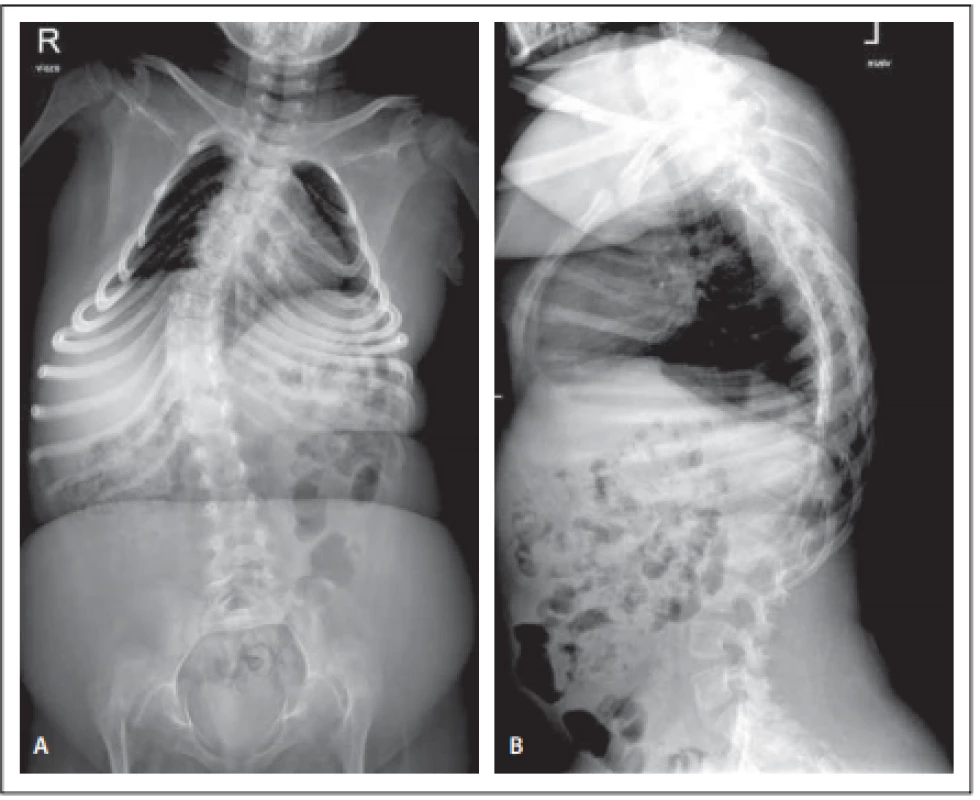
Obr. 2. Předoperační vyšetření 3D CT celé páteře (A, B).
Fig. 2. Předoperační vyšetření 3D CT celé páteře (A, B).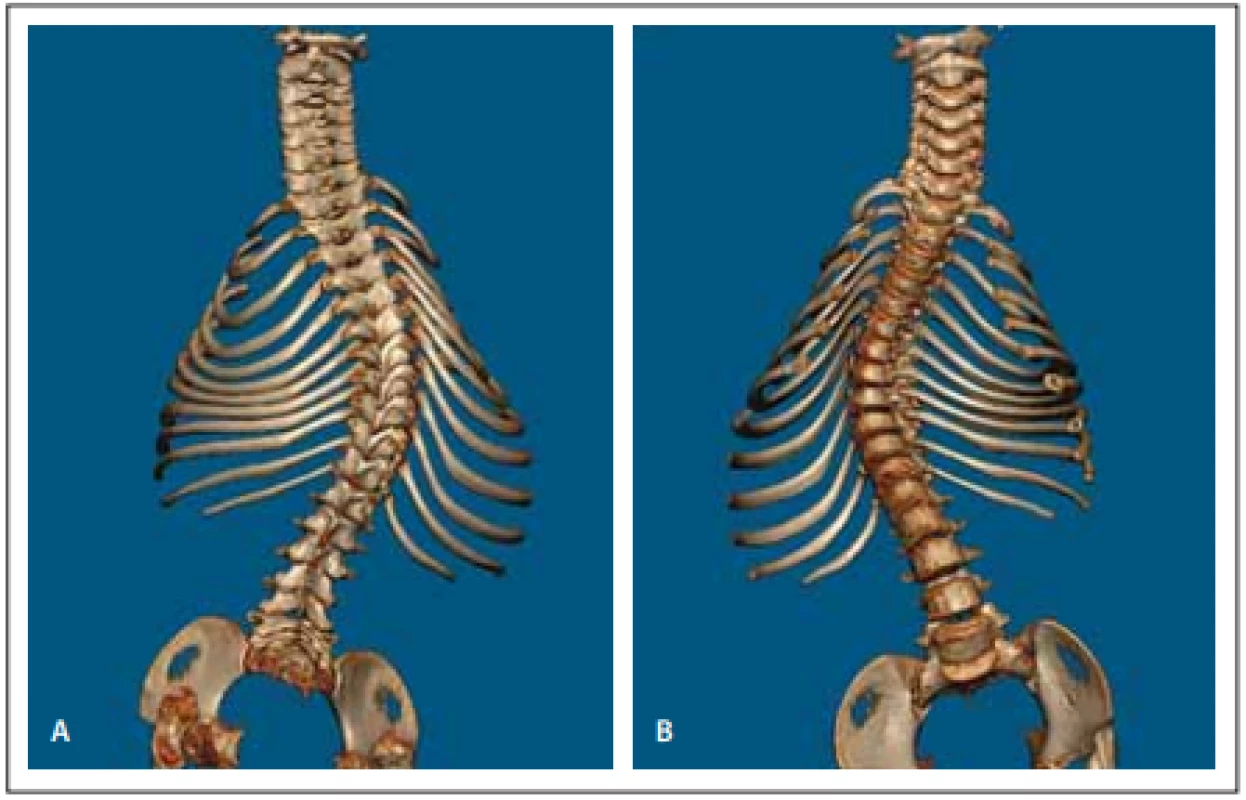
Obr. 3. Pooperační předozadní (A) a bočný (B) snímek páteře, po korekci redukce křivky na 18° dle Cobba.
Fig. 3. Pooperační předozadní (A) a bočný (B) snímek páteře, po korekci redukce křivky na 18° dle Cobba.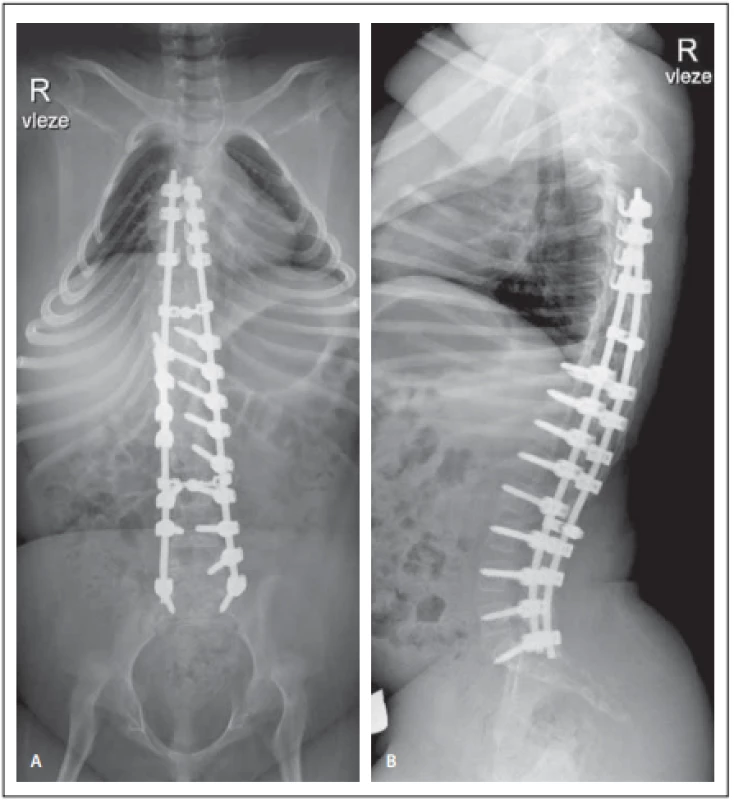
Obr. 4. Pooperační vyšetření 3D CT celé páteře (A, B).
Fig. 4. Pooperační vyšetření 3D CT celé páteře (A, B).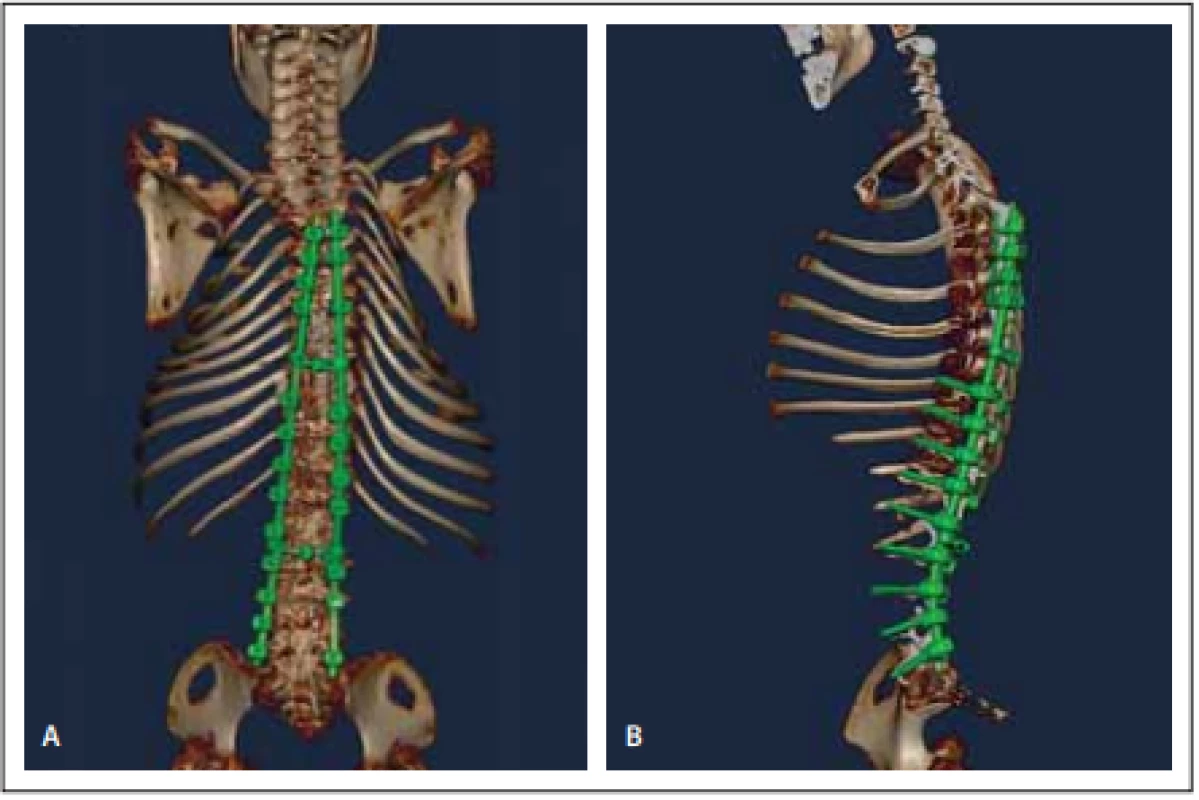
Pacienty s neuromuskulární deformitou páteře si můžeme rozdělit do třech věkových skupin podle terapeutických možností, které máme k dispozici. U nejmladší věkové skupiny si musíme v období do 4.–5. roku věku vzhledem k nedostatečné maturitě skeletu vystačit s korzetoterapií a podpůrnou fyzioterapií. Do druhé skupiny zařazujeme jedince v období od 4. do 5. roku věku do ukončování růstu, tedy zaznamenaného Risserova znamení stupně 4 a 5. Risserovo znamení je rentgenové zhodnocení osifikace apofýzy os ilium. Variabilita tohoto znamení se udává +/ – 1 rok. Pro přesnější zhodnocení ukončení růstu je vhodnější RTG snímek zápěstí. U progredující deformity je korzet neúčinný a definitivní spondylodéza ještě není vhodná, neboť by vedla k fixovanému krátkému trupu při neukončeném růstovém spurtu. Pacienti z této skupiny jsou indikováni k implantaci systému rostoucích tyčí (growing rods). Jedná se o distrakční systémy pro ošetření progredující deformity vyrobené z titanové slitiny nebo cobaltchromu (CoCr), které jsou v pravidelných intervalech rozpínány spondylochirurgem. Distrakční systém je umístěn obvykle uprostřed a spojuje dvě protichůdné tyče. Redistrakce se provádí z malé incize v celkové anestezii. Výjimku tvoří magneticky kontrolovaný systém, který se redistrahuje externím ovladačem. K dispozici jsou systémy jednotyčové, které se fixují na konkavitě křivky, a systémy dvoutyčové, implantované na obou stranách páteře. Ukotvení tyčí je v horním a dolním úseku křivky zajištěno transpedikulárně zavedenými šrouby v jednom nebo dvou pohybových segmentech. Tyče se podvlékají pod kůží, není nutné provádět rozsáhlé kožní incize. Pokud nejsou kostní struktury obratle dostatečně vyvinuté pro implantaci šroubů, můžeme použít různé typy háčků. Místo jejich fixace je variabilní, jedná se o transverzální výběžky, obratlové oblouky nebo žebra. U zafixovaných segmentů doplňujeme spondylodézu, a to autologními, alogenními nebo artificiálními kostními štěpy. Po jejich zhojení můžeme přistoupit k pravidelným redistrakcím v intervalu 4–6 měsíců [7–10]. Všichni pacienti s ukončeným růstem, tedy třetí věková skupina, posléze absolvují definitivní korekci a zadní instrumentovanou spondylodézu. Operace samotná se provádí ze zadního přístupu, pacient je napolohován do pronační polohy. Velmi precizní a obezřetné musí být vypodložení predilekčních míst k prevenci dekubitů. Incize je vedena ve střední čáře. V současné době je zlatým standardem zavedení šroubu transpedikulární segmentální fixace za použití uniplanárních šroubů. Jedná se o typ šroubu, kde se hlavička pohybuje pouze nahoru a dolů a umožňuje maximální možnou segmentální derotaci. Od starších technik, jako Luqueho fixace nebo Harringtonova instrumentária, se již ustoupilo. Množství fixačních prvků rozhoduje o tom, zda bude pacient po operaci potřebovat podpůrnou ortézu na 3–4 měsíce. Pokud nelze pro dysplázii obratlů šrouby zavést, používáme různé typy háčků nebo univerzálních svorek, které přitahují vrchol křivky textilní páskou k tyči vedené na konkávní straně deformity. K samotné korekci kyfoskoliotické deformity dochází při uzamykání předem namodelovaných tyčí do hlavic šroubů a jejich derotaci. Zároveň se skoliózou musíme u pacientů chirurgicky řešit obliquitu pánve, jejíž korekce je pro stabilní sed velmi důležitá. Na závěr operace sneseme ostrým nástrojem spinózní procesy všech zfúzovaných obratlů a provedeme dekortikaci lamin. Do takto připraveného pole vkládáme alogenní kostní štěpy. Většinou zavádíme dva odsavné Redonovy dreny a uzavíráme ránu po vrstvách. V současné době se snažíme minimalizovat krevní ztrátu během operace už od začátku operace a většina pacientů proto nevyžaduje podání krevních derivátů [11–13]. Během operace provádíme intraoperační neuromonitoraci, sledujeme motorické evokované potenciály a kontinuálně zaznamenáváme EMG jako prevenci neurologického postižení. Zavedení šroubů si během operace kontrolujeme vyšetřením CT. Dorzální instrumentovanou spondylodézu jsme provedli na naší klinice u třech pacientů mužského pohlaví s diagnózou SMA 1. a 2. typu. Průměrný věk v době operace byl 11,3 roku, operační čas 217 min, krevní ztráta 567 ml. Rozsah korekce se pohyboval od segmentů T3/ T5 do L5 / S1 / os ilium. Ke kostní fúzi jsme použili alogenní kostní štěpy. V časném pooperačním období jsme řešili jednu komplikaci, a to povrchovou dehiscenci rány v rozsahu 5 cm, která si vyžádala operační revizi. Jinak byl pooperační průběh u všech operantů bez komplikací. U všech pacientů jsme na kontrolním vyšetření CT 4 měsíce od operace zjistili formovanou solidní kostní dézu v celé délce instrumentace (obr. 5).
Obr. 5. Pooperační sagitální CT rekonstrukce v mediální rovině s patrnou prohojenou dorzální kostní dézou.
Fig. 5. Pooperační sagitální CT rekonstrukce v mediální rovině s patrnou prohojenou dorzální kostní dézou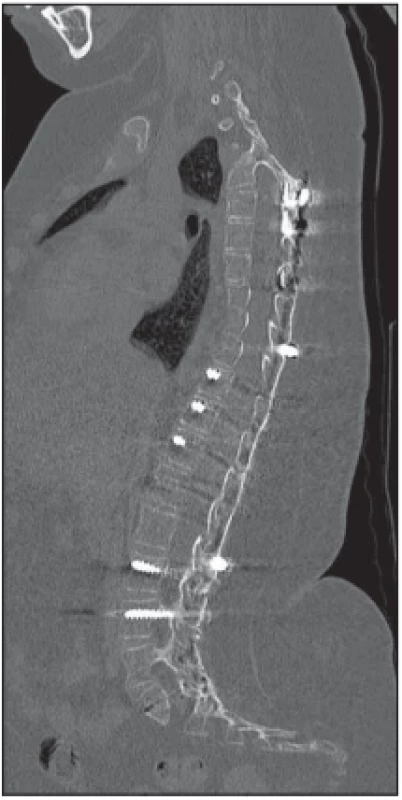
Po schválení intrathekálně podávaného léku Spinraza (Biogen, Baar, Švýcarsko) v Evropě v květnu 2017 vzešel od indikujícího dětského neurologa požadavek k vytvoření aplikačního okna v již vytvořené dorzální kostní déze po operaci skoliózy tak, aby mohl radiolog lék bezpečně aplikovat pod kontrolou CT. Jako nejefektivnější se nám osvědčilo vyfrézování otvoru 1 × 2 cm pod úrovní L2 mezi tyčemi fixátoru (obr. 6). Otvor kryjeme tukovým polštářem jako prevenci kostního přerůstání. Shodný postup jsme nalezli i v publikovaných pracích věnujících se této problematice [14]. Tento výkon jsme prozatím provedli u čtyřech pacientů, délka operace byla do 30 min. Průměrný věk pacienta byl 12,4 roku. Ve všech případech operace proběhla bez komplikací. Podání Spinrazy lze zahájit prakticky ihned, v jednom případě jsme dokonce aplikaci provedli peroperačně. Pacientům, kteří nemohou podstoupit proceduru laminotomie nebo aplikaci v podobě lumbální punkce, jsou k dispozici alternativní cesty intrathekální aplikace, jako je např. transforaminální přístup [15].
Obr. 6. Laminotomie pod úrovní L2 v rozsahu 1 × 2 cm s pooperační aplikací Spinrazy.
Fig. 6. Laminotomie pod úrovní L2 v rozsahu 1 × 2 cm s pooperační aplikací Spinrazy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers.
MUDr. Michal Barna
Klinika spondylochirurgie
1. LF UK a FN Motol
V Úvalu 84
150 06 Praha
e-mail: michal.barna@fnmotol.cz
Zdroje
1. Haberlova J, Slabá A, Hedvičáková P et al. Spinální svalová atrofie – diagnostika, léčba, výzkum. Neurol Praxi 2016; 17(6): 349–353.
2. Repko M et al. Neuromuksulární deformity páteře. 1. vyd. Praha: Galén 2008.
3. Vialle R, Thévenin-Lemoine C, Mary P. Neuromuscular scoliosis. Orthop Traumatol Surg Res 2013; 99 (1 Suppl): S124–S139. doi: 10.1016/ j.otsr.2012.11.002.
4. Mullender M, Blom N, De Kleuver M et al. A Dutch guideline for the treatment of scoliosis in neuromuscular disorders. Scoliosis 2008; 3 : 14. doi: 10.1186/ 1748-7161-3-14.
5. Catteruccia M, Vuillerot C, Vaugier I et al. Orthopedic management of scoliosis by garches brace and spinal fusion in SMA type 2 children. J Neuromuscul Dis 2015; 2(4): 453–462. doi: 10.3233/ JND-150084.
6. Fujak A, Ingenhorst A, Heuser K et al. Treatment of scoliosis in intermediate spinal muscular atrophy (SMA type II) in childhood. Ortop Traumatol Rehabil 2005; 7(2): 175–179.
7. Chandran S, McCarthy J, Noonan K et al. Early treatment of scoliosis with growing rods in children with severe spinal muscular atrophy: a preliminary report. J Pediatr Orthop 2011; 31(4): 450–454. doi: 10.1097/ BPO.0b013e31821722b1.
8. Lorenz HM, Badwan B, Hecker MM et al. Magnetically controlled devices parallel to the spine in children with spinal muscular atrophy. JB JS Open Access 2017; 2(4): e0036. doi: 10.2106/ JBJS.OA.17.00036.
9. Lenhart RL, Youlo S, Schroth MK et al. Radiographic and respiratory effects of growing rods in children with spinal muscular atrophy. J Pediatr Orthop 2017; 37(8): e500–e504. doi: 10.1097/ BPO.0000000000000867.
10. McElroy MJ, Shaner AC, Crawford TO et al. Growing rods for scoliosis in spinal muscular atrophy: structural effects, complications, and hospital stays. Spine (Phila Pa 1976) 2011; 36(16): 1305–1311. doi: 10.1097/ BRS.0b013e3182194937.
11. Aprin H, Bowen JR, MacEwen GD et al. Spine fusion in patients with spinal muscular atrophy. J Bone Joint Surg Am 1982; 64(8): 1179–1187.
12. Holt JB, Dolan LA, Weinstein SL. Outcomes of Primary posterior spinal fusion for scoliosis in spinal muscular atrophy: clinical, radiographic, and pulmonary outcomes and complications. J Pediatr Orthop 2017; 37(8): e505–e511. doi: 10.1097/ BPO.0000000000001049.
13. Jonas J, Durila M, Malosek M et al. Usefulness of perioperative rotational thrombelastometry during scoliosis Sumery in children. J Neurosurg Spine 2020; 24 : 1–6. doi: 10.3171/ 2019.11.SPINE191137.
14. Ko D, Blatt D, Karam C et al. Lumbar laminotomy for the intrathecal administration of nusinersen for spinal muscular atrophy: technical note and outcomes. J Neurosurg Spine 2019; 19 : 1–5. doi: 10.3171/ 2019.2.SPINE181366.
15. Weaver JJ, Natarajan N, Shaw DW et al. Transforaminal intrathecal delivery of nusinersen using cone-beam computed tomography for children with spinal muscular atrophy and extensive surgical instrumentation: early results of technical success and safety. Pediatr Radiol 2018; 48(3): 392–397. doi: 10.1007/ s00247-017-4031-6.
Štítky
Dětská neurologie Neurochirurgie Neurologie
Článek Editorial
Článek vyšel v časopiseČeská a slovenská neurologie a neurochirurgie
Nejčtenější tento týden
2020 Číslo Supplementum 2- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Nejčastější nežádoucí účinky venlafaxinu během terapie odeznívají
-
Všechny články tohoto čísla
- Klinický obraz spinální muskulární atrofie u dospělých pacientů
- Genetika spinální muskulární atrofie
- Léčba spinální svalové atrofie
- Hodnotící škály a testy pro dětské pacienty se spinální muskulární atrofií
- Možnosti funkčního pohybového vyšetření dospělých pacientů se spinální svalovou atrofií
- Rehabilitace u spinální muskulární atrofie
- Pneumologická péče o pacienty se spinální svalovou atrofií
- Editorial
- Spondylochirurgická péče o pacienty se SMA
- Pacientská organizace Smáci, z.s. sdružující pacienty se spinální svalovou atrofií
- Léčba dospělých s 5q SMA v České republice
- Diagnostický algoritmus spinální muskulární atrofie
- Role neurologa v multidisciplinární péči o pacienty se spinální muskulární atrofií
- Klinický obraz spinální svalové atrofie v dětském věku
- Česká a slovenská neurologie a neurochirurgie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Klinický obraz spinální muskulární atrofie u dospělých pacientů
- Genetika spinální muskulární atrofie
- Léčba spinální svalové atrofie
- Rehabilitace u spinální muskulární atrofie
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



