-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Polysomnografické nálezy u osob nad 50 let bez subjektivních příznaků poruch spánku
Polysomnographic findings in individuals over 50 years of age lacking subjective signs of sleep disturbanc
Aim: The aim of this study was to investigate sleep in subjects over 50 years of age without subjective sleep complaints using polysomnography.
Patients and methods: This investigation included 42 patients (35 men, median age 64.6 ± 7.5 years) lacking sleep pathologies according to their patient history. The study subjects underwent polysomnography, laboratory tests, neurophysiological tests, brain imaging, neurological examination and sleep questionnaires.
Results: Patient age was shown to be negatively correlated with sleep efficiency (r = –0.356; P = 0.021). Comparing 3 age categories within this cohort (50–59, 60–69, ≥ 70 years), total sleep time (355.6 ± 60 vs. 315.9 ± 88.6 vs. 290.2 ± 53.6 min; P = 0.014) and the percentage of REM (rapid eye movement) sleep (18.3 ± 7.4 vs. 14.1 ± 6.3 vs. 12.9 ± 4.7%; P = 0.020) decreased with age, while percentage of wakefulness (18.7 ± 12.2 vs. 27.9 ± 17.1 vs. 31.3 ± 10%; P = 0.019), the total arousal index (16.9 ± 7.3 vs. 18.4 ± 11.9 vs. 24.5 ± 7.3; P = 0.050) and the periodic limb movement index (6.4 ± 12.2 vs. 11.6 ± 21.1 vs. 37.6 ± 30.5; P = 0.002) increased with age. Furthermore, we diagnosed a high (50%) prevalence of moderate and severe obstructive sleep apnea. The objectively suboptimal sleep parameters did not correspond to the subjective evaluation of patients.
Conclusion: In the over 50-age category, despite a lack of subjective sleep complaints, we found a high prevalence of obstructive sleep apnea and reduced quantity and quality of sleep.
Keywords:
obstructive sleep apnea – polysomnography – older adults – sleep architecture – sleep efficiency – sleep disorders
Autoři: S. Dostálová 1; M. Šusta 2; J. Nepožitek 1; P. Peřinová 1; I. Příhodová 1; V. Ibarburu Lorenzo Y Losada 1; I. Dall`antonia 1; O. Bezdíček 1; T. Nikolai 1; K. Šonka 1
Působiště autorů: Neurologická klinika a Centrum klinických neurověd, 1. LF UK a VFN v Praze 1; Vysoká škola zdravotnictví a sociální práce sv. Alžběty v Bratislavě, Slovensko 2
Vyšlo v časopise: Cesk Slov Neurol N 2020; 83(1): 57-63
Kategorie: Původní práce
doi: https://doi.org/10.14735/amcsnn202057Souhrn
Cíl: Cílem práce bylo zjistit, jak spí lidé ve věku nad 50 let bez subjektivních potíží se spánkem při polysomnografii.
Soubor a metodika: Soubor sestával ze 42 osob (35 mužů, průměrný věk 64,6 ± 7,5 let) bez anamnézy poruch spánku. Byla provedena polysomnografické, laboratorní, neuropsychologické, zobrazovací a neurologické vyšetření a dotazníkové hodnocení spánku.
Výsledky: Věk nepřímo koreloval se spánkovou efektivitou (r = –0,356; p = 0,021). Při rozdělení souboru do tří věkových kategorií (50–59, 60–69, ≥ 70 let) s věkem klesaly celková doba spánku (355,6 ± 60 vs. 315,9 ± 88,6 vs. 290,2 ± 53,6 min; p = 0,014) a podíl REM (rapid eye movement) spánku (18,3 ± 7,4 vs. 14,1 ± 6,3 % vs. 12,9 ± 4,7 %; p = 0,020) a naopak stoupaly podíl bdělosti (18,7 ± 12,2 vs. 27,9 ± 17,1 vs. 31,3 ± 10 %; p = 0,019), počet probouzecích reakcí (16,9 ± 7,3 vs. 18,4 ± 11,9 vs. 24,5 ± 7,3; p = 0,050) a periodických pohybů končetinami (6,4 ± 12,2 vs. 11,6 ± 21,1 vs. 37,6 ± 30,5; p = 0,002) za hodinu spánku. Byla zjištěna vysoká (50%) prevalence středně těžké a těžké obstrukční spánkové apnoe. Objektivně zjištěné zhoršení spánku se neprojevilo ve zhoršení subjektivního hodnocení.
Závěr: U osob nad 50 let bez subjektivních obtíží se spánkem byly prokázány vysoká prevalence obstrukční spánkové apnoe a snížená kvantita a kvalita spánku.
Klíčová slova:
polysomnografie – starší dospělí – spánková architektura – efektivita spánku – spánkové poruchy – obstrukční spánková apnoe
Úvod
Většina učebnic uvádí jako charakteristiky normálního spánku data získaná od mladých lidí. V denní rutině spánkového pracoviště se však hojně setkáváme se starší populací. V ČR dosud nebyla provedena objektivní studie kvality spánku u starších lidí. Ojedinělé zahraniční normativní práce zahrnující starší populaci lze převzít jen s omezením, protože některé poruchy spánku mají geoetnickou variabilitu (např. obstrukční spánková apnoe [OSA] a syndrom neklidných nohou [restless legs syndrome; RLS]) a také zvyky týkající se spánku mohou být mezi národy odlišné.
Cílem práce bylo s užitím polysomnografie (PSG) objektivně zhodnotit spánek u lidí bez subjektivních spánkových obtíží ve věku nad 50 let.
Vzhledem k tomu, že u starší populace je z literatury [1–3] známa diskrepance mezi subjektivním vnímáním potíží se spánkem a objektivně zjištěnými parametry spánku, zaměřili jsme se také na příznaky poruch spánku hodnocených pomocí standardních dotazníků.
Efektivita a struktura spánku se během života mění [4], proto jsme sledovali závislost PSG parametrů na věku subjektů našeho výzkumu.
Mezi nejčastější poruchy spánku patří OSA, která má významné kardiovaskulární (KV) a metabolické souvislosti [5,6]. Proto jsme zařadili mezi sledované parametry výskyt obezity, arteriální hypertenze, diabetu mellitu 2. typu (DM2), dyslipidemie a hypeurikemie, ischemické choroby srdeční (ICHS) a arytmií u této skupiny.
Metodika
Soubor
Soubor byl tvořen dobrovolníky získanými osobním kontaktem, kteří byli za účast ve studii finančně kompenzováni. Pro začlenění do souboru byla použita následující kritéria: věk 50 a více let a žádné významné spánkové, duševní nebo neurologické onemocnění v anamnéze. Vylučovacími kritérii byly: abnormální neurologický nález, strukturální léze mozku na MR, demence, klinicky významná úroveň deprese či úzkosti, aktuální anamnéza RLS, nespavosti, poruchy dýchání či jiné obtíže se spánkem.
Vyšetření
Účastníci studie absolvovali neurologické vyšetření vč. odběru podrobné anamnézy a výpočtu body mass indexu (BMI). Všichni absolvovali noční PSG a vyšetření MR mozku. Ráno, nalačno, po PSG byla odebrána krev k vyšetření biochemických parametrů, krevního obrazu a hormonů štítné žlázy. Při hladině cholesterolu nad 5,2 mmol/ l či triacylglycerolu nad 1,7 mmol/ l byla stanovena diagnóza dyslipidemie, hyperurikemie při hodnotách kyseliny močové nad 340 µmol/ l, DM2 při překročení hranice glykemie 7 mmol/ l a hraniční hyperglykemie při glykemii 5,6–6,99 mmol/ l. Za účelem vyloučení osob s demencí, významnou depresí či úzkostí bylo provedeno neuropsychologické vyšetření vč. Montrealského kognitivního testu (Montreal Cognitive Assessment; MoCA) [7].
Byly administrovány dotazníky – index závažnosti nespavosti (insomnia severity index; ISI) kvantifikující závažnost insomnie v posledních 2 týdnech [8] a Epworthská škála spavosti (Epworth Sleepiness Scale; ESS) hodnotící tendenci spát v denní době [9].
Polysomnografie byla provedena pomocí digitálního PSG systému RemLogic, verze 3.4.1 (Embla Systems, Thornton, CO, USA) a NicoletOne EEG (Natus Medical Incorporat, Pleasanton, CA, USA) a sestávala z registrace elektrookulogramu (EOG), elektroencefalogramu (F3-M2, C3-M2, O1-M2, F4-M1, C4-M1, O2-M1), povrchového EMG musculi (mm.) mentales a mm. flexores digitorum superficiales a mm. tibiales anteriores, dále elektrokardiogramu, nazálního tlaku, proudu vzduchu před nosem, dechového úsilí hrudníku a břicha, saturace hemoglobinu kyslíkem, zvukových projevů pacienta a digitálně synchronizovaného videa. Monitorace probíhala podle doporučení Americké akademie spánkové medicíny (American Academy of Sleep Medicine; AASM) z roku 2015 [10]. Subjektům bylo umožněno spát ad libitum.
Všechny funkce zaznamenané v PSG byly vizuálně analyzovány. Tři stadia non-REM spánku – N1, N2 a N3 a REM spánek, probouzecí reakce, respirační události a periodické pohyby končetin (periodic limb movements; PLM) byly hodnoceny podle doporučení AASM z roku 2015 [10] s výjimkou pravidel umožňujících určovat REM spánek i přes zvýšenou EMG aktivitu mm. mentales, pokud jinak epocha splňovala kritéria REM spánku [11]. Míra poruchy svalové atonie v REM spánku byla určována indexem SINBAR (podle doporučení definovaného skupinou Sleep Innsbruck Barcelona) [12]. Byl určován apnoe/ hypopnoe index (AHI), tedy počet apnoí a hypopnoí za hodinu spánku. Použili jsme dělení OSA podle AHI na lehkou (AHI ≥ 5 až < 15), středně těžkou (AHI ≥ 15 až < 30) a těžkou (AHI ≥ 30). Byl určován počet PLM za hodinu spánku (periodic limb movement index; PLMI), který je při hodnotě > 15 považován za abnormální [13].
Statistická analýza
Statistické zpracování dat bylo provedeno pomocí software SPSS verze 20 (IBM, Armonk, NY, USA). Zdrojový datový soubor obsahoval nominální, ordinální i škálové proměnné s různými statistickými vlastnostmi, od kterých se odvíjela volba metod použitých pro testování hypotéz. U nominálních proměnných v tab. 1 byl použit Pearsonův chí-kvadrát, u spojitých Mann-Whitneyho U test. Vzhledem k potřebě srovnání více než dvou skupin a absenci předpokladů pro parametrické testy jsou srovnávány shody výběrových distribučních funkcí pomocí Kruskal-Wallisova testu (tab. 2 a 4). Vlastnosti proměnných v tab. 3 umožnily výpočet Pearsonova korelačního koeficientu (r). Za kritickou hodnotu pravděpodobnosti chyby prvního druhu jsme považovali hladinu významnosti p < 0,05.
Tab. 1. Základní demografické a klinické ukazatele odděleně pro muže a ženy. 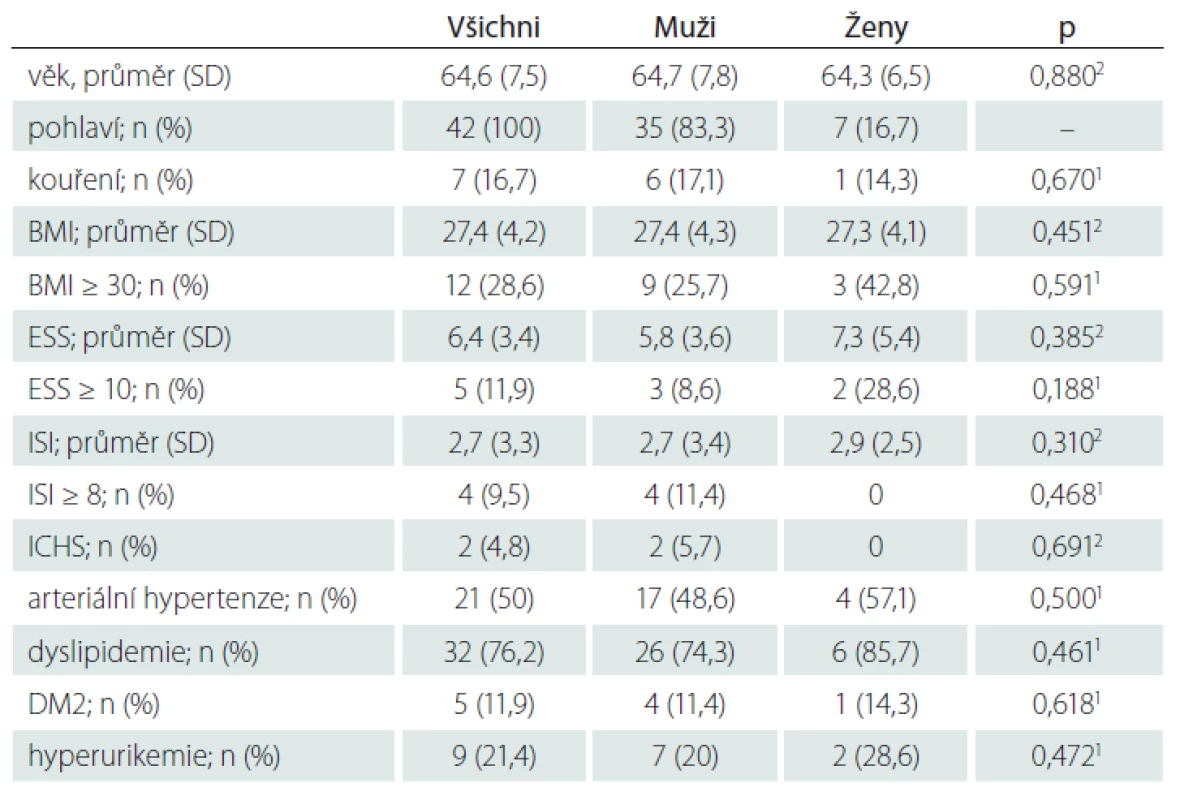
1 Pearsonův chí-kvadrát; 2 Mann-Whitneyho U test
BMI – body mass index; DM2 – diabetes mellitus 2. typu; ESS – Epworthská škála spavosti; ICHS – ischemická choroba srdeční; ISI – index tíže nespavosti; n – počet; SD – směrodatná odchylkaTab. 2. Polysomnografické parametry u tří věkových kategorií. 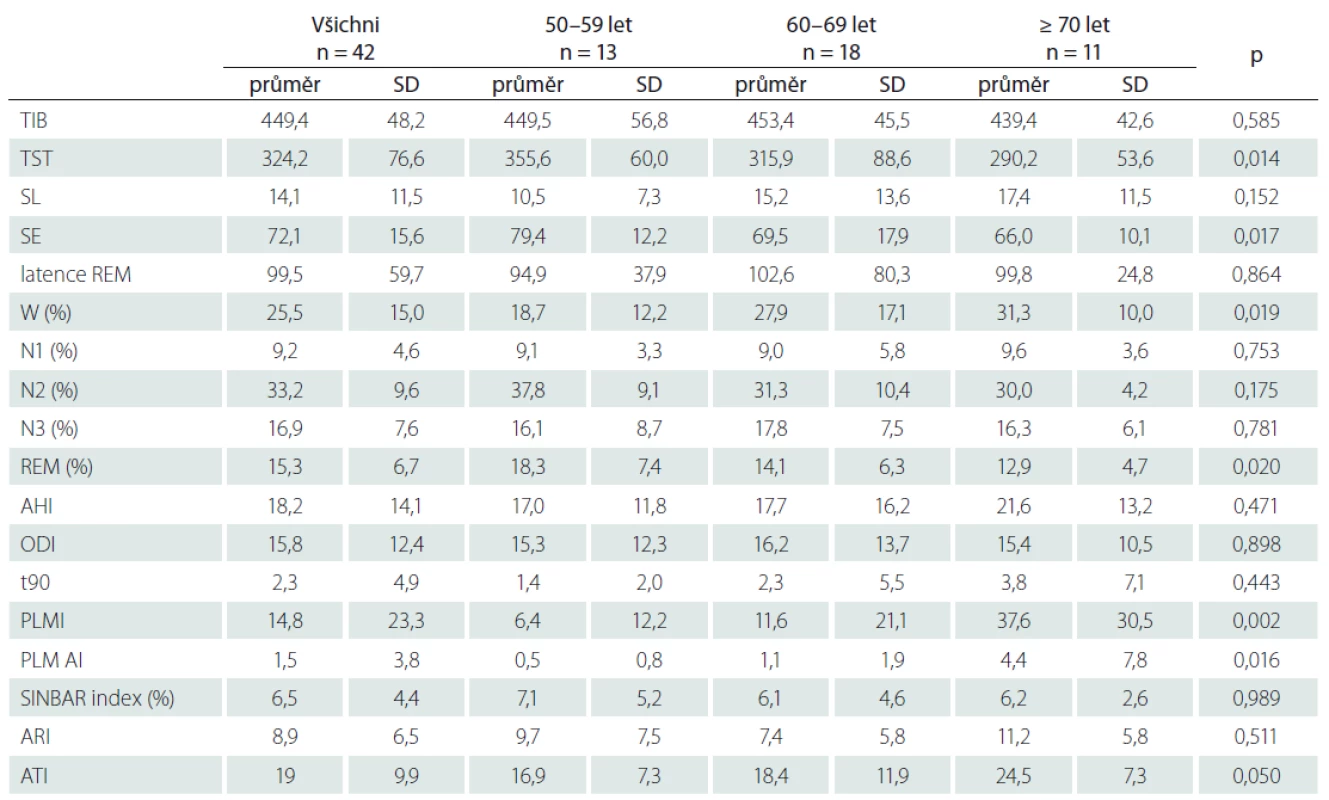
AHI – počet apnoí a hypopnoí za hodinu spánku; ARI – počet probouzecích reakcí za hodinu ve vazbě na respirační události; ATI – celkový počet probouzecích reakcí za hodinu; n – počet; N1 – spánek NREM 1; N2 – spánek NREM 2; N3 – spánek NREM 3; ODI – počet desaturací za hodinu spánku; PLM AI – počet probouzecích reakcí za hodinu ve vazbě na periodické pohyby končetinami; PLMI – počet periodických pohybů končetinami za hodinu spánku; REM – rapid eye movement; SD – směrodatná odchylka; SE – efektivita spánku; SINBAR index – index určující míru poruchy atonie v REM spánku; SL – latence usnutí; t90 – procento doby spánku strávené se saturací méně než 90 %; TIB – doba na lůžku; TST – celkové trvání spánku; W – bdělost Tab. 3. Pearsonova korelace věku a spánkové efektivity 
Tab. 4. Polysomnografické parametry u pacientů s AHI ≥ 15 a < 15. 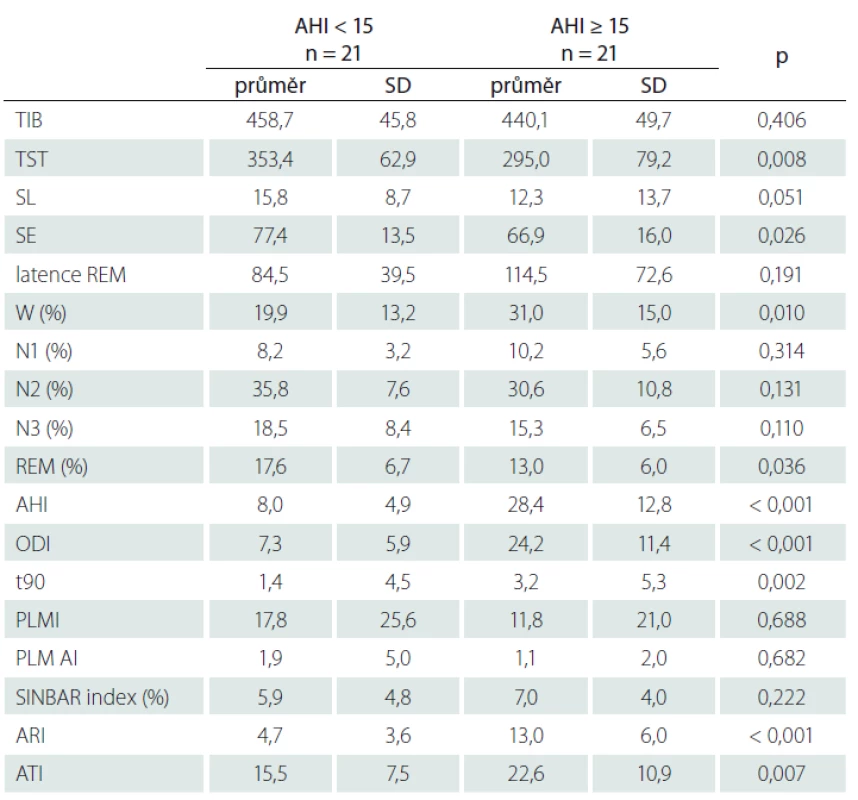
AHI – počet apnoí a hypopnoí za hodinu spánku; ARI – počet probouzecích reakcí za hodinu ve vazbě na respirační události; ATI – celkový počet probouzecích reakcí za hodinu; n – počet; N1 – spánek NREM 1; N2 – spánek NREM 2; N3 – spánek NREM 3; ODI – počet desaturací za hodinu spánku; PLM AI – počet probouzecích reakcí za hodinu ve vazbě na periodické pohyby končetinami; PLMI – počet periodických pohybů končetinami za hodinu spánku; REM – rapid eye movement; SD – směrodatná odchylka; SE – efektivita spánku; SINBAR index – index určující míru poruchy atonie v REM spánku; SL – latence usnutí; t90 – procento doby spánku strávené se saturací méně než 90 %; TIB – doba na lůžku; TST – celkové trvání spánku; W – bdělost Výsledky
Soubor sestával ze 7 postmenopauzálních žen a 35 mužů s průměrným věkem subjektů 64,6 ± 7,5 let. Základní demografické a klinicky významné ukazatele odděleně pro muže a ženy jsou uvedeny v tab. 1.
V osobní anamnéze či na základě našeho vyšetření byla zjištěna ICHS u dvou subjektů, arteriální hypertenze u 21 subjektů, dyslipidemie u 32 subjektů, DM2 u 5 a hyperurikemie u 9 osob. Čtyři osoby měly hraniční hyperglykemii. Jeden pacient byl léčen pro arytmii. Dva subjekty měly kompenzovanou tyreopatii. Nikdo netrpěl demencí (průměr MoCA 25,3 ± 2,3), ale u pěti pacientů byla zjištěna mírná kognitivní porucha. Subjekty vesměs neužívaly léky s významným vlivem na CNS, pouze jedna pacientka byla pro polyneuropatii léčena gabapentinem v dávce 300 mg na den.
Dvacet osob udávalo požívání alkoholu 0–1× týdně, 11 subjektů 2–6× týdně a 11 osob denně. Počet standardních drinků (5 dcl piva, 2 dcl vína, 4 cl tvrdého alkoholu) za měsíc v posledním roce se pohyboval v rozmezí 0–108 (průměr 31,5 ± 28,4). V souboru bylo 7 kuřáků kouřících 3–20 cigaret/ den (průměr 11,6 ± 8,1), 19 exkuřáků a 16 nekuřáků. Nikdo neužíval žádné jiné návykové látky.
U 11 osob byl BMI v normě (< 25), u 19 osob v pásmu nadváhy (25–30) a u 12 osob v pásmu obezity (≥ 30). ESS ≥ 10/ 24 (známka nadměrné spavosti) byla přítomna u 5 osob a ISI ≥ 8/ 28 (známka insomnie) u 4 osob.
Polysomnografické parametry pro celý soubor a pro tři věkové kategorie (50–59, 60–69, ≥ 70 let) a jejich vzájemné porovnání ukazuje tab. 2. Jelikož vyšetřovaní měli možnost spát ad libitum, velmi se lišila u subjektů doba strávená na lůžku (339–550 min). Průměrná celková doba spánku (total sleep time; TST) byla v souboru zkrácena na necelých 5,5 h, TST 7–9 h dosáhli jen 3 jedinci, TST > 6 h 15 subjektů, latence usnutí (sleep latency; SL) byla u všech v arbitrární normě (< 30 min) s výjimkou jediného subjektu, u něhož byla prodloužena na 57,5 min. Spánková efektivita (sleep efficiency; SE) určená jako podíl celkové doby spánku a doby na lůžku byla celkově v souboru nízká, u některých jedinců i méně než 50 %. Jen osm subjektů dosáhlo SE více než 85 % a z toho čtyři více než 90 %. Latence REM spánku se pohybovala v širokém rozmezí 13–301 min. U žádné z vyšetřených osob nedosahoval SINBAR index cut-off hodnoty 32 %, která jednoznačně potvrzuje diagnózu poruchy chování v REM spánku (REM sleep behavior disorder; RBD) [12]. Maximální zjištěná hodnota byla 18,7 %, ovšem u jednoho pacienta byla určena diagnóza RBD na základě záchytu jasných behaviorálních motorických projevů a vokalizace v REM spánku při hodnotě SINBAR 16,3 % [14]. Skupiny v jednotlivých dekádách věku se lišily v následujících PSG parametrech. S věkem se snižovala TST, SE a množství REM spánku. Naopak ve vyšším věku bylo větší zastoupení bdělosti, vyšší PLMI, více probouzecích reakcí ve vazbě na PLM. Věkové kategorie se nelišily v subjektivním hodnocení spavosti (ESS 6,6 ± 4,8 vs. 5,5 ± 3,4 vs. 6,8 ± 2,5) a nespavosti (ISI 2,8 ± 3,2 vs. 2,5 ± 3,4 vs. 3,3 ± 3,5). Byla zjištěna negativní korelace věku a spánkové efektivity tab. 3.
Polysomnografické vyšetření prokázalo vysoký výskyt OSA. Středně těžká či těžká OSA (AHI ≥ 15) byla přítomna u 21 osob, zatímco AHI byl v normě (< 5) jen u 8 osob. AHI ≥ 5 až AHI < 15 byl zjištěn u 13 osob. Podíl času se saturací hemoglobinu kyslíkem v periferní krvi pod 90 % (t90) byl v rozmezí 0–24,5 %. Nikdo nesplňoval diagnostická kritéria pro centrální spánkovou apnoi [13]. Obr. 1 znázorňuje prevalenci poruchy dýchání u žen a mužů rozděleně podle tíže OSA. U žádné ženy nebyla zjištěna spánková apnoe střední či těžké intenzity. Ve skupině 21 mužů se středně těžkou až těžkou OSA s výjimkou 3 osob měli všichni některou z významných komorbidit OSA (arteriální hypertenze, DM2, dyslipidemie, ICHS).
Obr. 1. Prevalence poruchy dýchání u žen a mužů v našem souboru.
Bez poruchy dýchání (AHI < 5), lehká OSA (AHI ≥ 5 až < 15), středně těžká OSA (AHI ≥ 15 až < 30) a těžká OSA (AHI ≥ 30).
AHI – počet apnoí a hypopnoí za hodinu spánku; OSA – obstrukční spánková apnoe
Fig. 1. Prevalence of breathing disturbances in females and males in our group.
Without breathing disturbance (AHI < 5), mild OSA (AHI ≥ 5 to < 15), moderate OSA (AHI ≥ 15 to < 30) and severe OSA (AHI ≥ 30).
AHI – apnea and hypopnoea counts per hour of sleep; OSA – obstructive sleep apnea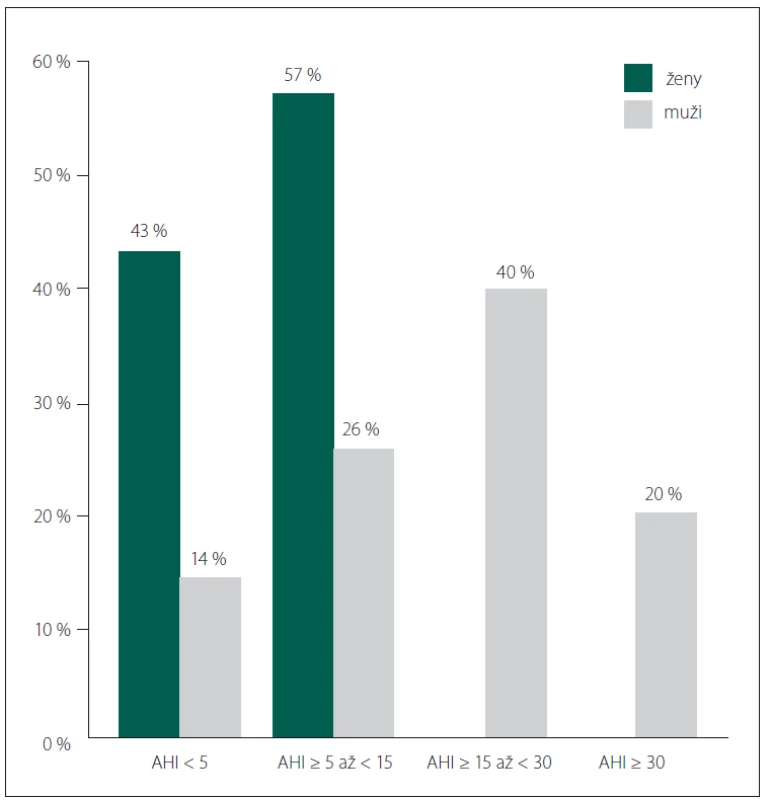
Při porovnávání PSG parametrů pro obě pohlaví byl zjištěn u mužů vyšší AHI (20,2 ± 14,3 vs. 8,0 ± 5,4; p = 0,013) a vyšší počet desaturací za hodinu – ODI (17,7 ± 12,4 vs. 6,1 ± 4,3; p = 0,013). V jiných parametrech se skupiny nelišily.
V případě rozdělení subjektů dle hodnoty AHI na skupinu s AHI < 15 a s AHI ≥ 15 nebyly zjištěny žádné statisticky významné rozdíly v základních demografických a klinických ukazatelích uváděných v tab. 1 s výjimkou vyššího zastoupení mužů ve skupině s AHI ≥ 15 (p = 0,004). Nicméně byla zjištěna pozitivní korelace mezi AHI a BMI (r = 0,419; p = 0,006). Při porovnání PSG parametrů u těchto dvou skupin se ukazuje významný vliv tíže OSA na kvalitu spánku (tab. 4). U skupiny se středně těžkou až těžkou OSA je kratší TST, nižší SE a kratší trvání REM spánku. Naopak je zvýšeno procentuální zastoupení bdělosti a množství probouzecích reakcí. Dále se skupiny očekávaně lišily v ODI a t90, nikoli však v subjektivním hodnocení spavosti (ESS 6,2 ± 3,4 vs. 6,0 ± 4,0) a nespavosti (ISI 2,8 ± 2,9 vs. 2,7 ± 3,6).
V našem souboru byly zjištěny vysoké průměrné hodnoty PLMI (tab. 2), PLMI > 15 bylo u 13 osob. PLM ovšem nebyly u vyšetřovaných osob provázeny probouzecími reakcemi s výjimkou jediného pacienta s počtem probouzecích reakcí v důsledku PLM 23 za hodinu spánku. U nikoho nebyla stanovena diagnóza poruchy spánku s periodickými pohyby končetin (PLMD) dle International Classification of Sleep Disorders (ICSD) [13].
Byla zjištěna pozitivní korelace anamnestického údaje počtu požitých standardních drinků za měsíc v posledním roce s celkovým počtem probouzecích reakcí za hodinu spánku (r = 0,337; p = 0,029) a počtem probouzecích reakcí po respiračních událostech za hodinu (r = 0,353; p = 0,022). Celkový počet probouzecích reakcí za hodinu u kuřáků (průměr 21,1 ± 7,6) a u exkuřáků (průměr 22,1 ± 11,5) byl významně (p = 0,018, resp. 0,017) vyšší při srovnání s nekuřáky (průměr 14,5 ± 6,1).
Diskuze
Podle našich znalostí je předkládaná práce jediná, která hodnotí objektivně spánek u české populace starší 50 let.
První důležité zjištění spočívá v diskrepanci mezi negací potíží se spánkem při vstupním pohovoru a skórováním v abnormálních hodnotách v ESS a ISI u více než 20 % osob. To lze vysvětlit jednak možnou nevhodností standardních cut-off hodnot těchto škál ve věku nad 50 let, jednak tím, že osoby přikládaly eventuálním obtížím malý význam či je nevnímaly jako problém, ale také cílenou bagatelizací potíží u subjektů, které se chtěly studie zúčastnit.
Další důležité zjištění spočívá v krátkém trvání spánku a špatné kvalitě spánku v prostředí spánkové laboratoře. Přestože trvání spánku nebylo omezeno, celková doba spánku byla kratší než doporučených 7–9 h [15,16] téměř u všech jedinců, přiměřené doby spánku dosáhlo jen 7,1 % jedinců. Spánková efektivita byla nízká, arbitrární hranice dobré efektivity spánku, která se liší podle pramenů a věku 85 a 90 % [17,18], dosáhlo jen 19, resp. 9,5 % subjektů a spánek byl fragmentovaný u více než poloviny osob. Na špatné kvalitě spánku se asi podílí nedostatečná adaptace na laboratorní prostředí. Na druhou stranu SL byla u téměř všech vyšetřovaných v normě a nebyla tedy zjevně prostředím ovlivněna. Latence REM spánku byla průměrně v souboru nad 90 min, ale u jednoho jedince byl zachycen REM spánek s latencí 13 min (tedy SOREM). SOREM v nočním spánku je typický příznak pro narkolepsii 1. typu [13]. Jelikož tento subjekt neměl jiné projevy, nebyla u něho tato diagnóza stanovena. Dalšími stavy, které mohou zkracovat latenci REM spánku, jsou deprese, kterou dotyčný dle neuropsychologického vyšetření netrpěl, a spánková deprivace, kterou subjekt vylučoval.
Kvantita a kvalita spánku se v našem souboru progresivně snižovaly s věkem. Metaanalýza PSG parametrů ukázala, že u dospělých v závislosti na věku klesá TST, SE, latence a procentuální zastoupení REM a N3 spánku a naopak se prodlužuje latence usnutí, stoupá zastoupení stadia N1 a N2 a bdělosti po usnutí [19], což je jen v některých parametrech v souhlase s naším výsledkem. Novější práce s přísnými vylučovacími kritérii (BMI > 30, ESS > 10, drinky ≥ 3/ den, podezření na jakákoli spánková a relevantní interní, neurologická a psychiatrická onemocnění) hodnotící 100 subjektů ve věku 19–77 let při srovnání věkové kategorie pod 30 let a nad 60 let ukazuje, že ve vyšším věku klesají TST, SE, procentuální zastoupení N3 a REM a naopak stoupá množství bdělosti [4]. V naší práci jsme ukázali, že se tyto změny spánku projeví i při srovnání pacientů v 5., 6. a 7. dekádě s výjimkou poklesu zastoupení N3 spánku. Za významné považujeme, že v našem souboru byla zjištěna negativní korelace věku a spánkové efektivity. Ve výše zmíněné práci Mitterlinga et al [4] nebyla obdobně jako v naší práci nalezena změna v latenci usnutí a REM spánku a v zastoupení N1 a N2.
Důležitým zjištěním je nález OSA střední a těžké intenzity u 50 % osob nad 50 let, které si subjektivně nebyly vědomy poruchy spánku. Takto závažná OSA je dle platných kritérií indikována k léčbě přetlakem v dýchacích cestách (PAP) [20]. Dýchání ve spánku bylo v normě (AHI < 5) jen u 19 % osob. Recentní studie HypnoLaus na neselektované skupině více než 2 000 osob ve věkovém rozmezí 40–85 let při použití standardních vyšetřovacích metod a diagnostických kritérií pro určování apnoí a hypopnoí identických s naší prací určila prevalenci poruchy dýchání (AHI ≥ 5 u 60,8 % žen a u 83,8 % mužů; AHI ≥ 15 u 23,4 % žen a u 49,7 % mužů) [21]. Pokud srovnáme výsledky této studie s našimi výsledky u souboru osob nad 50 let bez subjektivních obtíží se spánkem, ukazuje se prevalence poruchy dýchání (AHI ≥ 5) přibližně na stejné úrovni (AHI ≥ 5 u 57,1 % žen a u 85,7 % mužů). Ovšem v naší práci je zřejmá vyšší prevalence středně těžké a těžké OSA u mužů (AHI ≥ 15 u 60 % mužů), což může být mimo jiné způsobeno vyšším BMI v naší skupině.
Jelikož je důležitá nejen hodnota AHI, ale také komorbidity OSA, upozorňujeme, že v naší skupině 21 mužů se středně těžkou až těžkou OSA s výjimkou 3 osob měli všichni některou z významných komorbidit (arteriální hypertenze, DM 2, dyslipidemie, ICHS).
Pozitivní korelace AHI a BMI dokládá známý fakt, že obezita je významným predisponujícím faktorem OSA.
Negativní dopad OSA na kvalitu spánku je z našich PSG výsledků zřejmý, což se ovšem překvapivě neodrazilo v autoevaluačních škálách ESS a ISI. Toto může být vysvětlitelné sníženým vnímáním příznaků poruchy dýchání ve spánku u starších pacientů, podobně jako je ve stáří snížena intenzita vnímání příznaků jiných onemocnění např. hypoglykemie, bronchokonstrikce či infarktu myokardu [22–24]. To je v souhlasu se studiemi ukazujícími zvyšující se prevalenci poruchy dýchání s věkem a pokles výskytu ospalosti, únavy a nespavosti [25–27]. Jelikož KV dopady poruchy dýchání ve spánku jsou závažné [26,27], nabízí se otázka, zda by starší jedinci s KV riziky neměli být rutinně vyšetřováni stran poruchy dýchání i v případě, že jsou asymptomatičtí.
Dále byla zjištěna vysoká prevalence (31 %) PLM ve spánku. PLM často doprovázejí jiné choroby, nejčastěji RLS, či užívání antidepresiv, ale někdy se vyskytují samostatně jako PLMD [13]. Žádná z výše uvedených souvislostí PLM neplatila pro jedince z našeho souboru, u všech 13 osob se tedy PLM vyskytovaly samostatně bez dalších příznaků jako fenomén, jehož biologický význam není znám. Vysoká prevalence (23,4 %) PLM u osob nad 60 let byla prokázána také v práci autorů Vaz Fragoso et al [25] a v mnoha dalších.
Nález RBD u jednoho pacienta (2,4 %) přibližně odpovídá prevalenci RBD v populaci (1,06 %) [28].
Za zajímavý, i když ne překvapivý výsledek považujeme průkaz negativního vlivu požívání alkoholu a kouření na kvalitu spánku.
Limitací naší studie je relativně malý soubor, zejména nízký počet žen. Dále možnost zařazení osob se subjektivními potížemi se spánkem, které zkoumané osoby popřely. Neproběhla adaptační noc, která by mohla částečně eliminovat negativní vliv laboratorního prostředí na spánek, to ale odpovídá rutinní medicíně.
Závěr
Věkem se zhoršují kvantita a kvalita spánku při PSG v nemocničním prostředí, zejména spánková efektivita, která negativně koreluje s věkem, a to u osob, které subjektivně netrpí nespavostí nebo nadměrnou spavostí. Ve vyšším věku klesají celková doba spánku a podíl REM spánku a naopak stoupá podíl bdělosti, množství PLM a probouzecích reakcí ve vazbě na tyto pohyby.
Byla zjištěna vysoká prevalence spánkové apnoe u populace osob ve věku nad 50 let bez subjektivních potíží se spánkem. Tíže spánkové apnoe korelovala s BMI. Středně těžká a těžká OSA je provázena snížením celkové doby spánku, spánkové efektivity a podílu REM spánku a naopak zvýšením probouzecích reakcí a bdělosti.
Zhoršení spánku není patrné ve škálách ESS a ISI, které se vztahují k domácímu prostředí.
Etické principy
Studie byla schválena etickou komisí VFN 27/15 Grant VES 2016 AZV VFN. Účastníci před vstupem do studie podepsali informovaný souhlas.
Grantová podpora
Práce byla podpořena grantem Ministerstva zdravotnictví ČR AZV16-28914A a Progres Q27/ LF21.
Konflikt zájmů
Autoři deklarují, že v souvislosti s předmětem studie nemají žádný konflikt zájmů.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers.
Přijato k recenzi: 28. 7. 2019
Přijato do tisku: 7. 1. 2020
MUDr. Simona Dostálová, Ph.D.
Neurologická klinika a centrum klinických neurověd
1. LF UK a VFN v Praze
Kateřinská 468/30
120 00 Praha – Nové Město
e-mail: simona.dostalova@lf1.cuni.cz
Zdroje
1. Johansson P, Alehagen U, Svanborg E et al. Sleep disordered breathing in an elderly community-living population: relationship to cardiac function, insomnia symptoms and daytime sleepiness. Sleep Med 2009; 10(9): 1005–1011. doi: 10.1016/ j.sleep.2009.01.011.
2. Morrell MJ, Finn L, McMillan A et al. The impact of ageing and sex on the association between sleepiness and sleep disordered breathing. Eur Respir J 2012; 40(2): 386–393. doi: 10.1183/ 09031936.00177411.
3. Bixler EO, Vgontzas AN, Ten HT et al. Effects of age on sleep apnea in men: I. prevalence and severity. Am J Respir Crit Care Med 1998; 157(1): 144–148. doi: 10.1164/ ajrccm.157.1.9706079.
4. Mitterling T, Högl B, Schönwald SV et al. Sleep and respiration in 100 healthy caucasian sleepers – a polysomnographic study according to American Academy of Sleep Medicine standards. Sleep 2015; 38(6): 867–875. doi: 10.5665/ sleep.4730.
5. Peppard PE, Young T, Palta M et al. Prospective study of the association between sleep-disordered breathing and hypertension. N Engl J Med 2000; 342(19): 1378–1384. doi: 10.1056/ NEJM200005113421901.
6. Marin JM, Carrizo SJ, Vicente E et al. Long-term cardiovascular outcomes in men with obstructive sleep apnoea-hypopnoea with or without treatment with continuous positive airway pressure: an observational study. Lancet 2005; 365(9464): 1046–1053. doi: 10.1016/ S0140-6736(05)71141-7.
7. Kopecek M, Stepankova H, Lukavsky J et al. Montreal cognitive assessment (MoCA): Normative data for old and very old Czech adults. Appl Neuropsychol Adul 2017; 24(1): 23–29. doi: 10.1080/ 23279095.2015.1065261.
8. Bastien CH, Vallieres A, Morin CM. Validation of the insomnia severity index as an outcome measure for insomnia research. Sleep Med 2001; 2(4): 297–307. doi: 10.1016/ s1389-9457(00)00065-4.
9. Johns M. Sleepiness in different situations measured by the Epworth sleepiness scale. Sleep 1991; 14(6): 540–545. doi: 10.1093/ sleep/ 14.6.540.
10. American Academy of Sleep Medicine. The AASM Manual for the Scoring of Sleep and Associated Events: Rules, Terminology and Technical Specifications, Version 2.2. Darien, IL, USA: AASM 2015.
11. Schenck CH, Mahowald MW. Rapid eye movement sleep parasomnias. Neurol Clin 2005; 23(4): 1107–1126. doi: 10.1016/ j.ncl.2005.06.002.
12. Frauscher B, Iranzo A, Gaig C et al. Normative EMG values during REM sleep for the diagnosis of REM sleep behavior disorder. Sleep 2012; 35(6): 835–847. doi: 10.5665/ sleep.1886.
13. American Academy of Sleep Medicine. International classification of sleep disorders. 3rd ed. Darien, IL, USA: AASM 2014.
14. Nepožitek J, Ünalp C, Dostálová S et al. Profil behaviorálních projevů u idiopatické poruchy chování v REM spánku. Cesk Slov Neurol N 2019; 82/ 115(4): 437–441. doi: 10.14735/ amcsnn2019437.
15. Hirshkowitz M, Whiton K, Albert SM et al. National Sleep Foundation‘s updated sleep duration recommendations: final report. Sleep Health 2015; 1(4): 233–243. doi: 10.1016/ j.sleh.2015.10.004.
16. Watson NF, Badr MS, Belenky G et al. Recommended amount of sleep for a healthy adult: a joint consensus statement of the American Academy of Sleep Medicine and Sleep Research Society. Sleep 2015; 38(6): 843–844. doi: 10.5665/ sleep.4716.
17. Kryger M, Roth T (eds). Principles and practice of sleep medicine. 6th ed. Philadelphia: Elsevier 2017 : 1730.
18. Příhodová I, Dostálová S (eds.) et al. Spánková medicína v kazuistikách. Praha: Mladá Fronta 2016.
19. Ohayon MM, Carskadon MA, Guilleminault C et al. Meta-analysis of quantitative sleep parameters from childhood to old age in healthy individuals: developing normative sleep values across the human lifespan. Sleep 2004; 27(7): 1255–1273. doi: 10.1093/ sleep/ 27.7.1255.
20. Pretl M, Hobzová M, Honnerová M et al. Indikační kritéria pro léčbu porucha dýchání ve spánku pomocí přetlaku v dýchacích cestách u dospělých. Dokument České společnosti pro výzkum spánku a spánkovou medicínu. Neurol praxi 2013; 14(1): 38–41.
21. Heinzer R, Vat S, Marques-Vidal P et al. Prevalence of sleep-disordered breathing in the general population: the HypnoLaus study. Lancet Respir Med 2015; 3(4): 310–318. doi: 10.1016/ S2213-2600(15)00043-0.
22. Connolly MJ, Crowley JJ, Charan NB et al. Reduced subjective awareness of bronchoconstriction provoked by methacholine in elderly asthmatic and normal subjects as measured on a simple awareness scale. Thorax 1992; 47(6): 410–413. doi: 10.1136/ thx.47.6.410.
23. Zammitt NN, Frier BM. Hypoglycemia in type 2 diabetes: pathophysiology, frequency, and effects of different treatment modalities. Diabetes Care 2005; 28(12): 2948–2961. doi: 10.2337/ diacare.28.12.2948.
24. Alexander KP, Newby LK, Canno CP et al. Acute coronary care in the elderly, part I: non–ST-segment–elevation acute coronary syndromes. Circulation 2007; 115(19): 2549–2569. doi: 10.1161/ CIRCULATIONAHA.107.182615.
25. Vaz Fragoso CA, Van Ness PH, Araujo KL et al. Age--related differences in sleep-wake symptoms of adults undergoing polysomnography. J Am Geriatr Soc 2015; 63(9): 1845–1851. doi: 10.1111/ jgs.13632.
26. Martinez-Garcıa MA, Campos-Rodrıguez F, Catalan-Serra P et al. Cardiovascular mortality in obstructive sleep apnea in the elderly: role of long-term continuous positive airway pressure treatment. Am J Respir Crit Care Med 2012; 186(9): 909–916. doi: 10.1164/ rccm.201203-0448OC.
27. Gottlieb DJ, Yenokyan G, Newman AB et al. Prospective study of obstructive sleep apnea and incident coronary heart disease and heart failure: the sleep heart health study. Circulation 2010; 122(4): 352–360. doi: 10.1161/ CIRCULATIONAHA.109.901801.
28. Haba-Rubio J, Frauscher B, Marques-Vidal P et al. Prevalence and determinants of rapid eye movement sleep behavior disorder in the general population. Sleep 2018; 41(2): pii: zsx197. doi: 10.1093/ sleep/ zsx197.
Štítky
Dětská neurologie Neurochirurgie Neurologie
Článek EditorialČlánek Poděkování recenzentůmČlánek Analýza dat v neurologiiČlánek Recenze monografieČlánek Efektivita prodlouženého dávkovacího intervalu natalizumabu u pacientů s roztroušenou sklerózou
Článek vyšel v časopiseČeská a slovenská neurologie a neurochirurgie
Nejčtenější tento týden
2020 Číslo 1- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Magnosolv a jeho využití v neurologii
- Zolpidem může mít širší spektrum účinků, než jsme se doposud domnívali, a mnohdy i překvapivé
- Nejčastější nežádoucí účinky venlafaxinu během terapie odeznívají
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
-
Všechny články tohoto čísla
- Randomizovaná kontrolovaná studie efektu terapie poruch rovnováhy s využitím audiovizuální zpětné vazby u seniorů
- Primární non-Hodgkinův B-lymfom centrálního nervového systému
- Analýza dat v neurologii
- Vzpomínka na prof. Pavla Petrovického
- Prof. MUDr. Rudolf Malec, CSc. (1924–2019)
- Recenze monografie
- Kognitivní rehabilitace pacientů s Parkinsonovou nemocí
- Homeostáza mědi jako terapeutický cíl u amyotrofické laterální sklerózy s mutací superoxiddismutázy 1 a sloučenina CuATSM
- Možnosti prevence Alzheimerovy choroby
- Editorial
- Dominantní (Kjerova) atrofie optiku asociovaná s mutacemi v OPA1 genu
- Metodologie měření kognitivního deficitu u depresivní poruchy
- Novorozenecké záchvaty – současný pohled na problematiku
- Polysomnografické nálezy u osob nad 50 let bez subjektivních příznaků poruch spánku
- Poděkování recenzentům
- Neuropsychiatrické symptomy jako časná manifestace Alzheimerovy nemoci
- Choroidální tloušťka u asymptomatických pacientů se stenózou karotidy
- Efektivita prodlouženého dávkovacího intervalu natalizumabu u pacientů s roztroušenou sklerózou
- Role zánětu v etiopatogenezi farmakorezistentní epilepsie a refrakterního status epilepticus
- Charakteristika aterosklerotického plátu a riziko mozkové ischemie při stentování vnitřní karotidy
- Komorbidity Alzheimerovej choroby – výsledky multicentrickej prierezovej observačnej štúdie COSMOS v Slovenskej republike
- Česká a slovenská neurologie a neurochirurgie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Novorozenecké záchvaty – současný pohled na problematiku
- Možnosti prevence Alzheimerovy choroby
- Primární non-Hodgkinův B-lymfom centrálního nervového systému
- Neuropsychiatrické symptomy jako časná manifestace Alzheimerovy nemoci
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



