-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Epileptochirurgická léčba zlepšuje kvalitu života – výsledky dotazníkové studie
Epilepsy Surgery Improves Quality of Life – Results of a Questionnaire Study
Aim:
Seizure-freedom is the traditional goal of epilepsy surgery. At presents, our attention is more and more concerned with the effects of epilepsy surgery on other aspects, mainly the impact of epilepsy surgery on employment status and quality of life.Methods:
A questionnaire was designed for the purposes of our study; this questionnaire consists of 13 questions focusing on topics related to epilepsy surgery. These questions could be divided into four subfields: 1. demographic data and patients´ characteristics, 2. information related to surgery, 3. employment and social support, 4. subjective evaluation of surgery impact on the patient’s life.Results:
Ninety-one respondents were included in the study – 56 men (61.5%) and 35 women (38.5%), who correctly completed the questionnaires. Fifty-nine patients (64.8%) were completely seizure-free after surgery. Before the surgery, 46 patients (50.5%) were employed, there was a mild increase in employment after surgery that did not reach statistical significance (p = 0.596). Half of the patients (49, 54%) reported an increase in quality of life after surgery. One question asked whether the patient would undergo the surgery again if he/she could change the past; 78 patients (85.7%) agreed they would.Conclusion:
The majority of patients undergoing a surgery for drug-resistant epilepsy were seizure-free but only a minority managed subsequently to find an employment. Despite this, epilepsy surgery is assessed positively in the vast majority of patients, it provides them with an increase in quality of life and the majority would undergo the surgery again.Key words:
epilepsy – drug-resistant – surgery – seizure-freedom – quality of life – employment after surgery – disability pension
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers.
Autoři: I. Doležalová 1
; E. Pešlová 2; M. Michnová 1; T. Nečasová 3; J. Kočvarová 1; K. Musilová 1; I. Rektor 1,4; M. Brázdil 1,4
Působiště autorů: Centrum pro epilepsie Brno, I. neurologická klinika LF MU a FN u sv. Anny v Brně 1; LF MU, Brno 2; Institut biostatistiky a analýz, LF MU, Brno 3; CEITEC – Středoevropský technologický institut, MU, Brno 4
Vyšlo v časopise: Cesk Slov Neurol N 2016; 79/112(4): 430-439
Kategorie: Krátké sdělení
Souhrn
Cíl:
Tradičním cílem epileptochirurgické léčby je dosažení bezzáchvatovosti. V současnosti se naše pozornost stále více soustřeďuje na dopad epileptochirurgické léčby na ostatní aspekty života pacienta, nejvíce je řešen její vztah k zaměstnanosti a ke kvalitě života.Metody:
Pro účely této studie byl na našem pracovišti vytvořen dotazník, který obsahoval 13 uzavřených otázek, jejichž obsah je možné rozdělit do čtyř částí. První okruh otázek zjišťoval obecné informace o nemocném. V druhé části jsme se dotazovali na informace týkající se vlastní operace. Třetí část se zaměřovala na oblast sociální problematiky, konkrétně otázku zaměstnanosti před operací a po ní a držení řidičského oprávnění po operaci. Čtvrtý okruh otázek se týkal subjektivního hodnocení přínosu operace pro pacienta. Odpovědi pacientů byly následně statisticky vyhodnoceny.Výsledky:
Do studie bylo zařazeno 91 respondentů – 56 mužů (61,5 %) a 35 žen (38,5 %), kteří kompletně vyplnili zaslaný dotazník. U 59 pacientů (64,8 %) po operaci epileptické záchvaty úplně vymizely. Před operací bylo zaměstnáno celkem 46 pacientů (50,5 %), po operaci došlo k mírnému vzestupu zaměstnanosti u čtyř pacientů (4,4 %), tento rozdíl nedosáhl statistické významnosti (p = 0,596). Polovina, konkrétně 49 pacientů (53,8 %), udává pooperačně vzestup kvality života. Poslední otázka zjišťovala, zda by pacient znovu podstoupil operační zákrok, přičemž na tuto otázku většina – 78 pacientů (85,7 %) – odpověděla kladně.Závěr:
Na základě našeho dotazníkového šetření můžeme říci, že ač velká část pacientů podstoupila úspěšný epileptochirurgický výkon, který je zcela zbavil záchvatů, zaměstnání se podařilo najít jen malé části z nich. I přes tento fakt je epileptochirurgická léčba ze strany našich operantů hodnocena kladně, přináší jim často zvýšení kvality života a většina z nich by znovu podstoupila operační zákrokKlíčová slova:
epilepsie – farmakorezistence – chirurgická léčba – bezzáchvatovost – kvalita života – zaměstnanost pacientů po operaci – invalidní důchodÚvod
Epilepsie je onemocnění, které postihuje kolem 1 % populace v rozvinutých zemích, je tedy významným problémem jak medicínským, tak i společenským. Pacienti, kteří mají záchvaty i přes správnou léčbu, jsou definováni jako pacienti farmakorezistentní. Farmakorezistentní epilepsie s sebou přináší významná omezení v běžném životě, konkrétně se jedná o zvýšené riziko fyzického poranění či předčasného úmrtí v průběhu záchvatu, sociální problémy a snížení kvality života [1,2]. Přesné vymezení farmakorezistence bylo provedeno v roce 2010 Mezinárodní ligou proti epilepsii (International League against Epilepsy; ILAE). Farmakorezistence je v současnosti definována jako selhání dvou antiepileptik, ať už v monoterapii či v kombinaci [3,4]. U pacientů, kteří plní výše uvedené kritérium, by měly být posouzeny možnosti operační léčby [5]. „Klasickým“ měřítkem úspěšnosti epileptochirurgické léčby je vymizení epileptických záchvatů, stále více epileptochirurgických center se však v posledních letech soustřeďuje na dopad operace i na ostatní aspekty oblasti života nemocného [6]. Otázkou zůstává, zda společně s efektem operace dochází u pacienta i ke zlepšení kvality jeho života či možností jeho pracovního uplatnění a k vyšší spokojenosti v osobním a společenském životě [7].
Prezentovaná studie se věnuje výsledkům chirurgické léčby u pacientů s farmakorezistentní epilepsií, kteří podstoupili operační zákrok v Centru pro epilepsie Brno. Vyjma standardního hodnocení vymizení či přetrvávání záchvatů se soustřeďujeme na problematiku sociální (zaměstnanost, invalidita) a problematiku kvality života.
Metodika
Pro účely této studie byl na našem pracovišti vytvořen dotazník (příloha 1), který obsahoval 13 uzavřených otázek. Dotazník byl vytvořen tak, aby otázky byly jednoduché a srozumitelné a pacient je byl schopen vyplnit samostatně bez pomoci lékaře či psychologa. Obsah dotazníku je možné rozdělit do čtyř okruhů. První okruh zjišťoval obecné informace o nemocném (pohlaví, věk v době operace, nejvyšší dosažené vzdělání a věk, ve kterém se u pacienta epilepsie objevila). V druhém okruhu jsme se dotazovali na informace týkající se vlastní operace (kolik let uplynulo od operace, zda je pacient bez záchvatů). Třetí část se zaměřovala na oblast sociální problematiky (otázka zaměstnanosti před operací a po ní, pobírání invalidního důchodu před operací a po ní, držení řidičského oprávnění). Čtvrtý okruh otázek se týkal subjektivního hodnocení přínosu operace pro pacienta. V rámci tohoto okruhu byly položeny dvě otázky. První se týkala kvality života po operaci. Druhá otázka byla hypotetická a zněla, zda by se pacient nechal znovu operovat, kdyby mohl vrátit čas.
Dotazník byl rozeslán celkem 137 pacientům, kteří byli operováni v rámci Centra pro epilepsie Brno, podmínkou bylo, že od operace uběhla doba nejméně jednoho roku. Dodržení tohoto časového intervalu jsme považovali za důležité pro validní hodnocení výsledků šetření. Sběr dat probíhal v období prosinec 2012 – březen 2013.
Příloha 1. Dotazník – Kvalita života po epileptochirurgické léčbě. 
Statistika
Všechny proměnné byly nejdříve popisně sumarizovány a srovnány Fisherovým exaktním testem nebo McNemarovým testem. Pro modelování byl použit logistický regresní model. Nejprve byly vyhodnoceny jednorozměrné modely. Dále byly vytvořeny maximální modely, a to zpětnou, dopřednou i kombinovanou selekcí příznaků. Výstupem modelů jsou tabulky, ve kterých jsou uvedeny poměry šancí (OR) s intervalem spolehlivosti (IS) a p hodnotou. V tabulkách je u kategoriálních proměnných uvedena nejprve riziková a poté referenční kategorie. U výsledného vícenásobného modelu je uvedena hodnota pseudo R2, tzv. Nagelkerke R2, který je počítán jako podíl věrohodností nulového a plného modelu. Jeho největší možnou hodnotou je 1, pokud model perfektně predikuje výsledek s věrohodností 1. Analýza byla provedena v softwaru IBM SPSS Statistics 22 a software R3.1.3. Všechna srovnání byla provedena na hladině významnosti α = 0,05.
Výsledky
Demografická data
Do studie bylo zařazeno 91 respondentů, 56 mužů (61,5 %) a 35 žen (38,5 %), kteří kompletně vyplnili zaslaný dotazník. Většina, konkrétně 62 pacientů (68,1 %), byla z věkové kategorie 36–60 let, 28 pacientů (30,8 %) bylo z věkové kategorie 18–35 let, jen jeden pacient byl starší 60 let (1,1 %). Pouze u devíti pacientů (9,9 %) se objevily epileptické záchvaty do jednoho roku věku, u 32 v dětství (35,2 %), u 25 v dospívání (27,5 %) a u 25 v dospělosti (27,5 %). Čtyřicet pět pacientů (49,5 %) absolvovalo učební obor bez maturity, 23 pacientů (25,3 %) mělo středoškolské vzdělání s maturitou, 11 pacientů (12,1 %) mělo základní vzdělání, 12 pacientů (13,2 %) mělo vzdělání vyšší odborné nebo vysokoškolské. Jak bylo uvedeno výše, u všech pacientů byl dodržen časový limit nejméně jednoho roku od operace, 33 pacientů (36,3 %) bylo méně než pět let po operaci, 31 (34,1 %) méně než 10 let od operace, zbylých 27 pacientů (29,7 %) bylo více než 10 let po operaci (tab. 1).
Tab. 1. Demografická data pacientů a výsledky chirurgické léčby. 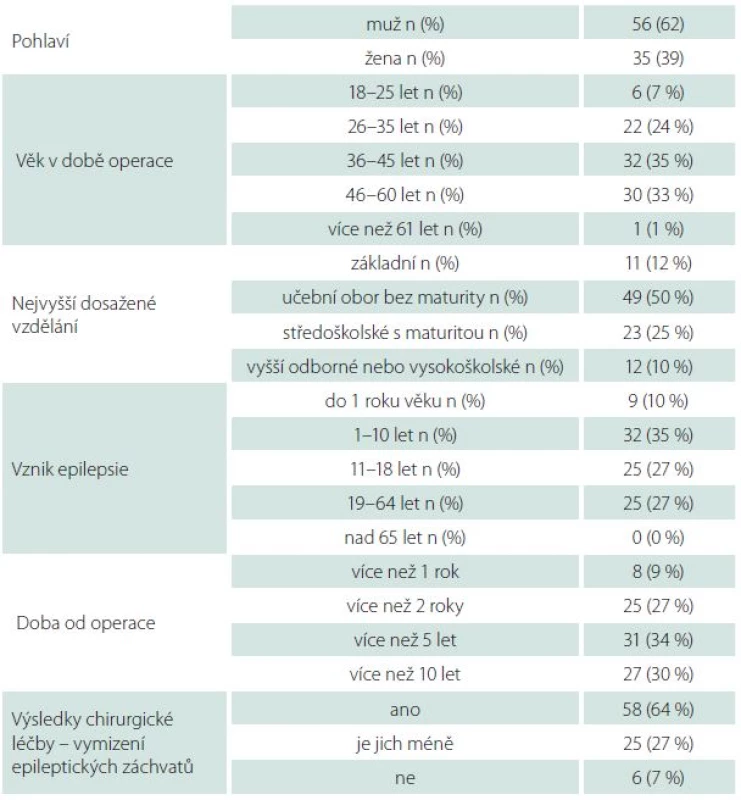
Výsledky chirurgické léčby – hodnoceno vymizení epileptických záchvatů
U 59 pacientů (64,8 %) vymizely úplně epileptické záchvaty po operaci, u dalších 26 (28,5 %) se frekvence záchvatů výrazným způsobem snížila, u šesti pacientů (6,6 %) nedošlo k významné změně frekvence epileptických záchvatů (tab. 1). Je zajímavé, že ze skupiny pacientů, u kterých došlo k úplnému vymizení záchvatů, si 20 (33,9 %) stěžovalo na jiné obtíže. Část pacientů udávala obtíže, které jsou v přímé souvislosti s operačním výkonem, konkrétně poruchy zorného pole (šest pacientů (6,6 %)), vznik pooperační hemiparézy (dva pacienti (2,2 %)), či poruchy paměti (tři pacienti (3,3 %)). Druhá skupina pacientů udávala obtíže, o jejichž kauzálním vztahu k operaci můžeme spíše debatovat. Nejčastěji se jednalo o bolesti hlavy (šest pacientů (6,6 %)), ojediněle (méně než u tří pacientů v celém souboru) byly přítomny psychické problémy, poruchy sluchu a spánku, vyšší únavnost.
Dopady chirurgické léčby epilepsie na jednotlivé aspekty života po operaci
Zaměstnanost, invalidita, držení řidičského oprávnění
Před operací bylo zaměstnáno (v zaměstnaneckém poměru či jako osoba samostatně výdělečně činná (OSVČ)) celkem 46 (50,5 %) pacientů, po operaci došlo k mírnému vzestupu zaměstnanosti o čtyři pacienty (4,4 %), tedy po operaci bylo zaměstnáno 50 pacientů (54,9 %), tento rozdíl v zaměstnanosti nedosáhl statistické významnosti (p = 0,596) (graf 1a). Nárůst zaměstnanosti se týkal pouze mužů. Počet zaměstnaných mužů po operaci vzrostl z 31 (55,4 %) na 37 (66,1 %), tj. o 10,7 %, ani zde však nebyl rozdíl statisticky signifikantní (p = 0,264). Upozorňujeme však na důležitou skutečnost, že po operaci našlo nově zaměstnání 13 mužů, avšak sedm mužů z nejrůznějších důvodů pracovat přestalo, došlo tedy k celkovému vzestupu zaměstnanosti o šest mužů. U žen naopak došlo k mírnému poklesu zaměstnanosti po operaci, před operací bylo zaměstnáno 15 žen (42,9 %), po operaci pak pouze 13 (37,1 %) (p = 0,773) (graf 1b). I zde zdůrazňujeme fakt, že po operaci nově našlo zaměstnání pět žen, ale sedm žen po operaci pracovat přestalo, došlo tedy k celkovému poklesu zaměstnanosti o dvě ženy.
Graf 1. Změny v zaměstnanosti před a po operaci. Graf 1a) Hodnoceny změny v zaměstnanosti před a po operaci bez ohledu na pohlaví respondentů. Graf 1b) Hodnoceny změny v zaměstnanosti před a po operaci z hlediska pohlaví respondentů. 
Před operací mělo invalidní důchod 43 pacientů (47,3 %), po operaci vzrostl jejich počet na 54 (59,3 %), tento vzestup však nebyl statisticky významný (p = 0,054) (graf 2a). Nově invalidní důchod získalo 19 pacientů, osm pacientů ale po operaci invalidní důchod ztratilo. Rovněž v „pobírání“ invalidních důchodů byl přítomen rozdíl mezi jednotlivými pohlavími (graf 2b). U žen došlo k vzestupu v „pobírání“ invalidního důchodu z 18 (51,4 %) na 25 (71,4 %), tento rozdíl dosáhl statistické významnosti (p = 0,070). U mužů nebyl tento nárůst tak významný, z 25 mužů (44,6 %) „pobírajících“ invalidní důchod před operací vzrostl tento počet na 29 (51,8 %) (p = 0,453).
Graf 2. Graf 2. Změny v invaliditě před a po operaci. Graf 2a) Hodnoceny změny v invaliditě před a po operaci bez ohledu na pohlaví respondentů. Graf 2b) Hodnoceny změny v invaliditě před a po operaci z hlediska pohlaví respondentů. 
Vzhledem k faktu, že v našem souboru byli pouze pacienti s aktivní epilepsií, neměl nikdo před operací oprávnění k řízení motorových vozidel. Po operaci 19 pacientů (20,9 %) toto oprávnění získalo, což je statisticky významný nárůst (p < 0,001).
V další analýze jsme se pokusili určit jednotlivé proměnné, které souvisí se zaměstnaností pacienta po operaci (tab. 2). Byl zjištěn statisticky významný vztah mezi zaměstnáním po operaci a následujícími charakteristikami pacientů: pohlaví (p = 0,009), vzdělání (p = 0,020), zaměstnání před operací (p = 0,006), pobírání důchodu před operací (p = 0,021), pobírání důchodů po operaci (p = 0,001), získání řidičského oprávnění po operaci (p = 0,004). Následně byla provedena jednorozměrná logistická regrese, která hodnotila vliv jednotlivých charakteristik pacienta na zaměstnání po operaci (v logistické regresi byly použity pouze proměnné, které popisují stav pacienta před operací) (tab. 3). Pomocí výsledků získaných jednorozměrnou logistickou regresí byl vytvořen finální model, jehož cílem se predikce zaměstnání po operaci. Na základě tohoto modelu můžeme říci, že po operaci byli častěji zaměstnáni pacienti s vyšším než základním vzděláním (OR = 6,5; IS = 1,2–36,0; p = 0,033), muži než ženy (OR = 3,3; IS = 1,3–8,6; p = 0,013), pacienti, kteří měli zaměstnání již před operací (OR = 3,0; IS = 1,2–7,5; p = 0,021).
Tab. 2. Zaměstnanost po operaci – vztah k ostatním proměnným. 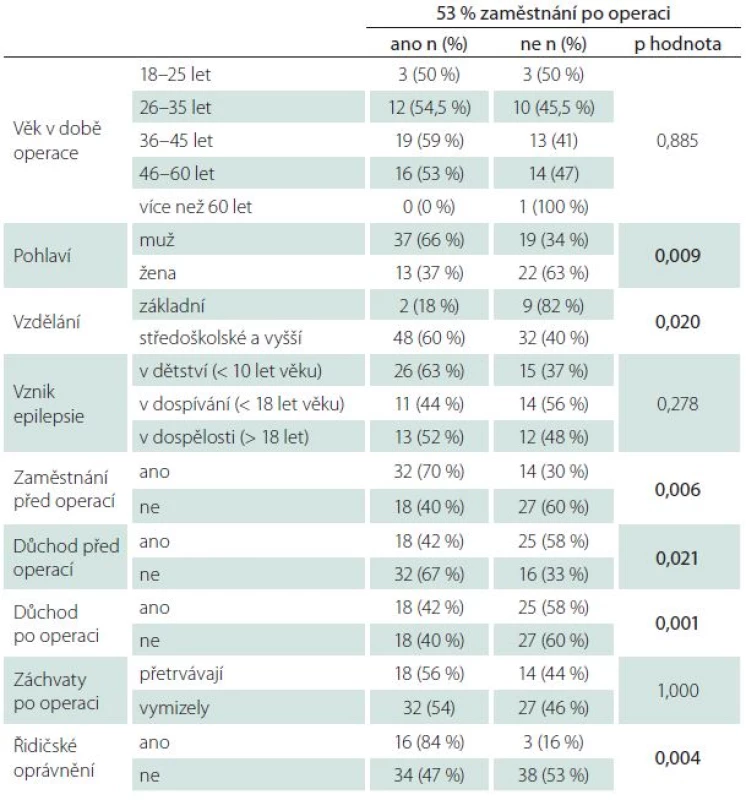
Tab. 3. Vliv jednotlivých proměnných na zaměstnanost pacientů po operaci – jednorozměrná logistická regrese. 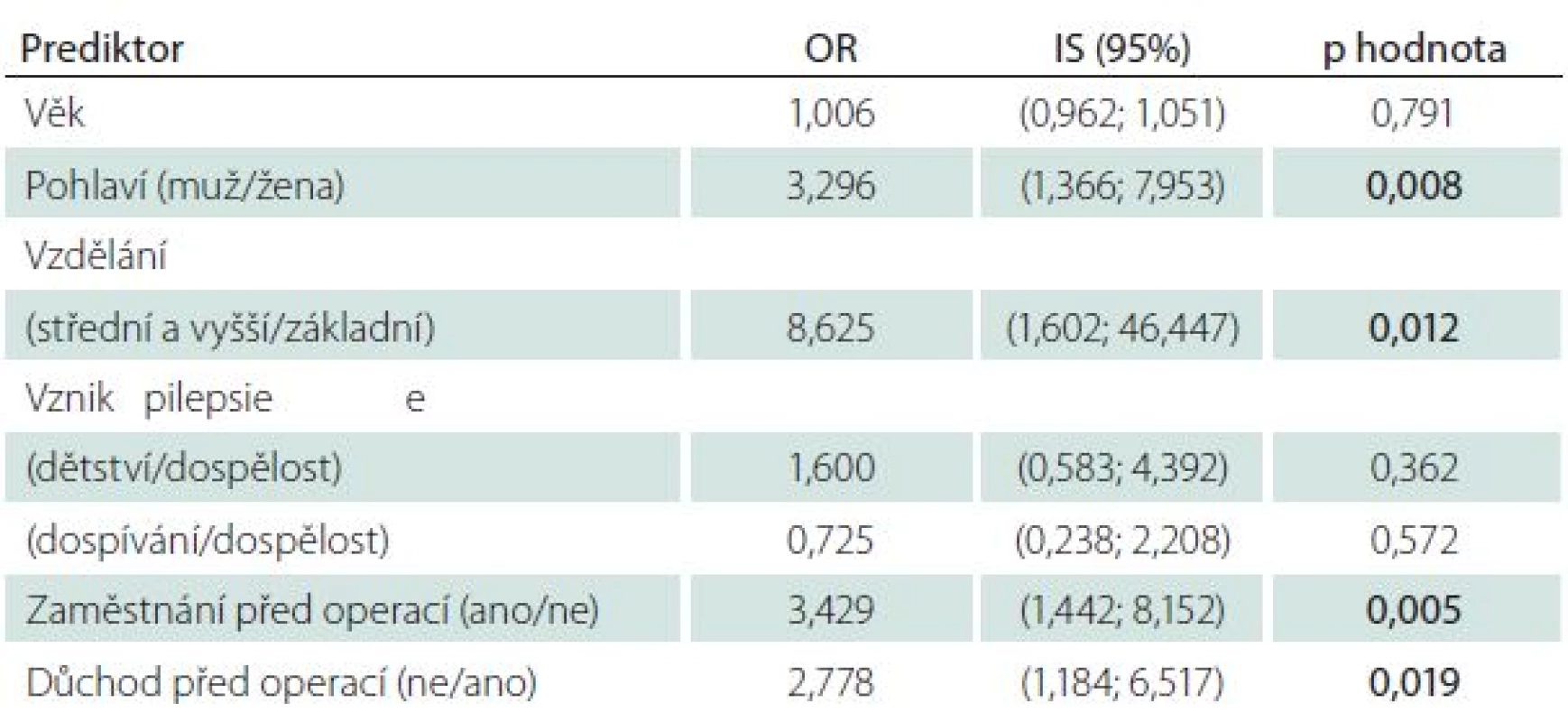
Kvalita života po operaci
Poslední část našeho dotazníku se věnovala subjektivnímu hodnocení kvality života po operaci. Polovina, 49 pacientů (53,8 %), udává pooperačně vzestup kvality života, což je statisticky významný rozdíl proti kvalitě života před operací. V další analýze jsme hledali faktory, které souvisí se změnou kvality života po operaci (tab. 4). Jediná proměnná, konkrétně zaměstnání po operaci, vykazuje statisticky významný vztah s kvalitou života po operaci. Z celkového počtu 50 pacientů, kteří jsou po operaci zaměstnáni, jich 32 (64,0 %) udává, že mají po operaci zlepšenou kvalitu života. Naopak z celkového počtu 41 pacientů, kteří po operaci nepracují, udává zlepšenou kvalitu života pouze 17 (41,5 %) pacientů (p = 0,037). Na základě údajů, které byly o pacientech známy před provedením operace, jsme se pokusili sestavit model logistické regrese, který by predikoval, zda bude mít pacient po operaci zlepšenou kvalitu života (tab. 5). Vzhledem k faktu, že se nám nepodařilo při použití jednorozměrné logistické regrese identifikovat charakteristiky pacientů, které by vysvětlovaly zlepšení života po operaci, nebylo možné sestavit smysluplný vícerozměrný logistický model.
Tab. 4. Změna kvality života po operaci. 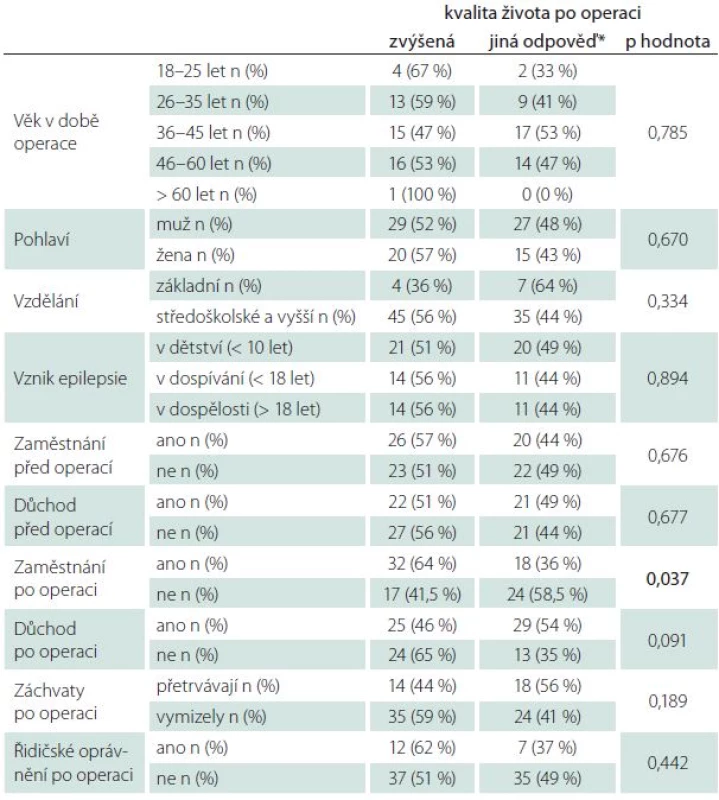
* snížená, stejná, nevím. Tab. 5. Vliv jednotlivých proměnných na kvalitu života po operaci – jednorozměrná logistická regrese. 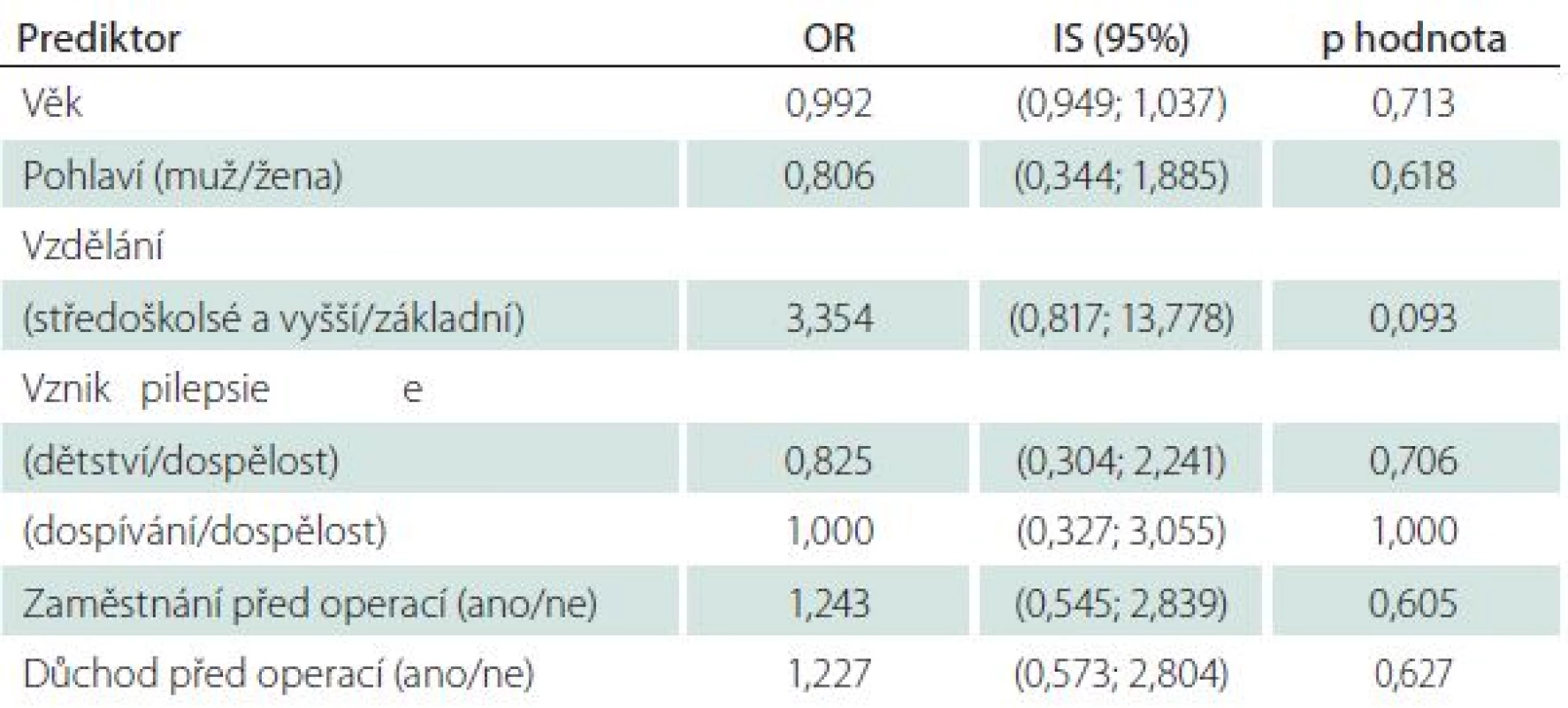
Poslední otázka našeho dotazníku zněla: „Představte si, že byste mohl/ mohla vrátit čas. Nechal/ nechala byste se znovu operovat?“ Většina, 78 (85,7 %) pacientů, odpověděla, že ano, 13 (14 %) odpovědělo ne. Dvě proměnné, konkrétně stupeň dosaženého vzdělání a kvalita života po operaci, vykazovaly statisticky významný vztah k odpovědi na tuto otázku (tab. 6). Většina, konkrétně 71 (88,8 %) z celkového počtu 80 pacientů s vyšším vzděláním než základním, by se nechala operovat znovu, naopak pouze sedm (63,6 %) z celkového počtu 11 pacientů se základním vzděláním by znovu podstoupilo operační výkon (p = 0,048). Čtyřicet devět pacientů (100,0 %), u kterých došlo ke zvýšení kvality života po operaci, by se nechalo operovat znovu. „Pouze“ 29 ze 42 pacientů (69,1 %), u kterých po operaci nedošlo ke zvýšení kvality života, by opětovně podstoupilo operaci (p < 0,001). Rovněž i u této otázky jsme se pokoušeli najít pomocí jednorozměrné logistické regrese faktory, které by mohly předoperačně predikovat odpověď na tuto otázku (tab. 7). Významným faktorem bylo pouze vzdělání (OR = 9,4; IS = 1,4–61,9; p = 0,020), proto vícerozměrný model nebyl sestavován.
Tab. 6. Odpověď, na otázku: „Představte si, že byste mohl/mohla vrátit čas. Nechal/nechala byste se znovu operovat?“. 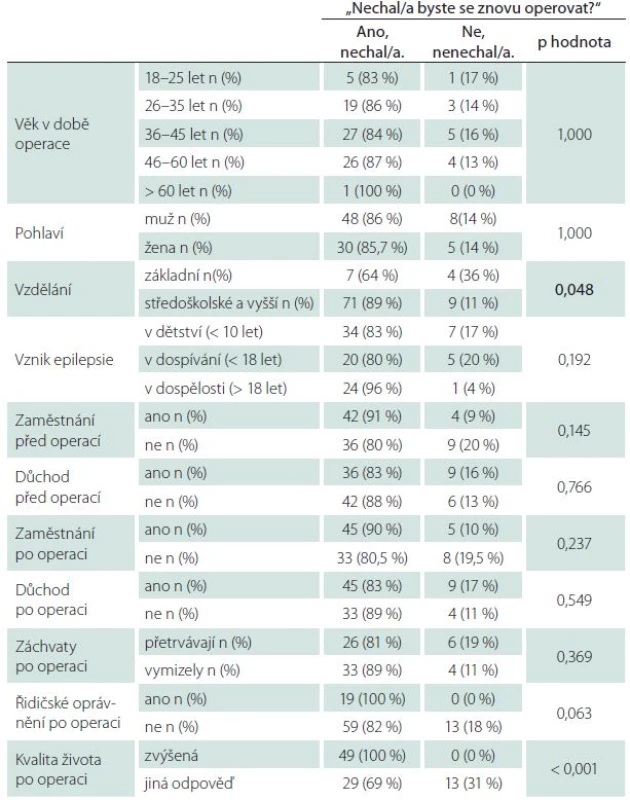
Tab. 7. Vliv jednotlivých proměnných na odpověď na otázku „Nechal/a byste se operovat znovu?“ – jednorozměrná logistická regrese. 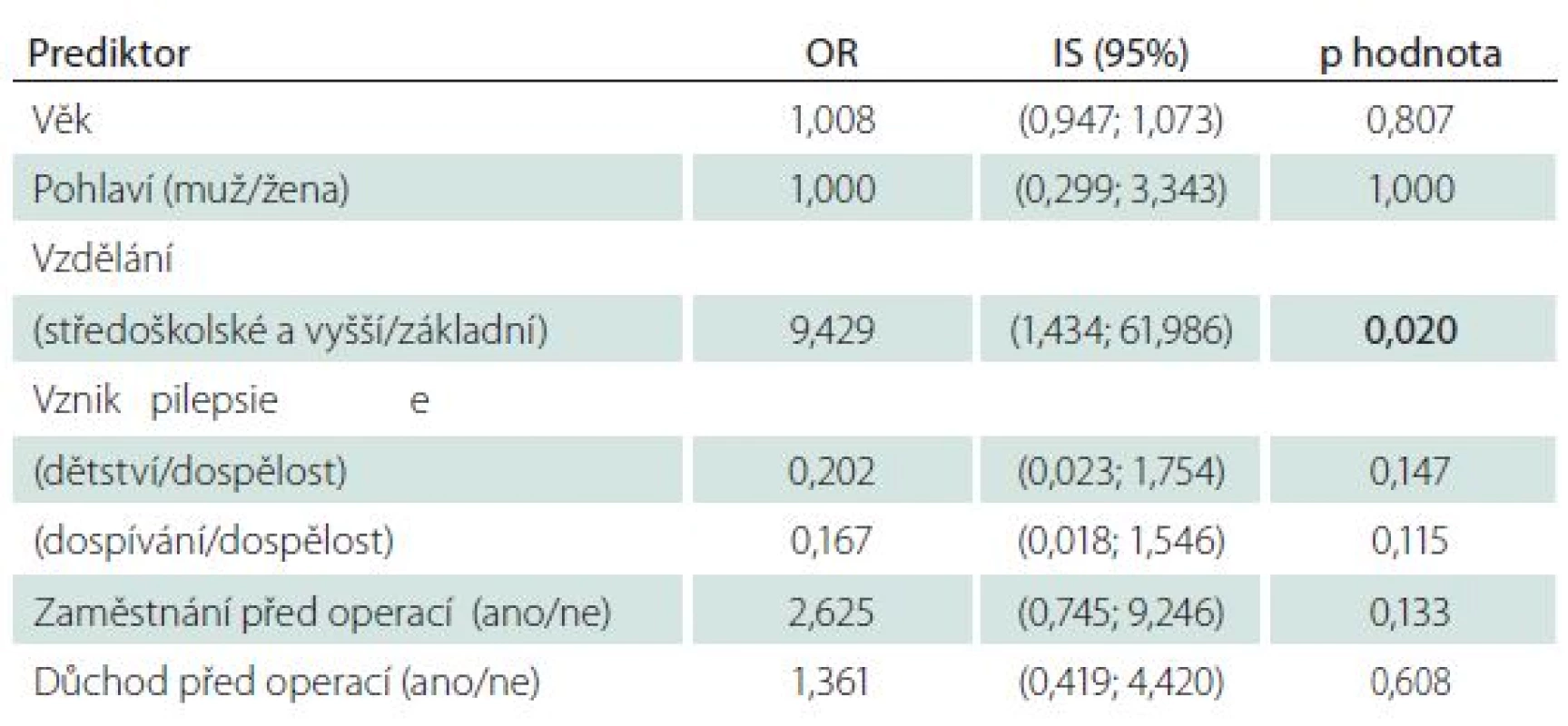
Diskuze
Pacientům s farmakorezistentní epilepsií by dle doporučení ILAE měla být nabídnuta možnost operačního řešení tohoto onemocnění [8]. „Klasickým“ a všeobecně akceptovaným měřítkem úspěšnosti operační léčby je vymizení epileptických záchvatů, avšak v současnosti se naše pozornost stále více soustřeďuje i na jiné cíle, které v běžném životě člověka hrají neméně důležitou roli. V naší práci se detailněji věnujeme problematice zaměstnanosti a kvalitě života, ale podobný význam hraje i možnost většího zapojení se do společenského dění, lepší přístup ke vzdělání či získání větší samostatnosti a nezávislosti.
Jak bylo uvedeno výše, „klasickým“ měřítkem úspěšnosti chirurgické léčby epilepsie je dosažení bezzáchvatovosti, čehož se nám podařilo dosáhnout u 64,8 % pacientů z našeho souboru (jednalo se o neselektovanou skupinu pacientů jak s temporální, tak extratemporální epilepsií, u níž je obecně horší prognóza). Toto číslo dobře koresponduje s výsledky publikovanými Wiebem et al, kteří prokázali efektivitu chirurgické léčby u pacientů s temporální epilepsií v rámci randomizované kontrolované klinické studie [9]. Ve své práci náhodně rozdělili 80 pacientů s farmakorezistentní temporální epilepsií na pacienty, kteří podstoupili chirurgickou léčbu, a na pacienty, kteří byli ponecháni „pouze“ na léčbě farmakologické. Po operaci bylo bez záchvatů 58 % pacientů, ze skupiny konzervativně léčených pacientů to bylo jen 8 %.
První oblastí, kterou jsme hodnotili v našem dotazníku, byla otázka zaměstnanosti pacientů před operací a po ní. V rámci naší studie došlo pouze k minimálnímu vzestupu zaměstnanosti po operaci, před operací bylo zaměstnáno 50 % pacientů, po operaci 55 %, tj. zaměstnanost se zvýšila o 5 %. V zahraniční literatuře jsou přítomny diskrepance při hodnocení zaměstnanosti pacientů po epileptochirurgickém výkonu. Existují práce, které dokumentují jak její nárůst, tak i její pokles [10–12]. Ve studii publikované Zarrolim et al, která analyzovala změnu zaměstnanosti u cca 350 pacientů s temporální epilepsií, došlo k nárůstu zaměstnanosti po operaci o 16 %, před operací nemělo zaměstnání 41 % pacientů, po operaci se počet nezaměstnaných snížil na 25% [10]. Ve studii publikované Lendtem et al došlo k poklesu v nezaměstnanosti o 16 % [11]. Naopak v práci Reevse et al došlo k poklesu zaměstnanosti po operaci o 3 % [12]. Dle našeho názoru mohou být tyto rozdíly podmíněny mnoha faktory: rozdílnými společenskými a sociálními systémy v jednotlivých státech, rozdílným výběrem pacientů a rovněž rozdílným designem jednotlivých studií. Zde bychom rádi vyzvedli jeden, ač na první pohled nepatrný, avšak v rámci hodnocení zaměstnanosti pacientů po operaci důležitý faktor – dobu od operace. My jsme zařadili do naší studie již pacienty jeden rok po operaci, ale například Lendt et al hodnotili pacienty až čtyři roky po operaci [11]. Je pravděpodobné, že rok od operace je příliš krátká doba, aby se pacient přizpůsobil nový nárokům, které jsou na něj kladeny v souvislosti s hledáním zaměstnání. Pacient, který podstoupil operaci před čtyřmi roky, měl delší čas k adaptaci na změnu života a na změnu svého společenského postavení, což není změna, kterou je člověk schopen učinit ze dne na den. Jedná se bezesporu o dlouhodobější proces, při kterém je nutné si osvojit kompletně nový soubor návyků a přístupů. Pokud bychom tedy měli hodnotit dopad chirurgické léčby na zaměstnanost pacientů, bylo by vhodnější zvolit delší minimální časový interval pro validitu hodnocení.
Naše studie zaznamenala nárůst počtu pacientů pobírajících invalidní důchod po operaci ve srovnání s předoperačním obdobím o 12 %, tento nárůst však nedosáhl statistické významnosti. Obdobný trend byl zdokumentován rovněž ve Švédsku, kde počet pacientů s invalidním důchodem vzrostl o 7 % v prvních dvou letech po operaci, ve třetím roce dokonce až o 10 % [13].
V rámci naší analýzy jsme identifikovali faktory, které souvisí se zaměstnaností po operaci. Jedná se o následující demografická data a charakteristiky pacientů: zaměstnanost před operací (pacienti, kteří mají zaměstnání před operací, jsou častěji zaměstnaní i po operaci), pohlaví (muži jsou zaměstnáni častěji než ženy), vzdělání (pacienti s vyšším vzděláním jsou zaměstnáni častěji), přiznaná invalidita před operací a po ní (pacienti s přiznaným důchodem jsou zaměstnáni méně často). Se zaměstnáním po operaci souvisí i držení řidičského oprávnění.
Obdobné faktory ovlivňující zaměstnanost po operaci, přestože se jedná o odlišné socio-ekonomické prostředí (Spojené státy americké vs. Česká a Slovenská republika), identifikovali Zarroli et al [10]. Dle jejich výsledků bylo zaměstnání před operací významným prediktorem zaměstnání po operaci a stejně jako v naší studii část žen, která byla před operací zaměstnána, zaměstnání po operaci ztratila (v práci Zarroli et al je však přítomen celkový nárůst zaměstnanosti i u žen). Výše uvedená ztráta zaměstnání byla odůvodněna faktem, že se část žen po operaci rozhodla zůstat trvale v domácnosti a věnovat se péči o rodinu a děti. Předpokládáme, že obdobná tendence je přítomna i v rámci České a Slovenské republiky.
Pobírání invalidního důchodu či státní podpory (dle zvyklostí jednotlivých zemí) je v literatuře asociováno s nižší zaměstnaností po operaci [14,15]. Částečně je toto zcela jistě podmíněno faktem, že pacienti pobírající invalidní důchod mohou mít výraznější kognitivní a psychické obtíže v souvislosti s epilepsií, mohou rovněž trpět významnějšími somatickými onemocněními bez jednoznačného vztahu k epilepsii. Může se však projevovat i snížená motivace této skupiny pacientů najít zaměstnaní.
Dalším faktorem, který má vztah k zaměstnání pacientů po operaci, je získání řidičského oprávnění (jedná se o řidičské oprávnění pouze pro osobní účely, nikoliv o řidičské oprávnění, které umožňuje řízení motorových vozidel v pracovněprávním vztahu). Po operaci získalo řidičské oprávnění jen 20,9 % pacientů, z nichž však bylo po operaci zaměstnáno 84,2 %. Z pacientů, kteří řidičské oprávnění nezískali, bylo po operaci zaměstnáno jen 47,2 %. Výše uvedený vztah byl potvrzen celou řadou zahraničních studií. Řidičské oprávnění se ukazuje jako nezávislý prediktor zaměstnanosti pacientů i v modelech, v nichž byl statisticky odstraněn vliv případné mentální retardace, psychických či somatických komorbidit [12,16]. V literatuře se objevují názory, že řidičské oprávnění, ač jen pro osobní účely, ulehčuje pacientům hledání zaměstnání, pacienti s řidičským oprávněním jsou snáze schopni dorazit na pracovní pohovor, případně i do práce, nemusí se spoléhat na veřejné dopravní prostředky, na pomoc rodiny či blízkých. Objevují se rovněž spekulace, že pacienti, kteří po operaci získají řidičské oprávnění, disponují povahovými rysy, které jim usnadňují hledání zaměstnání, zvláště je vyzdvihována jejich ochota riskovat a čelit případnému zklamání, ochota učit se novým věcem. Tyto spekulace nelze potvrdit ani vyvrátit výsledky této či jiné studie.
Bylo pro nás překvapivé, že jsme nepotvrdili vztah zaměstnanosti po operaci a některých dalších faktorů, které jsou často přítomny v ostatních studiích. Prvním takovýmto vztahem je vztah zaměstnanosti po operaci a vymizení epileptických záchvatů [10,17–22]. V rámci naší práce bylo zaměstnáno 56,3 % pacientů, u kterých záchvaty vymizely, a 54,2 % pacientů, u kterých záchvaty po operaci přetrvávaly. Dle Zarroli et al je právě úplné vymizení či velmi podstatná redukce záchvatů nejdůležitějším faktorem, který určuje, zda bude po operaci pacient zaměstnán či nikoliv [10]. Právě pacienti, u kterých dojde po operaci k úplnému vymizení či podstatné redukci záchvatů, nachází častěji práci než pacienti, u kterých dochází k méně významné změně frekvence záchvatů. Obdobný vztah je přítomen i v mnoha dalších publikacích. Další faktor ovlivňující zaměstnanost pacientů, jež se v naší studii nepodařilo potvrdit, byl věk pacienta v době operace [18,23,24]. Mladší pacienti mají dle výsledků jiných publikací lepší šanci najít zaměstnání. Ve studii Sperlinga et al z poloviny 90. let minulého století byl průměrný věk pacienta, kterému se po operaci podařilo najít zaměstnání 31,0 ± 8 let. Naopak průměrný věk pacienta, který po operaci zaměstnání nenašel, byl 42,4 ± 10,9 let [18]. Obdobné výsledky v roce 2009 publikovali i George et al [23]. Výše popsaný jev je pravděpodobně podmíněn částečně společensky (mladší lidé obecně hledají snáze zaměstnaní), ale částečně to souvisí jistě i se schopností mladších pacientů se snáze učit novým věcem a přizpůsobovat se více nárokům. Naopak starší pacienti se již mohli vžít a osvojit si „roli nemocného“ [25]. Otázkou je, proč jsme v naší skupině nenašli ani věk v době operace, ani vymizení záchvatů jako důležitý prediktor pro vyšší zaměstnanost pooperačně. Opětovně se domníváme, že by bylo potřeba delšího časového odstupu od operace. Navíc nejsme v našich modelech schopni provést korekci ani na somatické a psychiatrické komorbidity, roli zde samozřejmě může hrát i sociální prostředí a velikost jednotlivých souborů.
Zaznamenali jsme významný nárůst kvality života po operaci: 53,8 % pacientů udávalo, že se jejich kvalita života po operaci zvýšila. Tento výsledek odpovídá výsledkům většiny studií, které se zabývaly touto problematikou. Metaanalýza publikovaná Seiamem et al v roce 2011 analyzovala výsledky 39 publikací, které se věnovaly změně kvality života u pacientů s epilepsií [26]. Většina prací, konkrétně 36 (92,3 %), našla po operaci zvýšenou kvalitu života. Zbylé tři práce (7,7 %) nezaznamenaly po operaci zvýšení kvality života [27–29]. Z našeho pohledu je významné srovnání s českou prací Preisse a Vojtěcha, kteří se zabývali změnou kvality života po operaci u 50 pacientů s farmakorezistentní, většinou temporální epilepsií, operovaných v nemocnici Na Homolce. Tito autoři našli rovněž významné zvýšení kvality života, zvláště v následujících sférách: percepce zdraví, sociální funkce a strach ze záchvatu [30].
V naší studii byla přítomna pouze jediná proměnná – zaměstnání pacienta po operaci – která statisticky korelovala se zvýšením kvality života po operaci. Z celkového počtu 50 pacientů, kteří měli po operaci zaměstnání, udávalo zlepšení kvality života 64,0 %. Z počtu 41 pacientů, kteří po operaci zaměstnání neměli, uvádělo zlepšení kvality života pouze 41,5 %. Obdobná korelace mezi kvalitou života po operaci a zaměstnáním po operaci byla nalezena i v několika dalších studiích [31–34]. Byla popsána celá řada proměnných, které souvisí s kvalitou života po operaci. Z údajů, které jsou známy již před vlastní operací, kvalitu života po operaci ovlivňují následující: psychologické a psychiatrické komorbidity (přítomnost psychiatrických onemocnění, špatná výkonnost v psychologických testech), nerealistická očekávání od operace, očekávání, která nebyla po operaci naplněna [31,35,36]. Z pooperačních faktorů ovlivňuje kvalitu života především dosažená dobrá kompenzace záchvatů [26]. Zdá se však, že úplné vymizení epileptických záchvatů je pro kvalitu života pacienta mnohem důležitější než pouhá jejich redukce. Dalším faktorem zvyšujícím kvalitu života pacienta je držení řidičského oprávnění [34]. Naopak kvalitu života po operaci snižovala přítomnost nežádoucích účinků antiepileptické medikace, psychické obtíže, obtíže s verbální pamětí, těžký průběh záchvatů, přítomnost jiného somatického onemocnění [32–34,37–39]. Je pro nás překvapením, že se vymizení epileptických záchvatů v naší práci neuplatňovalo jako faktor, který by ovlivňoval kvalitu života po operaci. V naší studii udávalo zvýšenou kvalitu života 59,3 % pacientů, kteří po operaci záchvaty neměli, a 43,8 % pacientů, u kterých epileptické záchvaty přetrvávaly i po operaci. Můžeme se domnívat, že je tento jev částečně podmíněn jinými zdravotními obtížemi, jež pacienti popisovali v našem dotazníku. Druhým možným vysvětlením je „syndrom břemene normality“ (burden of normality syndrome) popsaný Wilsonovou v roce 2001 [40]. „Syndrom břemene normality“ se vyskytuje u pacientů po vyléčení z jakéhokoliv závažného chronického onemocnění (týká se pacientů po transplantacích, onkologických pacientů, pacientů s kardiovaskulárním onemocněním). Pacienti a jejich rodiny, ač vyléčeni z chronického onemocnění, nejsou s výsledky léčby spokojeni. Pacienti si stěžují, že jim léčba nic pozitivního nepřinesla, a v některých případech dokonce litují, že léčbu podstoupili, přestože vedla k jejich uzdravení. Známky „syndromu břemene normality“ nalézáme v různém stupni až u 66 % pacientů v prvních dvou letech po epileptochirurgickém výkonu. Klinicky se může manifestovat psychickými obtížemi (nadměrné očekávání od sebe i od ostatních, lítost nad předchozím životem s nemocí), změnami behaviorálními (nadměrná denní aktivita ve snaze „dohnat vše zameškané“ nebo naopak stažení se do sebe, snížení aktivity) a sociálními (narušení vztahu s rodinou, partnerem, přáteli, obtíže s hledáním zaměstnání) [25,30,40]. Častěji se setkáváme se „syndromem tíhy normality“ u pacientů, kteří mají s léčbou spojeny nerealistická očekávání (vyřešení sociálních a rodinných problémů, zvýšení inteligence) než u pacientů, kteří chtějí operací dosáhnout realistických, dobře definovaných cílů (vymizení epileptických záchvatů, získání řidičského oprávnění).
Poslední otázka v našem dotazníku byla hypotetická, dotazovala se pacienta, zda by se nechal znovu operovat, kdyby mohl vrátit čas. Naprostá většina pacientů, konkrétně 85,7 %, odpovědělo, že by operaci podstoupilo znovu. Tuto hodnotu považujeme za srovnatelnou s výsledky publikovanými z Mayo kliniky v Rochesteru, kde by 85 % pacientů podstoupilo epileptochirurgickou léčbu [41]. Operaci by znovu podstoupili všichni pacienti, kteří po operaci udávají zlepšení kvality života.
Uvědomujeme si četné limitace naší studie. Jedná se o relativně malý počet respondentů, pacienti byli dotazováni v různém časovém intervalu od operačního výkonu. Jak bylo zmíněno již v úvodu, nebyl použit standardizovaný dotazník, což sice umožnilo získání odpovědí zcela anonymní formou (při dotazování nebyl přítomen ani lékař, ani psycholog, jehož postoj a pohled na chirurgii epilepsie by mohl ovlivňovat odpovědi pacienta), na druhé straně neumožňuje zcela přesné srovnání s výsledky ostatních prací. Přes všechny výše zmíněné nedostatky si myslíme, že je tato práce schopna reflektovat vztah našich pacientů k epileptochirurgické léčbě a benefity, které jim může tato léčba nabídnout.
Závěr
Pacienti s farmakorezistentní epilepsií vytváří různorodou skupinu, u které by měla být posouzena možnost operační léčby. Operace nabízí pacientovi vyšší pravděpodobnost zbavení se epileptických záchvatů ve srovnání s léčbou farmakologickou. Po operaci stojí pacient před celou řadou dalších problémů a úskalí, dochází k významné změně jeho životní role z „nemocného“ člověka na člověka „zdravého“, na něhož jsou kladeny vyšší nároky. Na základě našeho dotazníkového šetření můžeme říci, že ač velká část pacientů podstoupila úspěšný epileptochirurgický výkon, který je zcela zbavil záchvatů, zaměstnání se podařilo najít jen malé části z nich. Je zde vidět prostor pro aktivitu sociálních pracovníků, pro rekvalifikační programy, pro programy zvyšování kvalifikace či programy motivace zaměstnavatelů, které by umožnily lepší zapojení našich bývalých pacientů do pracovního procesu. I přes tyto nedostatky „následné rehabilitace“ je epileptochirurgická léčba ze strany našich operantů hodnocena kladně, přináší jim v naprosté většině případů zvýšení kvality života a většina z nich by znovu podstoupila operační zákrok.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
MUDr. Irena Doležalová, Ph.D.
I. neurologická klinika
LF MU a FN u sv. Anny v Brně
Pekařská 53
656 91 Brno
e-mail: irena.dolezalova@fnusa.cz
Přijato k recenzi: 29. 10. 2015
Přijato do tisku: 15. 2. 2016
Zdroje
1. Tellez-Zenteno JF, Ronquillo LH, Wiebe S. Sudden unexpected death in epilepsy: evidence-based analysis of incidence and risk factors. Epilepsy Res 2005;65(1 – 2):101 – 15.
2. Tomson T, Beghi E, Sundqvist A, et al. Medical risks in epilepsy: a review with focus on physical injuries, mortality, traffic accidents and their prevention. Epilepsy Res 2004;60(1):1 – 16.
3. Kwan P, Arzimanoglou A, Berg AT, et al. Definition of Drug Resistant Epilepsy: Consensus Proposal by the Ad Hoc Task Force of the ILAE Commission on Therapeutic Strategies. Aktuel Neurol 2010;37(8):372 – 81. doi: 10.1111/ j.1528-1167.2009.02397.x.
4. Brázdil M. Proměny epileptochirurgie ve 21. století. Neurol Praxi 2015;16(2):77 – 9.
5. Spencer S, Huh L. Outcomes of epilepsy surgery in adults and children. Lancet Neurology 2008;7(6):525 – 37. doi: 10.1016/ S1474-4422(08)70109-1.
6. Kuba R, Brázdil M, Novák Z, et al. Dlouhodobá účinnost resekčních epileptochirurgických zákroků 5 let od operace. Neurol Praxi 2008;9(3):166 – 70.
7. Kuba R, Brázdil M, Novák Z, et al. Kvalita života po resekční operaci pro farmakorezistentní epilepsii. Čes Slov Psychiat 2007;103 : 175 – 83.
8. Katz A, Marks DA, McCarthy G, et al. Does interictal spiking change prior to seizures? Clin Neurophysiol 1992;79(2):153 – 6.
9. Wiebe S, Blume WT, Girvin JP, et al. Effectiveness and Efficiency of Surgery for Temporal Lobe Epilepsy Study Group. A randomized, controlled trial of surgery for temporal-lobe epilepsy. N Engl J Med 2001;345(5): 311 – 8.
10. Zarroli K, Tracy JI, Nei M, et al. Employment after anterior temporal lobectomy. Epilepsia 2011;52(5):925 – 31. doi: 10.1111/ j.1528-1167.2011.03098.x.
11. Lendt M, Helmstaedter C, Elger CE. Pre - and postoperative socioeconomic development of 151 patients with focal epilepsies. Epilepsia 1997;38(12):1330 – 7.
12. Reeves AL, So EL, Evans RW, et al. Factors associated with work outcome after anterior temporal lobectomy for intractable epilepsy. Epilepsia 1997;38(6):689 – 95.
13. Asztely F, Ekstedt G, Rydenhag B, et al. Long-term follow-up of the first 70 operated adults in the Goteborg Epilepsy Surgery Series with respect to seizures, psychosocial outcome and use of antiepileptic drugs. J Neurol Neurosurg Psychiatry 2007;78(6):605 – 9.
14. Sung C, Muller V, Jones JE, et al. Vocational rehabilitation service patterns and employment outcomes of people with epilepsy. Epilepsy Res 2014;108(8):1469 – 79. doi: 10.1016/ j.eplepsyres.2014.06.016.
15. Capella ME. Inequities in the VR system: do they still exist? Rehabil Couns Bull 2002;45(3):143 – 53.
16. Elsharkawy AE, May T, Thorbecke R, et al. Long-term outcome and determinants of quality of life after temporal lobe epilepsy surgery in adults. Epilepsy Res 2009;86(2 – 3):191 – 9. doi: 10.1016/ j.eplepsyres.2009.06.008.
17. Augustine EA, Novelly RA, Mattson RH, et al. Occupational adjustment following neurosurgical treatment of epilepsy. Ann of Neurol 1984;15(1):68 – 72.
18. Sperling MR, Saykin AJ, Roberts FD, et al. Occupational outcome after temporal lobectomy for refractory epilepsy. Neurology 1995;45(5):970 – 7.
19. Chin PS, Berg AT, Spencer SS, et al. Employment outcomes following resective epilepsy surgery. Epilepsia 2007;48(12):2253 – 7.
20. Chin PS, Berg AT, Spencer SS, et al. Patient-perceived impact of resective epilepsy surgery. Neurology 2006;66(12):1882 – 7.
21. Elsharkawy AE, Alabbasi AH, Pannek H, et al. Long-term outcome after temporal lobe epilepsy surgery in 434 consecutive adult patients. J Neurosurg 2009;110(6):1135 – 46. doi: 10.3171/ 2008.6.JNS17613.
22. Kral T, von Lehe M, Podlogar M, et al. Focal cortical dysplasia: long-term seizure outcome after surgical treatment. J Neurol Neurosurg Psychiatry 2007;78(8):853 – 6.
23. George L, Lyer RS, James R, et al. Employment outcome and satisfaction after anterior temporal lobectomy for refractory epilepsy: a developing country‘s perspective. Epilepsy Behav 2009;16(3):495 – 500. doi: 10.1016/ j.yebeh.2009.08.020.
24. Thorbecke R, May TW, Koch-Stoecker S, et al. Effects of an inpatient rehabilitation program after temporal lobe epilepsy surgery and other factors on employment 2 years after epilepsy surgery. Epilepsia 2014;55(5):725 – 33. doi: 10.1111/ epi.12573.
25. Wilson SJ, Bladin PF, Saling MM. Paradoxical results in the cure of chronic illness: the „burden of normality“ as exemplified following seizure surgery. Epilepsy Behav 2004;5(1):13 – 21.
26. Seiam AH, Dhaliwal H, Wiebe S. Determinants of quality of life after epilepsy surgery: systematic review and evidence summary. Epilepsy Behav 2011;21(4):441 – 5. doi: 10.1016/ j.yebeh.2011.05.005.
27. Meldolesi GN, Di Gennaro G, Quarato PP, et al. Changes in depression, anxiety, anger, and personality after resective surgery for drug-resistant temporal lobe epilepsy: a 2-year follow-up study. Epilepsy Res 2007;77(1):22 – 30.
28. Cankurtaran ES, Ulug B, Saygi S, et al. Psychiatric morbidity, quality of life, and disability in mesial temporal lobe epilepsy patients before and after anterior temporal lobectomy. Epilepsy Behav 2005;7(1):116 – 22.
29. Bjornaes H, Stabell KE, Heminghyt E, et al. Resective surgery for intractable focal epilepsy in patients with low IQ: predictors for seizure control and outcome with respect to seizures and neuropsychological and psychosocial functioning. Epilepsia 2004;45(2):131 – 9.
30. Preiss J, Vojtěch Z. Kvalita života po resekční operaci pro farmakorezistentní epilepsii. Čes Slov Psychiat 2007;103(41):175 – 83.
31. Maganti R, Rutecki P, Bell B, et al. Epilepsy surgery outcome among US veterans. Epilepsy Behav 2003;4(6):723 – 8.
32. Rausch R, Kraemer S, Pietras CJ, et al. Early and late cognitive changes following temporal lobe surgery for epilepsy. Neurology 2003;60(6):951 – 9.
33. Poochikian-Sarkissian S, Sidani S, Wennberg R, et al. Seizure freedom reduces illness intrusiveness and improves quality of life in epilepsy. Can J Neurol Sci 2008;35(3):280 – 6.
34. Gilliam F, Kuzniecky R, Meador K, et al. Patient-oriented outcome assessment after temporal lobectomy for refractory epilepsy. Neurology 1999;53(4):687 – 94.
35. Derry PA, McLachlan RS. Causal attributions for seizures – relation to preoperative psychological adjustment and postoperative psychosocial function in temporal-lobe epilepsy. J Epilepsy 1995;8(1):74 – 82.
36. Wheelock I, Peterson C, Buchtel HA. Presurgery expectations, postsurgery satisfaction, and psychosocial adjustment after epilepsy surgery. Epilepsia 1998;39(5):487 – 94.
37. Tanriverdi T, Olivier NP, Olivier A. Quality of life after extratemporal epilepsy surgery: a prospective clinical study. Clin Neurol Neurosur 2008;110(1):30 – 7.
38. Aydemir N, Ozkara C, Canbeyli R, et al. Changes in quality of life and self-perspective related to surgery in patients with temporal lobe epilepsy. Epi Behav 2004;5(5):735 – 42.
39. Chovaz CJ, McLachlan RS, Derry PA, et al. Psychosocial function following temporal lobectomy – influence of seizure control and learned helplessness. Seizure 1994;3(3):171 – 6.
40. Wilson S, Bladin P, Saling M. The „burden of normality“: concepts of adjustment after surgery for seizures. J Neurol Neurosurg Psychiatry 2001;70(5):649 – 56.
41. Wass CT, Rajala MM, Hughes JM, et al. Long-term follow-up of patients treated surgically for medically intractable epilepsy: results in 291 patients treated at Mayo Clinic Rochester between July 1972 and March 1985. Mayo Clin Proc 1996;71(11):1105 – 13.
Štítky
Dětská neurologie Neurochirurgie Neurologie
Článek vyšel v časopiseČeská a slovenská neurologie a neurochirurgie
Nejčtenější tento týden
2016 Číslo 4- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Magnosolv a jeho využití v neurologii
- Zolpidem může mít širší spektrum účinků, než jsme se doposud domnívali, a mnohdy i překvapivé
- Nejčastější nežádoucí účinky venlafaxinu během terapie odeznívají
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
-
Všechny články tohoto čísla
- Neurorehabilitace senzomotorických funkcí po poranění míchy
-
Komentář ke článku Kříž et al.
Neurorehabilitace senzomotorických funkcí po poranění míchy - Metodou prvej voľby pri stenóze karotid je CEA
- Metodou prvej voľby pri stenóze karotid je CAS
-
Komentář ke kontroverzím
Karotická endarterektomie vs. stenting - Genetické a epigenetické faktory podmiňující vznik a prognózu mozkových gliomů – souhrn současných poznatků
- 85 let prof. MUDr. Hany Krejčové, DrSc.
- Tři časy Testu kreslení hodin hodnocené BaJa skórováním u časné Alzheimerovy nemoci
-
Komentář k článku Bartoš et al
Tři časy Testu kreslení hodin hodnocené BaJa skórováním u časné Alzheimerovy nemoci -
Reakce na komentář
Tři časy Testu kreslení hodin hodnocené BaJa skórováním u časné Alzheimerovy nemoci - Kresba jízdního kola – validizační studie pro syndrom demence
- Měření vrstvy nervových vláken sítnice u pacientů s Alzheimerovou chorobou
- Epileptochirurgická léčba zlepšuje kvalitu života – výsledky dotazníkové studie
- Morfologické zmeny nervus medianus u pacientov s novodiagnostikovanou, neliečenou, autoimunitne podmienenou hypotyreózou
- Principy operací páteřních sutkovitých nádorů nervové pochvy
- Tubulopapilární adenom žlučníku – náhodný nález u tříletého chlapce s později diagnostikovanou metachromatickou leukodystrofií – kazuistika
- Přední ischemická optická neuropatie a okluze větve retinální tepny po transkatétrové okluzi foramen ovale – kazuistika
-
Introduction to the Conference
Different Approaches in Neurorehabilitation and their Impact on Clinical Improvements of Neurological Patients - Abstrakta přednášek, které odezněly na IX. neuromuskulárním kongresu Brno, 5.– 6. května 2016
- Webové okénko
-
Analýza dat v neurologii
LVIII. Koncept atributivního rizika v analýze populačních studií – V. Hodnocení dopadu preventivních programů - Recenze knih
- Česká a slovenská neurologie a neurochirurgie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Neurorehabilitace senzomotorických funkcí po poranění míchy
- Tři časy Testu kreslení hodin hodnocené BaJa skórováním u časné Alzheimerovy nemoci
- Genetické a epigenetické faktory podmiňující vznik a prognózu mozkových gliomů – souhrn současných poznatků
- Měření vrstvy nervových vláken sítnice u pacientů s Alzheimerovou chorobou
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



