-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Problematika tuberkulózy a latentní tuberkulózní infekce u pacientů s idiopatickými střevními záněty léčenými biologickou léčbou
Tuberculosis and latent tuberculosis in patients with inflammatory bowel disease treated with biologic agents
Patients treated with TNF-α inhibitors are at a higher risk of complications owing to infections such as tuberculosis (TB). TB is the third most prevalent infectious disease worldwide. Annually, 8 to 9 million new TB cases are identified and 1.5 million people die of the disease. Every third inhabitant of our planet has been infected with TB. Latent TB infection is the most common form of the disease; however, manifest TB develops in 5–10% of infected subjects. It is possible to prevent progression of latent TB to manifest TB via the use of preventive treatment regimens. Indeed, the diagnosis and treatment of latent TB cases in high-risk populations is the main method of TB elimination in regions with a low incidence of TB, including the Czech Republic. This review focuses on the diagnosis and treatment of latent and manifest TB in patients treated with TNF-α inhibitors. Reactivation of latent TB infection is a major risk for patients treated with anti-TNF-α preparations; therefore, the authors highlight the importance of a scarring examination prior to initiation of therapy. Information about the diagnosis and treatment guidelines for latent and manifest TB infection used in the Czech Republic is also provided in this review.
Key words:
chemoprophylaxis – latent tuberculosis infection – tuberculosis – anti-TNF-α treatment
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manuscript met the ICMJE „uniform requirements“ for biomedical papers.Submitted:
30. 1. 2017Accepted:
12. 5. 2017
Autoři: I. Hricíková; E. Kopecká; V. Polcová; Z. Gyorfy; M. Vašáková
Působiště autorů: Pneumologická klinika 1. LF UK a Thomayerova nemocnice, Praha
Vyšlo v časopise: Gastroent Hepatol 2017; 71(3): 251-255
Kategorie: Vybrané kapitoly z vnitřního lékařství: přehledová práce
doi: https://doi.org/10.14735/amgh2017251Souhrn
Pacienti léčení preparáty anti-TNF-α jsou obecně ohroženi infekčními komplikacemi vč. tuberkulózy. Tuberkulóza je třetí nejrozšířenější infekční onemocnění na světě. Ročně tuberkulózou onemocnění 8–9 mil. lidí a 1,5 mil. lidí na ni zemře. Každý třetí obyvatel planety je tuberkulózou infikován. Infekce většinou probíhá latentně, ale u 5–10 % jedinců dojde k manifestaci onemocnění, nejčastěji do 5 let po infekci. Rozvoji tuberkulózy z latentní tuberkulózní infekce lze do jisté míry předejít preventivní léčbou. Proto je vyhledávání a léčba latentní tuberkulózní infekce u rizikových skupin považována za jednu z hlavních metod eliminace tuberkulózy v zemích s nízkou incidencí tuberkulózy, mezi které ČR patří. V přehledném článku se autoři věnují problematice diagnózy a léčby latentní tuberkulózní infekce vč. aktivní tuberkulózy spojené s podáváním biologické terapie. Reaktivace latentní tuberkulózní infekce je hlavním rizikem pacientů léčených preparáty anti-TNF-α, proto autoři zmiňují nutnost screeningového vyšetření před zahájením terapie. Na základě výsledků screeningových vyšetření je doporučen další postup. Úvod článku je věnován základním informacím o tuberkulóze. Součástí článku jsou odkazy na doporučené postupy diagnostiky a léčby latentní tuberkulózní infekce a aktivní tuberkulózy používané v ČR.
Klíčová slova:
chemoprofylaxe – latentní tuberkulózní infekce – tuberkulóza – preparáty anti-TNF-αTuberkulóza
Tuberkulóza (TB) je granulomatózní zánětlivé infekční onemocnění, jehož etiologickým agens je Mycobacterium tuberculosis complex. Je třetím nejrozšířenějším infekčním onemocněním na světě, ročně TB onemocní 8–9 mil. lidí. I když je účinná farmakoterapie známá více než 50 let, ročně umírá na toto onemocnění bezmála 1,5 mil. lidí. Světová zdravotnická organizace odhaduje, že každý třetí obyvatel planety je TB infikován, což představuje obrovský rezervoár tuberkulózní infekce (2 miliardy lidí). Infekce sice většinou probíhá latentně, ale u 5–10 % jedinců dojde k manifestaci onemocnění. ČR patří mezi země s nízkou incidencí TB. V roce 2015 bylo v ČR hlášeno 518 nových případů a recidiv TB všech forem a lokalizací. To představuje incidenci 4,9 na 100 000 obyvatel [1]. I v 21. století zůstává TB sociální chorobou, což dokládá i nejvyšší počet nemocných v zemích tzv. třetího světa (subsaharská Afrika, Indie, Čína). Mezi rizikové faktory vzniku onemocnění patří nárůst HIV pozitivních pacientů, nedodržování léčebných zásad pacientem nebo nesprávně vedená léčba antituberkulotiky (AT) lékařem. Dalšími rizikovými faktory vzniku onemocnění jsou věk na 65 let, přidružené choroby a stavy – diabetes mellitus, vředová choroba, chronická renální insuficience, hepatopatie, silikóza, malnutrice, imunosuprese, vrozené či získané imunodeficity a v neposlední řadě biologická léčba preparáty blokující účinky TNF-α. V klinickém obraze TB dominuje únava, slabost, nevýkonnost, kašel, hubnutí, noční pocení, subfebrilie až febrilie, hemoptýza. Diagnóza TB je stanovena na základě klinických obtíží, patologického radiologického nálezu a bakteriologického vyšetření sputa nebo jiného materiálu na bacily tuberkulózy (BK), event. histologického nálezu. Po stanovení diagnózy je pacient léčen AT podle aktuálních doporučení, ale min. 6 měsíců [2].
Latentní tuberkulózní infekce
Latentní tuberkulózní infekci (LTBI) definujeme jako stav přetrvávající odpovědi na stimulaci antigeny Mycobacterium tuberculosis, bez známek klinicky manifestní aktivní TB. Jedinec je sice infikován Mycobacterium tuberculosis, ale nemá žádné klinické příznaky aktivní TB a není pro ostatní nakažlivý. Jak bylo uvedeno výše, ve světě je infikováno cca 2 miliardy jedinců, kteří jsou v riziku rozvoje aktivní TB. Toto riziko 5–10 % je nejvyšší 5 let po infekci. Rozvoji TB z LTBI lze do určité míry předejít preventivní léčbou. Vyhledávání a léčba LTBI u rizikových skupin je považována za jednu z hlavních metod eliminace TB v zemích s nízkou incidencí TB, mezi které ČR patří. Podle posledních doporučení české pneumologické a ftizeologické společnosti 2015 je doporučeno testování LTBI u těchto skupin – HIV infikovaní, děti i dospělí v kontaktu s pacienty s TB, pacienti zahajující léčbu preparáty anti-TNF-α, případně jinými léky ovlivňujícími imunitní systém, u kterých je zvýšené riziko vzplanutí TB, pacienti dialyzovaní, kandidáti transplantace krvetvorných buněk a solidních orgánů, pacienti se silikózou [2–4].
Preparáty blokující účinky TNF-α
Preparáty blokující účinky TNF-α podávané nemocným s revmatologickými chorobami, s idiopatickými střevními záněty a nemocným s některými kožními chorobami přinášejí velký profit nemocným tím, že blokují imunopatologickou zánětlivou reakci, při které se TNF-α podílí na tvorbě a udržování granulomů. Při léčbě preparáty blokujícími účinky TNF-α dochází ke zvýšenému riziku infekčních onemocnění, resp. je zvýšená tendence k infekcím, kde je nutné v protiinfekční imunitě zapojit hlavně buněčnou imunitu a vytvořit funkční granulom. Mezi takové infekce patří kromě TB a netuberkulózních mykobakterióz i listerióza a nokardióza. V případě TB může dojít k reaktivaci starého ložiska nebo vzniku nového onemocnění [5]. Riziko onemocnění TB je při podávání preparátů anti-TNF-α zvýšeno 4–8× a je jednou z nezávažnějších komplikací anti-TNF léčby [6]. To je důvodem pro plicní vyšetření před zahájením terapie preparáty anti-TNF-α [7–9]. Screeningovým vyšetřením pneumolog vylučuje aktivní tuberkulózní onemocnění nebo LTBI.
Vyšetření před zahájením anti-TNF-α léčby
Před zahájením léčby je třeba cíleně pátrat po výskytu TB v anamnéze, event. po kontaktu s nemocným s TB, roku BCG vakcinace, přidružených onemocněních a farmakologické anamnéze. Pacientovi je proveden zadopřední + boční skiagram hrudníku, test založený na detekci interferonu gama (IFN-γ) (IGRA – IFN-γ release assays) nebo tuberkulínový kožní test (TST – tuberculin skin test), případně odebráno sputum na BK (pokud pacient vykašlává, sputum musí být validní, cca 2 ml). Hlavní metody ke stanovení diagnózy LTBI jsou IGRA nebo TST testy. TST je celosvětově akceptovaný způsob diagnostiky LTBI. Jeho interpretace je ale komplikovaná postvakcinační imunitou (BCG vakcinace). Specificita a senzitivita vyšetření je vzhledem k postvakcinační imunitě nízká. Setkáváme se s falešně pozitivními výsledky (po BCG vakcinaci, infekcí atypickými mykobakteriemi, patologicky změněnou kůží a jiné), ale i s falešně negativními výsledky, např. po očkování živou virovou vakcínou, u imunokompromitovaných pacientů. I když je TST akceptovaný jako způsob diagnostiky LTBI, je v posledních letech v praxi nahrazován IGRA testem, jehož specificita je vyšší než u TST. Pokud je v diagnostikce LTBI proveden IGRA test, není nutné provádět TST test. IGRA testy – Quantiferon®-TB Gold, T-SPOT®.TB – nejsou ovliněné BCG vakcinací. Jedná se o stanovení buněčné imunity, IFN-γ, produkovaného specifickými lymfocyty, které přišly do kontaktu s Mycobacterium tuberculosis [10]. Jedná se o krevní test (odběr do tří zkumavek venózní krve), kdy je do vzorku přidán antigen infekčního agens a inkubuje se při teplotě 37 °C. Pokud je osoba infikovaná Mycobacterium tuberculosis, dojde k rychlé aktivaci specifických T lymfocytů, které produkují IFN-γ. Výsledkem je pozitivní test. Ten značí LTBI (po vyloučení aktivní tuberkulózní infekce). Naproti tomu u osoby, která nebyla infikována Mycobacterium tuberculosis, se IFN-γ během inkubace uvolňovat nebude. Výsledkem je negativní test. Nicméně stavy, které narušují funkci imunitního systému (systémové kortikosteroidy, těžký imunodeficit), mohou potenciálně omezit odpovědi IFN-γ. V tomto případě může být výsledek testu neurčitý. Do jisté míry může být výsledek ovlivněn také nesprávně provedeným odběrem vzorků periferní krve. Pokud je výsledek testu neurčitý, následuje kontrolní odběr s odstupem min. 14 dnů nebo provedení TST. Pokud i nadále přetrvává neurčitý výsledek testu, pneumolog zhodnotí rizika možné LTBI (anamnestické údaje, farmakoterapie, radiologický nález) a rozhodne o event. zahájení chemopreventivní léčby.
Diagnóza LTBI
Diagnóza LTBI je stanovena na základě pozitivity IGRA testu, event. TST, kdy nejsou u pacienta vyjádřené klinické příznaky onemocnění TB a není přítomen radiologický nález odpovídající TB. Při patologickém radiologickém nálezu je zahájen vyšetřovací postup k vyloučení aktivní TB nebo jiné nemoci.
Doporučení na základě výsledků před zahájením léčby preparáty blokujícími účinky TNF-α
- Negativní radiologický nález a negativní IGRA/TST test – lze zahájit anti-TNF léčbu a pacienta dále sledovat v průběhu léčby v časovém intervalu podle aktuálních Doporučení pro biologickou léčbu preparáty blokujícími účinek TNF-α [3,11]. Pacient je lékařem poučen o klinických příznacích TB a vyzván k akutnímu vyšetření, pokud se příznaky objeví.
- Negativní radiologický nález a pozitivní IGRA/TST test – u pacienta je indikována léčba LTBI. Chemopreventivní léčba nidrazidem 5 mg/kg (max. 300 mg/den) v kombinaci s pyridoxinem (jedna tableta) po dobu 6 měsíců za pravidelných kontrol jaterních testů. Anti-TNF léčbu lze zahájit po 2 měsících chemopreventivní léčby.
- Patologický radiologický nález, negativní IGRA/TST test – pacient je podrobně vyšetřen pneumologem vč. CT, bronchoskopickým vyšetřením s cílenými odběry na BK a ostatními vyšetřeními, kdy musíme vyloučit aktivní TB, event. jiné plicní onemocnění. Další léčba a postup závisí na stanovené diagnóze a multidisciplinárním rozhodnutí. Pokud je stanovena diagnóza aktivní TB, je pacient léčen AT a anti-TNF léčbu je možné zahájit po ukončení iniciální fáze nemoci (2 měsíce), pokud je pacient kultivačně negativní.
- Skiagram hrudníku s fibroindurativními změnami, negativní IGRA/TST test, pozitivní anamnéza ve smyslu TB bez předchozí chemopreventivní léčby – zahájíme léčbu LTBI jako ve 2. případu. Anti-TNF léčbu lze podat po 2 měsících léčby.
Sledování
Pokud dojede v pravidelných intervalech, kdy je pacient sledován, k pozitivitě předtím negativního IGRA/TST testu, anti-TNF léčba je přerušena na 2 měsíce a je zahájena chemopreventivní léčba. Chemopreventivní léčba je u pacientů indikována pouze 1× za život. Pokud byl IGRA test pozitivní a proběhla chemopreventivní léčba, v dalším sledování již IGRA test neprovádíme. Pacient je dále sledován klinicky a radiologicky. I když je prokázáno, že nejvíce případů onemocnění TB je popisováno krátce po zahájení léčby anti-TNF [12], má sledování pacienta v průběhu léčby svoje opodstatnění, jelikož riziko infekce Mycobacterium tuberculosis (i u jinak zdravých jedinců) je celoživotní.
Mezi nejzávažnější infekční komplikace BT patří TB (reaktivace TB nebo nové onemocnění), postihuje přibližně 1 % pacientů [12,13]. U > 50 % pacientů se jedná o mimoplicní TB (nejčastěji postižení lymfatických uzlin). Pokud pacienti TB v průběhu léčby onemocní, jsou často v závažném klinickém stavu (naše praktické zkušenosti) s „generalizovaným“ tuberkulózním postižením [14], kdy kromě plicního parenchymu je často postižena pleura, perikard, urogenitální trakt (obr. 1 a 2). Pacientům je ihned zahájena kombinovaná terapie AT, při postižení serózních blan v kombinaci se systémovými kortikosteroidy. Pacient je AT léčen min. 6 měsíců, doba léčby závisí na rozsahu onemocnění. Anti-TNF léčba je přerušena po dobu kultivační pozitivity na BK.
Obr. 1. Pacient, 25 let, s tuberkulózním postižením plic, perikardu a urogenitálního traktu před zahájením terapie antituberkulotiky. Fig.1. A 25-year-old patient with lung, pericardial and urogenital tract tuberculosis before initiating anti-tuberculosis therapy. 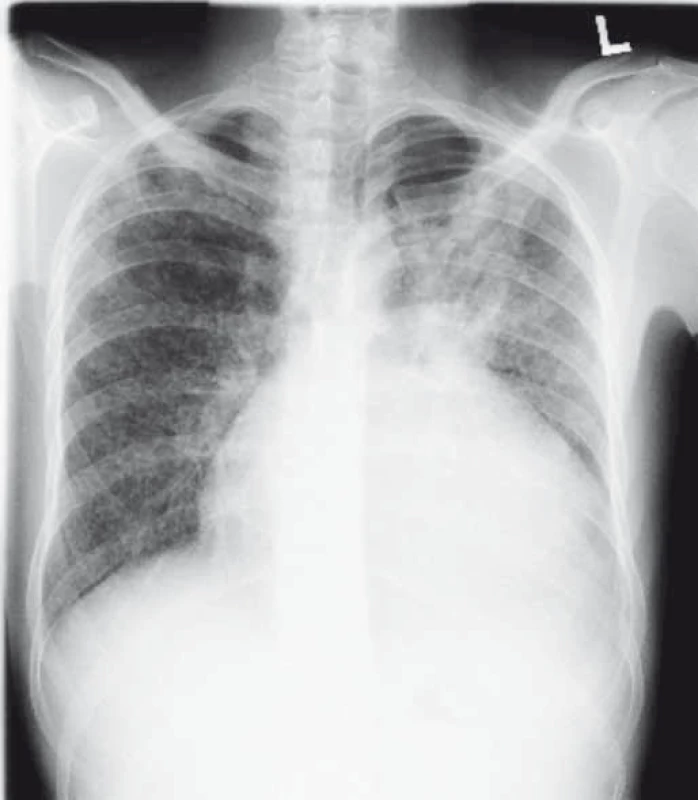
Obr. 2. Regrese radiologického nálezu při terapii antituberkulotiky. Fig. 2. Radiographic regression during treatment with antituberculotic drugs. 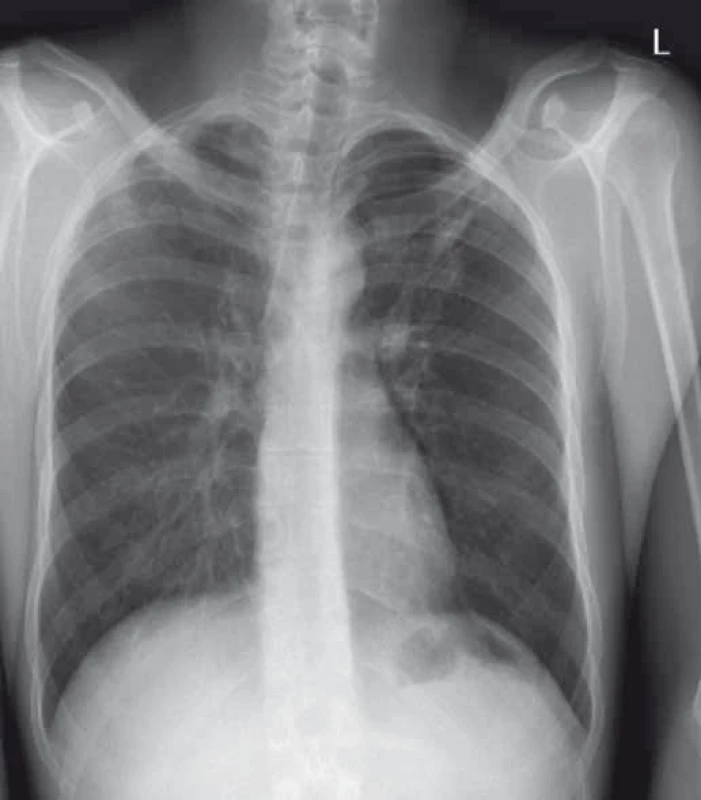
Závěr
Zvýšená frekvence infekce TB v souvislosti se zahájením podávání preparátů anti-TNF-α si vynutila přísnou kontrolu pacientů, kteří mají tuto léčbu podstoupit a jsou dlouhodobě léčeni. Proto vznikla doporučení pro vyšetření a sledování pacientů před zahájením a v průběhu léčby. Při dodržování doporučení a multioborové spolupráci došlo k poklesu infekčních komplikací v průběhu podávání biologické terapie [15,16].
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
Doručeno: 30. 1. 2017
Přijato: 12. 5. 2017
MUDr. Ivana Hricíková
Pneumologická klinika
1. LF UK a Thomayerova nemocnice
Vídeňská 800
140 59 Praha 4
ivana.hricikova@ftn.cz
MUDr. Ivana Hricíková
Autorka se narodila v roce 1970 v Topoľčanoch (SR). Po absolvování gymnázia v Partizánskom (1988) byla přijata na 3. LF UK v Praze. Po promoci v roce 1995 nastoupila na III. interní kliniku 1. LF UK a VFN v Praze, následně krátce pracovala ve Státním zdravotním ústavu. V roce 1997 nastoupila do Ústavu pro léčbu tuberkulózy a respiračních nemocí v Prosečnici, ze kterého přešla na Pneumologickou kliniku 1. LF UK a Thomayerova nemocnice (2003). Pod vedením prof. MUDr. Vašákové, Ph.D., zdokonalila své vědomosti a dovednosti v oboru pneumoftizeologie (bronchologie, hrudní drenáže, diferenciální diagnostika plicních nemocí). V rámci postgraduálního vzdělávání složila dvě atestace – v roce 2002 atestaci z vnitřního lékařství I. stupně a v roce 2004 atestaci v oboru tuberkulóza a respirační nemoci. V roce 2011 se stala odbornou asistentkou 1. LF UK. Věnuje se postgraduálnímu vzdělávání lékařů v pneumologii. Přednáší na pneumologických kongresech, nejčastěji na téma tuberkulóza a mykobakteriózy, které jsou jejím profesním koníčkem. Je spoluautorkou několika článků v odborných zahraničních časopisech. Je členkou České pneumologické a ftizeologické společnosti.
Zdroje
1. Ústav zdravotnických informací a statistiky ČR. Registr tuberkulózy (RTBC). [online]. Dostupné z: www.uzis.cz/registry/organu-ochrany-verejneho-zdravi/registr-tuberkulozy.
2. Vašáková M. Moderní farmakoterapie. In: Hricíková I, Žáčková P, Vašáková M. Tuberkulóza. 2. vyd. Praha: Maxdorf 2016 : 203–215.
3. Kolek V. Doporučené postupy v pneumologii. 2. vyd. Praha: Maxdorf 2016 : 187–190.
4. Vašáková M. Doporučený postup diagnostiky a léčby latentní tuberkulózní infekce. [online]. Dostupné z: www.pneumologie.cz.
5. Mohan AK, Coté TR, Block JA et al. Tuberculosis following the use of etanercept, a tumor necrosis factor inhibitor. Clin Infect Dis 2004; 39 (3): 295–299.
6. Wallis RS, Broder MS, Wong JY et al. Granulomatous infectious diseases associated with tumor necrosis factor antagonists. Clin Infect Dis 2004; 38 (9): 1261–1265.
7. Jauregui-Amezaga A, Turon F, Ordás I et al. Risk of developing tuberculosis under anti-TNF treatment despite latent infection screening. J Crohns Colitis 2013; 7 (3): 208–212. doi: 10.1016/j.crohns. 2012.05. 012.
8. European Crohn’s and Colitis Organisation. Inflammatory Bowel Diseases. [online]. Available from: www.ecco-ibd.eu/index.php/publications/ecco-guidelines-science.html/vzdelavani/guide-lines.
9. Česká gastroenterologická společnost. Guidelines ČGS. [online]. Dostupné z: www.cgs-cls.cz/vzdelavani/guidelines.
10. Department of Health and Human Services, Centers for Disease Control and Prevention. Updated guidelines for using interferon-gamma release assays to detect Mycobacterium tuberculosis infection. MMWR 2010; 59 (RR-5): 1–25.
11. Homolka J. Doporučení pro biologickou léčbu preparáty blokujícími účinek TNF alfa. [online]. Dostupné z: www.pneumologie.cz.
12. Keane J, Gershon S, Wise RP et al. Tuberculosis associated with infliximab, a tumor necrosis factor alpha-neutralizing agent. N Engl J Med 2001; 345 (15): 1098–1104.
13. Gardam MA, Keystone EC, Menzies R et al. Anti-tumor necrosis factor agents and tuberculosis risk: mechanisms of action and clinical management. Lancet Infect Dis 2003; 3 (3): 148–155.
14. Moyer MT, Groh B. Disseminated tuberculosis after treatment with infliximab. [online]. Available from: www.turner-white.com/memberfile.php?PubCode=hp_nov06_tuber.pdf.
15. Gómez-Reino JJ, Carmona L, Valverde VR et al. Treatment of rheumatoid arthritis with tumor necrosis factor inhibitors may predispose to significant increase in tuberculosis risk. Arthritis Rheum 2003; 48 (8): 2122–2127.
16. Carmona L, Gómez-Reino JJ, Rodriguez-Valverde V et al. Effectiveness of recommendations to prevent reactivation of latent tuberculosis infection in patients treated with tumor necrosis factor antagonists. Arthritis Rheum 2005; 52 (6): 1766–1772.
Štítky
Dětská gastroenterologie Gastroenterologie a hepatologie Chirurgie všeobecná
Článek Digestivní endoskopieČlánek Spánková endoskopie – cílená endoskopická diagnostika u pacientů s obstrukční spánkovou apnoíČlánek Význam nutričního poradenství při léčbě obézních pacientů endoskopickými restrikčními metodamiČlánek XXI. hradecké gastroenterologické a hepatologické dny a XI. mezinárodní endoskopický workshopČlánek Správná odpověď na kvízČlánek Rifaximin
Článek vyšel v časopiseGastroenterologie a hepatologie
Nejčtenější tento týden
2017 Číslo 3- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
-
Všechny články tohoto čísla
- Digestivní endoskopie
- Jaká byla příčina masivní enteroragie?
- Spánková endoskopie – cílená endoskopická diagnostika u pacientů s obstrukční spánkovou apnoí
- Endoskopická drenáž pankreatických tekutinových kolekcií – 6-ročná skúsenosť v terciárnom gastroenterologickom centre v období rokov 2006–2012
- Transanální minimálně invazivní resekce rekta s totální mezorektální excizí po endoskopické mukózní resekci
- Kolonické dekomprese v běžné praxi
- Prvé skúsenosti s katétrovou konfokálnou laserovou endomikroskopiou (pCLE) v biliodigestívnej endoskopii
- Granulárnobunkový tumor pažeráka – kazuistika a prehľad
- Odporúčania Pracovnej skupiny pre IBD Slovenskej gastroenterologickej spoločnosti pre liečbu ulceróznej kolitídy
- Problematická diagnostika a závažné biliárne komplikácie echinokokózy pečene
- Význam nutričního poradenství při léčbě obézních pacientů endoskopickými restrikčními metodami
- Problematika tuberkulózy a latentní tuberkulózní infekce u pacientů s idiopatickými střevními záněty léčenými biologickou léčbou
- Výměna koeditorů na pozici zástupce šéfredaktora pro Slovenskou republiku
- 21st Days of Gastroenterology and Hepatology and 11th International Endoscopic Workshop in Hradec Králové
- Report of the 16th Slovak-Czech IBD day in Nitra
-
Novel developments in pancreatic disorders
Peter Layer Lecture – Gastro Update Europe 2016, Prague - Výběr z mezinárodních časopisů
- Správná odpověď na kvíz
- Vyhlášení soutěže o dvě nejlepší původní práce 2016
- Kreditovaný autodidaktický test: digestivní endoskopie
- Rifaximin
- Gastroenterologie a hepatologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Rifaximin
- Kolonické dekomprese v běžné praxi
- Odporúčania Pracovnej skupiny pre IBD Slovenskej gastroenterologickej spoločnosti pre liečbu ulceróznej kolitídy
- Problematická diagnostika a závažné biliárne komplikácie echinokokózy pečene
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání




