-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Kompliance v psychiatrii
Compliance in psychiatry
In the first place for economic reasons the compliance is a great problem in all branches of clinical medicine. In psychiatric patients the compliance is lower than in somatically ill patients. It plays an important role especially in severe psychotic disorders, e.g. in affective and schizophrenic disorders. The low compliance in schizophrenia is associated with a higher risk of relapses, which have an unfavourable influence on the course of illness. Compliance can be improved mainly by influencing the factors associated with the treatment. The doctors can choose the optimal drug on the base of their knowledge about psychopharmacotherapeutic possibilities and information about patient. Nowadays we have at our disposal atypical antipsychotics, which are subjectively better tolerated and are available in different formulations. In comparison with typical antipsychotics there are advantages especially with long-term treatment.
Key words:
compliance, schizophrenic disorder, atypical antipsychotics, individualized treatment, drug formulations.
Autoři: E. Češková
Působiště autorů: Psychiatrická klinika LF MU a FN Brno
Vyšlo v časopise: Čas. Lék. čes. 2009; 148: 489-492
Kategorie: Přehledový článek
Souhrn
Kompliance je problém celé medicíny, který se dostává do popředí zájmu hlavně z důvodů ekonomických. U psychiatrických nemocných je kompliance nižší než u somaticky nemocných. Hraje významnou roli hlavně u závažných psychických poruch, tj. u afektivních poruch a schizofrenie. Nedostačující kompliance u schizofrenie je spojena s vyšším rizikem relapsů, které mají nepříznivý dopad na průběh onemocnění. Na komplianci mají vliv faktory související s nemocí, nemocným, prostředím a léčbou. Komplianci lze zlepšit hlavně ovlivněním faktorům souvisejících s léčbou. Lékař může na základě svých znalostí o stávajících možnostech farmakoterapie a informací o nemocném zvolit optimální farmakoterapii. V současné době máme k dispozici atypická antipsychotika, která jsou subjektivně lépe snášena a jsou také dostupná v různých galenických formách. Ve srovnání s typickými antipsychotiky se ukazují jejich výhody hlavně při dlouhodobé léčbě.
Klíčová slova:
kompliance, schizofrenní porucha, atypická antipsychotika, individualizovaná léčba, galenické formy.DEFINICE
Současná medicína dokáže léčit řadu nemocných s chronickými nemocemi a díky léčbě je dokáže udržet v pracovním procesu a v běžném životě mimo zdi nemocničních zařízení. Ne vždy jsou nemocní ochotni a schopni akceptovat určitá omezení a dodržovat léčebný režim.
Z toho pak plyne návrat příznaků, komplikovaný průběh a horší prognóza, což vše má i dopad ekonomický. Právě otázka finanční, která je na pořadu dne, vedla k tomu, že problematikou kompliance se začala řada profesionálů velmi intenzivně zabývat. Toto sdělení si klade za cíl upozornit širší lékařskou veřejnost na význam kompliance u závažných psychických onemocnění.
Kompliance je dle lékařského slovníku definována jako rozsah koincidence chování nemocného s radou lékaře nebo zdravotnického profesionála. Jak vyplývá z anglického originálu, jde spíše „podřízení se“, zatímco adherence – „přilnutí k léčbě“ v sobě zahrnuje aktivní přístup a pozitivní emoční prvek a bývá vztahována k určitému druhu léčby. Mezi psychiatry probíhala dlouhá diskuze o tom, jak přeložit slovo „compliance“ do českého jazyka. Někdy je v této souvislosti použito slovo spolupráce, avšak většina se přiklání ke komplianci. Koncept kompliance je relativně široký a zahrnuje minimálně dvě odlišné komponenty: perzistenci, tj. setrvání na léčbě a vlastní adherenci, která spočívá v tom, zda nemocný bere méně/více léků, než je doporučená dávka. Za dostačující, dobrou komplianci je považováno, pokud nemocný bere ≥ 70–80% medikace. Důležité je, kolik dní za definovaný časový interval nebere nemocných léky nebo bere nedostačující dávku (1, 2).
Kompliance v psychiatrii
Nedostačující kompliance u nemocných s psychickou poruchou je častější než u somaticky nemocných. Nejvíce citovaná přehledová práce, zabývající se touto problematikou, zahrnovala 25 studií v trvání 3–24 měsíců s antipsychotiky (AP), 12 studií s antidepresivy (trvání 1,5–12 měsíců) a 10 studií u nepsychiatrických pacientů (trvání 0,25–10 měsíců). Udává nejnižší adherenci u nemocných léčených AP, méně než 50 % (3). Kompliance je problém hlavně u závažných psychických onemocnění, tj. afektivní poruch (depresivní a bipolární porucha) a schizofrenie.
Deprese je onemocnění, jehož diagnostika a léčba se v současné době přesunula k lékařům prvního kontaktu a psychologům. K psychiatrům se dostávají problematické a terapeuticky rezistentní deprese. Bez ohledu na závažnost deprese je adherence u nemocných léčených lékaři prvního kontaktu nižší. Téměř polovina nemocných vysadí medikaci předčasně a nebere antidepresiva déle než 3 měsíce. Velmi častým důvodem je, že se nemocní po ústupu deprese cítí dobře. Další důvody jsou vedlejší účinky (u 23 % léčených), strach ze závislosti, ztráta účinnosti (10 %), přesvědčení, že situaci musí zvládnout nemocný sám a bohužel i doporučení lékaře. Ať již je příčina jakákoliv, kompliance je nízká a pohybuje se v rozmezí 40–70 %. Základní edukace zlepšila komplianci (4, 5). V rámci edukace je vhodné vysvětlit nemocnému, že po ústupu deprese je nutné brát medikaci po dobu 3–6 měsíců, protože při předčasném vysazení se riziko relapsu zvyšuje.
U bipolární poruchy dle literárních údajů třetina nemocných bere méně než 30 % doporučené medikace. Nonkompliance je spojována s častějšími relapsy, hospitalizacemi, problémy v sociální a pracovní oblasti, suicidálním jednáním (6). Největší problémy mají nemocní s bipolární poruchou a škodlivým užíváním (eventuálně závislostí) návykových látek, hlavně alkoholu. Je obecně známo, že závislost na návykových látkách zhoršuje komplianci u řady onemocnění, avšak u bipolární poruchy je komorbidita s abúzem alkoholu a dalších návykových látek v relaci k ostatním psychickým chorobám nejvyšší (7). Dále bývá pravidlem polyterapie. Komplexní režimy jsou vždy problematičtější z hlediska adherence. Kromě toho podávání některých stabilizátorů nálady, hlavně lithia, bývá pro vedlejší účinky často spojováno s nižší adherencí (8).
Kompliance u schizofrenie
Schizofrenie je považována za nejzávažnější psychotické celoživotní onemocnění. U většiny nemocných dochází po první psychotické epizodě k relapsům, tj. k návratu psychotických příznaků. Každý relaps má nepříznivý dopad na další průběh. Může působit na mozek toxicky, tj., dochází k výraznějšímu úbytku šedé hmoty mozkové, snižuje se trvání příští remise a pracovní schopnost, zvyšuje se rezistence na léčbu. Nepříznivě na psychiku nemocného působí již sám psychotický prožitek, zvyšuje se beznaděj, snižuje se sebehodnocení. Relaps může být spojen s agresí vůči sobě a ostatním, sebevražedným jednáním, nadužíváním návykových látek. Je zajímavé, že čím lepší stav, tím horší vliv relapsu. V neposlední řadě má relaps důsledky sociální – ztrátu sociální integrace a zaměstnání, redukci sociální sítě. Dopad má relaps také na blízké včetně personálu. Vede k deziluzi, vyhoření, pocitům viny. Často je nutná rehospitalizace, a tím dochází ke zvýšení nákladů (9).
Bylo prokázáno, že dlouhodobá kontinuální léčba AP dokáže významně snížit výskyt relapsů (až 3×) a vysazení medikace je nejvýznamnějším prediktorem relapsu (9–11). V současnosti máme k dispozici nová, atypická AP, také nazývaná AP II. generace. Atypická jsou oproti starším, typickým AP subjektivně lépe snášena a výrazněji něco lépe ovlivňují negativní, afektivní a kognitivní příznaky schizofrenní poruchy (12). Pro příznivé ovlivnění afektivních příznaků jsou stále více používána i v léčbě afektivních poruch a také se ukazuje, že některá mohou zmírnit progresi úbytku šedé hmoty mozkové (13).
Nonadherence u schizofrenní poruchy je vysoká, zvláště v počáteční fázi onemocnění. Nonadherence jeden rok po první psychotické epizodě je dle literárních údajů téměř 60% (14), přitom je známo, že právě toto období je kritické pro dlouhodobou prognózu.
Srovnání atypických a typických AP
Zatímco v rámci akutní léčby se signifikantní rozdíly v léčebném účinku většinou neshledávají, v dlouhodobém podávání se ukazují rozdíly ve prospěch atypických AP v prevenci relapsů, což zřejmě odráží rozdíly v subjektivní snášenlivosti a také do určité míry vyšší adherenci. Nedávno publikovaná meta-analýza randomizovaných kontrolovaných studií ukazuje signifikantně méně relapsů při léčbě atypickými než typickými AP, konkrétně haloperidolem (15).
V současné době psychiatři velmi diskutují o tom, zda skutečně atypická AP, která jsou dražší, jsou v reálném světě běžné klinické praxe výhodnější. Bylo provedeno několik studií zaměřených na účinnost („efficacy“) obou uvedených skupin AP. Účinnost je širší pojem, zahrnující kromě léčebného efektu subjektivní snášenlivost a ovlivnění kvality života. Primárním výstupem těchto studií bylo setrvání v léčbě zvoleným AP (16–18) nebo hodnocení kvality života (19). Tyto nezávislé studie (nesponzorované farmaceutickými firmami) – na rozdíl od randomizovaných, kontrolovaných, dvojitě slepých, převážně registračních studií zařazují daleko širší spektrum nemocných – nalezly mezi oběma skupinami minimální rozdíly. Nepochybně představují další vývoj v našich znalostech a poskytují doplňující informace, které lze zúročit v klinické praxi. Také z nich vyplývá, že každé AP je ve svém farmakologickém profilu jedinečné a vzhledem k vysoké variabilitě individuální odpovědi na léčbu je důležité, aby široké spektrum AP zůstalo zachováno. Řada studií zaměřených na srovnání adherence ukazuje, i když ne zcela konzistentně, že adherence k atypickým AP je vyšší (14).
Srovnání jednotlivých atypických AP
Rozdíly mezi jednotlivými atypickými AP jsou malé. Pokud jsou rozdíly udávány, hovoří ve prospěch olanzapinu, na kterém bylo pozorováno relativně nejdelší setrvání na léčbě (11, 16, 18). Nutno však vzít v úvahu, že atypická AP tvoří relativně heterogenní skupinu s odlišnými farmakologickými profily, což se také odráží v profilu a častosti výskytu nežádoucích účinků.
Měření kompliance
Nejjednodušším způsobem jsou přímé informace od pacienta a jeho nejbližších. Lze také použít specifické škály (MARS – Medication Adherence Rating Scales, BARS – Brief Adherence Rating Scale, DAI – Drug Attitude Inventory). Nepřímým, objektivním ukazatelem může být monitorování vedlejších účinků. Převážně v epidemiologických studiích se používá sledování vyzvednutých receptů a počítání tablet (20, 21). Mikročipy zabudované v krabičce obsahující lék (MEMS – electronic medication event monitoring systém) umožňují sledovat, kdy a kolikrát bylo balení otevřeno (22). Chemické markery pro přítomnost léku (zabarvení moči nebo slin) se dnes téměř neužívají.
Výskyt nonkompliance se výrazně liší dle použité metody. Remington se svými spolupracovníky udává, že u ambulantních nemocných se schizofrenní poruchou udává nonkomplianci při použití MEMS u 52 %, dle údajů nemocných pouze u 3 %, dle hodnocení lékaře u 24 % a dle počítání tablet u 25 % sledovaných nemocných (22).
Nejpřesnější metodu v současné době představuje monitorování krevních hladin. U řady AP jsou optimální krevní hladiny známy, avšak v České republice tato metoda nebyla dostupná. Dnes je již k dispozici zařízení, která tuto službu nabízí, avšak zatím jsme limitováni skutečností, že pojišťovny tyto služby nehradí. Zahraniční zkušenosti ukazují, že u části léčených má toto vyšetření význam, protože k dosažení dobrého efektu stačila úprava dávky, což má ve svém důsledku i efekt ekonomický (23). Zcela analogická je situace s antidepresivy. Nejvíce žádoucí by bylo stanovení krevních hladin u nemocných s farmakorezistentní schizofrenií nereagujících na klozapin (klozapin je považován za zlatý standard v této indikaci) nebo u nemocných, u kterých ztrácí klozapin svoji účinnost. U těchto nemocných jsou další léčebné možnosti velmi limitovány (7). U dlouhodobé profylaktické léčby bipolární poruchy hrají hlavní roli stabilizátory nálady. Jejich hlavními zástupci je lithium a z antiepileptik valproát a karbamazepin. Optimální hladiny jsou známy a měly by být pravidelně monitorovány. Při zhoršení psychického stavu je optimalizace krevních hladin prvním terapeutickým krokem (24).
V každodenní klinické praxi zůstává nejjednodušší, finančně nenáročnou metodou pravidelný kontakt s pacientem a jeho nejbližšími, dotazy na medikaci a vedlejší účinky.
Zvýšení kompliance má za následek zlepšení prognózy, snížení počtu hospitalizací a z toho plynoucího snížení nákladů. Strategie zvyšující komplianci v sobě nesou kromě snížení osobního utrpení a zátěže rodiny velký potenciál ekonomický.
Faktory ovlivňující komplianci
Zjednodušeně lze faktory ovlivňující komplianci rozdělit na faktory související s nemocí (příznaky, dynamika onemocnění, komorbidita), s nemocným (osobnost, postoje, víra), s okolím (sociokulturální pozadí, média) a s léčbou (lékař se svými zkušenostmi a znalostmi, volbou a vedením léčby a současné možnosti psychofarmakoterapie – dostupnost jednotlivých psychofarmak, rozdíly mezi jednolitými preparáty s hlediska jejich farmakologického profilu a klinických implikací, různé lékové formy). Uvedené faktory ovlivňující komplianci jsou do určité míry podobné pro všechna onemocnění, v psychiatrii však byly detailněji zkoumány hlavně u schizofrenní poruchy, u které se jedná o celoživotní onemocnění s nejtěžším dopadem nonkompliance na jedince a jeho okolí (7, 20).
Faktory související s nemocí
Nejvýznamnější roli hraje klinický obraz a dynamika onemocnění. Kromě bludů a halucinací je významný nedostatek náhledu, který přetrvává i po odeznění akutní symptomatiky a mění se. Nejméně náhledu mají nemocní s první psychotickou epizodou, s chronicitou a opakovanými epizodami se u většiny náhled zlepšuje (25). Právě období po první psychotické epizodě je velmi kritické a rozhodující pro další vývoj onemocnění a včasná, kontinuální léčba může pozitivně ovlivnit další průběh onemocnění (26).
Faktory související s nemocným
Je důležité, zda nemocný pociťuje při podání léku úlevu (například ústup obtěžujících sluchových halucinací, hlasů) a zda se splní jeho víra a očekávání, že léčba mu pomůže dosáhnout životních cílů – získat zaměstnání, udržet partnerské vztahy. Je nutné brát v úvahu i postoje k léčbě. Postoje k léčbě a chování spolu souvisí, ale nemusí být totožné. Chování může být spojeno s pozitivními i negativními postoji (medikace vyhovuje a nemocný ji bere vs. medikace mu nevyhovuje, ale bere ji pod tlakem a dohledem rodinných příslušníků) (26).
Faktory související s okolím
Psychiatři se soustavně snaží o destigmatizaci oboru. Významnou roli hraje společnost, hlavně její informovanost. Média často hrají v této oblasti spíše negativní roli. Příkladem může být publicita iniciovaná paní Rowlingovou týkající se problematiky klecových lůžek a pozornost věnovaná sporadickým případům, kdy trestné činnosti se dopustil psychotický nemocný. Nejzávažnější psychická onemocnění zůstávají do určité míry záhadou a je v lidské povaze, že se bojíme neznámého, i když z druhé strany to může být výzva. Na rozdíl od ostatních států Evropské unie není problematika psychických poruch prioritou, i když jejich ekonomický dopad na společnost bude v blízké budoucnosti jeden z nejvýznamnějších.
Faktory související s léčbou
Zde hraje nejvýznamnější roli lékař – jeho erudice, zkušenosti, empatie, čas, který nemocnému věnuje. Lékař diagnostikuje, volí léčbu a řídí si ji. Musí proto znát současné terapeutické možnosti, rozdíly mezi dostupnými AP a zohlednit je při volbě léku u svého konkrétního nemocného.
Podobně jako ostatní medicínské obory má psychiatrie k dispozici řadu psychofarmak, AP, v různých lékových formách a při individualizované volbě léčby je vhodné k tomu přihlédnout (obr. 1).
Obr. 1. Jak zlepšit komplianci: faktory související s léčbou – různé lékové formy 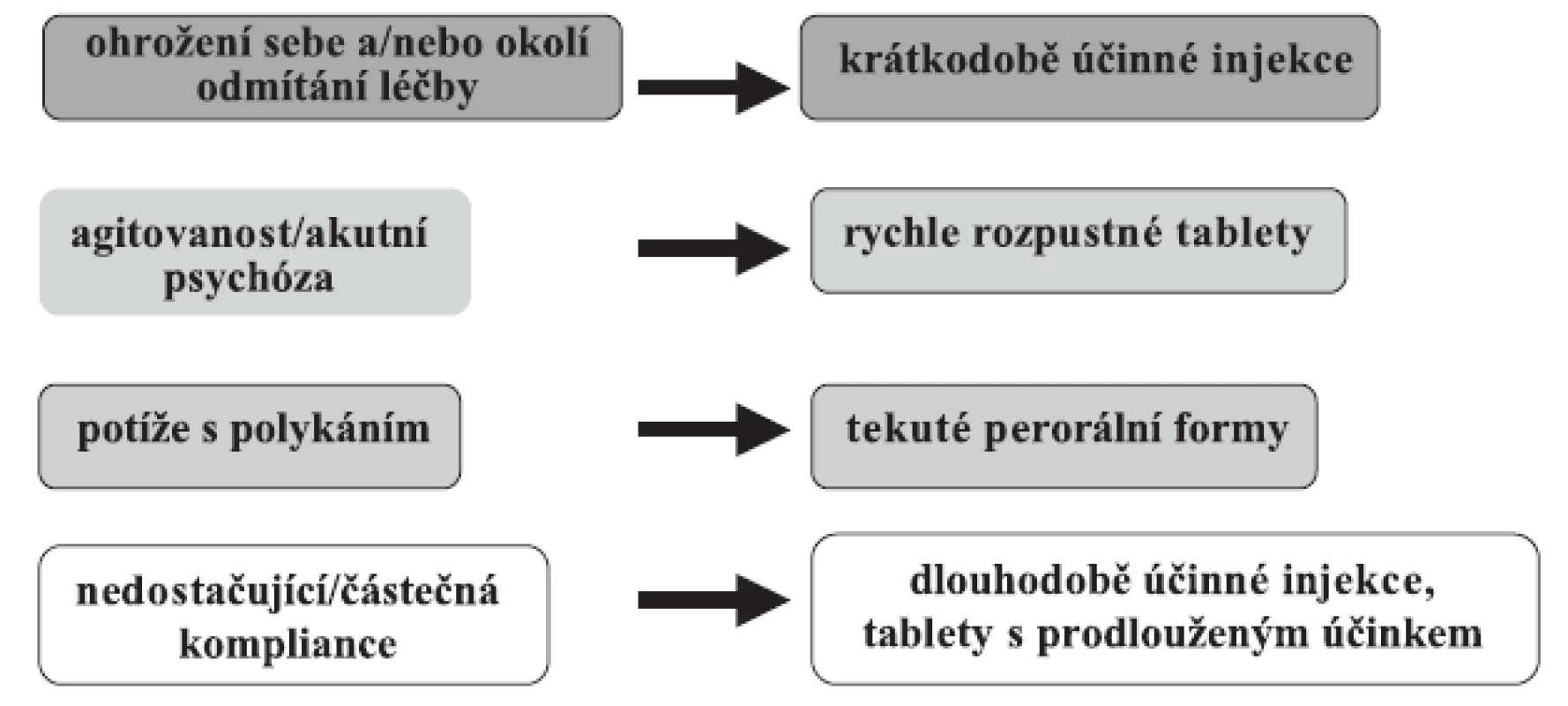
U nemocných s nonkompliancí lze zvolit některé z klasických depotních injekčních AP nebo spíše jediné běžné dostupné dlouhodobě účinné injekční atypické AP (Risperdal Consta). Zvláště při dlouhodobé léčbě nemocných se schizofrenií, která je často spojena s přetrváváním negativních příznaků a poruchou kognitivních funkcí (projevují se stažením, sníženou sociabilitou, chudostí slovního projevu, snížením volní složky, poruchami paměti a pozornosti), by zvolená léčba měla být co nejjednodušší. Prospektivní studie srovnávající komplianci mezi atypickými a staršími typickými AP pomocí elektronického monitorování ukázala, že k významným prediktorům kompliance patřila také frekvence dávkování (27). AP ve formě tablet s prodlouženým uvolňováním umožňují podávání 1× denně. V současné době dostávají psychiatři do rukou dvě atypická AP v této formě, která stojí na opačných pólech farmakologického profilu a jsou účinná v prevenci relapsů. Je to paliperidon, který blokuje převážně serotoninové a dopaminové receptory (28), a quetiapin s prodlouženým uvolňováním (XR) ovlivňující širší receptorové spektrum a blokáda dopaminových receptorů je nižší (29). Tyto rozdíly se promítají hlavně do spektra vedlejších účinků. Máme tak možnost volby s přihlédnutím k individuálnímu klinickému obrazu a snášenlivosti.
Nedílnou součástí léčby jsou i psychosociální intervence, které zahrnují psychologickou a sociální podporu nemocného. Hlavně u schizofrenní poruchy se osvědčily programy zaměřené na psychoedukaci, prevenci relapsů, zvyšování kompliance (PRELAPS, PREDUKA, COOPERA). Tyto programy jsou převážně firemně sponzorovány, nepochybně však znamenají přínos a doplňují individuální přístup k nemocnému a jeho nejbližším. Je nepochybné, že faktory související s léčbou mohou bezprostředně a nejvýrazněji významně ovlivnit komplianci.
Shrnutí a závěr
Kompliance je problém celé medicíny. U psychicky nemocných je vyšší a může mít významný dopad na průběh onemocnění. Je řada možností jako komplianci ovlivnit. Faktory související s léčbou se jeví v současné době jako nejsnáze ovlivnitelné vzhledem k tomu, že léčbu volí a provádí lékař na základě svých znalostí a současných možností.
Zkratky
AP – antipsychotika
BARS – Brief Adherence Rating Scale
DAI – Drug Attitude Inventory
MARS – Medication Adherence Rating Scales
MEMS – electronic medication event monitoring systém
Finanční podpora VZ MSM0021622404.
Adresa pro korespondenci:
prof. MUDr. Eva Češková, CSc.
Psychiatrická klinika LF MU a FN Brno
Jihlavská 20, 625 00 Brno
e-mail: eceska@med.muni.cz
Zdroje
1. Cooper D, et al. Adherence to atypical antipsychotic treatment among newly treated patients: a population–based study in schizophrenia. J Clin Psychiatry 2007; 68 : 818–825.
2. Wahl C, et al. Concordance, compliance and adherence in healthcare: closing gaps and improving outcomes. Health Q 2005; 8 : 65–70.
3. Cramer JA, Rosenheck R. Compliance with medication regimens for mental and physical disorders. Psychiatr Serv 1998; 49 : 196–201.
4. Lin EH, et al. The role of the primary care physician in patients adherence to antidepressant therapy. Med Care 1995; 33 : 67–74.
5. Češková E, et al. Současné možnosti farmakoterapie deprese. Čes a slov Psychiatrie 2004; 100 : 148–152.
6. Scott J, Pope M. Self-reported adherence to treatment with mood stabilizers, plasma levels and psychiatric hospitalization. Am J Psychiatry 2002; 159 : 1927–1929.
7. Grant BF, et al. Prevalence, correlates and comorbidity of bipolar I disorder and axis I and II disorders: results from the National Epidemiologic Survey on Alcohol and Related Conditions. J Clin Psychiatry 2005; 66 : 1205–1215.
8. Sajatovic M, et al. Predictors of nonadherence among individuals with bipolar disorder receiving treatment in a community mental health clinic. Compr Psychiatry 2009; 50 : 100–107.
9. Češková E. Schizofrenie a její léčba. 2. vydání. Praha: Jessenius Maxdorf 2007.
10. Češková E, et al. Schizofrenie. In: Raboch J, et al. Psychiatrie. Doporučené postupy léčby psychiatrické péče II. Praha: Infopharm 2006; 54–63.
11. Mullins DC, et al. Risk of discontinuation of atypical antipsychotic agents in the treatment for schizophrenia. Schizophr Res 2008; 98 : 8–15.
12. Mőller HJ. State of the art of drug treatment of schizophrenia and the future position of the novel/atypical antipsychotics. World J Biol Psychiatry 2000; 1 : 204–214.
13. Lieberman JA, et al. Comparative efficacy and safety of atypical and conventional antipsychotic drugs in first–episode psychosis: a randomized, double–blind trial of olanzapine versus haloperidol. Am J Psychiatry 2003; 160 : 1396–1404.
14. Perkins DO, et al. Predictors of treatment discontinuation and medication nonadherence in patients recovering from a first episode of schizophrenia, schizophreniform disorder, or schizoaffective disorder. A randomized, double-bliind, flexible-dose, multicenter study. J Clin Psychiatry 2008; 69 : 106–113.
15. Leucht S, et al. Relapse prevention in schizophrenia with new-generation antipsychotics. A systematic review and exploratory meta-analysis of randomized, controlled trials. Am J Psychiatry 2003; 160 : 1209–1222.
16. Lieberman JA, et al. Effectiveness of antipsychotic drugs in patients with chronic schizophrenia. N Engl J Med 2005; 353 : 1209–1223.
17. Kahn RS, et al. Effectiveness of antipsychotic druha in first-episode schizophrenia and schizophreniphorm disorder: an open randomised clinical trial. Lancet 2008; 371 : 1085–1097.
18. Haro JM, et al. Antipsychotic treatment discontinuation in previously untreated patients with schizophrenia: 36-month results from the SOHO study. J Psychiatr Res 2009; 43 : 265–273.
19. Jones PB, et al. Randomized controlled trial of the effect on quality of life of second - vs first-generation antipsychotic drugs in schizophrenia: Cost Utility of the Latest Antipsychotic Drugs in Schizophrenia Study (CutLASS 1). Arch Gen Psychiatry 2006; 63 : 1079–1087.
20. Fleischhacker WW, et al. Factors influencing compliance in schizophrenia patients. J Clin Psychiatry 2003; 64 (Suppl. 16): 10–13.
21. Byerly MJ, et al. The brief adherence rating scale (BARS) validated agents electronic monitoring in assessing the antipsychotic medication adherence of outpatients with schizophrenia and schizoaffective disorder. Schizophr Res 2008; 100 : 60–69.
22. Remington G, et al. The use of electronic monitoring (MEMS) to evaluate antipsychotic compliance in outpatients with schizophrenia. Schizophr Res 2007; 90 : 229–237.
23. Haen E, et al. Wirkstoffkonzentrationsbestimmungen zur Therapieleitung. (Erganzung therapeutischer Referenzbereiche durch dosisbezogene Referenzbereiche) Nervenarzt 2008; 79 : 558–566.
24. Češková E, et al. Bipolární afektivní porucha In: Raboch J., et al. Psychiatrie, doporučené postupy psychiatrické péče II. 1. vydání. Praha: NOCTIS STUDIO 2006; 88–96.
25. Češková E, et al. Insight in first-episode schizophrenia Int J Psychiatry in Clin Practice 2008; 12 : 36–40.
26. Weiden PJ, Buckley PF. Reducing the burden of side effects during long-term antipsychotic therapy: the role of switching medications. J Clin Psychiatry 2007; 68 (Suppl. 6): 14–23.
27. Diaz E, et al. Adherence to conventional and atypical antipsychotics after hospital discharge. J Clin Psychiatry 2004; 65 : 354–360.
28. Kamer M, et al. Paliperidone extended-release tablets for prevention of symptom recurrence in patients with schizophrenia. A randomized, double-blind, placebo-controlled study. J Clin Psychopharmacology 2007; 27 : 6–14.
29. Peuskens J, et al. Prevention of schizophrenia relapse with extended release quetiapin fumarate dosed once daily. A randomized, placebo-controlled trial in clinically stable patients. Psychiatry 2007; 34–50.
Štítky
Adiktologie Alergologie a imunologie Angiologie Audiologie a foniatrie Biochemie Dermatologie Dětská gastroenterologie Dětská chirurgie Dětská kardiologie Dětská neurologie Dětská otorinolaryngologie Dětská psychiatrie Dětská revmatologie Diabetologie Farmacie Chirurgie cévní Algeziologie Dentální hygienistka
Článek vyšel v časopiseČasopis lékařů českých
Nejčtenější tento týden
- Psilocybin je v Česku od 1. ledna 2026 schválený. Co to znamená v praxi?
- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejčastější nežádoucí účinky venlafaxinu během terapie odeznívají
-
Všechny články tohoto čísla
- Specializační vzdělávání lékařů v České republice
- Personalizovaná medicína – genomická fáze Proč a zač
- Nízko-molekulárne heparíny a ich neantitrombotické účinky na hojenie rán
- Spolek lékařů českých
- Kompliance v psychiatrii
- Možnosti léčby plazmou u pacientů s hereditární formou trombotické trombocytopenické purpury
- Podávání intravenózního železa v bezkrevní medicíně
- Oceněné vědecké práce za rok 2008
- Pomoc manželkám mužů závislých na alkoholu
- Historie a současnost registrace vrozených vad v České republice
- Popis a funkce lipidových raftů
- Průkaz lipidových raftů na buněčné membráně
- Žírné buňky v nádoru
- Výuka humanitních věd na lékařských fakultách v České republice IX. sympozium lékařských fakult ČR Praha, 18. února 2009
- VIII. setkání dětských alergologů a klinických imunologůKrahulčí u Telče, 19.–21. června 2009
- XX. kongres ČLS JEP pro lékaře v praxi s mezinárodní účastí Brno, 21. října 2009
- Regionální pracovní den pro management klinických laboratoří Olomouc, 10. září 2009
- Helsinská deklarace Světové lékařské asociace (WMA)
- Laureáti Nobelovy ceny
- Časopis lékařů českých
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Podávání intravenózního železa v bezkrevní medicíně
- Helsinská deklarace Světové lékařské asociace (WMA)
- Nízko-molekulárne heparíny a ich neantitrombotické účinky na hojenie rán
- Kompliance v psychiatrii
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



