-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Komentár k novým odporúčaniam pre manažment dyslipidémií a kardiovaskulárne riziko z pohľadu diabetes mellitus
Comments on the new recommendations for dyslipidemia and cardiovascular risk management with regard to diabetes mellitus
Two important guidelines for prevention of cardiovascular disease in diabetes and prediabetes and for the management of dyslipidaemias were published in 2019 (ESC/EASD 2019, ESC/EAS 2019). Both present new information on risk stratification and treatment of dyslipidemias in patients with diabetes. According the new recommendations diabetics are a priori at very-high, high or moderate cardiovascular risk based on presence of target organ damage, other major risk factors, age and duration of diabetes. The most important change in the guidelines is significant shift towards lower LDL-C treatment goals and a minimum 50 % reduction, together with reaching the tailored goal for very-high (< 1.4 mmol/l) and high (< 1.8 mmol/l) risk categories and a new goal (< 2.6 mmol/l) for moderate risk.
Keywords:
diabetes – dyslipidemia – LDL-C – recommendation – risk
Autoři: Branislav Vohnout 1-4; Rid Bugáňová 5
Působiště autorů: Ústav výživy, FOaZOŠ SZU v Bratislave 1; Koordinačné centrum pre familiárne hyperlipoproteinémie, SZU v Bratislave 2; Ústav epidemiológie LF UK v Bratislave 3; Diabeda s. r. o., Bratislava 4; MEDIVASA s. r. o., Žilina 5
Vyšlo v časopise: AtheroRev 2020; 5(1): 16-20
Kategorie: Doporučené postupy
Souhrn
V roku 2019 boli publikované dve dôležité odporúčania pre prevenciu kardiovaskulárnych ochorení u diabetikov a prediabetikov a pre diagnostiku a liečbu dyslipidémií (ESC/EASD 2019, ESC/EAS 2019). Obidve priniesli niektoré nové informácie pre stratifikáciu rizika a liečbu dyslipidémií u pacientov s ochorením diabetes mellitus (DM). Podľa nových odporúčaní diabetici a priori v závislosti od prítomnosti orgánových postihnutí, prítomnosti rizikových faktorov, veku a dĺžky trvania DM spadajú do 3 kategórií rizika: veľmi vysokého, vysokého a stredného kardiovaskulárneho rizika. Najvýznamnejšou zmenou v nových guidelines je významné zníženie cieľových hladín LDL-C a nutnosť zníženia LDL-C o ≥ 50 % pre kategóriu veľmi vysokého (< 1,4 mmol/l) a vysokého rizika (< 1,8 mmol/l) a nová cieľová hodnota pre stredné riziko (< 2,6 mmol/l).
Klíčová slova:
diabetes mellitus – dyslipidémia – LDL-C – odporúčania – riziko
Úvod
Prítomnosť ochorenia diabetes mellitus (DM) vo všeobecnosti predstavuje viac ako 2-násobné riziko kardiovaskulárnych príhod: ischemická choroba srdca – ICHS, ischemická cievna mozgová príhoda – CMP a kardiovaskulárne úmrtia, nezávisle od iných rizikových faktorov [1,2]. Toto zvýšené relatívne riziko vaskulárnych príhod spojené s DM je väčšie v mladšom veku a u žien. Navyše, prítomnosť DM spôsobuje, že ženy s DM nie sú chránené pred predčasným výskytom kardiovaskulárnych ochorení, tak ako tomu je u žien vo všeobecnej populácii [3,4].
Inzulín má významnú úlohu v regulácii metabolizmu plazmatických lipoproteínov, a preto neprekvapuje, že pri DM je veľmi vysoký výskyt dyslipoproteinémie (DLP). DLP a DM predstavujú 2 závažné nezávislé rizikové faktory aterosklerózy, ktorých súčasný vplyv zvyšuje riziko kardiovaskulárnych (KV) príhod a úmrtí. Dyslipidémia je tak jedným z kľúčových rizikových faktorov KV-ochorenia pri DM. Je preto logické, že diagnostika a liečba DLP patrí k základným postupom v prevencií diabetickej makroangiopatie, ktorá je príčinou vyššej kardiovaskulárnej mortality u pacientov s DM 1. typu (DM1T) aj DM 2. typu (DM2T) [5,6].
V roku 2019 boli publikované 2 dôležité odporúčania: pre prevenciu kardiovaskulárnych ochorení u pacientov s diabetom ako aj u prediabetu (ESC/EASD 2019) a pre diagnostiku a liečbu dyslipidémií (ESC/EAS 2019) [2,7]. Obidve priniesli niektoré nové informácie pre stratifikáciu rizika a liečbu dyslipidémií u pacientov s DM. S prihliadnutím na národné špecifiká a indikačné obmedzenia budú vhodným základom pre manažment dyslipidémií a kardiovaskulárneho rizika aj u pacientov s DM na Slovensku. Novinkou je tiež používanie definície aterosklerotické kardiovaskulárne ochorenie (ASKVO, resp. v originálnom texte Atherosclerotic Cardiovascular Disease – ASCVD) namiesto širšej definície kardiovaskulárne ochorenie.
Definícia rizika u pacientov s DM
Tak ako aj v predchádzajúcich guidelines, vychádza stratifikácia kardiovaskulárneho rizika z výpočtu SCORE a z presne definovaných skupín pacientov, ktorí sú automaticky zaradení do jednej z rizikových kategórií (tab. 1). V predchádzajúcich odporučeniach z roku 2016 [8] boli diabetici zaradení v závislosti od prítomnosti poškodenia cieľových orgánov alebo iného hlavného rizikového faktora do veľmi rizikovej kategórie. Všetci pacienti s DM2T bez komplikácií alebo bez rizikových faktorov boli zaradení do vysokého rizika. Pridané bolo konštatovanie, že niektorí mladí pacienti s DM1T bez komplikácií a prítomnosti rizikových faktorov môžu mať stredné alebo nízke riziko. Nové odporúčania rozdeľujú diabetikov do 3 kategórií (tab. 2): 1. diabetici s orgánovým postihnutím alebo prítomnosť najmenej 3 veľkých rizikových faktorov spadajú do veľmi vysokého kardiovaskulárneho rizika; 2. pacienti s DM bez orgánového poškodenia, s dobou trvania DM ≥ 10 rokov alebo s ďalším rizikovým faktorom majú vysoké riziko a 3. novinkou je zaradenie mladých pacientov (s DM1T do veku 35 rokov; DM2T do veku 50 rokov) s trvaním diabetu < 10 rokov a bez ďalších rizikových faktorov do kategórie stredného rizika. Použitie tejto kategórie u pacientov s DM má z nášho pohľadu niekoľko slabín. Určenie reálneho trvania diabetu je u podstatného počtu pacientov s DM2T zložité (často trvá nediagnostikovaný relatívne dlhú dobu). Berúc do úvahy nárast obezity [9] v Európe aj u mladšej populácie možno predpokladať, že aj u pacientov do veku 50 rokov môže byť signifikantné množstvo pacientov falošne vyhodnotených s trvaním menej ako 10 rokov, a tak dôjde k podhodnoteniu reálneho rizika. Navyše je otázne, aké reálne množstvo pacientov s DM, hlavne 2. typu, nemá iný rizikový faktor, a teda bude patriť do stredného rizika.
Tab. 1. Kategórie kardiovaskulárneho rizika. Upravené podľa [7] ![Kategórie kardiovaskulárneho rizika. Upravené podľa [7]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/f6c58bf864726a43449de2a41db33fed.png)
Tab. 2. Kategórie rizika u pacientov s DM. Upravené podľa [2] ![Kategórie rizika u pacientov s DM.
Upravené podľa [2]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/71559a45443d09a77e4e525ce0e40fcd.png)
*– vek, artériová hypertenzia, dyslipidémia, fajčenie, obezita Zaujímavosťou je tiež rozdiel v definícii cieľového orgánového poškodenia medzi ESC/EAS 2019 a ESC/EASD 2019 guidelines. ESC/EAS 2019 ho definuje ako mikroalbuminúriu, retinopatiu alebo neuropatiu. ESC/EASD 2019 ako proteinúriu, zhoršenie obličkových funkcií definované ako eGFR < 30 ml/min/1,73 m2, hypertrofiu ľavej komory alebo retinopatiu. Z pohľadu bežnej klinickej praxe bude asi racionálne využívať všetky spomenuté komplikácie ako kvalifikujúce pre veľmi vysoké riziko. Úsmevne tiež pôsobí nesúlad medzi farebným označením veľmi vysokého a vysokého rizika v tabuľkách oboch guidelines. Novinkou je v texte odporúčaní uvádzaná nová kategória, tzv. extrémneho rizika, s požiadavkou maximálnej intenzity intervencie, ktorá zahŕňa pacientov s opakovanou aterotrombotickou príhodou v priebehu 2 rokov od prvej príhody pri zavedenej liečbe.
Stanovovanie lipidových parametrov
Aj keď stanovenie LDL-C je odporúčané ako primárna analýza pre skríning, diagnózu a liečbu dyslipidémie, berúc do úvahy potenciálnu nepresnosť stanovenia LDL-C a možné podhodnocovanie množstva cholesterolu prenášaného LDL, a tiež celkovej koncentrácie apoB obsahujúcich lipoproteínov (a tým podhodnotenia rizika ASKVO) u pacientov s DM, s vysokými hladinami TAG alebo veľmi nízkou hladinou LDL-C, nové lipidové guidelines odporúčajú u takýchto pacientov meranie apoB a nonHDL-C ako súčasť rutinnej analýzy lipidov pre posúdenie rizika. ApoB môže byť u týchto pacientov použité ako alternatíva LDL-C pre diagnostiku, skríning a manažment liečby, a mohlo by byť preferované pred nonHDL-C. Stanovenie nonHDL-C však nie je spojené s dodatočnými nákladmi. Guidelines odporúčajú rutinné vyšetrenie hladiny TAG (obzvlášť u pacientov s DM a metabolickým syndrómom) a tiež stanovenie HDL-C pre ďalšie posúdenie rizika pomocou SCORE, keďže nízka hladina HDL-C predstavuje zvýšenie rizika. Novinkou v odporúčaniach je, že by malo byť u všetkých pacientov aspoň raz v živote zvážené vyšetrenie koncentrácie lipoproteínu(a) – Lp(a) na identifikáciu tých osôb, ktoré majú dedične veľmi vysoké hladiny Lp(a) ≥ 180 mg/dl (≥ 430 nmol/l), a tým veľmi vysoké celoživotné riziko ASKVO, ktoré je obdobné s rizikom u pacientov s heterozygotnou familiárnou hypercholesterolémiou.
Aj keď samotné lipidové odporúčania hovoria, že meranie lipidových parametrov bez predchádzajúceho lačnenia môže byť použité pre všeobecný skríning, v prípade pacientov s DM toto nepovažujeme za praktické a ani vhodné, keďže zvyčajne u takýchto pacientov vyšetrujeme rutinne aj hladinu glykémie nalačno. Naviac nelačnenie môže u pacientov s DM ešte viac ovplyvniť stanovenie LDL-C.
Cieľové hodnoty lipidov a lipoproteínov
V súlade s predchádzajúcimi odporúčaniami ostáva LDL-C primárnym liečebným cieľom. Je zdôrazňované, že redukcia rizika ASKVO je závislá od veľkosti poklesu LDL-C, pričom benefit spojený s redukciou LDL-C nie je špecifický len pre statíny. Nemenej dôležité je tiež konštatovanie, že nie je stanovená dolná hranica hladiny LDL-C, od ktorej by došlo k vymiznutiu benefitu na KV-riziko, alebo ktoré by bolo spojené s poškodením zdravia. Sekundárnym cieľom liečby je hladina nonHDL-C (o 0,8 mmol/l vyššia ako cieľová hladina LDL-C pre danú rizikovú kategóriu) a apoB, čo treba využívať hlavne u pacientov so zvýšenými TAG a s DM.
Nové cieľové hodnoty LDL-C pre kategórie veľmi vysokého, vysokého a stredného rizika sú z pohľadu bežnej klinickej praxe najvýznamnejšou zmenou oproti predchádzajúcim odporúčaniam (tab. 3). Tento posun k nižším cieľovým hodnotám vychádza z nových dôkazov z klinických štúdií a z pohľadu pacientov s DM je dôležité, že efekt redukcie LDL-C v týchto štúdiách bol porovnateľný, respektíve dokonca výraznejší ako u nediabetikov [10]. Pre bežnú klinickú prax to znamená, že v princípe žiadny pacient s DM, ktorý je dobre manažovaný, nemá mať hladinu LDL-C ≥ 2,6 mmol/l, samozrejme s ešte nižšou cieľovou hladinou u tých, ktorí sú vo veľmi vysokom a vysokom riziku.
Tab. 3. Cieľové hodnoty LDL-C, nonHDL-C a apoB 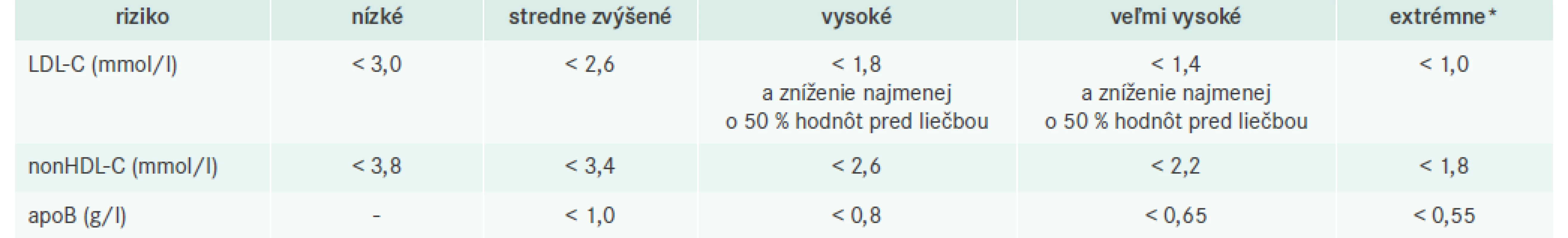
* pacienti s opakovanou aterotrombotickou príhodou v priebehu 2 rokov od prvej príhody pri zavedenej liečbe Nemenej dôležitou zmenou je aj dôraz na ≥ 50% redukciu hladiny LDL-C u pacientov v kategórii veľmi vysokého a vysokého rizika. Kým predchádzajúce guidelines odporúčali dosiahnutie cieľovej hodnoty, alebo redukciu LDL-C aspoň o 50 %, súčasné guidelines vyžadujú cieľovú hodnotu a redukciu LDL-C aspoň o 50 %. Z nášho pohľadu preto stojí požiadavka redukcie LDL-C o minimálne 50 % nadradene nad cieľovou hodnotou, čo značí, že treba vždy znížiť LDL-C o minimálne 50 %, aj keby menšie zníženie viedlo k dosiahnutiu cieľových hodnôt LDL-C.
Nie úplne šťastne sú v ESC/EASD 2019 guidelines a v sekcii venovanej DM v ESC/EAS guidelines uvádzané ciele liečby len pre pacientov s DM2T (tab. 4), aj keď v texte autori uvádzajú fakt, že pacienti s DM1T majú porovnateľný benefit z redukcie LDL-C ako pacienti s DM2T. Pri posudzovaní cieľa liečby u diabetikov 1. typu preto treba vychádzať zo všeobecných odporúčaní podľa jednotlivých rizikových kategórií (tab. 3).
Tab. 4. Ciele pre liečbu DLP u pacientov s DM. Upravené podľa [2] ![Ciele pre liečbu DLP u pacientov s DM. Upravené podľa [2]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/443a1c27314a93291b03ea4a4ae585bd.png)
Liečba DLP
Hlavné zásady farmakoterapie DLP, teda že LDL-C je primárnym cieľom hypolipidemickej liečby a statíny sú liekom voľby aj u pacientov s DM, sa nezmenili. Statíny neindikujeme u tehotných pacientiek a nie sú odporúčané u žien plánujúcich tehotenstvo, resp. u žien vo fertilnom veku bez používania adekvátnej antikoncepcie. Ak pacient nedosahuje ciele liečby, má byť zvážená intenzifikácia liečby statínom, a až potom prechod na kombinovanú liečbu.
Paradoxne v tejto sekcii oboch guidelines sa nachádzajú asi najpodstatnejšie rozdiely medzi oboma guidelines. Kým ESC/EASD 2019 guidelines v prípade nedosahovania cieľových hodnôt LDL-C kombinovanú liečbu statínom a ezetimibom doporučujú (úroveň IB), podľa ESC/EAS 2019 lipidových guidelines má byť takáto kombinovaná liečba „len“ zvážená (úroveň dôkazov IIaB). Vzhľadom na výsledky štúdie IMPROVE-IT, ktorá ukázala benefit takejto kombinovanej liečby hlavne u diabetikov [11], sa prikláňame k názoru, že takúto kombináciu v prípade nedosahovania cieľa liečby treba doporučiť.
Ďalšia inkonzistencia medzi oboma guidelines sa týka použitia inhibítorov PCSK9 u pacientov vo veľmi vysokom riziku, ktorí nedosahujú cieľové hodnoty LDL-C napriek maximálnej tolerovanej dávke statínu v kombinácii s ezetimibom, alebo so statínovou intoleranciou. ESC/EASD 2019 guidelines u diabetikov v takomto prípade pridanie inhibítora PCSK9 odporúčajú (úroveň IA), ESC/EAS lipidové guidelines takúto liečbu odporúčajú na úrovni dôkazov IA len u vysoko rizikových pacientov v sekundárnej prevencii, kým u veľmi vysoko rizikových pacientov s primárnej prevencii môže byť zvážená (úroveň dôkazov IIbC). V súčasnosti platné indikačné obmedzenia nás na Slovensku, ironicky povedané, „chránia“ pred dilemou, či v takomto prípade odporúčame, alebo „len“ môžeme zvážiť inhibítor PCSK9. Takéto rozdiely v odporúčaniach v dvoch guidelines publikovaných v približne rovnakom čase za participácie významnej európskej odbornej spoločnosti na oboch z nich vyvoláva určité rozpaky.
Táto časť ESC/EASD 2019 odporúčaní uvádza aj špecifické odporúčanie pre hypolipidemickú liečbu u pacientov s DM1T. Statíny majú byť zvážené u pacientov s DM1T vo vysokom riziku (i keď to nie je explicitne uvedené, logicky sa dá predpokladať aj vo veľmi vysokom riziku), a to bez ohľadu na základnú hladinu LDL-C.
Drobné rozdiely medzi obomi guidelines nachádzame aj pri farmakoterapii pre hypertriglyceridémiu. Liekom prvej voľby k redukcii rizika ASKVO u vysokorizikových pacientov s hypertriglyceridémiou > 2,3 mmol/l je statín (netýka sa to pacientov so závažnou hypertriacylglycerolémiou – TAG > 10 mmol/l, u ktorých je primárnym cieľom liečby znížiť riziko vzniku akútnej pankreatitídy). U vysoko a veľmi vysoko rizikových pacientov s hladinou TAG 1,5–5,6 mmol/l má byť zvážené pridanie omega-3 mastných kyselín vo forme ikosapent etylu 2 × 2 g denne k liečbe statínom (ikosapent etyl je v súčasnosti u nás nedostupný a tiež bez úhrady poisťovňami). U pacientov dosahujúcich cieľové hodnoty LDL-C a s pretrvávajúcou hladinou TAG > 2,3 mmol/l môže byť zvážená možnosť pridania fenofibrátu k liečbe statínom. Podľa ESC/EASD guidelines má byť zvážená intervencia v oblasti životosprávy a fibrát u pacientov s nízkou hladinou HDL-C a zvýšenými TAG.
Záver
Nové odporúčania pre liečbu DLP a pre DM a kardiovaskulárne riziko prinášajú najnovšie poznatky a zmeny, ktoré sa odrážajú v klinických odporúčaniach. Rozsiahly text odporúčaní je síce veľmi dobrým zdrojom informácií, avšak pre použitie v každodennej praxi je neprakticky dlhý. Hlavné praktické využitie tak majú informácie vo forme tabuliek a boxov s odporúčaniami.
Cieľom tohto komentára bolo poukázať na najhlavnejšie zmeny v odporúčaniach pre liečbu DLP v prevencii KVO u pacientov s DM. Najvýznamnejšou zmenou je významné zníženie cieľových hodnôt LDL-C v kategóriách veľmi vysokého, vysokého a stredného rizika a redukcia LDL-C aspoň o 50 % u pacientov s veľmi vysokým a vysokým rizikom. Dosahovanie týchto nových cieľových hodnôt bude určite veľkou klinickou výzvou pre každého z nás aj s ohľadom na nie optimálnu adherenciu k hypolipidemickej liečbe u pacientov (a bohužiaľ niekedy aj lekárov).
ESC/EASD 2019 guidelines sa venujú problematike kardiovaskulárneho rizika u pacientov s DM zo širšieho pohľadu, preto je aj podrobnosť venovaná problematike DLP logicky nižšia. Pre samotnú liečbu DLP je preto podľa nášho pohľadu praktickejšie a komplexnejšie využívať ESC/EAS odporúčania, aj keď s výnimkou vyššie spomenutých rozdielov sa v ďalších zásadných veciach obe odporúčania nelíšia.
A aj keď sme sa v tomto komentári nevenovali nefarmakologickej liečbe DLP, táto ostáva v prvej línii manažmentu DLP, na čo netreba zabúdať.
doc. MUDr. Branislav Vohnout, PhD.
Doručeno do redakce 7. 1. 2020
Přijato po recenzi 10. 1. 2020
Zdroje
- Sarwar N, Gao P, Seshasai SR et al. [Emerging Risk Factors Collaboration]. Diabetes mellitus, fasting blood glucose concentration, and risk of vascular disease: a collaborative meta-analysis of 102 prospective studies. Lancet 2010; 375(9733): 2215–2222. Dostupné z DOI: <http://dx.doi.org/10.1016/S0140–6736(10)60484–9.>. Erratum in Lancet 2010; 376(9745): 958. Hillage, H L [corrected to Hillege, H L].
- Cosentino F, Grant PJ, Aboyans V et al. 2019 ESC Guidelines on diabetes, pre-diabetes, and cardiovascular diseases developed in collaboration with the EASD. Eur Heart J 2020; 41(2): 255–323. Dostupné z DOI: <http://dx.doi.org/10.1093/eurheartj/ehz486>.
- Ritsinger V, Hero C, Svensson AM et al. Characteristics and prognosis in women and men with type 1 diabetes undergoing coronary angiography: a nationwide registry report. Diabetes Care 2018; 41(4): 876–883. Dostupné z DOI: <http://dx.doi.org/10.2337/dc17–2352>.
- [Prospective Studies Collaboration and Asia Pacific Cohort Studies Collaboration]. Sex-specific relevance of diabetes to occlusive vascular and other mortality: a collaborative meta-analysis of individual data from 980 793 adults from 68 prospective studies. Lancet Diabetes Endocrinol 2018; 6(7): 538–546. Dostupné z DOI: <http://dx.doi.org/10.1016/S2213–8587(18)30079–2>.
- Olesen KKW, Madsen M, Egholm G et al. Patients with diabetes without significant angiographic coronary artery disease have the same risk of myocardial infarction as patients without diabetes in a real-world population receiving appropriate prophylactic treatment. Diabetes Care 2017; 40(8): 1103–1110. Dostupné z DOI: <http://dx.doi.org/10.2337/dc16–2388>.
- Rawshani A, Rawshani A, Franzén S et al. Mortality and cardiovascular disease in type 1 and type 2 diabetes. N Engl J Med 2017; 376(15): 1407–1418. Dostupné z DOI: <http://dx.doi.org/10.1056/NEJMoa1608664>.
- Mach F, Baigent C, Catapano AL et al. 2019 ESC/EAS Guidelines for the management of dyslipidaemias: lipid modification to reduce cardiovascular risk. Atherosclerosis. 2019; 290 : 140–205. Dostupné z DOI: <http://dx.doi.org/10.1016/j.atherosclerosis.2019.08.014>. Erratum in Erratum to “2019 ESC/EAS guidelines for the management of dyslipidemias: Lipid modification to reduce cardiovascular risk” [Atherosclerosis 290 (2019) 140–205]. [Atherosclerosis. 2020]. Corrigendum to “2019 ESC/EAS Guidelines for the management of dyslipidaemias: lipid modification to reduce cardiovascular risk” [Atherosclerosis 290 (2019) 140–205]. [Atherosclerosis. 2019].
- Piepoli MF, Hoes AW, Agewall S et al. [Authors/Task Force Members]. 2016 European Guidelines on cardiovascular disease prevention in clinical practice: The Sixth Joint Task Force of the European Society of Cardiology and Other Societies on Cardiovascular Disease Prevention in Clinical Practice (constituted by representatives of 10 societies and by invited experts) Developed with the special contribution of the European Association for Cardiovascular Prevention & Rehabilitation (EACPR). Atherosclerosis 2016; 252 : 207–274. Dostupné z DOI: <http://dx.doi.org/10.1016/j.atherosclerosis.2016.05.037>.
- Dostupné z WWW: <http://www.euro.who.int/en/health-topics/noncommunicable-diseases/obesity/data-and-statistics>. [04–01–2020]
- Sillars A, Sattar N. Management of Lipid Abnormalities in Patients with Diabetes. Curr Cardiol Rep 2019; 21(11): 147. Dostupné z DOI: <http://dx.doi.org/10.1007/s11886–019–1246–1>.
- Giugliano RP, Cannon CP, Blazing MA et al. Benefit of adding ezetimibe to statin therapy on cardiovascular outcomes and safety in patients with versus without diabetes mellitus. Circulation 2018; 137 : 1571–1582. Dostupné z DOI: <http://dx.doi.org/10.1161/CIRCULATIONAHA.117.030950>.
Štítky
Angiologie Diabetologie Interní lékařství Kardiologie Praktické lékařství pro dospělé
Článek EditorialČlánek EditorialČlánek Homocysteínový konsenzusČlánek Zprávy z odborných akcí ČSAT
Článek vyšel v časopiseAthero Review
Nejčtenější tento týden
2020 Číslo 1- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
-
Všechny články tohoto čísla
- Komentár k novým odporúčaniam pre manažment dyslipidémií a kardiovaskulárne riziko z pohľadu diabetes mellitus
- Hypercholesterolémia ako rizikový faktor pre poruchu sluchu: Máme dostatok dôkazov?
- Kyselina močová a význam snižování její hladiny z hlediska prevence aterosklerózy a kardiovaskulárních onemocnění
- Editorial
- Editorial
- Inzulinová rezistence a ateroskleróza: jak zvýšit inzulinovou senzitivitu
- Úskalí dietoterapie při dyslipidemiích
- ASCOT Legacy: první dlouhodobé sledování vlivu antihypertenzivní léčby v kombinaci se statinem na mortalitu
- Profil pacientů s nekontrolovanou arteriální hypertenzí a/nebo dyslipidemií v primární péči v Česku – studie LipitenCliDec: výsledky 1. fáze
- Účinnosť a bezpečnosť nízkej dávky kolchicínu po infarkte myokardu: komentár ku štúdii Colchicine Cardiovascular Outcomes Trial (COLCOT)
- Horúce novinky zo štúdie ODYSSEY OUTCOMES (kongres American Heart Association november 2019)
- Rešerše zajímavých článků ze zahraniční literatury
- Zprávy z odborných akcí ČSAT
- Homocysteínový konsenzus
- Athero Review
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Kyselina močová a význam snižování její hladiny z hlediska prevence aterosklerózy a kardiovaskulárních onemocnění
- Komentár k novým odporúčaniam pre manažment dyslipidémií a kardiovaskulárne riziko z pohľadu diabetes mellitus
- Homocysteínový konsenzus
- Inzulinová rezistence a ateroskleróza: jak zvýšit inzulinovou senzitivitu
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



