-
Medical journals
- Career
Deset let endovenózní ablace varixů, úspěchy, neúspěchy a budoucnost
Authors: L. Veverková 1; L. Páč 2; J. Kalač 1; I. Procházková 1; J. Žák 1; P. Vlček 1
Authors‘ workplace: I. chirurgická klinika LF MU, FN u sv. Anny v Brně, přednosta: Prof. MUDr. I. Čapov, CSc. 1; Anatomický ústav LF MU v Brně, přednosta: Prof. RNDr. P. Dubový, CSc. 2
Published in: Rozhl. Chir., 2014, roč. 93, č. 2, s. 57-62.
Category: Review
Práce je věnována prof. MUDr. Janu Wechslerovi, CSc., k významnému životnímu jubileu.
Overview
Endovenózní ablace varixů je velmi frekventovanou metodou léčby a více či méně nahrazuje klasický stripping. Má své limity, výhody i nevýhody. Autoři předkládají souhrnný článek a vlastní zkušenosti s těmito metodami. Histologická vyšetření prokazují odlišnost reakce endotelu na jednotlivé typy endovenózní terapie. Je diskutována příčina selhávání léčby varixů.
Klíčová slova:
safénofenorální junkce – v. saphena magna/VSM – laser RFA – histologie žíly po endotermální ablaciMetodika
Základním principem léčby primární varikozity na dolních končetinách je přerušení všech insuficientních komunikací mezi hlubokým a povrchovým žilním systémem. Prevalence varikózních žil se pohybuje v rozmezí 2–40 %[1–4].
Tradiční metodou léčby varikozity v povodí vena saphena magna (VSM), resp. vena saphena parva (VSP) je precizní podvaz VSM v oblasti safénofemorální junkce (SFJ) včetně ligací jednotlivých přítoků – krossectomie, resp. VSP safénopopliteální junkce (SPJ) a následný stripping. Podcenění krosektomie výrazně zvyšuje riziko vzniku recidivy v této oblasti. V případě precizní ligace je riziko recidivy v dané oblasti pro neovaskularizaci v 2–6 %, pokud je však ponechán pahýl safény, narůstá riziko recidivy až na 26 %. M. Perrin ve studii REVAS hodnotil 199 končetin po 11 letech od operace VSM s krosectomií. Výsledky jsou překvapivé. Jen 11,3 % končetin bylo bez známek varikozity, druhou, menší skupinu tvořili pacienti s varikozitou bez refluxu v 9,6 %. Technická chyba byla prokázána v 19,1 %, taktická chyba byla potvrzena v 9 %, neovaskularizace v oblasti safénofemorální junkce byla detekována ve 20,1 % [5]. Téměř 30 % nemocných s primární varikozitou nebylo dobře primárně ošetřeno. Nabízí se otázka, zda je ligace VSM v třísle nenaučitelnou operací.
Tato operace se převážně provádí v celkové anestezii a pooperační průběh vyřazuje nemocné z běžného života mnohdy i na několik týdnů. Pooperační komplikace nebývají závažné, ale jsou a zhoršují kvalitu života nemocného. Jedná se o pooperační hematomy, parestezie v důsledku poranění nervus saphenus i ev. komplikace po celkové anestezii. Delší doba rekonvalescence a větší bolesti byly studiemi prokázány v porovnání s miniinvazivními zákroky [6].
Rostoucí nároky na léčebný a kosmetický efekt po operaci varikozity dolních končetin přivedly všeobecné a cévní chirurgy k využití miniinvazivních metod k léčbě refluxu VSM a VSP i jednotlivých varikózních větví. V roce 2007 byla publikovaná studie, ve které se porovnávaly výsledky okluze po pěnové skleroterapii VSM 1% polidocainem a 3%. Vyšší procento uzávěru VSM bylo prokázáno u nemocných po aplikaci 3% pěny polidocainu. VSM byla uzavřena v 80,1 % po dobu 12 měsíců od výkonu. Ale v této skupině nemocných byl zaznamenán větší výskyt hyperpigmentací – 28,2 % s výskytem flebitid až v 50 %. Použití 1% pěny polidocainu k uzávěru VSM bylo po jednom roce od výkonu úspěšné jen v 69,5 % [7].
Počátkem milenia byly zavedeny endovenózní termoablační metody (EVTA) povrchového žilního systému. Bylo třeba mít technické vybavení, ale nezbytně nutná je přesná detekce refluxů, změření průsvitu insuficietní žíly, znalost a užití peroperační duplexní sonografie. Přesto zpočátku nebylo možné zjistit příčiny, proč tyto metody selhávají v 5–15 %. Nejpravděpodobnější se jevilo nesprávné dávkování energie na cm ošetřované žíly [8–9]. Termoablační metody k uzávěru varikózních žil využívají efektu termického poškození endotelu žíly laserovým paprskem (endovenous laser ablation – EVLA), radiofrekvenční energií (radiofrequency ablation – RFA). V posledních dvou letech se rozšířila endovenózní ablace parou (endovenous steam ablation-EVSA). Tyto metody funkčně vyřazují insuficientní žíly dolních končetin, aniž by byly odstraněny z těla nemocného. Výhodou těchto technik je jejich miniinvazivita, dobrý funkční i kosmetický efekt.
Použití laseru v léčbě varixů se značně rozšířilo. Reakce tkáně ozářené laserem je dána fyzikálními parametry – vlnová délka, výkon paprsku, hustota energie působící na ozářenou tkáň, modulace paprsku a frekvence jednotlivých aplikací. Vlnová délka paprsku určuje míru absorpce laserového záření a interakce s jednotlivými vrstvami tkáně. Na rozdílném pohlcení laserového záření při průchodu tkáněmi se podílejí 3 složky: voda, hemoglobin a melanin. V současné době se používají přístroje vlnové délky 810, 940, 980, 1320 a 1470 nm a 2000 nm (Obr. 1). Hustota energie působící na ozářenou tkáň je určena násobkem výkonu laseru za časovou jednotku udávanou v sekundách (W = J/sec) vzhledem k ozařované ploše uvedené v centimetrech čtverečních. Čím má laser menší výkon, tím déle je nutné ozařovat danou plochu, chceme-li dosáhnout stejné hustoty energie. Doporučované hustoty energie jsou od několika desetin J/cm2 (u přístrojů k lokální aplikaci) až k 80 J/cm2, rozsah je tedy značný. Neexistuje jednotné doporučení, kolik J se má aplikovat na jeden cm2, aby došlo k dostatečnému poškození endotelu varikózní žíly a její následné fibrotické přeměně (Obr. 2). Laserová léčba varixů dolních končetin je prováděna buď kontinuálně aplikovaným paprskem, nebo laserovým pulzem, trvajícím jednu sekundu. Rychlost zpětného vytahování laserového vlákna ze žíly závisí na vlnové délce použitého laserového přístroje a aplikované energii. Výkon lze provádět i v lokální anestezii, ale vždy jen pod ultrazvukovou kontrolou. Týden po zákroku by mělo dojít k redukci lumen ošetřené žíly, zesílení stěny a zástavě toku krve v žíle. Pokud je žíla uzavřena pouze trombem, může dojít k její rekanalizaci, a tedy k selhání této léčebné metody. Výkony jsou poměrně neinvazivní ve srovnání s klasickou operační technikou a hlavně netoxické ve srovnání se skleroterapií [10]. Vedlejšími nežádoucími účinky jsou především neselektivní poškození okolních tkání, perforace žíly, změny barvy kůže a bolestivost.
Image 1. Vlnová délka laserů Fig. 1: Laser wavelengths 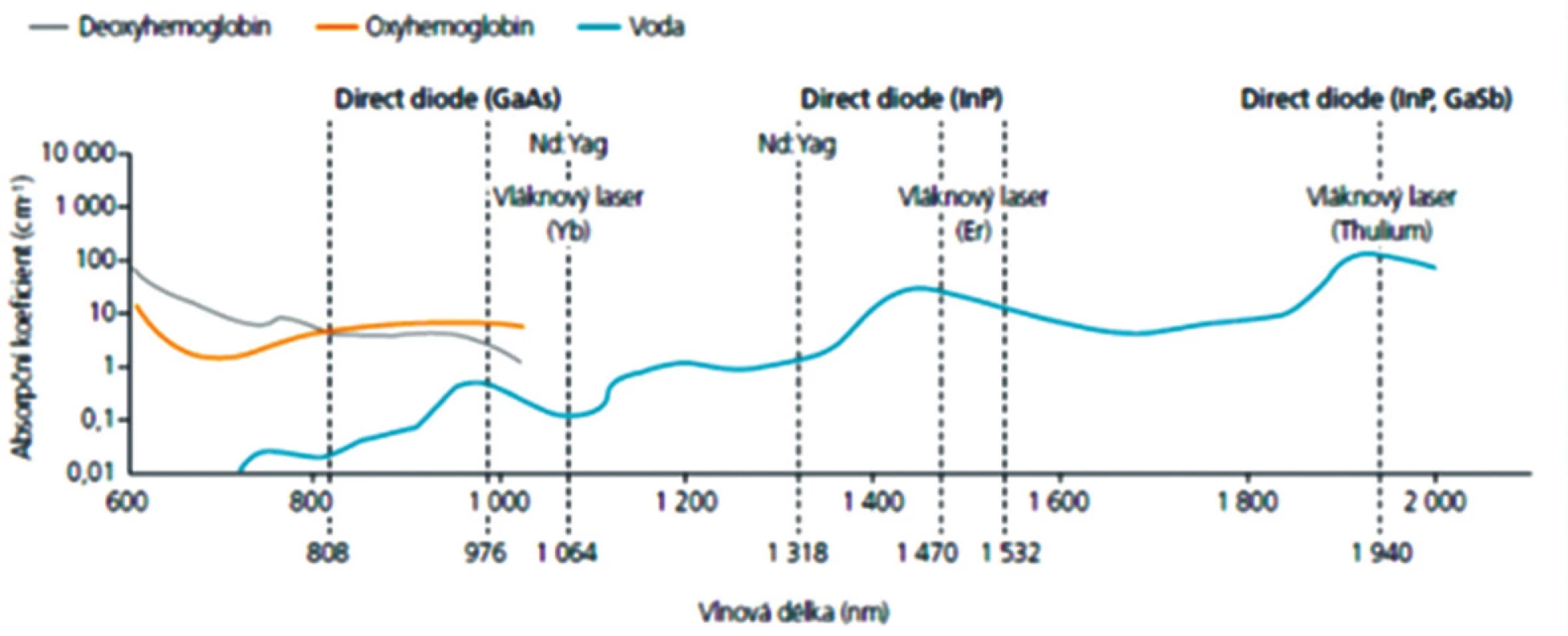
Image 2. Histologický preparát uzávěru žíly po 4 týdnech laserem Fig. 2: Histology specimen following the vein closure after 4 weeks of laser therapy 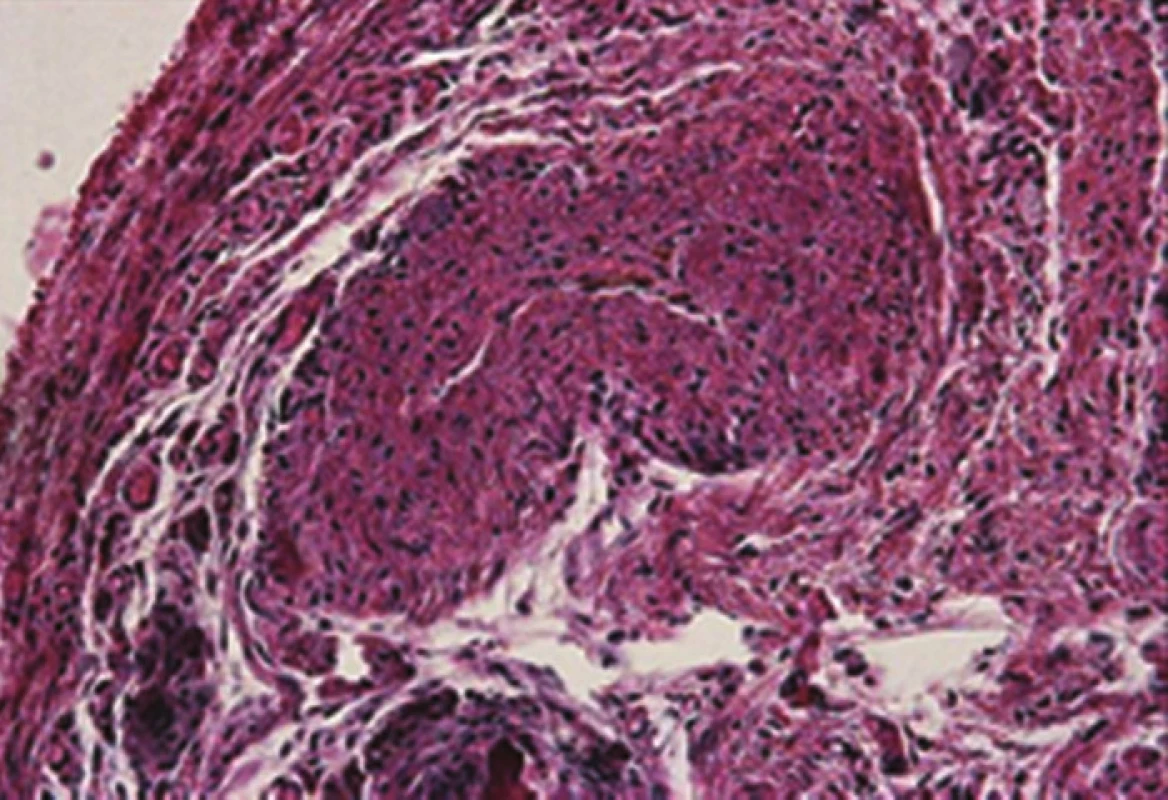
Radiofrekvenční ablace – systém nabízí též endovenózní minimálně invazivní alternativu strippingu. Kontrolovaného uzavření žíly se dosahuje pomocí radiofrekvenční energie a odporového zahřátí cévní stěny na 120°C. To způsobí destrukci endotelu žíly a její uzavření dvěma základními mechanismy: zmenšením průměru žíly a fibrózní přeměnou. Při použití FAST katétru lze uzavřít žílu v délce 7 cm za 20 sekund. Jedná se o ambulantní výkon, případně tzv. jednodenní chirurgii. Výkon lze provádět i v lokální anestezii, ale vždy jen pod ultrazvukovou kontrolou [11]. Jednoduchý, softwarově kontrolovaný generátor reguluje výkon tak, aby udržel cílovou teplotu. Rychlost zpětného tahu katétru je dán zvukovým signálem po dosažení patřičné teploty v ošetřované žíle, což je velmi příjemné pro operujícího lékaře, neboť nemusí počítat množství joulů, které je nutné aplikovat k uzavření žíly, jako je tomu při aplikaci laseru.
Další termoablační metodou léčby varixů dostupnou na našem trhu je RFITT (radiofrequency - induced thermal therapy; Celon, Olympus). Tento systém byl do klinické praxe zaveden v roce 2006. K obliteraci žíly se používá bipolární elektroda. Systém velmi spolehlivě pracuje u žil s průsvitem do 1,5 cm, poté narůstá riziko rekanalizace. Vzhledem k flexibilitě jej lze použít i v situacích, kdy ošetřovaná žíla vykazuje jisté známky tortuozity.
U výše popsaných termoablačních metod platí zásada provádět operaci pod ultrazvukovou kontrolou v tumescentní anestezii. Roztok lokálního anestetika se pod ultrazvukovou kontrolou aplikuje do celé délky kompartmentu, v němž je žíla uložena. Při užití těchto technik není prováděna krosektomie. Do lumina ošetřované žíly je zaveden katétr, jeho konec je umístěn 1,5 cm od místa refluxu v oblasti saféno-femorální junkce, resp. safénopopliteální. Správná poloha konce katétru je kontrolována ultrazvukem a energie z generátoru je katétrem postupně aplikována po celé délce nedostatečné žíly, čímž je dosaženo fibrózní retrakce žíly a následné její obliterace. Obecně však platí, že příliš vinutá žíla se obtížně sonduje. V těchto případech je nutno elektrodu zavést z více punkcí. V současné době jsou již dostupné střednědobé výsledky operovaných nemocných s jasně prokázanou účinností těchto metod.
Zcela nová technika léčby varikozity dolní končetiny využívá teplou vodní páru, ale jsou známy zatím je krátkodobé výsledky. Obdobná situace je i u endovenózní aplikace tkáňového lepidla. Obě poslední zmiňované metody se provádějí v ambulantních centrech, pod ultrazvukovou kontrolou bez nutnosti tumescentní anestezie. Výsledky léčby u obou metod jsou známy jen krátkodobé na malém počtu nemocných.
Materiál
V roce 2004–2013 bylo na I. chirurgické klinice LF MU a FN u sv. Anny operováno 1307 pacientů s primární varikozitou dolních končetin. Z tohoto souboru bylo 36 % mužů, 64 % žen, průměrný věk nemocných byl 49,78 (16–71 let). Vena saphena parva byla operována v 18 %, v. saphena magna v 71 %, VSAA, insuficietní perforátory v 11 %. Každý pacient před zákrokem má vyšetření žilního systému duplexní sonografií s určením míst žilního refluxu, délky žíly a její šíře (Obr. 3). Jen takto provedená vyšetření a zákroky minimalizují rekurenci varixů. Hodnoceno bylo 68 pacientů (71 končetin) v rozmezí 36–60 měsíců po ošetření endovenózní ablací laserem VSM a 62 pacientů po léčbě VSM RFA. Rozdíl mezi skupinami byl v délce operačního zákroku, kratší operační čas je u metody RFA po zavedení FAST katétru. Rozdílná byla i délka pracovní neschopnosti a výskyt bolestí po výkonu. Obě skupiny pacientů vykazovaly duplexem ověřenou okluzi ošetřených žil po 36–60 měsících v 90,4 % u laseru, resp. 91,9 % u RFA. Průměr žíly byl 7,2 mm (4,1–16 mm). Přídatná ošetření varikózních větví VSM byla provedena většinou v průběhu operace. Okluze žíly byla prokázána již po 8 týdnech od operace. V souboru sledovaných pacientů byly zaznamenány sporadické komplikace. Parestézie se vyskytly v 7,04 %. Bodové popálení kůže u prvního stupně s následnou barevnou změnou bylo zjištěno u 12,67 % pacientů. Byli to všichni pacienti z období 2005–2007, kdy se ještě nepoužívala tumescentní anestezie. Po jejím zavedení došlo k rapidnímu snížení poškození kůže. Ve sledovaném souboru nebyla zaznamenána plicní embolizace. K selhání metody došlo po pěti letech po ošetření varikozity laserem u 7 nemocných, stejně i v pěti případech po RFA. Dva pacienti zatím byli ošetření sklerotizací a u pěti nemocných jsme přistoupili k chirurgické léčbě. Měli jsme možnost získat materiál k histologickému vyšetření. Jednalo se o žíly ošetřené RFA, resp. laserem. Pomocí tohoto zákroku byla pod ultrazvukovou kontrolou uzavřena v.saphena magna v rozsahu od třísla po kolenní kloub. Po 5 letech došlo k rekanalizaci žíly v celém rozsahu v úseku na stehně. Rekanalizovaný úsek VSM byl odebrán při chirurgickém výkonu a podroben vyšetření pomocí světelné mikroskopie. Tkáňové bločky byly fixovány 10% roztokem formalinu a byly zality do parafinu. Tkáňové bločky byly krájeny pomocí rotačního mikrotomu a jednotlivé řezy byly barveny orceinem a metodou podle van Giesona. Stěna rekanalizované žíly měla obvyklou strukturu. Detaily žil po aplikaci laseru i RFA ukazují rozličnou reakci tunica interna a tunica media (Obr. 4–7). Po aplikaci laseru je tunica intima tenká, na rozdíl od tunica media, kdežto po aplikaci RFA je ztluštělá více tunica intima než tunica media. Odlišná reakce žilní stěny je pravděpodobně způsobena rozdílnou teplotou, která je aplikována na endotel ošetřované žíly.
Image 3. Detailní sonografické vyšetření, šipka označuje distální bod insuficience VSM Fig. 3: Detailed sonographic examination, the arrow points at the distal point of GSV insufficiency 
Image 4. Detail žíly ošetřené laserem Příčný řez, do lumina cévy vybíhá typická žilní chlopeň (šipka). Stěna žíly je místy v oblasti tunica media (+) polštářovitě ztluštělá. Barvení orceinem, zvětšení 10x5. Fig. 4: Detail of vein treated with laser Cross-section, typical venous valve protrudes into the vessel lumen (arrow). The venous wall is, sporadically in the area of tunica media (+), pillow-like thickened. Dyed with orcein, magnification 10x5. 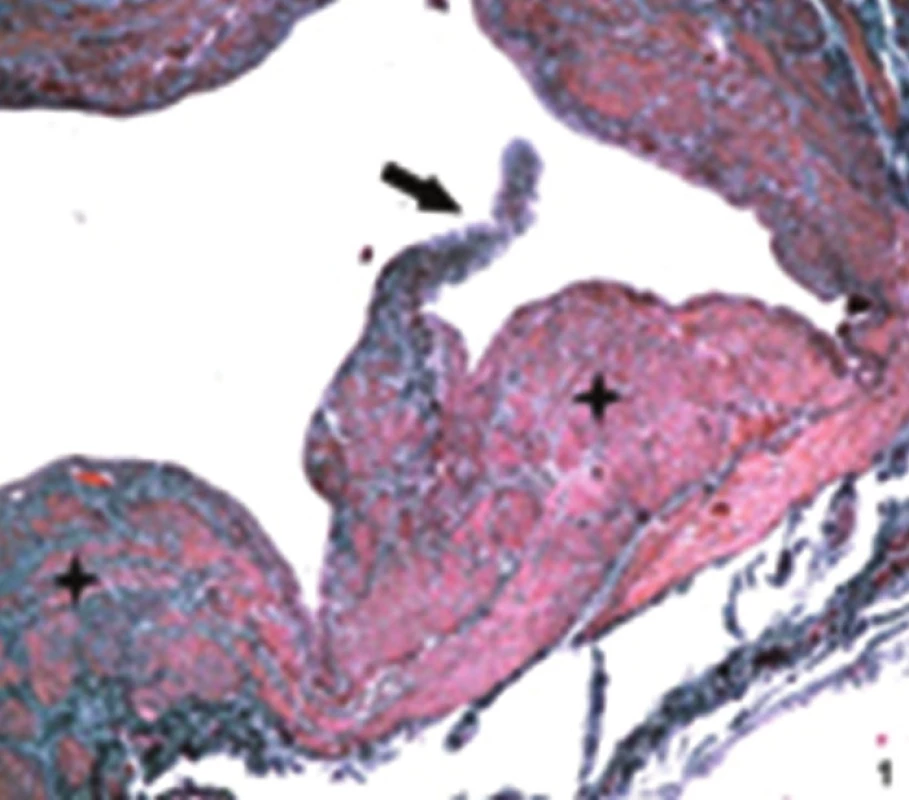
Image 5. Detail stěny žíly ošetřené laserem Stěna je polštářovitě ztluštělá. Zesílená tunica media (med). Tunica int. (int) je od tunica media oddělena zřetelnou vrstvou elastického vaziva (šipky). Barvení orceinem, zvětšení 10x20. Fig. 5: Detail of the vein treated with laser Thickening of the tunica media (med). Tunica int. (int) is separated from the tunica media by a clearly visible elastic fibrous tissue layer (arrows). Dyed with orcein, magnification 10x20. 
Image 6. Detail šikmého průřezu žilou po ošetření RFA Cévu v celém rozsahu vyplňuje vazivově změněný trombus (+). Tunika intima (int) i media (med) jsou značně ztluštělé. Barvení orceinem. Zvětšení 10x5. Detail trombu s angiogenezií. Barvení Van Gieson. Zvětšení 10x40. Fig. 6: Detail of oblique cross-section of vein following RFA treatment The whole scope of the vessel is filled by thrombus changed into connective tissue (+). Tunica intima (int) and media (med) thickened significantly. Dyed with orcein, margnification 10x5. Detail of the thrombus, blood clot is here and there with angioneogenesis. Dyed by Van Gieson, magnification 10x40. 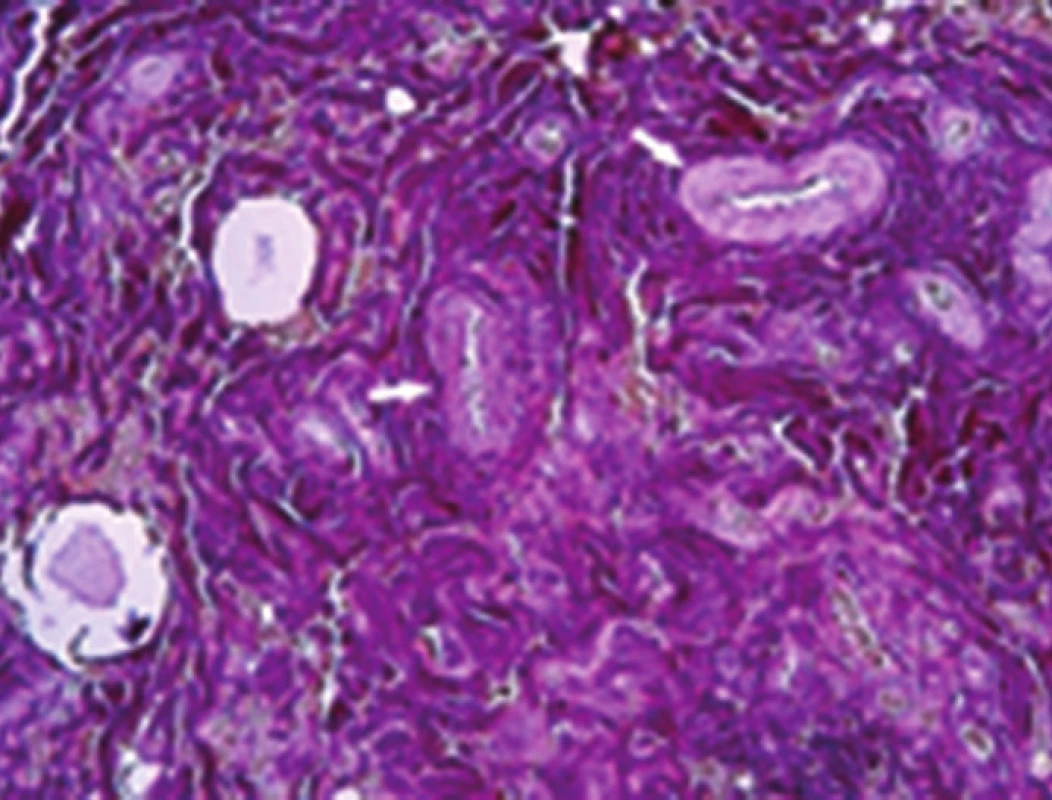
Image 7. Detail šikmého průřezu žilou po ošetření RFA Cévu v celém rozsahu vyplňuje vazivově změněný trombus (+). Tunika intima (int) i media (med) jsou značně ztluštělé. Barvení orceinem. Zvětšení 10x5. Detail trombu s angiogenezií. Barvení Van Gieson. Zvětšení 10x40. Fig. 6: Detail of oblique cross-section of vein following RFA treatment The whole scope of the vessel is filled by thrombus changed into connective tissue (+). Tunica intima (int) and media (med) thickened significantly. Dyed with orcein, margnification 10x5. Detail of the thrombus, blood clot is here and there with angioneogenesis. Dyed by Van Gieson, magnification 10x40. 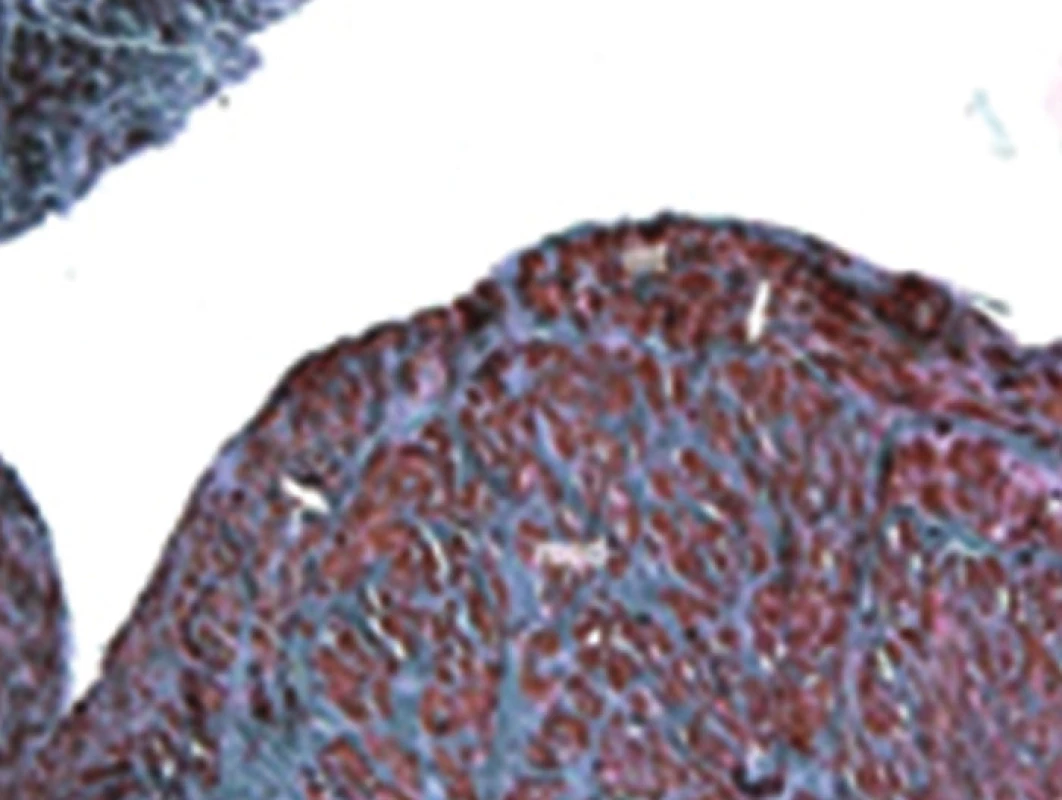
Diskuze
Absolutní kontraindikace u termoablačních zákroků není stanovena, ale relativní ano. Jedná se o předchozí výkony na VSM, resp. VSP, koagulopatie, jaterní onemocnění limitující použití lokálních anestetik, těhotenství, laktace. Prevence trombembolické choroby je doporučena u rizikových nemocných. Riziko vzniku pooperační trombózy je ale obecně nízké, je to dáno krátkým operačním výkonem v lokální anestezii, časnou mobilizací a nošením kompresivních punčoch.
Komplikace po laserové operaci byly hodnoceny v mezinárodní studii, kde bylo zahrnuto 3696 nemocných. Pacienti udávali parestezie ve 3 %, tromboflebitida byla zjištěna u 1,87 % nemocných, 0,46 % respondentů mělo termické poškození kůže a trombóza hlubokého žilního řečiště byla prokázána v 0,27 %. Pouze jeden pacient měl plicní embolizaci. Pacienti s nedostatečnou VSP a následným jejím ošetřením laserem vykazují incidenci pooperačního poranění surálního nervu v 1,3 %, tromboflebitida byla prokázána ve 3,5 %, jiné žádné vážné komplikace jsme nezaznamenali. Ani po léčbě metodou RFA systému nebyly žádně komplikace zaznamenány. Parestezie se vyskytují ve 3,2 %, tromboflebitida 0,8 %, pigmentace kůže ve 2 % v povodí VSM. Studie EVOLVes [12] porovnávala výsledky RFA systém a ligace VSM se strippingem VSM. Tato mezinárodní prospektivní studie prokázala statisticky významný rozdíl ve prospěch RFA systému v rychlejším návratu do práce, menších pooperačních bolesti než u pacientů po klasické operaci [13].
Hemodynamický efekt obou léčebných metod byl srovnatelný. Studie porovnávající účinnost RFA systému s laserovou operací varixů byla postavena tak, že jedna končetina nemocného byla ošetřena RFA a druhá laserem. Rozdíl mezi časnými komplikace obou metod byl minimální, ale uzavření žil bylo lepší pomocí RFA systému. Jiné studie uvádějí menší pooperační bolesti a termické poškození u pacientů po RFA. Randomizovaná studie porovnávala výsledky léčby rozdílných technik (stripping, RFA, laser, skleroterapie) u 580 končetin po jednom roce od výkonu. Všechny léčebné metody byly úspěšné. K selhání metody léčby po 12 měsících došlo ve větší míře u nemocných léčených skleroterapií. Pacienti po léčbě RFA a skleroterapii se prokazatelně rychleji navrátili po výkonu do plné aktivity a měli menší bolesti než pacienti léčeni laserem a strippingem [14].
Medicína v 21. století je založena na důkazech – evidence based medicine – EBM. Použití principů medicíny založené na důkazech je využití vedle osobní zkušenosti i zkušeností většiny lékařů v diagnostice a terapii jednoho konkrétního pacienta. Je to rozdíl oproti tradičnímu přístupu, který preferuje především individuální zkušenost. Nalezené důkazy mají určitou hierarchii, lékař by se měl vždy řídit tím důkazem, který je v hierarchii nejvýše. V květnu 2011 vyšly klinické doporučené postupy léčby varikózních žil dolních končetin vydané Evropskou společností pro cévní chirurgii. Jednoznačně jsou stanoveny postupy léčby varikozity v jednotlivých úsecích žilního řečiště [15,16]. V doporučení je uvedeno bezpečné a efektivní ošetření VSM pomocí endovenózní ablace jako 1B dle znalosti principů medicíny založené na důkazech, bylo prokázáno, že po takto provedeném výkonu je menší morbidita než u pacientů po klasické operaci, ke které byl přiřazen stupeň 2B.
Závěr
Minimálně invazivní metody léčby insuficience VSM získaly rostoucí popularitu v léčbě křečových žil nejen ve světě, ale i u nás. Endovenózní techniky v léčbě varixů více či méně nahrazují konvenční chirurgické zákroky zejména v nižších stadiích CVI. Výsledky námi operovaných pacientů jsou v současnosti střednědobé. Vlastní zkušenosti s těmito metodami máme dobré, je nutná znalost principu endovenózní terapie včetně peroperační sonografie. Je třeba vzít v úvahu možnost termického poškození okolních struktur, aplikovat dostatečné množství J/cm délky žíly, ale vyhnout se možnosti termického poškození okolních tkání včetně kůže. Pacienti uvádějí menší pooperační bolesti a také omezení fyzických aktivit oproti klasickému chirurgickému výkonu na povrchovém žilním řečišti.
Termoablace povrchového žilního řečiště jednoznačně změnila léčbu varixů, a co přijde dál?
Budoucnost je v nových přístrojích laseru, nových laserových radiálních vláknech, v novém typu radiofrekvenčního katétru a v užití kombinace všech dostupných technik.
Doc. MUDr. Lenka Veverková, Ph.D.
I. chirurgická klinika LF MU a FN u sv. Anny v Brně
Pekařská 53
602 00 Brno
e-mail: lvever@med.muni.cz
Sources
1. Evans CJ, Fowkes FG, Ruckley CV, Lee AJ. Prevalence of varicose veins and chronic venous insufficiency in men and women in the general population: Edinburgh Vein Study. J Epidemiol Community Health 1999;53 : 149–153.
2. Kurz X, Kahn SR, Abenhaim L, et al. Chronic venous disorders of the leg: epidemiology, outcomes, diagnosis and management. Summary of an evidence based report of the VEINES task force. Venous Insufficiency Epidemiologic and Economic Studies. Int Angiol 1999;18 : 83–102.
3. Brand FN, Dannenberg AL, Abbott RD, Kannel WB. The epidemiology of varicose veins: the Framingham Study. Am J Prev Med 1988;4 : 96–101.
4. Krajíček M, Peregrin J, Roček M, Šebesta P. Chirurgická a intervenční léčba cévních onemocnění, Praha, Grada 2007; 1285.
5. Perrin M, et al. Presentation of the patient with recurrent varices after surgery (REVAS) J Vasc Surg 2006;43 : 327–334.
6. MacKenzie RK, Paisley A, Allan PL, Lee AJ, Ruckley CV, et al. The effect of long saphenous vein stripping on quality of life. J Vasc Surg 2002;35 : 1197–1203.
7. Navarro L, Min RJ, Bone C. Endovenous laser: a new minimally invasive method of treatment for varicose veins – preliminary observations using an 810 nm diode laser. Dermatol Surg 2001;27 : 117–122.
8. Kašpar S. Endovenózní laserová ablace varixů dolních končetin. Postgraduální medicína 2013;15 : 149–152.
9. Merchant RF, Pichot O. Closure Study Group. Long-term outcomes of endovenous radiofrequency obliteration of saphenous reflux as a treatment for superficial venous insufficiency. J Vasc Surg 2005;42 : 502–509.
10. Darwood RJ, Gough MJ. Endovenous laser treatment for uncomplicated varicose veins. Phlebology 2009;24(Suppl 1):50–61.
11. Proebstle TM, Alm J, Gockeritz O, et al. Three-year European follow-up of endovenous radiofrequency-powered segmental thermal ablation of the great saphenous vein with or without treatment of calf varicosities. J Vasc Surg 2011;54 : 146–152.
12. Lurie F, Creton D, Eklof B, Kabnick LS, Kistner RL, et al. Prospective randomized study of endovenous radiofrequency obliteration (closure procedure) versus ligation and stripping in a selected patient population (EVOLVeS Study). J Vasc Surg 2003; 38 : 207–214.
13. Wright AP, Berridge DC, Scott DJ. Return to work following varicose vein surgery: influence of type of operation, employment and social status. Eur J Vasc Endovasc Surg 2006;31 : 553–557.
14. Rasmussen LH, Lawaetz M, Bjoern L, Vennits B, Blemings A, et al. Randomized clinical trial comparing endovenous laser ablation, radiofrequency ablation, foam sclerotherapy and surgical stripping for greatsaphenous varicose veins. British Journal of Surgery 2011;98 : 1079–1087.
15. Roger M. Greenhalgh, Vascular and endovascular consessus Up data Journal of Vascular surgery 2011;suplement: 353–372
16. Eklof B, Perrin M. Randomised controled trials comparing endovenous thermal and chemical ablation, CX, Vascular and and endovascular challenges update, Biba Medical Ltd., London UK 2013;402–405.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2014 Issue 2-
All articles in this issue
- Deset let endovenózní ablace varixů, úspěchy, neúspěchy a budoucnost
- Transarteriální chemoembolizace pomocí „drug eluting beads“ (TACE DEB) u nemocných s radikálně neodstranitelným hepatocelulárním karcinomem (HCC)
- Problematika klostridiové kolitidy na chirurgickém pracovišti
- Využití acelulárních biologických xenotransplantátů v lokální léčbě Lyellova syndromu
- Využití telemetrického monitorování intrakraniálního tlaku v diferenciální diagnostice idiopatické nitrolební hypertenze – kazuistika
- Problematika stanovení bezpečných resekčních okrajů u karcinomu rekta
- Problematika stanovení bezpečných resekčních okrajů u nádorů parenchymatózních orgánů
- Problematika stanovení bezpečných resekčních okrajů patologem v mamární onkochirurgii
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Problematika stanovení bezpečných resekčních okrajů u nádorů parenchymatózních orgánů
- Problematika stanovení bezpečných resekčních okrajů u karcinomu rekta
- Problematika stanovení bezpečných resekčních okrajů patologem v mamární onkochirurgii
- Problematika klostridiové kolitidy na chirurgickém pracovišti
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career



