-
Medical journals
- Career
Imunoglobulin G4 pozitivní cholangitida
Authors: Petr Dítě; L. Husová; Z. Lukáš; Marie Přecechtělová; S. Štěpánková
Authors‘ workplace: Interní hepatogastroenterologická klinika Lékařské fakulty MU a FN Brno, pracoviště Bohunice, přednosta prof. MUDr. Jan Lata, CSc. 1; Ústav patologie Lékařské fakulty MU a FN Brno, pracoviště Bohunice, přednosta doc. MUDr. Josef Feit, CSc. 2
Published in: Vnitř Lék 2010; 56(8): 824-826
Category: Case Reports
Overview
Autoimunitně asociovaná IgG4 cholangitida patří mezi nové jednotky nemocí jater a biliárního stromu a patří do skupiny tzv. IgG4 pozitivních stavů. Přestože prognóza onemocnění není zcela jasná, není tento typ sklerotizující cholangitidy spojován s karcinomem. Klinická a laboratorní data se poněkud liší od nálezů při klasické primární sklerotizující cholangitidě a především vysoká hladina IgG4 a hyperbilirubinemie podporují diagnózu autoimunitně indukované nemoci. Onemocnění oproti klasické primární sklerotizující cholangitidě není spojeno se vznikem malignity, efektním lékem jsou steroidy. Při relapsu nemoci je možnou alternativou kombinace steroidů s azatioprinem. Výsledný efekt terapie steroidy patří mezi diagnózu podporující kritéria. Na tuto nemoc je třeba pomýšlet všude tam, kde máme podezření na sklerotizující cholangitidu primární a jsou přitom přítomny autoimunitní aberace anebo jiné autoimunitně indukované nemoci. Zatím stálé chybí dlouhodobá sledování těchto nemocných, a proto studie na větších souborech jsou jistě žádoucí.
Klíčová slova:
imunoglubulin G4 – sklerotizující cholangitida – autoimunitní stavyÚvod
V roce 1963 byly Bartholomewem et al [1] popsány první dva případy primární sklerotizující cholangitidy ve spojení se změnami morfologie pankreatu. Mezi roky 1963 a 2006 bylo zveřejněno celkem 215 publikací s tematikou IASC (Immunoglobulin Associated Sclerosing Cholangitis), označené v poslední době jako IAC – Immunoglobulin Associated Cholangitis, a bylo potvrzeno, že se nemoc velice často vyskytuje ve spojení s autoimunitní formou pankreatitidy [2].
IAC postihuje v Evropě asi 2krát častěji muže než ženy, což je do určité míry paradox, protože obecně autoimunitní nemoci jsou častěji diagnostikovány právě u žen [3]. V Japonsku byla získána podobná data, ukazující, že mužské pohlaví u nemocných s IAC bylo zastoupeno v rozmezí 62–70 % [4].
Mezi diagnostické metody IAC patří metody radiodiagnostické, histologické vyšetření biopsií jater a samozřejmě kritéria sérologická. Avšak velice jednoduše lze definovat IAC jako chorobu charakterizovanou biliárními strikturami, vysokou sérovou hladinou IgG4 a především pozitivní odpovědí na steroidní léčbu [5]. Lokalizace striktur bývá často v oblasti jaterního hilu [3,6]. IAC není obvykle spojena se současným nálezem nespecifických zánětů střevních [7].
Klinický obraz nemoci je variabilní, avšak obstrukční ikterus patří mezi příznaky standardní – asi v 75 % všech případů [8], což neplatí pro „klasickou“ sklerotizující cholangitidu (PSC). Vzhledem k lokalizaci striktur biliárního stromu v oblasti jaterního hilu je v některých případech velmi nesnadná diferenciální diagnostika IAC a cholangiokarcinomu [9].
V biochemických vyšetřeních bývá hladina bilirubinemie a alkalické fosfatázy významně vyšší, než tomu bývá u primární sklerotizující cholangitidy. Konečně vysoká, až abundantní sérová hladina IgG4 je zvláště specifickým nálezem u osob s IAC [10,11].
V našem sdělení uvádíme poprvé v České republice popsanou formu auto-imunitně asociované IgG4 cholangitidy.
Popis případu
19letý muž byl přijat pro nejasné bolesti břicha, známky hepatopatie, nechutenství, zvětšených lymfatických uzlin v břiše a s váhovým úbytkem.
V rodinné anamnéze uvedl, že se jeho matka léčí jako autoimunitní forma tyreoiditidy, otec evidován s idiopatickou trombocytopenií, mladší bratr je zdravý.
Vlastní potíže trvaly v době přijetí na naše pracoviště přibližně 6 měsíců. Začátek potíží byl velmi pozvolný, ale intenzita poměrně rychle narůstala a subjektivně zvláště intenzivními se staly epigastrální bolesti. V regionální nemocnici, dle bydliště nemocného, byla provedena řada vyšetření, včetně CT, MRI břicha, HIDA test, gastroskopie s odběrem vzorku na přítomnost Helicobacter pylori a vyšetření imunologické. Při CT vyšetření v oblasti jaterního hilu byla popsána lymfadenopatie. Biochemicky bilirubinemie hraniční – 19,6 μmol/l, alkalická fosfatáza zvýšena – 6,82 μkat/l, CRP až 129,3 mg/l. Ve spádové nemocnici proveden ultrazvuk břicha, kde nebyla popsána žádná významnější patologie. V krevním obraze nejasná normocytární anémie – hemoglobin 127,0 g/l, hematokrit 0,376, objem erytrocytu 83,5 fl/l, absolutní eozinofilie. Nápadnou byla hypoproteinemie 54,6 g/l, CA 19–9 elevováno na 102,0, zvýšení IgG až na 29,49 g/l.
Gastroskopický nález v normě, biopsie sliznice žaludku prokazuje fokální změny mírně až středně těžké aktivní gastritidy. Helicobacter pylori negativní.
Vyloučena byla Wilsonova choroba a porfyrie. Negativním bylo rovněž vyšetření infekčních hepatitid a přítomnost chlamydií.
CT vyšetření prokazuje zvětšení lymfatických uzlin jaterního hilu, není však přítomna dilatace biliárního stromu, což prokazuje i MRI. Není dilatován pankreatický vývod a není prokazatelný ložiskový proces v oblasti jaterního hilu a hlavy pankreatu.
Po přijetí na naše oddělení provedeno 2. čtení nálezu CT a MRI a nález byl ve shodě s popisy vyšetření z oblastní nemocnice. Provedena jaterní biopsie a nález uzavřen jako sklerotizující cholangitida s podezřením na autoimunitní onemocnění (nestejnoměrná infiltrace lymfoplazmocyty, v některých portálních traktech infiltrát prostupuje limitující ploténku, zejména kolem větších vývodů, které jsou ložiskově regresivně změněné, na příčných řezech typické vazivovité cibulovité formace) (obr. 1).
Image 1. Jaterní biopsie – uzavřeno jako sklerotizující cholangitida s podezřením na autoimunitní onemocnění (nestejnoměrná infiltrace lymfoplazmocyty, v některých portálních traktech infiltrát prostupuje limitující ploténku, zejména kolem větších vývodů, které jsou ložiskově regresivně změněné, na příčných řezech typické vazivovité cibulovité formace). 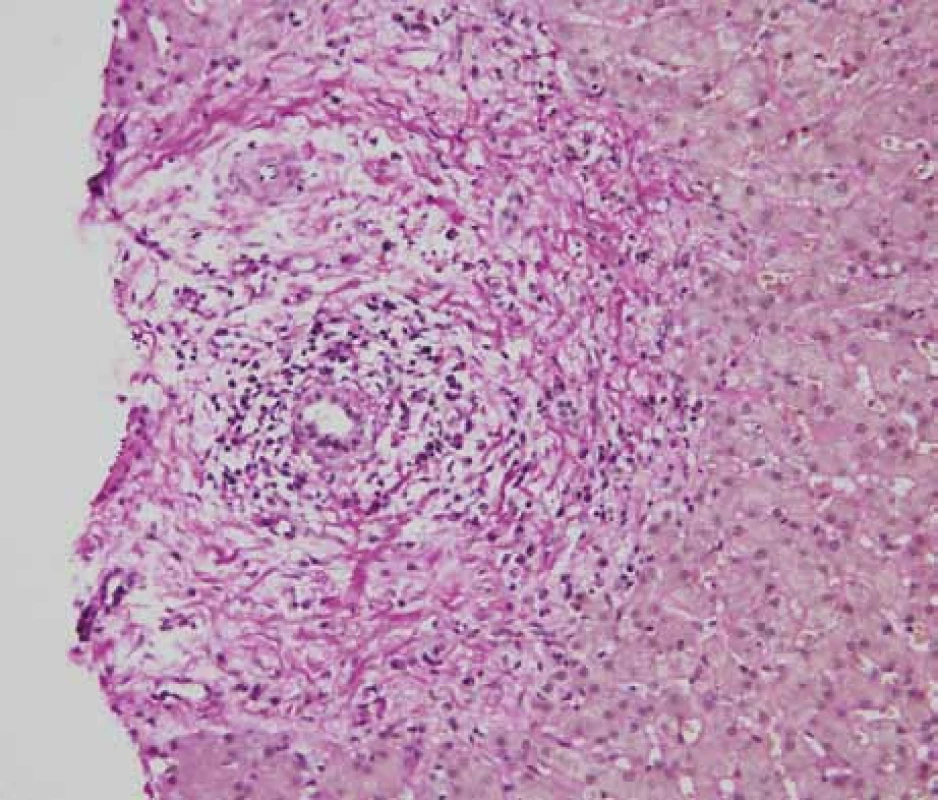
Imunologickým vyšetřením prokázána silná pozitivita La (SS/B) – 19,0 U/ml – a hraniční hodnota α1-antitrypsinu 2,16 g/l.
Sérová hladina IgG4 několikanásobně zvýšena proti normě – 815,0 mg/l.
Onemocnění uzavřeno jako autoimunitně asociovaná cholangitida IgG4 pozitivní a nasazen po dobu 7 dnů Solu-medrol v dávce 60 mg s postupným sni-žováním o 10 mg každý 3. den, nakonecpřeveden na Prednison v dávce 30 mg denně. Tato dávka byla snižována 5 mg každý týden až do plného vysazení steroidu.
Po skončení léčby je pacient klinicky zcela kompenzován, bez potíží, s normalizací biochemických a imunologických parametrů.
Diskuze
V popisu našeho případu byla splněna diagnostická kritéria IAC nálezem zvýšené hodnoty IgG a zvláště vysoké hladiny IgG4, která několikanásobně převyšuje normu, a morfologicky diagnózu potvrdil histologický obraz sklerotizující cholangitidy. Průkaz zvětšených hilových uzlin v játrech, stejně jako lymfodenopatie žaludeční, patří do obrazu onemocnění. Nebylo nalezeno rozšíření průsvitu extra - a intrahepatických žlučových cest při vyšetření MRI/MRC endosonograficky a při vyšetření CT. Nebyla prokázána autoimunitní pankreatitida, která jinak může toto onemocnění provázet. Stejně tak v době vyšetření nebyl přítomen ikterus. Zvýšená hodnota CA 19-9 patří mezi možné nálezy u osob s IAC [12]. Posledním diagnózu podporujícím markrem je jednoznačná klinická a laboratorní odpověď na léčbu steroidy, zatímco osoby s klasickou sklerotizující cholangitidou mohou profitovat z nasazení steroidů spíše výjimečně [13].
Morfologický obraz u našeho nemocného se sklerotizující cholangitidou je charakteristickým pro tzv. 1. typ – nebo také sklerotizující cholangitidu autoimunitního typu (A SC-A), kdy změny jsou vyjádřeny v oblasti ductus choledochus až po jaterní hilus, na rozdíl od typu B, označeného jako sklertiozující cholangitida s jaterním zánětlivým pseudotumorem, označeným jako typ SC-hepatic IP.
Stále však existují velmi omezená data o prognóze osob s IAC, stejně jakoo možných recidivách symptomů po vysazení steroidů. Dosud nebyl pozorován výskyt cholangiokarcinomu u osob s IAC, na rozdíl od PSC. V literatuře je popsán pouze 1 případ selhání jater u nemocného s IAC, který musel být řešen akutní jaterní transplantací [14].
Je nepochybné, že nová forma autoimunitně asociované cholangitidy IgG4 je z klinického pohledu významnou formou onemocněním jater a biliárních cest [15]. Její léčba se odlišuje od klasické PSC [16,17], a proto je nutno především na toto onemocnění v praxi pomýšlet. Pacienty je třeba trvale dispenzarizovat i vzhledem k možné rekurenci nemoci po vysazení steroidů a jejich nejasnému dlouhodobému osudu.
Doručeno do redakce: 6. 1. 2010
Přijato po recenzi: 11. 3. 2010
prof. MUDr. Petr Dítě, DrSc.
www.fnbrno.cz
e‑mail: pdite@med.muni.cz
Sources
1. Bartholomew G, Cain JC, Woolner LB et al. Sclerosing cholangitis: its possible association with Riedél’s struma and fibrous retroperitonitis. Report of two case. N Engl J Med 1963; 269 : 8–12.
2. Chari ST, Smyrk TC, Levy MJ et al. Diagnosis of autoimmune pancreatitis: the Mayo Clinic experience. Clin Gastroenterol Hepatol 2006; 4 : 1010–1016.
3. van Buuren HR, Vleggaar FP, Willemien Erkelens G et al. Autoimmune pancreatocholangitis: a series of ten patients. Scand J Gastroenterol Suppl 2006; 243 : 70–78.
4. Takikawa H, Takamori Y, Tanaka A et al. Analysis of 388 cases of primary sclerosing cholangitis in Japan: Presence of a subgroup without pancreatic involvement in older patients. Hepatol Res 2004; 29 : 153–159.
5. Björnsson E, Chari ST, Smyrk T et al. Immunoglobulin IgG4 associated cholangitis: description of an emerging clinical entity based on review of the literature. Hepatology 2007; 45 : 1547–1554.
6. Hamano H, Kawa S, Uehara T et al. Immunoglobulin G4‑related lymphoplasmatic sclerosing cholangitis that mimics infiltrating hilar cholangiocarcinoma: part of a spectrum of autoimmune pancreatitis? Gastrointest Endosc 2005; 62 : 152–157.
7. Sood GK, Vij JC, Mohapatra JR et al. Primary sclerosing cholangitis with chronic pancreatitis. Indian Clin Gastroenterol 1999; 9 : 309–310.
8. Nakazawa T, Ohara H, Sano H et al. Clinical differences between primary sclerosing cholangitis and sclerosing cholangitis with autoimmune pancreatitis. Pancreas 2005; 30 : 20–25.
9. ZenY, Harada K, Sasaki M et al. IgG4‑related sclerosing cholangitis with and without hepatic inflammatory pseudotumor, and sclerosing pancreatitis‑associated sclerosing cholangitis: do they belong to a spectrum of sclerosing pancreatitis? Am J Surg Pathol 2004; 28 : 1193–1203.
10. Kamisawa T, Nakajima H, Egawa N et al. IgG4-related sclerosing disease incorporating sclerosing pancreatitis, cholangitis, sialadenitis and retroperitoneal fibrosis with lymphadenopathy. Pancreatology 2006; 6 : 132–137.
11. Mendes FD, Jorgensen R, Keach J et al. Elevated serum IgG4 concentration in patients with primary sclerosing cholangitis. Am J Gastroenterol 2006; 101 : 2070–2075.
12. Björnsson E, Kilander A, Olsson R. CA 19-9 and CEA are unreliable markers for cholangiocarcinoma in patients with primary sclerosing cholangitis. Liver 1999; 19 : 501–508.
13. Erkelens GW, Vleggaar FP, Lesterhuis W et al. Sclerosing pancreato-cholangitis responsive to steroid therapy. Lancet 1999; 354 : 43–44.
14. Stathopoulos G, Nourmand AD, Blackstone M et al. Rapidly progressive sclerosing cholangitis following surgical treatment of pancreatic pseudotumor. J Clin Gastroenterol 1995; 21 : 143–148.
15. Uehara T, Hamano H, Kawa S et al. Distinct clinicopathological entity “autoimmune pancreatitis‑associated sclerosing cholangitis”. Pathol Int 2005; 55 : 405–411.
16. Kuroiwa T, Suda T, Takahashi T et al. Bile duct involvement in a case of autoimmune pancreatitis successfully treated with an oral steroid. Dig Dis Sci 2002; 47 : 1810–1816.
17. Kyokane K, Ichihara T, Horisawa M et al. Successful treatment of primary sclerosing cholangitis with cyclosporine and corticosteroids. Hepatogastroenterology 1994; 41 : 449–452.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2010 Issue 8-
All articles in this issue
- Komplexní léčba kardiovaskulárního rizika. Zaměřeno na telmisartan
- Charakteristiky a osud pacientov s akútnym srdcovým zlyhávaním v aktuálnej klinickej praxi
- Anémie při chronickém srdečním selhání
- Terapie implantabilními kardiovertery-defibrilátory (ICD) na prahu 3. tisíciletí
- Význam fenofibrátu v liečbe aterogénnej dyslipoproteinémie
- Fibrilace síní v době katétrové ablace
- Rychlost aortální pulzové vlny u nemocných s metabolickým syndromem a hypertenzí léčených sartany
- Transplantace srdce – minulost, současnost a výhled do budoucna
- Zmeny hladín NT‑proBNP u pacientov s fibriláciou predsiení v závislosti od srdcového zlyhávania
- Primární lymfomy centrálního nervového systému
- Péče o nemocné na umělé plicní ventilaci z pohledu lékaře internisty
- Úspěšná léčba angiomatózy thalidomidem a interferonem α. Popis pěti případů a přehled léčby angiomatózy a proliferujících hemangiomů
- Imunoglobulin G4 pozitivní cholangitida
- Rizikový profil hypertonika
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Péče o nemocné na umělé plicní ventilaci z pohledu lékaře internisty
- Terapie implantabilními kardiovertery-defibrilátory (ICD) na prahu 3. tisíciletí
- Anémie při chronickém srdečním selhání
- Zmeny hladín NT‑proBNP u pacientov s fibriláciou predsiení v závislosti od srdcového zlyhávania
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

