-
Medical journals
- Career
Prevence a časný záchyt cévních komplikací diabetu
Authors: F. Saudek; P. Bouček
Authors‘ workplace: Ředitel: doc. MUDr. Jan Malý, CSc. ; Institut klinické a experimentální medicíny, Praha ; Přednosta: prof. MUDr. Terezie Pelikánová, DrSc. ; Centrum diabetologie ; Přednosta: doc. MUDr. F. Saudek, DrSc. ; Klinika diabetologie
Published in: Prakt. Lék. 2008; 88(4): 188-194
Category: Reviews
Overview
Diabetes mellitus je vážným globálním zdravotně-ekonomickým problémem, a to zejména v důsledku výskytu pozdních orgánových komplikací. Mikrovaskulární komplikace, retinopatie, nefropatie a neuropatie jsou specifickými důsledky dlouhodobého průběhu diabetu. Riziko vzniku a rozvoje makrovaskulárních komplikací, ischemické choroby srdeční a aterosklerózy mozkových a periferních tepen je u osob s diabetem značně zvýšeno, a tyto komplikace představují hlavní příčiny úmrtí diabetických pacientů. V rozvinutých zemích jsou pokročilé komplikace diabetu i nejdůležitějšími příčinami vzniku získané slepoty, chronického selhání ledvin a netraumatických amputací dolních končetin. Riziko vzniku mikro - a makrovaskulárních komplikací diabetu a jejich fatálního vyústění může být velmi významně sníženo pomocí systematického uplatnění preventivně-léčebných opatření a skríningu jejich počátečních forem. Od zjištění diabetu je nezbytné usilovat o optimální metabolickou kompenzaci, dobrou kontrolu krevního tlaku a lipidového metabolismu. Zejména u diabetu 2. typu se prokázal jako mimořádně efektivní multifaktoriální přístup k prevenci komplikací. Kontrolovanými studiemi byla prokázána účinnost řady sekundárně preventivních opatření v iniciálních i pokročilejších stadiích komplikací (užití laserové fotokoagulace u retinopatie, ACE-inhibitorů a sartanů i dalších antihypertenziv u nefropatie, profylaktické diabetické obuvi u neuropatie aj.). Primárně a sekundárně preventivní opatření tak musí být široce dostupná a důsledně implementována v primární i specializované péči o všechny nemocné s diabetem.
Klíčová slova:
diabetes mellitus, vaskulární komplikace, prevence, diabetická nefropatie, diabetická retinopatie, syndrom diabetické nohy.Úvod
Diabetes mellitus představuje jeden z nejdůležitějších zdravotnických problémů 21. století. Postihuje již více než 7 % obyvatel České republiky a jeho prevalence stale stoupá (1, 2). Ve většině případů se jedná o diabetes mellitus 2. typu (> 91%), jehož výskyt se prudce zvyšuje ve stáří, ale roste také počet osob s diabetem 1. typu, kteří tímto onemocněním trpí většinou od dětství či mládí. Hlavním důvodem rostoucí prevalence diabetu je kumulace rizikových faktorů, z nichž některé jsou dědičné, ale řadu z nich, jako obezitu a nedostatek pohybu, by bylo možné ovlivnit.
Zatímco diabetes 1. typu je ve většině případů vyvolán autoimunitním zánikem inzulín produkujících beta-buněk pankreatu (3), příčinou diabetu 2. typu je zpravidla inzulínová rezistence v kombinaci s relativně a později někdy i absolutně nedostatečnou inzulínovou sekrecí (4). V obou případech vzniká hyperglykémie, která má za následek řadu přímých i nepřímých metabolických pochodů, jež při dlouhodobém trvání vedou ke vzniku pozdních orgánových komplikací diabetu. Tyto komplikace se zpravidla dělí na mikrovaskulární a makrovaskulární.
Mikrovaskulární komplikace jako retinopatie, nefropatie a neuropatie mají specifickou patogenezi a vyskytují se prakticky pouze při diabetu.
Makrovaskulární komplikace, mezi něž patří zejména ischemická choroba srdeční a periferní ateroskleróza, se vyskytují také v ostatní populaci, ale při diabetu se vyskytují častěji, v mladším věku a mohou mít odlišný průběh. Další komplikace, zejména syndrom diabetické nohy, vznikají kombinací více faktorů. Formální rozdělení mikro a makrovaskulární komplikací diabetu ukazuje tabulka 1.
Table 1. Cévní komplikace diabetu 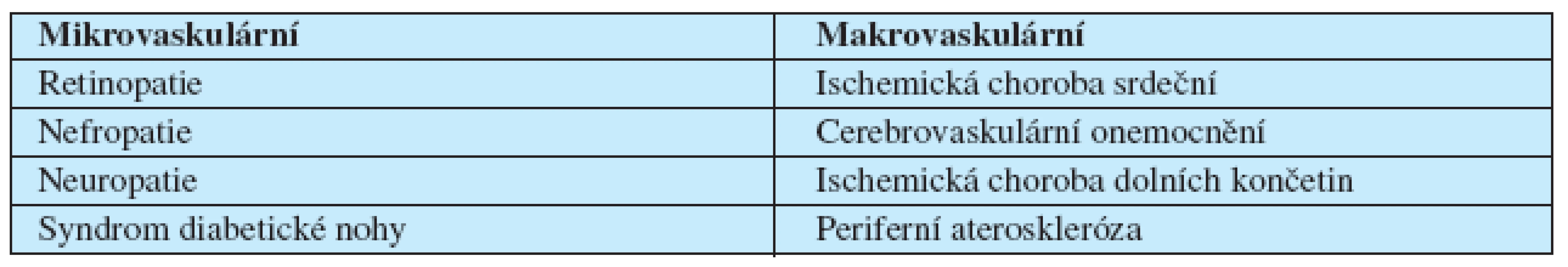
I když přesná patogeneze samotného diabetu ani jeho komplikací není známa, řada experimentálních i klinických studií ukázala, že rozvoji těžkých forem komplikací diabetu lze předcházet nebo alespoň jejich rozvoj oddálit či zpomalit. To ovšem vyžaduje, aby současné znalosti byly důsledně přenášeny do každodenní praxe praktických lékařů, diabetologů a spe-cialistů pečujících o diabetické pacienty a aby s důležitostí těchto postupů byli seznámeni samotní pacienti. Z velké části se jedná o relativně ekonomické postupy, které ve svém důsledku mohou ušetřit excesivní náklady na léčbu rozvinutých komplikací. Podle výpočtů ve studii CODE-2, provedené v 8 západoevropských zemích, činily náklady spojené s péčí o pacienty s komplikacemi diabetu 3x více, než péče o diabetické pacienty bez komplikací (5).
ČR se sice řadí k zemím s dlouhodobou tradicí a dobrou organizací diabetologické péče, ale navzdory tomu jsou stále některá terapeutická opatření opomíjena z důvodu nedostatečné informovanosti i nedostatečné ekonomické podpory a naopak jindy jsou používány postupy, jejichž účinnost není vědecky prokázána. Tento přehled si klade za cíl uvést prokazatelně prospěšná doporučení jak rozvoji vaskulárních komplikací předcházet či jejich postup alespoň zpomalit.
Patofyziologie
Patogeneze komplikací diabetu není dosud dostatečně objasněna a nepochybně se na ní kromě diabetu podílejí také dědičné vlohy a další rizikové faktory. Základním spojujícím faktorem je dlouhodobě zvýšená hladina krevní glukózy, která vstupuje do buněk a startuje abnormální biochemické pochody, a to zejména v endoteliálních buňkách v celém organismu, v neuronech a Schwannových buňkách v nervové tkáni a v mesangiálních buňkách ledvin. Lokálně se uvolňují růstové faktory a signální molekuly, které působí hemodynamické změny a stimulují produkci abnormální mezibuněčné hmoty, která se obtížně degraduje a vede k poruše permeability bazálních membrán, jejich ztlušťování a ke skleróze intersticia.
Mezi nejdůležitější mechanismy vzniku tkáňového poškození patří glykace tkáňových bílkovin, oxidační stres, aktivace enzymu aldózo-reduktázy a aktivace diacylglycerol-proteinové kinázy C (6). Glykace proteinů vede nejprve k jejich reverzibilním a později ireverzibilním změnám, které narušují jejich strukturu a funkci. Tento proces je úměrný celkové expozici zvýšeným hodnotám glykémie (7). Oxidační stres je způsoben mitochondriální dysfunkcí a nadprodukcí superoxidů v elektronovém transportním řetězci (8). Aldózo-reduktáza je enzym, který přeměňuje nadbytečnou glukózu na sorbitol, což vede zejména v nervové tkáni k jeho akumulaci spolu s fruktózou, k poruše intracelulárního redox potenciálu a k toxic-ké-mu poškození (9). Hyperglykémií zposobená aktivace proteinové kinázy C vede k hromadní diacylglycerolů zejména v retinálních a endoteliálních buňkách, což zprostředkovaně přes růstové faktory stimuluje tvorbu extracelulární matrix a buněčnou proliferaci (10). Kromě toho, hyperglykémie vede ke zvýšené agregabilitě krevních destiček, snižuje fibrinolytickou aktivitu a zvyšuje krevní viskozitu (11). Tyto a ještě další faktory se vzájemně potencují a ve svém důsledku jsou příčinou diabetické vaskulopatie (obr. 1).
Image 1. Schéma hlavních faktorů podílejících se na vzniku komplikací diabetu 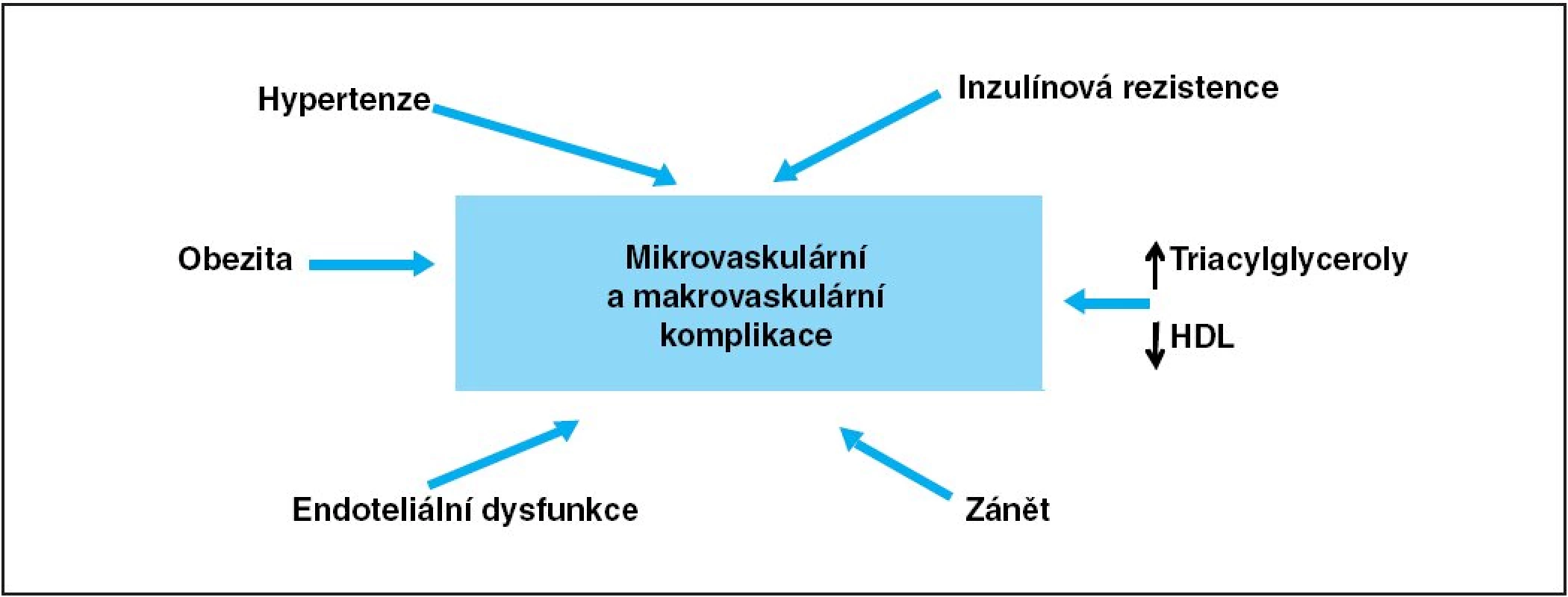
Moderní poznatky o patogenezi diabetických komplikací vedly k navržení terapeutických postupů, jež jsou přímo zaměřeny na inhibici některých klíčových pochodů uvedených výše. Ačkoliv některé z nich, jako například inhibice tvorby glykačních produktů, inhibice aldózo-reduktázy, inhibice proteinkinázy C či inhibice specifických růstových faktorů dospěly do stádia klinických studií, žádný z těchto postupů není dosud klinicky ověřený a nestal se zatím standardem léčby.
Epidemiologie komplikací diabetu
Pozdní komplikace diabetu jsou hlavní příčinou morbidity a mortality nemocných s diabetem, a náklady na jejich léčbu mnohonásobně převyšují cenu běžné léčby zaměřené na kompenzaci diabetu. Diabetes je nejčastější diagnózou pacientů podstupujících náhradu funkce ledvin a nejčastější příčinou slepoty či amputací končetin v dospělosti. U 739 000 statisticky evidovaných pacientů s diabetem v ČR v roce 2005 mělo celkem 192 000 osob (26 %) klinické známky diabetické retinopatie, nefropatie či syndrom diabetické nohy (2). Ještě více zarážející je údaj, že počet pacientů s komplikacemi diabetu při zlepšujících se terapeutických možnostech nejenže neklesá, ale dokonce stoupá (obr. 2).
Image 2. Prevalence vybraných komplikací diabetu v letech 2000–2006 v ČR. Převzato se souhlasem z citace [2]. ![Prevalence vybraných komplikací diabetu v letech 2000–2006 v ČR. Převzato se souhlasem z citace [2].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/49526245cca08f469b11a047dcb8fb0c.jpeg)
Proti ostatní populaci je očekávaná délka života u osob s diabetem asi o 5–10 let kratší. Hlavní příčinou úmrtí u obou typů diabetu je předčasně se manifestující ischemická choroba srdeční (12). Riziko mozkové mrtvice je zvýšené 3–4x (12, 13). Postižení velkých cév je u diabetických nemocných více difúzní a distálnější a je provázené mediokalcinózou. Kardiovaskulární příhody mají vážnější konsekvence a efekt revaskularizačních zákroků bývá kratší.
Mikroalbuminurie jako ukazatel renálního postižení se vyvine asi u 50 % osob s diabetem. Asi u 1/3 zůstává onemocnění stabilní, u 1/3 se mikroalbuminurie normalizuje a u další 1/3 progreduje do manifestní nefropatie a renálního selhání (14) Podle statistické ročenky České nefrologické společnosti z roku 2006 37 % a 29 % pacientů léčených hemodialýzou a peritoneální dialýzou mělo diabetes.
Diabetická retinopatie se v mírné formě rozvine u převážné většiny osob s diabetem a podle starších údajů až u 40–50 % z nich vedla k ohrožení zraku. Novější údaje ukazují, že incidence závažného ohrožení zraku se v posledních letech snižuje (15, 16), a to jak u diabetu 1., tak i 2. typu (17, 18). V ČR bylo v roce 2005 evidováno 2 169 nevidomých osob s diabetem (2).
Diabetická neuropatie se v určité formě vyvine až u 50 % diabetických nemocných a v případě diabetu 2. typu je často (podobně jako retinopatie) přítomna již v období klinické diagnózy. Těžká symptomatická forma se rozvine u 10–20 % (19). Neuropatie má také závažné orgánové důsledky a podílí se na vzniku syndromu diabetické nohy, postižení močového, pohlavního, gastrointestinálního a kardiovaskulárního ústrojí.
Na rozvoji mikro - i makrovaskulárních komplikací se nepochybně podílejí také vrozené dispozice. I když určitý význam byl zjištěn u řady kandidátních genů, zásadní genetické ukazatele nebyly dosud objeveny.
Ovlivnění hyperglykémie
Protože rozvoj komplikací diabetu výrazně závisí na stupni a délce trvání zvýšených hodnot glykémie, představuje snaha o dosažení normoglykémie základní preventivní i terapeutický přístup. Zatímco při zcela chybějící inzulínové sekreci u diabetu 1. typu se snažíme farmakologickou substitucí co nejvíce napodobit přirozenou sekreci inzulínu, která odpovídá dietnímu režimu a fyzické zátěži, u diabetu 2. typu je cílem především upravit porušenou účinnost a mobilizovat rezervu endogenního inzulínu, a teprve pokud toto nepostačuje, přikročit k inzulínové substituci.
Ukazuje se, že riziko rozvoje komplikací diabetu zaniká teprve při dlouhodobě prakticky normálních hodnotách glykémie (20, 21), uplatňuje se však již při pouhé poruše glukózové tolerance (22) a dále téměř exponenciálně stoupá se zhoršující se kontrolou diabetu. Limitujícím faktorem pro dosažení normálních hodnot je ovšem nebezpečí závažných hypoglykémií (23), a cílové hodnoty se proto zaměřují na určitý kompromis, jehož míra vychází z odhadu individuálního rizika a také schopností pacienta dodržovat léčebný režim.
I když kolísání glykémií hraje také nepochybně roli, uznávaným dlouhodobým ukazatelem vyrovnání diabetu je glykovaný hemoglobin. Studie DCCT u osob s diabetem 1. typu a studie UKPDS s diabetem 2. typu jednoznačně ukázaly, že diabetická retinopatie, neuropatie a nefropatie se méně často nově manifestují nebo méně postupují u osob s dlouhodobě nižšími hodnotami, přičemž není rozhodující, jakým způsobem je toho dosaženo (24, 25).
Standardem léčby se proto u diabetu 1. typu stala tzv. intenzifikovaná inzulínová léčba, která spočívá v důsledném zaškolení a motivaci pacienta, aby si na základě pravidelného měření glykémií minimálně 3x denně či s pomocí inzulínové pumpy aplikoval inzulín.
U diabetu 2. typu intenzifikovaný léčebný režim dnes znamená kromě důsledné edukace stupňovité uplatňování dietních a farmakologických postupů tak, aby se hodnoty glykovaného hemoglobinu pohybovaly v doporučeném rozmezí. Zároveň zpravidla zahrnuje také další postupy zaměřené na korekci ostatních rizik.
Ve studii DCCT trvající 7 let a zveřejněné v roce 1993 byli pacienti prospektivně rozděleni na skupinu léčenou konvenčně či intenzifikovaným inzulínovým režimem. Mikrovaskulární komplikace byly však méně časté a závažné ve skupině intenzivně léčené ještě 4–8 let po ukončení studie (26). Ukazuje se tedy, že důsledky pečlivé kontroly hyperglykémie přetrvávají a zlepšují prognózu pacientů.
Prokázat snížení rizika makrovaskulárních komplikací při zlepšené metabolické kontrole diabetu se v praxi ukázalo jako obtížnější, protože se v jejich patogenezi uplatňuje více dalších faktorů. Mortalita na kardiovaskulární onemocnění však byla jak ve studii DCCT, tak i UKPDS prokazatelně nižší než ve skupině léčené méně důsledně (21, 27).
Multifaktoriální přístup k prevenci komplikací
Udržení hladin krevního cukru co nejblíže normálním hodnotám má rozhodující význam pro dlouhodobou prognózu pacientů s diabetem 1. typu. Při diabetu 2. typu je však diabetická porucha zpravidla součástí širšího metabolického syndromu, který sám o sobě zahrnuje sklon k obezitě, hypertenzi a hyperlipoproteinémii a následně k aterosklerotickému postižení. Orgánové komplikace a zejména makrovaskulární postižení jsou často přítomny již v době klinické diagnózy diabetu. I když vliv dobrého glykemického vyrovnání na rozvoj mikrovaskulárních komplikací se rovněž podařilo prokázat, řada studií v nedávné době ukázala, že incidenci kardiovaskulárních a cerebrovaskulárních příhod a úmrtí z těchto příčin výrazně snižují zejména intervenční opatření na úrovni léčby hypertenze a hyperlipoproteinémie.
Hypertenze
Několik rozsáhlých prospektivních studií ukázalo, že intenzivní kontrola hypertenze snižuje incidenci kardiovaskulárních příhod. Ve studii UKPDS u osob s diabetem 2. typu (28) vedlo snížení systolického krevního tlaku o každých 10 mm Hg k poklesu rizika infarktu myokardu o 11 %, přičemž dolní hranici, při které by se efekt dalšího snížení již neprojevoval, nebylo možné stanovit (29).
Podobné zjištění přinesla i rozsáhlá Hypertension Optimal Treatment Study (HOT), ve které byli nemocní s diabetem významně zastoupeni (30). Samotný efekt snížení krevního tlaku se zdá být významnější než volba iniciálního antihypertenziva, i když z hlediska prevence mikroalbuminurie se jeví jako nejvýhodnější inhibitory angiotensin konvertujícího enzymu (ACE-I) (31), případně blokátory receptoru pro angiotensin II. U řady pacientů je ovšem nutné používat kombinaci 3 i více léků v relativně vysokých dávkách. Zjednodušeně lze shrnout, že pokud se vyvarujeme symptomatické hypotenze, je prognóza pacientů tím lepší, čím nižších hodnot krevního tlaku dosáhneme. Cílových hodnot (130/80) se sice někdy dosáhnout nepodaří, ale lékař by si měl být vědom, že právě kontrola krevního tlaku patří k nejvděčnějším opatřením, která prokazatelně prodlužují život diabetiků. Paleta vhodné antihypertenzivní léčby je v současné době rozsáhlá.
Hyperlipoproteinémie
Dyslipoproteinémie je zvláště častá při diabetu 2. typu. Typicky spočívá ve zvýšené hladině triacylglycerolů, snížené hladině HDL-cholesterolu a normální nebo jen málo zvýšené koncentraci LDL-cholesterolu. Za podmínek zvýšené hladiny triacylglycerolů jsou však partikule LDL-cholesterolu typicky malé a densní a jsou více náchylné k oxidaci, což spolu s jejich glykací při hyperglykémii zvyšuje jejich aterogenitu. Tento jev může být důležitý i při diabetu 1. typu, i když hladiny lipoproteinů nemusí být zvýšené.
V několika rozsáhlých studiích bylo potvrzeno, že příznivý efekt snížení hladiny LDL-cholesterolu pomocí statinů je u diabetických pacientů stejně důležitý jako u nemocných bez diabetu (32-38), a to jak v primární tak v sekundární intervenci pro cévní onemocnění. Absolutní redukce rizika je potom u pacientů s diabetem ještě podstatně větší, protože tyto osoby mají mnohem vyšší relativní riziko.
Podobně jako v případě léčby hypertenze se jako významné ukázalo každé snížení hodnot LDL-cholesterolu bez ohledu na výchozí hladiny. Léčba statiny se proto nyní doporučuje pro všechny nemocné s diabetem a zvýšeným rizikem kardiovaskulárních komplikací. Tzv. Collaborative Atorvastatin Diabetes Study (CARDS), provedená exkluzivně u osob s diabetem 2. typu bez dosud zjištěného vaskulárního onemocnění dokonce prokázala, že léčba relativně malou dávkou atorvastatinu (10 mg) vedla k redukci rizika vaskulárních příhod o 37 % a mrtvice dokonce o 48 %, přičemž v léčené skupině činila průměrná hladina LDL-cholesterolu 2 mmol/l (34).
Důležitým ukazatelem kardiovaskulárního rizika je také poměr celkového a HDL cholesterolu, který by se měl pokud možno nacházet pod hodnotou 4. Vyšší poměr je většinou provázen nízkými hodnotami HDL cholesterolu a zvýšenými hodnotami triacylglycerolů. Při úpravě této poruchy jsou kromě hypolipidemické léčby důležitá zvláště režimová opatření. Význam fibrátů pro redukci kardiovaskulárního rizika není zcela jasný (39). Dosažení optimální hodnoty triacylglycerolů pod 1,5 mmol/l je obtížné, nicméně doplnění terapie fibráty je považováno za vhodné při hodnotách nad 2,3 mmol/l. Terapie hypertriacylglycerolémie fenofibrátem dokonce vedla ke zpomalení rozvoje diabetické nefropatie a redukovala potřebu laserové terapie pro retinopatii (39, 40).
Význam multifaktoriálního přístupu k prevenci rozvoje diabetické vaskulopatie dobře ukazují výsledky studie Steno-2 u pacientů s diabetem 2. typu, v níž bylo 160 osob náhodně přiřazeno do skupiny léčené podle platných mezinárodních doporučení nebo do skupiny intenzivněji léčené. Intenzivnější přístup zahrnoval nejen snahu o lepší cílovou metabolickou kontrolu (glykovaný hemoglobin pod 6,5 % při normální hodnotě 6 %, celkový cholesterol pod 4,5 mmol/l, hladina triacylglycerolů pod 1,7 mmol/l), ale také intenzivnější snahu o úpravu pohybového a dietního režimu a přísnou kontrolu krevního tlaku (systolický a diastolický tlak pod 130 a 80 mm rtuti).
Přednost byla kladena použití blokátorů renin-angiotensinové systému a všichni nemocní v intenzivně léčené skupiny užívali kyselinu acetylsalicylovou. Po průměrné době sledování 7,8 roků se podařilo u skupiny intenzivně léčené snížit výskyt nefatálních kardiovaskulárních příhod. V následném observačním období po dobu 5,5 let se ale navíc podařilo prokázat signifikantně snížené relativní riziko úmrtí (0,53 oproti 1), přičemž relativní riziko úmrtí z kardiovaskulárních příčin bylo ještě nižší (0,43). I když cílových metabolických hodnot se ani v intenzivně léčené skupině zdaleka nepodařilo dosáhnout, snížené bylo také relativní riziko rozvoje nedostatečnosti ledvin a nutnosti fotokoagulační léčby diabetické retinopatie (41). Pochopitelnou součásti léčebného režimu byla eliminace kouření, které jednoznačně představuje důležitý modifikovatelný rizikový faktor. Hlavní prokázané rizikové faktory pro vznik komplikací diabetu, které je možné modifikovat léčbou, shrnuje tabulka 2.
Table 2. Rizikové faktory pro vznik komplikací diabetu a hodnoty cílových ukazatelů 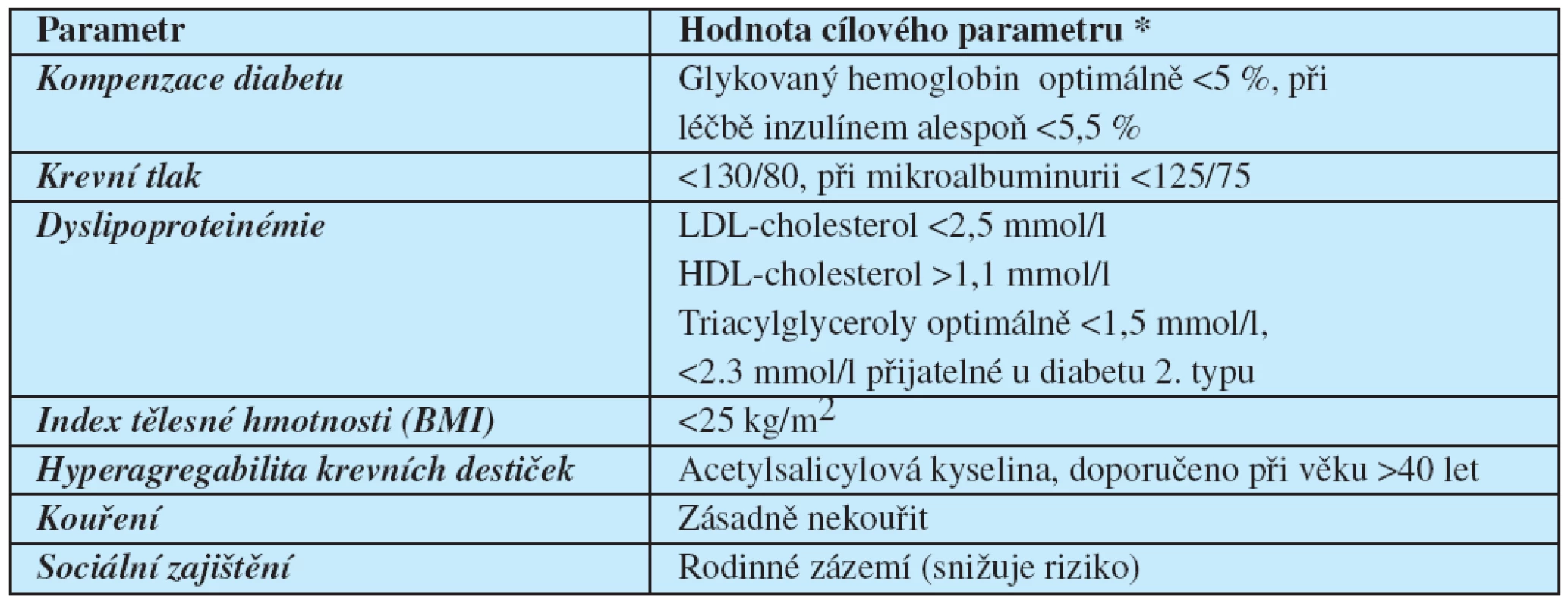
* S pfiihlédnutím k citacím [50] a [51]
Primární a sekundární prevence jednotlivých komplikací diabetu
Diabetická retinopatie
Jako diabetická retinopatie (DR) je označováno specifické postižení sítnice v důsledku diabetu, který však může ovlivňovat i některá další oční onemocnění vyskytující se i u osob bez diabetu, například urychluje tvorbu šedého zákalu (katarakty). Po 20 letech trvání diabetu jsou některou z forem diabetické retinopatie postiženi téměř všichni nemocní s diabetem 1. typu a 60 % nemocných s diabe-tem 2. typu. Pokročilá stadia diabetické retinopatie jsou dnes v rozvinutých zemích hlavní příčinou vzniku získané slepoty.
Hlavními rizikovými faktory pro vznik DR jsou délka trvání diabetu, úroveň metabolické kompenzace, hypertenze, hyperlipidémie a přítomnost diabetické nefropatie. U žen je rizikovým obdobím vzniku a zhoršování DR i těhotenství.
V praxi nejčastěji používaná klasifikace se opírá o oftalmoskopický nález a dělí DR na prostou (neproliferativní) a proliferativní. U prosté DR se abnormality (mikroaneurysmata, tečkovité a plošné hemoragie, flebopatie, intraretinální mikrovaskulární abnormality – IRMA) omezují na vlastní sítnici.
U proliferativní DR dochází v odpovědi na rozsáhlejší intraretinální kapilární uzávěry k ischémii sítnice a následné cévní novotvorbě s prorůstáním novotvořené fibrovaskulární tkáně z povrchu sítnice do oblasti sklivce. Komplikacemi proliferativní DR jsou preretinální nebo sklivcová krvácení, odchlípení sítnice, novotvorba cév v oblasti duhovky a glaukom. Samostatný problém ohrožující zrakovou ostrost zejména u nemocných s diabetem 2. typu představuje klinicky signifikantní makulární edém v rámci diabetické makulopatie.
K základním opatřením v prevenci vzniku a progrese DR patří zejména udržování optimální metabolické kompenzace diabetu a korekce hypertenze (účinnost naopak nebyla prokázána u žádné formy podpůrné medikamentózní léčby DR!). Současně je třeba u všech nemocných s diabetem provádět pravidelný oftalmologický skrínink zaměřený na včasný záchyt zrak ohrožujících forem DR (pokročilá neproliferativní DR, proliferativní DR, klinicky signifikantní makulární edém). Všichni nemocní s diabetem by měli být dispenzarizováni oftalmologem a vyšetřeni minimálně 1x ročně v arteficiální mydriáze, v závislosti na stupni DR i častěji (1x za 3–6 měsíců).
Hlavním opatřením v sekundární prevenci DR je laserová fotokoagulace, jejíž forma a rozsah (fokální, panretinální) je určován stadiem a závažností postižení. V případě vysoce rizikových forem proliferativní DR vede panretinální fotokoagulační léčba k redukci výskytu závažného omezení zraku o 50 % (42, 43). Ve studii ETDRS (43) se snížil při včasném užití panretinální fotokoagulace u proliferativní retinopatie výskyt praktické slepoty po 5 letech o více než 90 %.
Laserová fotokoagulace je metodou volby i v definovaných případech makulárního edému (44) a časného normoglykemického zhoršení DR, která jsou popisována v některých případech rychlého zlepšení metabolické kompenzace diabetu. Některé komplikace proliferativních forem DR řeší metody vitreoretinální chirurgie, především pars plana vitrektomie, která je používána k odstraňování sklivcových krvácení a fibroproliferativní tkáně, k přiložení odchlípené sítnice a zacelení retinálních trhlin. Z hlediska zachování zrakové ostrosti je výhodné provádět časné vitrektomie zejména u nemocných s diabetem 1. typu a závažným sklivcovým krvácením (45).
Diabetická nefropatie
Diabetická nefropatie (DNF) je ve vyspělých zemích hlavní příčinou chronického selhání ledvin. Mezi nemocnými, kteří jsou v těchto zemích včetně České republiky léčeni některou z forem dialýzy (hemodialýza nebo peritoneální dialýza), tvoří pacienti s diabetem nejpočetnější skupinu. Při rozvoji DNF dochází u nemocných také k zhoršení metabolického vyrovnání diabetu a urychlení vývoje dalších diabetických komplikací, včetně diabetické retinopatie a neuropatie. Postižení ledvin se snižováním renální funkce je i významným rizikovým faktorem pro vznik aterosklerotických komplikací, které jsou odpovědné za vysokou mortalitu nemocných s nefropatií.
V etiopatogenezi DNF se nejspíše uplatňují již dříve popsané patobiochemické pochody, které se odvíjejí od dlouhodobé hyperglykémie. Zcela mimořádný význam při vzniku a zejména rozvoji nefropatie však mají hemodynamické faktory, především zvýšení glomerulárního a systémového tlaku. Ve fázi manifestní nefropatie tak nekorigovaná arteriální hypertenze vede až k dramaticky rychle postupujícímu zhoršování renální funkce.
U nemocných s diabetem 1. typu, jehož počátek je provázen výraznými projevy, lze dobře sledovat průběh jednotlivých klinických stadií. Naopak diabetes mellitus 2. typu je nezřídka diagnostikován až po dlouhém inaparentním průběhu již ve fázi incipientní nebo dokonce manifestní nefropatie. Rovněž charakter hypertenze se u obou typů odlišuje. Zatímco u typu 1 jde o většinou o typickou hypertenzi sekundární, následující až po vzniku nefropatie, u diabetu 2. typu se hypertenze často vyskytuje jako esenciální již dlouho před vznikem prvních klinických projevů nefropatie.
Klinický průběh DNF lze rozdělit do několika stádií. Prvním často ještě reverzibilním projevem incipientní nefropatie je mikroalbuminurie, tedy zvýšené vylučování albuminu do moči, které je nutno prokázat specifickými metodami. Po několikaletém období přechází mikroalbu-minurie do klinické proteinurie (≥ 0,5 g/24 hodin), která spolu s hypertenzí a nastupujícím poklesem renální funkce charakterizuje stadium manifestní nefropatie (tabulka 3). Klesající funkce ledvin vede ke vzniku renální insuficience přecházející nakonec do stadia chronického selhání ledvin s potřebou náhrady jejich funkce.
Table 3. Stadia diabetické nefropatie dle vývoje poruch výdeje albuminu (proteinu) do moči (podle doporučení Americké diabetologické asociace (52) 
Prevence DNF se stejně jako prevence ostatních mikrovaskulárních komplikací diabetu musí opírat o dlouhodobé zajištění optimální metabolické kompenzace s hodnotami glykémie co možná nejblíže normálnímu rozmezí. V podmínkách diabetu 1. typu je tak nezbytná intenzifikovaná inzulínová terapie vícedenními dávkami inzulínu nebo s použitím inzulínové pumpy při současných častých kontrolách hladiny glykémie nemocným (self-monitoring).
U diabetu 2. typu se aktuálně významně rozšiřují možnosti léčby zaváděním nových perorálních antibiotik či jejich kombinací. Se zvyšujícím se povědomím významu metabolické kompenzace také zákonitě roste podíl nemocných s diabetem 2. typu léčených inzulínem.
Již ve fázi mikroalbuminurie je nutno zahájit antihypertenzivní terapii preparáty ovlivňujícími systém renin-angiotensin, tedy ACE-inhibitory nebo AT1-blokátory (43, 46, 47). Používat se mají maximální tolerované dávky s cílem zcela normalizovat krevní tlak a dosáhnout snížení nebo dokonce normalizaci albuminurie. Ve fázi klinické proteinurie jsou cílové hodnoty krevního tlaku pod 125/75 mm Hg, k jejichž dosažení je již obvykle nezbytná kombinační léčba. Vzhledem ke sklonu k retenci sodíku jsou u diabetických pacientů mimořádně výhodnými léky do kombinací diuretika. Účinnost terapie lze dále zvýšit přidáním kalciových blokátorů a později i preparátů z dalších tříd antihypertenziv. Výsledky léčby je nutno hodnotit klinickými a laboratorními (proteinurie) kontrolami v pravidelných obvykle dvou - až maximálně tříměsíčních intervalech. Významnou roli mohou sehrát i vlastní kontroly krevního tlaku nemocným v domácím prostředí.
Od fáze pokročilé renální insuficience (kreatinin ≥ 200 μμmol/l) je nutná dispenzarizace nemocného nefrologem, který zajistí včasnou přípravu pro náhradu funkce ledvin (dialýza, transplantace ledviny). Preventivní a léčebná opatření v jednotlivých stadiích nefropatie shrnuje tabulka 4.
Table 4. Doporučená nefro- a kardioprotektivní opatření a cíle u nemocných s diabetickou nefropatií (podle citace 53) 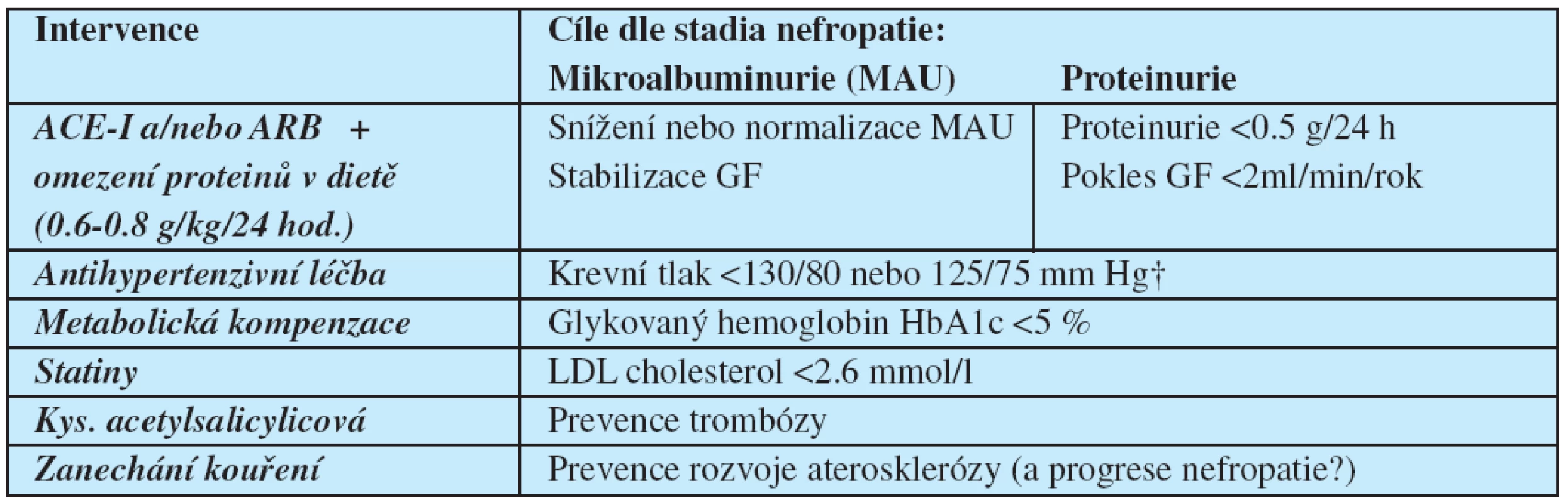
† proteinurie >1g/24 hod. Diabetická neuropatie
Diabetická neuropatie (DN) postihuje 30–50 % nemocných s diabetem a je nejčastější formou neuropatie v rozvinutých zemích. Zahrnuje řadu klinických projevů, které se obvykle dělí na fokální a symetrické, z nichž se zdaleka nejčastěji vyskytuje distální symetrická neuropatie (tabulka 5).
Table 5. Dělení diabetické periferní neuropatie 
Nervové poškození v důsledku dlouhodobé hyperglykémie je zprostředkováno řadou vzájemně souvisejících patogenetických mechanismů, které vedou k snížení aktivity Na+, K+ - ATPázy a vazokonstrikci s poklesem krevního průtoku endoneuriem a hypoxií nervu. Tyto změny vedou iniciálně snížení rychlosti nervového vedení a v další fázi k demyelinizaci a ztrátě axonů.
Nejzávažnějšími klinickými důsledky diabetické neuropatie jsou poruchy čití, které obvykle v kombinaci s dalšími faktory (cévní změny, deformity nohou) mohou vést až ke vzniku ulcerací, gangrén a terminálně k amputacím na dolních končetinách. Zdrojem značného utrpení pro nemocné bývají úporné, často obtížně ovlivnitelné, převážně noční bolesti, které se mohou s deficity čití kombinovat. Méně často, většinou u nemocných ve věku nad 50 let a s delším trváním diabetu, se vyskytují fokální neuropatie s postižením okohybných nervů nebo typu proximální neuropatie (diabetická amyotrofie) dolních končetin či úžinových syndromů.
Ke klinickým projevům pokročilé neuropatie v oblasti autonomního nervového systému patří ortostatická hypotenze, diabetická gastroparéza a průjmy, neuropatický měchýř či erektilní poruchy a anhidróza dolních končetin.
Odhaduje se, že lze účinnou prevencí zabránit vzniku až 80 % diabetických nožních ulcerací a defektů. Optimální dlouhodobá metabolická kompenzace diabetu a včasná identifikace rizikových nemocných s periferní neuropatií tak představují základní opatření dispenzární péče o diabetické nemocné. Kromě anamnézy symptomů jsou pro rutinní ambulantní praxi doporučovány jednoduché skríningové metody, například testování taktilního čití pomocí Semmes-Weinsteinových monofilament, nylonových vláken, jejichž ohyb při doteku způsobuje definovaný tlak na podložku (10g u standardně používaného vlákna 5.07). K přesnější kvantifikaci vibračního čití lze využít graduovanou ladičku nebo měření prahu vnímání vibrací pomocí elektrických vibrometrů (Biothesiometer, Neurothesiometer). Vibrace hlavice přístroje jsou úměrné nastavené voltáži a hodnota vibračního prahu > 25 V svědčí pro závažné postižení s vysokým rizikem vzniku diabetických ulcerací. V praxi využitelná vyšetření periferní neuropatie udává tabulka 6.
Table 6. Skríningová vyšetření diabetické neuropatie 
Zatímco patogeneticky zaměřené prostředky pro léčbu diabetické neuropatie zatím nejsou k dispozici, řada klinických studií prokázala účinnost různých preparátů pro symptomatickou terapii neuropatické bolesti a orgánových projevů autonomní neuropatie.
Syndrom diabetické nohy
Syndrom diabetické nohy je definován jako ulcerace nebo destrukce tkání na nohou u osob s diabetem spojená s infekcí, neuropatií a s různým stupněm ischemické choroby dolních končetin (48). V patogenezi rozvinutého onemocnění se uplatňují především periferní i autonomní neuropatie a ischemická choroba dolních končetin, které ve svém důsledku vedou k nedostatečnému prokrvení, nevyrovnaným lokálním tlakům, porušené kloubní mobilitě a deformitám, ale uplatňují se také změny mikroangiopatické a důležitý je efekt kouření. Ze zevních vyvolávajících příčin jsou nejdůležitější otlaky od nesprávné obuvi, drobné úrazy, ragády a plísňové infekce, jež se stávají vstupní branou bakteriální infekce.
Zatímco léčba rozvinutých forem onemocnění spadá do kompetence specialistů (podiatrie, ortopedie, cévní chirurgie, specializovaná centra), úkolem praktických lékařů a diabetologů je prevence a včasné rozpoznání osob s vysokým rizikem rozvoje klinických forem. Mezi klasické rizikové faktory patří neuropatie, ischémie dolních končetin, přítomnost deformit a lokální infekce. Odhalit tyto faktory pomáhá pravidelné skríningové vyšetření, které by mělo u osob bez dosud rozvinutých komplikací být provedena alespoň 1x ročně. Součásti tohoto vyšetření udává tabulka 7.
Table 7. Skríningová vyšetření v prevenci syndromu diabetické nohy 
Stav dolních končetin by měl být kontrolován při každé návštěvě pacienta v ordinaci. Kromě toho, pravidelná edukace diabetiků by měla zahrnovat poučení o prevenci syndromu diabetické nohy lékařem nebo erudovanou diabetologickou sestrou. Při odhalení zvýšeného rizika vzniku syndromu diabetické nohy či při prodromálních příznacích by měl být pacient vyšetřen ve specializované podiatrické ambulanci. Průkaz přítomnosti významného stupně neuropatie je indikací k edukačním a preventivním opatřením směřujících k snížení rizika vzniku ulcerací, především předpisu profylaktické diabetické obuvi či odstraňování mozolů a nožních deformit. Řádně prováděná prevence a léčba iniciálních stádií výrazným způsobem sníží riziko rozvoje ulcerací a zvláště progrese do pokročilejších stádií (49).
Závěr
Různé formy cévních komplikace diabetu se často sdružují a vzájemně potencují. I když vlohy pro jejich rozvoj jsou značně individuální, rozhodující význam pro jejich vznik a rozvoj mají úroveň metabolické kompenzace diabetické poruchy a délka trvání diabetu. Rozvoj vaskulárních komplikací zhoršují zejména hypertenze, hyperlipoproteinémie a kouření.
Riziko cévních komplikací podstatně snižují intenzivní léčba hyperglykémie s terapeutickým cílem blízkým normálním hodnotám, cílená léčba hypertenze a multifaktoriálně zaměřená prevence a léčba všech kardiovaskulárních rizikových faktorů. Časná detekce orgánových komplikací a jejich systematický skrínink dovolují včasné zahájení terapeutických opatření, která významně snižují výskyt konečných stádií orgánového postižení. Systematický multifaktoriální přístup je sice časově i finančně náročný, ale vyplatí se jak z hlediska udržení kvality života, tak z hlediska snížení nákladů na léčbu již rozvinutých těžkých komplikací diabetu.
Doc. MUDr. František Saudek, DrSc.
Klinika diabetologie
Centra diabetologie IKEM
Vídeňská 1958/9
141 00 Praha 4
E-mail: frsa@medicon.cz
Sources
1. ÚZIS. Péče o nemocné s cukrovkou. Praha: ÚZIS ČR 2006.
2. ÚZIS. Péče o nemocné cukrovkou 2006 [on line]. 2007-10-22. [cit. 2008-04-11] Dostupné z WWW: http://www.uzis.cz/article.php?article=682&order=&sort=&mnu_id=5100.
3. Ichinose, K., Kawasaki, E.Eguchi, K. Recent advancement of understanding pathogenesis of type 1 diabetes and potential relevance to diabetic nephropathy. Am. J. Nephrol. 2007, 27(6), p. 554-564.
4. Unger, R.H. Reinventing type 2 diabetes: pathogenesis, treatment, and prevention. JAMA 2008, 299(10), p. 1185-1187.
5. Massi-Benedetti, M. The cost of diabetes Type II in Europe: the CODE-2 Study. Diabetologia 2002, 45(7), p. S1-4.
6. Schrijvers, B.F., De Vriese, A.S., Flyvbjerg, A. From hyperglycemia to diabetic kidney disease: the role of metabolic, hemodynamic, intracellular factors and growth factors/cytokines. Endocr. Rev. 2004, 25(6), p. 971-1010.
7. Singh, R., Barden, A., Mori, T., et al. Advanced glycation end-products: a review. Diabetologia 2001, 44(2), p. 129-146.
8. Brownlee, M. The pathobiology of diabetic complications: a unifying mechanism. Diabetes 2005, 54(6), p. 1615-1625.
9. Oates, P.J. Polyol pathway and diabetic peripheral neuropathy. Int. Rev. Neurobiol, 2002, 50, p. 325-392.
10. Ways, D.K., Sheetz, M.J. The role of protein kinase C in the development of the complications of diabetes. Vitam. Horm. 2000, 60, p. 149-193.
11. Vinik, A.I., Erbas, T., Park, T.S. et al. Platelet dysfunction in type 2 diabetes. Diabetes Care 2001, 24(8), p. 1476-1485.
12. Laing, S.P., Swerdlow, A.J., Slater, S.D. et al. Mortality from heart disease in a cohort of 23.000 patients with insulin-treated diabetes. Diabetologia 2003, 46(6), p. 760-765.
13. Laing, S.P., Swerdlow, A.J., Carpenter, L.M. et al. Mortality from cerebrovascular disease in a cohort of 23 000 patients with insulin-treated diabetes. Stroke 2003, 34(2), p. 418-421.
14. Perkins, B.A., Ficociello, L.H., Silva, K.H. et al. Regression of microalbuminuria in type 1 diabetes. N. Engl. J. Med. 2003, 348(23), p. 2285-2293.
15. Rossing, P. The changing epidemiology of diabetic microangiopathy in type 1 diabetes. Diabetologia 2005, 48(8), p. 1439-1444.
16. Rossing, P. Prediction, progression and prevention of diabetic nephropathy. The Minkowski Lecture 2005. Diabetologia 2006, 49(1), p. 11-19.
17. Younis, N., Broadbent, D.M., Harding, S.P. et al. Incidence of sight-threatening retinopathy in Type 1 diabetes in a systematic screening programme. Diabet. Med. 2003, 20(9), p. 758-765.
18. Younis, N., Broadbent, D.M., Vora, J.P. et al. Incidence of sight-threatening retinopathy in patients with type 2 diabetes in the Liverpool Diabetic Eye Study: a cohort study. Lancet, 2003, 361(9353), p. 195-200.
19. Tesfaye, S., Kempler, P. Painful diabetic neuropathy. Diabetologia 2005, 48(5), p. 805-807.
20. The absence of a glycemic threshold for the development of long-term complications: the perspective of the Diabetes Control and Complications Trial. Diabetes 1996, 45(10), p. 1289-1298.
21. Stratton, I.M., Adler, A.I., Neil, H.A. et al. Association of glycaemia with macrovascular and microvascular complications of type 2 diabetes (UKPDS 35): prospective observational study. BMJ 2000, 321(7258), p. 405-412.
22. Singleton, J.R., Smith, A.G., Russell, J.W. et al. Microvascular complications of impaired glucose tolerance. Diabetes 2003, 52(12), p. 2867-2873.
23. Cryer, P.E. Hypoglycemia risk reduction in type 1 diabetes. Exp. Clin. Endocrinol. Diabetes 2001, 109, Suppl 2, p. S412-423.
24. The Diabetes Control and Complications Trial Research Group. The effect of intensive treatment of diabetes on the development and progression of long-term complications in insulin-dependent diabetes mellitus. N. Engl. J. Med. 1993, 329(14), p. 977-986.
25. UK Prospective Diabetes Study (UKPDS) Group. Intensive blood-glucose control with sulphonylureas or insulin compared with conventional treatment and risk of complications in patients with type 2 diabetes (UKPDS 33). Lancet 1998, 352(9131), p. 837-853.
26. Sustained effect of intensive treatment of type 1 diabetes mellitus on development and progression of diabetic nephropathy: the Epidemiology of Diabetes Interventions and Complications (EDIC) study. JAMA 2003, 290(16), p. 2159-2167.
27. Nathan, D.M., Cleary, P.A., Backlund, J.Y. et al. Intensive diabetes treatment and cardiovascular disease in patients with type 1 diabetes. N. Engl. J. Med. 2005, 353(25), p. 2643-2653.
28. Tight blood pressure control and risk of macrovascular and microvascular complications in type 2 diabetes: UKPDS 38. UK Prospective Diabetes Study Group. BMJ 1998, 317(7160), p. 703-713.
29. Adler, A.I., Stratton, I.M., Neil, H.A. et al. Association of systolic blood pressure with macrovascular and microvascular complications of type 2 diabetes (UKPDS 36): prospective observational study. BMJ 2000. 321(7258), p. 412-419.
30. Hansson, L., Zanchetti, A., Carruthers, S.G. et al. Effects of intensive blood-pressure lowering and low-dose aspirin in patients with hypertension: principal results of the Hypertension Optimal Treatment (HOT) randomised trial. HOT Study Group. Lancet 1998, 351(9118), p. 1755-1762.
31. Strippoli, G.F., Craig, M., Craig, J.C. Antihypertensive agents for preventing diabetic kidney disease. Cochrane Database Syst. Rev. 2005(4), p. CD004136.
32. Prevention of cardiovascular events and death with pravastatin in patients with coronary heart disease and a broad range of initial cholesterol levels. The Long-Term Intervention with Pravastatin in Ischaemic Disease (LIPID) Study Group. N. Engl. J. Med. 1998, 339(19), p. 1349-1357.
33. MRC/BHF Heart Protection Study of cholesterol lowering with simvastatin in 20,536 high-risk individuals: a randomised placebo-controlled trial. Lancet 2002, 360(9326), p. 7-22.
34. Colhoun, H.M., Betteridge, D.J., Durrington, P.N. et al. Primary prevention of cardiovascular disease with atorvastatin in type 2 diabetes in the Collaborative Atorvastatin Diabetes Study (CARDS): multicentre randomised placebo-controlled trial. Lancet 2004, 364(9435), p. 685-696.
35. Collins, R., Armitage, J., Parish, S. et al. MRC/BHF Heart Protection Study of cholesterol-lowering with simvastatin in 5963 people with diabetes: a randomised placebo-controlled trial. Lancet 2003, 361(9374), p. 2005-2016.
36. Pyorala, K., Pedersen, T.R., Kjekshus, J. et al. Cholesterol lowering with simvastatin improves prognosis of diabetic patients with coronary heart disease. A subgroup analysis of the Scandinavian Simvastatin Survival Study (4S). Diabetes Care 1997, 20(4), p. 614-620.
37. Sacks, F.M., Pfeffer, M.A., Moye, L.A. et al. The effect of pravastatin on coronary events after myocardial infarction in patients with average cholesterol levels. Cholesterol and Recurrent Events Trial investigators. N. Engl. J. Med. 1996, 335(14), p. 1001-1009.
38. Shepherd, J., Barter, P., Carmena, R. et al. Effect of lowering LDL cholesterol substantially below currently recommended levels in patients with coronary heart disease and diabetes: the Treating to New Targets (TNT) study. Diabetes Care 2006, 29(6), p. 1220-1226.
39. Keech, A., Simes, R.J., Barter, P., et al. Effects of long-term fenofibrate therapy on cardiovascular events in 9795 people with type 2 diabetes mellitus (the FIELD study): randomised controlled trial. Lancet 2005, 366(9500), p. 1849-1861.
40. Ansquer, J.C., Foucher, C., Rattier, S. et al. Fenofibrate reduces progression to microalbuminuria over 3 years in a placebo-controlled study in type 2 diabetes: results from the Diabetes Atherosclerosis Intervention Study (DAIS). Am. J. Kidney Dis. 2005, 45(3), p. 485-493.
41. Gaede, P., Lund-Andersen, H., Parving, H.H. et al. Effect of a multifactorial intervention on mortality in type 2 diabetes. N. Engl. J. Med. 2008, 358(6), p. 580-591.
42. Photocoagulation treatment of proliferative diabetic retinopathy: the second report of diabetic retinopathy study findings. Ophthalmology 1978, 85(1), p. 82-106.
43. Early photocoagulation for diabetic retinopathy. ETDRS report number 9. Early Treatment Diabetic Retinopathy Study Research Group. Ophthalmology 1991, 98(5 Suppl), p. 766-785.
44. Treatment techniques and clinical guidelines for photocoagulation of diabetic macular edema. Early Treatment Diabetic Retinopathy Study Report Number 2. Early Treatment Diabetic Retinopathy Study Research Group. Ophthalmology 1987, 94(7), p. 761-774.
45. Early vitrectomy for severe vitreous hemorrhage in diabetic retinopathy. Four-year results of a randomized trial: Diabetic Retinopathy Vitrectomy Study Report 5. Arch. Ophthalmol. 1990, 108(7), p. 958-964.
46. Captopril reduces the risk of nephropathy in IDDM patients with microalbuminuria. The Microalbuminuria Captopril Study Group. Diabetologia 1996, 39(5), p. 587-593.
47. Parving, H.H., Lehnert, H., Brochner-Mortensen, J. et al. The effect of irbesartan on the development of diabetic nephropathy in patients with type 2 diabetes N. Engl. J. Med. 2001. 345(12), p. 870-878.
48. Jirkovská, A. a kol. (Ed.). Syndrom diabetické nohy. Praha: Maxdorf 2006, 397.
49. Singh, N., Armstrong, D.G., Lipsky, B.A. Preventing foot ulcers in patients with diabetes. JAMA 2005, 293(2), p. 217-228.
50. Standards of medical care in diabetes-2008. Diabetes Care 2008. 31 Suppl 1, p. S12-54.
51. Global Guideline for Type 2 Diabetes: recommendations for standard, comprehensive, and minimal care. Diabet. Med. 2006. 23(6), p. 579-593.
52. Molitch, M.E., DeFronzo, R.A.. Franz, M.J. et al., Nephropathy in diabetes. Diabetes Care 2004, 27 Suppl 1: p. S79-83.
53. Gross, J.L., de Azevedo, M.J., Silveiro, S.P. Diabetic nephropathy: diagnosis, prevention, and treatment. Diabetes Care 2005, 28(1), p. 164-176.
Labels
General practitioner for children and adolescents General practitioner for adults
Article was published inGeneral Practitioner

2008 Issue 4-
All articles in this issue
- Prevence a časný záchyt cévních komplikací diabetu
- Místní léčba revmatických chorob nesteroidními antirevmatiky
- Historie vývoje poznatků o potravinách a významu živin ve výživě člověka
- Sluchové poznávání a jeho poruchy
- Sarkoidóza – systémová nemoc. Co je nového?
- Fotoalergické kožní reakce po systémovém podávání léků
- Sezónní práce v zemědělství – riziko organofosfátů
- Kotníkové indexy a riziko kardiovaskulárních komplikací
- Třírovinná zlomenina distální tibie u dětí
- Prenatální diagnostika a její úspěšnost v České republice
- Automutilace a poranění zevního genitálu u mužů
- Letální abscedující pneumonie vyvolaná kmenem Staphylococcus aureus oxacilin rezistentním s produkcí Pantonova-Valentinova leukocidinu
- Mimostřevní projevy při celiakii
- General Practitioner
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Mimostřevní projevy při celiakii
- Sarkoidóza – systémová nemoc. Co je nového?
- Třírovinná zlomenina distální tibie u dětí
- Letální abscedující pneumonie vyvolaná kmenem Staphylococcus aureus oxacilin rezistentním s produkcí Pantonova-Valentinova leukocidinu
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

