-
Medical journals
- Career
Fotoalergické kožní reakce po systémovém podávání léků
Authors: L. Malina
Authors‘ workplace: Mediscan Group, dermatologie, Praha
Published in: Prakt. Lék. 2008; 88(4): 213-214
Category: Various Specialization
Overview
Vlivem expozice solární radiaci mohou vznikat na kůži polékové fotoalergické erupce, a to nejen po místní terapii, ale též vlivem některých systémově podávaných léčiv. Nejsou přitom na rozdíl od výsevů fototoxických časté. Mívají však v rámci buněčně zprostředkované alergické reakce pozdního typu i závažný průběh, navozený po vzniku fotohaptenů prostřednictvím působení Langerhansových buněk, T-lymfocytů a také vlivem cytokinů a chemokinů, stejně jako je tomu u nefotosenzitivních kontaktních alergických dermatitid. Akční spektrum většiny fotoalergicky aktivních látek leží v pásmu dlouhovlnného ultrafialového záření UVA a části UVB krátkovlnného pásma (280−400 nm), případně i části spektra viditelného záření. Z hlediska identity se ze systémově podávaných látek vyvolávajících fotoalergické změny jedná nejčastěji o nesteroidní antiflogistka, fluorochinolony, fenothiaziny, thiazidy a sulfonamidy. Diagnosticky se u těchto reakcí uplatňuje kromě anamnézy jejich klinický obraz, dále histologické vyšetření postižené kůže, charakter a tempo ústupu intenzity reakcí. Diagnosticky cenné je u nich též fotoepikutánní testování, případně provedení testů expozičních (fotoprovokačních). Terapie fotoalergických dermatitid je symptomatická, častěji jen zevní (obecně protizánětlivá nebo kortikoidní), při těžších reakcích někdy ale i systémová (aplikací antihistaminik, případně i kortikosteroidů), přičemž musí být postiženým osobám zajištěna dlouhodobě účinná fotoprotekce.
Klíčová slova:
fotodermatózy, UV-záření, fotoalergie, fototesty, fototerapie, fotoprotekce.Úvod
Kožní fotosenzitivní výsevy nastávající po systémově podávaných lécích mohou být buď fototoxického, nebo fotoalergického původu. Fotoalergické polékové reakce přicházejí méně často než reakce fototoxické a liší se od nich v řadě ohledů. Po celkové aplikaci léku dochází ke změně imunoreaktivity se vznikem buněčně zprostředkované alergické reakce pozdního typu. Světelné záření přitom způsobuje prostřednictvím absorpce fotonů buď mechanismem působení volných radikálů, či reaktivních kyslíkatých sloučenin transformaci léku v hapten s jeho následným kovalentním navázáním na bílkovinu v kůži (1, 2, 3, 4).
Langerhansovy buňky, přítomné v kožní tkáni, pak předkládají vzniklý antigen imunokompetentním buňkám, T-lymfocytům, což vyvolá indukční fázi pozdní alergické reakce. Fotosenzibilizující léky mají obvykle nízkou molekulovou hmotnost (200−–500 daltonů) a planární, tricyklickou nebo polycyklickou konfiguraci, často s heteroatomy ve své struktuře, které umožňují stabilizaci rezonance (5). Po další expozici solární radiaci vzniká eferentní fáze reakce zprostředkovávaná cytokiny a chemokiny, identická s tou, s níž se setkáváme u kontaktní alergické dermatitidy.
Akční spektrum reakcí leží u většiny fotoalergenů v oblasti UVA a UVB záření v rozsahu vlnových délek od 280 nm do 400 nm, případně i ve viditelné části světelného záření.
Fotoalergicky působící sloučeniny
Pokud jde o chemické sloučeniny vyvolávající systémové fotoalergické reakce, jedná se zejména o deriváty kyseliny octové a propionové, − kyselinu tiaprofenovou, ibuprofen, naprofen, ketoprofen, diklofenak a sulindak ze skupiny nesteroidních antiflogistik, ze skupiny fluorochinolonů o ofloxacin, ciprofloxacin a pefloxacin, ze skupiny fenothiazinů o chlorpromazin a promethazin, z thiazidů o chlorothiazid a ze sulfonamidů o sulfametaxozol (6, 7, 11, 14, 15, 16, 17, 18) (tab. 1).
Table 1. Nejčastěji fotoalergicky působící substance ze systémově podávaných léčiv 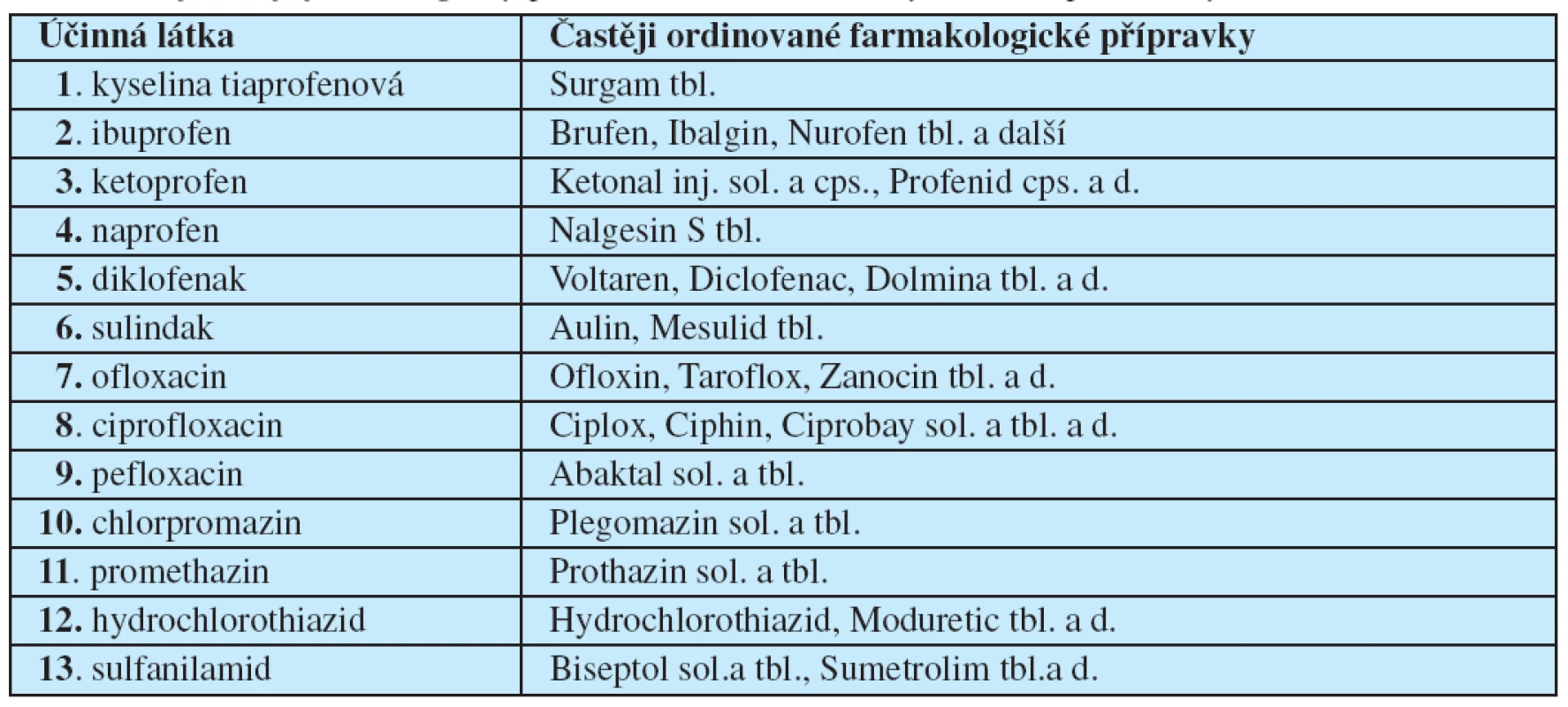
Diagnostika
K diagnostickým účelům se u reakcí nastávajících po ozáření vlivem systémově podaných léků používají klasické fotoepikutánní testy; v indikovaných případech pak též fotoprovokační testy (11).
Zdrojem světla pro fotoepikutánní testy musí být zářič emitující kontinuální UV spektrum přesahující do spektra viditelného (fluorescenční zářivka, xenonová lampa, případně některý ze solárních simulátorů). Dávka záření činívá zpravidla pro test 5−10 J/cm2. Odečítání fototestů se děje po 24, 48 a 72 hodinách; vzhledem k možnosti kombinace fotoalergických s fototoxic-kými reakcemi též po 96 hodinách, případně i později (9, 12, 13, 14).
Jednotlivé testované látky se přitom aplikují okluzivně ve vlhkých komůrkách dvojmo, přičemž se jedna jejich řada za 24 hodin po přiložení odkryje, ozáří a znovu zakryje, druhá, neozářená, se pak spolu s ní odečítá stejně jako běžné epikutánní alergické testy (10, 13).
Kromě toho se doporučuje provést i sadu samotných ozáření nepostižené kůže se stoupajícími dávkami UVA k zjištění kožní reaktivity na UVR (minimální erytémové dávky).
Podezřelé léky se mohou též testovat fotoprovokačně po celkovém (p.o., s.c., nebo i.m.) podání jejich dvojnásobné i vyšší terapeutické dávky, v době odpovídající jejich farmakokinetice (obvykle po 1, 2, 4 a 8 hodinách) (9).
Odlišení systémově podmíněných fotoalergických reakcí od reakcí fototoxických se děje kromě klinického porovnání nálezů na kůži histologicky a dále prostřednictvím posouzení dynamiky vzniklé reakce, která se u toxických reakcí projevuje jako časná, krátkodobá a erytémoinfilitrativní, u systémových alergických pak též jako reakce časná, ale prolongovaná. Navzájem se liší typem ústupu reakcí, který má v prvním případě s časem klesající (dekrescendový) charakter intenzity, ve druhém buď typ stoupající (krescendový), nebo může často být tento typ charakterizován delším trváním maxim jejich intenzity (typ platóformní) (6).
Z histologického hlediska se u fotoalergických lézí pozdního typu setkáváme s hustým kulatobuněčným infiltrátem kolem cév dermis s brzkým vznikem spongiózy a s pozdější epidermální reakcí vedoucí k akantóze a parakeratóze (7, 8, 18). Významnější časnou degeneraci buněk epidermis, která je hlavním histologickým znakem u fototoxických polékových dermatitid, tu nepozorujeme.
U každého vyšetřovaného pacienta je nutné v diferenciální diagnostice vyloučit případné onemocnění některou z ryzích fotodermatóz (zejména chronickou aktinickou dermatitidou, solární urtikárií nebo chronickou polymorfní fotodermatózou (19)), jejichž klinické obrazy mohou v některých fázích svého vývinu fotoalergickou polékovou erupci imitovat.
Je ovšem nutné dodat, že se působením některých fotosenzibilizátorů mohou vzácněji vyskytnout i kombinace toxických a alergických fotoreakcí (9). To hraje významnou roli při odečítání fototestů, které je, jak bylo již řečeno, nutno provádět i po delší řadu dní, případně až týdnů, po testování.
Terapie
Terapeuticky lze u tohoto druhu fotoreakcí postupovat vesměs jen symptomaticky, − podezřelé látky je třeba po jejich identifikaci pomocí testů vyloučit z kontaktu s vyšetřovaným nemocným, místně pak aplikovat kortikoidní externa, případně (při větším pruritu nebo zánětlivě edematózní reakci) celkově antihistaminika, výjimečně i steroidy. Fotoalergickými reakcemi postihovaným osobám je v dalším nutné zajistit účinnou trvalou fotoprotekci, a to jak doporučením vhodného způsobu oblékání a chování se na slunci, tak i výběru fotoprotektivních extern (mastí, krémů či solucí), a brýlí.
Prof. MUDr. Lubor Malina, DrSc.
Branická 149
147 00 Praha 4
E-mail: l.malina@c-box.cz
Sources
1. Epstein, J.H. Phototoxicity and photoallergy. Semin. Cutan. Med. Surg. 1999, 18, p. 274−284.
2. Allen, J.E. Drug-induced photosensitivity. Clin. Pharm. 1993, 12, p. 580−587.
3. Tokura, Y. Immune response to photohaptens: implications for the mechanisms of photosensitivity to exogenous agents. J. Dermatol. Sci. 2000, 23, Suppl. 1: S6−S9.
4. Stein, K.R., Scheinfeld, N.S. Drug-induced photoallergic and phototoxic reactions. Expert. Opin. Drug. Saf. 2000, 6, p. 431−443.
5. Moore, D.E. Drug-induced cutaneous photosensitivity: incidence, mechanism, prevention and management. Drug. Saf. 2000, 25, p. 345−372.
6. Hölzle, E., Neumann, N., Goerz, G. Photoallergie − Mechanismus und Diagnostik. In: Licht und Haut, E. Macher et al., Eds., Biermann (Zülpich) 1993, s. 135−142.
7. Braun-Falco, O., Plewig, G., Wolff, H.H., Burgdorf, W.H.C. Photoallergic Dermatitis. In: Dermatology, 2nd Ed., Springer (Berlin) 2000, p. 557−559.
8. Epstein, J.H. Photomedicine, Photoallergy. In: The Science of Photobiology, Smith, K.C., Ed., Plenum Press (New York) 1977, p. 197−198.
9. Schauder, S. Photodiagnostik: Der modifizierte intradermale Test im Vergleich zu anderen Verfahren zum Nachweis von phototoxischen und photoallergischen Arzneireaktionen. Z. Hautkr. 1990, 65, s. 247−251.
10. Malina, L. Fotoalergické reakce. In: Fotodermatózy, 2. vyd., Maxdorf (Praha), 2005, s. 104−107.
11. Neumann, N.J., Lehmann, P. Photodiagnostic Modalities. In: Dermatological Phototherapy and Photodiagnostic Methods. Krutmann, J., Hönigsmann, H., Elmets, C.A., Bergstresser, P.R., Eds., Springer (Berlin) 2001, p. 329−337.
12. Hölzle, E. The Photopatch test. Ibidem, p. 338−343.
13. Malina, L. Fotodiagnostika. Čs. derm. Suppl. 2001,76, s. S4−S9.
14. Bryden, A.M., Moseley, H., Ibbotson, S.H. et al. Photopatch testing of 1155 patients: results of U.K. multicentre photopatch study group. Br. J. Dermatol. 2006, 155, p. 737−747.
15. Lincová, D., Farghali, H. a kol. Základní a aplikovaná farmakologie. Galén (Praha) 2002, p. 277−280.
16. Příborský, J. Chinolony. Maxdorf (Praha) 2000, p. 52−54.
17. Lankerani, L., Baron, E.D. Photosensitivity to exogenous agents. J. Cutan. Med. Surg. 2004, 8, s. 424−431.
18. Zembowicz, A. Photosensitive reactions to drugs and chemical agents. Pathol. Intern. 2004, 54 (Suppl. 1), p. S560−S562.
19. Magnus, I.A. Polymorphic light eruption and summer prurigo. In: Dermatological Photobiology, Blackwell (Oxford) 1976, p. 174−188.
Labels
General practitioner for children and adolescents General practitioner for adults
Article was published inGeneral Practitioner

2008 Issue 4-
All articles in this issue
- Prevence a časný záchyt cévních komplikací diabetu
- Místní léčba revmatických chorob nesteroidními antirevmatiky
- Historie vývoje poznatků o potravinách a významu živin ve výživě člověka
- Sluchové poznávání a jeho poruchy
- Sarkoidóza – systémová nemoc. Co je nového?
- Fotoalergické kožní reakce po systémovém podávání léků
- Sezónní práce v zemědělství – riziko organofosfátů
- Kotníkové indexy a riziko kardiovaskulárních komplikací
- Třírovinná zlomenina distální tibie u dětí
- Prenatální diagnostika a její úspěšnost v České republice
- Automutilace a poranění zevního genitálu u mužů
- Letální abscedující pneumonie vyvolaná kmenem Staphylococcus aureus oxacilin rezistentním s produkcí Pantonova-Valentinova leukocidinu
- Mimostřevní projevy při celiakii
- General Practitioner
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Mimostřevní projevy při celiakii
- Sarkoidóza – systémová nemoc. Co je nového?
- Třírovinná zlomenina distální tibie u dětí
- Letální abscedující pneumonie vyvolaná kmenem Staphylococcus aureus oxacilin rezistentním s produkcí Pantonova-Valentinova leukocidinu
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

