Vplyv nitroglycerínu na manometrické parametre u pacientov s achaláziou
Authors:
Peter Bánovčin; Martin Ďuriček; Peter Lipták; R. Hyrdel
Authors‘ workplace:
Interná klinika gastroenterologická JLF UK a UN Martin, Slovenská republika
Published in:
Gastroent Hepatol 2017; 71(4): 287-292
Category:
Clinical and Experimental Gastroenterology: Original Article
doi:
https://doi.org/10.14735/amgh2017287
Overview
U pacientov s achaláziou je efekt nitroglycerínu využívaný na krátkodobé zlepšenie ťažkostí. Ako je známe, nitroglycerín znižuje tlak dolného pažerákového zvierača prostredníctvom produkcie oxidu dusnatého. Manometria s vysokým rozlíšením (HRM – high resolution manometria)poskytuje vysoko senzitívne topografické zobrazenie pažerákovej motility, čo umožňuje jej precíznu analýzu. Doposiaľ nie sú k dispozícií údaje o vplyve nitroglycerínu na pažerákovú motilitu s použitím HRM. Taktiež nie je známy ani jeho efekt na horný pažerákový zvierač u pacientov s achaláziou.
Ciel a metodika:
Cieľom štúdie bolo kvantifikovať vybrané parametre pažerákovej motility s použitím HRM u pacientov s achaláziou a sledovať efekt nitroglycerínu na zmenu týchto parametrov. Do štúdie bolo zahrnutých 15 pacientov. Zistilo sa, že sublinguálne podaný nitroglycerín signifikantne znižuje všetky HRM parametre popisujúce tlak dolného pažerákového zvierača. Navyše, nitroglycerín pravdepodobne ovplyvňuje aj funkciu horného pažerákového zvierača. Podľa našich informácií ide o prvú štúdiu, ktorá s použitím HRM kvantifikuje vplyv nitroglycerínu na pažerákovú motilitu u pacientov s achaláziou. Predpokladáme, že tzv. nitroglycerínový test by mohol byť v budúcnosti praktický nástroj štúdia motility pažeráka u pacientov s achaláziou.
Klúčové slová:
achalázia – nitroglycerín – manometria s vysokým rozlíšením – ezofágus
Úvod
Achalázia je zriedkavá porucha pažerákovej motility. Jej incidencia je približne 1,6 prípadu na 100 000 obyvateľov a predpokladaná prevalencia 10 prípadov na 100 000 obyvateľov [1]. Jednoznačná príčina nie je známa. Predpokladá sa účasť imunitných, genetických a enviromentálnych vplyvov. Ako možný spúšťač procesu sa študovali vírusové infekcie, napr. herpes simplex vírus, varicela zoster, ale kauzálny vzťah nebol jednoznačne potvrdený [2,3]. Existujú tiež údaje o asociácii HLA-DQ oblasti a idiopatickej achalázie [4,5]. Podstatou ochorenia je zápalom mediovaná degenerácia a ireverzibilný úbytok pažerákových motorických neurónov. Z hľadiska pažerákovej motility dochádza k strate propulzívnej peristaltiky hladkého svalstva pažeráka a k hypertonu dolného pažerákováho zvierača (LES – lower esophageal sphincter) s nedostatočnou relaxáciou po hlte. Klinicky sa achalázia manifestuje dysfágiou, regurgitáciou, retrosternálnou bolesťou a často hmotnostným úbytkom. Najsenzitívnejším vyšetrením v diagnostike achalázie je pažeráková manometria. V súčasnosti používaná manometria s vysokým rozlíšením (HRM – high resolution manometria) poskytuje v porovnaní s konvenčnou manometriou detailnejšie topografické vyobrazenie pažerákovej motility a umožňuje detailne študovať patofyziológiu ochorenia. Aktuálna verzia Chicagskej klasifikácie porúch pažerákovej motility rozoznáva tri podtypy achalázie [6,7]. Ide o achaláziu I. typu – bez presurizácie, II. typu – s presurizáciou a III. typu – tzv. spastickú achaláziu (v minulosti označovanú aj ako vigorózna). Terapeutickým cieľom je zníženie hypertonu LES, a tým zlepšenie vyprázdňovacej schopnosti pažeráka. Chirurgické aj endoskopické techniky, ktoré sa používajú v liečbe achalázie, efektívne znižujú relaxačný tlak LES. Farmakologicky je možné ovplyvnenie tlaku LES pomocou botulotoxínu [8]. Medikamentózna liečba (napr. nitroglycerín – NTG, kalciové blokátory) má len krátkodobý klinický efekt a jej vplyv na motilitu achalatického pažeráka sa skúmal len s použitím konvenčných manometrických techník v 80. rokoch 20. storočia. Efekt NTG zatiaľ nebol s použitím HR manometrie zdokumentovaný. Ovplyvnenie jednotlivých manometrických parametrov pritom môže priniesť podstatné doplňujúce informácie o patofyziológii ochorenia. Rozhodli sme sa preto s použitím HRM analyzovať vplyv sublinguálne podaného NTG na parametre pažerákovej motility.
Metódy
Charakteristika pacientov
Do štúdie boli zahrnutí dospelí pacienti s manometricky verifikovanou achaláziou. Podľa Chicagskej klasifikácie v3.0 mali 4 pacienti achaláziu I. typu, 10 pacienti achaláziu II. typu a 1 pacient achaláziu III. typu.
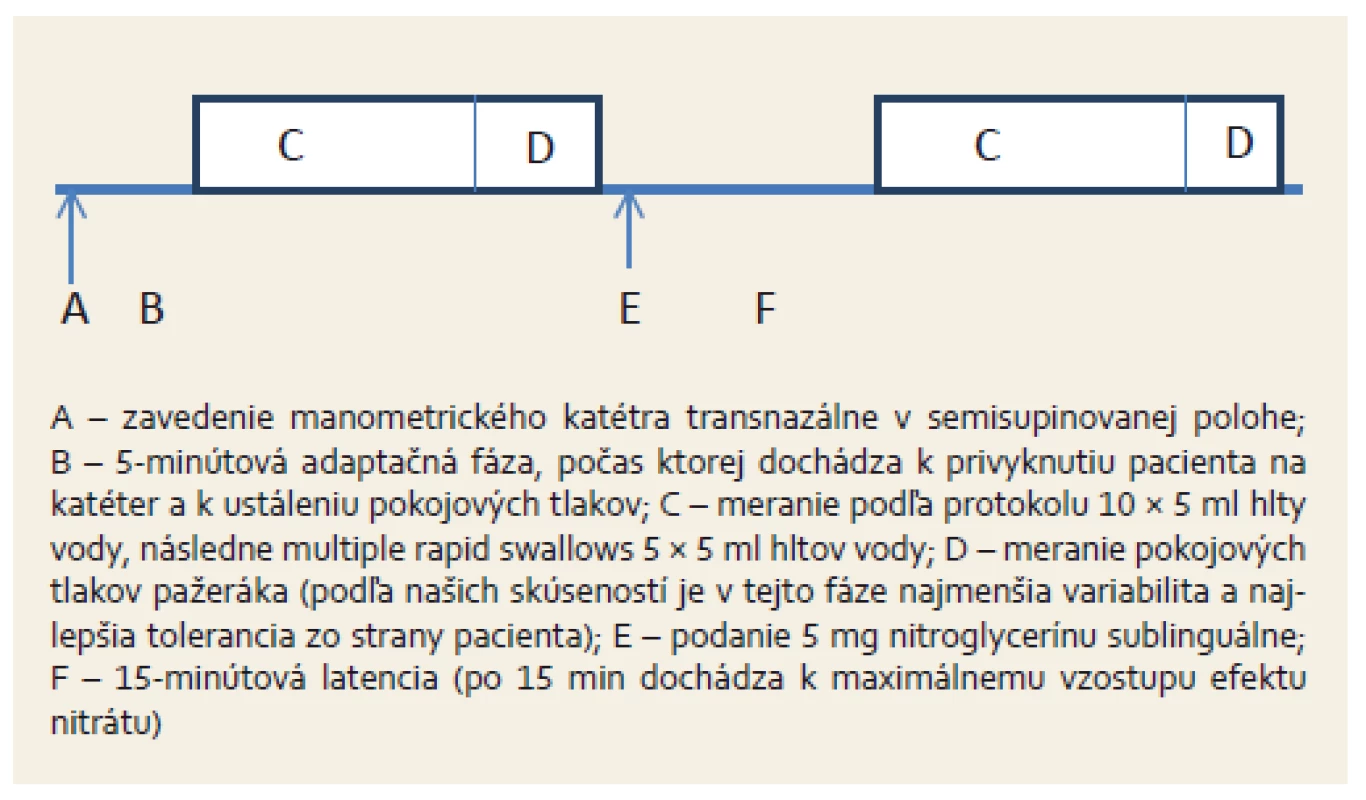
Protokol štúdie
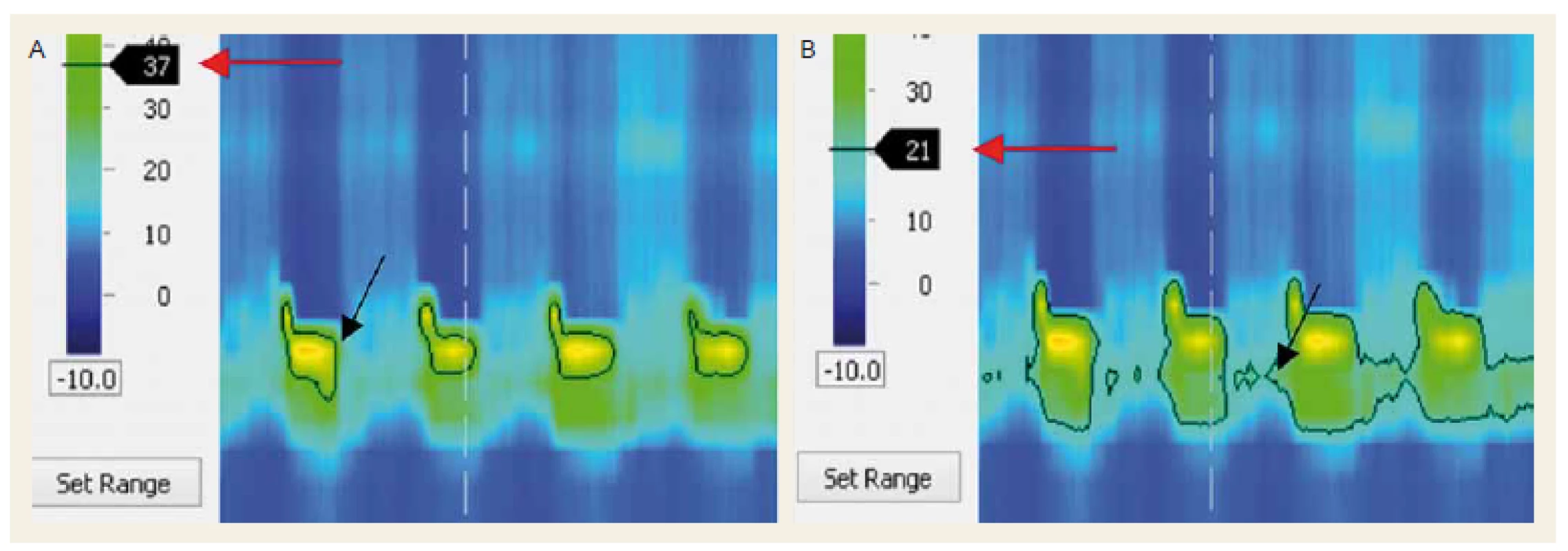
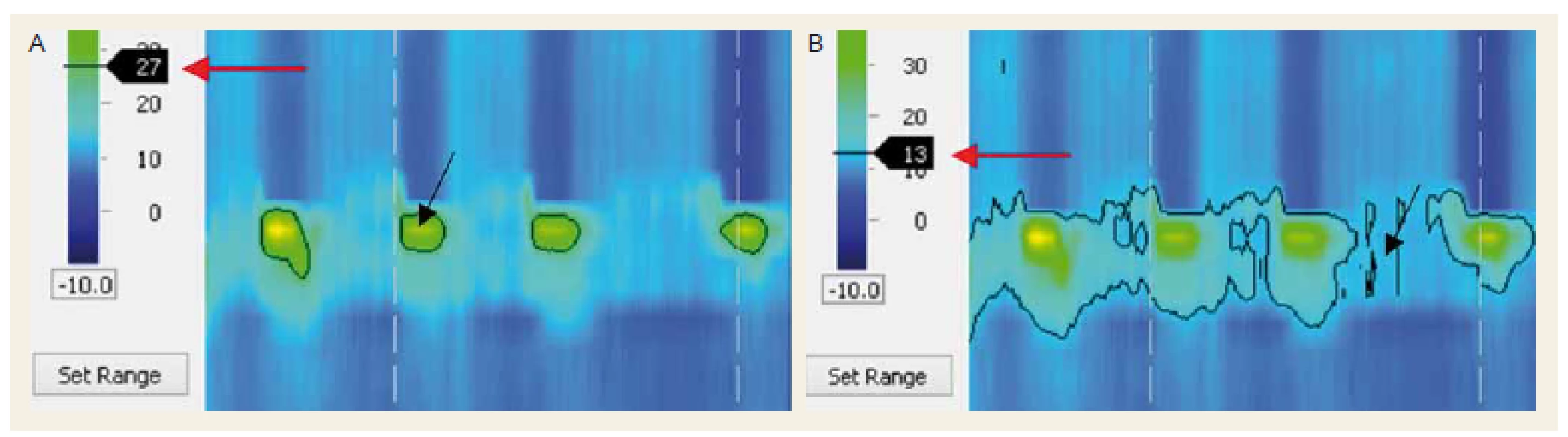
Používala sa HRM s vysokým rozlíšením (Manoscan 360, modul A120 Given Imaging). Katéter bol zavedený transnazálne po celonočnom lačnení, vyšetrenie bolo realizované v semisupinovanej polohe. Katéter HR manometrie mal priemer 4,2 mm s 36 snímacími etážami s rozstupom 10 mm, pričom každá etáž obsahovala 10 tlakových senzorov. Po zavedení nasledovala 5-minútová adaptačná fáza. Zrealizovalo sa štandardné meranie pozostávajúce z 10 hltov vody s objemom 5 ml, nasledoval tzv. multiple rapid swallow test [6], po ktorom sa zaznamenal pokojový stav pažeráka (bez hltov) v trvaní 30 s. Následne pri zavedenom manometrickom katétri bol pacientom podaný NTG sublinguálne 5 mg a po 15 min sa postup vyšetrenia ako popísaný vyššie zopakoval (obr. 1). Namerané údaje boli hodnotené pomocou softwaru ManoView (Given Imaging), po predchádzajúcej korekcii termálnou kompenzáciou (postup detailne popísaný v [9]). Hodnotili sa zmeny tlaku LES a horného pažerákového zvierača (UES – upper esophageal sphincter) a v prípade achalázie II. typu aj počet panezofageálnych presurizácií. V rámci LES sa posudzoval integrovaný relaxačný tlak (IRP – integrated relaxation pressure) LES, konvenčne definovaný ako najnižší tlak LES v čase 4 spojitých alebo nespojitých sekúnd v rámci 10sekundového časového okna po prehltnutí. Pri UES sa hodnotil relaxačný tlak počas hltu. Nasledujúce parametre sa vyhodnocovali počas zaznamenávania pokojového stavu pažeráka – bazálny end inspiračný tlak LES bol definovaný ako maximálny tlak LES počas inspíria (obr. 2) a bazálny end exspiračný tlak LES bol definovaný ako najnižší tlak LES v strede medzi inspíriami (obr. 3). UES bol charakterizovaný pomocou bazálneho exspiračného a bazálneho inspiračného tlaku. Ich definícia je zhodná s definíciou ako v prípade LES. Panezofageálna presurizácia bola definovaná na 30 mm Hg izobarickej kontúre v prípade, že siahala kontinuálne od LES po UES.
Štatistika
Hodnotené parametre sú vyjadrené ako aritmetický priemer so smerodajnou odchýlkou. Na štatistické zhodnotenie sme použili párový Studentov T-test, pričom za signifikantné sme považovali p < 0,05.
Výsledky
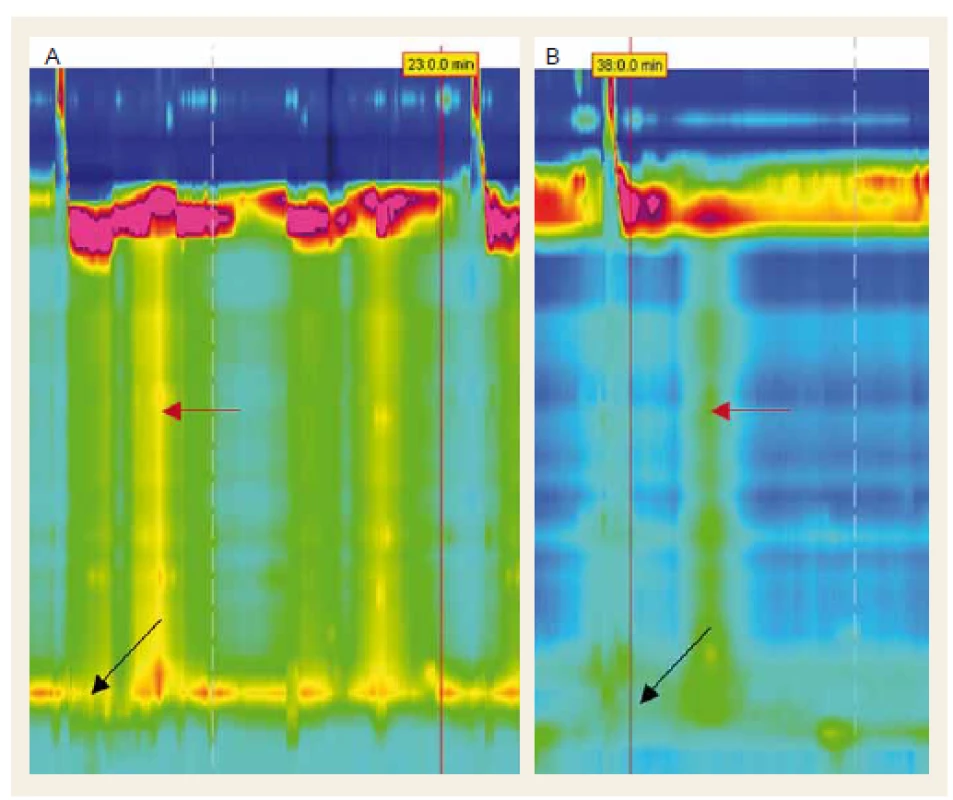
Protokol štúdie dokončilo 15 pacientov. Všetci pacienti spĺňali arbitrárne kritériá achalázie dané neprítomnosťou propulzívnej peristaltiky a všetci pacienti mali pred podaním NTG medián IRP > 15 mm Hg. Medzi pacientmi s achaláziou I. a II. typu nebol signifikantný rozdiel v jednotlivých parametroch LES, preto sme ich hodnotili spoločne. Podľa očakávania NTG významne znižoval tlak LES. Došlo k signifikantnému zníženiu bazálneho end inspiračného tlaku (30 ± 3 mm Hg vs. 16 ± 2 mm Hg; p < 0,01) aj bazálneho end expiračného tlaku (20 ± 3 mm Hg vs. 8 ± 1 mm Hg; p < 0,01). Najnižší dosiahnutý tlak LES (nadir LES pressure) bol 19 ± 3 mm Hg vs. 8 ± 1 mm Hg; p < 0,01. Najvýraznejšiu zmenu sme zaznamenali v poklese IRP, a to o > 50 % (25 ± 3 mm Hg vs. 11 ± 2 mm Hg; p < 0,01). Bazálny exspiračný tlak UES sa signifikantne nemenil (55 ± 7 mm Hg vs. 44 ± 8 mm Hg; p > 0,1), rovnako ani bazálny inspiračný tlak UES (63 ± ± 8 mm Hg vs. 47 ± 7 mm Hg; p > 0,1). Na druhej strane, relaxačný tlak UES bol po podaní NTG signifikantne nižší (12 ± 2 mm Hg vs. 9 ± 1 mm Hg; p < 0,01). U pacientov s achaláziou II. typu počet hltov s presurizáciou signifikantne klesol (8,3 vs. 3,4 presurizácií na 10 hltov) (obr. 4). Najčastejší nežiaduci účinok počas vyšetrenia bola cefalea.
Diskusia
Achalázia je manometricky dobre definovaná porucha pažerákovej motility. Vzhľadom na to, že postihnuté sú inhibičné motorické neuróny s následným nedostatkom inhibičných neurotransmiterov, je racionálne hľadať takú farmakologickú terapiu, ktorá by zmiernila existujúcu poruchu peristaltiky. Predpokladom je ale dôkladná znalosť patofyziológie poruchy motility hladkého svalstva pažeráka. Hoci sa v minulosti v liečbe skúšali viaceré farmakologické agensy (anticholinergiká, adrenergné blokátory, blokátory kalciových kanálov), ich klinický efekt nebol dostačujúci a nežiaduce účinky boli časté [10]. Medzi najstaršie farmaká používané v liečbe achalázie patria nitráty. Je známe, že pri achalázii dochádza k úbytku inhibičných postgangliových neurónov so zníženou expresiou syntázy oxidu dusnatého (NO) a poklesom syntézy NO. Aj v experimentálnych štúdiách inhibícia NO syntetázy spôsobila simultánne kontrakcie pažeráka s poruchou relaxácie LES, čo je obraz charakteristický pre achaláziu [11]. Nitráty ako donory NO umožňujú relaxáciu hladkého svalstva pažeráka aktiváciou guanylát cyklázy so zvýšením intracelulárneho cyklického guanozínmonofosfátu. Hoci je pri achalázii produkcia NO pomocou inhibičných neurónov alterovaná, NO samotný (napr. exogénne dodaný) je pri aktivácii hladkého svalstva aktívny [12].
Efekt nitrátov na peristaltiku pažeráka analyzovalo malé množstvo štúdií ešte v 80. rokoch 20. storočia. Tie zreteľne dokumentovali ich účinok na LES [13,14]. Kvalita vyšetrenia a jeho hodnotenie bolo ale výrazne limitované technologickými možnosťami, keďže sa realizovali s použitím „konvenčnej manometrie“. Gelfond et al s použitím vodou perfundovaného katétra s jedným snímacím bodom hodnotili 24 pacientov s achaláziou pred podaním isosorbid dinitrátu a po ňom, pričom zaznamenali signifikantný pokles tlaku LES o približne 66 % (46,3 ± 2,7 mm Hg vs. 15,3 ± 1,8 mm Hg; p < 0,01). U 5 pacientov použili sublinguálny NTG 0,65 mg, pričom pokles tlaku LES bol ešte zreteľnejší. V literatúre sú popisované ďalšie dve štúdie, ktoré sledovali efekt nitrátov pomocou manometrických techník alebo nepriamo rádiologicky [13–16]. Posledná dostupná Cochrane databáza bola z roku 2004 [17]. Metaanalýza ale nebola možná lebo inklúzne kritéria spĺňali len dve práce [13,14].
Podľa našich informácií je toto prvá deskriptívna štúdia, ktorá hodnotí efekt nitrátov na motilitu pažeráka u pacientov s achaláziou pomocou HRM. Výrazne väčší počet tlakových senzorov a softwarové spracovanie nameraných dát otvorilo možnosti hodnotenia nových manometrických parametrov. V našej štúdií sme hodnotili vplyv 5 mg NTG podaného sublinguálne na HRM parametre. Nitrát signifikantne znížil end inspiračný aj end exspiračný tonus LES. Menej výrazný pokles sme zaznamenali v end inspiračnom tlaku. Bolo to pravdepodobne preto, že tlak tejto časti LES je tvorený bráničnými vláknami, ktoré nie sú ovplyvnené NTG. Naopak, najvýraznejšie bol ovplyvnený najnižší tlak LES, a to o > 50 %. Priame porovnanie našich výsledkov s literatúrou je limitované použitím odlišných techník a metodík, ako aj odlišnou definíciou hodnotených manometrických parametrov. V našej štúdii sme používali HRM. Dokonalejší obraz s početnými snímacími bodmi (v našom prípade 360) umožňuje excelentnú, rýchlu a presnú diagnostiku, pričom v porovnaní s konvenčnou manometriou je výťažnejšia a umožňuje dokonale zhodnotiť topografický obraz celého pažeráka zároveň [18]. Priemerný pokles tlaku o > 50 % je však porovnateľný. Zásadným HRM parametrom určujúcim relaxačnú schopnosť LES je IRP. V našom súbore pacientov bolo úvodné priemerné IRP 25 ± 3 mm Hg s poklesom po NTG na 11 ± 2 mm Hg; p < 0,01. Po podaní NTG klesol IRP na,,fyziologické hodnoty“. Zaujímavým nálezom je, že počet panezofageálnych presurizácií u pacientov achaláziou II. typu významne klesol. Presurizácie sú prítomné hlavne v skorších štádiách achalázie, kde strata funkcie excitačných aj inhibičných postgangliových neurónov nie je úplná, len čiastočná [19]. Relaxácia LES po hlte je nedostatočná, časté je dokonca zvýraznenie jeho tlaku po hlte (zachovaná excitačná cholinergná mediácia). Presurizácia samotná je dôsledkom toho, že kontrakcia longitudinálneho aj cirkulárneho hladkého svalstva nie je synchronizovaná. Pokles počtu presurizácií po podaní NTG je v súlade s analogickým znížením ich výskytu po znížení tlaku LES chirurgicky alebo endoskopicky, keď dochádza dokonca k parciálnej reštitúcii peristaltiky.
HRM umožňuje zobrazenie aj UES. Podľa našich vedomostí doposiaľ žiadna štúdia nepopisuje efekt nitrátov na UES. Je známe, že aj ten vykazuje abnormality u pacientov s achaláziou [20,21]. Patofyziológia vzniku porúch UES u achalázie nie je známa. Predpokladá sa možnosť sekundárneho zvýšenia tlaku ako prevencia proti aspirácii, vplyv dilatácie lumenu pažeráka, ale aj primárny postih UES pri achalázii. Poruchy UES sa vyskytujú u > 50 % pacientov s achaláziou, pričom zahŕňajú hypertenzívne stavy, hypotenzívne stavy, ako aj poruchy relaxácie. V nedávnych prácach sa ukazuje, že dysfunkcia UES u pacientov s achaláziou je nezávislým rizikovým faktorom horšej odpovede na liečbu [22,23]. V našom súbore pacientov bol bazálny inspiračný a bazálny exspiračný tlak UES NTG ovplyvnený nesignifikantne. Na druhej strane, použitím HRM parametra priemerný relaxačný tlak UES bol po podaní NTG signifikantne nižší (12 ± 2 vs. 9 ± 1; p < 0,01).
Limitácie
Nedostatky našej štúdie spočívajú hlavne v nižšom počte pacientov, čo znemožňuje štatisticky hodnoverné porovnanie skupín pacientov s jednotlivými podtypmi achalázie. Predovšetkým by bola vhodná analýza vyššieho počtu pacientov s achaláziou III. typu, kde sa predpokladá odlišná patofyziológia poruchy motility (dysbalancia excitačných a inhibičných neurotransmiterov). Menší počet pacientov v našej štúdii tiež neumožňuje posudzovať funkciu UES vo vzťahu k úspešnosti liečby.
Záver
Autori prezentujú prvú štúdiu s NTG a manometriou s vysokým rozlíšením. Terapia nitrátmi nie je v súčasnosti terapiou prvej voľby, hlavne pre krátkodobý efekt a zlú toleranciu. Mohli by sme ale špekulovať o tom, že tzv. NTG test by mohol z patofyziologického hľadiska priniesť informácie o reziduálnej inhibičnej aktivite hladkého svalstva pažeráka, prípadne klinicky prispieť k diferenciálnej diagnostike achalázie od pseudoachalázie.
Táto publikácia vznikla vďaka podpore v rámci operačného programu Výskum a vývoj pre projekt: Dobudovanie centra experimentálnej a klinickej respirológie II, ITMS kód: 26220120034, spolufinancovaný zo zdrojov Európskeho fondu regionálneho rozvoja.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
Doručeno: 12.6.2017
Přijato: 8.7.2017
MUDr. Martin Ďuriček, PhD.
Interná klinika gastroenterologická
JLF UK a UN Martin
Kollárova 2
036 59 Martin
Slovenská republika
martin.duricek@gmail.com
Sources
1. Sadowski DC, Ackah F, Jiang B et al. Achalasia: incidence, prevalence and survival. A population-based study. Neurogastroenterol Motil 2010; 22 (9): e256–e261. doi: 10.1111/j.1365-2982.2010.01511.x.
2. Birgisson S, Galinski MS, Goldblum JR et al. Achalasia is not associated with measles or known herpes and human papilloma viruses. Dig Dis Sci 1997; 42 (2): 300–306.
3. Facco M, Brun P, Baesso I et al. T cells in the myenteric plexus of achalasia patients show a skewed TCR repertoire and react to HSV-1 antigens. Am J Gastroenterol 2008; 103 (7): 1598–1609. doi: 10.1111/j.1572-0241.2008.01956.x.
4. Verne GN, Hahn AB, Pineau BC et al. Association of HLA-DR and -DQ alleles with idiopathic achalasia. Gastroenterology 1999; 117 (1): 26–31.
5. Vackova Z, Niebisch S, Becker J et al. Association of the HLA-DQB1-insertion in Idiopathic Achalasia and First Genotype-Phenotype (GxP) Study Using High-Resolution Manometry Data. Gastroenterology 2016; 150 (4): S58. doi: 10.1016/S0016-5085 (16) 30315-8.
6. Kahrilas PJ, Bredenoord AJ, Fox M et al. The Chicago Classification of esophageal motility disorders, v3.0. Neurogastroenterol Motil 2015; 27 (2): 160–174. doi: 10.1111/nmo.12477.
7. Ďuriček M, Bánovčin P, Hyrdel R. Poruchy motility pažeráka – Chicagska klasifikácia. Gastroent Hepatol 2015; 69 (2): 130–138. doi: 10.14735/amgh2015130.
8. Martínek J, Široký M, Plottová Z et al. Treatment of patients with achalasia with botulinum toxin: a multicenter prospective cohort study. Dis Esophagus 2003; 16 (3): 204–209. doi: 10.1046/j.1442-2050.2003.00329.x.
9. Halicka J, Banovcin P Jr, Halickova M et al. Acid infusion into the esophagus increases the number of meal-induced transient lower esophageal sphincter relaxations (TLESRs) in healthy volunteers. Neurogastroenterol Motil 2014; 26 (10): 1469–1476. doi: 10.1111/nmo.12409.
10. Annese V, Bassotti G. Non-surgical treatment of esophageal achalasia. World J Gastroenterol 2006; 12 (36): 5763–5766.
11. De Giorgio R, Di Simone MP, Stanghellini V et al. Esophageal and gastric nitric oxide synthesizing innervation in primary achalasia. Am J Gastroenterol 1999; 94 (9): 2357–2362.
12. Bortolotti M, Mari C, Lopilato C et al. Effects of sildenafil on esophageal motility of patients with idiopathic achalasia. Gastroenterology 2000; 118 (2): 253–257.
13. Gelfond M, Rozen P, Keren S et al. Effect of nitrates on LOS pressure in achalasia: a potential therapeutic aid. Gut 1981; 22 (4): 312–318.
14. Gelfond M, Rozen P, Gilat T. Isosorbide dinitrate and nifedipine treatment of achalasia: a clinical, manometric and radionuclide evaluation. Gastroenterology 1982; 83 (5): 963–969.
15. Rozen P, Gelfond M, Zaltzman S et al. Dynamic, diagnostic, and pharmacological radionuclide studies of the esophagus in achalasia. Radiology 1982; 144 (3): 587–590.
16. Wong RK, Maydonovitch C, Garcia JE et al. The effect of terbutaline sulfate, nitroglycerin, and aminophylline on lower esophageal sphincter pressure and radionuclide esophageal emptying in patients with achalasia. J Clin Gastroenterol 1987; 9 (4): 386–389.
17. Wen ZH, Gardener E, Wang YP. Nitrates for achalasia. Cochrane Database Syst Rev 2004; 1: CD002299.
18. Roman S, Huot L, Zerbib F et al. High-Resolution Manometry Improves the Diagnosis of Esophageal Motility Disorders in Patients With Dysphagia: A Randomized Multicenter Study. Am J Gastroenterol 2016; 111 (3): 372–380. doi: 10.1038/ajg.2016.1.
19. Kahrilas PJ, Boeckxstaens G. The spectrum of achalasia: lessons from studies of pathophysiology and high-resolution manometry. Gastroenterology 2013; 145 (5): 954–965. doi: 10.1053/j.gastro. 2013.08.038.
20. Yoneyama F, Miyachi M, Nimura Y. Manometric findings of the upper esophageal sphincter in esophageal achalasia. World J Surg 1998; 22 (10): 1043–1046.
21. DeVault KR. Incomplete upper esophageal sphincter relaxation: association with achalasia but not other esophageal motility disorders. Dysphagia 1997; 12 (3): 157–160.
22. Mathews SC, Ciarleglio M, Chavez YH et al. Upper esophageal sphincter abnormalities are strongly predictive of treatment response in patients with achalasia. World J Clin Cases 2014; 2 (9): 448–454. doi: 10.12998/wjcc.v2.i9.448.
23. Chavez YH, Ciarleglio MM, Clarke JO et al. Upper esophageal sphincter abnormalities: frequent finding on high-resolution esophageal manometry and associated with poorer treatment response in achalasia. J Clin Gastroenterol 2015; 49 (1): 17–23. doi: 10.1097/MCG.0000000000000 157.
Labels
Paediatric gastroenterology Gastroenterology and hepatology SurgeryArticle was published in
Gastroenterology and Hepatology
2017 Issue 4
Most read in this issue
- Výsledky terapie infekce Helicobacter pylori na základě mikrobiologického vyšetření po selhání 2. linie eradikační léčby
- Akutní apendicitida – vzácná komplikace koloskopie
- Samoexpandibilní potahovaný metalický stent Daniš jako bridging k transplantaci jater
- Protézoduodenální píštěl – příčina masivního krvácení do gastrointestinálního traktu
