-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Došlo v posledním desetiletí ke změně počtu a charakteristik pacientů se syndromem diabetické nohy hospitalizovaných k vysoké amputaci na specializovaném podiatrickém pracovišti?
Has been changed numbers and characteristics of patients with major amputations indicated for the diabetic foot in our department during last decade?
Introduction:
One of the most serious complications of the diabetic foot (DF) is a major amputation, which is associated with poor patient prognosis. The occurrence of major amputations may be influenced by a variety of factors including deep infection caused by resistant pathogens.
The aims of our study were to compare the incidence of major amputations in podiatric center, characteristics of amputated patients with the DF and other factors contributing to major amputations in last decade.Methods:
We included into our study all patients hospitalized for the DF in our center whose underwent major amputations from 9/2004 to 9/2006 (group 1) and from 9/2013 to 9/2015 (group 2). Risk factors such as severity of DF ulcers based on Texas classification, duration of previous antibiotic therapy, the presence and severity of peripheral arterial disease (PAD) according to Graziani classification, the number of revascularizations, renal failure/hemodialysis, osteomyelitis, infectious agents found before amputations and their resistance were compared between the study groups.Results:
During the 1st study period (9/2004–9/2006) 373 patients were hospitalized for the DF, of whom 3.2 % underwent major amputation (12/373 – group 1), during the 2nd study period (9/2013–9/2015) 376 patients, of whom 5.1 % absolved major amputation (19/376 – group 2). As the numbers of major amputations as their indications were similar in both study groups. The study groups did not differ significantly in the age, BMI, duration and type of diabetes, duration of DF and severity of DF ulcers, the presence of renal failure/hemodialysis, osteomyelitis and PAD. Group 2 had milder forms of PAD by Graziani classification (4.4 ±1.4 vs 5.7 ± 0.9; p = 0.012) and a higher number of revascularizations before major amputations (2.5 ± 1.5 vs 1 ± 1; p = 0.003) compared to the group 1. These patients were significantly longer treated by antibiotics (5.4 ± 2.4 vs 2.5 ± 2 months; p = 0.002) and underwent more resections and minor amputations (3.1 ± 2.1 vs 0.9 ± 0.5; p = 0.0004) before major amputations in contrast to the group 1. There was a trend to higher incidence of Gram-negatives (65.1 % vs 61.5 %; NS) with a predominance of Enterobacteriacae species (60.7 % vs 56 %; NS) and a trend to the increase of Pseudomonas (25 % vs 18.8 %; NS) and Enterococci sp. (46.7 % vs 20 %; NS) in the group 2 compared to the group 1. The incidences as of MRSA, multidrug resistant Pseudomonas sp. of other resistant microbes were similar in both study groups.Conclusions:
The incidence of major amputations in patients hospitalized for the DF remains unchanged during the last decade. The therapy of factors leading to amputations has evidently intensified. This is in accordance with the latest international recommendations for the therapy of DF. In the future, it is appropriate to focus on the improvement of detection and treatment of infection and ischemia in such risk group of patients.Key words:
diabetic foot – major amputation
Autoři: Vladimíra Fejfarová 1; Alexandra Jirkovská 1; Vladimír Petkov 2; Ludmila Řezaninová 1; Robert Bém 1; Michal; Dubský 1; MUDr. Veronika Wosková 1; Andrea Němcová 1; Jelena Skibová 1
Působiště autorů: Centrum diabetologie IKEM, Praha 1; Oddělení klinické mikrobiologie IKEM, Praha 2
Vyšlo v časopise: Vnitř Lék 2016; 62(12): 969-975
Kategorie: Původní práce
Souhrn
Úvod:
Jednou z nejobávanějších komplikací syndromu diabetické nohy (SDN) je vysoká amputace, která je spojena s horší prognózou nemocných. Počty amputací mohou být ovlivněny celou řadou faktorů včetně infekce způsobené rezistentními patogeny.
Cílem naší studie bylo posoudit vývoj vysokých amputací pro SDN na specializovaném podiatrickém pracovišti za poslední desetiletí, charakteristiky amputovaných pacientů a faktory přispívající k amputacím.Metody:
Do naší studie byli zařazeni všichni nemocní hospitalizovaní na našem pracovišti pro SDN, kteří absolvovali vysokou amputaci v období září roku 2004 až září roku 2006 (skupina 1) a v období září roku 2013 až září roku 2015 (skupina 2). Mezi skupinami byly porovnávány následující faktory potenciálně přispívající k amputacím – závažnost diabetické ulcerace hodnocená dle Texaské klasifikace, trvání SDN, délka předchozí antibiotické (ATB) terapie, ischemická choroba dolních končetin (ICHDK) a její tíže hodnocená podle Grazianiho, počet revaskularizací, renální insuficience/renální selhání, přítomnost osteomyelitidy a infekční agens přítomná u pacientů před vysokou amputací.Výsledky:
Během 1. sledovaného období (9/2004–9/2006) bylo pro SDN hospitalizováno 373 pacientů, z nichž 3,2 % (12/373) absolvovalo vysokou amputaci (n = 12 – skupina 1), během 2. období (9/2013–9/2015) 376 pacientů, z nichž 5,1 % (19/376) podstoupilo vysokou amputaci (n = 19 – skupina 2). Jak počty vysokých amputací, tak indikace k výkonům byly v obou skupinách obdobné (NS). Skupiny se mezi sebou nelišily ve věku, BMI, typu diabetu a jeho trvání, trvání SDN, závažnosti diabetické ulcerace, ve výskytu renální insuficience/renálního selhání, osteomyelitidy nebo ve výskytu ICHDK. Skupina 2 měla oproti skupině 1 před vysokou amputací méně závažnou ICHDK dle Grazianiho (4,4 ± 1,4 vs 5,7 ± 0,9; p = 0,012), vyšší počet revaskularizací (2,5 ± 1,5 vs 1 ± 1; p = 0,003), pacienti byli signifikantně déle léčeni ATB (5,4 ± 2,4 vs 2,5 ± 2 měsíce; p = 0,002) a postoupili více resekčních a nižších amputačních výkonů (3,1 ± 2,1 vs 0,9 ± 0,5; p = 0,0004). Ve skupině 2 byl oproti skupině 1 naznačen trend k vyššímu výskytu gramnegativních agens s predominancí skupiny Enterobacteriacae, zvýšení výskytu pseudomonád a enterokoků. Jak výskyt MRSA a multirezistentních pseudomonád, tak ostatních rezistentních agens byl v obou sledovaných skupinách obdobný.Závěr:
Procento vysokých amputací se u hospitalizovaných pacientů v posledním desetiletí nemění, ale jednoznačně se zintenzivňuje terapie faktorů k nim vedoucích, což je v souladu s recentními mezinárodními doporučeními pro SDN. V budoucnu je vhodné se zaměřit na zdokonalení detekce a léčby infekce a ischémie u takto rizikových nemocných.Klíčová slova:
syndrom diabetické nohy – vysoké amputaceÚvod
Syndrom diabetické nohy (SDN) je jednou z nejzávažnějších komplikací diabetu, která vede k opakovaným recidivám a k chronicitě daného problému. Pacienti jsou často imobilizováni, mají vyšší morbiditu i mortalitu [1,2], což ve svém důsledku může mít dopad nejen na jejich psychické ladění, ale i socioekonomický status [3,4].
V běžné klinické praxi se někdy setkáváme se zhoršením lokálního nálezu u SDN, který je dán infekcí a/nebo ischemií [5] a může vést až k nejrůznějším chirurgickým výkonům – discizím, nekrektomiím, aponeurektomiím, resekčním výkonům, ale i amputacím. Vždy se snažíme být co nejméně radikální, tak abychom uchovali co nejvíce vitální tkáně, pacienta co nejméně poškodili a zachovali zejména co nejfyziologičtější biomechanické poměry na dolní končetině. Tím předcházíme jak následnému poškození operované nohy/pahýlu, tak přetížení druhostranné končetiny. Proto většinou provádíme nízké amputace zahrnující amputace prstů, včetně paprsčitých, dále transmetatarzální amputace, amputace v Lisfrankově kloubu, Chopartově kloubu a dle Symeho [6,7]. V nejzazších případech jsme nuceni se uchýlit k vysokým amputacím – k bércovým amputacím, exartikulaci v koleni či amputacím ve stehně [7]. K těmto výkonům přistupujeme při akutním zhoršení nálezu – při rozsáhlých osteomyelitidách nezvládnutelných menšími chirurgickými výkony, agresivní antibiotickou (ATB) terapií a odlehčením, u rozsáhlé nekrotizující fasciitidy, u progredujícího septického stavu při SDN, u akutní končetinové ischemie bez možnosti obnovení průtoku nebo při nezvládnutém compartment syndromu, neztišitelných bolestech atd.
Snahou všech specializovaných pracovišť je zredukovat počet vysokých amputací, o což se snažila již Saintvincentská deklarace [8]. K redukci počtu vysokých amputací alespoň o 50 % může dojít jedině důslednou prevencí rozvoje SDN nebo komplexní terapií již rozvinutého SDN. Proto je třeba znát nejen průběžné incidence vysokých amputací, ale i faktory, které k vysokým amputacím vedou, a dále je třeba zjistit, zdali se tyto faktory mění v čase.
Cíl
Cílem naší studie bylo posoudit v průběhu posledního desetiletí vývoj počtu vysokých amputací v našem diabetologickém centru specializovaném v podiatrii, sledovat možné změny charakteristik pacientů a faktorů, které k vysokým amputacím u pacientů se SDN vedly, zvláště ty, které by mohly být potenciálně terapeuticky ovlivnitelné.
Metody
Sledované subjekty
Do naší observační studie byli zařazeni všichni pacienti hospitalizovaní v Centru diabetologie IKEM pro SDN od září roku 2004 až září roku 2006 (1. sledované období) a od září roku 2013 až září roku 2015 (2. sledované období). Celkově bylo do studie zařazeno 749 pacientů. K hospitalizaci byli indikováni pacienti s progresí SDN, u kterých došlo ke zhoršení lokálního nálezu, který vyžadoval intenzivní parenterální ATB terapii, často ve spojení s emergentním chirurgickým výkonem (např. flegmóna, lymfangoitida, compartment syndrom, abscesové ložisko, septický stav v rámci SDN apod) nebo pacienti s akutní tepennou ischemií či rychlou progresí ischemické choroby dolních končetin (ICHDK) přijatí k dalšímu řešení. Dále byli nemocní na naše pracoviště přijímáni k plánovaným výkonům např. amputačním/resekčním výkonům/nekrektomiím pro nehojící se chronické ulcerace, osteomyelitidy, chronické píštěle, pseudocysty, deformity vedoucí k recidivě diabetických ulcerací a také pacienti indikovaní k revaskularizačním výkonům pro ICHDK.
Indikace vysokých amputací
Vysoké amputace, definované jako amputace dolních končetin nad úrovní kotníku, byly indikovány u hospitalizovaných pacientů se SDN v případě vyčerpání všech terapeutických možností – jednalo se o rychlou progresi ischemických změn u dále nerevaskularizovatelných pacientů, progredující compartment syndrom, progresi infekce i přes kombinační deeskalovanou cílenou ATB terapii a chirurgický debridement. Vysoké amputace byly indikovány i při zhoršení celkového stavu nemocných v rámci progredující sepse.
Základní charakteristiky pacientů a rizikové faktory amputací
Během naší studie jsme sledovali základní charakteristiky nemocných (věk, BMI, typ diabetu, trvání diabetu, kompenzaci) v úvodu hospitalizace a potenciální rizikové faktory, které mohly ovlivnit výskyt vysokých amputací u pacientů se SDN – konkrétně jsme se zaměřili na detekci závažnosti diabetické ulcerace, pro kterou byli pacienti hospitalizováni na našem pracovišti. K tomuto účelu byla použita Texaská klasifikace, určující závažnost ulcerace podle její hloubky a rozsahu postižené tkáně (0 – preulcerativní léze, 1 – povrchová ulcerace, 2 – ulcerace jdoucí podkožně do měkkých tkání, 3 – postižení kostí, kloubů), podle přítomnosti infekce a/nebo ischemie (A – bez infekce, ischemie, B – přítomna infekce, C – přítomna ischemie, D – přítomna infekce a ischemie). Tato klasifikace je schopna dělit diabetické ulcerace do 16 kategorií (0A–D až 3A–D) [9].
Dále jsme mezi skupinami porovnávali celkovou dobu sledování v podiatrické ambulanci, délku předchozí ATB terapie a závažnost ICHDK, která byla diagnostikována pomocí neinvazivních (dopplerovské indexy < 0,9, transkutánní tenze kyslíku < 40 mm Hg – TcPO2 [10] a/nebo sonograficky prokázané hemodynamicky významné stenózy na dolních končetinách), případně podle invazivních vyšetření (angiografie – Ag, MR-Ag, CT-Ag) [11]. Dle invazivního vyšetření byla tíže ICHDK klasifikována podle Grazianiho [12]. U studovaných subjektů byl sledován i počet revaskularizací. U pacientů byla detekována přítomnost renální insuficience (CHRI)/renálního selhání (CHRS) léčeného hemodialýzou (hodnoceno CKD klasifikací jako stadium 2–4 a 5, resp.) [13].
Mezi sledovanými subjekty byla posuzována i přítomnost osteomyelitidy (definována podle klinických symptomů – hluboká ulcerace s kostí na spodině, pozitivní mikrobiologické nálezy z ulcerace, RTG známky osteomyelitidy a/nebo pozitivní histologická/mikrobiologická vyšetření z biopsie kostí) [14] a byly posuzovány mikrobiální nálezy z kultivací z diabetických ulcerací či nehojících se ran u nemocných se SDN před vysokými amputacemi. Také byly mezi skupinami porovnávány výskyty rezistentních patogenů. Rezistentní bakterie byly definovány jako producenti specifických enzymů způsobujících necitlivost k vybraným ATB – např. AMPC (betalaktamázy skupiny C), betalaktamáz, ESBL (širokospektré betalaktamázy). Byl sledován i výskyt MRSA (meticilinrezistentního Staphylococcus aureus), VRE (vankomycin rezistentního enterokoka) a multirezistentní pseudomonády (citlivé pouze na kolistin a imipenem).
Statistické metody
Analýza dat byla provedena pomocí BMDP softwaru (PC 90). Sledované parametry jsou uváděny jako průměry ± SD nebo jako četnosti v procentech. Rozdíly mezi sledovanými skupinami byly stanoveny pomocí T-testu, Mannova-Whitneyova test a Kruskalova-Wallisova testu. Za statisticky signifikantní byly považovány hodnoty p < 0,05.
Výsledky
Během 1. období (9/2004–9/2006) bylo hospitalizováno pro SDN na naší klinice 373 pacientů, z nichž vysokou amputaci absolvovalo 12 nemocných (3,2 %). Tito pacienti tvořili skupinu 1. Do skupiny 2 byli zařazeni všichni, kteří byli hospitalizováni a indikováni k vysoké amputaci během 2. sledovaného období (9/2013–9/2015), konkrétně se jednalo o 19 nemocných ze 376 pacientů (5,1 % pacientů). Počet vysokých amputací se mezi sledovanými skupinami signifikantně nelišil. Indikace k danému výkonu byly v obou skupinách obdobné (graf 1).
Graf 1. Porovnání indikací k vysokým amputacím v obou skupinách 
Obě skupiny pacientů po vysoké amputaci se signifikantně nelišily v základních charakteristikách – ve věku, body mass indexu (BMI), trvání a typu diabetu a také ve výskytu CHRI/CHRS (tab. 1).
Tab. 1. Porovnání základních charakteristik sledovaných skupin nemocných po vysoké amputaci pro SDN 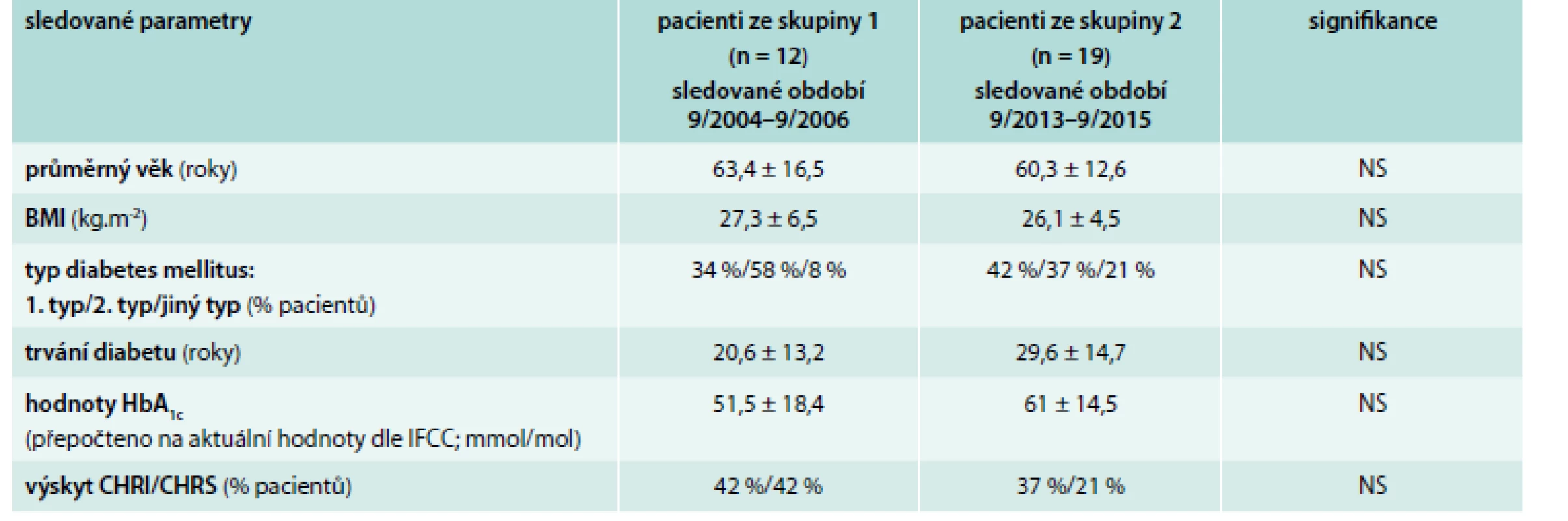
BMI – body mass index CHRI – chronická renální insuficience hodnocena dle CKD klasifikace jako CKD 2–4 CHRS – chronické renální selhání, hodnoceno dle CKD klasifikace jako CKD 5 n – počet NS – nesignifikantní, výsledky jsou uvedeny v procentech nebo jako průměrné hodnoty ± SD Porovnání faktorů, které mohly z podiatrického hlediska potenciálně ovlivnit výskyt vysokých amputací, je uvedeno v tab. 2. Z ní vyplývá, že pacienti ze skupiny 2 měli mírnější formu ICHDK hodnoceno dle Grazianiho, přičemž ale výskyt ICHDK i průměrné hodnoty TcPO2 se mezi skupinami signifikantně nelišily. Oproti nemocným ze skupiny 1 byli pacienti ze skupiny 2 před vysokou amputací signifikantně častěji revaskularizováni (průměrný počet revaskularizací/1 pacienta -2,5 ± 1,5 ve skupině 2 vs 1 ± 1 ve skupině 1; p = 0,003). Zajímavé bylo, že pacienti ze skupiny 2 byli před vysokou amputací signifikantně déle léčeni ATB a absolvovali více resekčních výkonů či nízkých amputací (3,1 ± 2,1 výkonů/1 pacienta ve skupině 2 vs 0,9 ± 0,5 výkonů ve skupině 1; p = 0,0004) oproti nemocným ze skupiny 1, což bylo pravděpodobně dáno předchozím delším sledováním v naší podiatrické ambulanci (p = 0,08; tab. 2).
Tab. 2. Porovnání rizikových faktorů potenciálně vedoucích k vysoké amputaci u pacientů se SDN 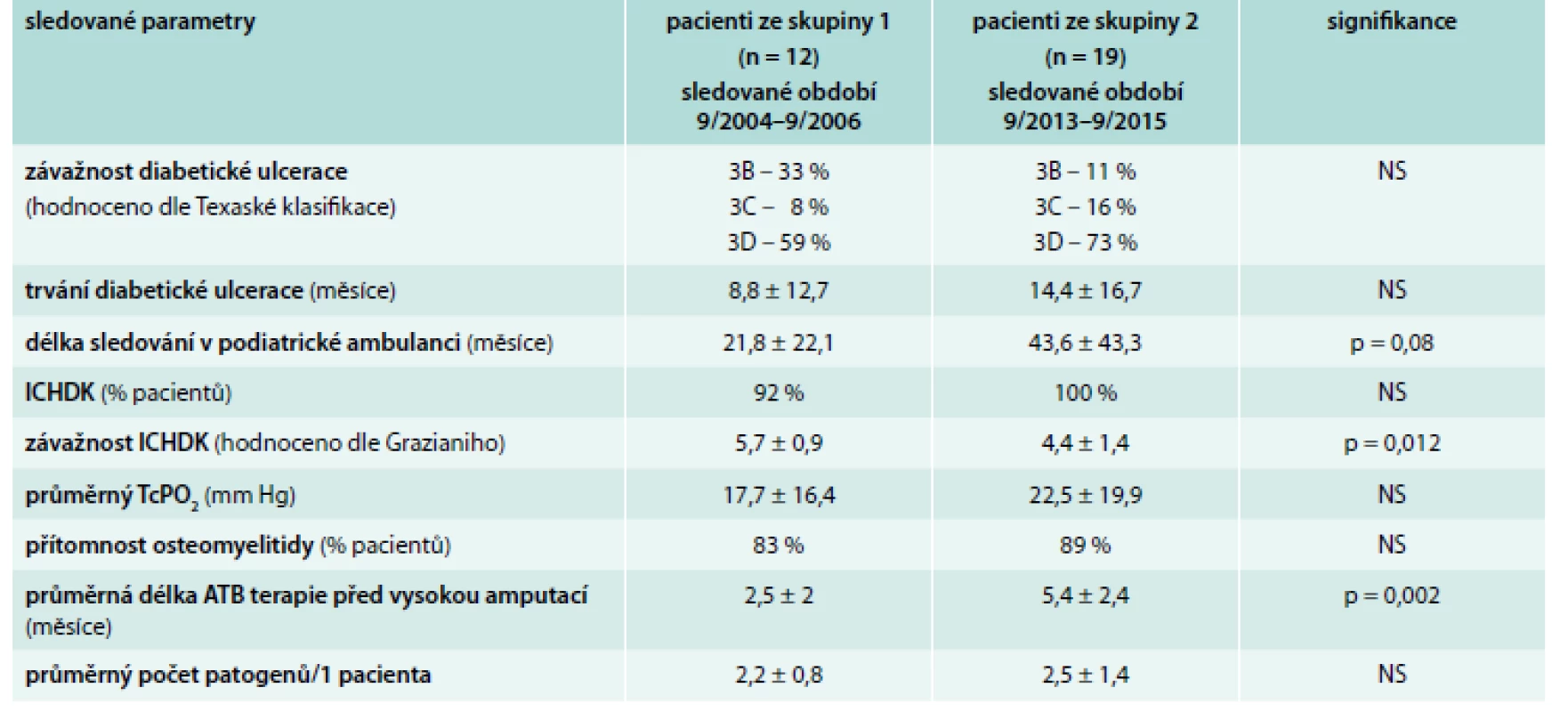
ATB – antibiotická ICHDK – ischemická choroba dolních končetin TcPO2 – transkutánní tenze kyslíku n – počet NS – nesignifikantní, výsledky jsou uvedeny v procentech nebo jako průměrné hodnoty ± SD Ostatní faktory potenciálně ovlivňující počet vysokých amputací se mezi skupinami signifikantně nelišily (tab. 2).
V obou sledovaných skupinách nemocných se nelišil průměrný počet patogenů vykultivovaných z diabetických ulcerací/ran před vysokými amputacemi (tab. 2). V naší studii jsme zaznamenali trend k procentuálně vyššímu výskytu gramnegativních bakterií (65,1 % pacientů ve skupině 2 vs 61,5 % pacientů ze skupiny 1; NS) s predominancí Enterobacteriacae sp. (60,7 % pacientů ve skupině 2 vs 56 % pacientů ve skupině 1; NS) a sklon k vyššímu výskytu Pseudomonas sp. (25 % pacientů ve skupině 2 vs 18,8 % pacientů ze skupiny 1; NS) a enterokoků (46,7 % pacientů ze skupiny 2 vs 20 % pacientů ze skupiny 1; NS) ve skupině 2 oproti nemocným ze skupiny 1. Jak výskyt MRSA (20 % pacientů v obou skupinách), multirezistentních kmenů pseudomonád (19 % pacientů ve skupině 1 vs 14,3 % pacientů ze skupiny 2; NS), tak výskyt ostatních bakteriálních agens včetně rezistentních bakterií (10/26 – 38,5 % patogenů ve skupině 1 vs 13/44 – 29,5 % mikrobů ve skupině 2; NS) se mezi sledovanými skupinami signifikantně nelišil (graf 2).
Graf 2. Porovnání výskytu mikrobiálních agens infikujících diabetické ulcerace/rány nemocných před vysokou amputací v obou skupinách 
Diskuse
V literatuře byla popsána celá řada faktorů vedoucích k vysokým amputacím – např. diabetická neuropatie, ICHDK, infekce včetně osteomyelitidy, deformity dolních končetin, Charcotova neuroosteoartropatie, trauma, dekompenzace diabetu, věk, porucha vizu apod. [15,16]. Cílem podiatrické péče je redukovat počty vysokých amputací, jelikož tito nemocní mají špatnou životní prognózu, jak potvrdila studie Hoffmanna a spol. srovnatelnou s prognózou nádorových onemocnění [17]. Ta je pravděpodobně dána nejen velkými nároky kladenými na organizmus nemocných po amputačních výkonech (vliv možné předoperační a pooperační infekce/sepse, nutriční nároky na hojení pahýlů, pooperační rehabilitace pacientů s již preexistující hypotrofií svalů danou nižší mobilitou v rámci terapie SDN), ale nepochybně i polymorbiditou nemocných zejména na úrovni kardiovaskulárního systému. Taktéž pacienti po vysoké amputaci bývají často v sociální izolaci, vysoké amputace mají dopad na psychosociální status, a co je důležité z ekonomického hlediska extrémně zvyšují náklady na léčbu (dle studie Eurodiale až 3násobně) [18].
Ve světě se provádí vysoké amputace asi u 1,2–2,1 pacientů/1 000 diabetiků [19,20]. V celé České republice se dle recentně publikovaného článku Piťhové et al počet amputačních výkonů pohybuje okolo 3,1–3,4/1 000 diabetiků. Jejich setrvalý stav hodnotili autoři vzhledem k nárůstu počtu diabetiků spíše za pozitivní nález [21]. Vyšší počty vysokých amputací v České republice oproti jiným zemím mohou být dány multifaktoriálně – nedostatečnou sítí podiatrické péče, nižší informovaností a edukací cílových skupin nejen zdravotníků, ale především rizikových nemocných, kteří vyhledávají odbornou pomoc opožděně apod.
V naší studii jsme zjišťovali počty vysokých amputací na našem specializovaném pracovišti, a tím nepřímo kvalitu naší péče a také faktory přispívající k vysokým amputacím, na které bychom se měli terapeuticky zaměřit. V průběhu posledního desetiletí neklesl v našem centru počet vysokých amputací, nedošlo ani ke změně jejich indikací, což bylo pravděpodobně dáno podobnými charakteristikami našich nemocných, delší chronicitou onemocnění a podobnou kompenzací diabetu (nezbytnou pro kvalitní péči) [22].
Vždy se snažíme dle doporučení konsensu pro SDN [14] podniknout maximum pro záchranu dolní končetiny, což lze doložit našimi výsledky z poslední doby – vyšším počtem revaskularizací, resekčních výkonů/nízkých amputací a delší ATB terapií před vysokými amputacemi. Výskyt ICHDK byl v obou skupinách srovnatelný, ale při bližším posouzení stupně ICHDK – dle Grazianiho mělo (před revaskularizací) jednoznačně více pacientů ze skupiny 1 závažnější, mnohočetné postižení cévního řečiště oproti skupině 2. Pacienti s ICHDK a nižšími stupni Grazianiho mají lepší šanci na úspěšnou revaskularizaci, proto pravděpodobně vzhledem k nálezu a technickým možnostem podstoupilo více pacientů ze skupiny 2 cévní výkon. Úspěch daných intervenčních metod je u sledovaných pacientů diskutabilní, jelikož i přes jejich vyšší počty se hodnoty TcPO2 oproti skupině 1 významně nezvýšily, což by mohlo také přispět k vysvětlení srovnatelného počtu vysokých amputací provedených během 2 různých období.
Závažná infekce je často asociována s vyšším počtem amputací [23] a může vést až u 25–50 % nemocných se SDN k těmto operačním výkonům [24]. Nejčastěji bývají za kauzální agens považovány MRSA [25] nebo grampozitivní patogeny [16,26]. V naší studii jsme pozorovali trend k výskytu vyššího počtu gramnegativních patogenů, zejména enterobakterií a pseudomonád v ranách před vysokými amputacemi. Zvýšení počtu těchto mikroorganizmů může být vedlejším efektem delší ATB terapie [27,28]. Jejich vyšší výskyt vede k prolongaci hojení ran, zejména pokud jsou součástí polymikrobiálního osídlení [29]. V naší studii se v ranách vyskytovaly v průměru 2–3 patogeny, podobně jako tomu bylo v jiné práci z roku 2004 provedené na kohortě 207 pacientů se SDN [30]. Tehdy predominantními patogeny byly grampozitivní bakterie a gramnegativní mikroorganizmy se vyskytovaly pouze ve 20–38 % případů.
Vždy je nutné se soustředit na diagnostiku infekčních agens, protože dle nalezených patogenů se upravuje nejen ATB terapie, ale i postup v lokální léčbě. Z klinického hlediska začínají být gramnegativní patogeny, zejména však pseudomonády obávanými mikroorganizmy, jelikož u nich často dochází k indukci mikrobiální rezistence, často nereagují adekvátně na lokální léčbu včetně např. larvální terapie. Pseudomonády bývají součástí biofilmu, zejména v terénu ICHDK, v němž podporuje nižší oxygenace tkání jejich růst [31]. Dle studie Callahana et al mohou být dokonce pseudomonády samy o sobě prediktorem infekčních komplikací a amputací u nemocných se SDN [32].
Závěr
Závěrem lze shrnout, že počty vysokých amputací v našem diabetologickém centru specializovaném na podiatrii se v průběhu posledního desetiletí nemění. Srovnání s ostatními podiatrickými centry nelze prozatím provést, jelikož dosud neexistuje registr pacientů se SDN nebo statistická data o péči o nemocné se SDN, která by umožňovala jejich posouzení. Taktéž závěry nelze plně paušalizovat, jelikož jsme si vědomi limitu naší studie, který spočívá v nižším počtu pacientů s vysokými amputacemi provedenými v průběhu sledovaných období.
Charakteristiky našich pacientů jsou obdobné, s menší závažností ICHDK hodnoceno dle Grazianiho. Naše terapie je významně intenzivnější, spočívající ve větším počtu revaskularizací, větším počtu nízkých amputací a resekčních výkonů a v delší ATB terapii před samotnou vysokou amputací. ATB terapie, podobně jako terapie ICHDK, však často není dostatečně účinná a intenzivní i přes pokroky v invazivních výkonech a přes dostupnost nových antibiotik. ATB terapie by měla být zaměřena zejména na gramnegativní spektrum mikroorganizmů, které se v ranách před výkony vyskytují nejčastěji. Srovnatelný nebo lehce vyšší počet vysokých amputací v našem centru oproti zbytku České republiky je pravděpodobně dán centralizací pacientů z ostatních podiatrických pracovišť primárního či sekundárního typu (dle Národního diabetologického programu) se snahou zabránit vysoké amputaci u pacientů s často již vyčerpanými základními možnostmi léčby. I přesto, že se snažíme být v poslední době radikálnější, intenzivněji léčit nemocné se SDN, nepodařilo se počty vysokých amputací významně snížit. Pohybujeme se již na hraně našich diagnostických a terapeutických možností, ale vždy se snažíme a do budoucna se i budeme snažit léčit naše nemocné dle doporučení mezinárodních organizací, které jednoznačně podporují intenzivní terapii jak na úrovni antimikrobiální léčby, tak na úrovni léčby ICHDK s cílem uchovat maximum vitální tkáně na dolní končetině (noze), zabránit vysoké amputaci, a umožnit tak pacientovi pohyb a zachování obstojné sebepéče. Prevence vysokých amputací je pro pacienty důležitá i z jiného hlediska. Vysoká amputace často bývá špatným prognostickým faktorem, snižuje kvalitu života, ale má i ekonomické přesahy dané přímými, ale především velkými nepřímými náklady na péči o nemocné.
Vysokým amputacím můžeme zabránit řádnou a opakovanou edukací rizikových pacientů, což bylo prokázáno i studiemi [33], dále komplexní léčbou a dlouhodobou dispenzarizací nemocných se SDN nejlépe v zavedených podiatrických ambulancích/centrech. Velmi důležité bude do budoucna zavádění nových, dostatečně účinných metod léčby ischemie a infekce a v neposlední řadě i odlehčení dolních končetin [7].
Podpořeno projektem (Ministerstva zdravotnictví) rozvoje výzkumné organizace 00023001 (IKEM) – Institucionální podpora.
MUDr. Vladimíra Fejfarová, Ph.D.
vlfe@ikem.cz
Centrum diabetologie IKEM,
Praha
www.ikem.cz
Doručeno do redakce 1. 5. 2016
Přijato po recenzi 20. 9. 2016
Zdroje
1. Tuttolomondo A, Maida C, Pinto A. Diabetic foot syndrome as a possible cardiovascular marker in diabetic patients. J Diabetes Res 2015; 2015 : 268390. Dostupné z DOI: <http://dx.doi.org/10.1155/2015/268390>.
2. Naidoo P, Liu VJ, Mautone M et al. Lower limb complications of diabetes mellitus: a comprehensive review with clinicopathological insights from a dedicated high-risk diabetic foot multidisciplinary team. Br J Radiol 2015; 88(1053): 20150135. Dostupné z DOI: <http://dx.doi.org/10.1259/bjr.20150135>.
3. Fejfarová V, Jirkovská A, Dragomirecká E et al. Has the diabetic foot a significant impact on selected psychological or social characteristics of patients with diabetes mellitus? J Diabetes Res 2014; 2014 : 371938. Dostupné z DOI: <http://dx.doi.org/10.1155/2014/371938>.
4. Al-Rubeaan K, Al Derwish M, Ouizi S et al. Diabetic foot complications and their risk factors from a large retrospective cohort study. PLoSOne 2015; 10(5): e0124446. Dostupné z DOI: <http://dx.doi.org/10.1371/journal.pone.0124446>.
5. Edmonds M. Modern treatment of infection and ischaemia to reduce major amputation in the diabetic foot. Curr Pharm Des 2013; 19(27): 5008–5015.
6. Jirkovská A et al. Syndrom diabetické nohy: komplexní týmová péče. Maxdorf Jessenius: Praha 2006. ISBN 80–7345–095-X.
7. Fejfarová V, Jirkovská A et al. Léčba syndromu diabetické nohy odlehčením. Maxdrof Jessenius: Praha 2015. ISBN 978–80–7345–436–4.
8. Leese B. Diabetes mellitus and the St Vincent Declaration. The economic implications. Pharmacoeconomic 1995; 7(4): 292–307.
9. Armstrong DG, Lavery LA, Harkless LB. Validation of a diabetic wound classification system. The contribution of depth, infection, and ischemia to risk of amputation. Diabetes Care 1998; 21(5): 855–859.
10. Brownrigg JR, Hinchliffe RJ, Apelqvist J et al. On behalf International Working Group on the Diabetic Foot (IWGDF). Performance of prognostic markers in the prediction of wound healing or amputation among patients with foot ulcers in diabetes: a systematic review. Diabetes Metab Res Rev 2016; 32(Suppl 1): 128–135. Dostupné z DOI: <http://dx.doi.org/10.1002/dmrr.2704>.
11. Fejfarová V, Jirkovská A Ischemická choroba dolních končetin u pacientů s diabetes mellitus. Postgraduální medicína 2013; 15(2): 169–175.
12. Hardman RL, Jazaeri O, Yi J et al. Overview of classification systems in peripheral artery disease. Semin Intervent Radiol 2014; 31(4): 378–388. Dostupné z DOI: <http://dx.doi.org/10.1055/s-0034–1393976>.
13. Akbari A, Clase CM, Acott P et al. Canadian Society of Nephrology commentary on the KDIGO clinical practice guideline for CKD evaluation and management. Am J Kidney Dis 2015; 65(2): 177–205. Dostupné z DOI: <http://dx.doi.org/10.1053/j.ajkd.2014.10.013>.
14. Bakker K, Apelqvist J, Lipsky BA et al. [International Working Group on the Diabetic Foot (IWGDF)]. The 2015 IWGDF Guidance documents on prevention and management of foot problems in diabetes: development of an evidence-based global consensus. Dostupné z WWW: <http://iwgdf.org/guidelines/>
15. Frykberg RG, Zgonis T, Armstrong DG et al. American College of Foot and Ankle Surgeons Diabetic foot disorders. A clinical practice guideline (2006 revision). J Foot Ankle Surg 2006; 45(5 Suppl): S1-S66.
16. Fejfarová V, Jirkovská A, Skibová J et al. Pathogen resistance and other risk factors in the frequency of lower limb amputations in patients with the diabetic foot syndrome. Vnitř Lék 2002; 48(4): 302–306.
17. Hoffmann M, Kujath P, Flemming A et al. Survival of diabetes patients with major amputation is comparable to malignant disease. Diab Vasc Dis Res 2015; 12(4): 265–271. Dostupné z DOI: <http://dx.doi.org/10.1177/1479164115579005>.
18. Prompers L, Huijberts M, Schaper N et al. Resource utilisation and cosi associated with the treatment of diabetic foot ulcers. Prospective data from the Eurodiale Study. Diabetologia 2008; 51(10): 1826–1834. Dostupné z DOI: <http://dx.doi.org/10.1007/s00125–008–1089–6>.
19. Lazzarini PA, O‘Rourke SR, Russell AW et al. Reduced Incidence of Foot-Related Hospitalisation and Amputation amongst Persons with Diabetes in Queensland, Australia. PLoSOne 2015; 10(6): e0130609. Dostupné z DOI: <http://dx.doi.org/10.1371/journal.pone.0130609>.
20. Wiessman MP, Liberty IF, Segev RW et al. Clinical characteristics and survival of patients with diabetes mellitus following non-traumatic lower extremity amputation. Isr Med Assoc J 2015; 17(3): 145–149.
21. Piťhová P, Honěk P, Dušek L et al. Incidence of amputations among patients with diabetes mellitus in the Czech Republic from 2010 to 2014. Vnitř Lék 2015; 61(11 Suppl 3): 3S21–3S24.
22. 22 Gregg EW, Li Y, Wang J, et al. Changes in diabetes-related complications in the United States, 1990–2010. N Engl J Med 2014; 370(16): 1514–1523. Dostupné z DOI: <http://dx.doi.org/10.1056/NEJMoa1310799>.
23. Tabur S, Eren MA, Çelik Y et al. The major predictors of amputation and length of stay in diabetic patients with acute foot ulceration. Wien Klin Wochenschr 2015; 127(1–2): 45–50. Dostupné z DOI: <http://dx.doi.org/10.1007/s00508–014–0630–5>.
24. Ricco JB, Thanh Phong L, Schneider F et al. The diabetic foot: a review. J Cardiovasc Surg (Torino) 2013; 54(6): 755–762.
25. Lipsky BA, Peters EJ, Senneville E et al. Expert opinion on the management of infections in the diabetic foot. Diabetes Metab Res Rev 2012; 28(Suppl 1): 163–178. <http://dx.doi.org/10.1002/dmrr.2248>.
26. Belefquih B, Frikh M, Benlahlou Y et al. Diabetic Foot Infection in Morocco: Microbiological Profile. Wounds 2016; 28(3): 89–98.
27. Commons RJ, Robinson CH, Gawler D et al. High burden of diabetic foot infections in the top end of Australia: An emerging health crisis (DEFINE study). Diabetes Res Clin Pract 2015; 110(2): 147–157. Dostupné z DOI: <http://dx.doi.org/10.1016/j.diabres.2015.09.016>.
28. Hagel S, Scheuerlein H. Perioperative Antibiotic Prophylaxis and Antimicrobial Therapy of Intra-Abdominal Infections. Viszeral medizin 2014; 30(5): 310–316. Dostupné z DOI: <http://dx.doi.org/10.1159/000368582>.
29. Seth AK, Geringer MR, Hong SJ et al. Comparative analysis of single-species and polybacterial wound biofilms using a quantitative, in vivo, rabbitear model. PLoSOne 2012; 7(8): e42897. Dostupné z DOI: <http://dx.doi.org/10.1371/journal.pone.0042897>.
30. Fejfarová V, Jirkovská A, Petkov V et al. Comparison of microbial findings and resistance to antibiotics between transplant patients, patients on hemodialysis, and other patients with the diabetic foot. J Diabetes Complications 2004; 18(2): 108–112.
31. James GA, Zhao AG, Usui M et al. Microsensor and transcriptomic signatures of oxygen depletion in biofilms associated with chronic wounds. Wound Repair Regen 2016; 24(2): 373–383. Dostupné z DOI: <http://dx.doi.org/10.1111/wrr.12401>.
32. Callahan D, Keeley J, Alipour H et al. Predictors of Severity in Diabetic Foot Infections. Ann Vasc Surg. 2016; 33 : 103–108. Dostupné z DOI: <http://dx.doi.org/10.1016/j.avsg.2016.01.003>.
33. Amin N, Doupis J. Diabetic foot disease: From the evaluation of the “foot at risk” to the novel diabetic ulcer treatment modalities. World J Diabetes 2016; 7(7): 153–164. Dostupné z DOI: <http://dx.doi.org/10.4239/wjd.v7.i7.153>.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2016 Číslo 12- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
-
Všechny články tohoto čísla
- Von Hippelov-Lindauov syndróm – dve strany jednej mince
- Nová fixní kombinace tiotropium a olodaterol – její role v léčbě chronické obstrukční plicní nemoci v České republice
- Takotsubo syndrom: incidence, etiologie, komplikace, léčba a prognóza
- Letální případy krvácení do horní části gastrointestinálního traktu
- Společné stanovisko českých odborných společností ke konsenzu European Atherosclerosis Society a European Federation of Clinical Chemistry and Laboratory Medicine k vyšetřování krevních lipidů a k interpretaci jejich hodnot
- Odešel doc. MUDr. Karel Janků, CSc.
- Nefrologie je prostě amazing!
-
XIV. slovenské obezitologické dni s medzinárodnou účasťou
Nové pohľady na komplexný manažment pacienta s obezitou (2. časť) - Správa z XXI. kongresu Slovenskej kardiologickej spoločnosti
- Korespondence ke článku
- Milan Kolář. Respirační infekce a jejich léčba
-
Martina Vašáková, Jaroslav Polák, Radoslav Matěj.
Intersticiální plicní procesy -
Vítězslav Kolek, Iva Vágnerová a kol.
Kapesní průvodce ambulantní léčbou respiračních infekcí - Vítězslav Kolek a kol. Doporučené postupy v pneumologii
-
Aleš Linhart, Tomáš Paleček.
Echokardiografie u nemocných s plicní hypertenzí -
Jiří Widimský, Jiří Widimský jr.
Farmakoterapie hypertenze - Trombofilie – editorial
- Takotsubo kardiomyopatie – další pokračování příběhu – editorial
- Pomalidomid v léčbě mnohočetného myelomu – vlastní zkušenosti a přehled literatury
- Došlo v posledním desetiletí ke změně počtu a charakteristik pacientů se syndromem diabetické nohy hospitalizovaných k vysoké amputaci na specializovaném podiatrickém pracovišti?
- Přínos magnetické rezonance pro diagnostiku kardiomyopatií a myokarditidy (2. část)
- Trombofília
- Káva ako hepatoprotektívny faktor
- Perorální antidiabetika v léčbě diabetes mellitus 1. typu
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Trombofília
- Káva ako hepatoprotektívny faktor
- Perorální antidiabetika v léčbě diabetes mellitus 1. typu
- Takotsubo syndrom: incidence, etiologie, komplikace, léčba a prognóza
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



