-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Dyslipidemie a obezita 2011. Jak spolu souvisejí a v čem se liší
Dyslipidemia and obesity 2011. Similarities and differences
We shall open our overview of issues related to obesity and hyperlipoproteinemia (HLP) or dyslipidemia with a notoriously known truth (that some are still reluctant to accept): HLP/DLP is not obesity. It is certainly not possible to put an equal sign between subcutaneous fat and the level of plasma lipids and lipoproteins. On the other hand, it is obvious that there is a number of connecting links between HLP/DLP and obesity. These associations on one side and differences on the other are the focus of this review paper. (1) HLP/DLP as well as obesity represent a group of high incidence metabolic diseases (gradually evolving from epidemic to pandemic) that affect several tens of percent of inhabitants. (2) Both HLP/DLP and obesity often occur concurrently, often as a result of unhealthy lifestyle. However, genetic factors are also been studies and it is possible that mutual predispositions for the development of both diseases will be identified. At present, it is only possible to conclude that obesity worsens lipid metabolism in genetically-determined HLP. (3) Both these metabolic diseases represent a risk factor for other pathologies, cardiovascular diseases are the most important common complication of both conditions (central type of obesity only). Concurrent presence of HDL/DLP and obesity is often linked to other diagnoses, such as type 2 diabetes mellitus (DM2T), hypertension, pro-coagulation or pro-inflammatory states; all as part of so called metabolic syndrome. (4) Patients with metabolic syndrome and, mainly, central obesity usually have typical dyslipidemia with reduced HDL-cholesterol (HDL-C) and sometimes hypertriglyceridaemia. Current treatment of HDL/DLP aims to first impact on the primary aim, i.e. LDL-cholesterol (LDL-C), and than influence HDL-C. (5) It seems that the therapeutic efforts in HLP/DLP and obesity will go in the same direction. I will skip the trivial (and difficult to accept by patients) dietary changes. Pharmacotherapy, however, (very scarce with respect to obesity) may bring positive effects on lipids and BMI. Metformin used to be considered as a drug that could improve lipid profile and lead to body weight reduction. Even though larger studies did not provide an unambiguous evidence for this, metformin keeps its position as a first line oral antidiabetic (not only) in patients with T2DM, HLP and obesity. Positive effect on lipids, mainly HDL-C is reported with pioglitazone. This drug, unlike other glitazones, does not bring body weight reduction but at least does not have a negative effect. Other antidiabetics with a positive effect on lipids and body weight include incretins, liraglutid in particular. Liraglutid importantly decreases triglyceride levels and has anorectic effect. Furthermore, metabolic effects of bariatric surgery should not be overlooked. Bariatric surgery brings weight reduction as well as it improves lipid profile and compensation of diabetes mellitus (DM). It should be mentioned here that bariatric surgery has been used for the treatment of HLP as early as 1980s. The results of the 25-year follow up within the POSCH study (ideal bypass indicated for HLP), presented in 2010, confirm a decrease in overall as well as cardiovascular mortality in an operated group, even though patients who did not undergo surgery were significantly more frequently treated with statins.
Key words:
hyperlipoproteinemia – dyslipidemia – obesity – HDL-cholesterol – metabolic syndrome – ideal bypass – incretins – niacin – anacetrapib
Autoři: R. Češka; M. Vráblík; P. Sucharda
Působiště autorů: III. interní klinika 1. lékařské fakulty UK a VFN Praha, přednosta prof. MUDr. Štěpán Svačina, DrSc., MBA
Vyšlo v časopise: Vnitř Lék 2011; 57(3): 248-253
Kategorie: 60. narozeniny prof. MUDr. Jiřího Vítovce, CSc., FESC
Souhrn
Přehled o problematice obezity a hyperlipoproteinemií (HLP) či dyslipidemií (DLP) začneme již notoricky známou pravdou (kterou však stále někteří jen obtížně akceptují): HLP/DLP není obezita. Rozhodně není možné klást rovnítko mezi podkožním tukem a hladinou plazmatických lipidů a lipoproteinů. Na druhé straně však je zcela zjevné, že pojítek mezi HLP/DLP a obezitou je řada. Těmto vzájemným souvislostem na jedné straně, ale také odlišnostem na straně druhé, je věnováno toto přehledné sdělení. (1) HLP/DLP i obezita představují skupinu metabolických onemocnění hromadného výskytu (ten se postupně z epidemie stává pandemií) postihující desítky procent obyvatelstva. (2) HLP/DLP i obezita se často vyskytují společně, mnohdy jako důsledek nezdravého životního stylu. Studují se však i faktory genetické a je možné, že budou identifikovány i určité společné předpoklady pro vznik obou onemocnění. Zatím lze pouze uvést, že obezita zhoršuje parametry tukového metabolizmu u geneticky podmíněné HLP. (3) Obě tato metabolická onemocnění představují rizikový faktor pro další choroby, nejvýznamnější společnou komplikací obou (u obezity v případě centrálního typu) jsou kardiovaskulární onemocnění. Společný výskyt HLP/DLP a obezity je často spojen s nálezem dalších onemocnění, jako jsou diabetes mellitus 2. typu (DM2T), hypertenze, prokoagulační nebo prozánětlivý stav. Vše je zahrnováno do komplexu známého jako metabolický syndrom. (4) U nemocných s metabolickým syndromem, a především s centrální obezitou obvykle nacházíme typickou dyslipidemii, v jejímž obraze dominuje především snížení HDL-cholesterolu (HDL-C) a někdy také hypertriglyceridemie. Současná moderní léčba HLP/DLP se zaměřuje po ovlivnění primárního cíle, tedy LDL-cholesterolu (LDL-C), právě na ovlivnění HDL-C. (5) Zdá se, že v některých směrech se i terapeutické snažení u HLP/DLP i obezity bude ubírat stejným směrem. Ponechám stranou triviální (a pacienty jen velmi obtížně akceptovaná) dietní a režimová opatření. I farmakoterapie však (u obezity dnes v klinické praxi opravdu velmi chudá) může přinášet pozitivní účinky na lipidy i BMI. Z antidiabetik byl především metformin považován za lék, který by mohl současně mírně zlepšovat lipidový profil a vést ke snížení hmotnosti. I když větší studie tyto komplexní účinky jednoznačně nepotvrdily, neznamená to, že metformin není základním perorálním antidiabetikem (nejen) u diabetika s DM2T, HLP a obezitou. Pozitivní ovlivnění lipidů, především HDL-C je popisováno po pioglitazonu. Ten, na rozdíl od dalších glitazonů, nevedl sice k redukci hmotnosti, ale alespoň ji neovlivňoval negativně. Z antidiabetik působících pozitivně na lipidy i hmotnost je třeba uvést inkretiny, především liraglutid. Ten významně snižuje hladinu triglyceridů a má anorektické účinky. Z hlediska léčby nelze opomíjet metabolické účinky bariatrických výkonů. Dochází po nich nejen k redukci hmotnosti, ale zlepšuje se i lipidový profil a dále též kompenzace diabetes mellitus (DM). Považujeme za vhodné zmínit na tomto místě fakt, že již před více než 3 desítkami let byla bariatrie využívána k léčbě HLP. A výsledky z 25letého sledování po studii POSCH (ileální bypass indikovaný pro HLP) prezentované v roce 2010 potvrzují snížení celkové i kardiovaskulární mortality v operované skupině navzdory tomu, že neoperovaní byli výrazně častěji léčeni statiny.
Klíčová slova:
hyperlipoproteinemie – dyslipidemie – obezita – HDL-cholesterol – metabolický syndrom – ileální bypass – inkretiny – niacin – anacetrapibÚvod
Na začátku tohoto sdělení si neodpustíme konstatování, že HLP/DLP není obezita. Opravdu není možné klást rovnítko mezi podkožním tukem a hladinou plazmatických lipidů a lipoproteinů. Na druhé straně však je zcela zjevné, že pojítek mezi HLP/DLP a obezitou je řada.
HLP/DLP i obezita představují skupinu metabolických onemocnění hromadného výskytu (ten se postupně z epidemie stává pandemií) postihující desítky procent obyvatelstva. Pokud jde o problémy s hmotností, poslední data VZP uvádějí, že nadváhou trpí 34 % a kritéria obezity splňuje 23 % české populace. Pokud jde o výskyt HLP/DLP v populaci, jsou k dispozici pouze odhady, jejichž výsledky do značné míry závisí na tom, jaká kritéria byla v různých výzkumech zvolena, a samozřejmě také na věku zkoumané skupiny. Při akceptování nejpřísnějších cílových hodnot se u dospělé populace dostáváme k číslům mezi 50 až 60 %, jestli chceme skutečně hovořit o klinicky významné HLP/DLP, dostaneme se k číslu mezi 20 až 30 %.
HLP/DLP i obezita se často vyskytují společně, mnohdy jako důsledek nezdravého životního stylu. Studují se však i faktory genetické a je možné, že budou identifikovány i určité společné předpoklady pro vznik obou onemocnění. Zatím lze pouze uvést, že obezita zhoršuje parametry tukového metabolizmu u geneticky podmíněné HLP. Na druhé straně nelze nezmínit, že řada nemocných s těžkou HLP je štíhlých (ale mají penetrantní genetickou vlohu pro poruchu tukového metabolizmu – familiární hypercholesterolemie budiž příkladem) a někteří výrazně obézní pacienti mají naopak úplně normální lipidový a lipoproteinový profil. Obě sledovaná onemocnění se velmi často vyskytují společně nejen jako pár, ale také s dalšími metabolickými (ale i jinými) poruchami, se kterými pak dávají vznik tzv. „metabolickému syndromu“. I když mu bylo věnováno v posledních letech pozornosti více než dost i na stránkách Vnitřního lékařství, nelze ho při přehledu daného tématu opominout.
Metabolický syndrom
Metabolický syndrom si zaslouží pozornost jak z hlediska definice, tak i z pohledu do historie. U nemocných s inzulinovou rezistencí a (někdy) porušenou glycidovou tolerancí bez manifestního diabetu nacházíme často cluster rizikových faktorů: HLP a/nebo DLP, obezitu centrálního typu, arteriální hypertenzi, hyperinzulinemii a další. Hovoříme pak o metabolickém syndromu s řadou synonym (tab. 1).
Tab. 1. Synonyma pro metabolický syndrom. 
Metabolický syndrom je „hlavním rivalem LDL-C v boji o pozici nejvýznamnějšího rizikového faktoru“ pro kardiovaskulární onemocnění (KVO), časnou manifestaci aterosklerózy a jejích komplikací.
Od původní představy o metabolickém syndromu (kterou formuloval Reaven v roce 1988, když napsal, že je tvořen souborem inzulinová rezistence – intolerance glukózy, hyperinzulinemie, hypertriglyceridemie – TG ve VLDL, snížení HDL-C a hypertenze) jsme v současné době při popisu metabolického syndromu postoupili k představě komplexnější. Na počátku 3. tisíciletí zahrnuje syndrom inzulinové rezistence následující základní charakteristiky:
- inzulinová rezistence,
- dyslipoproteinemie (snížení HDL-C, zvýšení TG a vyšší výskyt „malých denzních LDL“),
- hypertenze,
- obezita centrálního typu (zvýšení viscerálního tuku),
- mikroalbuminurie,
- hyperfibrinogenemie,
- zvýšení PAI 1, faktorů VII a VIII,
- hyperurikemie
- a mnoho dalších.
Etiopatogeneze metabolického syndromu je velmi složitá, kromě látek jako leptin, adiponektin, TNF α a dalších se uplatňují desítky dalších a jejich probírání by přesahovalo rámec přece jen klinicky zaměřeného článku.
Zmiňme se však ještě o současné klinické definici metabolického syndromu, která se opírá o přítomnost 3 z 5 zásadních atributů (hypertriglyceridemie, nízkého HDL-cholesterolu, objemu pasu přes 102 cm u mužů a 88 cm u žen, arteriální hypertenze a hyperglykemie) (tab. 2).
Tab. 2. Defi nice metabolického syndromu podle ATP III [1]. ![Defi nice metabolického syndromu podle ATP III [1].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/22a89c73fe9b99343eb7f919b0c35774.jpeg)
I když je tato definice MS v současnosti asi obecně nejužívanější [1], s ohledem na stále přibývající důkazy pro rizikovost abdominální obezity je se vzrůstající tendencí uváděna pro klasifikaci MS v klinické praxi následující definice Mezinárodní diabetologické federace (a řady dalších odborníků i odborných společností), (tab. 3). Za nezbytnou podmínku pro diagnózu metabolického syndromu je v současnosti považována právě přítomnost abdominální obezity s poměrně dost přísným kritériem obvodu pasu (v Evropě je pro muže stanovena hranice 94 a pro ženy 80 cm!).
Tab. 3. Defi nice metabolického syndromu podle IDF. 
Ať už ale akceptujeme jakoukoli definici metabolického syndromu (nebo budeme dokonce s některými skeptiky pochybovat o jeho existenci), přináší kombinace jeho atributů pacientům celkově zvýšené kardiometabolické riziko, které je třeba komplexní léčbou ovlivnit.
Typická DLP u obezity a její ovlivnění
Typický lipidogram u metabolického syndromu i u většiny nemocných s obezitou představují především snížení HDL-cholesterolu a zvýšené triglyceridy. Abnormality lipoproteinového metabolizmu jsou výsledkem snížené senzitivity k inzulinu a jsou vysvětlovány především zvýšenou produkcí VLDL v játrech. Podle současných názorů se na zvýšené koncentraci triglyceridů u metabolického syndromu významně podílí polymorfizmus genu pro LPL. Základní charakteristiky DLP u obezity a metabolického syndromu shrnuje tab. 4.
HDL-C – cíl terapie nemocných s obezitou a MS?
V poslední době je asi vůbec největší pozornost v oblasti studia i klinických účinků HLP a DLP věnována HDL-C. V této oblasti nacházíme také velký počet nových klinických studií i výsledků experimentálních prací, které mají za cíl objasnit antiaterogenní, ale i proaterogenní působení HDL-C [2]. I proto se budeme této problematice věnovat trochu podrobněji. Na jedné straně jsou nezvratné důkazy pro to, že HDL-C a jeho zvýšení je spojeno se snížením kardiovaskulárního rizika a působí antiaterogenně, na druhé straně nedosahují některé léčebné strategie, které HDL zvyšují, jednoznačných výsledků [3,4]. První studie s léky ovlivňujícími HDL-C vůbec nejvíce, inhibitory CETP [5], dokonce nedopadly pozitivně. První lék této skupiny, torcetrapib, byl těsně před uvedením do klinické praxe stažen z používání. (O tom, jak vypadá další vývoj v této skupině léků, je několik poznámek níže.)
Základní antiaterogenní působení HDL je spojeno s efluxem cholesterolu z makrofágů, resp. již z pěnových buněk. Přitom se předpokládá, že facilitace efluxu cholesterolu může být narušena například zánětem nebo dalšími patologickými stavy. Vznikají pak tzv. dysfunkční HDL částice, které jsou nejen nefunkční z hlediska efluxu cholesterolu, ale jsou dokonce naopak pravděpodobně aterogenní (což souvisí s přítomností atypických proteinů, které tyto HDL nesou). Jinou možností, která může narušit „efluxní kapacitu“, je třeba oxidace apolipoproteinu A-I např. myeloperoxidázou. Experimentálně bylo prokázáno, že je to právě „kapacita efluxu cholesterolu“, která přímo koreluje s aterogenezí a se schopností HDL-C ovlivnit pozitivně riziko ischemické choroby srdeční a dalších kardiovaskulárních onemocnění [6]. Stanovení celkové koncentrace HDL, a dokonce i apolipoproteinu A-I pak nemusí vypovídat o protiaterogenním potenciálu HDL. I když je to experimentálně velmi náročné, bylo by třeba při vyšetřování funkce HDL využívat v budoucnosti právě měření „efluxní kapacity HDL“.
S ohledem na výše napsané je třeba i na následující výsledky (s výjimkou niacinu, který má už historicky pozitivní data z intervenčních studií) nahlížet sice s očekáváním, pozitivně, ale i s určitou mírou kriticizmu. U řady na první pohled jednoznačně úspěšných postupů ke zvýšení HDL-C budeme muset počkat na výsledky velkých intervenčních studií, které teprve prokážou, zda nové substance budou nejen zvyšovat HDL-C, ale i pozitivně ovlivní kardiovaskulární riziko.
Z hlediska snah o zvýšení HDL-C (pomineme-li nefarmakologickou léčbu, jako je oblíbené pití vína či pacienty méně oblíbené zvýšení fyzické aktivity) má v současné době asi nejpozitivnější důkazy i účinky niacin (obr. 1). Působení niacinu je velmi komplexní. Zjednodušeně lze konstatovat, že niacin pozitivně ovlivňuje LDL-C, HDL-C i triglyceridy, a to o 20 %. Navíc má pozitivní účinek i na koncentraci lipoproteinu(a).
Obr. 1. Účinky niacinu na plazmatické lipidy. Podle [13]. ![Účinky niacinu na plazmatické lipidy. Podle [13].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/f9284243f8df420c452b3356e747c161.jpeg)
I když chceme věřit, že v době publikace tohoto článku bude niacin konečně (bohužel se zpožděním proti řadě zemí Evropy včetně Slovenska) na trhu i v ČR, je to jediná látka užívaná v klinické praxi.
I proto se výrobci léků snaží o vývoj nových molekul, které by hladinu HDL dokázaly významně zvýšit. I když jsem výše zmínil „katastrofu“ torcetrapibu, po objasnění příčin jeho nežádoucích účinků nadále pokračuje vývoj dalších inhibitorů CETP (cholesteryl ester transfer proteinu), kterými jsou především dalcetrapib a anacetrapib. Na podzim roku 2010 byly na sjezdu AHA v Chicagu prezentovány velmi pozitivní výsledky týkající se bezpečnosti a účinnosti anacetrapibu (studie DEFINE). Připomeňme si je obr. 2 a tab. 5.
Obr. 2. Vliv anacetrapibu na LDL a HDL-C. 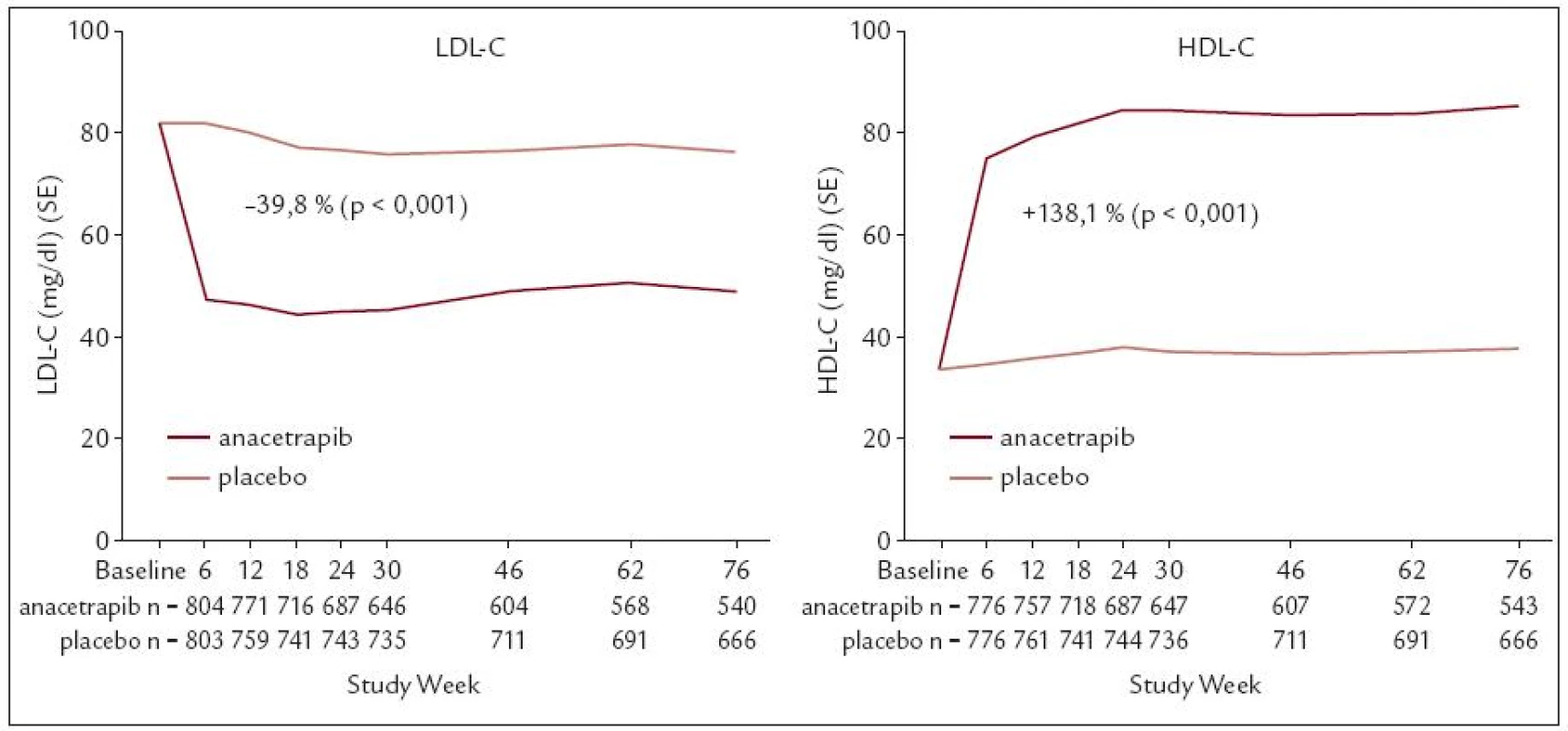
Tab. 5. Vliv anacetrapibu na lipidy, lipoproteiny a apolipoproteiny. 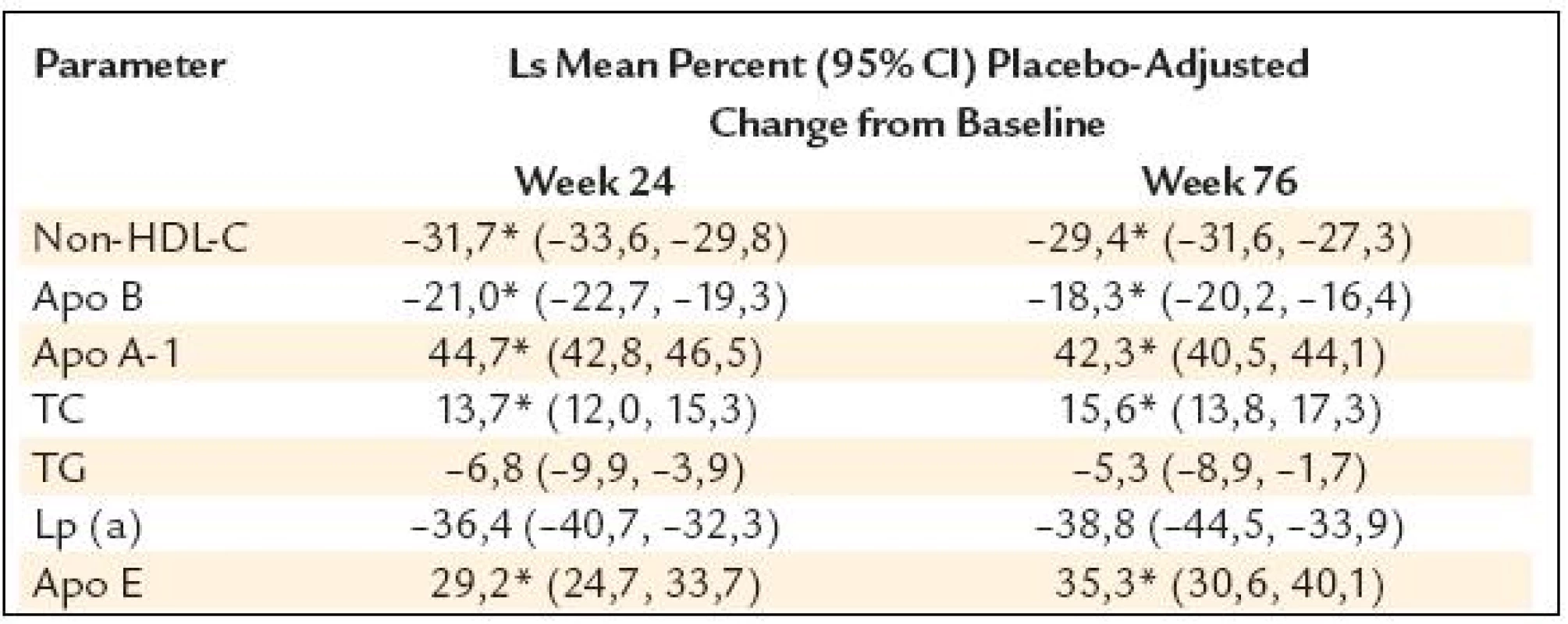
*p < 0,001; means for all variables except for triglycerides, lipoprotein (a), for which medians are shown Vzestup HDL-C o 140 % ve studii DEFINE je ohromující. Na druhé straně se snažme být realisty a oceňme především průkaz bezpečnosti léčby anacetrapibem. V každém případě se staly výsledky studie DEFINE signálem k designování zásadní, mortalitní studie, do které bude zahrnuto 30 000 nemocných.
Jestliže je anacetrapib novým lékem ve fázi náboru nemocných do rozsáhlé mortalitní studie, další postupy léčby jsou ve fázi ještě časnější. Ve studii ASSERT byl studován orální induktor syntézy apolipoproteinu A-I s pracovním kódem RVX-208. Zvýšení hladiny apolipoproteinu A-I, ale i zvětšení HDL částic, a především zlepšení jejich funkčnosti jsou příslibem pro další vývoj tohoto přípravku. Výsledky sumarizuje obr. 3.
Obr. 3. Studie ASSERT - vliv „RVX-208“, orálního induktoru apo A-I na HDL. 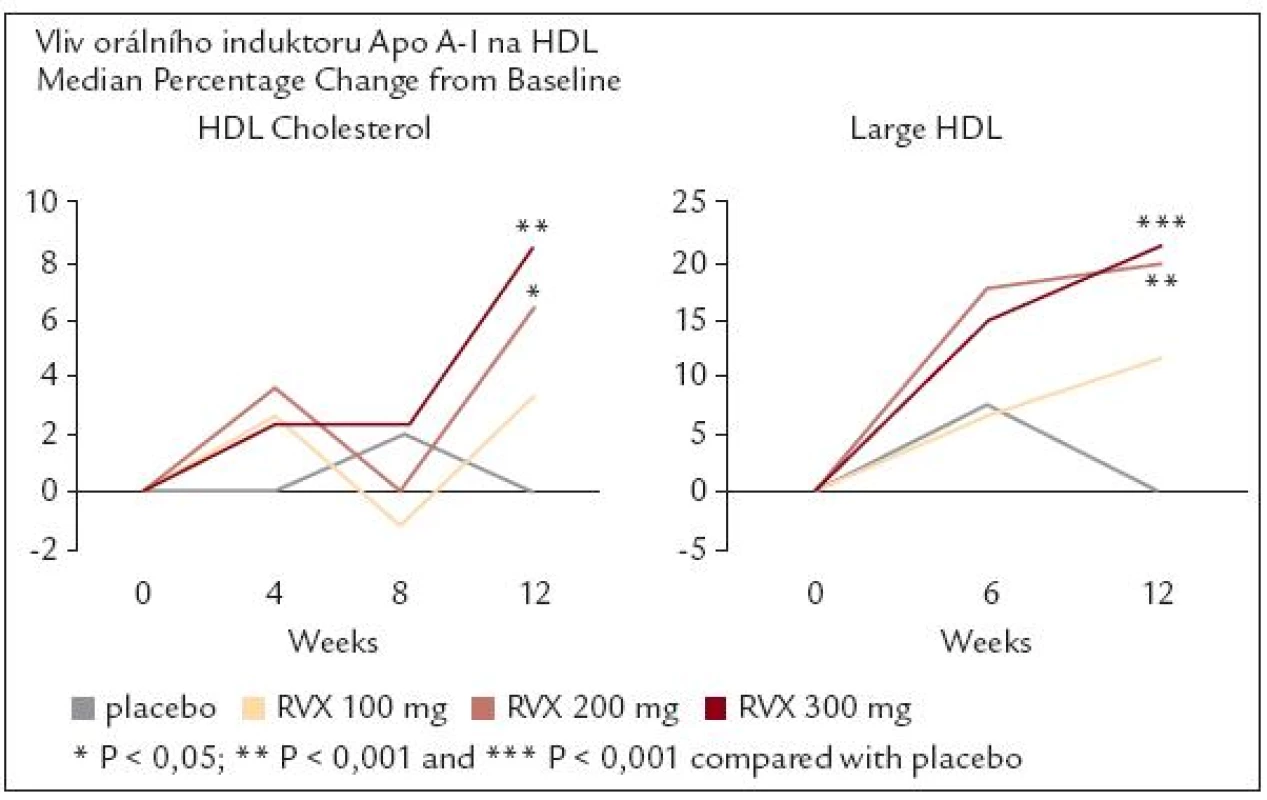
HLP/DLP, obezita a KVO
Obě v tomto článku probíraná metabolická onemocnění představují rizikový faktor pro další choroby, nejvýznamnější společnou komplikací obou (u obezity v případě centrálního typu) jsou kardiovaskulární onemocnění. A právě komplexním ovlivněním všech atributů metabolického syndromu včetně HLP/DLP a obezity, široce zaměřenou léčbou, se musíme snažit ovlivnit tzv. kardiometabolické riziko.
Společné aspekty léčby HLP/DLP a obezity
I když je článek uveden citátem o tom, že se HLP/DLP nerovná obezitě, najdeme v léčbě obou metabolických onemocnění mnoho průsečíků. Nebudeme se na tomto místě věnovat dietě ani pohybovému režimu, i když je nefarmakologická léčba vždy základem terapeutického přístupu u nemocného s HLP/DLP i obezitou. Naproti tomu může farmakoterapie (u obezity dnes v klinické praxi opravdu velmi chudá) přinášet pozitivní účinky na lipidy i BMI. Z antidiabetik byl především metformin považován za lék, který by mohl současně pozitivně ovlivňovat lipidový profil a vést i ke snížení hmotnosti. Po určitou dobu byla dokonce vyvíjena fixní kombinace metformin – fenofibrát s představou o ovlivnění lipidů, inzulinové rezistence a hmotnosti současně. I když větší studie tyto komplexní účinky jednoznačně nepotvrdily, neznamená to, že metformin není základním perorálním antidiabetikem (nejen) u diabetika s DM2T, HLP a obezitou. I další antidiabetikum přináší účinky na lipidový metabolizmus. Pozitivní ovlivnění lipidů, především HDL-C, je popisováno po pioglitazonu. Ten, na rozdíl od dalších glitazonů, nevedl sice k redukci hmotnosti, ale alespoň ji neovlivňoval negativně. V současné době jsou intenzivně studovány nejnovější léky ze skupiny perorálních antidiabetik. Z těch, které působí pozitivně na lipidy i hmotnost, je třeba uvést inkretiny, především liraglutid. Ten významně snižuje hladinu triglyceridů a má anorektické účinky. I když někteří uvádějí jako nevýhodu nutnost parenterálního podávání, sami můžeme z vlastní zkušenosti uvést, že pacientům aplikace předplněným perem poměrně vyhovuje, to zejména těm s plně vyjádřeným metabolickým syndromem, u kterých přináší vícenásobný profit současně.
Z hlediska léčby HLP/DLP nelze opomíjet metabolické účinky bariatrických výkonů, užívaných v posledních letech především k léčbě obezity. Dochází po nich nejen k redukci hmotnosti, ale zlepšuje se i lipidový profil a dále též kompenzace DM [7,8]. Na tomto místě považuji za vhodné zmínit fakt, že již před více než 4 desítkami let byla „metabolická chirurgie“ využívána k léčbě HLP [9–11]. A výsledky z 25letého sledování po studii POSCH (ileální bypass indikovaný pro HLP) prezentované v roce 2010 potvrzují snížení celkové (18 %) i kardiovaskulární mortality (8 %) v operované skupině navzdory tomu, že neoperovaní byli výrazně častěji léčeni statiny, a to dokonce 8krát [12]. Vysvětlení těchto i dalších pozitivních výsledků lze samozřejmě interpretovat jako efekt 38% redukce LDL-C a 4% vzestupu HDL-C, které zůstaly konstantní i po 25 letech sledování. Kombinovaný end point mortality a fatálního a nefatálního infarktu myokardu byl redukován o 35 % (p < 0,01). Navíc byla prokázána diference o 25,4 % ve prospěch chirurgicky intervenované skupiny, pokud jde o nutnost revaskularizační procedury (p < 0,001). Tyto pozitivní nálezy dosáhly statistické významnosti u nemocných s EF nad 50 %, naopak u nemocných s nižší EF nebyly tyto pozitivní výsledky statisticky významné.
Závěr
HLP/DLP a obezita mají mnoho společného při svém vzniku, vyskytují se často společně, mají podobné, a často dokonce stejné komplikace a k jejich léčbě můžeme často přistupovat obdobně. Komplexní léčba nemocného a ovlivnění kardiometabolického rizika je imperativem.
Práce byla podpořena granty: IGA MZ ČR: NF 10589-3 GIGH 0913-00-3-203 a NF 10579-3 GIGH 0911-00-3-203.
prof. MUDr. Richard Češka, CSc.
www.vfn.cz
e-mail: rcesk@lf1.cuni.czDoručeno do redakce: 16. 1. 2011
Zdroje
1. Expert Panel on Detection, Evaluation, and Treatment of High Blood Cholesterol in Adults. Executive Summary of The Third Report of The National Cholesterol Education Program (NCEP) Expert Panel on Detection, Evaluation, And Treatment of High Blood Cholesterol In Adults (Adult Treatment Panel III). JAMA 2001; 285 : 2486–2497.
2. Heinecke J. HDL and Cardiovascular Disease Risk – Time for a New Approach? N Engl J Med 2011; 364 : 170–171.
3. Keech AC, Mitchell P, Summanen PA et al. FIELD study investigators. Effect of fenofibrate on the need for laser treatment for diabetic retinopathy (FIELD study): a randomised controlled trial. Lancet 2007; 370 : 1687–1697.
4. Joy T, Hegele RA. Is raising HDL a futile strategy for atheroprotection? Nat Rev Drug Discov 2008; 7 : 143–155.
5. Brousseau ME, Schaefer EJ, Wolfe ML et al. Effects of an inhibitor of cholesteryl ester transfer protein in HDL cholesterol. N Engl J Med 2004; 350 : 1505–1515.
6. Khera AV, Cuchel M, de la Llera-Moya M et al. Cholesterol efflux capacity, high-density lipoprotein fiction and atherosclerosis. N Engl J Med 2011; 364 : 127–135.
7. Sucharda P. Metabolická chirurgie – nejúčinnější léčba diabetu. Vnitř Lék 2011; 57: v tisku.
8. Buchwald H, Varco RL (eds). Metabolic surgery. New York: Grune & Stratton 1978.
9. Buchwald H. Lowering of cholesterol absorption and blood levels by ileal exclusion: experimental basis and preliminary clinical report. Circulation 1964; 29 : 713–720.
10. Buchwald H, Varco RL, Matts JP et al. Effect of partial ileal bypass surgery on mortality and morbidity from coronary heart disease in patients with hypercholesterolemia. Report of the Program on the Surgical Control of the Hyperlipidemias (POSCH). N Engl J Med 1990; 323 : 946–955.
11. Buchwald H, Varco RL, Boen JR et al. Effective lipid modification by partial ileal bypass reduced long-term coronary heart disease mortality and morbidity: five-year posttrial follow-up report from the POSCH. Program on the Surgical Control of the Hyperlipidemias. Arch Intern Med 1998; 158 : 1253–1261.
12. Riobaldo RC, Sposito AC. POSCH Trial 25-year Follow-up Results: Latest News From an Old Kid on the Block. Clin Lipidology 2010; 5 : 651–653.
13. Maccubbin D, Bays HE, Olsson AG et al. Lipid-modifying efficacy and tolerability of extended-release niacin/laropiprant in patients with primary hypercholesterolaemia or mixed dyslipidaemia. Int J Clin Pract 2008; 62 : 1959-1970.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2011 Číslo 3- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
- S prof. Vladimírem Paličkou o racionální suplementaci kalcia a vitaminu D v každodenní praxi
-
Všechny články tohoto čísla
- Světový den ledvin (World Kidney Day – WKD)
- Jubilant prof. MUDr. Jiří Vítovec, CSc., FESC
- Interna a kardiologie, internisté a kardiologové
- Systolický wall stress ľavej komory srdca pri antihypertenzívnej liečbe
- Dyslipidemie a obezita 2011. Jak spolu souvisejí a v čem se liší
- Autoimunitní pankreatitida a IgG pozitivní sklerotizující cholangitida
- Výskyt aterogénnej dyslipidémie vo vzorke asymptomatických probandov vyšetrením pomocou metódy Lipoprint
- Zevní vlivy podmiňující vznik nádorů nebo ochraňující před jejich vznikem
- Vyskytují se v medicíně „módní“ choroby?
- Rostoucí problém – lidský papilomavirus a nádory hlavy/krku
- Mikroalbuminurie. Od diabetu ke kardiovaskulárnímu riziku
- Kotníko-pažní index u nemocných s diabetes mellitus 2. typu
- Trombohemoragický syndrom u nemocných s myeloproliferativním onemocněním s trombocytemií
- Reziduální riziko kardiovaskulárních komplikací a jeho snížení kombinací hypolipidemik
- Síť komplexních onkologických center České republiky
- Variabilita krevního tlaku a arteriální hypertenze
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Mikroalbuminurie. Od diabetu ke kardiovaskulárnímu riziku
- Zevní vlivy podmiňující vznik nádorů nebo ochraňující před jejich vznikem
- Interna a kardiologie, internisté a kardiologové
- Systolický wall stress ľavej komory srdca pri antihypertenzívnej liečbe
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání




