-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Porucha hojení diafýzy stehenní kosti – biomechanika a biologie − kazuistika
Femoral shaft healing disorder − biomechanics and biology − case report
Nonunion is one of the common fracture healing complications. Its diagnosis is based on clinical and X-ray/CT findings. Nonunions can be classified, according to Weber and Cech, as vital and nonvital. Low mechanical stability is the main underlying factor in the development of vital nonunions and therefore, the treatment should be focused on increasing their stability. Absence of biological activity is the causal factor in the development of nonvital nonunions; thus the therapy must be bolstered by bone grafting and decortication. Treatment of nonunions is time consuming and costly and the frequency of their incidence is not decreasing. However, significant progress has been made in the treatment of patients with this bone healing defect over the last decades owing to improved understanding of its genesis and the development of osteosynthetic materials. The presented case of nonunion after periprosthetic fracture includes a detailed description of the therapeutic considerations and techniques used in subsequent phases of treatment, accompanied by radiologic and pictorial documentation. Six months after application of a wave plate, the nonunion was successfully healed. The wave plate is a rarely used implant in our countries; however, its specific biomechanical and biological characteristics significantly support healing of indicated diaphyseal nonunions.
Keywords:
nonunion − stable fixation − wave plate − femur
Autoři: P. Kmeť 1; L. Kopp 1,2
Působiště autorů: Klinika úrazové chirurgie Fakulty zdravotnických studií Univerzity J. E. Purkyně v Ústí nad Labem a Krajské, zdravotní a. s. – Masarykovy nemocnice v Ústí nad Labem 1; Ústav anatomie, 2. lékařská fakulta Univerzity Karlovy, Praha 2
Vyšlo v časopise: Rozhl. Chir., 2021, roč. 100, č. 8, s. 409-416.
Kategorie: Kazuistika
doi: https://doi.org/10.33699/PIS.2021.100.8.409–416Souhrn
Pakloub představuje jednu ze základních komplikací při hojení zlomenin. Diagnostika se opírá především o klinický a RTG/CT nález. Paklouby klasifikujeme dle Webera a Čecha na vitální a avitální. U pakloubů vitálních je základní příčinou nezhojení nízká mechanická stabilita osteosyntézy a cílem léčby je její zvýšení. U pakloubů avitálních chybí biologická aktivita a součástí léčby musí být navíc podpora biologie ve formě spongioplastiky a dekortikace. Léčba pakloubů je časově a finančně náročná a frekvence jejich výskytu se nesnižuje. Díky pochopení příčin jejich vzniku a rozvoji osteosyntetických materiálů však došlo v posledních desetiletích k výraznému pokroku a vyšší úspěšnosti v léčbě pacientů s touto poruchou hojení kosti. Prezentovaný případ hojení pakloubu po periprotetické zlomenině zahrnuje podrobný popis terapeutických rozvah a technik v jednotlivých fázích léčby včetně radiologické a obrazové dokumentace. Úspěšného zhojení bylo dosaženo po 6 měsících od užití předehnuté dlahy. Předehnutá dlaha (wave plate, Wellenplatte) je v našich zemích vzácně užívaný implantát, který však svými specifickými biomechanickými a biologickými vlastnostmi významně zvyšuje pravděpodobnost zhojení vybraných typů diafyzárních pakloubů.
Klíčová slova:
pakloub − stabilní fixace − předehnutá dlaha − femur
ÚVOD
K příčinám zlomenin diafýzy stehenní kosti patří jak úrazy vysokoenergetické (autonehody, pády z výše, střelná poranění), tak nízkoenergetické (běžné pády u starších pacientů). Léčba těchto zlomenin je dnes v naprosté většině případů operační a konzervativní postup je vyhrazen jen pro výjimečné případy [1].
Hojení zlomeniny je závislé na mnoha biologických a biomechanických faktorech. Vliv má její lokalizace, rozsah kominuce, závažnost úrazu (častější poruchy hojení u polytraumatizovaných pacientů), míra poranění měkkých tkání (otevřené zlomeniny). Negativní vliv na hojení mají kouření, diabetes, malnutrice, vyšší věk, užívání antikoagulancií, kortikosteroidů, diskutovaný je vliv abusu nesteroidních antirevmatik [1−4].
Základními biomechanickými předpoklady pro zhojení zlomeniny je kontakt fragmentů (problémem je distrakce či interpozitum), kompresní síly mezi fragmenty (nežádoucí jsou síly střižné) a mechanický klid během hojení, kterého se dá dosáhnout pouze stabilní osteosyntézou [2,4].
Nejsou-li tyto základní podmínky splněny, dochází k poruchám hojení. V klinické praxi pracujeme s termíny prodloužené (zpomalené) kostní hojení a pakloub. Prodlouženým kostním hojením označujeme stav, kdy nedojde ke vzniku adekvátního svalku v horizontu 3−6 měsíců (resp. dvojnásobku obvyklé doby hojení dle lokalizace zlomeniny) od začátku léčby. Za pakloub považujeme nález, kde ani po 6−9 měsících nedošlo ke zhojení zlomeniny a poslední 3 měsíce není na rentgenu patrná progrese hojení. Některé typy zlomenin jsou předurčeny k nezhojení z důvodu chybějících biologických či mechanických předpokladů již v době úrazu (defektní zóna zlomeniny) [3−5].
Paklouby nejčastěji klasifikujeme schématem dle Čecha a Webera [2−5], kteří dělí paklouby na vitální a avitální. Mezi vitální jsou řazeny paklouby hypetrofické (elephant foot, horse foot) a oligotrofické. Mezi avitální pak paklouby dystrofické s nekrotickým motýlovitým (klínovitým) mezifragmentem, dále paklouby nekrotické, defektní a atrofické. Paklouby vitální mají dostatečnou biologickou aktivitu a hlavní příčinou nezhojení je mechanická nestabilita. Paklouby avitální pak kromě stability postrádají též biologickou aktivitu potřebnou ke zhojení. Termín pseudoartróza je pak v literatuře (hlavně německojazyčné) někdy synonymem pro paklouby obecně, jinak se ale jedná o jeden z typů pakloubů, který má nepravé kloubní pouzdro a nepravou synoviální výstelku.
Diagnostika pakloubů probíhá na základě klinického nálezu (deformita, bolest, známky zánětu u infikovaného pakloubu) a s pomocí zobrazovacích vyšetření (rentgen, výpočetní tomografie − CT, scintigrafie či pozitronová emisní tomografie s výpočetní tomografií – PET/CT, magnetická rezonance − MRI).
Cílem práce je prezentovat podrobný rozbor léčby pakloubu diafýzy stehenní kosti s důrazem na biologii a biomechaniku chirurgických technik a osteosyntetických materiálů a připomenout v našich zemích málo užívanou techniku, využívající předehnutou dlahu.
KAZUISTIKA
Pacientka ve věku 71 let, 2 roky po totální endoprotéze pravé kyčle, byla přijata na naši kliniku 12. 8. 2014, po odeslání ze spádového okresního pracoviště, pro periprotetickou zlomeninu diafýzy pravého femuru, klasifikovanou jako Vancouver C s mezifragmentem, kterou si způsobila při běžném pádu na rovině (Obr. 1). Po nezbytné přípravě byla týž den v kombinované anestezii operována. Na sále byla provedena repozice a osteosyntéza pomocí tahových šroubů, rovné zamykací dlahy (locking-compression plate – LCP) 4,5/5,0 mm a 2 periprotetických dlah (locking-attachement plates, vše firma DePuy Synthes, Obr. 2). Další hospitalizace probíhala bez komplikací a pacientka byla 6. pooperační den propuštěna s doporučením vertikalizace bez zátěže. Dne 19. 9. 2014 (tedy 5 týdnů od úrazu a operace) byla přivezena do úrazové poradny pro výrazné bolesti stehna, které vznikly předchozí den po zatížení končetiny. Na rentgenu bylo patrno zlomení dlahy v místě původní fraktury (Obr. 3). Pacientka byla přijata a ve stejný den reoperována. Peroperačně byla zjištěna víceúlomková zlomenina bez možnosti anatomické re - pozice. Byl odstraněn původní osteosyntetický materiál a provedena reosteosyntéza pomocí identické zamykací dlahy a přídatných periprotetických dlah (vše firma DePuy Synthes), bez biologické podpory spongioplastikou (Obr. 4). Průběh hospitalizace byl bez komplikací, šestý pooperační den byla pacientka přeložena na spádovou chirurgii, opět doporučena chůze bez nášlapu na operovanou končetinu. Během kontrol byla bez zásadních obtíží, zkrat končetiny o 1 cm, na rentgenu zjištěna počínající reparace a jeden zlomený kortikální šroub, proto byla po 3 měsících od reoperace povolena zátěž do poloviny tělesné hmotnosti.
Obr. 1. Periprotetická fraktura diafýzy pravého femuru – úrazový snímek
Fig. 1: Periprosthetic fracture of the right femoral diaphysis – initial X-ray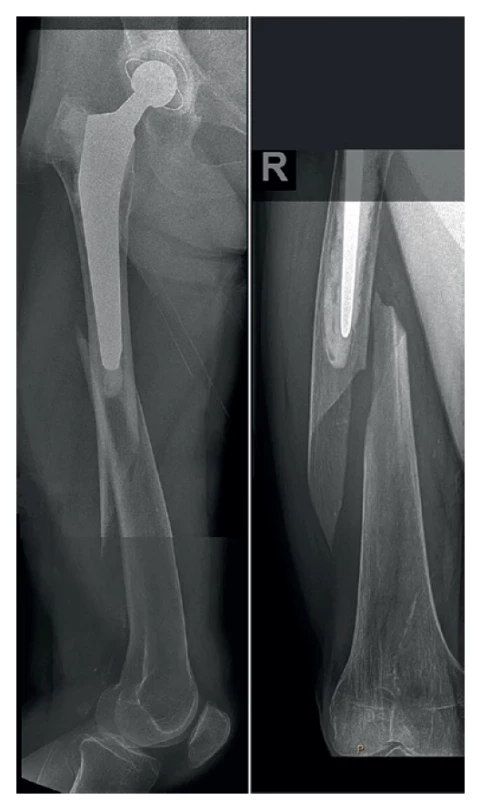
Obr. 2. RTG po první operaci
Fig. 2: Postoperative X-ray after the first surgery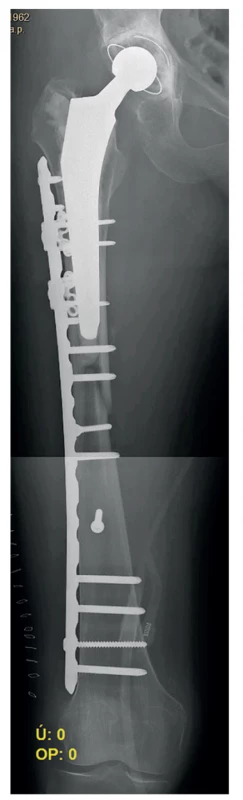
Obr. 3. Selhání osteosyntézy 5 týdnů od operace
Fig. 3: Implant failure 5 weeks after surgery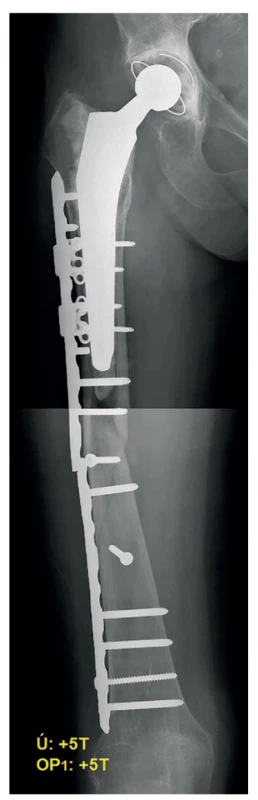
Obr. 4. Pooperační RTG – 1. reoperace
Fig. 4: Postoperative X-ray – the 1st revision surgery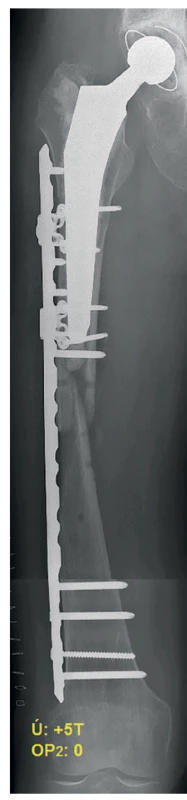
Dne 7. 5. 2015 (9 měsíců od úrazu, 8 měsíců od reoperace) pocítila pacientka při chůzi po chodníku prasknutí ve stehně, na rentgenu patrno opětovné selhání syntézy – zlomení dlahy. Pacientka byla přijata a druhý den následovala již 3. operace – kompletní extrakce, revize dystrofického pakloubu, dekortikace, naložení hákové proximální femorální zamykací dlahy (LCP-PF) 7,3/5,0 mm s periprotetickými dlahami a ventrálně přídatné perpendikulární rovné LCP dlahy 3,5 mm (vše firma DePuy Synthes). Vše bylo doplněno spongioplastikou z lopaty kosti kyčelní (Obr. 5). Hospitalizace trvala 8 dnů a byla bez komplikací. Po dimisi následovaly pravidelné kontroly, první 2 měsíce od operace byla povolena chůze bez nášlapu, dále postupně zvyšování zátěže, plná zátěž byla dosažena zhruba po půl roce. Pravidelně probíhaly rentgenové a CT kontroly, na kterých byl patrný postupný vývoj svalku.
Obr. 5. Pooperační RTG – 2. reoperace
Fig. 5: Postoperative X-ray – the 2nd revision surgery
Nemilým překvapením bylo další přijetí pacientky dne 8. 3. 2016 (19 měsíců od úrazu, 10 měsíců od 2. reoperace) po dalším prasknutí ve stehně s diagnostikovaným selháním montáže (Obr. 6). K revizní osteo - syntéze byla tentokráte zvolena předehnutá dlaha (wave plate, Wellenplatte, výrobce Beznoska s.r.o.) (Obr. 7), naložená stejně jako předchozí dlahy na zevní tahovou stranu femuru a fixovaná šrouby 4,5 mm a miniinvazivními cerklážemi kotvenými do dlahy trny (firma DePuy Synthes) (Obr. 8). Na linii pakloubu bylo dosaženo interfragmentární komprese tahovým šroubem 4,5 mm. Fixace byla po dekortikaci doplněna spongioplastikou (Obr. 9). Pacientka byla propuštěna po bezproblémovém průběhu hospitalizace 8. pooperační den s doporučením vertikalizace bez zátěže operované končetiny.
Obr. 6. Selhání osteosyntézy 10 měsíců od 2. reoperace
Fig. 6: Implant´s failure 10 months after the 2nd revision surgery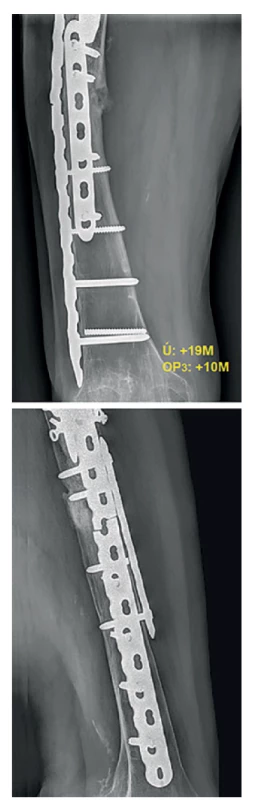
Obr. 7. Předehnutá dlaha
Fig. 7: Wave plate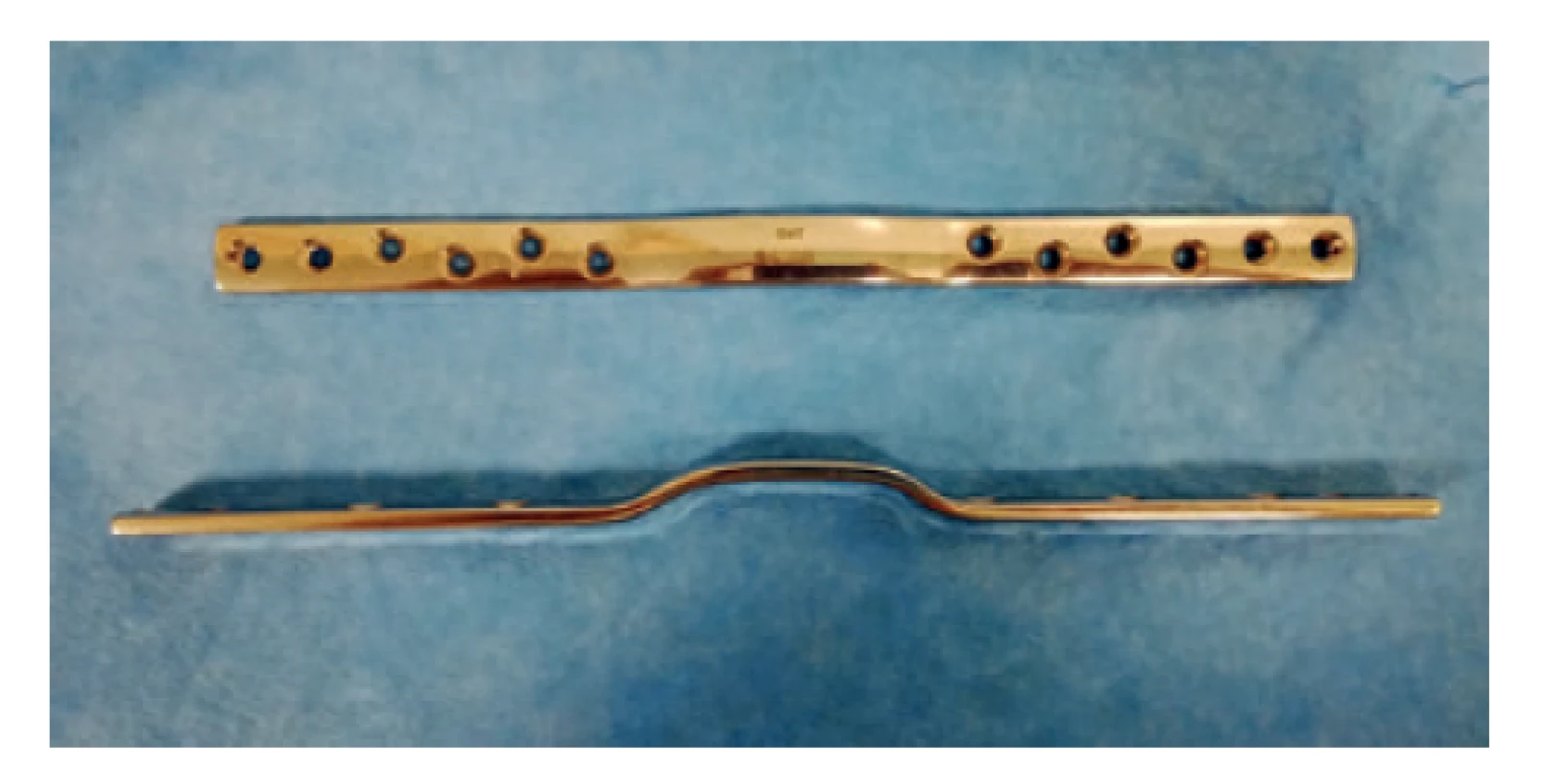
Obr. 8. Peroperační foto – 3. reoperace (předehnutá dlaha)
Fig. 8: Intraoperative picture – the 3rd revision surgery (wave plate)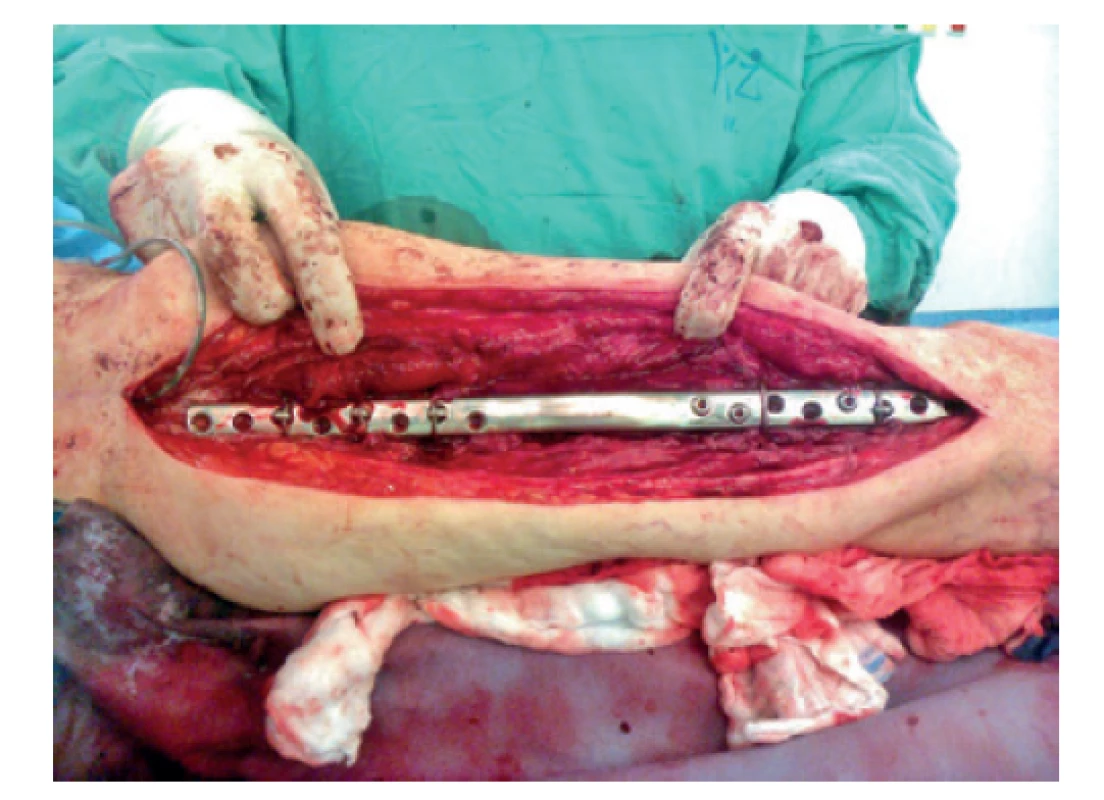
Obr. 9. Pooperační RTG – 3. reoperace (předehnutá dlaha)
Fig. 9: Postoperative X-ray – the 3rd revision surgery (wave plate)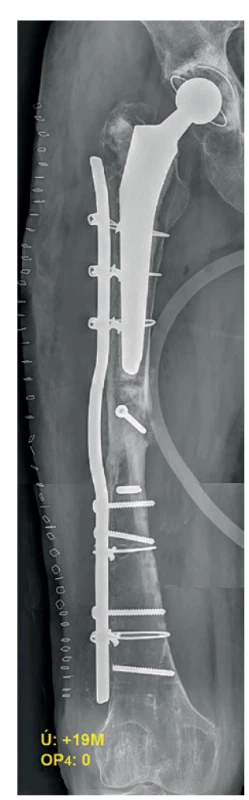
Při kontrolách pacientka udávala občasné bolesti, především kyčle a kolena, do bot užívala podpatěnku (finální zkrat končetiny činil 2 cm). Nášlap do poloviny tělesné hmotnosti byl povolen 3,5 měsíce od operace. Na kontrolních rentgenových snímcích bylo zjištěno prasknutí jedné kličky, jinak ale byla patrna promptní progrese tvorby svalku. Šest měsíců od poslední operace bylo na rentgenu i CT patrné kompletní zhojení zlomeniny a byl povolen plný nášlap. Delší dobu poté přetrvávaly bolesti v oblasti jizvy a omezení hybnosti v koleni (5−85°). Poslední klinická a rentgenová kontrola proběhla 32 měsíců od úrazu, 13 měsíců od poslední operace. Pacientka udávala plnou zatížitelnost končetiny, mírné bolesti v jizvě, lehké omezení hybnosti v kolenním kloubu (0−110°), na rentgenu bylo patrné plné prostavění zlomeniny (Obr. 10).
Obr. 10. RTG 13 měsíců po aplikaci předehnuté dlahy – definitivní zhojení
Fig. 10: X-ray showing a successfully healed nonunion 13 months after implantation of the wave plate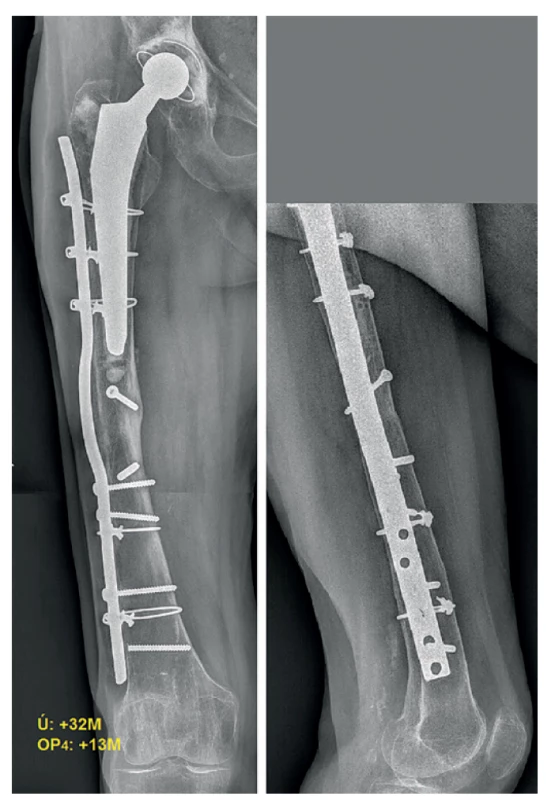
DISKUZE
Četnost výskytu pakloubů se pohybuje kolem 2 %. Hodnoty kolísají v závislosti na lokalizaci zlomeniny a věku. Nejvyšší procento pakloubů je pozorováno u zlomenin tibie, klíčku a humeru, zlomeniny femuru se komplikují pakloubem v cca 2−5 %. V absolutním počtu pak paklouby femuru tvoří cca 7−10 %. Incidence pakloubů je překvapivě nejvyšší v mladším a středním věku [1,6,7].
Po identifikování příčiny nedostatečné stability volíme příslušnou léčebnou metodu. Je-li zlomenina léčená konzervativně, provedeme stabilní osteosyntézu. V případě nitrodřeňového hřebu provedeme reosteosyntézu předvrtaným silnějším hřebem (ke zvýšení stability lze použít i vymezovací šrouby), augmentaci dlahou či konverzi na čistě dlahovou syntézu. Statický hřeb dynamizujeme (ač dle některých autorů nemá dynamizace na hojení pakloubu vliv). Po nitrodřeňovém hřebování se procento pakloubů udává v rozmezí 1−25 % se zhruba 4,5× vyšším výskytem u nepředvrtávaných hřebů. Pro vznik pakloubu není signifikantní rozdíl mezi hřebováním antegrádním či retrográdním [1,2,4,7].
V případě dlahové osteosyntézy můžeme zvýšit pevnost montáže perpendikulárně naloženou dlahou, případně zvolit dlahu s biomechanicky příznivějšími parametry, jako je např. předehnutá dlaha v námi prezentované kazuistice. Zároveň se zajímáme o biologickou aktivitu pakloubu, kterou v nutném případě neváháme podpořit dekortikací dle Judeta a spongioplastikou, nekrotické sekvestry odstraňujeme [1,3,7].
V prezentovaném případu byl první výkon veden snahou o dosažení absolutní stability s interfragmentární kompresí. Nedostatečná repozice na proximální linii spolu se zavedením zamykacího šroubu přes lomnou linii a nedostatečnou biologií v místě zlomeniny však neumožnily hojení. První revizní výkon využil princip relativní stability s větší pracovní délkou dlahy. Zde neumožnila hojení vadná biomechanika montáže. Femur je při zátěži vystaven tlaku, tahu a ohybu. Vzhledem k faktu, že osa zatížení leží v proximálních 2/3 mimo kost, absorbuje mediální část kosti tlak a laterální tah. Při naložení dlahy z laterální strany pak tahové síly absorbuje tato dlaha. Je-li však mediálně defektní zóna, což byl i tento případ, dochází k ohybu dlahy a jejímu selhání.
Druhý revizní výkon měl za cíl dosáhnout maximální rigiditu montáže perpendikulárně naloženými dlahami a zlepšit biologii v místě linie spongioplastikou. Excesivní deperiostace při dvojitém dlahování však nevedla k dosažení dostatečného biologického potenciálu v linii a zhojení před selháním montáže.
U všech tří výkonů byl femur fixován ve stále rostoucí varozitě, což dále zvyšovalo mechanickou zátěž na dlahovou montáž a vedlo k jejímu časnému selhání. Poslední revizní výkon byl veden snahou po lepší biomechanice i biologii. Při naložení předehnuté dlahy laterálně se axiálně působící síly lateralizují a dochází ke kompresi v oblasti laterální kortiky a vyvinutí tahu na dlaze [8,9], tvar dlahy zároveň umožní bohatou spongioplastiku na linii bez přímé komprese a poškození periostu. Zlomenina byla rovněž fixována v lepší podélné ose, varus byl odstraněn.
Z biomechanických zkoušek Mariolaniho a kol. vyplývá, že není signifikantní rozdíl v průměrné strukturální tuhosti implantátů při porovnání předehnuté dlahy, přímé dlahy s dynamickou kompresí (DCP) a LCP [10]. Na tuhost montáže má zásadní vliv charakter lomné linie a typ zlomeniny (A, B, C) dle klasifikace Pracovní skupiny pro otázky osteosyntézy − AO. Zlomeniny typu A mají 2−10x vyšší tuhost než zbylé typy. U zlomenin typu A nebyl v dané studii mezi jednotlivými dlahami zásadní rozdíl, což je v souladu se závěry Karnezise [11]. Oproti tomu klinické výsledky Angeliniho a kol. ukazují na lepší výsledky předehnutých dlah a doporučují tento implantát pro řešení pakloubů diafýzy femuru [12]. Důvodem může být právě fakt, že tvar dlahy působí jako ochrana rostoucího periostu a zároveň vyvolává u většiny zlomenin snížení tlakové síly na úkor tahového napětí na dlaze. Ačkoli je předehnutá dlaha zpočátku vystavena většímu zatížení proti dlaze přímé, rychlejší tvorba svalku toto zatížení rychle snižuje a i při zpomalené tvorbě svalku je pravděpodobnost selhání předehnuté dlahy nižší ve srovnání s dlahou přímou stejných rozměrů [8,11]. U zlomenin typu C (v případě pakloubů by se jednalo o defektní pakloub bez kontaktu fragmentů) vykazovala největší tuhost DCP dlaha přímá, kdežto předehnutá dlaha není pro léčbu doporučována. U zlomenin typu B poskytovala největší tuhost opět přímá DCP dlaha, proti překvapivě nejmenší tuhosti LCP dlahy, předehnutá dlaha se pohybovala mezi oběma implantáty [10].
Ring a kol. na souboru 42 pacientů léčených pro pakloub diafýzy femuru (včetně infekčního) pomocí předehnuté dlahy prokázali do 6 měsíců hojení u 41 pacientů, což považovali za důkaz biologických a biomechanických výhod proti konvenčním dlahám [13]. Schulz a kol. prezentovali soubor 75 pacientů s neinfekčními paklouby, léčených pomocí zamykací předehnuté dlahy v kombinaci se spongioplastikou, z nichž 64 bylo zhojeno po prvním výkonu, 8 potřebovalo druhou spongioplastiku. Léčba v tomto souboru selhala pouze u tří pacientů, průměrná doba ke zhojení činila 7,3 měsíce [14]. V souboru Jorgeho a kol. bylo obdobnou technikou dosaženo zhojení u 24 z 25 pacientů (96 %) s průměrnou dobou léčby 5,3 měsíce [9].
Dle našich zkušeností i mnoha zahraničních klinických studií užití této dlahy zvyšuje pravděpodobnost definitivního zhojení pakloubu diafýzy stehenní kosti. Z našeho pohledu se pak jedná o ideální implantát především u pakloubů s defektní zónou mediálně, kdy vzhledem k ose zatížení femuru chybí opora pro běžně užívané dlahy a dochází k jejich nadlimitnímu namáhání – tento nedostatek pak předehnutá dlaha díky svému tvaru (a tím lateralizaci sil) eliminuje.
ZÁVĚR
Frekvence výskytu pakloubů neklesá a jejich léčba je časově a finančně náročná. Pochopení příčin jejich vzniku a rozvoj osteosyntetických materiálů však umožnil v posledních desetiletích výrazný pokrok a vyšší úspěšnost v léčbě pacientů s touto poruchou hojení kosti. Předpokladem úspěchu je dnes stabilní osteosyntéza s kompresí a korekcí osy, v případě avitálních pakloubů doplněná o dekortikaci a spongioplastiku. Předehnutá dlaha představuje implantát se specifickými biomechanickými a biologickými vlastnostmi, zvláště schopností přenosu kompresních sil z mediální kortiky laterálně, ochranou cévního zásobení při zachování periostu, šetřením jeho rozvoje v místě linie pakloubu a umožněním bohaté spongioplastiky na této linii. Představuje tak ideální nástroj k řešení pakloubů diafýzy stehenní kosti se špatnou biologií a biomechanikou.
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise, s výjimkou kongresových abstrakt a doporučených postupů.
MUDr. Pavol Kmeť
Klinika úrazové chirurgie
KZ, a. s., Masarykova nemocnice
Ústí nad Labem, o. z.
Sociální péče 3316/12A
401 13 Ústí nad Labem
e-mail: pavol.kmet@kzcr.eu
Zdroje
1. Šmejkal K, Lochman P, Trlica J, et al. Poruchy hojení po operační léčbě zlomenin stehenní kosti. Acta Chir Orthop Traumatol Cech. 2015;82 : 358−363. ISSN: 0001-5415.
2. Čech O, Douša P, Krbec M, et al. Traumatologie pohybového aparátu, pánve, páteře a paklouby. Praha, Galén 2016 : 575−588. ISBN 978-80-7492-266-4.
3. Wendsche P, Veselý R, et al. Traumatologie. Praha, Galén 2015 : 232−238,299−303. ISBN 978-80-7492-211-4.
4. Wendsche P, Veselý R, et al. Úskalí a komplikace při léčení zlomenin. Praha, Galén 2018 : 32−40,177–182. ISBN 978-80-7492 - 393-7.
5. Čech O. Paklouby dlouhých kostí. Praha, Avicenum 1976. ISBN 08-036-76.
6. Mills LA, Aitken SA, Hamish A, et al. The risk of non-union per fracture: current myths and revised figures from a population of over 4 million adults. Acta Orthop. 2017;88(4):434−439. doi:10.1080/174536 74.2017.1321351.
7. Rupp M, Biehl C, Budak M, et al. Diaphyseal long bone nonunions – types, aetiology, economics and treatment recommendations. Int Orthop. 2018;42(2):247−258. doi:10.1007/s00264-017-3734-5.
8. Blatter G, Weber BG. Wave plate osteosynthesis as a salvage procedure. Arch Orthop Trauma Surg. 1990;109 : 330−333. doi:10.1007/BF00636171.
9. Jorge SRN, Cocco LF, Kawano C, et al. The wave plate method in non union femoral shaft fractures treatment. Acta Ortop Bras. 2006;14(1):17−21. doi:10.1590/ S1413-78522006000100003.
10. Mariolani JRL, Belangero WD. Comparing the in vitro stiffness of straight-DCP, wave-DCP, and LCP bone plates for femoral osteosynthesis. Int Sch Res Notices 2013 : 308753. doi:10.1155/2013/308753. eCollection 2013.
11. Karnezis IA. Biomechanical considerations in “biological” femoral osteosynthesis: an experimental study of the ”bridging” and “wave” plating techniques. Arch Orthop Trauma Surg. 2000;120(5−6):272–275. doi:10.1007/ s004020050463.
12. Angelini AJ, B. Livani, M. A. Flierl, et al. Less invasive percutaneous wave plating of simple femur shaft fractures: a prospective series. Injury 2010;41(6):624 – 628. doi:10.1016/j.injury.2010.01.101.
13. Ring D, Jupiter JB, Sanders RA, et al. Complex nonunion of fractures of the femoral shaft treated by wave-plate osteosynthesis. Bone Joint Surg Br. 1997;79(2):289−294. doi:10.1302/0301 - 620x.79b2.6886.
14. Schulz AP, Faschingbauer M, Seide K, et al. Is the wave plate still a salvage procedure for femoral non-union? Results of 75 cases treated with a locked wave plate. Trauma Emerg Surg. 2009;35(2):127−131. doi:10.1007/ s00068-008-8009-9.
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2021 Číslo 8- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
- Stillova choroba: vzácné a závažné systémové onemocnění
- Hojení análních fisur urychlí čípky a gel
-
Všechny články tohoto čísla
- Úrazy a jejich komplikace − úrazová chirurgie dnes
- Zlomeniny patní kosti – současné trendy a problémy
- Akutní a inveterované ruptury Achillovy šlachy – současné diagnostické a terapeutické možnosti
- Retrospektivní analýza komplikací po sutuře Achillovy šlachy metodou podle Kesslera
- Řešení kostních defektů technikou indukované membrány podle Masqueleta
- Možnosti ošetření inveterované ruptury Achillovy šlachy – soubor kazuistik
- Spontánní kompartment syndrom předloktí – kazuistika
- Porucha hojení diafýzy stehenní kosti – biomechanika a biologie − kazuistika
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Zlomeniny patní kosti – současné trendy a problémy
- Akutní a inveterované ruptury Achillovy šlachy – současné diagnostické a terapeutické možnosti
- Řešení kostních defektů technikou indukované membrány podle Masqueleta
- Spontánní kompartment syndrom předloktí – kazuistika
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



