-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Anatomie žilního a nervového systému dolní končetiny
Anatomy of the venous and nervous system of the lower limb
The venous system of the lower limbs consists of two interconnected units. A deep venous system, the course of which mimics the arterial supply and flows into the pelvic veins, and a superficial venous system, consisting of the vena saphena magna et vena saphena parva, between which there exist numerous variable comunnications. The superficial and deep systems are interconnected by venous perforators. When the perforators are non-functional, venous varices develop. Superficial veins are accompanied by cutaneous nerves. The course of structures shows considerable variability, which is still under investigation. The vena saphena magn is accompanied along the leg by the nervus saphenus, which innervates skin on the ventromedial aspect of the leg. Injury to the nervus saphenus manifests by loss of sensitivity or hyperesthesia, which is very uncomfortable for the patients. Vena saphena parva runs together with the nervus suralis, which serves for neural grafts during reconstruction surgery.
Keywords:
lower limb – peripheral nervous system – superficial veins – superficial nerves – cutaneous nerves
Autoři: D. Trachtová; D. Kachlík
Působiště autorů: Přednosta: prof. MUDr. David Kachlík, Ph. D. ; 2. lékařská fakulta ; Ústav anatomie ; Univerzita Karlova v Praze
Vyšlo v časopise: Prakt. Lék. 2022; 102(5): 228-240
Kategorie: Přehledy
Souhrn
Žilní systém dolních končetin je tvořen dvěma vzájemně propojenými celky. Hluboký žilní systém, jehož průběh kopíruje tepenné zásobení a jenž se vlévá do pánevních žil, a povrchový žilní systém skládající se z vena saphena magna et vena saphena parva, mezi nimiž jsou přítomné četné variabilní spojky. Povrchový a hluboký systém jsou navzájem propojeny žilními perforátory. Při nefunkčnosti perforátorů dochází ke vzniku žilních městků. Povrchové žíly jsou ve svém průběhu doprovázeny povrchovými nervy. Průběh struktur vykazuje značnou variabilitu, jež je stále předmětem zkoumání. Vena saphena magna je na bérci doprovázena nervus saphenus, který senzitivně inervuje ventromediální stranu bérce. Poranění nervus saphenus se projevuje výpadkem čití nebo hyperestéziemi, což je pacienty vnímáno velmi negativně. Vena saphena parva běží po lýtku společně s nervus suralis, jenž je častým zdrojem pro štěpy při rekonstrukčních operacích.
Klíčová slova:
dolní končetina – kožní nervy – periferní nervový systém – povrchové žíly – povrchové nervy
ÚVOD
Důkladná znalost anatomie cévního a nervového systému dolní končetiny je pro cévní chirurgii a neurochirurgii stejně důležitá jako například znalost anatomie srdce pro kardiochirurgii. Je samozřejmě nezbytná i při gynekologických operacích, u nichž je obzvláště důležité dbát opatrnosti na n. femoralis a n. obturatorius, nebo při ortopedických výkonech, u nichž je podstatná znalost variability cévního zásobení kloubů dolní končetiny a průběhu nervových kmenů. Význam má však i pro pracovníky nechirurgických oborů, jako je například intervenční kardiologie, pro kterou je denním chlebem přístup cestou a. femoralis při katetrizačních výkonech, regionální anestezie, angiologie či flebologie, v nichž je třeba věnovat pozornost vztahu cév a nervů při diagnostických a zejména léčebných výkonech na povrchových žílách. Je proto nezbytně nutná odborná literatura, která celou problematiku zevrubně přibližuje. V roce 2018 byla vydána poslední revize neuroanatomického názvosloví, která obsahuje i několik změn v kapitole periferní nervy dolních končetin (1).
Cílem tohoto sdělení je zpracování dostupné historické i recentní literatury shrnující téma anatomie periferních nervů a povrchového žilního řečiště dolní končetiny v rámci minimalizace perioperačních komplikací během endovaskulárních, klasických chirurgických i kardiochirurgických výkonů s cílem zlepšení kvality života pacienta v pooperačním období.
EMBRYOLOGIE
Cévní i nervové řečiště dolní končetiny tvoří navzájem koexistující systém, což vychází již z úzce provázeného vývoje daného vlivem společně působících indukčních faktorů (2). Vytvářejí společně za průběhu končetinou rozličné nervově-cévní svazky. Základ pro vývoj končetin tvoří končetinové pupeny, jež se nejprve objevují jako malé vyvýšeniny ventrolaterálního úseku tělní stěny ve 4. týdnu po oplození. Vývoj končetin začíná aktivací skupiny mezenchymových buněk v laterálním mezodermu (3). Končetinové pupeny se vyvíjejí v oblasti pásma ztluštělého ektodermu. Dolní končetinové pupeny se objevují 28. až 29. den po oplození (2). Motorické (hybné) axony vycházející z míchy se v základech končetin objevují v 5. týdnu těhotenství a vrůstají do dorzální a ventrální svalové hmoty. Senzorické (citné) axony následují axony motorické (hybné), které používají jako vodicí struktury (3). Buňky neurální lišty, prekurzory Schwannových buněk, obklopují motorická a senzitivní vlákna a vytvářejí Schwannovy buňky a myelinové pochvy. Končetiny při svém sestupu za sebou vlečou své nervové zásobení, což vysvětluje šikmou orientaci nervů odstupujících z pažní (brachiální) a bedrokřížové (lumbosakrální) pleteně. Z hlediska cévního zásobení jsou končetinové pupeny zásobeny větvemi intersegmentových tepen (aa. intersegmentales) odstupujících z dorzální aorty (aorta dorsalis) a vytvářejících v mezenchymu jemnou vlásečnicovou síť. Primitivní cévní uspořádání sestává z prvotní osové (primární axiální) tepny a jejích větví, jež se vlévají do periferního okrajového splavu (sinus marginalis). Krev z okrajového splavu se sbírá do periferní žíly. Cévní uspořádání se mění během vývoje končetin především pučením existujících cév (angiogenezí). Na stehně je primární axiální tepna představována a. profunda femoris a v bérci se vyvíjí a. tibilias anterior et posterior (2).
Z hlediska vývoje žilního systému je důležitým časovým mezníkem 5. týden embryonální vývoje, v němž již rozlišujeme tři páry velkých žil: vv. omphalomesentericae (vv. vitellinae), vv. umbilicales et vv. cardinales. Vv. cardinales představují hlavní systém, jímž je odváděna žilní krev ze zárodku. Z hlavové části zárodku sbírají krev vv. precardinales (vv. cardinales anteriores), z dalších částí pak vv. postcardinales (vv.cardinales posteriores). Od 5. do 7. týdne vznikají další přídatné žíly: vv. subcardinales odvádějící krev zejména z ledvin, vv. sacrocardinales sbírající krev z dolních končetin a vv. supracardinales drénující tělní stěnu. Tyto žíly představují v dalším vývoji základ pro utváření v. cava inferior a vv. iliacea communes (1, 4).
PERIFERNÍ NERVOVÝ SYSTÉM DOLNÍ KONČETINY
Periferní nervový systém je tvořen soustavou nervů a nervových zauzlin (ganglií). Nervy zprostředkovávají obousměrný přenos informací mezi centrální nervovou soustavou a periférií (kůží, pohybovou soustavou, orgány). Většina nervů dolních končetin je smíšená, obsahují různé typy vláken: somatomotorická, somatosenzitivní, visceromotorická i viscerosenzitivní; avšak nacházíme zde i čistě senzitivní nervy, například n. suralis nebo n. saphenus.
Nervové zásobení dolní končetiny přichází z plexus lumbosacralis, jenž sestává ze dvou významných nervových pletení: plexus lumbalis (T12–L4) a plexus sacralis (L4–S4). Plexus lumbalis (bederní nervová pleteň) je složená z míšních nervů v rozsahu L1–L4, k nimž se přidává spojka z míšního nervu T12. Bederní pleteň je uložena po stranách bederní páteře v musculus psoas major a větví se dále na tyto větve: n. iliohypogastricus (T12–L1), n. ilioinguinalis (L1), n. genitofemoralis (L1–L2), n. cutaneus femoris lateralis (L2–L3), n. femoralis (L2–L4) a n. obturatorius (L2–L4). Plexus sacralis (křížová nervová pleteň) vzniká spojením míšních nervů v rozsahu S1–S4, k nimž se přidávají spojky z míšních nervů L4 a L5 cestou truncus lumbosacralis. Křížová pleteň je uložena na facies pelvica ossis sacrii a zajišťuje motorickou a senzitivní inervaci dolní končetiny mimo oblasti inervované z bederní pleteně. Obsahuje následující nervy: n. gluteus superior (L4–S1), n. gluteus inferior (L5–S2), n. cutaneus femoris posterior (S1–S3), n. pudendus (S2–S4), n. ischiadicus (L5–S2 a spojky z L4, S3) (5).
N. iliohypogastricus (kyčlopodbřiškový nerv) převážně zásobuje oblast nad stydkou sponou. Vydává r. cutaneus lateralis inervující kůži v krajině kyčelního kloubu a podél ligamentum inguinale a r. cutaneus anterior pro kůži nad tříselným vazem ve stydké krajině.
N. ilioinguinalis (kyčlotříselný nerv) vstupuje stropem do tříselného kanálu, z nějž vybíhá v angulus inguinalis superficialis a vysílá senzitivní větve do kůže vnitřní části tříselné krajiny a do kůže vnějších pohlavních orgánů.
N. genitofemoralis (stehenopohlavní nerv) po oddělení z plexus lumbalis prochází skrze m. psoas major dopředu a po jeho povrchu sestupuje k tříselnému vazu. Dělí se v různé výši na povrchu m. psoas major nebo z něj může vystupovat již rozdělen. Vysílá r. genitalis et r. femoralis. Kmen n. genitofemoralis může chybět a jeho větve pak vystupují ze sousedních nervů. R. genitalis může vystupovat z pleteně i samostatně a r. femoralis je pak větví z n. cutaneus femoris lateralis nebo z nervus femoralis. R. genitalis sestupuje do canalis inguinalis a cestou sleduje funiculus spermaticus u muže nebo ligamentum teres uteri u ženy. Motoricky inervuje m. cremaster. Poté, co opustí anulus inguinalis superficialis, inervuje senzitivně kůži okolí, tedy šourku či velkých stydkých pysků. R. femoralis probíhá pod tříselným vazem skrz lacuna vasorum na přední stranu stehna. Skrze hiatus saphenus se větve dostávají do podkoží a senzitivně inervují kůži proximální části přední plochy stehna.
N. cutaneus femoris lateralis (boční kožní stehenní nerv) vystupuje z boku m. psoas major ve výši crista iliaca. Šikmo kříží m. iliacus pod jeho fascií a pokračuje směrem ke spina iliaca anterior superior. Podbíhá tříselný vaz skrz lacuna musculorum, mezi m. iliopsoas a kostí a může zde být utlačen za vzniku marelagia paresthetica (6, 7). Může však probíhat i laterálně či ventrálně od spina iliaca anterior superior či prorážet m. sartorius. Sestupuje na stehno pod fascia lata, poté proráží fascii a senzitivně inervuje kůži na přední a boční ploše stehna až po krajinu kolenního kloubu.
N. femoralis (stehenní nerv) je silný smíšený nerv vystupující na laterální straně m. psoas major. V pánvi běží mezi m. iliacus a m. psoas major. Spolu s nimi prochází skrze lacuna musculorum, tedy laterálně cév, do předního stehenního kompartmentu, v němž se brzy rozpadá na jednotlivé větve: rr. musculares (pro m. quadriceps femoris, m. sartorius a část m. pectineus), rr. articulares pro kyčelní kloub, rr. cutanei femoris anteriores a n. saphenus. Senzitivní rozsah inervace stehenního nervu zahrnuje regio femoralis anterior et medialis prostřednictvím dvou větších kožních nervů: n. cutaneus femoris medialis, který je silnější a zajišťuje senzitivní inervaci mediální strany stehna a střední části distálního úseku stehna, a n. cutaneus femoris intermedius, který je slabší a inervuje přední a z části mediální stranu stehna. Prostřednictvím své nejdelší větve zvané n. saphenus (skrytý nerv) pokračuje přes mediální část kolenní krajiny a bérce až na proximální část hřbetu nohy. N. saphenus se podílí na inervaci regio genus medialis. Ve svém průběhu vydává dopředu pod koleno se točící n. infrapatellaris a dále řadu malých bezejmenných větví pod souhrnným názvem rr. cutanei cruris mediales. N. iliohypogastricus, ilioinguinalis et n. genitofemoralis zajišťují senzitivní pokrytí tříselné a stydké krajiny. Jejich oblasti působení se překrývají, ale existují i vyhraněné poloautonomní zóny (obr. 1).
Obr. 1. Senzitivní inervace dolní končetiny – pohled zepředu 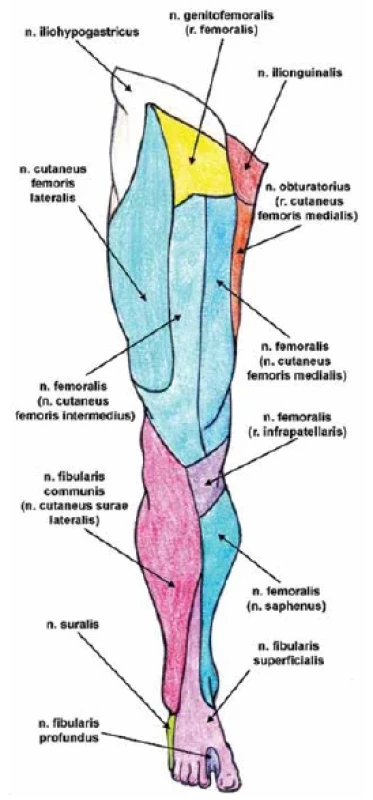
N. obturatorius (ucpávačový nerv) je silný smíšený nerv a jako jediný nerv z plexus lumbalis vystupuje na mediální straně m. psoas major. Sestupuje ve fossa obturatoria, povrchově od arteria obturatoria, krytý mízními uzlinami (nodi lymphatici obturatorii) a vbíhá pod ramus superior ossis pubis do canalis obturatorius. V něm nebo těsně po průchodu se větví na r. anterior et r. posterior. Přední větev zásobuje čtyři svaly mediální skupiny svalů stehna (m. pectineus, m. gracilis, m. addutor longus, m. adductor brevis) a kůži na mediální straně stehna prostřednictvím n. cutaneus femoris medialis a zadní větev dva svaly (m. adductor magnus, m. obturatorius externus). Cestou zásobuje n. obturatorius také kyčelní i kolenní kloub.
N. obturatorius accesorius (přídatný ucpávačový nerv) je variabilní nerv přítomný přibližně v 13 % případů (8), údaje však značně kolísají (7, 9, 10). Obvykle probíhá mediálně a dorzálně od n. obturatorius je krytý nejprve m. psoas major a poté vasa iliaca interna. Neprochází skrz canalis obturatorius, nýbrž přebíhá povrchově přes ramus superior ossis pubis a za m. pectineus. Končí více větvemi, jedna nahrazuje větev z n. femoralis pro m. pectineus a kyčelní kloub, další se připojuje opět k n. obturatorius.
N. gluteus superior (horní hýžďový nerv) patří mezi čistě motorické nervy. Po výstupu z plexus sacralis prochází skrze foramen suprapriforme, jímž probíhá spolu s vasa glutea superiora a vstupuje mezi m. gluteus maximus et medius inervujíce m. gluteus medius et minimus a m. tensor fascie latae (11, 12).
N. gluteus inferior (dolní hýžďový nerv) je nerv s převážně motorickou složkou. Probíhá společně s vasa glutea inferiora skrze foramen infrapiriforme a rovněž vstupuje mezi m. gluteus maximus et medius. Zajišťuje motorickou inervaci m. gluteus maximus a senzitivně inervuje zadní část pouzdra kyčelního kloubu (13).
N. cutaneus femoris posterior (zadní kožní stehenní nerv) je čistě senzitivní nerv. Po výstupu z plexus sacralis prochází skrz foramen infrapiriforme mediálně od n. ischiadicus, sestupuje po vnitřní ploše m. gluteus maximus, na jehož dolním okraji vydává k povrchu a vzestupně mířící nervi clunium inferiores (dolní zadnicové nervy) pro dolní část hýžďové krajiny. Další větví je r. perinealis (hrázová větev), jenž se obtáčí dopředu kolem tuber ischiadicum, proráží fascia lata a běží v podkoží (do kůže zadní strany šourku u muže a velkých stydkých pysků u ženy). Nervový kmen pokračuje distálně povrchově po zadní straně stehna až do fossa poplitea, často i na proximální část zadní plochy lýtka, výjimečně dosahuje až ke kotníkům (14).
N. cutaneus perforans (prorážející kožní nerv) vybíhá ze zadních větví r. anterior S2 a S3, proráží ligamentum sacrotuberale, zatáčí podél dolního okraje m. gluteus maximus a zásobuje kůži mediodistální části hýžďové krajiny. Nekonstantně může nerv odstupovat z n. pudendus nebo může být zcela nahrazen buď větví n. cutaneus femoris posterior, přímou větví z rr. anteriores S3 a S4, nebo přímou větví z rr. anteriores S4 a S5.
N. pudendus (ohanební nerv) vychází z dolní části plexus sacralis a je smíšený, obsahuje kromě motorických a senzitivních vláken také autonomní (parasympatická) vlákna pro vnější pohlavní orgány. Prochází rovněž skrz foramen infrapiriforme spolu s vasa pudenda interna, zásobuje svaly pánevního dna, obtáčí spina ischiadica a vstupuje skrze foramen ischiadicum minus zpět do pánve, avšak mimo břišně-pánevní dutinu, pod svaly pánevního dna do fossa ischioanalis. Probíhá dopředu po boční stěně této jámy ve zdvojené fascii na mediální ploše m. obturatorius internus, jež vytváří canalis pudendalis (Alcockův kanál), v němž je nerv uložen mediálně od cév. Cestou vydává větve pro řitní kanál (nn. rectales inferiores) a hráz (r. perinealis). Překračuje zadní okraj diaphragma urogenitale, vydává větve pro jeho svaly a pochvu a podél dolního ramena stydké kosti a pod stydkou sponou pokračuje na hřbet pyje u muže či hřbet poštěváčku ženy. Nerv může být za svého průběhu utlačen v několika anatomicky zúžených místech (15).
N. ischiadicus (sedací nerv) je nejsilnější a nejdelší nerv v lidském těle a patří mezi nervy smíšené. Po výstupu z pleteně prochází skrz foramen infrapiriforme laterálně od n. cutaneus femoris posterior, rovněž podbíhá m. gluteus maximus, pod jehož dolním okrajem a laterálně od tuber ischiadicum je v délce 1–2 cm kryt pouze fascií, a je tak přístupný pohmatovému vyšetření nebo terapeutické manipulaci. Dále vstupuje pod dlouhou hlavu m. biceps femoris a sestupuje po povrchu m. adductor magnus směrem k fossa poplitea. V různé výši se dělí na n. tibialis a n. fibularis communis. Ve 20 % případů se vyskytuje tzv. vysoké štěpení, při němž se n. ischiadicus na koncové větve děli již vysoko nad fossa poplitea, vzácně vychází již rozdvojený z malé pánve v rozličném vztahu k m. piriformis, jímž může být utlačen (16, 17).
N. tibialis (holenní nerv) je jednou ze dvou koncových větví n. ischiadicus. Po oddělení pokračuje ve fossa poplitea spolu s vasa poplitea, uložen nejpovrchověji a nejlaterálněji. Dále sestupuje do zadního bércového kompartmentu mezi hlavy m. gastrocnemius, podbíhá začátek m. soleus (pod arcus tendineus musculi solei) spolu s vasa tibialia posteriora a sestupuje v hloubce pod m. triceps surae. Po povrchu hluboké vrstvy svalů zadní skupiny bérce se dostává za vnitřní kotník do canalis malleolaris, v němž jej kryje retinaculum musculorum flexorum. V canalis malleolaris probíhá kolem processus posterior tali, ventromediálně od šlachy m. flexor hallucis longus a za vasa tibialia posteriora a nakonec se v něm štěpí na n. plantaris lateralis et medialis.
Cestou vydává n. tibialis řadu rr. musculares pro všechny svaly zadní skupiny bérce a rr. calcanei mediales pro vnitřní stranu kůže paty; dále do hloubky senzitivní n. interosseus cruris, jenž sestupuje po zadní straně membrana interossea cruris, kterou inervuje spolu s okosticí obou bércových kostí a pouzdrem hlezenního kloubu. Na povrchu ve fossa poplitea pak vysílá n. cutaneus surae medialis, jenž sestupuje středem lýtka a spojuje se s ramus communicans suralis (dříve r. communicans fibularis/peroneus), větví z n. fibularis communis, za vzniku čistě senzitivního n. suralis. N. suralis (zalýtkový nerv) pokračuje po zadní straně bérce společně s v. saphena parva za vnější kotník a přechází na laterální stranu hřbetu nohy a pátého prstce jako n. cutaneus dorsalis lateralis. Inervuje pruh kůže jedoucí od středu zákolenní jámy po lýtku, krajinu vnějšího kotníku a vnějšího okraje nohy. V canalis malleolaris se n. tibialis rozvidlí na konečné větve, inervující všechny svaly chodidla i jeho kůži. N. plantaris medialis probíhá spolu s vasa plantaria medialia mezi zánártními kostmi a m. abductor hallucis do chodidla a v něm podél mediálního okraje. N. plantaris lateralis běží spolu s vasa plantaria lateralia pod m. flexor digitorum brevis a mezi ním a m. quadratus plantae směrem k bázi pátého metatarzu. R. calcaneus inferior (Baxterův nerv) je první větev z n. plantaris lateralis v canalis malleolaris a může být utlačen mezi m. abductor hallucis a kostí nebo dále distálně oproti dolní ploše platní kosti (18).
N. fibularis communis (společný lýtkový nerv; dříve „n. peroneus/peronaeus communis“) je druhá koncová větev n. ischiadicus. Jedná se o smíšený nerv, který se odděluje ve fossa poplitea a pokračuje samostatně laterálně za vnitřním okrajem m. biceps femoris, mezi ním a caput laterale m. gastrocnemii. Senzitivně zásobuje část kolenního kloubu a articulatio capitis fibulae. Dále vydává n. cutaneus surae lateralis pro kůži laterální strany lýtka a r. communicans suralis (jenž může vycházet jak z kmene nervu, tak z jeho předchozí senzitivní větve) a podílí se na vzniku výše zmíněného n. suralis.
Prochází za hlavicí lýtkové kosti, za kterou může být snadno poraněn či proti kosti utlačen (například nevhodně naloženou sádrou) a vstupuje do canalis fibularis, v němž se n. fibularis communis rozvidlí na koncové větve. N. fibularis superficialis pokračuje mezi lýtkovou kostí a m. fibularis longus, motoricky zásobuje m. fibularis longus et brevis a probíhá na přední stranu bérce. V dolní třetině bérce proráží fascii a povrchově přebíhá retinaculum musculorum extensorum superius et inferius na hřbet nohy, již rozdělený na n. cutaneus doralis medialis (vysílající další dvě větve, z nichž jedna jde na mediální okraj palce nohy a druhá směrem mezi druhý a třetí prstec) a n. cutaneus dorsalis intermedius (vysílající větev mezi čtvrtý a pátý prstec). Z nn. cutanei dorsales pak vystupují nn. digitales dorsales pedis. Senzitivně inervuje kůži hřbetu nohy a hřbetní strany prstců kromě prvního meziprstcového prostoru (n. fibularis profundus) a laterálního okraje malíčku (n. suralis).
Druhou a silnější koncovou větví je n. fibularis profundus, smíšený nerv s převahou motorické složky. Po oddělení z n. fibularis communis prochází skrze m. fibularis longus dopředu do svalové přepážky mezi přední a laterální skupinou bércových svalů a vstupuje do předního bércového kompartmentu. V hloubce bérce sestupuje spolu s vasa tibialia anteriora při membrana interossea cruris. Přes kosti zánártí pokračuje na hřbet nohy (pod svalovými poutky natahovačů), zde již společně s vasa dorsalia pedis a vynořuje se nad fascii proximálně od první meziprstcové štěrbiny. Motoricky inervuje přední skupinu svalů bérce, svaly na hřbetu nohy a senzitivně se podílí na inervaci kůže na zadní straně přilehlých stran prvního a druhého prstce (obr. 1, 2).
Obr. 2. Senzitivní inervace dolní končetiny – pohled zezadu 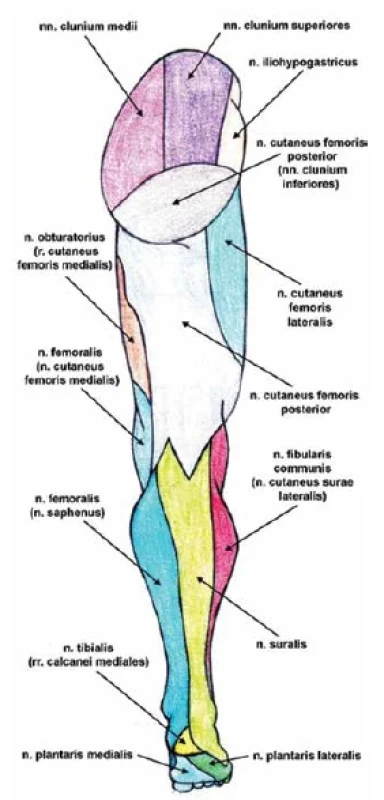
VARIABILITA PERIFERNÍHO NERVOVÉHO SYSTÉMU DOLNÍ KONČETINY
Variabilita vzniku a uspořádání plexus lumbosacralis (plexus lumbalis et plexus sacralis) a jeho větví byla předmětem mnoha studií. První zevrubnější popis přinesl francouzský anatom a patolog Jean Cruveilheir (1791–1874). Současná platná definice byla zformulována na přelomu 19. a počátkem 20. století. Plexus lumbosacralis zajišťuje nervové zásobení pánve a dolních končetin, vydává též větve autonomního nervového systému a podílí se na inervaci pánevních orgánů (5, 12, 13, 19–21).
Plexus lumbalis je uložen v zadní části břišní stěny před žeberními výběžky bederních obratlů, hluboko uvnitř a za m. psoas major. Variabilita v uložení pleteně je často spojená s anatomickými odchylkami páteře a celý plexus lumbosacralis je obvykle stranově asymetrický.
Odstup jednotlivých nervových větví z plexus lumbalis je značně variabilní. Zjednodušeně můžeme popsat tři různé varianty: vysoký odstup, běžný odstup a nízký odstup (12, 13). N. cutaneus femoris lateralis běžně odstupuje v rozsahu L2–L3, v případě vysokého odstupu může vznikat výše na úrovni L1–L2, naopak u nízkého odstupu na úrovni L3–L4. N. femoralis odstupuje běžně v úrovni L1–L4, variabilně odstupuje na úrovni T12–L1 nebo L1–L5. N. obturatorius odstupuje v úrovni L2–L3, lze však najít i varianty odstupu v rozsahu L1–L4 a L4 – L5. N. ilioinguinalis (L1) může být též odvozen od posledního hrudního nervu (T12), ze spojky mezi nervy L2 a L3 nebo přímo z nervů L2–L3.
V případě n. iliohypogastricus byla popsána úplnou makroskopická nepřítomnost nervu až ve 20,6 % případů (22). Někdy je přední větev (r. anterior) nahrazena rozsáhlejším n. ilionguinalis (23). V některých případech vznikají n. iliohypogastricus a n. ilioinguinalis jako společný kmen, jenž se dále rozděluje na samostatné nervy, avšak skrytý v mezivrstvě mezi m. transversus abdominis a m. obliquus internus abdominis (9–13, 19, 23).
N. genitofemoralis je obecně považován za nejvíce variabilní nerv z celé bederní pleteně. Obě větve (r. genitalis et femoralis) mohou vznikat z plexus lumbalis zcela odděleně, ale mohou být odvozeny z L1 nebo L2, vzácně z L3. R. genitalis přijímá též vlákna z T12. Jsou popsány případy, u nichž n. genitofemoralis nebo některá z jeho větví zcela chybějí. V takových případech je pak r. genitalis nahrazen větvemi z n. ilioinguinalis a r. femoralis je zastoupen vlákny z n. femoralis. R. genitalis může ve svém průběhu obejít tříselný kanál a běžet povrchově v aponeuróze vnějšího šikmého břišního svalu. V některých případech může mít r. femoralis rozsáhlejší kožní distribuci, a inervovat tak až horní dvě třetiny stehna (12, 13). Anloague a Huijbregts uvádějí variace n. genitofemoralis v 47 % případů (22). Nejčastěji se jedná o variace rozdělení nervu na r. genitalis et femoralis uvnitř m. psoas major (26,5 %) a či na jeho povrchu (20,6 % případů). Sim a Webb však uvádějí, že nerv se rozvidluje na dvě větve při výstupu z m. psoas major pouze v pěti z 60 případů (8,3 %) (24).
N. cutaneus femoris lateralis může na jedné straně zcela chybět a být nahrazen vlákny z n. cutaneus femoris anterior (tedy z n. femoralis) a n. ilioinguinalis (12, 13). Studie autorů Carai et al. uvádí, že n. cutaneus femoris lateralis chyběl u 13 ze 148 pacientů (8,8 %), kteří podstoupili chirurgický výkon pro meralgia paresthetica (25). Nerv obvykle přebíhá přes (či podbíhá pod) tříselný vaz, mediálně od spina iliaca anterior superior (obvykle 1 cm) a dále dopředu, dozadu nebo skrz m. sartorius pokračuje na stehno. Může však také procházet pod tříselným vazem skrz lacuna musculorum uprostřed vzdálenosti mezi spina iliaca anterior superior a a. femoralis (12, 13).
Studie Anloague a Huijbregtse popisuje variabilitu n. femoralis ve 35,3 % zkoumaných případů, včetně dělení n. femoralis na úrovni m. psoas major na dvě, někdy tři dílčí větve (22). Spratt et al. popisují variabilitu u tří ze 136 případů (2,2 %), týkající se nervového zásobení m. iliacus a m. psoas major. N. cutaneus femoris anterior může odstupovat buď z počátku n. femoralis, nebo přímo z plexus lumbalis (26). Také může částečně nebo úplně nahradit r. femoralis n. genitofemoralis. Někdy bývá velmi tenký nebo může zcela chybět. V takovém případě pak nervové zásobení dané oblasti přebírá n. saphenus a n. obturatorius.
Anloague a Huijbregis rovněž popisují dělení n. obturatorius na r. anterior et posterior ve 23,2 % v pánvi, v 51,8 % v průběhu canalis obturatorius a v 25 % na stehně (22). R. anterior často zcela chybí a jeho funkci poté přebírá n. femoralis. Značnou variabilitu pak vykazuje nervové zásobení kůže stehna (9, 12, 13, 20, 21, 27).
Výskyt n. obturatorius accessorius je popisován v poměrně široké škále (3–30 %): 3 % (28), 8 % (29), 11 % (24), 29 % (30), 30 % (19). Nerv může odstupovat variabilně na úrovni L2–L4 anebo též přímo z n. obturatorius. Studie Katritsisa et al. hovoří o levostranné predominanci n. obturatorius accessorius (8). Sim a Webb popsali jeho výraznější výskyt na levé straně u žen (24). N. obturatorius accessorius někdy zásobuje pouze m. pectineus, ale může se též významně podílet na zásobení adduktorů stehna.
Utvoření a uspořádání plexus sacralis je také velmi variabilní. Prvním zevrubným popisem těchto variací se zabýval Eisler, který poskytl základ pro dnešní klasifikaci. Variace jsou podrobně uvedeny v tabulce 1 (30).
Tab. 1. Variace plexus sacralis (30) 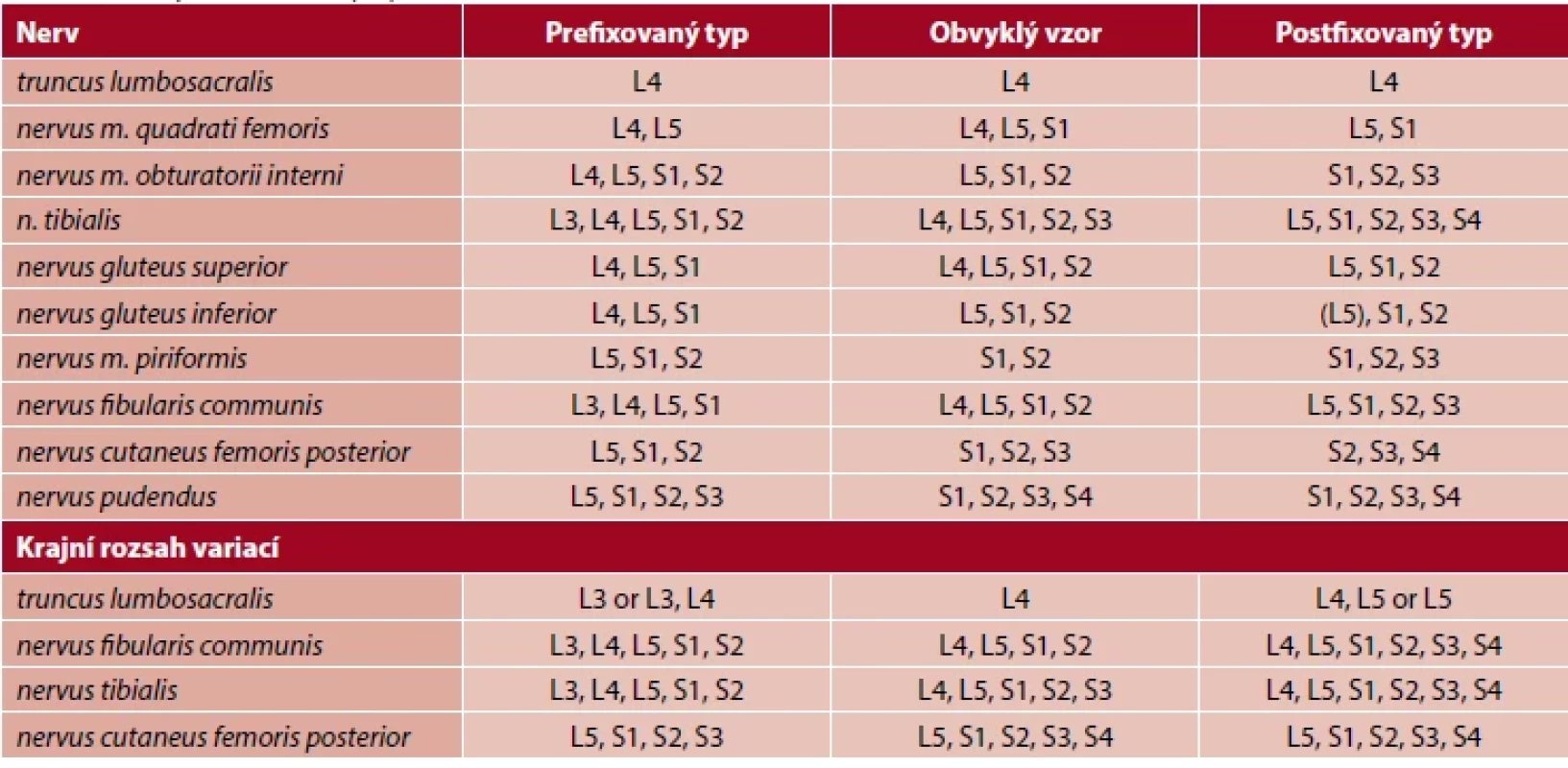
Způsob větvení a průběh n. gluteus superior byl klasifikován do dvou typů (31): buď jako příčný nervový kmen, z něhož vznikají jednotlivé větve samostatně a souběžně k sobě navzájem (20 %), nebo jako vějířovitě se rozvětvující kmen na jednotlivé mezisvalové větve mezi m. gluteus medius a m. gluteus minimus (80 %). V protikladu stojí novější studie Apaydin et al., která prezentuje přítomnost příčného nervového kmene v 85,7 % případů (32).
N. gluteus inferior často vysílá větev (bezejmenný r. communicans), jež se připojuje k n. cutaneus femoris posterior (12, 13). Motorické větve po rozvětvení z hlavního kmene n. gluteus inferior pokračují dále ventrálně i dorzálně a vstupují do m. gluteus maximus (32).
N. cutaneus perforans bývá přítomen pouze v 64 % případů (12, 13, 23).
N. cutaneus femoris posterior vykazuje více druhů variací. V případě vysokého štěpení n. ischiadicus obvykle vzniká jako dva samostatné zdrojové kmeny jak z n. fibularis communis, tak z n. tibialis po jejich oddělení z n. ischiadicus. V takovém případě provází přední kmen n. tibialis a poskytuje senzitivní větve pro hráz a mediální část zadní strany stehna, zatímco zadní kmen probíhá společně s n. fibularis communis a vydává senzitivní větve pro hýžďovou krajinu a laterální část zadní strany stehna. N. cutaneus femoris posterior obvykle končí na zadní straně kolenní krajiny, může však dosahovat až na zadní plochu lýtka, výjimečně až ke kotníkům (14). V této oblasti může být ale nahrazen větvemi z n. suralis (12, 13). R. communicans mezi n. cutaneus femoris posterior a n. ischiadicus může inervovat caput longum m. bicipitis femoris (23). Tubbs et al. popisují odstup r. perinealis přímo z kmene n. cutaneus femoris posterior v 55 % případů, z nn. clunium inferiores v 30 % a jeho úplné chybění v 15 % případů (9). V některých případech r. perinealis proráží skrz ligamentum sacrotuberale. N. ischiadicus se dělí na dvě koncové větve: n. tibialis a n. fibularis communis. Místo rozvidlení je velmi variabilní. Nejběžněji se nachází na rozhraní střední a distální třetiny stehna, blízko vrcholu fossa poplitea, může však být umístěno proximálněji nebo vzácněji i distálněji. Jsou také popsány případy, u nichž n. tibialis a n. fibularis communis opouštějí plexus sacralis jako samostatné kmeny (11 %). V takových případech prochází n. fibularis communis skrz m. piriformis a n. tibialis probíhá pod svalem skrz foramen infrapiriforme (9, 12, 13, 20, 21). Variace průběhu n. ischiadicus ve vztahu k m. piriformis popisuje klasická klasifikace dle Beatona a Ansona z roku 1937 (provedená na 120 vzorcích a rozšířená na 240 vzorků v roce 1938): 1. nerozdělený nerv probíhající pod nerozděleným svalem; 2. rozdělení nervu mezi a pod nerozděleným svalem; 3. rozdělení nervu nad a pod nerozděleným svalem; 4. rozdělení nervu mezi hlavami svalu; 5. rozdělení nervu mezi hlavami svalu a nad nimi; 6. nerozdělený nerv nad nerozděleným svalem (33).
Patel et al. klasifikaci zjednodušili na pouhé dvě skupiny: 1. rozdělení nervu v pánvi s průběhem obou větví pod m. piriformis a 2. rozdělení nervu v pánvi s odlišným průběhem obou větví (n. fibularis communis proráží sval a n. tibialis probíhá pod svalem) (34).
N. suralis je obvykle tvořen spojením větví z n. fibularis communis a n. tibilias. Sestupuje mezi hlavami m. gastrocnemius a proráží hlubokou fascii na zadní straně stehna. I zde byla popsána řada variací týkající se utváření a průběhu n. suralis. Předmětem variací je místo spojení nervových vláken z n. fibularis communis a n. tibialis, tedy místo vzniku n. suralis. To se může nacházet proximálně od fossa poplitea (až 10 cm) nebo ke spojení nemusí dojít vůbec. Oba kořeny n. suralis jsou od sebe ve vzdálenosti kolem 3 cm.
Procedury manipulující s v. saphena parva mohou vést k poškození n. suralis kvůli těsné blízkosti těchto struktur. Vztah mezi v. saphena parva a n. suralis byl již dříve popsán na kadaverózním materiálu, výsledky byly však limitovány povrchovými orientačními body, v poslední době se objevují studie pomocí ultrazvuku, přinášející výhody pro snadnou klinickou aplikaci při rutinním vyšetřování (35–40). Složitost variability vzniku a průběhu v jeho proximálním úseku a naopak poměrně konstantní průběh distálně podél v. saphena parva dokládá rozsáhlá metaanalýza Ramakrishnana et al. (41). Rozcházejí se však informace o povaze vláken v n. suralis, který je běžně považován za čistě senzitivní (42), avšak existují studie prokazující obsah motorických vláken pro krátké svaly nohy (43).
Rovněž n. pudendus vykazuje několik druhů variací: může vznikat z míšních nervů S4–S5 nebo se na jeho vzniku mohou dokonce podílet i vlákna z míšních nervů L5 či S1 (44). Yi a Itoh informují o možné přítomnosti n. pudendus accessorius, který vzniká převážně z míšního nervu S2 s možnými přídatnými vlákny z S1 a S3 (45). Průběh je obdobný jako u vlastního ohanebního nervu a vydává dvě větve: hlavní (silnější) větev zásobuje hřbet pyje/poštěváčku a vedlejší (slabší) větev inervuje kůži odpovídající rozsahu zásobení z n. cutaneus femoris posterior.
POVRCHOVÉ ŽILNÍ ŘEČIŠTĚ DOLNÍ KONČETINY
Žilní řečiště dolní končetiny se skládá ze dvou navzájem propojených systémů, a to z povrchového a hlubokého systému. Oba systému jsou definovány svým vztahem ke svalové fascii a vzájemně je propojují tzv. žilní perforátory (vv. perforantes; prorážející žíly), jež procházejí skrz svalovou fascii (46–49). Další součástí žilního řečiště dolní končetiny jsou spojující (komunikující) žíly (vv. communicantes), které představují spojnice žil ve stejném oddíle (kompartmentu), tedy buď jen v povrchovém, nebo jen v hlubokém. Hluboké žíly dolní končetiny odvádějí mískrev ze svalů a jsou obsaženy v jednotlivých oddílech, provázejíce stejnojmenné tepny. Povrchové žíly probíhají mezi kůží a svalovou facií a vytvářejí kožní mikrocirkulaci.
Povrchový žilní systém sestává z komplexní sítě podkožních sběrných žil, silnostěnného kmene v. saphena magna et parva a jejich hlavních přítoků. Drobné podkožní žíly jsou umístěny povrchově ve vztahu k tenké povrchové fascii (stratum membranosum telae subcutaneae), která je na končetinách výrazná jen v blízkosti vv. saphenae, a proto se nazývá fascia saphena. Tyto velké sběrné žíly mají poměrně tenkou stěnu a procházejí v úzkém samostatném oddílu (kompartmentu) zvaném na dolní končetině compartimentum saphenum, tvořeném povrchově fascia saphena a v hloubce svalovou fascií. Na příčném řezu v ultrazvukovém zobrazení se pak v. saphena jeví podobná oku z maleb egyptských žen (obraz „egyptského oka“). Vv. saphenae odvádějí krev z kůže a podkoží a působí jako zásobníky s velkou kapacitou. Předpokládá se, že fascia saphena slouží jako mechanická bariéra proti patologickému rozšíření vv. saphenae. Normální v. saphena magna měří v průměru obvykle 3–4 mm a obsahuje 10 až 20 chlopní (46, 50, 51).
V. saphena magna vzniká u vnitřního kotníku soutokem v. marginalis medialis, v. perforans malleolaris (přicházející z chodidla z plexus calcanearis) a v. perforans dorsalis (odvádějící krev do vv. dorsales pedis). Samotná v. marginalis medialis je pokračováním v. perforans metatarsalis prima z prvního meziprstcového prostoru po soutoku s rete venosum dorsale pedis, které sbírá krev ze hřbetu nohy a rovněž i chodidla prostřednictvím bezchlopňových perforátorů. Probíhá po mediální straně hřbetu nohy a plynule přechází do v. saphena magna, jež představuje hlavní povrchovou žílu dolní končetiny. Od proximální části hřbetu nohy probíhá společně s n. saphenus před vnitřním kotníkem, dále pokračuje v podkoží po ventromediální straně bérce, za mediálním kondylem stehenní kosti, dostává se hlouběji do podkoží a pak již samostatně stoupá po mediální straně stehna (46).
V oblasti trigonum femorale proráží fascia lata v hiatus saphenus do hloubky a vlévá se ve fossa iliopectinea v místě junctio saphenofemoralis do v. femoralis communis. Před vyústěním do v. femoralis communis přibírá povrchové žíly stehna, vnějších pohlavních orgánů a dolní části břicha – v. saphena accessoria anterior et posterior a v. circumflexa femoris anterior et posterior z přední a mediální plochy stehna, v. pudenda externa superficialis z podkoží vnějších pohlavních orgánů, v. epigastrica superficialis z podkoží podbřišku a v. circumflexa ilium supeficialis z podkoží třísla. Tyto žíly jsou uspořádány vějířovitě a jejich koncové úseky se společně s koncovým úsekem v. saphena magna, včetně chlopní, nazývají confluens venosus subinguinalis (v klinice často „crosse“) (47, 48) (obr. 3).
Obr. 3. Confluens venosus subinguinalis 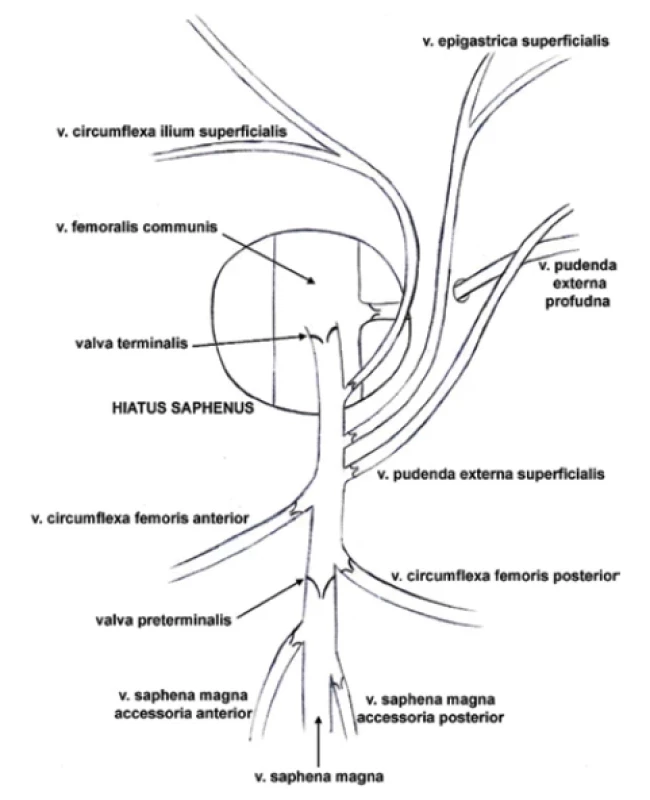
Existuje řada variací v průběhu v. saphena magna: žíla může prorážet fascia lata distálněji, v různé vzdálenosti od hiatus saphenus; může být i zdvojená, obvykle v distální části stehna; může být též nahrazena sítí žil, ve kterých není rozpoznán žádný hlavní kmen. Dle anatomické studie pomocí duplexní ultrasonografie existuje pět anatomických variací průběhu v. saphena magna ve stehenní a kolenní krajině (52). Za průběhu stehnem jsou tyto variace následující: 1. v. saphena magna probíhá v prostoru safenózního kompartmentu bez velkého souběžného přítoku; 2. v. saphena magna zahrnuje dvě souběžné žíly, které se nespojují, v prostoru safenózního kompartmentu (tedy v. saphena magna a v. saphena magna accessoria); 3. přítomnost jedné v. saphena magna v prostoru safenózního kompartmentu se silným podkožním (epifasciální) přítokem ústícím do v. saphena magna variabilně při průběhu stehnem; 4. v. saphena magna a v. saphena magna accessoria spojující se těsně před junctio saphenofemoralis; 5. přítomnost jedné v. saphena magna v prostoru safenózního kompartmentu se silným podkožním (epifasciálním) přítokem ústícím do v. saphena magna v distální části stehna, dále proximálně se již nevyskytujícím.
Na bérci může pak v. saphena magna mít dva velké souběžné přítoky: v. saphena magna accesssoria cruris anterior a v. saphena magna accesssoria cruris posterior (Leonardova žíla).
V. saphena parva vzniká na laterální straně nohy soutokem v. marginalis lateralis sbírající krev z rete venosum dorsale pedis, v. perforans pedis lateralis communis, přivádějící krev z chodidla, a plexus venosus malleolaris lateralis. V. marginalis lateralis však často chybí jako samostatně vytvořený kmen. V. saphena parva prochází v podkoží za vnějším kotníkem a stáčí se spolu s n. suralis, s nímž běží již z distální části hřbetu nohy, na zadní stranu bérce, obvykle umístěna mediálně od nervu (37, 38). Obvykle v horní třetině bérce zdánlivě proráží fascii (jedná se o místo změny tloušťky povrchové (fascia saphena) a hluboké (fascia cruris) fascie, jež se jeví jako skutečný průchod fascií a ve fossa poplitea se v místě zvaném junctio saphenopoplitea vlévá do v. poplitea). Toto vyústění vykazuje značnou variabilitu (53) a krev také pokračuje dále povrchově na zadní stranu stehna v extensio cranialis venae saphenae parvae (vena femoropoplitea), podél n. cutaneus femoris posterior, a zakončuje se několika způsoby: 1. epifasciálně do v. saphena magna jako v. intersaphena femoris (Giacominiho žíla); 2. jako přímý perforátor do povodí v. profunda femoris; 3. jako nepřímý perforátor skrz svaly zadní skupiny stehna do povodí v. profunda femoris; 4. rozptýlí se do sítě drobných podkožních žil; 5. pokračuje proximálně podél nervu až do povodí v. glutea inferior (47–49).
Pro hluboký žilní systém je typické, že doprovází stejnojmenné tepny. Jsou zdvojené až do úrovně fossa poplitea. Mají četná spojení mezi sebou i s povrchovým žilním systémem pomocí žilních perforátorů (vv. perforantes), což hraje zásadní roli v patogenezi varixů, popř. hluboké žilní trombózy (49).
V. poplitea je uložena dorzolaterálně od stejnojmenné tepny, přibírá v. saphena parva, prochází skrz hiatus adductorius, v němž přechází do v. femoralis. V. femoralis pokračuje laterálně a dorzálně od stehenní tepny, v průběhu canalis adductorius se dostává postupně za tepnu a na její mediální stranu. V tomto úseku se klinicky nepřesně nazývá v. femoralis superficialis. Termín „povrchová stehenní žíla“ by měl být opuštěn, neboť v. femoralis spadá do kategorie hlubokého žilního systému. Termín „povrchová“ může být zavádějící a mít osudové následky, co se týče léčby a diagnostiky hluboké žilní trombózy. Soutokem s v. profunda femoris vzniká v. femoralis communis. Ve fossa iliopectinea se do ní vlévá v. saphena magna, probíhá dorzálně od tříselného vazu skrze lacuna vasorum mediálně od tepny při lig. lacunare a přechází zde při vstupu do pánve do v. iliaca externa.
V. femoralis může být zdvojená v části svého průběhu nebo v celém svém rozsahu. Quinlan et al. pozorovali mnohočetné stehenní žíly u 32,5 % končetin, z nichž většina byla duplikována (253 z 265), zatímco 1,5 % bylo ztrojnásobeno nebo i zvícenásobeno (54). Pacienti, u nichž je v. femoralis zdvojena či zmnožena, mají prokazatelně vyšší riziko hluboké žilní trombózy než ti, jejichž stehenní žíla je jednoduchá. Studie Dwighta et al. popisuje situaci, v níž se v. femoralis rozdvojuje, a běží tak kolem a. femoralis nebo leží přímo na ní (55). V. femoralis může mít občas podobu žilní pleteně (13).
V. poplitea běží za obvyklé situace společně s a. poplitea a vzniká spojením vv. tibiales anteriores et posteriores. Způsob utváření v. poplitea lze rozdělit do tří skupin podle počtu zákolenních žil na úrovni štěrbiny kolenního kloubu (20). První skupina představuje jednu v. poplitea a odpovídá základnímu učebnicovému schématu, v němž vv. fibulares přitékají do vv. tibiales posteriores a ty se následně spojují s vv. tibiales anteriores a vytvářejí v. poplitea. Druhá skupina zahrnuje dvě vv. popliteae a je nejpočetnější (66 %) – obě žíly se nad kolenní krajinou spojují a vytvářejí v. femoralis. Ve třetí skupině jsou tři zákolenní žíly, které mají původ ve v. tibialis anterior, v. tibialis posterior a v. fibularis. Spojují se v různé výši nad kolenem a tvoří v. femoralis (obr. 4, 5).
Obr. 4. Žíly a nervy dolní končetiny zepředu 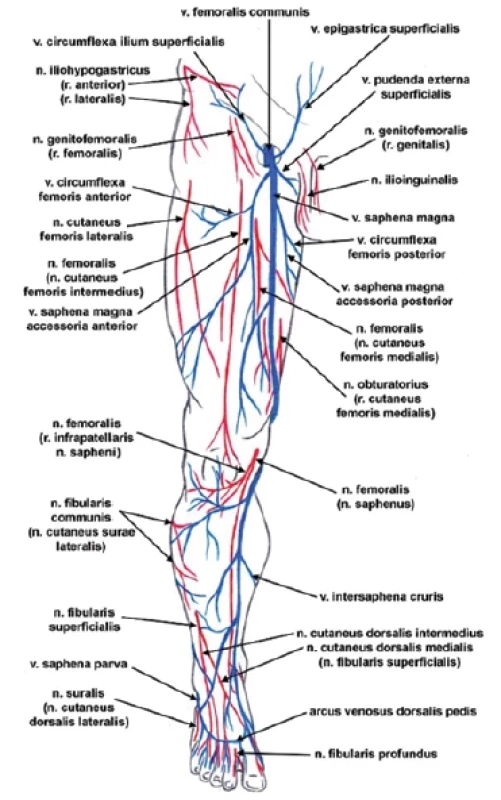
Obr. 5. Žíly a nervy dolní končetiny zezadu 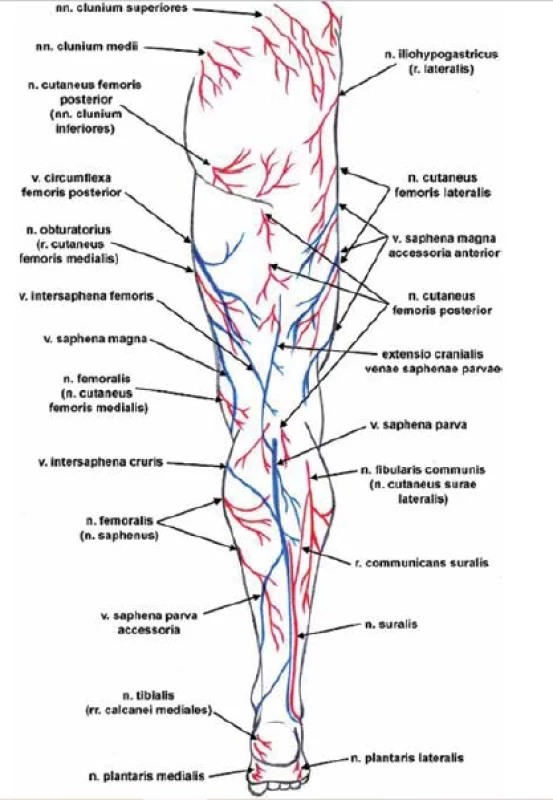
VZTAHY POVRCHOVÝCH ŽIL A SENZITIVNÍCH NERVŮ
V. saphena magna je ve svém průběhu mediální částí bérce doprovázena senzitivním n. saphenus. Souběh struktur začíná již na proximální části hřbetu nohy a teprve distálně od kolena se obě struktury rozbíhají, nerv se postupně zanořuje do hloubky až k lamina vastoadductoria, tedy ke stropu (ventrální stěně) canalis adductorius v distální části stehna. Podle standardních učebnicových schémat n. saphenus kříží v. saphena magna nad malleolus medialis a průběh struktur před mediálním kotníkem je pak následující: nejventrálněji v. saphena magna, poté n. saphenus a nejdorzálněji, avšak již subfasciálně, šlacha m. tibialis anterior v samostatné šlachové pochvě. Co se týká vzájemného vztahu v. saphena magna a senzitivního n. saphenus, existuje jediná studie, jež tento anatomický vztah na bérci popisuje, a to na vzorku 83 dolních končetin, avšak bez ohledu na vlastní popis variací v. saphena magna (56). Rozlišuje větvení n. saphenus do čtyř skupin: 1. nevětví se; 2. větvení v distální třetině bérce; 3. větvení ve střední třetině bérce; 4. větvení v proximální třetině bérce.
V. saphena parva je doprovázena senzitivním n. suralis. Souběh struktur začíná již na distální části hřbetu nohy ve formě v. marginalis lateralis a n. cutaneus dorsalis pedis lateralis. I zde je popisován dle standardních učebnicových schémat typický průběh, který je charakterizován uspořádáním struktur za malleolus lateralis: nejventrálněji v. saphena parva, dále n. suralis a nejdorzálněji, avšak již subfasciálně, šlachy m. fibularis longus et brevis ve společné šlachové pochvě. Za průběhu bércem jsou n. suralis a v. saphena parva v těsné blízkosti. N. suralis probíhá ve vztahu k v. saphena parva mediálně nebo povrchově (41, 53).
Extensio cranialis venae saphenae parvae stoupající po zadní straně stehna probíhá společně s n. cutaneus femoris posterior. Pokud pokračuje dále vzhůru až do povodí v. glutea inferior, provází nerv po celé délce stehna. Neexistují však bližší údaje o jejich vzájemném vztahu. Obdobně nejsou dosud k dispozici údaje o vztazích jednotlivých přítoků v. saphena magna et parva a větví z příslušných senzitivních nervů, a to zejména vztahy v. saphena magna accessoria anterior s rr. cutanei femoris anteriores, pocházející z n. femoralis.
Závěrem je třeba rovněž připomenout úzký vztah vv. perforantes prostupujících štěrbinou v hluboké fascii, s malou doprovodnou bezejmennou tepnou a zejména s bezejmennou větví senzitivních nervů. Takto utvořené uskupení perforátoru, malé tepny a kožního nervu se nazývá Staubesandova triáda (57).
ZÁVĚR
Dostupnost odborného textu shrnující problematiku průběhu periferních nervů a povrchových žil dolní končetiny považujeme za zcela nezbytnou pro bezpečnou manipulaci s těmito strukturami v rámci operačních výkonů a snahy minimalizovat riziko perioperačního poškození popisovaných struktur a následného poškození pacienta.
Seznam použitých zkratek
a. arteria
lig. ligamentum
m. musculus
mm. musculi
n. nervus
nn. nervi
r. ramus
rr. rami
v. vena
vv. venae
Konflikt zájmů: žádný.
adresa pro korespondenci:
MUDr. Daniela Trachtová
Oslavice 202
594 01 Velké Meziříčí
e-mail: d.neumanova@seznam.cz
Zdroje
1. FIPAT. Terminologia Embryologica. 2. Ed. Stuttgart: Thieme 2017.
2. Moore KL, Persaud TVN. Zrození člověka: embryologie s klinickým zaměřením. Praha: ISV 2002.
3. Carlson BM. Human embryology and developmental biology. 4th ed. Philadelphia, PA: Mosby/Elsevier 2009.
4. Sadler TW. Langmanova lékařská embryologie. Praha: Grada Publishing 2011.
5. Standring S. (ed.) Gray’s anatomy: anatomical basis of clinical practice. 39th ed. Edinburgh, UK: Elsevier Churchill Livingstone 2005.
6. Coffey R, Gupta V. Meralgia paresthetica. In: StatPearls [Internet]. Treasure Island (FL): StatPearls Publishing 2022.
7. Kaiser R. Chirurgie hlavových a periferních nervů s atlasem přístupů. Praha: Grada Publishing 2016.
8. Katritsis E, Anagnostopoulou S, Papadopoulos N. Anatomical observations on the accessory obturator nerve (based on 1000 specimens). Anat Anz 1980; 148(5): 440–445.
9. Tubbs RS, Shoja MM, Loukas M. Bergman’s Comprehensive Encyclopedia of Human Anatomic Variation. Bergman’s Comprehensive Encyclopedia of Human Anatomic Variation. Bergman’s comprehensive encyclopedia of human anatomic variation. Hoboken, New Jersey: Wiley 2016.
10. Tubbs RS, Salter EG, Wellons JC 3rd, et al. Anatomical landmarks for the lumbar plexus on the posterior abdominal wall. J Neurosurg Spine 2005; 2(3): 335–338.
11. Tubbs RS, Miller J, Loukas M, et al. Surgical and anatomical landmarks for the perineal branch of the posterior femoral cutaneous nerve: implications in perineal pain syndromes. Laboratory investigation. J Neurosurg 2009; 111(2): 332–335.
12. Bergman RA, Thompson SA, Afifi AK. Catalogue of human variations. Baltimore and Munich: Urban & Schwarzenberg 1984; 158–161.
13. Bergman RA, Thompson SA, Aww AK, Saddeh FA. Compendium of human anatomical variations. Baltimore: Urban and Schwarzenberg 1988; 143–148.
14. Feigl GC, Schmid M, Zahn PK, et al. The posterior femoral cutaneous nerve contributes significantly to sensory innervation of the lower leg: an anatomical investigation. Br J Anaesth 2020; 124(3): 308–313.
15. Kaur J, Singh P. Pudendal nerve entrapment syndrome. In: StatPearls [Internet]. Treasure Island (FL): StatPearls Publishing 2020.
16. Probst D, Stout A, Hunt D. Piriformis syndrome: a narrative review of the anatomy, diagnosis, and treatment. PM R 2019; 11(Suppl 1): S54–S63.
17. Hicks BL, Lam JC, Varacallo M. Piriformis Syndrome. In: StatPearls [Internet]. Treasure Island (FL): StatPearls Publishing 2020.
18. Moroni S, Zwierzina M, Starke V, et al. Clinical-anatomic mapping of the tarsal tunnel with regard to Baxter’s neuropathy in recalcitrant heel pain syndrome: part I. Surg Radiol Anat 2019; 41(1): 29–41.
19. Hollinshead WH. Anatomy for Surgeons. Volume 2. The Thorax, Abdomen and Pelvis. London: Cassell & Co. Ltd. 1956; 636–638.
20. Williams AF. The formation of popliteal vein. Surg Gyn Obstet 1953; 99 : 769–772.
21. Mahadevan V. Pelvic girdle and lower limb. In: Standring S. (ed.) Gray’s Anatomy, 40th ed. New York: Elsevier 2008; 1327–1429.
22. Anloague PA, Huijbregts P. Anatomical variations of the lumbar plexus: A descriptive anatomy study with proposed clinical implications. J Man Manip Ther 2009; 17: e107–e114.
23. Aasar YH. Anatomical Anomalies. Cairo: Fouad I University Press 1947; 92–101.
24. Sim IW, Webb T. Anatomy and anaesthesia of the lumbar somatic plexus. Anaesth Intensive Care 2004; 32 : 178–187.
25. Caraj A, Fenu G, Sechi E, et al. Anatomical variability of the lateral femoral cutaneous nerve: Findings from a surgical series. Clin Anat 2009; 22 : 365–370.
26. Spratt JD, Logan BM, Abrahams PH. Variant slips of psoas and iliacus muscles, with splitting of the femoral nerve. Clin Anat 1996; 9 : 401–404.
27. Locher S, Burmeister H, Bohlen T, et al. Radiological anatomy of the obturator nerve and its articular branches: basis to develop a method of radiofrequency denervation for hip joint pain. Pain Med 2008; 9(3): 291–298.
28. Akkava T, Comert A, Kendir S, et al. Detailed anatomy of accessory obturator nerve blockade. Minerva Anestesiol 2008; 74 : 119–122.
29. Webber RH. Some variations in the lumbar plexus of nerves in man. Acta Anat 1961; 44 : 336–345.
30. Eisler P. Der Plexus lumbosacralis des Menschen. Berlin: Halle 1892.
31. Jacobs LGH, Buxton RA. The course of the SGN in the lateral approach to the hip. J Bone Joint Surg (Am) 1989; 71A: 1239–1243.
32. Apaydin N, Kendir S, Loukas M, et al. Surgical anatomy of the superior gluteal nerve and landmarks for its localization during minimally invasive approaches to the hip. Clin Anat 2013; 26(5): 614–620.
33. Beaton LE, Anson BJ. The relation of the sciatic nerve and its subdivisions to the piriformis muscle. Anat Rec 1938; 70 : 1–5.
34. Patel S, Shah M, Vora R, et al. A variation in the high division of the sciatic nevre and its relation with piriformis syndrome. National J Med Res 2011; 1(2): 27–30.
35. Ricci S, Moro L, Antonelli Incalzi R. Ultrasound imaging of the sural nerve: ultrasound anatomy and rationale for investigation. Eur J Vasc Endovasc Surg 2010; 39(5): 636–641.
36. Belsack D, Jager T, Scafoglieri A, et al. Ultrasound of the sural nerve: normal anatomy on cadaveric dissection and case series. Eur J Radiol 2013; 82(11): 1953–1958.
37. Garagozlo C, Kadri O, Atalla M, et al. The anatomical relationship between the sural nerve and small saphenous vein: An ultrasound study of healthy participants. Clin Anat 2019; 32(2): 277–281.
38. Rodriguez-Acevedo O, Elstner K, et al. The sural nerve: Sonographic anatomy, variability and relation to the small saphenous vein in the setting of endovenous thermal ablation. Phlebology 2017; 32(1): 49–54.
39. Popieluszko P, Mizia E, Henry BM, et al. The surgical anatomy of the sural nerve: An ultrasound study. Clin Anat 2018; 31(4): 450–455.
40. Zhu J, Li D, Shao J, Hu B. An ultrasound study of anatomic variants of the sural nerve. Muscle Nerve 2011; 43 : 560–562.
41. Ramakrishnan PK, Henry BM, Vikse J, et al. Anatomical variations of the formation and course of the sural nerve: A systematic review and meta-analysis. Ann Anat 2015; 202 : 36–44.
42. Eid EM, Hegazy AM. Anatomical variations of the human sural nerve and its role in clinical and surgical procedures. Clin Anat 2011; 24 : 237–245.
43. Amoiridis G, Schols L, Ameridis N, Przuntek H. Motor fibers in the sural nerve of humans. Neurology 1997; 49 : 1725–1728.
44. Piersol GA. Human Anatomy. Philadelphia: Lippincott Company 1916.
45. Yi SQ, Itoh M. A unique variation of the pudendal nerve. Clin Anat 2010; 23(8): 907–908.
46. Roztočil K, Piťha J, a kol. Nemoci končetinových cév. 2. vydání. Praha: Mladá fronta 2021; 20–121.
47. Kachlík D, Pecháček V, Báča V, Musil V. The superficial venous system of the lower extremity: new nomenclature. Phlebology 2010; 25(3): 113–123.
48. Kachlík D, Pecháček V, Musil V, Báča V. The venous system of the pelvis: new nomenclature. Phlebology 2010; 25(4): 162–173.
49. Kachlík D, Pecháček V, Musil V, Báča V. The deep venous system of the lower extremity: new nomenclature. Phlebology 2012; 27(2): 48–58.
50. Caggiati A, Bergan JJ, Gloviczki P, et al. Nomenclature of the veins of lower limb: An International Interdisciplinary consensus statement. J Vasc Surg 2002; 36 : 416–422.
51. Caggiati A, Bergan JJ, Gloviczki P, et al. Nomenclature of the veins of lower limb: Extensions, refinements, and clinical application. An international interdisciplinary consensus committee on venous anatomical terminology. J Vasc Surg 2005; 41 : 719–724.
52. Coleridge-Smith P, Labropoulos N, Partsch H, et al. Duplex ultrasound investigation of the veins in chronic venous disease of the lower limbs – UIP consensus document. Part I. Basic principles. Eur J Vasc Endovasc Surg 2006; 31(1): 83–92.
53. Schweihofer G, Mühlberger D, Brenner W. The anatomy of the small saphnous vein: Fascial and neural relationsm saphenofemoral junction, and valves. J Vasc Surg 2010; 51(4): 982–989.
54. Quain R. The anatomy of the arteries of the human body and its application to pathology and operative surgery. London: Taylor and Walton 1844.
55. Dwight T. Statistics of variations with remarks on the use of this method in anthropology. Anat Anz 1894–1895; 10 : 209–215.
56. Veverková L, Kalač J, Páč L. Nervus saphenus a jeho vztah k vena saphena magna. Brno: Masarykova univerzita 2002.
57. Staubesand J. Die Perforanten-Trias: Ein funktionelles System. Phlebologie 1994; 23 : 447–458.
Štítky
Praktické lékařství pro děti a dorost Praktické lékařství pro dospělé
Článek vyšel v časopisePraktický lékař
Nejčtenější tento týden
2022 Číslo 5- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Magnosolv a jeho využití v neurologii
-
Všechny články tohoto čísla
- Čistá intermitentní katetrizace močového měchýře
- Anatomie žilního a nervového systému dolní končetiny
- Stravovací preference studentů vysoké školy v souvislosti s jejich tělesnou kompozicí
- Názory občanů České republiky na vybrané aspekty činnosti všeobecných praktických lékařů – 2021
- Vzdelávanie všeobecných lekárov na Slovenskej zdravotníckej univerzite v Bratislave
- 64. Purkyňův den v Libochovicích
- Hlávkovy ceny za rok 2021 uděleny
- Praktický lékař
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Anatomie žilního a nervového systému dolní končetiny
- Čistá intermitentní katetrizace močového měchýře
- Stravovací preference studentů vysoké školy v souvislosti s jejich tělesnou kompozicí
- Vzdelávanie všeobecných lekárov na Slovenskej zdravotníckej univerzite v Bratislave
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



