-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Diagnostika a léčba krčního emfyzému
Diagnostic and therapy of a cervical emphysema
Introduction: Emphysema of the neck represents a crucial symptom of swallowing/respiratory pathways injuries or rarely passes to the neck area from different locations. The clinical image can develop dramatically in the first hours after onset and frequently the etiology remains unclear. Dyspnoea, dysphagia, retrosternal or interscapular pain usually follows. In the differential diagnosis, not only traumatic etiology but also other acute conditions must be considered – e. g. acute coronary syndrome etc. The size of emphysema varies, also head and chest area can also be affected. Pneumomediastinum or partial pneumothorax are also often presented. The primarily aim of this paper is to discuss a diagnostic and therapeutic possibilities, not to determine the incidence of emphysema. Methodology: This is a retrospective multicenter study involving patients from three regional ENT departments – Pardubice Hospital, Hradec Králové University Hospital and Liberec Hospital over a period of 15 years (2005–2020). Only clinically significant emphysema, emphysema of unclear origin and emphysema requiring intensive care were in-rolled. Results: In a group of 15 patients, there are the following causes of cervical emphysema – 3 laryngeal injuries, 3 Hamman’s syndromes, 2 tracheal intubations, 2 traumas of swallowing pathways, 2 in COVID-19 disease, 1 tonsillectomy, 1 urgent tracheostomy and 1 sneezing. Etiologically, the Valsalva maneuver is an important (co)factor, dominating especially in adolescents and young adults (53%, 8 patients). Traumatic etiology occurred at the age of 17–53 years (33%, 5 patients). Iatrogenic involvement is more common over the age of 55 years. Pneumomediastinum occurred in 47% and partial pneumothorax in 40% of patients. Four of those initially unclear cases are discussed in detail. Conclusion: Imaging methods and endoscopic examination are indicated in a patient with cervical emphysema of unclear origin. Prophylactic use of broad-spectrum antibio tics, observation and interdisciplinary cooperation are always necessary.
Keywords:
emphysema – Hamman’s syndrome – pneumothorax – pneumomediastinum – covid lung injury
Autoři: H. Faitlová 1,2
; Bukvová M. 1; Jan Mejzlík 3
; T. Valenta 3
; Kortán V. 4; Viktor Chrobok 3
; J. Vodička 1
Působiště autorů: Klinika otorinolaryngologie a chirurgie hlavy a krku, Nemocnice Pardubického kraje, a. s., Pardubická nemocnice 1; Katedra patologické fyziologie, Univerzita Karlova, Lékařská fakulta v Hradci Králové 2; Klinika otorinolaryngologie a chirurgie hlavy a krku, Fakultní nemocnice Hradec Králové, Univerzita Karlova, Lékařská fakulta v Hradci Králové 3; ORL oddělení, Krajská nemocnice Liberec, a. s. 4
Vyšlo v časopise: Otorinolaryngol Foniatr, 71, 2022, No. 3, pp. 131-140.
Kategorie: Původní práce
doi: https://doi.org/10.48095/ccorl2022131Souhrn
Úvod: Krční emfyzém bývá jedním z průvodních příznaků poranění polykacích/ dýchacích cest nebo přechází na krk z jiných oblastí. V prvních hodinách po jeho vzniku může být klinický obraz dramatický, provázený dušností, odyno-/ dysfagií, případně bolestí na hrudi nebo mezi lopatkama. V diferenciální diagnostice je kromě traumatické etiologie třeba vyloučit i další akutní stavy, např. akutní koronární syndrom aj. Emfyzém bývá různého rozsahu, často je provázen pneumomediastinem a/nebo plášťovým pneumotoraxem. Publikace si klade za cíl především diagnostickou a terapeutickou rozvahu, nikoliv zjištění incidence emfyzému. Metodika: Jedná se o retrospektivní studii z ORL pracovišť Pardubické nemocnice, Fakultní nemocnice Hradec Králové a Nemocnice Liberec za období 15 let (2005–2020). Sledovány byly pouze klinicky významné emfyzémy, emfyzémy nejasné etiologie a emfyzémy s nutností intenzivní péče. Výsledky: V souboru 15 nemocných jsou následující příčiny krčního emfyzému – 3 úrazy hrtanu, 3 Hammanovy syndromy, 2 tracheální intubace, 2 úrazy polykacích cest, 2 onemocnění covid-19, 1 tonzilektomie, 1 urgentní tracheostomie a 1 kýchnutí. Etiologicky je významným (spolu)faktorem Valsalvův manévr, který dominuje zejména u mladistvých a mladých dospělých (53 %, 8 pacientů). Úrazová etiologie se vyskytovala ve věku 17–53 let (33 %, 5 pacientů). Iatrogenní postižení je častější u pacientů nad 55 let. Pneumomediastinum se vyskytlo u 47 %, plášťový pneumotorax u 40 % nemocných. Čtyři zpočátku diagnosticky nejasné případy rozebíráme podrobněji. Závěr: U nemocného s krčním emfyzémem jsou indikována zobrazovací a endoskopická vyšetření. V terapii je vždy nutné profylaktické nasazení širokospektrých antibiotik, observace na lůžku a mezioborová spolupráce.
Klíčová slova:
emfyzém – Hammanův syndrom – pneumotorax – pneumomediastinum – covidové poškození plic
Úvod
Emfyzému krku bývá příznakem, resp. komplikací různých onemocnění, ale i samostatnou klinickou jednotkou. Je definován jako přítomnost vzduchu nebo jiného volného plynu v měkkých tkáních. Postihuje nejčastěji podkoží a v různé míře i hlubší měkké tkáně. Často jsou současně přítomny podkožní emfyzém v oblasti hlavy a trupu, pneumomediastinum a plášťový pneumotorax. Pneumomediastinum (PM) je definováno jako přítomnost vzduchu v mediastinu. Pneumotorax (PNO) je přítomnost vzduchu mezi plicními obaly – pohrudnicí a poplicnicí.
Emfyzém je jedním z průvodních příznaků poranění polykacích nebo dýchacích cest nebo na krk přechází z jiných oblastí. Plyn v podkoží a měkkých tkáních se objevuje také u hlubokých krčních zánětů způsobených anaerobními bakteriemi. Charakteristické je zduření, při jehož palpaci je zjevný třaskavý zvuk – krepitus, krepitace. Příčiny vzniku krčního emfyzému mohou být zánětlivé, traumatické, iatrogenní, vzniklé v důsledku náhlého zvýšení intraluminálního tlaku v dýchacích nebo polykacích cestách, spontánní a jiné (tab. 1) [1–8]. Ne vždy je příčina krčního emfyzému, zejména zpočátku, zřejmá.
Tab. 1. Příčiny krčního emfyzému.
Tab. 1. Etiology of emphysema of the neck.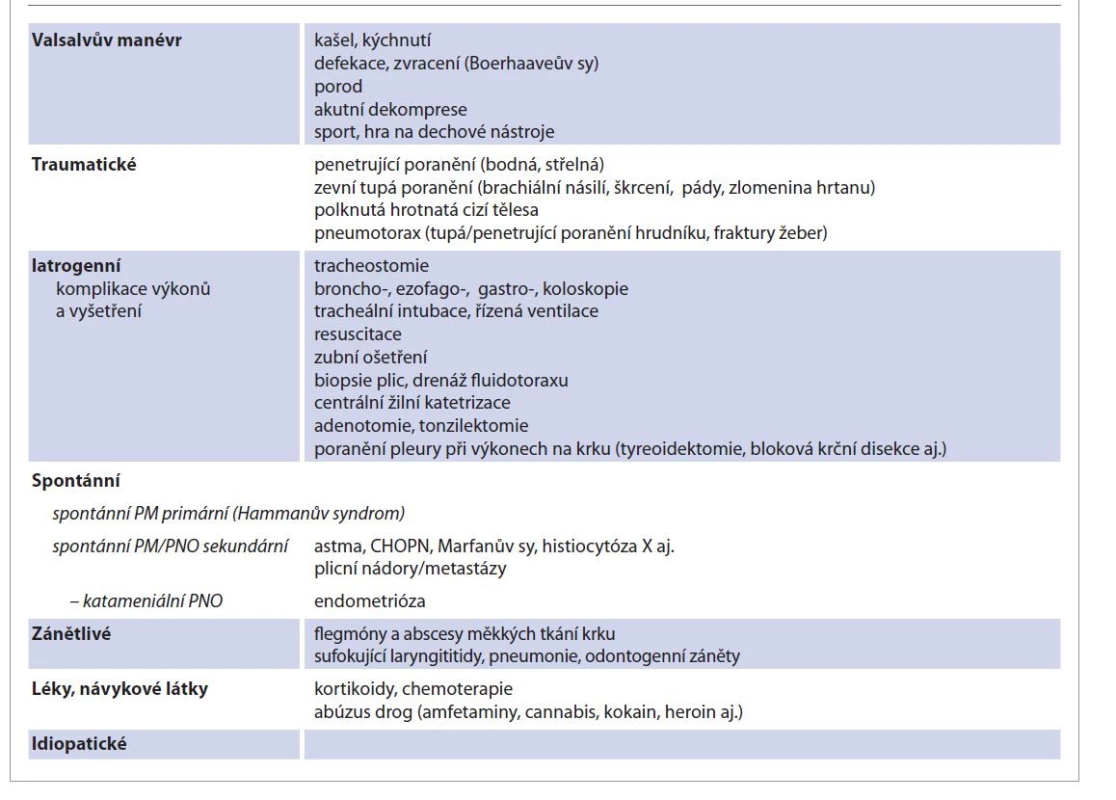
Klinický obraz při prvním kontaktu s nemocným bývá někdy dramatický. U ně kte rých nemocných je vedoucím symptomem masivní zduření měkkých tkání, které může postihovat nejen krk, ale i obličej a hrudník. Jindy naopak dominují dechové nebo algické obtíže (odynofagie, bolesti mezi lopatkami, bolest na hrudi). V diferenciální diagnostice je kromě traumatické etiologie potom třeba pomýšlet i na jiné akutní stavy – akutní koronární syndrom, plicní embolii, disekující aneuryzma aorty aj.
Vzhledem ke zřídkavému výskytu krčního emfyzému neexistují standardizované doporučené postupy v jeho diagnostice a léčbě. Vycházíme z anamnézy, klinického vyšetření nemocného, zobrazovacích metod a endoskopických vyšetření. Důležitá je mezioborová spolupráce. Přehled doporučených vyšetření podává tabulka (tab. 2). Ně kte ré vyšetřovací metody v uvedených kazuistikách jsou v současnosti nahrazeny již dobře dostupným a podstatně výtěžnějším CT vyšetřením.
Tab. 2. Mezioborová spolupráce. Doporučená vyšetření u pacienta s emfyzémem krku.
Tab. 2. Interdisciplinary cooperation. Recommended examinations in a patient with emphysema of the neck.
Nativní CT vyšetření hrudníku zobrazí případný pneumotorax, cizí těleso v dýchacích/ polykacích cestách nebo dosud neznámé nádorové/ metastatické postižení plic, případně nepřímé známky na tyto jevy poukazující (např. plicní atelektáza aj.). Současně provádíme nativní CT krku, které zobrazuje skelet hrtanu a měkké tkáně krku. U nemocných s příznaky zánětu (zarudnutí kůže, zvýšená tělesná teplota atd.) je indikováno CT krku s intravenózní aplikací kontrastní látky k vyloučení hluboké krční infekce [7–9].
Skiaskopické vyšetření polykacích cest volíme u nemocných s podezřením na poranění stěny hypofaryngu nebo jícnu. Vodné kontrastní látky jsou považovány za méně rizikové stran rozvoje mediastinálního zánětu při jejich extraluminálním úniku. Případná ezofagoskopie je po jejich použití přehlednější než při použití barya. V zahraniční literatuře bývá při negativitě vyšetření polykacích cest vodnou kontrastní látkou doporučováno zopakovat vyšetření s baryovou kaší, které dává podrobnější informace o stavu polykacích cest a je citlivější k průkazu jejich perforace [10]. Skiaskopii lze nahradit polknutím kontrastní látky před CT vyšetřením krku a hrudníku [8].
Pokud zobrazovací vyšetření neposkytnou odpověď na otázku etiologie, provedeme endoskopii polykacích a dýchacích cest – direktní hypofaryngoskopii a laryngoskopii, rigidní ezofagoskopii, flexibilní tracheobronchoskopii. Při podezření na perforaci jícnu upřednostňujeme zpravidla rigidní ezofagoskopii, při které se nepoužívá vzduch k insuflaci jícnu jako při flexibilní endoskopii [4]. K endoskopii dýchacích cest je v současnosti preferována flexibilní tracheobronchoskopie.
Léčba emfyzému je primárně konzervativní, případně může být doplněna o chirurgickou léčbu dle vyvolávající příčiny a celkového stavu pacienta. Přítomnost volného plynu v měkkých tkáních krku zpravidla značí porušenou kontinuitu povrchu sliznice, tedy kontakt s bakteriálně kontaminovaným prostředím a možností prostupu bakterií do měkkých tkání [8, 11–13]. Proto je vždy indikováno profylaktické nasazení širokospektrých antibiotik. Empiricky podáváme potencované aminopeniciliny nebo cefalosporiny II. generace, u odontogenních příčin v kombinaci s metronidazolem, příp. linkosamidy nebo clindamycinem. V případě nejasností je vhodná konzultace s mikrobiologem nebo antibiotickým centrem.
Současně doporučujeme opatření předcházející zvyšování intraluminálního tlaku v dýchacích/ polykacích cestách (Valsalvův manévr): hlasový a fyzický klid, nezvedat těžká břemena, event. antitusika, laxativa, kašovitá strava.
Není-li nalezena příčina emfyzému, postačuje nasazení antibi tik a observace za hospitalizace. Zpravidla dochází k rychlé regresi nálezu během několika dní.
U zlomenin hrtanu se doporučuje zavedení nazogastrické sondy pro omezení pohybů hrtanu při polykání, event. přiložení krčního límce, případně studené obklady [14]. Dislokované zlomeniny hrtanu si často vyžádají chirurgickou revizi. V případě sufokace je nutné zajistit dýchací cesty tracheální intubací nebo tracheostomií.
U penetrujících poranění hltanu a jícnu je indikována časná chirurgická revize a vyloučení perorálního příjmu se zavedením nazogastrické sondy [7, 14, 15]. Perforace v oblasti hypofaryngu a krční části jícnu ošetřuje ORL lékař. V případě nitrohrudních komplikací nebo u perforací dolní části jícnu či žaludku je nemocný předán do péče hrudního chirurga a intenzivisty. U pacientů s masivním emfyzémem a pneumomediastinem se v literatuře uvádí chirurgické řešení kožními incizemi a kolární mediastinotomií, ke kterému se přistupuje při dušnosti, poklesu saturace a krevního tlaku a snížené perfuzi mozku [9, 13–16]. K chirurgické intervenci přistoupíme též v případě hlubokých krčních zánětů současně se sanací odontogenního či jiného zánětlivého ložiska.
S emfyzémem krku se rovněž setkáváme u pacientů po tracheotomii, zpravidla bývá pouze podkožní a klinicky nevýznamný. Je-li emfyzém většího rozsahu, je nutné vyloučit iatrogenní PNO. Pokud peroperačně nedošlo k poškození pleury, dochází k rychlé spontánní regresi nálezu (obr. 3), případně postačí uvolnění stehů v tracheostomatu.
Metodika
Jedná se o retrospektivní studii ze třech krajských ORL pracovišť za posledních 15 let (2005–2020): Pardubická nemocnice, Fakultní nemocnice v Hradci Králové a Krajská nemocnice Liberec. Zaznamenávali jsme pouze klinicky významné emfyzémy, emfyzémy nejasné etiologie a emfyzémy s nutností intenzivní péče. Drobné a klinicky nezávažné emfyzémy (např. malý podkožní emfyzém po tracheotomii) jsme do hodnocení nezahrnuli. Lze předpokládat, že u pacientů s PNO či pneumomediastinem hospitalizovaných na chirurgických a interních JIP bude přítomen i emfyzém krku, ale vzhledem ke znalosti příčiny nebývá konzilium ORL vyžadováno. Publikace si klade za cíl diagnostickou a terapeutickou rozvahu, nikoliv zjištění incidence emfyzému. Výsledný soubor zahrnuje 15 nemocných (tab. 3). Čtyři z těchto případů, jejichž diagnostika byla zpočátku obtížná, rozvádíme podrobněji v textu.
Tab. 3. Přehled jednotlivých kazuistik v souboru (řazeno chronologicky).
Tab. 3. Overview of case reports in the file (sorted chronologically).
Výsledky
Přehled všech pacientů v souboru znázorňuje tab. 3. V souboru je 6 žen (40 %) a 9 mužů (60 %) ve věkovém rozpětí 3–72 let, věkový průměr 40 let, medián 40 let.
U 8 nemocných (53 %) byl v anamnéze jasný moment náhlého zvýšení intraluminálního tlaku (v grafech 1 a 2 označeno jako Valsalvův manévr). U 4 z těchto 8 nemocných (27 %) bylo současně přítomno předchozí/ současné poškození kůže či sliznice (úraz nebo lékařské ošetření). U 6 pacientů byla jednoznačná iatrogenní příčina (chirurgický zákrok, intubace, přetlaková plicní ventilace), u 5 pacientů (33 %) vznikl emfyzém poúrazově, 3 mladé pacienty (20 %) ve věku 15–29 let jsme hodnotili jako Ham manův syndrom. Valsalvův manévr se ukazuje etiologicky významný zejména u mladistvých a mladých dospělých (graf 1). Úrazová etiologie se vyskytuje ve věku 17–53 let (33 %, 5 z 15). U pacientů ve věku nad 55 let dominuje iatrogenní příčina spojená s četnějšími komorbiditami v této věkové kategorii.
Graf 1. Příčina emfyzému.
Graph 1. The etiology of the emphysema.
Graf 2. Příčina podle věkových skupin. Zobrazení příčiny v jednotlivých věkových skupinách. U některých nemocných byla příčina kombinovaná (vyznačeno šrafovaním – úraz + Valsalvův manévr, iatrogenní + Valsalvův manévr). Valsalvův manévr (oranžové, oranžové pruhy) se ukazuje etiologicky významný zejména u mladistvých a mladých dospělých.
Graph 2. Etiology according to age groups. The graph shows the causes of emphysema in each age group category. The etiology was combined in some patients, (marked by hatching – injury + Valsalva, iatrogen + Valsalva). The Valsalva maneuver (orange, orange stripes) has been shown to be main etiological factor especially in adolescents and young adults.
Zánětlivé komplikace se vyskytly u 3 (20 %), pneumomediastinum u 7 (47 %) a plášťový pneumotorax u 6 (40 %) nemocných (tab. 3).
K chirurgickému řešení bylo přistoupeno pouze u jednoho nemocného s poraněním hrtanu po brachiálním násilí (pacient 10, tab. 3). Byla provedena rekonstrukce štítné chrupavky, dočasná tracheostomie, zavedena nazogastrická sonda, podány kortikoidy a širokospektrá antibiotika.
Průměrná doba hospitalizace byla 8,2 dne (medián 5 dní), z toho cca 1 den (medián 1 den) na intenzivním lůžku (tab. 3).
Za podrobnější zmínku stojí následující 4 kazuistiky.
Kazuistika 1 (tab. 3, pacient 3)
Třiapadesátiletá žena se dostavila na ORL ambulanci pro zhoršené bolestivé polykání, zduření v obličeji a zevně na krku trvající několik hodin. Předcházející večer pacientka upadla se slanou tyčinkou v ústech, poranila se v dutině ústní a následně zakašlala. Při klinickém vyšetření je zjištěn rozsáhlý podkožní emfyzém zasahující oboustranně od temporální krajiny přes oční víčka, tváře, krk až na hrudník včetně jeho dorzálních partií. Hltanová branka je asymetrická, vyklenutí laterální stěny hltanu zasahuje do úrovně epiglotis. Pod dolním pólem levé tonzily je viditelný fibrinový nálet v délce 1 cm. Nativní CT obličejového skeletu, krku a hrudníku (obr. 1) prokazuje emfyzém odpovídající klinickému nálezu, dále pneumomediastinum až k bránici a plášťový PNO vlevo s kolapsem dolní poloviny plicního laloku. Pro rozsah emfyzému a pneumotorax překládáme nemocnou na JIP chirurgického oddělení. Flexibilní bronchoskopie a skiaskopické vyšetření polykacích cest jsou negativní. Kontrolní rentgenový snímek hrudníku následující den již pneumotorax neprokazuje. I přes rozsáhlý emfyzém a pneumodiastinum byla pacientka po celou dobu hospitalizace bez dušnosti. Emfyzém rychle spontánně regredoval.
Obr. 1. Kazuistika 3 – CT obličejového skeletu, krku a hrudníku nativní. Rozsáhlý podkožní emfyzém začínající v temporálních oblastech hlavy (šipka), jdoucí přes krk a následně obklopující celý hrudník (šipka).
Fig. 1. Case report 3 – CT of the facial skeleton, neck and chest native. Extensive subcutaneous emphysema beginning in the temporal areas of the head, going across the neck and subsequently surrounding the entire chest.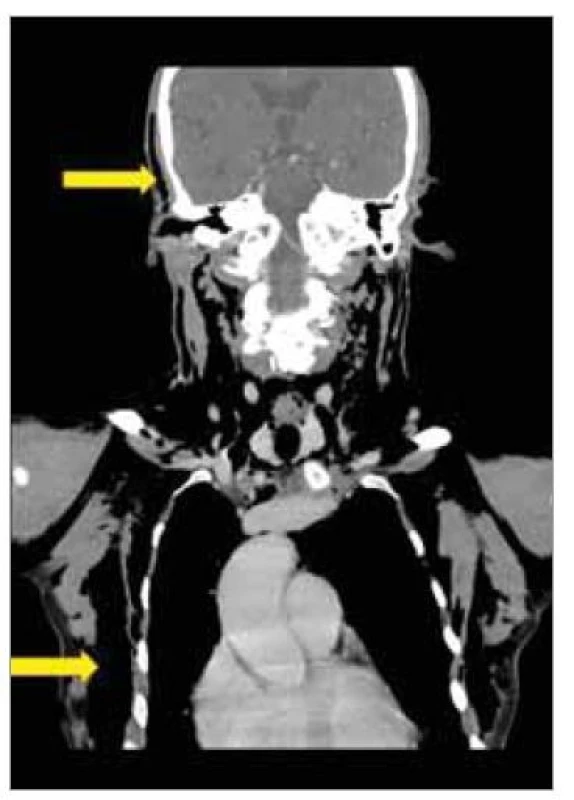
Závěr
Poranění hltanu hrotnatým cizím tělesem a současné zvýšení intraluminálního tlaku při kašli. Léčena konzervativně. Plášťový PNO je komplikací nikoliv příčinou emfyzému.
Kazuistika 2 (tab. 3, pacient 4)
Dosud zdravá 18letá velmi štíhlá žena byla praktickým lékařem odeslána k ORL vyšetření pro dva dny se rozvíjející mírný kašel a krepitaci v levém nadklíčku. Přiložený rentgenový snímek hrudníku je negativní a ultrasonografické vyšetření popisuje přítomnost vzduchu v podkoží nadklíčkové krajiny vlevo a v okolí štítné žlázy oboustranně. Předcházející den se u nemocné při práci na počítači objevila náhlá bolest za hrudní kostí. Polknutím nebo zakašláním se bolest zvýrazňovala nejvíce za horní částí sterna. Další anamnestické údaje zahrnovaly aktuálně probíhající menses a hru na příčnou flétnu, která ale nebyla v časové souvislosti se začátkem obtíží. Nejsou přítomny hlasové ani dechové obtíže, ani známky zánětu či úrazu. Nemocná je odeslána na plicní ambulanci. Provedené HRCT plic vylučuje možný PNO i v oblasti plicních apexů, potvrzuje emfyzém na krku a PM. Pacientka je přijata na chirurgickou JIP k observaci, dovyšetření a profylaktické intravenózní antibiotické terapii. ORL lékařem provedené endoskopické vyšetření dýchacích a polykacích cest (rigidní ezofagoskopie, rigidní tracheobronchoskopie) patologii neprokazuje. Nález rychle spontánně regreduje, kontrolní rentgenogram hrudníku provedený s odstupem dvou dnů je negativní.
Příčinu emfyzému jsme nezjistili. Vzhledem k okolnostem vzniku (k rozvoji obtíží došlo v době fyzického klidu, probíhající menses) byl v diferenciální diagnostice zvažován drobný katameniální pneumotorax. Katameniální PNO bývá ale popisován téměř výhradně na pravé straně a u pacientky PNO nebyl prokázán. Žena byla astenického habitu, hrála na dechový hudební nástroj. Spontánní idiopatické pneumomediastinum je v literatuře v těchto souvislostech též často popisováno.
Závěr
Uzavřeno jako Hammanův syndrom u astenické ženy hrající na hudební dechový nástroj. Léčena konzervativně.
Kazuistika 3 (tab. 3, pacient 5)
Sedmnáctiletou dívku po epileptickém záchvatu přiváží rychlá záchranná služba na neurologickou ambulanci. Pro bolesti v krku, zhoršené a bolestivé polykání a teploty (38 °C) je odeslána k ORL vyšetření. Nemocná udává během dne postupně se rozvíjející zduření rtů, jazyka a krku zevně vpravo. Při palpaci krku je zjevná bolestivost a krepitace v podkoží podél kývače a pod dolní čelistí vpravo. Je přítomno zduření horního a dolního rtu, jazyka a měkkého patra a patrových oblouků. Laryngoskopické vyšetření ztěžuje přítomnost krevních koagul v hltanu, poranění není viditelné. Laboratorně je přítomna leukocytóza (26,5 × 109/ l), bez elevace CRP. Nativní CT vyšetření prokazuje masivní emfyzém krku vpravo, prosáknutí hlubokých krčních struktur s hypervaskularizovanou pravostrannou lymfadenopatií a emfyzém spodiny dutiny ústní, oboustranně parafaryngeálně, submandibulárně dosahující ke klíční kosti. Po provedení vyšetření přichází otec, který doplňuje podstatné anamnestické údaje. Při epileptickém záchvatu, v rámci poskytnutí první pomoci, vložil dceři rukojeť vařečky do dutiny ústní k „zajistění zapadlého jazyka“. Je zahájena intravenózní antibiotická léčba a provedeno endoskopické vyšetření hltanu a jícnu s nálezem fibrinového náletu pod pravou tonzilou. Zavedena nazogastrická sonda. Během týdenní hospitalizace na standardním lůžku nález regredoval. Kontrolní skiaskopické vyšetření polykacích cest neprokázalo extraluminální únik kontrastní látky.
Závěr
Poranění hltanu se zánětlivou komplikací a emfyzémem krku, léčba konzervativní.
Kazuistika 4 (tab. 3, pacient 6)
Dosud zdravý 35letý muž přichází k ošetření do pohotovostní ORL ambulance pro dva dny se rozvíjející zduření zevně na krku, zhoršené bolestivé polykání a pocit zhoršeného dechu. V den vzniku obtíží pracoval s tlakovou sbíječkou. Úraz neguje, je bez známek infektu.
Při zevním vyšetření krku je přítomno zduření, palpační bolestivost a hmatná krepitace v podkoží ventrálně i laterálně od kývačů, v rozsahu od mandibuly ke klíční kosti, stranově symetricky. Před střední třetinou levého kývače jsou přítomny dvě drobné oděrky, které nemocný dává do souvislosti s holením. Jiné známky traumatu či zánětu nejsou zjevné. Skelet hrtanu pro výrazný emfyzém a bolestivost hmatný není. Nemocný dýchá bez zvýšeného úsilí, hodnota saturace kyslíkem SpO2 je 95 %, je afebrilní. Při flexibilní laryngoskopii je zjištěno jen mírné překrvení levé hlasivky bez omezení hybnosti. Pacient je přijat na ORL oddělení, po intravenózní bolusové aplikaci kortikoidů (Methylprednisolon 125 mg) se dýchání subjektivně zlepšuje. Profylakticky aplikován pacientovi intravenózně Augmentin. Prostý rentgenový snímek hrudníku vylučuje pneumotorax. Skiaskopické vyšetření vylučuje perforaci polykacích cest. Nativní CT krku zobrazuje neúplnou zlomeninu chrupavky štítné vlevo s minimální dislokací (obr. 2). Ke kompletní regresi lokálního nálezu na krku dochází do týdne.
Obr. 2. Kazuistika 4 – CT krku nativní, axiální rovina, koronální rovina, 3D rekonstrukce. Neúplná zlomenina chrupavky štítné vlevo, podkožní emfyzém.
Fig. 2. Case report 4 – CT of the neck native, axial plane, coronaly plane, 3D reconstruction. Incomplete fracture of the left thyroid cartilage, subcutaneous emphysema.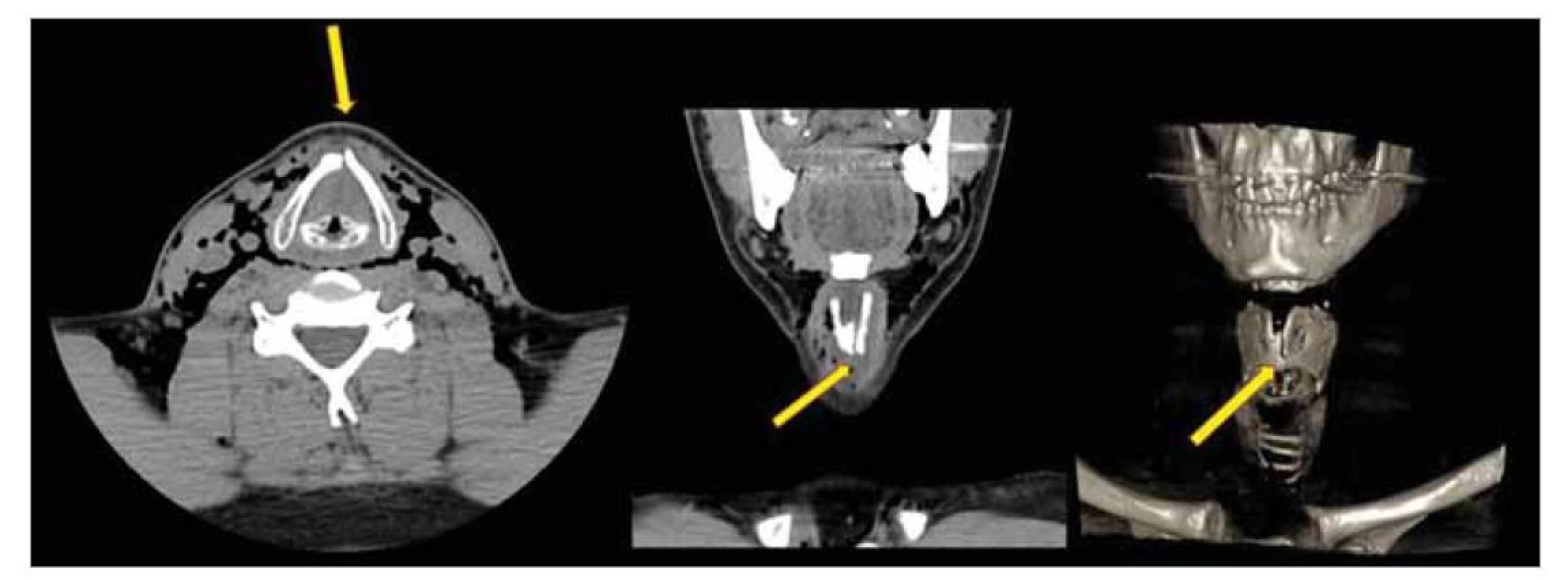
Jako možný mechanizmus vzniku zlomeniny skeletu hrtanu byl zvažován náraz drobných úlomků materiálu při práci s tlakovou sbíječkou. Drobné oděrky, které pacient dával do souvislosti s holením, se po odeznění emfyzému promítaly do oblasti zlomeniny chrupavky štítné.
Závěr
Nejpravděpodobnější příčinou masivního emfyzému na krku bylo zvýšení nitrohrudního tlaku zapojením břišního lisu při práci s tlakovou sbíječkou a současná přítomnost zlomeniny hrtanu. Léčba byla konzervativní.
Diskuze
Při nejasné příčině krčního emfyzému pátráme v anamnéze po fyzické aktivitě spojené s přetlakem v dýchacích a polykacích cestách – záchvat kašle, silné kýchnutí se zavřenými ústy, masivní zvracení, barotrauma nebo zvedání těžkých předmětů. Dále pátráme po možném poranění polykacích cest (vč. cizího tělesa) a možném spontánním pneumotoraxu [8, 9]. Cíleně se ptáme na úrazy, možné poranění polykacích cest, cizí tělesa a zákroky/ vyšetření v posledních dnech, jako je gastroskopie, ale i koloskopie, zubní ošetření a tracheální intubace. I malé slizniční trauma a teprve pozdější zvýšení tlaku může vést k úniku vzduchu do měkkých tkání. Příkladem jsou pacienti z našeho souboru (tab. 3, pacienti 1, 3 a 5). Masivní postintubační emfyzém s odstupem 1, 3, 5 dní popsali Jo et al. [17], Tran et al. [18], Waloszková et al. [9], v našem souboru jsou také dva pacienti (tab. 3, pacienti 7 a 13). Tran et al. [18] popsali emfyzém 4 dny po tonzilektomii, stejně jako pacientka v našem souboru (tab. 3, pacientka 1). Terzic et al. [13] popsali emfyzém 2 dny po extrakci zubů moudrosti. Worni et al. [19] popsali masivní emfyzém po provedení pouhé zubní výplně, Basseti et al. [11] po ošetření periimplantitidy. Mazeh et al. [20] popsali emfyzém krku 9 dní po tyroidektomii.
Dospělý nemocný je schopen na cílenou otázku možného polknutí cizího tělesa (např. kosti, částí obalu od potravin, části zubní náhrady aj.) zpravidla odpovědět. V případě malého dítěte, mentálně retardovaného jedince či staršího člověka s pokročilou neurodegenerativní chorobou může tento údaj chybět, nebyl-li přítomen svědek události. U perforace polykacích cest bývá až 50 % nemocných v prvních 8 hodinách asymptomatických, podobně jako u pacientů 8 a 9 v našem souboru (tab. 3) [10].
V případě nálezu vysokých zánětlivých parametrů a klinického obrazu infekce vylučujeme infekční fokus v oblasti hlavy a krku a cíleně pátráme po odontogenních obtížích či stomatologickém ošetření v anamnéze.
Emfyzém je běžný po výkonech na průdušnici a hrtanu ze zevního přístupu (tab. 3, pacient 11, obr. 3), odeznívá často spontánně. Masivní nebo progredující podkožní emfyzémy mohou vzniknout jako komplikace výkonů na hrudníku, např. po kardiochirurgických výkonech [21]. V našem souboru jsou rovněž dva nemocní s emfyzémem po přetlakové plicní ventilaci u covidového poškození plic (tab. 3, pacienti 12 a 15).
Obr. 3. Masivní emfyzém po urgentní tracheotomii (pacient 11 v tab. 3) – CT hrudníku nativní, koronální rovina. Snímek A) vyšetření 5 hod po urgentní tracheotomii, viditelný masivní podkožní emfyzém a plášťový pneumotorax. Snímek B) kontrola po 24 hod zjevná rychlá spontánní regrese nálezu. Emfyzém byl v rozsahu od temporální krajiny až po bránici. Rychlá regrese nálezu vylučuje peroperační poškození pleury.
Fig. 3. Massive emphysema after urgent tracheotomy (patient 11 in Tab. 3) – native CT of the chest, coronaly plane. Slide A) examination 5 hours after urgent tracheostomy, visible massive subcutaneous emphysema and partial pneumothorax. Slide B) control after 24 hours, apparent rapid spontaneous regression. Emphysema ranged from the temporal landscape to the diaphragm. Rapid regression of the fi nding excludes perioperative pleural damage.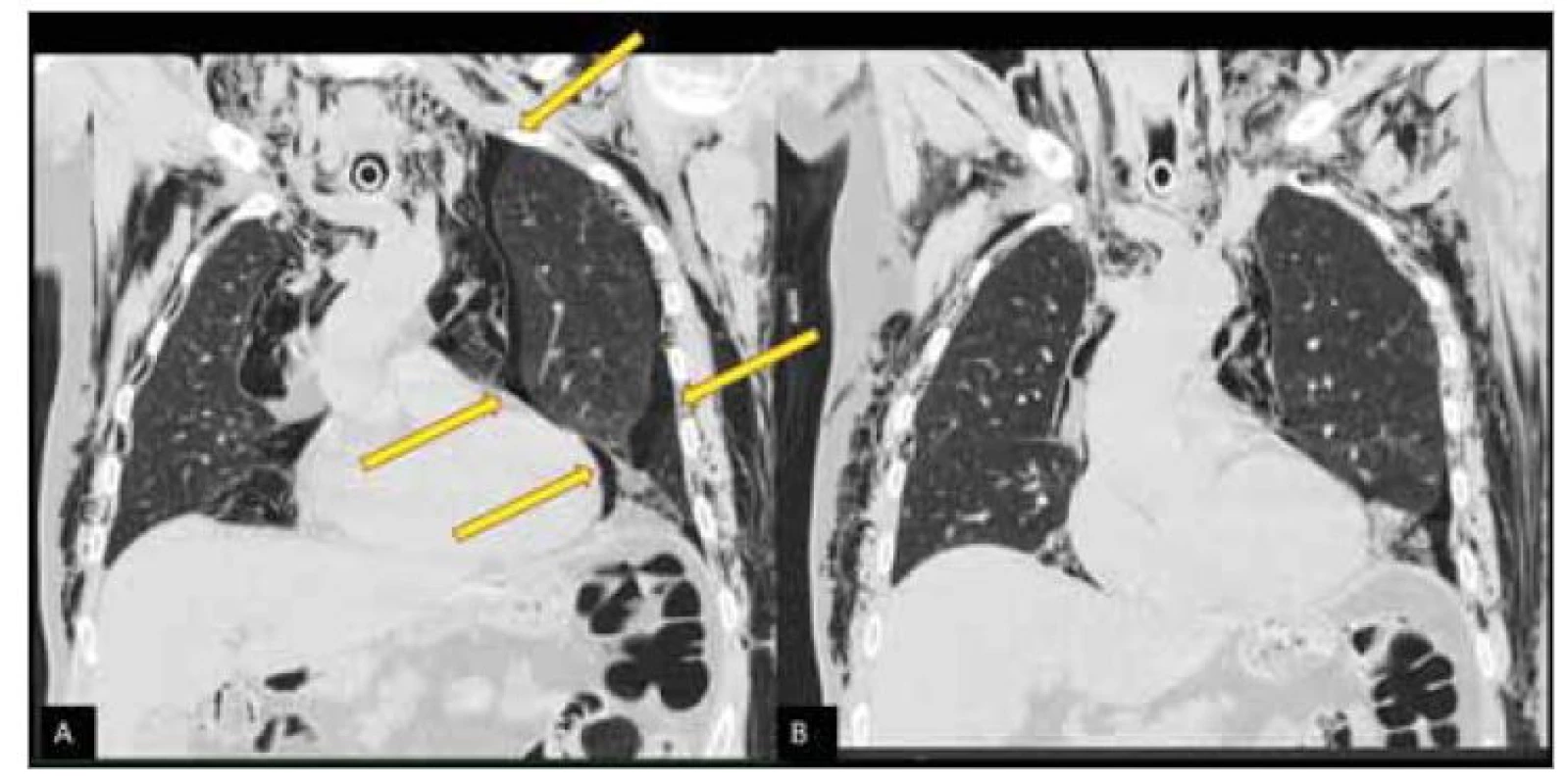
Vzduch se do podkoží krku může dostat z jiných oblastí, bývá pak doprovodným symptomem/ komplikací pneumomediastina (PM) a/ nebo pneumotoraxu (PNO).
Spontánní (neúrazové) PM/ PNO rozlišujeme na tzv. primární a sekundární. Zvláštní podjednotkou sekundárního je PNO katameniální [22]. Primární PNO vzniká bez souvislosti se základním plicním onemocněním nebo traumatem, označován též jako Hammanův syndrom. Nejčastěji se s ním setkáváme u adolescentů, zejména mužského pohlaví (70 %), ve věku 18–25 let, astenického habitu (vysoké štíhlé postavy) [22]. Většinou se lze v anamnéze dopátrat činnosti provázené Valsalvovým manévrem. Častěji bývá u sportovců (tab. 3, pacient 8) a u muzikantů hrajících na dechový hudební nástroj (tab. 3, pacient 4) [23, 24]. Na rozdíl od sekundárního má zpravidla benigní průběh s rychlou regresí [8, 15, 25].
Sekundární spontánní PM/PNO je komplikací jiného, nejčastěji plicního onemocnění [1, 7, 15, 26]. Dochází k němu u pacientů s chronickou obstrukční plicní nemocí, akutní exacerbací astmatu, plicním emfyzémem, cystickou fibrózou, histiocytózou X [27], idiopatickou plicní fibrózou aj. [5, 7]. Může se objevit u pacientů při infekčním zánětlivém onemocnění. V literatuře je v této souvislosti nejvíce uváděna plicní tuberkulóza a pneumocystová pneumonie (nemocní s AIDS) [28]. I jiná než plicní onemocnění způsobují spontánní PNO či PN. Schmidt et al. [29] a Ruscelli et al. [30] popisují PM prezentované emfyzémem krku u nemocných s divertikulitidou. Spontánní PNO se vyskytuje u pacientů s Marfanovým syndromem a v souvislosti s chemoterapií a kortikoterapií [5].
Pneumomediastinem/ pneumotoraxem se prezentují také různé typy malignit, především sarkomy, ale i nádory urogenitální, gastrointestinální a plicní nebo plicní metastázy. PNO u pacientů s maligním onemocněním by měl být podnětem k hledání metastatického postižení [5].
Raritní je recidivující tzv. katameniální pneumotorax vyskytující se u žen v reprodukčním věku během prvních dnů menstruace [31, 32]. Jeho příčinou je nitrohrudní endometrióza a abnormality bránice. Téměř vždy se jedná o pravou plíci, protože léze endometriózy/ defekty bránice se vyskytují většinou na této straně. Pro zachycení vyloučené krve nebo odloučeného endometria lze diagnosticky využít výpočetní tomografii s vysokým rozlišením (HRCT) nebo magnetickou rezonanci (MR). Při operaci lze lézi makroskopicky často obtížně identifikovat, nápadnější je v době právě probíhající menstruace [28, 31–35]. Diagnosticky nápomocné je odebrání markeru CA 125, které bývá u endometriózy zvýšené. Jeho nízká hladina však endometriózu nevylučuje [33, 34]. V našem souboru byl katameniální PNO v diagnostické rozvaze v kazuistice 2 (tab. 3, pacient 4). Byl přítomen pouze emfyzém krku a PM, PNO se neprokázal. Nález byl vlevo, pacientka hrála na příčnou flétnu, proto jsme případ uzavřeli jako Hammanův syndrom. Torakoskopie nebyla při první příhodě indikována. V následujících 5 letech se obtíže neopakovaly, což hovoří proti diagnóze katameniálního pneumotoraxu u této nemocné.
U nejasného emfyzému krku nutno v anamnéze pátrat též po abúzu návykových látek, zejména amfetaminů, kokainu, marihuany, heroinu (tab. 3, pacient 9). Mechanizmus vzniku není zcela jasný, zvažuje se hyperventilace a zvracení po požití drogy, přímé toxické poškození je diskutováno [35, 36].
Ke klinickým příznakům PNO kromě podkožního emfyzému (32 %) a možné dušnosti (46 %) patří také bolest za sternem či mezi lopatkami (80 %). Kombinace všech těchto tří příznaků bývá referována až u 50 % nemocných s pneumotoraxem. Dalšími častými příznaky jsou změny hlasu (rinofonie/ dysfonie 65 %), kašel (26–45 %), bolest krku (18 %) [2, 4, 7, 8, 36]. Obdobný klinický obraz vyvolává též PM, které může také vzniknout spontánně bez jasné vyvolávající příčiny, tzv. Hammanův syndrom [3, 4, 8, 12]. Masivní PM může, ale nemusí být provázeno tzv. plášťovým pneumotoraxem (tab. 3, pacienti 3, 7, 8, 11, 13, 15), který není příčinou, ale následkem [1, 3, 4]. Plášťový PNO není nutno drénovat, spontánně regreduje zpravidla do 72 hodin. K posouzení vývoje je indikováno kontrolní zobrazovací vyšetření po 24 hodinách, nejlépe CT (obr. 3). Pokud nález i jen nepatrně progreduje nebo dochází k zhoršování dechových obtíží, poklesu saturace apod., je nutné provést drenáž hrudníku ihned.
Závěr
ORL lékař se může setkat s pacientem s emfyzémem krku jako lékař prvního kontaktu nebo jako konziliář. Vzhledem k zřídkavému výskytu a rozličné etiologii krčního emfyzému neexistují standardizované doporučené postupy v jeho diagnostice a léčbě. Příčina je zpočátku často nejasná. Úvodní obtíže nemocného a klinický obraz mohou být v prvních hodinách dramatické. Dominantním příznakem je někdy dušnost, jindy odyno-/ dysfagie nebo bolest na hrudi nebo mezi lopatkami či zduření krku. Emfyzém bývá různě velkého rozsahu a může postihovat současně i oblast hlavy a hrudníku. Častým průvodním jevem je pneumomediastinum a plášťový pneumotorax. Je nutné vyloučit perforaci polykacích cest a dýchacího traktu a v diferenciální diagnostice zvažovat i další akutní stavy, jako jsou akutní koronární syndrom, plicní embolie, disekující aneuryzma aorty aj. Je důležitá mezioborová spolupráce. K určení etiologie emfyzémů krku je zcela zásadní řádně odebraná anamnéza s cílenými dotazy na činnosti provázené Valsalvovým manévrem (tab. 1), na úrazy a vyšetření/ zákroky v oblasti hlavy a krku, zubní vyšetření, gastroskopie, koloskopie a jakékoliv zákroky v celkové anestezii s tracheální intubací v posledních 10 dnech [9, 11, 13, 17–20]. Pokud není příčina po odebrání anamnézy a ORL vyšetření zjevná, doporučujeme v současné době již vždy indikovat CT krku a hrudníku. V případě souvislosti s menses lépe HRCT hrudníku nebo MR, event. stanovení markeru CA 125. Nevedou - li anamnéza a zobrazovací vyšetření k ozřejmení příčiny, doplňujeme endoskopická vyšetření – rigidní hypofaryngoskopii, rigidní ezofagoskopii, flexibilní tracheobronchoskopii. Vždy je indikováno nasazení širokospektrých antibiotik, zpočátku intravenózně, a observace na lůžku. Jen v ně kte rých případech je nutná chirurgická intervence (zánět, fraktury, perforace polykacích cest a jícnu, masivní emfyzém).
Prohlášení o střetu zájmu
Autorka práce prohlašuje, že v souvislosti s tématem, vznikem a publikací tohoto článku není ve střetu zájmů a vznik ani publikace článku nebyly podpořeny žádnou farmaceutickou fi rmou. Toto prohlášení se týká i všech spoluautorů.
Grantová podpora
Podpořeno projektem Univerzity Karlovy SVV-260543/ 2020.
ORCID autorů
H. Faitlová ORCID 0000-0002-0608-4087,
J. Mejzlík ORCID 0000-0002-7165-2896,
T. Valenta ORCID 0000-0003-1781-7490,
V. Chrobok 0000-0001-7537-139X,
J. Vodička ORCID 0000-0002-2541-6286.
Přijato k recenzi: 22. 7. 2021
Přijato k tisku: 14. 10. 2021
MUDr. Hana Faitlová
Klinika otorinolaryngologie a chirurgie
hlavy a krku
Nemocnice Pardubického kraje, a.s.
Pardubická nemocnice
Kyjevská 44
530 03 Pardubice IV
Zdroje
1. Daley BJ. Pneumothorax. Medscape 2012 [online]. Dostupné z: https:/ / emedicine.medscape. com/ article/ 424547-overview
2. Gamboa Vidal CA, Vega Pizarro CA, Almeida Arriagada A. Subcutaneous emphysema secondary to dental treatment: case report. Med Oral Patol Oral Cir Bucal 2007; 12(1): E76–78.
3. Kopřiva F. Úrazy dýchacího ústrojí u dětí. Pediatr Praxi 2009; 10(6): 368–369.
4. Mihál V, Michálková K, Wiedermann J et al. Spontánní pneumomediastinum s podkožním emfyzémem. Pediatr Praxi 2005; 6(4): 206–208.
5. Wallach SL. Spontaneous pneumothorax. N Engl J Med 2000; 343(4): 300–301.
6. Mejzlík J, Frank M, Motyčka V. Střelné poranění hltanu jako indikace k tonzilektomii. Vojen Zdrav Listy 1999; 68(3): 64–66.
7. Abdssalam KS, Wail S, Saeed S et al. Cervical, Mediastinal, Intraspinal and Paraaortic Emphysema Secondary to Asthma Exacerbation Case Report. Acad J Ped Neonatol 2016; 2(1): 555578. Doi: 10.19080/ AJPN.2016.02.555578.
8. Hyravý M, Brož M, Salzman R. Hammanův syndrom – spontánní pneumomediastinum prezentující se rozsáhlým emfyzémem krku. Otorinolaryngol Foniatr 2020; 69(1): 31–34.
9. Waloszková M, Salzman R, Uher R et al. Pozdní postintubační pneumomediastinum a emfyzém krku. Otorinolaryngol Foniatr 2013; 62(3): 132–135.
10. Anniko M, Bernal-Sprekelsen M, Bonkowsky V et al. Otorhinolaryngology, Head and Neck Surgery: Springer Berlin Heidelberg 2010.
11. Bassetti M, Bassetti R, Sculean A et al. [Subcutaneous emphysema following non-surgical peri-implantitis therapy using an air abrasive device: a case report]. Swiss Dent J 2014; 124(7–8): 807–817.
12. Carolan PL. Pneumomediastinum. Medscape 2012. [online]. Dostupné z: https:/ / eme dicine. medscape.com/ article/ 1003409-overview.
13. Terzic A, Lübbers HT, Franze T et al. Ausgedehntes subkutanes Emphysem nach Weisheitszahn entfernung. Ein Fallbericht. Schweizer Monatsschrift für Zahnmedizin SMfZ 2006; 116(8): 823–829. Doi: 10.5167/ uzh-1566.
14. Klozar J. Speciální otorinolaryngologie. Praha: Galén 2005.
15. Macklin MT, Macklin CC. Malignant interstitial emphysema of the lungs and mediastinum as an important occult complication in many respiratory diseases and other conditions: an interpretation of the clinical literature in the light of laboratory experiment. Medicine 1944; 23(4): 281–358.
16. Gries CJ, Pierson DJ. Tracheal rupture resulting in life-threatening subcutaneous emphysema. Respir Care 2007; 52(2): 191–195.
17. Jo YY, Park WY, Choi E et al. Delayed detection of subcutaneous emphysema following routine endotracheal intubation – A case report. Korean J Anesthesiol 2010; 59(3): 220–223. Doi: 10.4097/ kjae.2010.59.3.220.
18. Tran DD, Littlefield PD. Late presentation of subcutaneous emphysema and pneumomediastinum following elective tonsillectomy. Am J Otolaryngol 2015; 36(2): 299–302. Doi: 10.1016/ j.amjoto.2014.10.034.
19. Worni A, Schaller B, Buttner M et al. Extensive mediastinal emphysema after conservative dental treatment. Case report. Schweiz Monatsschr Zahnmed 2010; 120(3): 231–238.
20. Mazeh H, Suwanabol PA, Schneider DF et al. Late manifestation of tracheal rupture after thyroidectomy: case report and literature review. Endocr Pract 2012; 18(4): e73–76. Doi: 10.4158/ EP11344.CR.
21. Huan NC, Mohamed Arifi n N, Khoo TS et al. Management of extensive subcutaneous emphysema using negative pressure wound therapy dressings. Respirol Case Rep 2020; 8(3): e00544. Doi: 10.1002/ rcr2.544.
22. Hrivnák R, Hanke I, Šandor P et al. Spontánní pneumotorax – management, terapie. Rozhl Chir 2009; 88(10): 559–562.
23. Flores-Franco RA, Limas-Frescas NE. The overused airway: lessons from a young trumpet player. Med Probl Perform Art 2010; 25(1): 35–38.
24. Fiz JA, Aguilar J, Carreras A et al. Maximum respiratory pressures in trumpet players. Chest 1993; 104(4): 1203–1204. Doi: 10.1378/ chest. 104.4.1203.
25. Veselý M, Jedlička V, Peštál A et al. Spontánní pneumomediastinum – kazuistika. Rozhl Chir 2011; 90(11): 634–636.
26. Vodička J, Špidlen V. Spontánní pneumotorax. Čas Lék čes 2006; 145(8): 611–615.
27. Adam Z, Szturz P, Pour L et al. Histiocytóza z Langerhansových buněk u dospělých osob. Postgrad Med 2010; 12(6): 704–711.
28. Bártů V. Urgentní stavy v pneumologii. Postgrad Med 2009; 11(2): 138–142.
29. Schmidt GB, Bronkhorst MW, Hartgrink HH et al. Subcutaneous cervical emphysema and pneumomediastinum due to a lower gastrointestinal tract perforation. World J Gastroenterol 2008; 14(24): 3922–3923. Doi: 10.3748/ wjg.14.3922.
30. Ruscelli P, Renzi C, Polistena A et al. Clinical signs of retroperitoneal abscess from colonic perforation: Two case reports and literature review. Medicine (Baltimore) 2018; 97(45): e13176. Doi: 10.1097/ MD.0000000000013 176.
31. Elia S, De Felice L, Varvaras D et al. Catamenial pneumothorax due to solitary localization of diaphragmatic endometriosis. Int J Surg Case Rep 2015; 12 : 19–22. Doi: 10.1016/ j. ijscr.2015.05.012.
32. Alifano M, Roth T, Broet SC et al. Catamenial pneumothorax: a prospective study. Chest 2003; 124(3): 1004–1008. Doi: 10.1378/ chest. 124.3.1004.
33. Mikroulis DA, Didilis VN, Konstantinou F et al. Catamenial pneumothorax. Thorac Cardiovasc Surg 2008; 56(6): 374–375. Doi: 10.1055/ s-2006-924707.
34. Voláková E, Kolek V, Kufa J et al. Katameniální pneumotorax – kazuistiky a literální přehled. Čes Gynekol 2017; 82(4): 308–312.
35. Trčka O, Slouka D. Spontánní pneumomediastinum po požití amfetaminu. Otorinolaryngol Foniatr 2018; 67(1): 28–31.
36. Albanese J, Gross C, Azab M et al. Spontaneous pneumomediastinum: A rare complication of methamphetamine use. Respir Med Case Rep 2017; 21 : 25–26. Doi: 10.1016/ j. rmcr.2017.03.007.
Štítky
Audiologie a foniatrie Dětská otorinolaryngologie Otorinolaryngologie
Článek vyšel v časopiseOtorinolaryngologie a foniatrie
Nejčtenější tento týden
2022 Číslo 3- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Isoprinosine nově bez indikačních a preskripčních omezení
- Fexofenadin – nesedativní a imunomodulační antihistaminikum v léčbě alergických projevů
- Pacienti s infekcemi HPV a EBV a možnosti léčebné intervence pomocí inosin pranobexu
- Suché sliznice a chrapot pod kontrolou: Co může lékař nabídnout pacientům?
-
Všechny články tohoto čísla
- Přínos vysokofrekvenční tónové audiometrie – retrospektivní studie
- Diagnostika a léčba krčního emfyzému
- Zkušenosti s awake kraniotomií ve FN Ostrava z pohledu klinického logopeda
- Výsledky liečby porúch čuchu po ochorení covid-19 pomocou čuchového tréningu
- Low-grade papilárny adenóm zo saccus endolymphaticus – kazuistika
- Atrezie okrouhlého okénka – kazuistika
- Izolovaný mykotický zánět klínové dutiny – kazuistika
- 85 let od vzniku primariátu ORL oddělení a 20 let Kliniky ORL a chirurgie hlavy a krku v Pardubicích
- 9. Česko-Slovenský kongres otorinolaryngologie a chirurgie hlavy a krku, 8.–10. 6. 2022, Brno
- 10. mezioborové sympozium Komplexní vyšetření u náhlých a neodkladných ORL stavů v ambulantní i klinické praxi – akutní stavy v rinologii, Hradec Králové, 22.–23. dubna 2022
- Studijní pobyt – ORL klinika Klagenfurt (Korutany, Rakousko)
- Otorinolaryngologie a foniatrie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Izolovaný mykotický zánět klínové dutiny – kazuistika
- Diagnostika a léčba krčního emfyzému
- Výsledky liečby porúch čuchu po ochorení covid-19 pomocou čuchového tréningu
- Zkušenosti s awake kraniotomií ve FN Ostrava z pohledu klinického logopeda
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



