-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Nodulární fasciitida pravé tváře s průkazem MYH9-USP6 fúzního genu
Nodular fasciitis of the right cheek with evidence of MYH9-USP6 fusion gene
Nodular fasciitis is a relatively rare benign disease affecting connective tissue which, due to its rapid growth and similarities in the histological finding, can easily mimic malignant soft-tissue tumors. In the case report we present a case of nodular fasciitis in the facial region of the 64-year-old man. Clinical symptomatology, pathophysiology, diagnostics and methods of treatment are discussed.
Keywords:
nodular fasciitis – zygomatic region – benign tumor – MYH9-USP6
Autoři: J. Lazák 1; D. Kalfeřt 1; L. Krsková 3; J. Lisý 2; M. Mrhalová 3; Z. Prouzová 3; J. Plzák 1
Působiště autorů: Klinika otorinolaryngologie a chirurgie hlavy a krku, 1. lékařská fakulta, Univerzita Karlova, Fakultní nemocnice v Motole, Praha 1; Klinika zobrazovacích metod, 2. lékařská fakulta, Univerzita Karlova, Fakultní nemocnice v Motole, Praha 2; Ústav patologie a molekulární medicíny 2. lékařská fakulta, Univerzita Karlova a Fakultní nemocnice v Motole, Praha 3
Vyšlo v časopise: Otorinolaryngol Foniatr, 69, 2020, No. 1, pp. 40-44.
Kategorie: Kazuistika
Souhrn
Nodulární fasciitida je poměrně vzácné benigní onemocnění postihující vazivovou tkáň, které může svým rychlým růstem a podobnostmi v histologickém obraze snadno imitovat maligní měkkotkáňové tumory. V kazuistice prezentujeme případ nodulární fasciitidy v oblasti tváře u 64letého muže. Diskutována je klinická symptomatologie, patofyziologie, diagnostika a léčba tohoto vzácného onemocnění.
Klíčová slova:
nodulární fasciitida – zygomatická oblast – benigní tumor – MYH9-USP6
ÚVOD
Nodulární fasciitida je způsobena klonální neoplastickou proliferací fibroblastů a myofibroblastů vazivové tkáně (4). Biologickou povahou se jedná o benigní onemocnění, ale svými vlastnostmi a histologickým obrazem může snadno imitovat maligní měkkotkáňové nádory. Klinicky se nejčastěji projevuje jako dobře ohraničená, ke spodině fixovaná kulovitá rezistence. Predilekční místo vzniku se liší v dětství a v dospělosti. Diagnóza je stanovena zejména histomorfologicky. Metodou volby v léčbě onemocnění je lokální excize. V kazuistice prezentujeme případ nodulární fasciitidy v oblasti tváře u 64letého muže. Diskutována je klinická symptomatologie, patofyziologie, diagnostika a léčba tohoto vzácného onemocnění.
KAZUISTIKA
Muž, 64 let, primárně vyšetřovaný na Klinice otorinolaryngologie a chirurgie hlavy a krku, 1. LF UK a FN Motol pro nebolestivou, asi čtyři měsíce postupně rostoucí rezistenci v oblasti pravé tváře. Do doby vzniku rezistence datoval i úraz obličeje (náraz pravou tváří do rámu okna). Jiné obtíže pacient neudával. Z interních onemocnění se léčil pouze s hypercholesterolemií.
Při klinickém vyšetření bylo nalezeno ke spodině fixované tuhé ložisko velikosti 20 × 15 mm v úrovni začátku žvýkacího svalu (musculus masseter) při lícní kosti. Krk byl volně prohmatný, bez suspektní rezistence či lymfadenopatie. Kůže nad lézí byla klidná, bez známek zánětu či jiné patologie. Ostatní lokální nález v oblasti hlavy a krku včetně laboratorních hodnot byl fyziologický. V ultrazvukovém obraze (UZ) měla léze charakter hypoechogenního, podkožně uloženého ložiska bez nálezu patologické vaskularizace. Byla provedena aspirační biopsie tenkou jehlou (FNAB), jejíž výsledek však nebyl diagnostický. Pro upřesnění vztahu k okolním anatomickým strukturám byly doplněny zobrazovací vyšetření (počítačová tomografie (CT) (obr. 1) a magnetická rezonance (MRI) (obr. 2), na kterých bylo patrné hladce ohraničené ložisko s nekrózami bez infiltrace okolních měkkých i kostěných struktur. Vzhledem k tomuto nálezu byla indikována exstirpace ložiska v celkové anestezii. Peroperačně byla z ložiska odebrána klínovitá excize, která byla odeslaná k rychlému zpracování patologem. Výsledkem byl nález vřetenobuněčného nádoru s mírnými jadernými atypiemi nejasné biologické povahy. Rezistence byla poté radikálně odstraněna, kost lícního oblouku v místě adherence s rezistencí byla zbroušena frézou. Operační výkon i pooperační období bylo bez komplikací. Větve lícního nervu byly šetřeny.
Obr. 1. Předoperační CT hlavy, axiální projekce – nodulární fasciitida při jařmovém oblouku vpravo velikosti 15 × 19 × 22 mm (vyznačeno červeně) 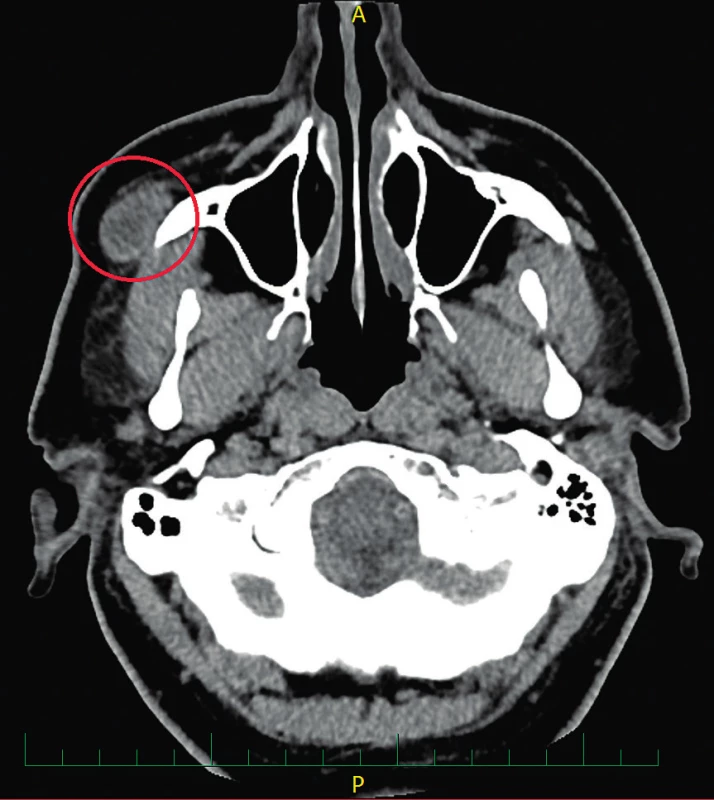
Obr. 2. Nodulární fasciitida (vyznačena červeně) na MRI hlavy v T2 váženém obraze, koronární projekce 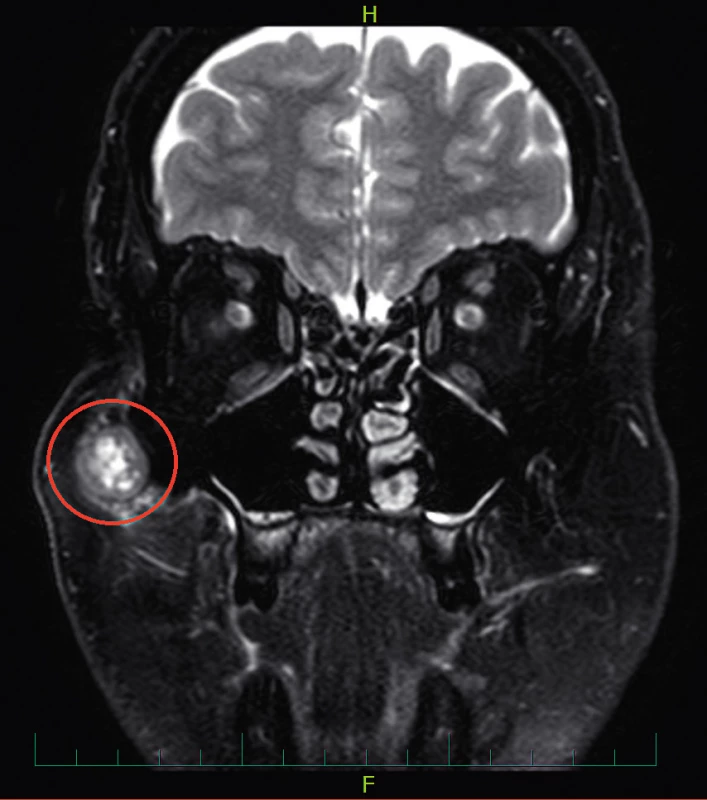
V definitivním vyšetření se jednalo o okrouhlou neopouzdřenou nepravidelně buněčnou lézi s buněčnějšími partiemi na periferii, tvořenou převážně fascikulárně utvářenými elementy bez výraznější hyperchromazie a s jen sporadickou mitotickou aktivitou. Směrem do centra dochází ke zmnožení kolagenu. Imunohistochemický profil buněčné populace byl za použití širokého panelu markerů nepříznačný (pozitivita pouze v SMA a CD99), proliferace (Ki-67) cca 5 %. Metodou fluorescenční in situ hybridizace na interfázických jádrech (vyšetřen histologický řez z formolem fixované a do parafinu zalité tkáně) byla zjištěna přítomnost zlomu v oblasti genu USP6 (Ubiquitin Specific Peptidase 6; gen lokalizován v oblasti 17p13.2) (obr. 3). Následně bylo doplněno molekulární vyšetření zaměřené na průkaz translokace t(17;22)(p13;q13) s fúzí genů MYH9/USP6. Z materiálu byla izolována RNA a pomocí metody RT-PCR byl detekován fúzní gen MYH9-USP6, který vzniká na podkladě translokace t(17;22). Pomocí metody přímého sekvenování byly prokázány 2 fúzní varianty, a to fúze exonu 1 genu MYH9 s exonem 9 genu USP6 spolu s fúzí exonu 1 genu MYH9 s exonem 10 genu USP6 (obr. 4). Tato translokace je přítomna u většiny případů nodulární fasciitidy.
Obr. 3. Metoda FISH – mikrofotografie dvou jader buněk se zlomem v oblasti genu USP6 (17p13.2). (V každém z jader buněk jsou přítomné dva chromozomy 17; jeden chromozom 17 se zlomem v oblasti genu USP6 – oddálené zelené a červené signály, druhý chromozom 17 s intaktní oblastí 17p13.2 – zeleno-žluto-červený signál). Fluorescenční in situ hybridizace na jádrech v interfázi, histologický řez z formolem fixované a do parafinu zalité tkáně; sonda umožňující detekci zlomu v oblasti 17p13.2 (oblast za místem zlomu směrem k centromeře chromozomu 17 je značena fluorochromem poskytujícím červenou fluorescenci, oblast za místem zlomu směrem k telomeře chromozomu 17 je značena fluorochromem poskytujícím zelenou fluorescenci, jádra zvýrazněna fluorochromem poskytujícím modrou fluorescenci). 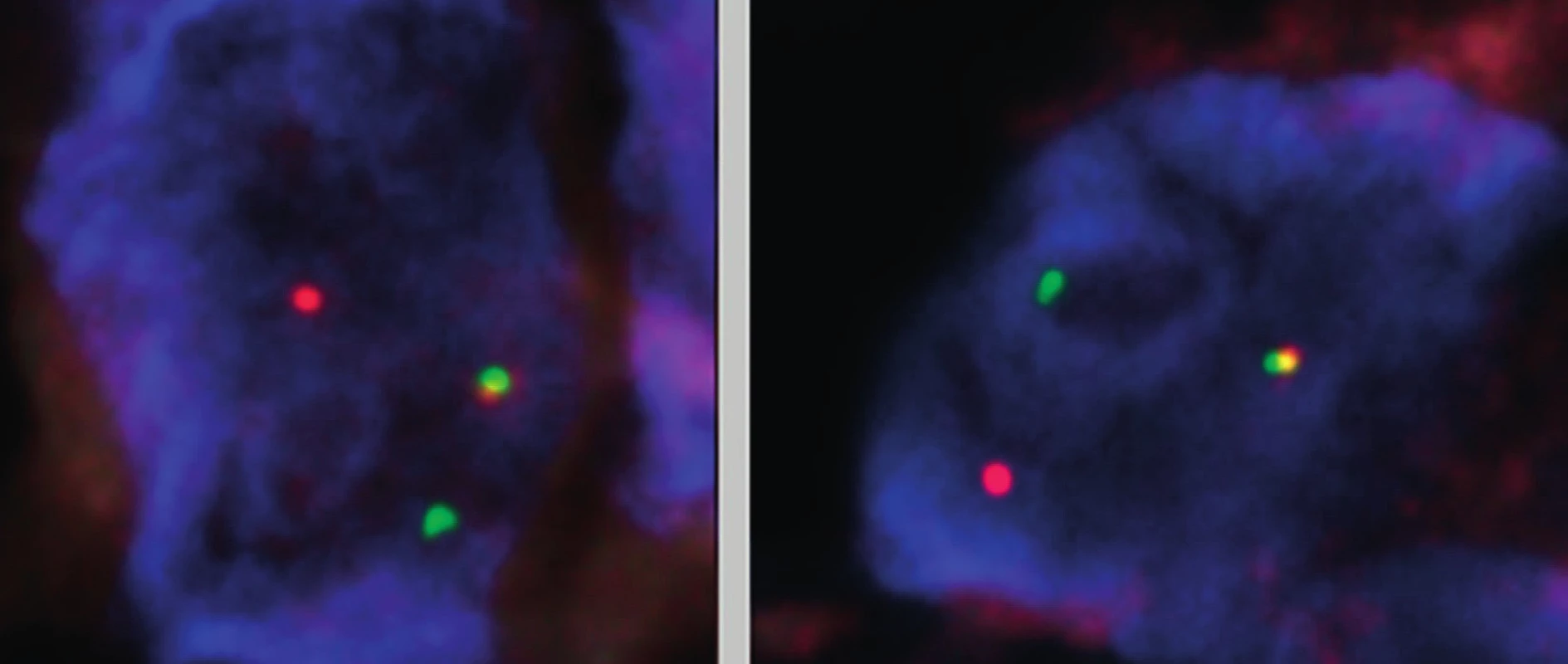
Obr. 4. Sekvenogram znázorňující fúzní gen MYH9-USP6, produkt translokace t(17;22). Šipkou je znázorněna fúze exonu 1 genu MYH9 s exonem 9 genu USP6 a exonem 10 genu USP6 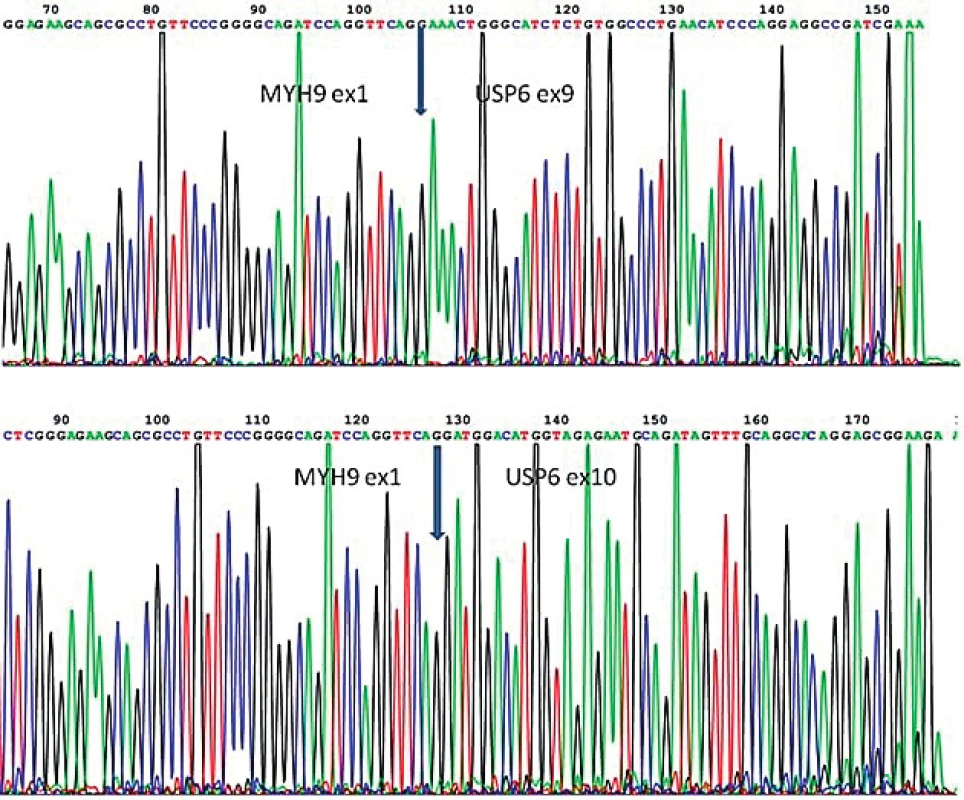
Při kontrole s odstupem 4 měsíců byl pacient zcela bez obtíží a bez známek recidivy onemocnění.
DISKUSE
Onemocnění poprvé popsali Konwaler et al. v roce 1955 pod názvem pseudosarkomatózní fibromatóza (10, 11). Termín nodulární fasciitida (NF) se používá od roku 1961, synonymy uváděnými v literatuře jsou také pseudosarkomatózní či proliferativní, nebo infiltrativní fasciitida (13).
Nodulární fasciitida je rychle progredující, relativně vzácné onemocnění vazivové tkáně způsobené klonální neoplastickou proliferací fibroblastů a myofibroblastů (4). Biologickou povahou se jedná o benigní onemocnění, avšak svým rychlým růstem, přítomností často vysoce mitoticky aktivních a mírně atypických vřetenitých buněk a neohraničeným, částečně infiltrativním růstem do přilehlých měkkých tkání může snadno imitovat i jiné histopatologické jednotky. Z benigních lézí jsou to např. pyogenní granulom, dermatofibrom či fibromatóza (9). Častěji jsou ale popisované záměny za maligní měkkotkáňové tumory, jako jsou low-grade fibromyxoidní sarkom, low-grade myofibrosarkom, leiomyosarkom či fibrosarkom (2, 3, 11). Oproti nim ale NF obvykle invaduje pouze do těsně sousedících měkkotkáňových struktur, nemetastazuje a byly dokonce uvedeny i případy spontánní regrese, což u sarkomů není popisováno (3). Přesto NF zůstává nejčastěji zaměňovanou benigní lézí za maligní sarkomy (5).
Predilekční místa vzniku se liší v závislosti na věku. U dospělé populace jsou nejčastěji postiženy horní končetiny, následované v sestupném pořadí trupem, hlavou a krkem a dolními končetinami, zatímco u dětí je to krajina hlavy a krku. Postižena však může být jakákoli část těla (16). Typicky dosahují v největším rozměru velikosti 1–3 cm, vzácně přesahují velikost deseti centimetrů (12, 16). Nejvyšší incidence onemocnění je mezi 2. a 4. věkovou dekádou, a to bez rozdílu v pohlaví (16). Uvádí se, že pouze 14 % pacientů je mladších 10 a starších 60 let (5). V našem případě se jednalo o muže ve věku 64 let. Etiologie onemocnění není doposud objasněna. Jako možné rizikové faktory pro rozvoj onemocnění jsou diskutovány infekční vlivy, zánětlivé změny, těhotenství (hormonální změny) a lokální poranění, nicméně u řady pacientů historie předchozího zranění zcela chybí (3, 15, 16). Anamnesticky náš pacient uváděl poranění obličeje.
Symptomy onemocnění a klinický obraz se liší v závislosti na místu postižení. Nejčastěji se manifestuje jako dobře ohraničená, nebolestivá, ke spodině fixovaná cirkulární rezistence měkké až elastické konzistence progredující řádově během několika týdnů (1). Z méně častých lokalit v oblasti hlavy a krku je popisován výskyt na jazyku, bukální sliznici a zevním boltci. Nodulární fascitida může postihovat i příušní žlázu, kde bývá často zaměňována za pleomorfní adenom či periorbitální krajinu, kde způsobuje parestezie z iritace trojklaného nervu (3, 7, 11, 14). Byly popsány i raritní případy postihující zevní zvukovod nebo nález NF v retropubickém prostoru manifestující se rozvojem makroskopické hematurie (2). NF se zřídka kdy projevuje jako náhle vzniklý, život ohrožující stav. Takovým případem může být v literatuře popisované postižení průdušnice vedoucí k uzávěru lumen pendlující tkání tumoru s nutností zajištění pacienta tracheostomií (2, 14).
Podle lokalizace lze NF dělit na typ fasciální, intramuskulární a subkutánní, který je zároveň i nejčastější (2, 13). V histologickém obraze (obr. 5) jsou přítomné nezrale vypadající fibroblasty a myofibroblasty uspořádané v krátkých nepravidelných svazcích a fasciklech fibrózního a/nebo myxoidního stromatu. Zmíněné podtypy i léze různého stáří se mikroskopicky odlišují. Mladší se vyznačují převážně myxoidním stromatem, zatímco u starších převládá stroma fibrózní (2). Typický pro tuto lézi je tzv. zonální efekt, kdy nacházíme hypocelulární centrum se zvyšující se buněčností směrem do periferie. Imunohistochemicky je imunofenotyp vřetenitých buněk nepříznačný, bývá prokazována pozitivita MSA (muscle specific actin) a SMA (smooth muscle actin), zatímco protein S-100, Desmin, B-catenin, ALK, STAT6, cytokeratiny, MyoD1 a Myogenin detekovány nejsou (14).
Obr. 5. Nodulární fasciitida (barvení hematoxylin-eosinem) – měkké tkáně včetně příčně pruhované svaloviny jsou infiltrovány neopouzdřenou, místy infiltrativně rostoucí lézí tvořenou lehce nepravidelnými vřetenitými buňkami. Směrem do centra dochází ke snížení buněčnosti a zmnožení kolagenního vaziva. 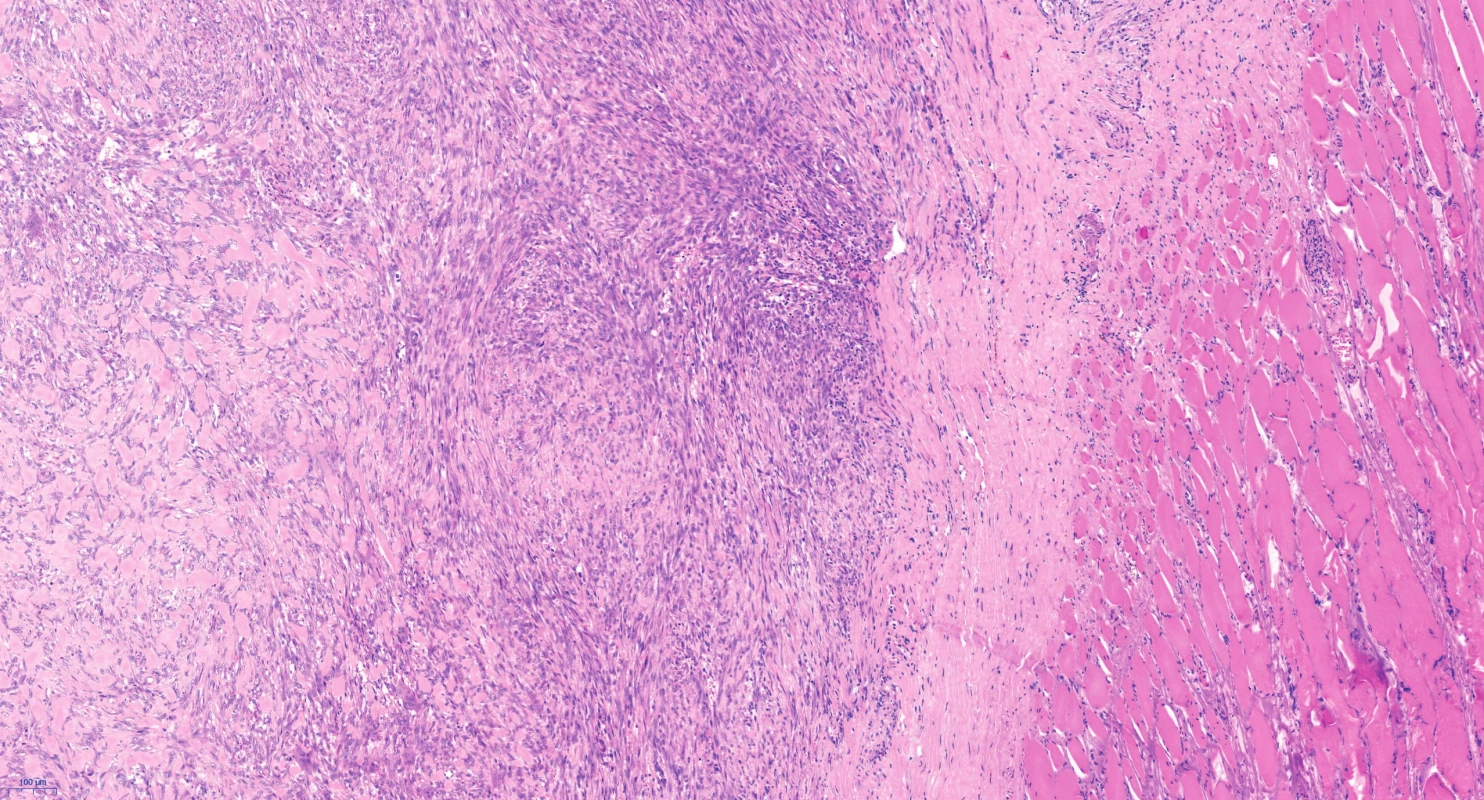
Ke stanovení diagnózy NF využíváme histopatologické, imunohistochemické a molekulárněbiologické vyšetření, zejména pak průkazu fúzního genu MYH9-USP6. Ze zobrazovacích metod je to ultrasonografie, počítačová tomografie a magnetická rezonance. V oblasti hlavy a krku je pro stanovení diagnózy onemocnění často prováděna i FNAB. Jak vyšetření na UZ, CT i MRI, tak i cytologické vyšetření jsou nespecifická a jsou popisovány časté záměny např. za maligní vřetenobuněčné nádory a nádory slinných žláz, typicky pleomorfní adenom (8). Derek B. Allison et al. srovnávali nálezy definitivní histologie s cytologickým výsledkem po provedení FNAB u 15 pacientů, kdy pouze v jednom případě byla spolehlivě určena diagnóza NF, v jednom případě byl nález hodnocen jako „pravděpodobná NF“ a v jednom jako „vřetenobuněčná léze nejvíce připomínající NF“ (1). V ostatních 13 vzorcích nebyla diagnóza ve shodě s cytologickým výsledkem (1). V našem případě nebyl výsledek FNAB diagnostický. Správné stanovení diagnózy onemocnění je vzhledem k již zmíněným podobnostem s jinými, zejména maligními tumory, obtížné, nicméně zcela zásadní. Záměna může vést k nepřesné a zbytečně agresivní léčbě vedoucí k psychickému a fyzickému poškození pacienta (2).
Metodou volby v léčbě NF je lokální excize s maximálním možným šetřením okolních tkání (3). V případě histologického ověření lze lézi pouze sledovat. Oba postupy jsou možné (6). V našem případě byla rezistence kompletně odstraněna a vzhledem k neznalosti přesné histopatologické diagnózy byla přiléhající část lícní kosti částečně odfrézována. V literatuře jsou popisovány i metody přímé intralezionální aplikace kortikosteroidů a zevní radioterapie (2, 12). Efekt zmíněných terapeutických postupů je však sporný (2, 12). Recidiva onemocnění je popisována u 1–2 % všech případů a vždy vyvolává otázku, zda byla diagnóza stanovena správně (3).
ZÁVĚR
Nodulární fasciitida je onemocnění, u kterého obvykle nepředstavuje největší úskalí samotná léčba, ale správné stanovení diagnózy. V odlišení od maligních tumorů je extrémně užitečné vyšetření fúzního genu MYH9-USP6, jehož přítomnost je pro NF typická. Záměna za zhoubné onemocnění může vést k zahájení zbytečně agresivní léčby vedoucí k poškození pacienta. Nodulární fascitida by měla být vždy zvažována v diferenciální diagnostice rychle progredujících měkkotkáňových tumorů.
Prohlášení o střetu zájmu
Autor práce prohlašuje, že v souvislosti s tématem, vznikem a publikací tohoto článku není ve střetu zájmů a vznik ani publikace článku nebyly podpořeny žádnou farmaceutickou firmou. Toto prohlášení se týká i všech spoluautorů.
Adresa ke korespondenci:
MUDr. Jan Lazák
Klinika otorinolaryngologie a chirurgie hlavy a krku
1. lékařská fakulta, Univerzita Karlova, Fakultní nemocnice v Motole, Praha
V Úvalu 84
150 06 Praha 5
e-mail: jan.lazak@fnmotol.cz
Zdroje
1. Allison, D. B., VandenBussche, C. J., Rooper, L. M. et al.: Nodular fasciitis of the parotid gland: A challenging diagnosis on FNA. Cancer Cytopathol, 126, 2018, 10, s. 872–880.
2. Celik, S. Y., Dere, Y., Celik, O. I. et al.: Nodular Fasciitis of the Neck Causing Emergency: A Case Report. Oman Med J, 32, 2017, 1, s. 69–72.
3. de Carli, M. L., Sa Fernandes, K., dos Santos Pinto, D., Jr. et al.: Nodular fasciitis of the oral cavity with partial spontaneous regression (nodular fasciitis). Head Neck Pathol, 7, 2013, 1, s. 69–72.
4. Drlík, Z., Pock, L., Vacková, M. et al.: Nodulární fasciitis. Čes-slov Dermatol, 92, 2017, 3, s. 125–127.
5. Goldblum, J. R., Weiss, S. W., Folpe, A. L.: Enzinger and Weiss‘s Soft Tissue Tumors E-Book: Expert Consult: Online and Print, Elsevier Health Sciences; 2013.
6. Han, W., Hu, Q., Yang, X. et al.: Nodular fasciitis in the orofacial region. Int J Oral Maxillofac Surg, 35, 2006, 10, s. 924–927.
7. Hwang, C. S., Lee, C. H., Kim, A. et al.: Nodular fasciitis of the parotid gland, masquerading as pleomorphic adenoma. Korean J Pathol, 48, 2014, 5, s. 366–370.
8. Jain, D., Khurana, N., Jain, S.: Nodular fasciitis of the external ear masquerading as pleomorphic adenoma: A potential diagnostic pitfall in fine needle aspiration cytology. Cytojournal, 5, 2008, s. 14.
9 Kalfeřt, D., Jakoubková, S., Hadži Nikolov, D. et al.: Mnohočetný neurofibrom hrtanu. Otorinolaryngol Foniatr, 60, 2011, 2, s. 96–98.
10. Konwaler, B. E., Keasbey, L., Kaplan, L.: Subcutaneous pseudosarcomatous fibromatosis (fasciitis). Am J Clin Pathol, 25, 1955, 3, s. 241–252.
11. Lee, Y. J., Kim, S. M., Lee, J. H. et al.: Nodular Fasciitis of the Periorbital Area. Arch Craniofac Surg, 15, 2014, 1, s. 43–46.
12. Majidi, M. R., Jafarian, A. H., Irani, S.: Nodular fasciitis of the auricle: a case report. Iran J Otorhinolaryngol, 25, 2013, 71, s. 115–118.
13. Ruoppi, P., Vornanen, M., Nuutinen, J.: A rapidly progressing periorbital mass in an infant: fasciitis nodularis. Acta Otolaryngol, 124, 2004, 3, s. 324–327.
14. Shupak, R. P., Horswell, B. B., Shaffer, M. D. et al.: Nodular fasciitis of the tongue: A case report in an infant. Int J Pediatr Otorhinolaryngol, 113, 2018, s. 99–101.
15. Skippen, B., Tomlinson, J., Tumuluri, K.: Periorbital Nodular Fasciitis in Pregnancy: Case Report and Review of the Literature. Ophthalmic Plast Reconstr Surg, 32, 2016, 1, s. e1–3.
16. Thong, J. F., Tan, T. Y., Wang, S. et al.: Submental nodular fasciitis: report of an unusual case. Ear Nose Throat J, 93, 2014, 10–11, s. 469–471.
Štítky
Audiologie a foniatrie Dětská otorinolaryngologie Otorinolaryngologie
Článek vyšel v časopiseOtorinolaryngologie a foniatrie
Nejčtenější tento týden
2020 Číslo 1- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Fexofenadin – nesedativní a imunomodulační antihistaminikum v léčbě alergických projevů
- Isoprinosine nově bez indikačních a preskripčních omezení
- Lokální antiseptická terapie faryngitidy – účinnost oktenidinu a zachování integrity střevní mikrobioty
- Benzydamin v léčbě zánětů v dutině ústní
-
Všechny články tohoto čísla
- Perioperační komplikace FESS na ORL oddělení Nemocnice České Budějovice, a.s., v letech 2000–2017
- Rizikové faktory vzniku komplikácií operácií štítnej žľazy
- Přehled nejčastějších lokálních komplikací onkologické léčby nádorů hlavy a krku
- Screening sluchu novorozenců – současný stav a jak dále?
- Hammanův syndrom – spontánní pneumomediastinum prezentující se rozsáhlým emfyzémem krku
- Dislokace hlasové protézky do prevertebrálního prostoru – vzácná komplikace
- Nodulární fasciitida pravé tváře s průkazem MYH9-USP6 fúzního genu
- Výsledky voleb do výboru společnosti 2019
- 32. mezinárodní kurz endoskopické endonazální chirurgie
- 19. ORL Vincentka Fórum
- XXV. beskydský ORL den „Stárnoucí otorinolaryngolog“
- Zpráva z Central European Endoscopic Ear Surgery Course
- Primár MUDr. Ján Tedla (1930–2019)
- Otorinolaryngologie a foniatrie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Rizikové faktory vzniku komplikácií operácií štítnej žľazy
- Perioperační komplikace FESS na ORL oddělení Nemocnice České Budějovice, a.s., v letech 2000–2017
- Přehled nejčastějších lokálních komplikací onkologické léčby nádorů hlavy a krku
- Screening sluchu novorozenců – současný stav a jak dále?
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



