-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Poruchy spánku u seniorů
Sleep disorders in the elderly
Sleep is an essential neccesity of the body. Besides apropriate physical activity and healthy diet, it significantly affects the health of every individual. Sleep disorders are among the most common mental illnesses across age groups, with up to 50 % of the population suffering from them over the age of 65. Diagnosis and management of insomnia requires a comprehensive approach, using knowledge from the fields of psychiatry, neurology, otorhinolaryngology and pneumology. During treatment, it is necessary to be aware of the side effects of drugs, especially in elderly, the risk of addiction and the risk of falls. The aim of the article is to summarize the basic knowledge regarding insomnia in old age and to supplement it with my own experience of working in a long-term care and psychiatric department, including case reports.
Keywords:
antidepressants – elderly – Insomnia – benzodiazepines – sleep disorders – hypnotics – zolpidem – trazodone – addiction- falls – sleep hygiene – regimen
Autoři: Zuzana Kučerová
Působiště autorů: Odd. psychiatrické FN Ostrava
Vyšlo v časopise: Geriatrie a Gerontologie 2022, 11, č. 3: 129-138
Kategorie: Přehledový článek
Souhrn
Spánek je základní fyziologická potřeba organismu. Spolu s přiměřenou fyzickou aktivitou a zdravou stravou významně ovlivňuje zdravotní stav každého člověka. Poruchy spánku patří mezi nejčastější duševní onemocnění napříč věkovými skupinami, ve věku nad 65 let jimi trpí až 50 % populace. Diagnostika a řešení problematiky nespavosti vyžaduje komplexní přístup, využívají se poznatky z oborů psychiatrie, neurologie, otorinolaryngologie a pneumologie. Při léčbě je nutné přihlížet k nežádoucím účinkům léků, u seniorů především k riziku vzniku závislosti a riziku pádů. Cílem sdělení je shrnout základní poznatky v oblasti insomnie seniorského věku a doplnit je vlastními zkušenostmi z práce v léčebně dlouhodobě nemocných a na psychiatrickém oddělení včetně kazuistického sdělení.
Klíčová slova:
psychoterapeutický přístup – senioři – antidepresiva – pády – insomnie – poruchy spánku – Z-hypnotika – závislost – benzodiazepiny – zolpidem – trazodon – spánková hygiena – režim
Fyziologie spánku
Lidský spánek probíhá cyklicky, pravidelně se střídají fáze REM (rapid eye movement) a NREM (non-rapid eye movement). K monitoraci spánku při polysomnografii se využívá EEG, dále pak EOG k monitoraci očních pohybů a pomocí EMG mm. mentales je hodnocen svalový tonus v průběhu spánku. Podle EEG záznamu se spánek NREM dělí na další 3 fáze korelující s hloubkou spánku: N1, N2, N3.(1,2) Ve starší literatuře se fáze N3 uvádí ještě rozdělená na N3 a N4. Spánkový cyklus trvá asi 90 minut. Fyziologicky začíná spánkem NREM, fází N1, trvající pouze několik minut. Jde o spánek povrchní, mělký, odpovídá přechodu mezi spánkem a bděním. Následuje fáze N2, trvající 10–25 minut. Na EEG záznamu v této fázi narůstá počet K-komplexů, bifázických pomalých vln, odpovídajících mikroprobuzením, která jsou zapříčiněná vnějšími podněty. Objevují se spánková vřeténka – skupiny poměrně uniformních vln vřetenovitého charakteru a shodné frekvence. Stadium N2 pozvolna přechází v třetí stadium N3, charakterizované vyšším počtem pomalých delta vln, které trvá 20 až 40 minut. Fáze N3 odpovídá stadiu hlubokého spánku. Celý cyklus je ukončen spánkem REM, ve kterém se odehrávají živé sny. Je definován EEG záznamem podobným záznamu bdění, rychlými epizodickými pohyby očí a svalovou atonií, která je nezbytná k tlumení motorické aktivity při živých snech. REM fáze je nejkratší, trvá pouze 1–5 minut v prvním spánkovém cyklu, v průběhu dalších cyklů se postupně prodlužuje, úměrně pak ubývá spánku hlubokého.(1,2 ) V průběhu stárnutí se spánek fyziologicky mění. Spánková efektivita klesá, prodlužuje se spánková latence, přibývá fragmentace spánku, snižuje se práh probuzení. Celková noční doba spánku se zkracuje, narůstá počet nočních probuzení. EEG při polysomnografickém monitoringu ukazuje snížení amplitudy i počtu vln delta, ubývá také spánku REM. Starší lidé mají větší zastoupení spánkového stadia N1, zkracuje se latence první epizody REM. Je tendence k dennímu spánku, v průběhu dne usínají častěji a rychleji než mladší lidé. Celková doba spánku se tak po součtu doby denního i nočního spánku od původních hodnot velmi neliší. Dochází i ke změnám cirkadiánního rytmu, které se projevují předsunutím spánkové fáze, ale souvisí i s fyziologickým večerním poklesem tělesné teploty, který je u starších lidí posunut do dřívějších hodin. Výsledkem těchto změn je tendence k časnému uléhání a následně k časnějšímu rannímu probouzení. Většina seniorů si subjektivně stěžuje hlavně na časté probouzení v průběhu noci následované obtížným opětovným usínáním. Zdraví lidé se na probíhající přirozené změny bez potíží adaptují a jsou se svým spánkem spokojeni.( 1) U polymorbidních pacientů hraje roli medikace, denní režim, struktura dne i somatické potíže. Starší osoby s poruchami spánku trpí mortalitou 1,6–2× vyšší než osoby s normálním spánkem.(3,4) Jedná se zejména o úmrtí na kardioa cerebrovaskulární onemocnění, onkologické diagnózy a sebevraždy.(5–9) Spánkové potíže jsou dále spojovány s rizikem pádu, depresemi, horší mobilitou, úbytkem kognitivních funkcí, poruchami paměti, pozornosti, prodloužením reakčního času.(10–13)
Poruchy spánku – klasifikace
Dle Mezinárodní klasifikace poruch spánku (International Classification of Sleep Disorders – ICSD-3) se poruchy spánku dělí dle etiologie a symptomatiky do šesti skupin s přidruženými apendixy A a B (tab.1).(14) Dřívější dělení poruch spánku na primární a sekundární (DSM-IV a ICSD - 2) již bylo opuštěno a vzhledem k přesahům jednotlivých patologií bylo nahrazeno termínem „komorbidní insomnie“. Předchozí subklasifikace nezlepšila přesnost diagnostiky poruch spánku ani neodlišovala možnosti léčby, navíc u sekundární insomnie se automaticky předpokládalo vymizení obtíží po zaléčení primárního problému.(15) V mém sdělení se budu blíže věnovat insomnii.
Tab. 1. Klasifikace poruch spánku podle ICSD-3(14,15) 
Insomnie
Nespavost nebo insomnie je nejčastější poruchou spánku v pozdějším věku a postihuje přibližně 20–50 % starších dospělých ≥ 65 let.(16,17) Základní definice insomnie založená na subjektivním hodnocení obtíží a přítomnosti navazujících denních i nočních příznaků zůstává v podstatě léta neměnná. Mezinárodní klasifikační systémy se ale v klasifikaci nespavosti liší. V České republice je v současné době používaná 10. revize Mezinárodní klasifikace nemocí (MKN - 10), český překlad 10. revize International Statistical Classification of Diseases and Related Health Problems (ICD-10), vydané WHO v roce 1990. MKN - 10 dělí insomnie na 2 druhy: „neorganické“, zařazené do kapitoly F, kde je neorganická nespavost F51.0 definována jako stav nedostatečné kvality a kvantity spánku‚ který přetrvává po určitý časový úsek‚ včetně obtížného usínání‚ přerušovaného spánku nebo časného ranního probouzení. Nespavost ovládá klinický obraz a primárním faktorem insomnie jsou emoční příčiny, které nejsou způsobeny definovatelnými somatickými poruchami zařazenými jinde.(18)
Druhou možností je zařazení nespavosti do skupiny poruch „organických“, kapitola G – G47.0 Poruchy usínání a trvání spánku (insomnie).(19) Podle ICSD-3 se insomnie dělí dle doby trvání a frekvence příznaků na insomnii krátkodobou, chronickou a rekurentní. Insomnie trvající několik dnů až týdnů, maximálně však do 1 měsíce označujeme jako akutní. Bývá vyvolaná působením jasně definovaného stresoru. Po odeznění podnětu či adaptaci nemocného na podnět se porucha spánku upravuje. Trvá-li insomnie déle než 1 měsíc, ale méně než 3 měsíce, jde o insomnii epizodickou, krátkodobou. Insomnii trvající déle než 3 měsíce klasifikujeme jako chronickou neboli perzistující, zároveň se poruchy nočního spánku vyskytují minimálně po 3 noci v týdnu. U krátkodobé insomnie není frekvence obtíží přímo definována, ale klinické obtíže navazující na poruchy spánku musí být dostatečně významné. Rekurentní insomnie je definována výskytem minimálně 2 epizod insomnie v průběhu jednoho roku.(20) Až kolem 70 % krátkodobých insomnií může přejít do chronicity.(21,22)
Insomnie často provází depresivní poruchy, úzkostné poruchy, demence i četná somatická onemocnění, jako jsou nádory, bolestivé stavy, endokrinní onemocnění (tyreopatie, poruchy metabolismu kortikoidů), poruchy metabolismu (obezita, diabetes mellitus, hyperlipidemie), onemocnění kardiovaskulární, neurodegenerativní, plicní či onemocnění ledvin.(23) Pravděpodobnost výskytu těchto onemocnění roste s věkem, čímž se také zvyšuje riziko nespavosti u seniorů. Na frekvenci poruch spánku u seniorů upozorňují také studie zabývající se pravidelným užíváním léků na spaní, které v průběhu posledního roku přiznává 11–14 % seniorů. Dlouhodobé užívání hypnotik (delší než jeden rok) uvedlo 8–12 % seniorů.(24–26) Významná je problematika závislosti – v roce 2008 tvořily hospitalizace pacientů ve věku nad 65 let 17 % všech hospitalizací pro poruchy související se zneužíváním sedativ a hypnotik.(27) Dle výběrového evropského šetření o zdravotním stavu v roce 2008 v České republice v tomtéž roce předepisované léky na úzkost a napětí užívalo 4,1 % respondentů ve věku 65–74 let a 8,3 % respondentů ve věku nad 75 let. Hypnotika užívalo 9,5 % respondentů ve věku 65–74 let a alarmujících 28,6 % respondentů starších 75 let.(28) V roce 2018 pacienti nad 65 let tvořili 18,6 % všech pacientů dispenzarizovaných v psychiatrických ambulancích užívajících hypnotika a sedativa.(29) Mezi uživateli hypnotik v seniorském věku asi trojnásobně převažují ženy oproti mužům.(29,30) Epidemiologické výzkumy užívání hypnotické medikace však narážejí na problém farmak zařazených do sledování, protože řada z nich je podávána off-label či v jiné základní indikaci. V rámci diferenciální diagnostiky problematiky insomnie nesmíme opomenout nespavost jako možný nežádoucí účinek aktuálně užívané medikace a rovněž poruchy spánkové hygieny.
Jako insomnie psychofyziologická neboli behaviorální byla v dřívější klasifikaci ICSD-2 označována „naučená“ insomnie. Trpí jí asi 1–2 % populace. U nemocných dochází k fixaci vzorců chování spojených s přechodnou nemožností spánku, které jsou uplatňovány i po odeznění stresové situace. Součástí obrazu bývá chronická somatizovaná tenze a naučené spánku zabraňující asociace.(31) Bývala uváděna jako podtyp primární insomnie, v klasifikaci ICSD-3 se již tento termín samostatně nepoužívá.
Jako pseudoinsomnie nebo paradoxní insomnie byl označován stav, při němž je nemocný přesvědčen, že se spánek vůbec nebo téměř vůbec nedostavuje. Ve skutečnosti spí normálně a architektura spánku je nenarušena. Kvantitativní kritéria pro její stanovení byla problematická a vedla k významným odlišnostem v jednotlivých výzkumech.(31,32) V klasifikaci ICSD-3 se rovněž již nevyskytuje.
Diagnostika insomnie
Diagnostika se opírá o anamnézu, kde se kromě klasické anamnézy zaměřujeme na spánkovou anamnézu, režim spánku a bdění, hodnotíme průběh usínání, kontinuitu a průběh spánku, ranní probouzení. Ptáme se na denní bdělost, denní spánek, tendence k usínání. Využíváme taky sebeposuzovací škály a dotazníky, například Epsworthskou škálu denní spavosti (ESS) či Pittsburský index kvality spánku (PSQI), který hodnotí kvalitu spánku v posledním měsíci. Tíži únavy lze hodnotit pomocí FSS – Fatigue Severity Scale a také se využívá Beckova posuzovací škála deprese (BDI). Závažnost insomnie v posledních 2 týdnech kvantifikuje Index závažnosti nespavosti (ISI – Insomnia Severity Index). Významnou součástí hodnocení insomnie je také spánkový deník. Pacient do něj zapisuje 1–4 týdny průběh spánku, výskyt ospalosti, případně další zvolené informace a příznaky v grafickém formátu. Je vhodné doplňovat informace o případném užití hypnotik, době uléhání, vstávání, počtu nočních probuzení a následného usínání, subjektivní kvalita a celková doba spánku.(2) Hodnotí se také ranní vstávání a pocit svěžesti, odpočatosti ve dne. Je dobré údaje zejména u starších nemocných ověřit u partnera, rodiny, pacienti mají tendence spánek subjektivně hodnotit horší, než je jeho objektivní průběh. Více bývají s kvalitou spánku nespokojené ženy, objektivní šetření ale ukazují u žen kratší latenci usnutí, lepší efektivitu spánku, více delta vln a stadia S3 než u mužů. Anamnézu nutno doplnit objektivním somatickým vyšetřením včetně laboratorních testů, případně doplnit vyšetření specialisty (neurologické, interní, ORL či psychiatrické vyšetření).(2)
Mezi pomocné metody využívané v diagnostice insomnie patří již v úvodu zmíněná polysomnografie, využívající EEG, EMG, EOG, záznam dýchání, kde hodnotíme záznam dechu a dechové úsilí, dýchací zvuky, saturaci hemoglobinu kyslíkem a parciální tlak oxidu uhličitého. Zaznamenává se také EKG a probíhá videomonitoring. Limitovaná polygrafie se používá k vyšetření pacientů s podezřením na obstrukční spánkovou apnoi. Hodnocení denní spavosti lze kromě škál a dotazníků doplnit měřením reakčního času, testem mnohočetné latence usnutí a testem udržení bdělosti. Rovněž lze prodloužit kontinuální polysomnografický monitoring na 22 až 24 hodin či delší dobu. Další metodou je aktigrafie – jednoduchá metoda záznamu pohybů, kdy registrační zařízení velikosti hodinek lze připevnit na jakoukoliv část těla. Metoda zjednodušeně vychází z poznatku, že ve spánku je málo nebo žádný pohyb končetinou a v době bdění jsou pohyby přítomné. Zařízení jsou schopná vypočítat celkovou dobu spánku a bdění, počty probuzení a index fragmentace spánku. Aktigrafie podává obraz spánku probíhajícího v přirozených podmínkách.(2) V dnešní době je taky možno domácí spánek monitorovat pomocí chytrých hodinek, které pomocí různých senzorů měří a díky bluetooth propojení s chytrým telefonem poskytují data jako tlak, pulz, vyhodnocují i spánek na principu aktigrafie. S výhodou mohou být použity u seniorů – rozměry odpovídají běžným hodinkám, navíc mezi jejich funkcemi často bývá i SOS tlačítko. Reálná kvalita spánku se ale může od naměřených hodnot vzhledem k technologickým možnostem lišit, výsledky domácího měření pomocí chytrých hodinek je tedy nutno brát s rezervou.(33,34)
Jak insomnii léčit
V úvodu léčby insomnie je důležité zmapovat působící zevní faktory a upravit spánkovou hygienu.(1,35) Denní režim seniorů je často rozvolněn, bez pevné struktury. Chybí lehká spánková deprivace, častá u pracujících lidí, i dostatek fyzické aktivity. Část seniorů tráví den pasivně a častou výplní volného času bývá i spánek.( 1,35) Dobu denního spánku je nutné započítávat do doby spánku celkového a zhodnotit, zda právě denní spánek a jeho hloubka i délka nejsou překážkou plnohodnotného spánku nočního. O pravidlech spánkové hygieny je vhodné pacienty edukovat opakovaně, vyhledávat a zaměřit se na oblast, ve které je nemocný přístupný změně (tab. 2). S přibývajícím věkem je adaptace na změny režimu obtížnější a rovněž kolísá ochota spolupráce. Dle individuální tolerance je také vhodné pokusit se navýšit pohybovou aktivitu. Metaanalýza 20 studií zaměřených na vliv tradičního fyzického cvičení (chůze, kolo...) a jemného a pomalého cvičení s koordinací těla a dechu (jóga, tai - -či, čchi-kung) prokázala příznivé účinky na celkové zdraví a spánek seniorů. Fyzické i duševní cvičení vedly ke zlepšení subjektivního spánku ve stejné míře. Fyzická aktivita střední intenzity byla spojena s významným poklesem závažnosti příznaků nespavosti a významně lepší náladou.(36) Podobné výsledky vykázal i 16týdenní program aerobní fyzické aktivity střední intenzity kombinovaný s nácvikem spánkové hygieny: účinně zlepšil kvalitu spánku, nálady a života u starších dospělých osob s chronickou nespavostí.(36)
Tab. 2. Pravidla spánkové hygieny(1,23) 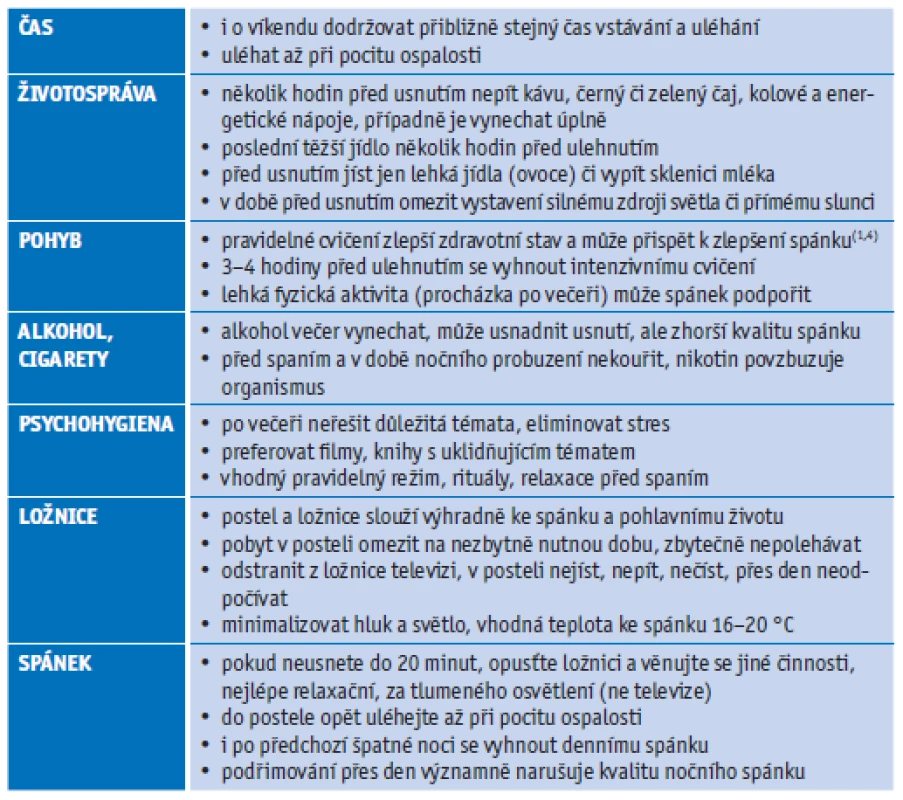
V praxi je častým problémem léčba pseudoinsomnie (paradoxní insomnie), která je spojená s významnou disproporcí mezi objektivně měřenými parametry a subjektivními údaji od pacienta. Tato disproporce je v menší míře přítomna u většiny insomniaků. U těchto pacientů je potřeba se více než u ostatních zaměřit na edukaci a případně projít polysomnografický záznam v konstruktivní konfrontaci s pacientovými údaji.(37)
Práce posledních let ukazují, že psychoterapeutické přístupy by měly být součástí léčby první volby v léčbě insomnie obecně.(35,36) Propracovaný je systém kognitivně-behaviorální terapie (KBT), využívaný zejména u dlouhodobých, chronických insomnií (tab. 3). Psychoterapeutické přístupy jsou však v praxi využívány v menší míře, než by bylo žádoucí, zejména kvůli omezené dostupnosti této péče. Část pacientů může taky psychoterapii odmítnout a trvat na léčbě farmakologické.( 36,38)
Tab. 3. Psychoterapeutické postupy(1,23,55) 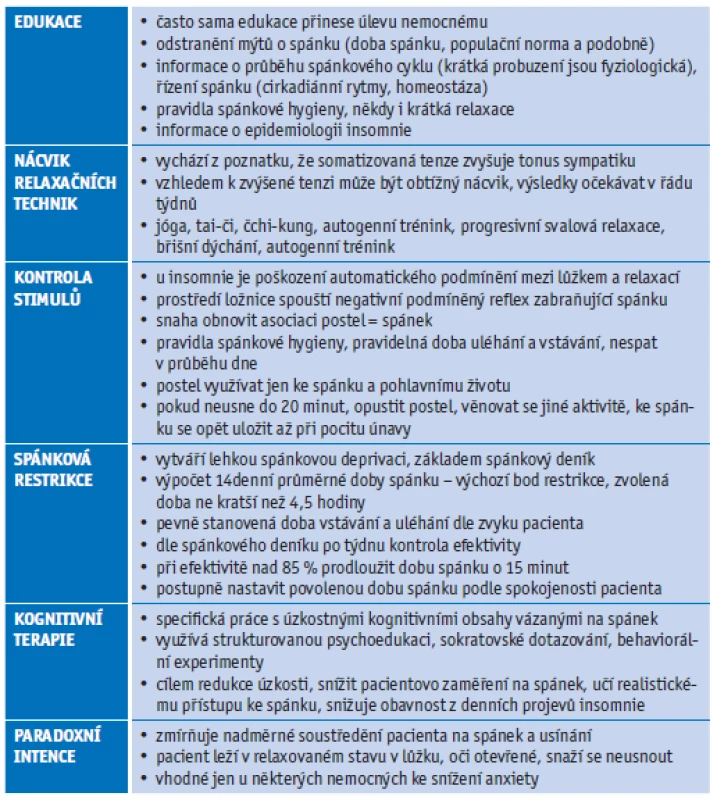
Jako přírodní prostředky k podpoře spánku se osvědčily lupulín z chmele otáčivého (Humulus lupulus), kořen kozlíku lékařského (Radix valerianae) nebo také mučenka pletní (Passiflora incarnata).(1,35) Známý je bohužel rovněž hypnotický, sedativní a anxiolytický účinek alkoholu, avšak s pochopitelnými výhradami narušení spánkové architektury, závislostního potenciálu aj. negativních dopadů na kognitivní a emoční funkce.(1)
K medikamentózní léčbě bychom měli u akutní a přechodné nespavosti přistupovat až po úpravě spánkového režimu a zavedení psychoterapeutických postupů.( 1,35,38,39) U akutní nespavosti preferujeme hypnotika III. generace, případně benzodiazepiny (BZD). U dlouhodobé nespavosti volíme preparáty s nízkým rizikem vzniku závislosti, nejčastěji antidepresiva se sedativním efektem.(39–41)
Jako hypnotika III. generace označujeme zolpidem (cyklopyrolon), zopiklon (imidazopyridin) a eszopiklon, zaleplon (pyrazolopyrimidin), takzvaná Z-hypnotika. Na českém trhu je v současnosti dostupný zolpidem, zopiklon a eszopiklon. Účinek Z-hypnotik vzniká ovlivněním omega 1 podjednotky GABAA receptorového komplexu. Aktivují receptorový kanál pro chloridové ionty, jeho aktivací dochází k hyperpolarizaci membrány a útlumu vzruchové aktivity neuronů. Z-hypnotika navozují spánek podobný spánku přirozenému, zkracují latenci usínání, neovlivňují REM fázi, snižují počet a délku nočních probuzení. Nejznámějším představitelem této skupiny léků je zolpidem. Je doporučený pro krátkodobou léčbu nespavosti.(1,42,43)
Rychle se vstřebává v žaludku, váže se na plazmatické bílkoviny. Má rychlý nástup účinku, maximálních plazmatických koncentrací je dosaženo po 30 minutách až 3 hodinách, hypnotický účinek zolpidemu přetrvává 4–6 hodin. Maximální denní doporučená dávka je 10 mg, u seniorů se doporučuje redukovat na 5 mg. Metabolizuje se v játrech, v případě jaterní insuficience nutno dávku rovněž redukovat na 5 mg/ den. Vylučován je renální exkrecí.(42) Minimálně 8 hodin po užití zolpidemu je potřeba vyvarovat se činností vyžadujících zvýšenou pozornost, jako je řízení vozidla. Léčba má být co nejkratší, délka se pohybuje od několika dnů do dvou týdnů. Maximální délka trvání léčby nemá překročit čtyři týdny včetně doby postupného snižování dávky. Proces postupného snižování má být stanoven individuálně.(30,42) Zpočátku byl zolpidem označen farmaceutickou firmou za nenávykové hypnotikum, také první studie popisovaly nulové riziko vzniku závislosti. Až v poslední letech, v souvislosti s jeho masivním užíváním, jsou popisovány závažné nežádoucí účinky jako deliriózní stavy, zejména u starších pacientů, a případy vzniku velmi těžko řešitelné závislosti.(28) Kromě rizika vzniku závislosti byly hlášeny i případy náměsíčnosti , což je obzvláště nevhodné u seniorů s vysokým rizikem pádu.(42)
Rovněž cestou GABAA receptorového komplexu působí hypnotika II. generace – benzodiazepiny. Na receptorový komplex působí neselektivně, ovlivňují podjednotky omega 1 a omega 2. Vazbou na podtyp omega 2 ovlivňují kognici, paměť a tlumí úzkost. Nejvyšších plazmatických koncentrací je dosahováno za cca 1,5 hodiny po podání. Ve velké míře se vážou na plazmatické bílkoviny, liposolubilita ovlivňuje rychlost vstupu do CNS. Většina BZD se metabolizuje v játrech, exkrece probíhá močí. Benzodiazepiny snižují latenci usnutí, prodlužují celkovou dobu spánku a snižují počet nočních probuzení. Spánek se liší od fyziologického, je prodlouženo NREM stadium N2 na úkor stadia hlubokého spánku, je potlačen REM spánek. Podle délky působení se dělí na BZD s krátkým (pod 6 h), středním (6–24 h) a dlouhým (nad 24 h) poločasem. Časté jsou nežádoucí účinky – rebound insomnia po náhlém vysazení, hang-over effect – přetrvávání působení v průběhu dne, kdy působí ospalost a sedaci. Myorelaxační účinek zvyšuje riziko pádu.(1,43) Hrozí útlum dechového centra, proto je nepodáváme lidem se spánkovou apnoí či chronickou respirační insuficiencí. U starších osob nebo osob s onemocněním jater je riziko prodloužení eliminačního času a kumulace dávek. Riziko vzniku závislosti je u BZD ve srovnání se Z-hypnotiky několikrát vyšší. Doba užívání BZD by neměla překročit 2–4 týdny. Pro léčbu insomnie je v ČR registrován BZD s krátkým poločasem cinolazepam a midazolam. BZD se středně dlouhým (oxazepam) a dlouhým poločasem (klonazepam, výjimečně diazepam) se používají v omezené míře u pacientů, kteří se budí během noci nebo časně ráno. Oxazepam je taky schválen v léčbě insomnie spojené s úzkostí. Výhodou jeho užití u seniorů je krátký biologický poločas, nízké riziko interakcí a již zmíněný velmi dobrý anxiolytický účinek.(39,43–45)
V posledních letech několik systematických přehledů prokázalo, že užívání BZD je významně spojeno s vyšším rizikem demence a mírnými kognitivními poruchami (MCI). Pokles kognitivních funkcí byl ve studiích hodnocen testy typu Mini-Mental State Examination (MMSE). Výsledky signifikantně prokázaly korelaci rizika demence s kumulativní dávkou, trváním léčby a dlouhodobými účinky BZD.(46)
Hypnotika IV. generace – preparáty ovlivňující melatoninové receptory. Melatonin je hormon produkovaný epifýzou, v menším množství v trávícím traktu a na sítnici. Je agonista MT1/MT2 receptorů. Biologický poločas je velmi krátký, cca 45 minut. S věkem jeho vylučování klesá. Využívá se hlavně v léčbě jet lag syndromu nebo u synchronizace rytmu u slepců. V hypnotické indikaci byla prokázána účinnost při léčbě krátkodobé insomnie u osob nad 55let. V této indikaci podáváme 2 mg 1–2 h před spaním. V ČR je registrovaná retardovaná forma léku, doručená doba podávání je 13 týdnů.(47)
U pacientů s Alzheimerovou demencíjsou ve srovnání se zdravými kontrolami koncentrace melatoninu v mozku výrazně snížené a pokles koreluje s progresí kognitivního postižení. Je narušena cirkadiánní rytmicita melatoninu, takže melatonin se jevil jako nadějný lék v léčbě nespavosti u demencí. U seniorů podporuje zejména spánek NREM, který je zapojen v procesech deklarativní paměti. Navíc in vitro působil neuroprotektivně před vlivem beta-amyloidu. Prokázal se jeho efekt v léčbě poruch chování ve stadiu REM. V několika malých studiích byl prokázaný také dobrý efekt v léčbě nespavosti u parkinsoniků, související s narušením cirkadiánního rytmu u Parkinsonovy nemoci.(35)
Ramelteon působí jako selektivní melatoninový agonista na MT1/MT2 receptorech. Jeho afinita k receptorům je několikrát vyšší než afinita melatoninu. Rychle se vstřebává z trávicího ústrojí, je velký efekt prvního průchodu játry. Nemění spánkovou strukturu, zkracuje spánkovou latenci, počet nočních probuzení a prodlužuje celkovou dobu spánku. Nemá vliv na kognici. Rozsáhlejší studie u seniorů však nebyly provedeny.(1) V ČR není registrovaný.
Nadějně se jeví také suvorexant, lék z nové skupiny hypnotik, antagonistů orexinových receptorů. Suvorexant selektivně blokuje vazby neuropeptidů orexinu A a B na receptory OX1R a OX2R, čímž potlačuje bdělost. Zkracuje spánkovou latenci, zlepšuje kontinuitu, prodlužuje celkovou dobu spánku u pacientů s nespavostí. Studie prokázaly jeho účinnost a bezpečnost i u seniorů od 65 let, v několika studiích prokázal také významné snížení výskytu deliria u hospitalizovaných geriatrických pacientů.(48,49) V ČR není v současné době registrovaný.
Sekundární hypnotika jsou látky užívané v hypnotické indikaci na základě klinických zkušenosti u jiné primární poruchy, byť je jejich hypnotická indikace off-label.
Látky s antihistaminergním působením účinkují tlumivě prostřednictvím histamnových H1 receptorů. Používají se jako třetí volba léčby nespavosti. Nejčastěji je ordinovaný promethazin (Prothazin) v dávce 12,5–50 mg. Využívá se i hydroxyzin (Atarax) v dávce 25–100 mg.
Antipsychotika se využívají zpravidla u pacientů psychotických nebo s organickým postižením CNS. U ostatních nemocných jejich podání v léčbě poruch spánku není oficiálně indikované. Podává se melperon v dávce 25–75 mg na noc nebo tiapridal v individuálním dávkování, obvykle 100–200 mg na noc. Dalšími možnostmi je podání olanzapinu či kvetiapinu. Podávají se v nižších dávkách vzhledem k rizikům krátko - i dlouhodobých nežádoucích účinků jen u rezistentní insomnie.(39)
Na obdobném principu je využíváno rovněž sedativního účinku antidepresiv, která jsou plně indikovaná v léčbě sekundární deprese či komorbidních poruch spánku s úzkostnými či depresivními potížemi. Celosvětově však s ohledem na absenci návykovosti do určité míry nahrazují hypnotika. Nejčastěji je používaný trazodon a mirtazapin. Trazodon je dobře tolerován, podává se 25–150 mg 30 minut před ulehnutím do lůžka. U seniorů je vhodné začínat nižšími dávkami, které jsou k úpravě spánku postačující. Trazodon, podobně jako zolpidem, je metabolizován v játrech cestou CYP3A4, proto je nutné dávat pozor na kombinace s látkami indukujícími nebo naopak inhibujícími CYP3A4. U jaterní insuficience je nutná redukce dávek, v případě insuficience renální dávkovat s opatrností.(50) Několik studií potvrdilo hypnotický efekt trazodonu u pacientů s insomnií primární nebo v souvislosti s depresí. Jeho účinnost v léčbě insomnie byla prokázána i při podání pacientům s demencí, úzkostnými poruchami a posttraumatickou stresovou poruchou. Nejčastějším nežádoucím účinkem byla ospalost v závislosti na podané dávce.(51) Ve studii porovnávající podávání nízkých dávek trazodonu s kvetiapinem v léčbě nespavosti, která hodnotila celkovou délku spánku a počet nočních probuzení, byla prokázána větší účinnost trazodonu oproti kvetiapinu.( 52) Ve vysokých dávkách může ovlivnit QTc interval.
Mirtazapin ovlivňuje alfa 1 a alfa 2 adrenergní receptory, čímž zvyšuje uvolňování noradrenalinu a serotoninu, zvyšuje také aktivitu serotonergních neuronů. Silně blokuje H1 receptory. Po podání 7,5 až maximálně 30 mg mirtazapinu dochází ke zkrácení spánkové latence, snížení počtu nočních probouzení a zkrácení spánkové nonREM fáze 1, prodloužení fáze 3 a 4 a REM latence. Mirtazapin signifikantně zlepšuje celkovou dobu spánku a zkracuje spánkovou latenci už po prvním týdnu léčby při dávkování 7,5 až 15 mg jednorázově na noc.(41) K nežádoucím účinkům patří zácpa, zvýšená chuť k jídlu a nárůst hmotnosti (čehož lze s výhodou využít u pacientů s onkologickým onemocněním, demencí či kdekoliv jinde u stavů se sníženou chutí k jídlu a ztrátou hmotnosti). Pamatovat je rovněž třeba na to, že ve vyšších dávkách a v kombinaci s jinými léky (např. citalopramem či escitalopramem) může mirtazapin zvyšovat riziko prodloužení QTc intervalu a arytmií.(53)
Agomelatin je indikovaný k léčbě depresivních epizod u dospělých. Agomelatin působí jako agonista receptorů MT1/MT2 a antagonista 5-HT2C receptorů. Ve studiích u depresivních pacientů s poruchami spánku agomelatin od prvního týdne léčby významně zkrátil spánkovou latenci, zlepšil kvalitu spánku, a to bez výskytu ospalosti během dne. Metabolizuje se v játrech, vylučuje močí. Kontraindikací podání agomelatinu je jaterní insuficience, v průběhu podávání nutno monitorovat jaterní funkce. U pacientů nad 75 let věku však jeho účinnost nebyla prokázána, proto se v této věkové skupině jeho podávání nedoporučuje.(54)
V hypnotické indikaci bývají nadále používána také tricyklická antidepresiva (zvl. dosulepin, amitriptylin), která však s ohledem na šíři jejich nežádoucích účinků, zejména pak anticholinergní působení, není možné doporučovat v seniorském věku. V USA je k léčbě insomnie schváleno antidepresivum doxepin, které však není v ČR registrováno.
Kazuistika 1: Polymorbidní pacient s infekcí koronavirem
83letý pacient přichází do LDN v únoru 2021. Pobytu v LDN předchází komplikovaná anamnéza – v prosinci 2020 byla provedena na ortopedii plánovaná TEP kyčle vpravo pro nekrotizující coxartrózu. Výkon proběhl bez komplikací, v průběhu pobytu na ortopedii však zachycena covid pozitivita. Následoval překlad na oddělení účinnost při léčbě krátkodobé insomnie u osob nad 55let. V této indikaci podáváme 2 mg 1–2 h před spaním. V ČR je registrovaná retardovaná forma léku, doručená doba podávání je 13 týdnů.(47) U pacientů s Alzheimerovou demencí jsou ve srovnání se zdravými kontrolami koncentrace melatoninu v mozku výrazně specializující se na léčbu koronavirové infekce. Onemocnění probíhalo pod obrazem bilaterální pneumonie s výpotky, pravostranný pyotorax s pneumotoraxem vyžadoval zavedení hrudní drenáže s aktivním sáním. Stav byl dále komplikován krvácením do GIT z endoskopicky verifikované ulcerace bulbu duodena Forrest III. V laboratoři byla těžká hypalbuminemie, pacient malnutriční, rozvoj dekubitu levé paty. Byla podávána nutriční podpora per os i parenterálně, ošetřován dekubitus levé paty, po stabilizaci stavu zahájil rehabilitaci. Vzhledem k celkově komplikovanému stavu a nutnosti intenzivní rehabilitace, ošetřovatelské a následné péče odeslán do LDN. Po celou dobu hospitalizace pacienta na akutních lůžkách různé odbornosti byly užívány léky různých skupin k podpoře spánku. Vstupně na ortopedii podáván promethazin v dávce 50 mg. Na intermediární covid stanici 14 dní užíval alprazolam v dávce 0,25 mg na noc. Na standardním interním oddělení alprazolam nahrazen zolpidemem v dávce 10 mg na noc.
DO LDN přichází zamedikován Z-hypnotiky, zolpidem užívá 12 dní v dávce 10 mg, spánkové potíže trvají nadále s větší či menší intenzitou, spánek pouze s medikací. Při přijetí má zavedenou hrudní drenáž, plně orientovaný, spolupracující. Nálada pokleslá, stěžuje si na potíže se spánkem, obtížně usíná, brzy se probouzí. Cítí se vyčerpaný. V domácím prostředí dle pacienta spánek uspokojivý. Žádá léky na spaní.
V LDN aplikujeme režimová opatření, s výhodou pobyt na samostatném pokoji, poučen o spánkové hygieně. Po adaptaci pacienta v režimu LDN se vzhledem k rizikovosti dalšího užívání rozhodujeme zolpidem vysadit. Dávku snižujeme na 5 mg/ den, což pacient toleruje, a po 14 dnech zolpidem úplně vysazujeme. Po vysazení opětovně reference nespavosti. Volíme změnu medikace – s ohledem na dobu trvání insomnie a předpokládanou delší dobu pokračování terapie nasazen trazodon v dávce 25 mg, podaných v jedné noční dávce 30 minut před ulehnutím do lůžka. Po 7 dnech užívání trazodonu trvá delší spánková latence, časné ranní probouzení. Dávka navýšena na 50 mg trazodonu, tato již vyhovující. Upravena doba usínání, v noci se neprobouzí, spí 7 až 8 hodin, spánkem se cítí osvěžený.
V případě takto komplikovaného pacienta je nezbytné řešit spánkovou problematiku komplexně, kromě úpravy medikace se snažit o co nejlepší kompenzaci somatického stavu a v maximální možné míře využívat rovněž denní aktivizace. Záhy po příjezdu byla odstraněna hrudní drenáž a zahájena intenzivní dechová rehabilitace. Trvá nutriční podpora. Somatický stav byl řešen ve spolupráci s pneumology, gastroenterology a kardiology. Díky komplexní rehabilitační a fyzikální terapii do domácí péče odchází po 10 týdnech pobytu v LDN mobilní s dopomocí dvou francouzských holí, bezpečně zvládá i pohyb po schodech. Zlepšena kondice, svalová síla i mobilita, upraveny nutriční parametry, spánek i nadále uspokojivý.
Kazuistika 2: Pacient s těžkou závislostí na zolpidemu
78letý pacient byl přijat na psychiatrické oddělení všeobecné nemocnice v červnu 2021 po předchozím vyšetření na akutní psychiatrické ambulanci téhož zařízení. V anamnéze psychiatrická dispenzarizace pro úzkostně-depresivní poruchu, poslední návštěva psychiatra před 2 lety. Referuje problémy se spánkem, řeší letitým užíváním Hypnogenu. Dávky postupně navyšoval, aktuálně užívá Hypnogen 10 mg 15 tablet/den. Z další medikace Trittico 300 mg tbl. 1× večer, Neurol 0,5 mg dle potřeby, většinou 3 tablety denně, medikuje antihypertenzivum a hypolipidemikum. Uvědomuje si rostoucí toleranci, nutnost navyšování dávek, v posledních letech navíc kombinuje léky s alkoholem. Závislost na hypnoticích letitá, udává abúzus trvající 50 let. Po domluvě plánovaně nastupuje k detoxifikační léčbě na lůžka psychiatrického oddělení.
Vstupně málo kritický, bez odvykacích příznaků. Upravena medikace, trazodon vzhledem k neúčinnosti vysazen. I s ohledem na alkoholovou problematiku a možný rozvoj odvykacích příznaků alprazolam nahrazen diazepamem – benzodiazepinem s rychlým nástupem a dlouhou dobou trvání účinku. Vstupně podáváno 20 mg diazepamu/den, z toho 10 mg v jedné večerní dávce ve 21 hodin. K podpoře spánku do kombinace přidán melperon 25 mg v jedné večerní dávce, po 2 dnech hospitalizace dávka navýšena na 50 mg. Zolpidem ponechán v dávce 20 mg 1× denně jako podmíněná medikace při nespavosti.
Při kombinaci diazepam–melperon trvá přerušovaný spánek, spí asi 4 hodiny za noc, trvá časné ranní probouzení. Usíná až po požití podmíněné medikace – 20 mg zolpidemu. Po 7 dnech této kombinace se stav stabilizuje, pacient usíná po požití dávky zolpidemu, kterou vzhledem k pravidelnému užívání redukujeme na 10 mg, spánek trvá 8 hodin, nepřerušovaný. Vzhledem k dobrému efektu léčby zahájena pozvolná redukce diazepamu, dávka po 10 dnech hospitalizace snížena na 15 mg/den, zolpidem ponechán pravidelně v dávce 10 mg navečer. Od 13. dne hospitalizace medikace posílena sertralinem, který postupně navýšen do terapeutické dávky 50 mg/ den. Spánek uspokojivý, v následujících dnech probíhá další pozvolná redukce diazepamu. Vzhledem k omezené možnosti doby pobytu na akutních lůžkách psychiatrického oddělení pacient po 30 dnech hospitalizace přeložen k doléčení, stabilizaci a pokračující postupné redukci dávek směřující k vysazení diazepamu a zolpidemu na gerontopsychiatrické oddělení spádové psychiatrické nemocnice. Při překladu spánek uspokojivý při medikaci 50 mg melperonu, 10 mg zolpidemu a 5 mg diazepamu podávaných v jedné večerní dávce.
Diskuse, shrnutí a závěr
Poruchy spánku jsou u seniorů velmi časté. Nutný je komplexní přístup k řešení této problematiky včetně primární snahy o dobrou kompenzaci přidružených somatických a psychiatrických onemocnění. V léčbě nespavosti věnujeme primárně pozornost úpravě spánkového režimu, je vhodné zapojit psychoterapeutické přístupy (KBT).(1,23,30,35,38,55) Pokud je nutná medikamentózní léčba, volíme preparát s ohledem na předpokládanou dobu podávání, přihlížíme k nežádoucím účinkům léků.
Jak lze vidět na kazuistice nespavosti, hypnotika i BZD jsou často nasazovány v primární péči jako léky první volby. V dubnu letošního roku byla publikována data studie hodnotící mezinárodní preskripční zvyklosti a faktory ovlivňující pravidelné užívání BZD/Z-hypnotik u seniorů pobývajících v zařízeních dlouhodobé ošetřovatelské péče.(40) Data byla retrospektivně čerpána z velké průřezové mezinárodní studie SHELTER (Services and Health in the Elderly in Long TERm care, 7. rámcový program Evropské komise, 2009–2014), zaměřené na srovnání základních charakteristik včetně specifických preskripčních zvyklostí v 7 evropských zemích včetně České republiky (prof. Topinková a kol.) a v Izraeli. Studie SHELTER analyzovala data 4156 geriatrických nemocných ve věku nad 65 let, pobývajících v zařízeních dlouhodobé ošetřovatelské péče (graf 1).(56,57) Výsledky byly alarmující. BZD a Z-hypnotika užívali pravidelně denně i pacienti, kteří se s nespavostí potýkali, ale za poslední 3 dny nevykazovali žádné problémy se spánkem. Při předepisování BZD a Z-hypnotik také často chybí zpětná vazba, která je zásadní pro ukončení nebo pokračování terapie. Zastoupení jednotlivých nejčastěji užívaných BZD/Z-hypnotik u účastníku studie SHELTER ukazuje graf 2.(40)
Graf 1. Prevalence (%) uživatelů BZD/Z-hypnotik v jednotlivých zemích. 
Účastníci studie SHELTER: IL – Izrael, FR – Francie, NL – Nizozemsko, IT – Itálie, FI – Finsko, CS – Česká republika, EN – Anglie, GE – Německo.(40) Graf 2. Přehled procentuálního zastoupení jednotlivých nejčastěji užívaných benzodiazepinů a Z-hypnotik ve studii SHELTER mezi uživateli v České republice 
(ZOPIC – zopiklon, ZOLPID – zolpidem, LORA – lorazepam, OXA – oxazepam, BROTI – brotizolam, ALPRA – alprazolam, TEMA – temazepam, BROMA – bromazepam, DIA – diazepam, MIDA – midazolam). Celkový procentuální počet uživatelů může přesáhnout 100 % – někteří uživatelé užívali více než jednu látku.(40) V následné a pokračující péči je tedy namístě medikaci pravidelně hodnotit, revidovat a upravit v rámci racionalizace a optimalizace léčby, předcházet polypragmazii a nežádoucím účinkům rizikové medikace. Důležitá je zpětná vazba nemocného, rodiny či pečovatelů. U seniorů minimalizujeme dobu podávání benzodiazepinů a Z-hypnotik, nepřekračujeme doporučenou dobu délky podávání dle SPC.(30,35,40) Medikamentózní léčba BZD a Z-hypnotiky přináší rizika pádu i riziko vzniku závislosti (kazuistika 2), které je u seniorů často podceňované, byl prokázán negativní dopad dlouhodobého užívání na kognici.(40,44)
U pacientů psychotických či s organickým postižením CNS volíme tiapridal, melperon, lze použít malou dávku olanzapinu či kvetiapinu, vzhledem k rizikovosti a nežádoucím účinkům je jejich podávání doporučeno jen u rezistentní nespavosti.(39) U chronické insomnie s očekávanou delší dobou léčby BZD a Z-hypnotika nepoužívat, je vhodné volit antidepresiva s hypnotickým působením jako mirtazapin či trazodon, která se v několika studiích ukázala jako bezpečná a efektivní i u starších pacientů.(40)
A především vždy ctít pravidlo hledání konkrétní léčby pro konkrétního pacienta.
MUDr. Zuzana Kučerová
V roce 2006 promovala na Lékařské fakultě Univerzity Palackého v Olomouci. Po promoci nastoupila jako sekundární lékařka do Fakultní nemocnice Ostrava. V roce 2009 absolvovala interní kmen. Od roku 2017 pracuje na Oddělení psychiatrickém FN Ostrava. Věnuje se gerontopsychiatrii a geriatrii, geriatrickou atestaci získala v roce 2021.
Korespondenční adresa:
MUDr. Zuzana Kučerová
Odd. psychiatrické FN Ostrava
17. listopadu 1790/5
708 52 Ostrava-Porubae-mail: zuzana.kucerova@fno.cz
Zdroje
- Lattová Z. Poruchy spánku u seniorů. In: Jirák R, et al. Gerontopsychiatrie. Galén 2013 : 312–338.
- Dostálová S, Šonka K. Vyšetřování poruch spánku a bdění. In: Nevšímalová S, Šonka K, et al. Poruchy spánku a bdění. Galén 2020 : 51–69.
- Parthasarathy S, Vasquez MM, Halonen M, et al. Persistent insomnia is associated with mortality risk. Am J Med 2015; 128(3): 268–275.e2.
- Merlino G, Lorenzut S, Gigli GL, et al. Insomnia and daytime sleepiness predict 20-year mortality in older male adults: data from a population - based study. Sleep Med 2020; 73 : 202–207.
- Gallicchio L, Kalesan B. Sleep duration and mortality: a systematic review and meta-analysis. J Sleep Res 2009; 18 : 148–158.
- Cappuccio FP, D‘Elia L, Strazzullo P, Miller MA. Sleep duration and all-cause mortality: a systematic review and meta-analysis of prospective studies. Sleep 2010; 33(5): 585–592.
- Escobar-Córdoba F, Quijano - -Serrano M, Calvo-González JM. Evaluación del insomnio como factor de riesgo para el suicidio. Rev Fac Cien Med Univ Nac Cordoba 2017; 74(1): 37–45.
- Malik S, Kanwar A, Sim LA, et al. The association between sleep disturbances and suicidal behaviors in patients with psychiatric diagnoses: a systematic review and meta-analysis. Syst Rev 2014; 3 : 18.
- Pigeon WR, Pinquart M, Conner K. Meta-analysis of sleep disturbance and suicidal thoughts and behaviors. J Clin Psychiatry 2012; (9): e1160–1167.
- Foley D, Ancoli-Israel S, Britz P, et al. Sleep disturbances and chronic disease in older adults: results of the 2003 National Sleep Foundation Sleep in America Survey. J Psychosom Res 2004; 56(5): 497–502.
- Crenshaw MC, Edinger JD, Slow - -wave sleep and waking cognitive performance among older adults with and without insomnia complaints. Physiol Behav 1999; 66(3): 485–492.
- Brassington GS, King AC, Bliwise DL. Sleep problems as a risk factor for falls in a sample of community - dwelling adults aged 64-99 years. J Am Geriatr Soc 2000; 48(10): 1234–1240.
- Kirshner D, Kizony R, Gil E, et al. Why Do They Fall? The Impact of Insomnia on Gait of Older Adults: A Case-Control Study. Nat Sci Sleep 2021; 13 : 329–338.
- American academy of sleep medicine, International classification of sleep disorders. Darien, IL: American Academy of Sleep Medicine 2014.
- Nevšímalová S, Šonka K. Klasifikace poruch spánku. In: Nevšímalová S, Šonka K, et al. Poruchy spánku a bdění. Galén 2020 : 71–72.
- Foley DJ, Monjan A, Simonsick E, et al. Incidence and remission of insomnia among elderly adults: an epidemiologic study of 6,800 persons over three years. Sleep 1999; 22(Suppl 2): 366–372.
- Ohayon MM, Zulley J, Guilleminault C, et al. How age and daytime activities are related to insomnia in the general population: consequences for older people. J Am Geriatr Soc 2001; 49(4): 360 – 366.
- Ústav zdravotnických informací a statistiky ČR. 10. revize Mezinárodní klasifikace nemocí.
- Ústav zdravotnických informací a statistiky ČR.
- Diagnostic and Statistical Manual of Mental Disorders. Arlington, VA. American Psychiatric Association 2013.
- Morphy H, Dunn KM, Lewis M, et al. Epidemiology of insomnia: a longitudinal study in a UK population. Sleep 2007; 30(3): 274 – 280.
- Morin CM, Bélanger L, LeBlanc M, et al. The Natural History of Insomnia: A Population-Based 3-Year Longitudinal Study. Arch Intern Med 2009; 169(5): 447 – 453.
- Espa Červená K. Insomnie v dospělém věku. In: Nevšímalová S, Šonka K, et al. Poruchy spánku a bdění. Galén 2020 : 73–82.
- Tevik K, Selbæk G, Engedal K, et al. Use of alcohol and drugs with addiction potential among older women and men in a population - based study. The Nord-Trøndelag Health Study 2006–2008 (HUNT3). PLoS One 2017; 12(9): e0184428.
- Bazin F, Noize P, Dartigues JF, et al. Engagement in leisure activities and benzodiazepine use in a French community-dwelling elderly population. Int J Geriatr Psychiatry 2012; 27(7): 716–721.
- Bélanger L, Vallières A, Morin Ch. Insomnia and increased use of sleep medication among seniors: problems and alternative treatment. Canadian family physician/ Médecin de famille canadien 2006; 52 : 968–73.
- Nechanská B, Mravčík V, Šťastná L, et al. Uživatelé alkoholu a jiných drog ve zdravotnické statistice od roku 1959. Úřad vlády České republiky a Ústav zdravotnických informací a statistiky ČR 2011.
- Nechanská B, Mravčík V, Popov P. Zneužívání psychoaktivních léků v České republice – identifikace a analýza zdrojů dat. Úřad vlády České republiky 2012; 21 : 29–30.
- Zdravotnická ročenka ČR 2018. ÚZIS ČR 2019.
- Chalany J. Závislost na zolpidemu u seniorů. Čes a slov Psychiatr 2014; 110(6): 311–316.
- International classification of sleep disorders. Diagnostic and coding manual. Westchester, IL: American Academy of Sleep Medicine 2005.
- Castelnovo A, Ferri R, Punjabi NM, et al. The paradox of paradoxical insomnia: A theoretical review towards a unifying evidence-based definition. Sleep Med Rev 2019; 44 : 70–82.
- Peake JM, Kerr G, Sullivan JP. A Critical Review of Consumer Wearables, Mobile Applications, and Equipment for Providing Biofeedback, Monitoring Stress, and Sleep in Physically Active Populations. Front Physiol 2018; 9 : 743.
- Asgari Mehrabadi M, Azimi I, Sarhaddi F, et al. Sleep Tracking of a Commercially Available Smart Ring and Smartwatch Against Medical - Grade Actigraphy in Everyday Settings: Instrument Validation Study. JMIR Mhealth Uhealth 2020; 8(10): e20465.
- McCarthy Ch. Sleep Disturbance, Sleep Disorders and Co-Morbidities in the Care of the Older Person. Med Sci (Basel) 2021; 9(2): 31.
- Xie Y, Liu S, Chen X-J, et al. Effects of Exercise on Sleep Quality and Insomnia in Adults: A Systematic Review and Meta-Analysis of Randomized Controlled Trials. Front Psychiatry 2021; 12 : 664499.
- Geyer JD, Lichstein KL, Ruiter ME, et al. Sleep education for paradoxical insomnia. Behav Sleep Med 2011; 9(4): 266–272.
- Šonka K, Espa-Červená K. Insomnie dospělých – terapie. In: Doporučené postupy psychiatrické péče Psychiatrické společnosti ČLS JEP. Česká psychiatrická společnost 2018.
- Masopust J. Biologická léčba duševních poruch – psychofarmaka. In: Hosák L, Hrdlička M, Libinger J, et al. Psychiatrie a pedopsychiatrie. Karolinum 2015 : 428 – 450.
- Lukačišinová A, Fialová D, Peel NM, et al. The prevalence and prescribing patterns of benzodiazepines and Z-drugs in older nursing home residents in different European countries and Israel: retrospective results from the EU SHELTER study. In: BMC Geriatr 2021; 21 : 277.
- Moráň M. Farmakologie nespavosti. In: Interní Med 2008; 10(12): 569–574.
- Státní ústav pro kontrolu léčiv. Databáze léků – SPC.
- Příhodová I, Šonka K. Farmakoterapie poruch spánku. In: Nevšímalová S, Šonka K, et al. Poruchy spánku a bdění. Galén 2020 : 293–295.
- Státní ústav pro kontrolu léčiv. Databáze léků.
- Drástová H, Krombholz R. Terapie úzkosti v akutní gerontopsychiatrii, možnosti léčby a jejich úskalí. Psychiatr pro Praxi 2010; 11(3): 95–98.
- Linzi L, Jia L, Jian P, et al. The Effects of Benzodiazepine Use and Abuse on Cognition in the Elders: A Systematic Review and Meta-Analysis of Comparative Studies. Front Psychiatry 2020; 11 : 00755.
- Státní ústav pro kontrolu léčiv. Databáze léků.
- Xu S, Cui Y, Shen J, Wang P. Suvorexant for the prevention of delirium: A meta-analysis. Medicine (Baltimore) 2020; 99(30): e21043.
- Rhyne DN, Anderson SL. Suvorexant in insomnia: efficacy, safety and place in therapy. Ther Adv Drug Saf 2015; 6(5): 189–195.
- Státní ústav pro kontrolu léčiv. Databáze léků.
- Cuomo A, Ballerini A, Bruni AC, et al. Clinical guidance for the use of trazodone in major depressive disorder and concomitant conditions: pharmacology and clinical practice. Rivista di Psichiatria 2019; 54(4): 137–149.
- Jaffer KY, Chang T, Vanle B, et al. Trazodone for Insomnia: A Systematic Review, in Innov Clin Neurosci 2017; 14(7–8): 24–34
- Státní ústav pro kontrolu léčiv. Databáze léků.
- Státní ústav pro kontrolu léčiv. Databáze léků.
- Edinger JD, Arnedt JT, Bertisch SM, et al. Behavioral and psychological treatments for chronic insomnia disorder in adults: an American Academy of Sleep Medicine systematic review, meta-analysis, and GRADE assessment. J Clin Sleep Med 2021; 17(2): 263–298.
- Onder G, Carpenter I, Finne-Soveri H, et al. Assessment of nursing home residents in Europe: the Services and Health for Elderly in Long TERm care (SHELTER) study. BMC Health Serv Res 2012; 12(5).
- Fialová D, Příhodová V, Brkič J, et al. Hodnocení geriatrických interakcí lék – nemoc u seniorů v dlouhodobé ošetřovatelské péči v České republice. Klin Farmakol Farm 2020; 34(3): 99 – 107.
Štítky
Geriatrie a gerontologie Praktické lékařství pro dospělé Protetika
Článek Editorial
Článek vyšel v časopiseGeriatrie a Gerontologie
Nejčtenější tento týden
2022 Číslo 3- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Magnosolv a jeho využití v neurologii
- Mirtazapin v léčbě deprese spojené s nadměrným užíváním alkoholu
-
Všechny články tohoto čísla
- Editorial
- Vliv zvýšeného příjmu sacharidů v dietě na hladinu glykemie u pacientů v následné péči
- Profil nevakcinovaných seniorov s covidom-19 hospitalizovaných v tretej vlne pandémie
- Praktický návod k identifikaci zapomnětlivého pacienta podle kognitivních testů Amnesia Light and Brief Assessment (ALBA) a Pojmenování obrázků a jejich vybavení (POBAV) k velmi rychlému vyšetření nejen paměti
- Poruchy spánku u seniorů
- Imobilizační syndrom v neurogeriatrické rehabilitaci
- Ohlédnutí za 27. ročníkem Celostátního gerontologického kongresu, 27.–28. dubna v Hradci Králové
- Geriatrie a Gerontologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Poruchy spánku u seniorů
- Praktický návod k identifikaci zapomnětlivého pacienta podle kognitivních testů Amnesia Light and Brief Assessment (ALBA) a Pojmenování obrázků a jejich vybavení (POBAV) k velmi rychlému vyšetření nejen paměti
- Imobilizační syndrom v neurogeriatrické rehabilitaci
- Vliv zvýšeného příjmu sacharidů v dietě na hladinu glykemie u pacientů v následné péči
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání




