-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Normotenzní hydrocefalus jako příčina zhoršení demence u geriatrické pacientky
Normotense hydrocephalus as a cause of deterioration of dementia in a geriatric patient
Normotense hydrocephalus (NPH) can be one of the causes of rapid development of cognitive defect or sudden deterioration of geriatric patients’ pre-existing dementia. It is fairly easy to detect this condition through common imaging methods, especially by CT or MRI of the brain. The main issue however is that it is necessary to think of the possibility of such diagnosis in the first place.
In order to identify the correct diagnosis it is invaluable to obtain detailed anamnestic data from the patient’s carers or family. If the anamnesis includes information about rapid deterioration of the pre-existing dementia or fast onset of cognitive deficit, we should always consider NPH.
About half of the patients considerably benefit from inserting a VP shunt. After this therapeutic procedure is carried out, many patients show improvement of cognitive functions, ability to move and incontinence.
Those patients whose condition does not improve notably after the VP shunt is inserted very probably suffer from another type of dementia, most likely Biswanger disease [3].KEYWORDS:
normotense hydrocefalus – dementia – Hakim trias – Step test – lumbal puncture – lumbal infusion test – brain CT – VP shunt – anamnesis
Autoři: B. Kamburov; M. Nováková
Působiště autorů: Centrum následné péče 2. LF UK a FN Motol, Praha
Vyšlo v časopise: Geriatrie a Gerontologie 2016, 5, č. 2: 70-74
Kategorie: Přehledové články
Souhrn
Normotenzní hydrocephalus (NPH) může být jednou z příčin rychlého rozvoje kognitivní poruchy nebo náhlého zhoršení již preexistující demence u geriatrických pacientů. Diagnóza je poměrně snadno odhalitelná běžnými zobrazovacími metodami, zejména CT nebo MRI mozku. Hlavním problémem však je, že se na tuto diagnózu musí myslet.
Neocenitelným pilířem v diagnostice je bezesporu podrobná anamnéza, získaná ve většině případů od pečovatele či z okolí pacienta. Pokud v anamnestických datech nacházíme údaje o rychlém zhoršení preexistující demence nebo rychlém nástupu kognitivního deficitu, měli bychom na tuto diagnózu vždy pomýšlet.
Přibližně polovina pacientů výrazně profituje z odstranění příčiny, tedy normotenzního hydrocefalu, zavedením ventrikulo-peritoneálního (VP) shuntu. Po tomto terapeutickém výkonu dochází u řady pacientů ke zlepšení kognitivních funkcí, poruch hybnosti a inkontinence. Část nemocných, u kterých je zavedení VP shuntu bez výraznější odezvy, trpí velmi pravděpodobně jiným typem demence, především Biswangerovou nemocí(3).Klíčová slova:
normotenzní hydrocephalus – demence – Hakimova trias – Step test – lumbální punkce –lumbální infuzní test – CT mozku – VP shunt – anamnézaÚvod
Normotenzní hydrocefalus je specifická forma hydrocefalu, která se projevuje typickou tzv. Hakimovou trias. Je to porucha chůze, porucha kognitivních funkcí a porucha kontinence při normálním nitrolebním tlaku.
Tyto symptomy jsou zejména u geriatrických pacientů velmi časté a je snadné je přisoudit jiné příčině. Na NPH by se však mělo vždy pomýšlet a včas indikovat vyšetření, která by vedla k potvrzení či vyvrácení této diagnózy. Časový faktor je velmi důležitý, jelikož nejvíce z léčby profitují pacienti, u kterých příznaky ukazující na NPH trvaly méně než 1 rok(1).
Definice
Jako hydrocephalus označujeme rozšíření komorového systému v mozku, jehož příčinou může být snížená schopnost resorpce mozkomíšního moku, překážka v mokovodném systému nebo nadprodukce moku.
Podle hodnoty nitrolebního tlaku lze hydrocephalus rozdělit na hypertenzní a normotenzní typ. U hypertenzního hydrocefalu dominuje v klinickém obraze syndrom nitrolební hypertenze – cefalea, vomitus centrálního typu, poruchy zraku, zejména zrakové ostrosti a okohybných svalů, případně porucha vědomí. Nitrolební tlak přesahuje 18 mmHg. Pro normotenzní hydrocefalus je typická pomalá progrese obtíží, které zahrnuje Hakimova trias, tedy poruchy kognice, chůze a kontinence. Nitrolební tlak je pod 18 mmHg(1).
Prevalence NPH
Výskyt NPH v populaci osob starších 60 let se odhaduje od 0,1 do 3 %. Ve vyšších věkových kategoriích výrazně narůstá i prevalence NPH. Přesnější stanovení je však obtížné, jelikož s postupujícím prodlužováním průměrného věku a zlepšováním kvality a dostupnosti vyšetřovacích metod, může docházet i k narůstání záchytu pacientů s diagnózou NPH.
Etiopatogeneze a patofyziologie NPH
U většiny pacientů se jedná o idiopatický NPH, kde není zjištěna jednoznačná příčina vzniku. Nejvíce uznávanou teorií pro vznik NPH je tzv. hydrodynamický koncept (O´Connel 2004), který předpokládá, že zvýšený tlak likvorových pulzací v komorách bez zvýšení nitrokomorového tlaku, vede ke vzniku komunikujícího hydrocefalu. Vzniká tlakový gradient, který působí z komorového systému do subarachnoidálních prostor a vede k dilataci komorového systému, zatímco subarachnoidální prostory nejsou rozšířeny. To je také hlavní rozdíl oproti mozkové atrofii, kdy nacházíme dilataci jak komorového systému, tak subarachnoidálních prostor(2).
U některých pacientů může vzniknout NPH na základě nějaké konkrétní příčiny, jako je například kontuzní poranění mozku, zánětlivá onemocnění CNS, případně subarachnoidální krvácení.
Klinický obraz
Postižení nervových drah v oblasti corona radiata způsobuje poruchy chůze a kontinence. Útlak limbického systému je zodpovědný za poruchu kognitivních funkcí
Klinickým projevem NPH je tzv. Hakimova trias (obr. 1) – spastická porucha chůze, porucha kognitivních funkcí, porucha kontinence. Kompletní trias bývá ale vyjádřena pouze u necelé poloviny pacientů.
Obr. 1. Hakimova trias 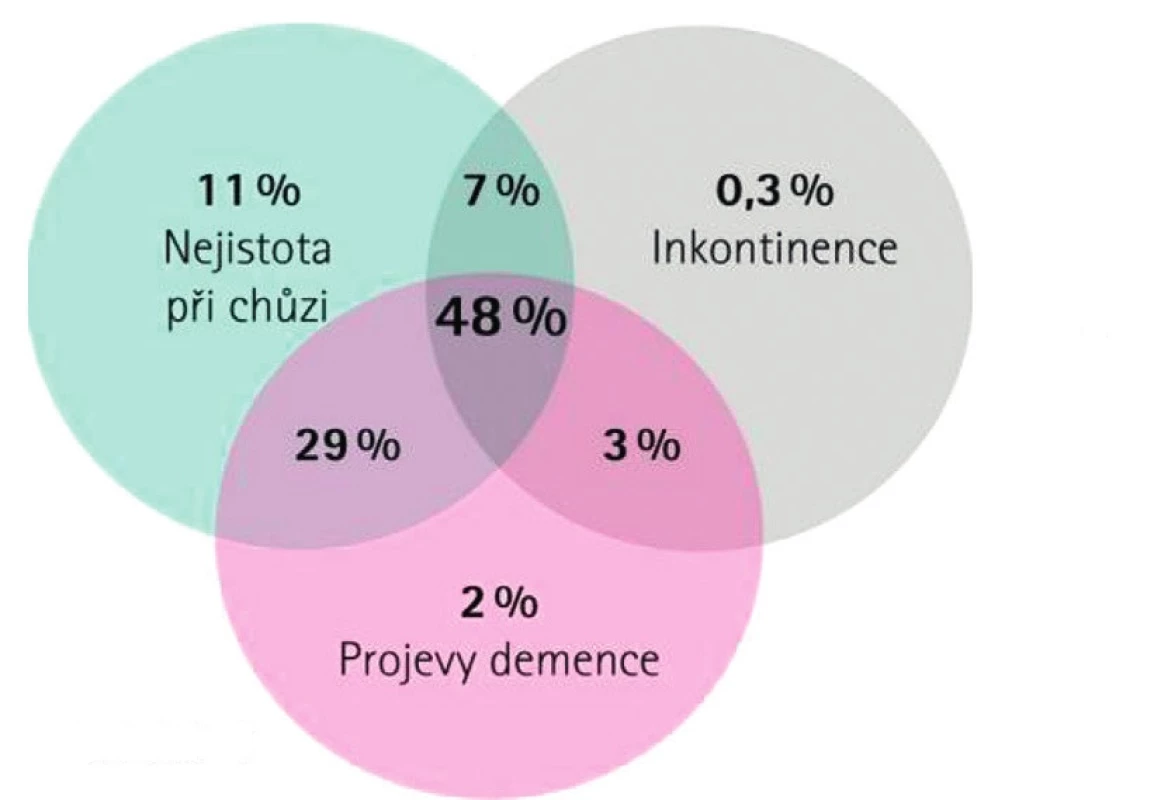
Zdroj: www.nph-info.cz . Podle Dauch WA, Zimmerman R, 1990 1) Porucha chůze (také označována jako frontální apraxie): zpomalená, šouravá chůze o širší bázi, zkrácení kroku, snížení výšky a délky kroku, vytočení nohou zevně, zvýšené kymácení trupu při chůzi, snížená kontrarotace ramen vzhledem k pánvi během chůze, zhoršená rovnováha při chůzi, otočka o 180 stupňů probíhá s více než 3 kroky. Poruchy chůze jsou individuální – od nejistoty při chůzi po neschopnost stát ve vzpřímené poloze až k postupnému horšení stavu do imobility s upoutáním na lůžko. Časté je startovací zamrznutí. Tato porucha je pozorována nejdříve, považuje se za hlavní klinický příznak NPH. Pro objektivizaci poruchy chůze lze použít například tzv. step test (chůze na úseku 10 metrů), kdy se za normu považuje ujít požadovanou vzdálenost v čase menším než 9 sekund a je potřeba maximálně 18 kroků.
2) Porucha kognice připomínající subkortikální demenci – zpočátku se objevuje ztráta zájmů o denní aktivity, zanedbávání péče o sebe sama, apatie, deprese, výrazná emoční labilita, snížená koncentrace, výrazná porucha exekutivních funkcí, bradypsychismus, poruchy paměti a celkové psychomotorické zpomalení. Paměť je postižená postupně, a to zejména novopamět. V terminálních fázích se objevuje pseudobulbární syndrom doprovázený rizikem aspirace.
3) Porucha sfinkterových funkcí – začíná jako intermitentní urgentní mikce, která pokračuje až do úplné inkontinence, vzácněji se vyskytují poruchy defekace až inkontinence stolice (většinou v pozdním stadiu). Vzhledem k častým urologickým potížím ve vyšším věku je vhodné u všech pacientů s podezřením na NPH doplnit urologické vyšetření a u žen gynekologické vyšetření k vyloučení organické příčiny potíží v urogenitálním traktu.
Prvky trias mohou být různě silně vyjádřeny. Nejčastěji se jako první objevuje porucha chůze, která předchází jak kognitivní poruchu, tak poruchu kontinence.V některých případech může být trias inkompletní (obr. 1). Další symptomy jako cefalea, tinnitus, psychoafektivní poruchy nejsou typické, ale bývají vyjádřeny poměrně často.
Klinické projevy NPH mohou být svým plíživým vznikem mylně přisuzovány stárnutí, proto bývá diagnostika i terapie zahájena příliš pozdě, což zásadně ovlivňuje reverzibilitu klinických příznaků a tím i prognózu pacienta.
Vyšetřovací metody
CT mozku. Při klinickém podezření na NPH v praxi většinou doplňujeme CT mozku jako první vyšetření, které prokáže rozšíření komorového systému. Zároveň vyloučí jiné patologické nálezy vedoucí k hydrocefalu, jako jsou nádory, vrozené vývojové vady nebo cévní malformace a možný hydrocefalus ex vacuo, kde rozšíření komorového systému vzniká na podkladě atrofie mozku a klinický projev může být obdobný (obr. 2).
Obr. 2. CT snímek hydrocefalu 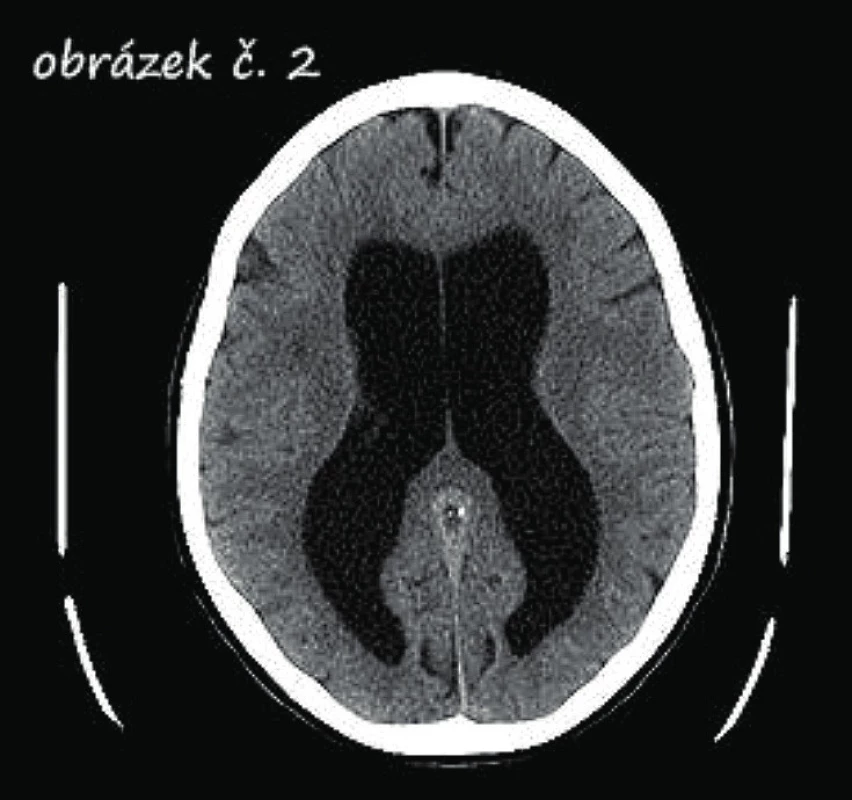
Zdroj: WikiSkripta, projekt sítě lékařských fakult MEFANET, Lucien Monfils, 22. 7. 2008 Magnetická rezonance se považuje za základní zobrazovací metodu při diagnostice NPH, zobrazí přesněji přítomné strukturální změny v CNS.
Neurologické vyšetření zaměřené na klinické posouzení a diferenciální diagnózu, zejména odlišení jiných typů demencí a poruch chůze jako jsou degenerativní onemocnění CNS, intoxikace nebo infekční a metabolická onemocnění.
Lumbální punkce je test diagnostický i terapeutický, při němž je zavedena lumbální jehla do páteřního kanálu v bederní oblasti a touto cestou změřen nitrolební tlak a následně odebráno 30–50 ml likvoru. Pokud je přítomen NPH, musí u pacienta dojít ke zlepšení v testu chůze. Senzitivita testu se pohybuje v rozmezí 50–60 %.
LIT test (lumbální infuzní test). Po zavedení lumbální jehly je měřen při kontinuální aplikaci fyziologického roztoku vzestup nitrolebního tlaku. U NPH dochází k vyššímu vzestupu ve srovnání se zdravou populací. Senzitivita LIT testu je kolem 70 %.
Lumbální drenáž. Při negativních výše uvedených testech, avšak při vysokém klinickém podezření, je možno doplnit zavedení lumbální drenáže se senzitivitou až 90 %. Kontinuální odvod likvoru 10 ml/hod v průběhu 3 dnů v podstatě simuluje zavedení VP shuntu a vede ke klinickému zlepšení, které lze objektivizovat testem chůze.
Stanovení diagnózy NPH
Pro diagnózu NPH musí být korelace mezi klinickým vyšetřením a nálezem na zobrazovacích metodách. U klinických příznaků navíc musí být pátráno po tom, zda nemají původ v komorbiditách. V případě, že klinické potíže nejsou doprovázeny rozšířením komorového systému nebo je přítomna ventrikulomegalie bez odpovídajících klinických příznaků, je diagnóza NPH velmi málo pravděpodobná(2).
Léčba NPH
Základní léčebnou metodou je neurochirurgický zkratový výkon. Nejčastěji je zaveden ventrikuloperitoneální shunt. Tento výkon představuje kanylaci postranní mozkové komory, která je napojena přes programovatelný ventil na hadičku. Tato je vedena podkožím do břišní dutiny (obr. 4). K dispozici jsou alternativy – ventrikuloatriální shunt (zkrat je veden nikoliv do břišní dutiny, ale cestou v. facialis nad pravou srdeční síň), lumboperitoneální shunt (není kanylována postranní komora, ale likvor je drénován přes lumbální katétr). V posledních letech se provádí i ventrikulostomie, při níž je endoskopicky fenestrována spodina III. komory(2).
Obr. 3. VP a VA shunt 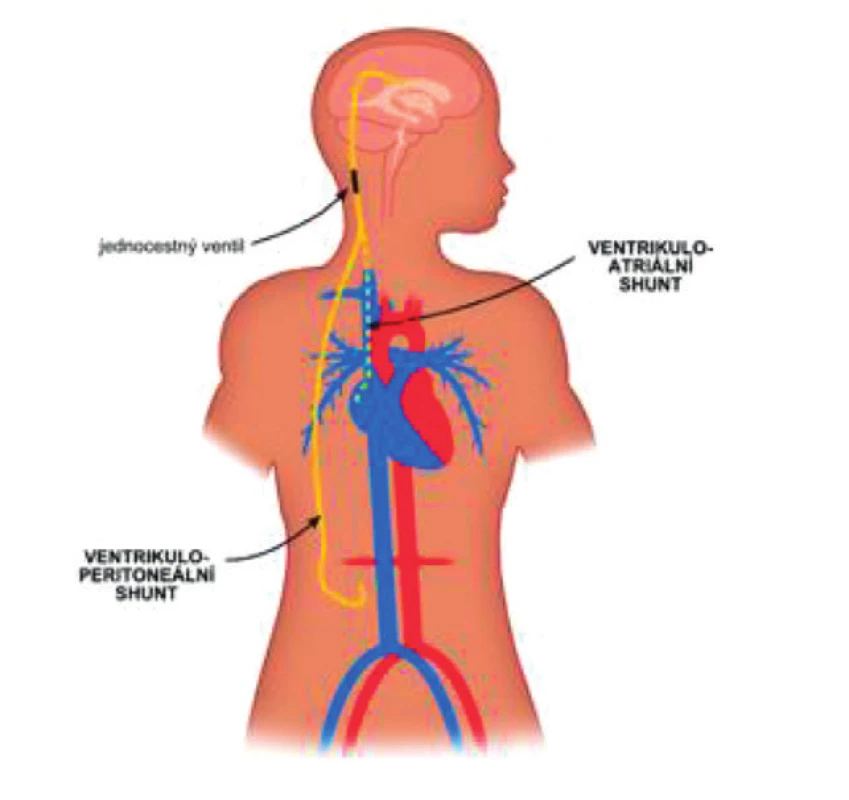
Zdroj: WikiSkripta, Icewalker 2012-04-01 Po výkonu je pacient časně vertikalizován a testován efekt shuntu. Kontrolní CT mozku se provádí 2.–3. pooperační den k vyloučení možné časné komplikace, jakou je například krvácení, malpozice shuntu nebo subdurální kolekce.
Jako pozdní komplikace se může objevit infekce, která nezřídka vede k uzávěru shuntu a jeho malfunkci s nutností výměny a přeléčení antibiotiky. Pro snížení výskytu infekčních komplikací se v současnosti používají antibiotiky impregnovaných shuntů. Riziko infekce během prvního roku po výkonu je do 5 %(1).
Efekt léčby
Při správné indikaci dochází po zavedení VP shuntu k poměrně rychlému a výraznému zlepšení poruchy chůze. Zlepšení poruchy kontinence je pozvolnější a nejméně příznivě reagují pacienti s výrazně vyjádřenou poruchou kognice, a to zejména ti pacienti, kteří trpěli již před vznikem NPH některým jiným typem demence.
Doba deteriorace chůze před operací je též velmi podstatná a pacienti, u nichž je porucha chůze (i když těžká) méně než 1 rok, mají ze zavedení VP shuntu největší profit.
Pozitivní efekt zkratového výkonu se dostavuje přibližně u 70–80 % pacientů.
Po zkratové operaci je nezbytné pravidelné klinické sledování a kontrolní CT mozku jednou ročně. V průběhu několika let dochází ke snížení účinku shuntu a je často nutné pravidelné snižování přepouštěcího tlaku.
Pacient se shuntem se musí vyvarovat úrazu (obvykle přímý úder do hlavy), který by vedl k porušení shuntu či ventilku.
NPH je jednou z mála příčin poruch kognice a chůze, která je chirurgicky léčitelná. Praktický lékař, který sleduje pacienta a pozoruje u něj pozvolné zhoršování chůze, obvykle doprovázené různě vyjádřenou poruchou kognice a kontinence, by měl na diagnózu normotenzního hydrocefalu pomýšlet(3)
Kazuistika
Pacientka nar. 1943
Anamnéza: běžné dětské choroby, hypertenze na terapii několik let, ICHS chronická, st. p. IM v r. 2010 s následnou těžkou dysfunkcí LK (EFLK 30 %), st. p. implantaci ICD v r. 2011, DM2 na dietě od r. 2012, CHOPN řadu let – dispenzarizována na spádové pneumologii, dyslipidemie, osteoporóza, st. p. TIA v r. 2014, následně rozvoj kognitivního deficitu, sledována v kognitivní poradně s dg. demence Alzheimerova typu.
Abúzus: do 60 let cca 10 cigaret denně, nyní nekuřačka, alkohol příležitostně
AA: negativní
SA: starobní důchodkyně, dříve úřednice (absolovovala obchodní akademii s maturitou), vdova, 3 synové
FA: Furon 40 mg ½-0-0 tbl., KCl 500 mg 0-1-0 tbl., Piramil 2,5 mg 1-0-0 tbl., Exelon 1,5 mg 1-0-1 tbl., Tiapridal 100 mg 0-0-1 tbl., Novalgin 1-0-1 tbl.
NO: V roce 2014 (léto) po návratu z nemocnice, kde byla hospitalizována pro dg. TIA, se začaly objevovat poruchy epizodické paměti, chování a orientace. Postupně se zhoršovaly aktivity denního života, byla narušená schopnost řešit problémy, začaly se objevovat stavy zmatenosti a spánkové inverze.
V září 2014 byla na popud syna vyšetřena v kognitivní poradně na neurologii v místě bydliště, provedeno ambulantně CT mozku, kde prokázána difuzní atrofie mozku a atrofie hippocampů bilaterálně, více vpravo. Dále proveden MMSE s výsledkem 23/30 bodů. Podrobněji vyšetřena nebyla, nálezy vyhodnoceny jako I. stadium Alzheimerovy nemoci, pacientce nasazena medikace rivastigminem.
Od listopadu 2014 umístěna do Domova Alzheimer, kde došlo k další progresi kognitivního deficitu, na doporučení neurologa převedena na kombinaci donepezil + memantin. V březnu 2015 provedeno kontrolní MMSE , kde výrazné zhoršení – 13/30 bodů. Pacientka však byla i přes progresi kognitivní poruchy chodící, příjem potravy byl bez poruch. Od prosince 2015 byla pacientka v domácí péči v rodině nejmladšího syna. Dle sdělení syna byl stav stabilizovaný, k prudkému zhoršení došlo u pacientky 1. 1. 2016, kdy přestala chodit a přijímat potravu, byla výrazně zmatená a neklidná. Pečovatelé si nebyli vědomi žádného úrazu, infektu apod., které by vedly k náhlému zhoršení stavu pacientky.
Dne 3. 1. 2016 ošetřena na OUPD FNM, uzavřeno jako celkové zhoršení stavu u pacientky s demencí Alzheimerova typu při dehydrataci a malnutrici. Po podání rehydratačních infuzí odeslána na žádost rodiny do domácího ošetřování. V dalších 2 dnech opět zhoršení stavu, syn zařídil přijetí pacientky na interní oddělení spádové nemocnice. Pro přetrvávající poruchu příjmu potravy s nutností parenterálního podávání výživy a tekutin byla pacientka dne 10. 1. 2016 přeložena na Interní kliniku FN Motol k zavedení PEG. V době přijetí pacientka dle dokumentace ležící, somnolentní, nekomunikující, nespolupracující. Po zavedení PEG, které proběhlo bez komplikací, byla pacientka přeložena do Centra následné péče FNM k paliativní a ošetřovatelské péči, jako terminální fáze m. Alzheimer. Při přijetí na lůžko CNP stav nemocné beze změn – zcela nesoběstačná, ležící, inkontinentní s těžkou kognitivní poruchou, živena plně via PEG, MMSE 0/30 bodů.
Průběh hospitalizace v CNP. Po přijetí nemocné na naše oddělení doplňovány anamnestické údaje ve spolupráci se synem pacientky, který byl v posledních letech hlavním pečovatelem. Zaujalo nás zejména rychlé zhoršení hybnosti, příjmu potravy a kognitivních funkcí, stejně jako fakt, že při žádné z hospitalizací (kromě r. 2014) nebylo provedeno CT mozku k vyloučení centrální etiologie zhoršení stavu.
Na provedeném CT mozku dne 3. 2. 2016 byl zjištěn čtyřkomorový hydrocefalus, drobné intraventrikulární krvácení v zadním rohu pravé postranní komory a ložisko v pravé polovině tectu mesencefala odpovídající varikóznímu rozšíření venózní malformace.
Na základě CT nálezu domluven překlad pacientky k dovyšetření na neurologickou kliniku FNM, kde provedena lumbální punkce s likvorovým nálezem hemosiderofágů, svědčícím pro starší krvácení, dále EEG, kde nález difuzní abnormity frontotemporálně a okcipitálně vlevo. Doplněna také radionuklidová cisternografie, která potvrdila diagnózu obstrukčního hydrocefalu v. s. při tlaku výše uvedené venózní malformace na mokovod.
Pacientka indikována k zavedení VP shuntu , výkon proveden dne 9. 2. 2016 na Neurochirurgické klinice FNM. Pooperační průběh byl bez komplikací, 17. 2. pacientka přeložena zpět do Centra následné péče.
Stav pacientky již od přijetí výrazně zlepšení, pacientka v kontaktu, snažící se komunikovat, i nadále s patrným výrazným kognitivním deficitem. Zahájena rehabilitace a nácvik příjmu potravy – dle logopedického vyšetření schopna perorálního příjmu potravy a zahuštěných tekutin pod dozorem. Postupně došlo ke zlepšení hybnosti, schopna stabilního sedu na lůžku, vertikalizována za pomoci nízkého chodítka s doprovodem.
V průběhu dalších 4 týdnů i nadále zlepšování stavu, mobilní v nízkém chodítku, na kratší vzdálenosti (např. pokoj a WC) i bez doprovodu. Výrazně zlepšen příjem per os, postupně schopna sníst ¾ porce – zpočátku krmena, postupně jí sama, tekutiny přijímá hůře – cca do 500 ml/24 hodin, zbytek hrazen cestou PEG. Enterální výživa do PEG zcela vysazena, pacientka přibrala na váze 1 300 g. Významně zlepšena v ADL – z 10 na 40 bodů. I nadále trvá demence těžkého stupně – MMSE před propuštěním 9/30 bodů (původně 0).
Na kontrolním CT mozku 22. 3. 2016 patrna regrese komorového systému, nález příznivý.
Dne 16. 4. 2016 pacientka propuštěna do domácí péče (syn a jeho rodina). Zůstává v péči kognitivní poradny FN Motol, kde doporučeny kontroly á 3 měsíce. PEG ponechána k aplikaci tekutin, rodina byla edukována v obsluze. Kontrolní CT mozku naplánováno na květen 2016.
Medikace při propuštění. Kognezil 10 mg 1-0-0 tbl., Piramil 2,5 mg 1-0-0 tbl., Furon 40 mg ½-0-0 tbl., Kalium chloratum 500 mg 0-1-0 tbl., Helicid 20 mg 0-0-1 cps, Tiapridal 100 mg 1 tbl. na noc.
Diskuse
Z uvedené kazuistiky vyplývá především fakt, jak málo se myslí na diagnózu NPH jako na příčinu zhoršení kognitivních funkcí a hybnosti u geriatrických pacientů, zvláště pak pacientů, kteří již mají diagnostikovaný některý typ demence.
Naše pacientka s původní diagnózou m. Alzheimer prošla několika hospitalizacemi a vyšetřeními v ambulantních složkách různých pracovišť, přičemž zhoršení jejího stavu bylo vždy přičteno progresi základního onemocnění, případně dehydrataci a malnutrici – tedy byla opakovaně zaměněna příčina a důsledek.
Významně byla podceněna anamnestická data, jelikož anamnéza byla vždy čerpána především z dostupné dokumentace, nikoliv od pečovatele, který přinesl zásadní informace týkající se zejména dynamiky zhoršování stavu.
Vzhledem k tomu, že anamnestická data byla nejasná a pacientka měla diagnózu m. Alzheimer – sáhlo se po nejsnadnějším vysvětlení, a to tzv. „zhoršení stavu při základní diagnóze“, čímž další podrobnější vyšetření (zejména CT mozku) nebylo provedeno. Jakožto pacientovi s těžkou poruchou příjmu potravy v rámci „terminální“ fáze m. Azheimer byla pacientce zavedena PEG a byla odeslána k paliativní ošetřovatelské péči.
Hlavním důvodem naší úspěšné diagnostiky bylo právě podrobné přezkoumání s doplněním anamnestických údajů, které nás vedlo k indikaci CT vyšetření mozku.
I přes úspěšné odstranění příčiny (NPH) zavedením VP shuntu nedošlo k výraznému zlepšení kognice pacientky, u které i nadále přetrvává těžká demence, ale došlo k významnému zlepšení hybnosti a příjmu potravy, takže PEG v době propuštění již fungoval v podstatě jako „záložní cesta“ pro případ opětovného zhoršení, což lze při diagnóze m. Alzheimer v budoucnu očekávat. Nepochybně však došlo k významnému zlepšení kvality života pacientky – může perorálně přijímat, pohybovat se za pomoci chodítka a vrátit se do domácího prostředí.
Závěr
Normotenzní hydrocefalus může být jednou z příčin nově vzniklé či progredující poruchy kognitivních funkcí, hybnosti a kontinence. Jde o jednu z mála odstranitelných příčin těchto geriatrických symptomů, z jejíhož vyřešení pacienti významně profitují. Proto bychom měli na tuto diagnózu vždy myslet a včas indikovat cílená vyšetření, především CT mozku. Klíčový význam při diagnostice má i pečlivě odebraná anamnéza od pečovatele či z okolí pacienta.
Autoři prohlašují, že v souvislosti s publikací článku nejsou ve střetu zájmů a vznik ani publikace článku nebyly podpořeny farmaceutickou firmou.
MUDr. Boyko Kamburov,
MUDr. Martina Nováková
Centrum následné péče 2. LF UK a FN Motol, Praha
MUDr. Martina Nováková
e-mail: Martina.Novakova@fnmotol.cz
Zdroje
1. Šroubek J. Normotenzní hydrocefalus. Practicus 7/2013; 7–10.
2. Vybíhal V. Normotenzní hydrocefalu. Neurologie pro praxi 2011; 12(6): 411–417.
3. Baštecký J. Gerontopsychiatrie. Grada-Avicenum 1994; 55, 254, 255.
Štítky
Geriatrie a gerontologie Praktické lékařství pro dospělé Protetika
Článek vyšel v časopiseGeriatrie a Gerontologie
Nejčtenější tento týden
2016 Číslo 2- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Trazodon pohledem praktického lékaře
-
Všechny články tohoto čísla
- Brněnský geriatrický den na prahu dospělosti – osmnácté narozeniny
- Zlepšit péči o nemocné s demencí
- Otevřený dopis mladých geriatrů k novele specializačního vzdělávání
- Stanovisko spolku Mladí lékaři® k návrhu zákona č. 95/2004 Sb. o vzdělávání lékařů
- Editorial
- Pohled klinického onkologa na pacienta s nádorem tlustého střeva ve vyšším věku
- Normotenzní hydrocefalus jako příčina zhoršení demence u geriatrické pacientky
- Soběstačnost a její posuzování v kontextu naší legislativy a praxe – s ohledem na příspěvek na péči
- Geriatrický pacient na oddělení urgentního příjmu
- Lze v České republice poskytovat integrovanou péči? Poznatky z dlouhodobého akčního výzkumu.
- Aqua-aerobik v prevenci funkční deteriorace pohybového systému seniorek
- Sledovanie vplyvu počítačového kognitívneho tréningu na úroveň niektorých mentálnych procesov u seniorov
- Geriatrie a Gerontologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Normotenzní hydrocefalus jako příčina zhoršení demence u geriatrické pacientky
- Soběstačnost a její posuzování v kontextu naší legislativy a praxe – s ohledem na příspěvek na péči
- Geriatrický pacient na oddělení urgentního příjmu
- Pohled klinického onkologa na pacienta s nádorem tlustého střeva ve vyšším věku
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



