-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Specializace v geriatrii a kompetence geriatra
Specializace v geriatrii a kompetence geriatra
The article focuses on the current system of postgraduate training and the length of the training program in geriatric medicine in individual countries of the European Union. Further, it summarizes competences of the geriatrician and the general internal medicine specialist in the care for older, polymorbid and frail patients and suggests new roles for specialists in geriatric medicine in European health care systems.
KEYWORDS:
geriatric medicine – postgraduate training – physician´s competence
Autoři: E. Topinková
Působiště autorů: za výbor ČGGS
Vyšlo v časopise: Geriatrie a Gerontologie 2016, 5, č. 1: 5-10
Kategorie: Komentář
Souhrn
Článek se zaměřuje na současný systém postgraduálního vzdělávání a délku vzdělávacího programu pro obor geriatrie v jednotlivých zemích Evropské unie. Dále shrnuje kompetence geriatra a všeobecného internisty v péči o staré, polymorbidní a křehké geriatrické pacienty a zaměřuje se na možné uplatnění specialistů v geriatrii ve zdravotnických systémech v Evropských zemích.
KLÍČOVÁ SLOVA:
geriatrie – postgraduální vdělávání – kompetence lékařeÚvod
UEMS (European Union of Medical Specialists) je evropskou nonprofitní organizací zabývající se především harmonizací postgraduálního vzdělávání v jednotlivých lékařských oborech v zemích Evropské unie. Pro obor geriatrie tuto funkci na evropské úrovni garantuje Sekce geriatrické medicíny UEMS (Geriatric Medicine Section-UEMS, GMS-UEMS), která je složena ze zástupců odborných geriatrických společností ze všech zemí Evropské unie. Důležitým dokumentem GMS-UEMS z posledních let je například návrh minimálních požadavků pro pregraduální výuku geriatrie ve studijních programech všeobecné lékařství, který by měl být minimálním standardem definujícím znalosti a dovednosti absolventů lékařských fakult v EU(1). Doporučený obsah výuky byl publikován a komentován v našem časopise v roce 2014(2). Další informace týkající se délky specializačního vzdělávání v oboru geriatrie v jednotlivých evropských zemích zveřejnila GMS-UEMS v letošním roce (tab. 1)(3). Je patrné, že přes snahu o harmonizaci vzdělávání se délka přípravy specialistů v geriatrii v různých zemích značně liší s rozptylem od 4 do 9 let. ČR se čtyřletým vzdělávacím programem patří mezi země s nejkratší délkou specializační přípravy. Informace o délce a náplni specializační přípravy je pro nás důležitá i v souvislosti s očekávanou změnou specializačního vzdělávání ČR, v níž MZ ČR navrhuje redukci počtu základních oborů. I přes nesouhlas a intervence výboru ČGGS je navrženo vyřazení geriatrie ze základních lékařských oborů a její přesun mezi obory nástavbové (tab. 1).
Tab. 1. Délka specializačního vzdělávání v geriatrii a název specializace v jednotlivých evropských zemích, kde je geriatrie samostatnou specializací. Podle Stuck et al.(3) 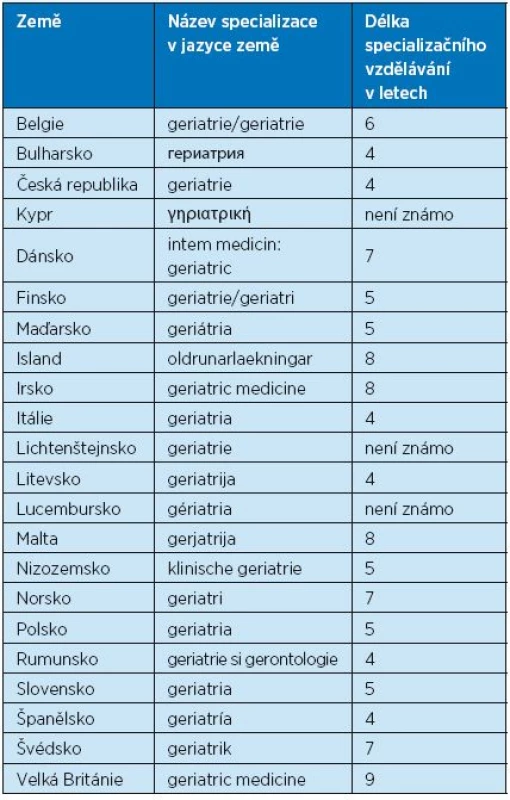
Hlavním úkolem GMS-UEMS však je navrhovat evropský standard vzdělávacího programu v oboru geriatrie a definovat kompetence specialisty. V některých oborech oborové sekce UEMS organizují i „evropské atestace“ a navrhují rozsah/obsah kontinuálního vzdělávání ve svém oboru. V současnosti podobně harmonizuje specializační vzdělávání i Sekce interní medicíny UEMS, respektive její exekutivní orgán European Board of Internal Medicine (EBIM), která zveřejnila i návrh požadavků na vzdělávání budoucího internisty Training Requirements for the Specialty of Internal Medicine, European Standards of Postgraduate Medical Specialist Training. V tomto programu zdůrazňuje specifické oblasti odborné expertizy, v nichž by všeobecní internisté měli převzít vedoucí roli tak, aby reagovali na současné výzvy i na budoucí potřeby zdravotní péče (bod 1.3). Na prvním místě je v dokumentu v bodě 1.3 zmíněna oblast multimorbidity a stárnutí, kdy v péči o chronicky nemocné seniory s komplexními zdravotními problémy a polyfarmakoterapií má internista převzít prominentní a klíčovou roli v péči o tyto nemocné jako všeobecně vzdělaný generalista spíše než lékař „specialista“. (Poznámka autora: rozuměj orgánový specialista, ale i specialista geriatr). Také v další oblasti týkající se týmové spolupráce (collaborative care) uvádí dokument, že (cituji) „internisté jsou nejlépe připraveni koordinovat péči o pacienty s mnohočetnými chorobami“. V další oblasti expertizy (transition care) se zdůrazňuje odpovědnost internisty za bezpečné propuštění z nemocnice do vhodného prostředí/péče. Zvláště jsou zmínění klinicky komplexní a křehcí geriatričtí pacienti. Další oblast se zaměřuje na „vulnerabilní dospělé“ s příkladem seniorů s demencí, psychiatrickou komorbiditou a fyzickou disabilitou.
Na výše zmíněný návrh Evropského vzdělávacího programu reagovala Sekce geriatrické medicíny UEMS dopisem adresovaným prezidentovi UEMS – Sekce interní medicíny.
Obsah dopisu podpořily i další evropské geriatrické společnosti (EUGMS, IAGG a EAMA). Výbor ČGGS považuje za vhodné zveřejnit obsah dopisu i v našem odborném časopise, neboť kromě jednoznačné kritiky některých formulací navrhovaného vzdělávacího programu pro interní medicínu obsahuje i možné nové kompetence a funkce pro specialistu v geriatrii. Mohl by být i dobrou inspirací pro budoucí vzdělávací program v geriatrii také pro nové oblasti, v nichž by budoucí geriatři mohli najít uplatnění i v českém systému zdravotnictví.
Obsah dopisu GMS-UEMS
Sekce geriatrické medicíny UEMS a European Union Geriatric Medicine Society (EUGMS) diskutovaly podrobně dokument Požadavky na vzdělávání pro specializaci vnitřní lékařství (Training requirements for the specialty of internal medicine) navrhovaný Sekcí interní medicíny UEMS, Evropskou radou interní medicíny (European Board of Internal Medicine). K dokumentu máme důležité připomínky týkající se starších pacientů.
Za prvé velmi vítáme návrh, aby lékaři specializovaní ve vnitřním lékařství získali základní znalosti a dovednosti z oblasti geriatrie a křehkosti. To je oblast vzdělávání, na kterou se zaměřuje i Sekce geriatrické medicíny UEMS s cílem pomoci lékařům všech specializací, včetně internistů, rozvíjet kompetence potřebné pro léčbu komplexně nemocných starších pacientů. Sekce geriatrické medicíny UEMS a EUGMS společně připravují materiál a curriculum pro tyto účely. Bohužel jsme velmi zklamáni tím, že v Požadavcích na vzdělání pro specializaci vnitřní lékařství zcela chybí zmínka o specializaci geriatrie, což ignoruje skutečnost, že v mnoha evropských a mimoevropských zemích došlo k významnému pokroku v léčbě starších pacientů. Právě geriatrická odbornost byla vedoucí silou, která se zasloužila o zlepšení péče o starší občany, a dokument předkládaný vaší sekcí zcela ignoruje vědecké důkazy publikované v odborné geriatrické literatuře, které tuto skutečnost dokumentují.
Jsme zvláště znepokojeni větou na straně 11–1.3a:
„To (péče o komplexní starší nemocné, pozn. autora) vyžaduje přístup generalisty spíše než specialisty, což řadí všeobecného internistu do prominentní a klíčové koordinující role.“ Znepokojeni se cítíme proto, že tato věta by mohla být nesprávně interpretována a použita v lokálních podmínkách jako argument, že geriatrie jako samostatná specializace nebo nástavbová specializace není potřeba. Domníváme se, že termín „specialista“ používá Interní sekce UEMS ve smyslu „orgánový specialista“ (se zaměřením na orgánové/systémové onemocnění). Geriatrická medicína/geriatrie je však samozřejmě také obecná „orgánově nespecifická“ všeobecná odbornost (tedy „generalista“), která se zaměřuje na křehkost a komplexní nemocnost starších pacientů s významným podílem komorbidit, s poklesem tělesné zdatnosti a funkčních schopností. Abychom se vyhnuli nesprávné interpretaci v tomto bodě, navrhuje Sekce geriatrické medicíny UEMS následující změnu v uvedeném textu:
„To (péče o komplexní starší nemocné, pozn. autora) vyžaduje přístup generalisty spíše než specialisty, což řadí všeobecného internistu do prominentní a klíčové koordinující role. Starší křehcí pacienti s významnými komorbiditami budou profitovat z úzké spolupráce s geriatrickými službami a z konzultace specialisty v oboru geriatrie.“
Pokud bude tato změna textu vyjasněna a zapracována, bude moci Sekce geriatrické medicíny UEMS váš dokument podpořit a spolupracovat s vaší sekcí na dalším zlepšování péče o starší nemocné. Podobně jsme například v nedávné době podpořili podobný dokument navrhovaný společně Evropskou společností urgentní medicíny a specializací geriatrické medicíny.
Náš cíl – zlepšení péče o staré pacienty – musí vycházet z vědeckých důkazů a zkušeností z těch zemí a regionů, ve kterých došlo k významnému zlepšení péče o tyto nemocné v posledních letech pod vedením geriatrických zdravotních služeb. Věříme, že je prostor jak pro zlepšování znalostí a klinických dovedností internistů, tak pro specialisty a zdravotnické služby oboru geriatrie. Tento postoj je konzistentní s recentně publikovanou zprávou WHO, která zdůrazňuje, že všichni zdravotničtí profesionálové by měli projít školením v základech geriatrie a gerontologie(4, 5). Ideální modely pro léčbu starších pacientů ve 21. století by měly být založeny na úzké spolupráci internistů, geriatrů, všeobecných praktických lékařů a orgánových specialistů. Konkrétní detaily zdravotnických služeb se mohou lišit v jednotlivých zemích s ohledem na historický vývoj, pracovní podmínky, modely financování zdravotní péče a převažující postoje lékařů, ale výše uvedené principy by měly být dodrženy a podporovány.
Skutečnost rychlého stárnutí populace v globálním měřítku je známa. Dobře popsány jsou i dopady populačních změn na zdravotní a sociální služby v souvislosti s rostoucí multimorbiditou, polyfarmakoterapií, závislostí na pomoci druhé osoby a seniorskou křehkostí. Nejefektivnější modely zdravotnických služeb zaměřených na seniorskou křehkost vycházejí z komplexního geriatrického hodnocení (Comprehensive Geriatric Assessment – CGA) a vyžadují šíři i hloubku znalostí geriatrické odbornosti. Tato skutečnost je známa a podpořena odbornými vědeckými důkazy a velkými systematickými přehledy o efektivitě CGA(6–9). Dostupnost specialistů v oboru geriatrie se liší v jednotlivých evropských zemích(10) a v několika zemích tito specialisté zcela chybějí(11, 12). Nejhorším možným scénářem pro staré pacienty však je, pokud je zdravotní péče o křehké seniory poskytovaná lékařskými týmy, které si neuvědomují a neznají význam komplexního posouzení starého pacienta (CGA), nejsou obeznámeny s důkazy o jeho efektivitě a nedisponují dovednostmi a know-how k jeho účelnému provádění.
Argumentujeme, že specialisté geriatři mají významnou roli v systému zdravotní péče, která je komplementární k roli specialistů ve všeobecné (interní) medicíně (general internal medicine)(13,14). Geriatrická medicína a všeobecná (interní) medicína se částečně překrývají, ale jsou odlišnými specializacemi. Obě specializace však mají důležitou roli při budování zdravotních služeb pro 21. století (obr. 1).
Obr. 1. Pyramida kompetencí péče o geriatrické pacienty 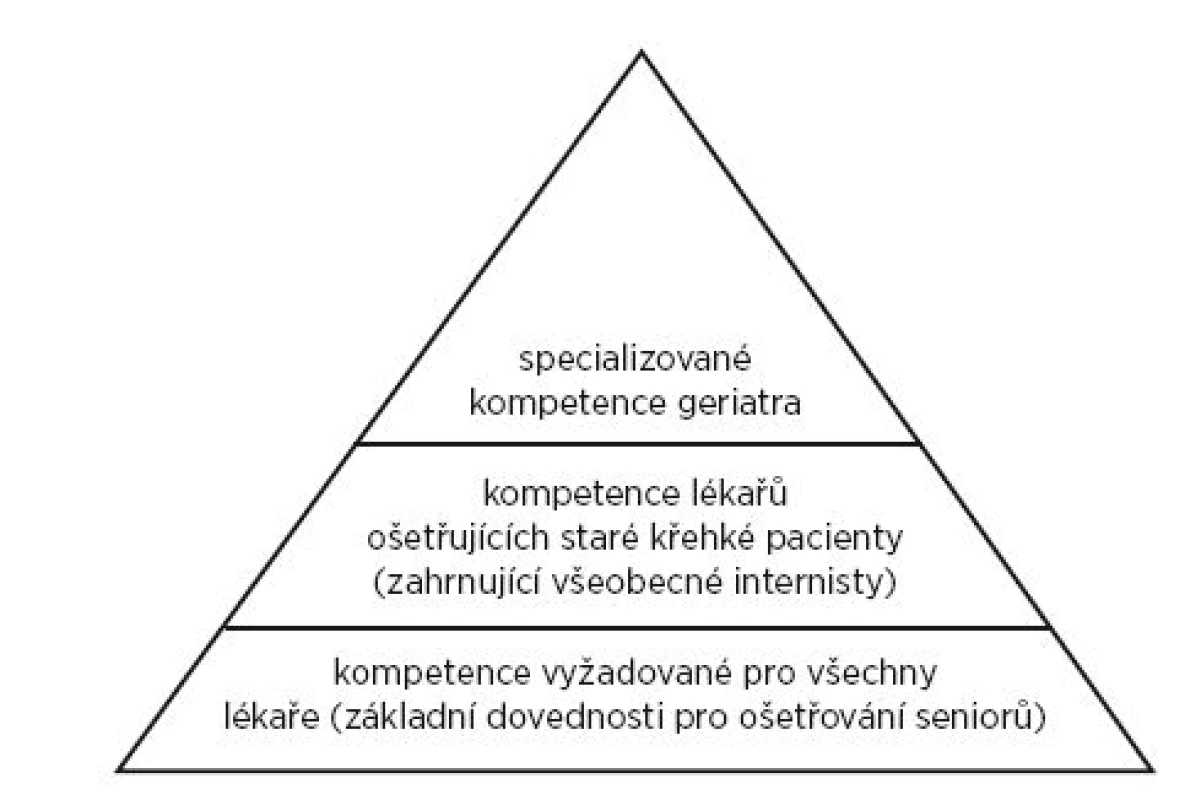
Je tedy zřejmé, že potřebnost vzdělaného internisty s kompetencemi v péči o staré interně nemocné seniory i potřebnost specialisty v oboru geriatrie se vzájemně nevylučují, ale doplňují. Specializovaná péče na akutním geriatrickém oddělení nemocnice má kratší délku pobytu a nižší náklady (oproti standardnímu internímu oddělení, pozn. autora)(15).
Zkušenosti ze zemí, kde je geriatrie dobře zavedenou specializací, ukazují, že geriatři mohou ve zdravotnickém systému zastávat řadu významných rolí(16):
1. Duální specializace
V zemích s větším počtem geriatrů může být výhodou možnost získat duální specializaci, tj. současně specializaci ve všeobecné interně a geriatrii. Tito „duální specialisté“ tak mohou hrát významnou roli v nemocničním systému péče jako nemocniční lékaři (hospitalisté, hospitalists) a přispívat ke zlepšení péče o starší pacienty na příjmových odděleních nemocnic i u akutně hospitalizovaných seniorů, ať již formou geriatricky orientované/ poučené péče, nebo při vypracování pracovních postupů pro pacienty vyššího věku na akutních odděleních nemocnic.
2. Akutní geriatrická lůžka (Acute Care for Elders) a akutní jednotky pro křehké seniory (Acute Frailty Medicine)
Geriatři mohou pracovat na oddělení urgentního příjmu(17), akutním geriatrickém oddělení(16) nebo na akutním oddělení/jednotce pro křehké seniory (Acute Frailty Unit)(18,19), kde mohou diagnostikovat seniory se syndromem geriatrické křehkosti a iniciovat včasně komplexní geriatrické hodnocení a intervenční postupy. Jsou také vyškoleni k práci a vedení multidisciplinárních týmů zahrnujících zdravotní sestry, terapeuty, sociální pracovníky, koordinátory propuštění a dobrovolníky. Týmová práce facilituje včasné propuštění pacientů a návaznost komunitních služeb (kontinuitu péče, pozn. autora). Multidisciplinární týmy v některých zemích zahrnují i činnosti spojené s vlastním propuštěním, zhodnocení potřeb před propuštěním a po propuštění, popřípadě i přesah mobilních služeb nemocničního geriatrického týmu do komunity (community outreach, interface geriatrics), pokud je pacient po zdravotní stránce schopen propuštění(20, 21).
3. Akutně dostupné ambulantní geriatrické služby
Tyto nové formy akutně dostupné geriatrické ambulance jsou ekvivalentem ambulancí akutní medicíny (s nimiž se mohou částečně překrývat) a poskytují akutní specializovanou péči geriatra ještě týž nebo následující den od doporučení k vyšetření na geriatrii. Tato strategie se osvědčila jako „uživatelsky přátelská“ alternativa pro seniory místo dlouhého čekání na ošetření na přeplněných a stresujících urgentních odděleních nemocnic (Emergency Departments)(22). Pozn. autora: Tento typ zdravotní služby je vhodný zejména pro země, kde je čekací doba na vyšetření specialistou (např. geriatrem) neúměrně dlouhá, tj. týdny až měsíce (např. Národní zdravotní službu ve Velkou Británii) nebo ve velkých nemocnicích, kde pacient vyšetřený na urgentním příjmu nevyžadující hospitalizaci bude profitovat z rychlého řešení např. geriatrických syndromů a návazných komunitních služeb.
4. Konziliární služby geriatra u akutně hospitalizovaných seniorů
Nejsilnější vědecké důkazy pro efektivitu konziliární služby jsou pro komplexní geriatrické hodnocení (CGA) na akutních odděleních nemocnic(7–9). Téměř všechny publikované studie sledující efektivitu konziliárního geriatrického vyšetření zahrnují odborné geriatrické konzilium provedené na vyžádání během hospitalizace pacienta. Orientace na plánování propuštění, optimalizace a časová návaznost vyšetření a péče omezující časové prodlevy vedly ke zkrácení nemocničního pobytu a zlepšení dalších zdravotních výstupů(23, 24).
5. Ambulantní geriatrické služby a specializované geriatrické ambulance
Obor geriatrie se podílel na vývoji řady modelů pro specializované geriatrické ambulance, například ambulance specializované na problematiku pádů a získání důkazů pro jejich efektivitu. Tyto tzv. falls clinic provádějí zhodnocení nemocných s opakovanými pády a odesílají je k další intervenci(25, 26). V některých zemích vznikly i ambulance specializující se na starší nemocné se synkopou „syncope clinics“(27) nebo na pacienty po proběhlé fraktuře a na koordinaci návazných zdravotních služeb(28). Mnozí geriatři ve Velké Británii poskytují služby specializovaných poraden, např. pro pacienty s poruchou pohybu a Parkinsonovou nemocí, především pacienty se současnou křehkostí a velmi vysokého věku(29).
6. Specializované služby pro starší nemocné s demencí, deliriem a psychiatrickou poruchou
Významné procento hospitalizovaných i ambulantních seniorů trpí demencí, deliriem, depresí nebo dalšími psychiatrickými poruchami(30). Iniciativy geriatrické odbornosti prokazatelně zlepšily výsledky péče o tyto nemocné například v oblasti zaměřené na léčbu a prevenci deliria(31). Úspěšné jsou i modelové specializované jednotky pro somaticky nemocné pacienty s duševní poruchou (Medical and Mental Health Units)(30) a přesahem nemocničních geriatrických/gerontopsychiatrických služeb formou návazné péče v komunitě poskytované multidisciplinárním týmem(32). V mnoha zemích také specialisté geriatři vedli specializované poradny/ambulance pro poruchy paměti nebo přispěli k jejich vzniku.
7. Spolupráce a překrývání se s dalšími obory
- Ortogeriatrie
Intervenční studie potvrdily zkrácení délky hospitalizace a snížení komplikací na lůžkových odděleních ortogeriatrie využívajících komplexní geriatrické hodnocení (CGA) ve srovnání s pacienty seniory hospitalizovanými na běžných ortopedických odděleních(33). Národní audit péče o pacienty s frakturou horní části stehenní kosti provedený ve Velké Británii ve spolupráci geriatrů a ortopedů a zaměřený na dobrou klinickou praxi umožnil tvorbu nových národních britských standardů péče o tyto nemocné(34).
- Modely gerontochirurgické péče
Významný přínos mohou znamenat i nové formy spolupráce chirurgického a geriatrického týmu, například formou proaktivní péče o starší osoby před chirurgickým výkonem (Proactive Care of Older People Undergoing Surgery, POPS).Úspěchy ortogeriatrické spolupráce byly inspirací i pro rozšiřující se spolupráci geriatrů a všeobecných chirurgů a anesteziologů především v oblasti předoperačních vyšetření a perioperační péče o seniory po chirurgickém výkonu. Roste také zájem o tyto nové modely péče(35). Nová geriatrická iniciativa spolupráce geriatrů a invazivních kardiologů se uplatňuje při indikaci a vyšetření seniorů před zavedením TAVI u pacientů s aortální stenózou vyššího věku.
- Geriatři v onkologii a paliativní péči
Paliativní péče je významnou oblastí práce geriatra a někteří z nich získali i duální specializaci v geriatrii a paliativní péči. Postupně narůstá i počet specialistů geriatrů, kteří se orientují na práci v multidisciplinárním onkologickém týmu a na komplexní posouzení seniora s onkologickou diagnózou k optimalizaci onkologické léčby s ohledem na přítomnou křehkost(36).
- Geriatři v péči o pacienty s CMP
Další úspěšné zapojení geriatrů v mnoha zemích je v péči o pacienty vyššího věku po cévní mozkové příhodě, a to jak v managementu akutního iktu, tak v následné rehabilitaci. Péče je v některých centrech vedena specialistou v geriatrii nebo je poskytována v úzké spolupráci s neurology(37).
8. Geriatr jako ochránce „bezpečné“ zdravotní péče
Geriatři hrají významnou roli v poskytování bezpečné zdravotní péče s minimalizací iatrogenního poškození pacienta, k němuž jsou náchylní především senioři se syndromem geriatrické křehkosti. Indikátory bezpečí zahrnují pády, dekubity, nozokomiální infekce, léková pochybení včetně NÚ a nevhodně plánované propuštění. Geriatři jsou zkušenými ochránci bezpečné zdravotní péče a zárukou minimalizace nežádoucích událostí(38).
9. Geriatr jako komunitní praktik
Komunitní geriatři pracují na hranici primární a sekundární péče a vyšetřují pacienty v rámci návštěvní služby v domácnosti i komunitních zařízeních dlouhodobé péče. Tento model geriatrické péče může omezit akutní hospitalizace z domovů pro seniory a umožnit jejich včasnější návrat zpět po propuštění z nemocnice(39). Další činnosti zahrnují podporu intermediární péče (tj. post-akutní péče, pozn. autora) a integrovaných lokálních týmů, například pro krizovou péči, týmů pro akutní péči o pacienty s recentním pádem a podporu praktického lékaře a komunitních sester například formou telefonické konzultace nebo domácí návštěvy.
10. Geriatr jako lékař ošetřovatelského oddělení(nursing home physician)
V některých evropských zemích pracují geriatři jako lékaři v ošetřovatelském ústavu (nursing home) na ošetřovatelských lůžkách, ať již jako ošetřující lékaři, nebo jako lékař konzultant (konziliář, pozn. překladatele) formou geriatrického konzilia. Také zde pracuje geriatr jako člen týmu s dalšími zdravotnickými profesionály, uplatňuje CGA při vypracování individuálního plánu péče. Pozn. autora: Jedná se o dlouhodobou institucionální péči, která v ČR nejspíše odpovídá ošetřovatelským lůžkům dlouhodobé péče. Nejedná se tedy o krátkodobě hospitalizované pacienty typu následné péče po propuštění z nemocnice po akutním onemocnění (tj. českou variantu lůžek léčebny dlouhodobě nemocných, která je zdravotní péčí časově limitovanou např. ve Velké Británii označovanou jako tzv. intermediate care, viz bod 9), ale o lůžka dlouhodobé péče ošetřovatelského charakteru. Pro český systém zdravotní péče, kde intermediárními lůžky jsou označována lůžka mezi lůžkem JIP a standardním akutním lůžkem, by britský pojem intermediate care mohl být zavádějící.
11. Geriatr jako školitel/učitel (scholar)
Geriatr je specialistou v oblasti medicíny pro starší pacienty a v této oblasti má dostatečné znalosti pro vzdělávání a praktickou výuku studentů lékařství, mladších lékařů a dalších zdravotníků v léčbě pacientů s komplexními medicínskými problémy spojenými se stárnutím(1). Ne všichni starší pacienti nutně vyžadují specializovanou péči geriatra. Zdatní starší nemocní, tj. fyzicky zdatní zdraví senioři bez dalších přidružených nemocí, s akutním zdravotním problémem, nemusejí být ošetřeni geriatrem. Mohou být ošetřováni lékařem bez ohledu na specializaci, pokud má aktualizované znalosti z geriatrie. Také hospitalizace těchto seniorů může probíhat na standardním lůžkovém oddělení. Zdůrazňujeme, že jsou jednoznačné vědecké důkazy pro to, aby starší nemocní s komplexními zdravotními problémy, tj. pacienti s mnohočetnými chronickými chorobami, orgánovým a/nebo systémovým postižením s funkční ztrátou, polyfarmakoterapií, kognitivní poruchou, křehkostí a ze sociálně znevýhodněného prostředí, byli ošetřováni geriatrem vzdělaným a se zkušenostmi s léčbou nemocných s touto úrovní komplexnosti(40).
Závěry
Upozorňujeme na podstatný přínos péče, pokud je poskytnuta lékaři se vzděláním a kompetencemi v geriatrické problematice. Upozorňujeme také na potřebu vyškolit v základních klíčových geriatrických dovednostech všechny lékaře ošetřující tuto věkovou kohortu. Vybraní specialisté, včetně specialistů ve všeobecné interní medicíně, vyžadují vyšší úroveň znalostí a praktických dovedností s odpovídajícím školicím programem. V neposlední řadě jsme zdůraznili potřebu specializovaného oboru a specialistů geriatrů s nejvyšší úrovní geriatrických kompetencí. Analogicky jsou strukturované kompetence mezi všeobecným internistou a specialistou jiného oboru. Podobně jako může internista léčit pacienta s akutním infarktem, ale není kompetentní k provedení koronární intervence, může v rámci péče o geriatrické nemocné provést iniciální diagnostiku a ošetření pacienta se synkopou, poruchou mobility, inkontinencí a demencí, ale není kompetentní realizovat a vést komplexní program pro prevenci pádů a řídit multidisciplinární tým. Geriatrická medicína a všeobecná interní medicína musí být uznány jako vzájemně se doplňující specializace pro účelné poskytování péče odpovídající 21. století.
Doufáme proto, že dosáhneme shody v pohledu na budoucí úzkou spolupráci obou odborností – geriatrie a vnitřního lékařství, která bude přínosem pro starší nemocné. Doufáme, že v těchto intencích zváží Interní sekce UEMS i úpravu textu připravovaného vzdělávacího programu pro obor vnitřní lékařství.
prof. MUDr. Eva Topinková, CSc., za výbor ČGGS
Geriatrická klinika 1. LF UK a VFN Praha
Česká gerontologická a geriatrická společnost ČLS JEP
prof. MUDr. Eva Topinková, CSc.
e-mail: Eva.Topinkova@vfn.cz
Od r. 2001 je přednostkou Geriatrické kliniky 1. LF UK a VFN v Praze a od r. 1997 vedoucí Subkatedry geriatrie IPVZ. Od 80. let rozvíjí obory vnitřní lékařství, geriatrii a gerontologii na 1. LF UK jako klinik, pedagog a vědecký pracovník. Zavedla výuku geriatrie do magisterského studia lékařství a řady bakalářských studijních programů, iniciovala a je předsedkyní OR postgraduálního doktorandského studia gerontologie, předsedkyní specializační oborové rady 1. LF UK. Je místopředsedkyní ČGGS, past-prezidentkou klinické sekce IAGG-ER a Akademické rady EUGMS a dalších mezinárodních organizací (interRAI, UEMS, SIOG), expertem Evropské komise pro oblast „Aging and Disability“. Je řešitelkou a koordinátorkou řady mezinárodních výzkumných projektů oblasti epidemiologie, disability, klinických, sociálních a etických aspektů geriatrické péče. Dále je autorkou a spoluautorkou více než 20 monografií a vysokoškolských učebnic a více než 400 odborných a vědeckých publikací.
Zdroje
1. Masud T, Blundell A, Gordon AL, et al. European undergraduate curriculum in geriatric medicine developed using an international modified Delphi technice. Age and Ageing 2014; 43 : 695–702
2. Topinková E, Mádlová P. Pregraduální výuka geriatrie a „Evropské curriculum pro výuku geriatrie na lékařských fakultách“ doporučené UEMS – Sekcí geriatrické medicíny 2014. Geri a Gero 2014; 3(2): 95–99.
3. Stuck AE, Jónsdóttir AB, Singler K, et al. The length of postgraduate training for geriatric medicine in European countries: An update for the year 2015. Aging Clin Exp Res. Doi: 10.1007/s40520-015-0514-1
4. World Health Organization. World Report on Ageing and Health, 2015. Dostupné z: http://apps.who.int/iris/bitstream/10665/186463/1/9789240694811_eng.pdf?ua=1
5. Gulland A. Older people are not a burden says WHO. BMJ 2015; 351: h5272.
6. Fox MT, Persaud M, Maimets I, et al. Effectiveness of acute geriatric unit care using acute care for elders components: a systematic review and meta-analysis. J Am Geriatr Soc 2012; 60(12): 2237–2245.
7. Stuck AE, Siu AL, Wieland GD, et al. Comprehensive geriatric assessment: a meta-analysis of controlled trials. Lancet 1993; 342 : 1032–1036.
8. Ellis G, Whitehead Martin A, O’Neill D, et al. Comprehensive geriatric assessment for older adults admitted to hospital. Cochrane Database Syst Rev 2011; (7): CD006211. Doi: 10.1002/14651858.CD006211.pub2.
9. Ellis G, Langhorne P. Comprehensive geriatric assessment for older hospital patients. Br Med Bull 2005; 71 : 45–59.
10. Kolb G, Andersen-Ranberg K, Cruz-Jentoft A, et al. Geriatric care in Europe – the EUGMS Survey, part I: Belgium, Czech Republic, Denmark, Germany, Ireland, Spain, Switzerland, United Kingdom. Eur Geriatr Med 2011; 2 : 290–295.
11. Mateos-Nozal J, Beard JR. Global approaches to geriatrics in medical education. Eur Geriatr Med 2011; 2 : 87–92.
12. Singler K, Holm EA, Jackson T. European postgraduate training in geriatric medicine: data of systematic international survey. Ageing Clin Exp Res 2015; 27 : 741–750.
13. Gordon AL, Hubbard R. Education in geriatric medicine in Brocklehurst’s textbook of geriatric medicine (8. vyd). 2015.
14. Landefeld CS, Callahan CM, Woolard N. General internal medicine and geriatrics: building a foundation to improve the training of general internists in the care of older adults. Ann Intern Med 2002; 139; 609–614.
15. Barnes DE, Palmer RM, Kresevic DM. Acute care for elderly units produced shorter hospital stays at lower cost while maintaining patients’ functional status. Health Affairs 2012; 31 : 1227–1236.
16. Oliver D, Burns E. Geriatric medicine and geriatricians in the UK. How they relate to acute and general internal medicine and what the future might hold? Future Hospitals Journal 2015.
17. Conroy SP, Ansari K, Williams M, et al. A controlled evaluation of comprehensive geriatric assessment in the emergency department: the ‘Emergency Frailty Unit’. Age Ageing 2014; 43 : 109–114
18. Wyrko Z. Frailty at the front door. Clinical Medicine 2015; (4): 377–381.
19. Baztan JJ, Suarez-Garcia FM, et al. Efficiency of acute geriatric units: a meta-analysis of controlled studies. Revista espanola de geriatria y gerontologia 2011; 46(4): 186–192.
20. The Kings Fund. Eileen Burns. Leeds Interface Geriatrics Service. London, The Kings Fund 2014. Dostupné z: http://www.kingsfund.org.uk/audio-video/eileen-burns-leeds-interface-geriatrician-service
21. Gladman J, Kearney F, Ali A, et al. University of Nottingham. Medical crises in older people. Discussion paper. The role of the interface geriatrician. Nottingham 2012. Dostupné z: http://nottingham.ac.uk/mcop/documents/papers/issue9-mcop-issn2044-4230.pdf
22. Koduah D, Inegbenebor D, Ambepitiya J. Reducing inappropriate admissions of older people into acute hospitals: The role of a rapid access clinic in a community hospital. Age Ageing 2014; 43(1).
23. Oliver D, Foot C, Humphries R. Making health and care systems fit for an ageing population. London, The Kings Fund 2014. Dostupné z: http://www.kingsfund.org.uk/sites/files/kf/field/field_publication_file/making-health-care-systems-fit-ageing-population-oliver-foot-humphries-mar14.pdf
24. Silvester K, Mohammed M, Harriman P, et al. Timely care for frail older people referred to hospital improves efficiency and reduces mortality without the need for extra resources. Age Ageing 2013 : 10 : 1093.
25. NICE Guideline CG 161. Falls. Assessment and prevention of falls in older people. London: NICE 2013. Dostupné z: https://www.nice.org.uk/guidance/cg161
26. Gillespie L, Robertson M, Gillespie W. Interventions for preventing falls in older people living in the community (Review). Cochrane Library 2012. Dostupné z: http://www.bhfactive.org.uk/userfiles/Documents/Cochranereviewfalls.pdf
27. Newcastle Hospitals. Syncope Service. Dostupné z: http://www.newcastlehospitals.org.uk/services/falls-syncope.aspx
28. Age UK and National Osteoporosis Society. Breaking through. Building better falls and fractures services in England. Report for the Minister of State for Care Services. NOS: Bath. 2012. Dostupné z: https://www.nos.org.uk/document.doc?id=987
29. Skelly R, Brown L, Fakis A. Hospitalisation in Parkinson’s Disease. Parkinsonism Related Disorders 2015; 21(3): 277–281.
30. Goldberg SE, Bradshaw LE, Kearney F, et al. Care in specialist medical and mental health unit compared with standard care for older people with cognitive impairment admitted to general hospital: a randomised controlled trial. BMJ 2013; 347.
31. National Institute for HealthCare and Clinical Excellence (NICE). Clinical Guideline 103. Delirium. Diagnosis, prevention and management. London: Nice 2010. Dostupné z: https://www.nice.org.uk/guidance/cg103
32. Royal College of Psychiatrists. Liaison psychiatry and the management of long-term conditions and medically unexplained symptoms. London: Royal College of Psychiatrists 2012. Dostupné z: www.rcpsych.ac.uk/pdf/Liaison-psychiatry-faculty-report.pdf
33. Mears S, Kates SL. A guide to improving care of patients with fragility fractures, 2. vyd. Geriatric Orthopaedic Surgery and Rehabilitation 2015; 6 : 58–120.
34. Royal college of physicians. Falls and fragility fractures audit programme. National hip fracture database report. London, 2014. RCP. Dostupné z: http://www.nhfd.co.uk/20/hipfractureR.nsf/vwcontent/2014reportPDFs/$file/NHFD2014SummaryReport.pdf?OpenElement
35. Dhesi J. Setting up a proactive service to make surgery safer for older people. London, Health Foundation 2013. Dostupné z: http://patientsafety.health.org.uk/sites/default/files/resources/setting_up_a_proactive_service_to_make_surgery_safer_for_older_people_1.pdf
36. Gosney M. Geriatric Oncology. Age and Ageing 2009; 38 (6): 644–654.
37. Langhorne P, Holmqvist L. Early supported discharge after stroke. J Rehabil Med 2007; 39 (2): 103–108.
38. Oliver D, Healey F, Haines T. Preventing falls and falls-related injuries in hospitals. Clinics in Geriatric Medicine. Ganz D, Rubenstein L, eds. 2010.
39. Shepperd S. How community geriatricians are the linchpins of elder care. Health Service Journal 2009. Dostupné z: http://www.hsj.co.uk/resource-centre/best-practice/how-community-geriatricians-are-the-linchpin-of-elder-care/5002254.article
40. Gorja O J. The older patient: the need for Geriatric Units. Eur Geriatr Med 2015. Dostupné z: http://dx.doi.org/10.1016/j.eurger.2015.04.004
Štítky
Geriatrie a gerontologie Praktické lékařství pro dospělé Protetika
Článek Editorial
Článek vyšel v časopiseGeriatrie a Gerontologie
Nejčtenější tento týden
2016 Číslo 1- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Magnosolv a jeho využití v neurologii
- Mirtazapin v léčbě deprese spojené s nadměrným užíváním alkoholu
-
Všechny články tohoto čísla
- Krvácivé komplikace antikoagulační léčby u geriatrických pacientů
- Vliv reminiscenční terapie na depresivitu a kognitivní funkce u seniorů v dlouhodobé péči
- Hluboká žilní trombóza a její léčba v otázkách a odpovědích
- Onemocnění štítné žlázy se zaměřením na seniorský věk
- Editorial
- Role nutrice v prevenci kognitivních poruch ve vyšším věku
- Transmisivní spongiformní encefalopatie jako příčina demence způsobená priony
- Ageismus – hrozba sociální izolace ve stáří
- 21. gerontologický kongres v Hradci Králové
- Specializace v geriatrii a kompetence geriatra
- Role výživy u seniorů podstupujících rehabilitaci
- Stručně o lidských potřebách ve stáří
- Geriatrie a Gerontologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Hluboká žilní trombóza a její léčba v otázkách a odpovědích
- Onemocnění štítné žlázy se zaměřením na seniorský věk
- Transmisivní spongiformní encefalopatie jako příčina demence způsobená priony
- Specializace v geriatrii a kompetence geriatra
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání




