-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Epidemiologie a prognóza cévních mozkových příhod v ČR
Autoři: doc. MUDr. Bruthans Jan, CSc.; Fesc
Působiště autorů: Centrum kardiovaskulární prevence 1. LF UK a Thomayerovy nemocnice, Praha
Vyšlo v časopise: CMP jour., 2, 2019, č. 1, s. 5
Analýza epidemiologických dat týkajících se morbidity a mortality spojené s CMP pomáhá hodnotit vliv prevence a léčby a určit postupy vedoucí ke zlepšení prognózy CMP v populaci.
Cévní mozkové příhody (CMP) jsou v České republice jednou z nejčastějších příčin úmrtí, počet zemřelých je vyšší než například počet zemřelých na akutní infarkt myokardu. V posledních letech CMP představují cca 6 % všech úmrtí; v roce 2010 v jejich důsledku zemřelo 3219 mužů a 4801 žen. CMP postihují převážně starší populaci, 85 % zemřelých umírá ve věku ≥ 70 let. Počet úmrtí na CMP v ČR ovšem od druhé poloviny 90. let 20. století trvale a významně klesá, a to rychleji než u jiných chorob (např. akutních forem ICHS); podíl CMP na celkové úmrtnosti se tak snižuje. Přesto je úmrtnost na CMP v ČR dosud výrazně vyšší než ve většině rozvinutých zemí.
CMP jsou také významnou příčinou nemocnosti, invalidity a výrazných zdravotních omezení, zejména ve vyšším věku. V roce 2010 bylo pro CMP hospitalizováno 30 993 pacientů, vykázáno však bylo 41 111 hospitalizací. Incidence CMP v ČR sice v posledních letech dále klesá, ale méně výrazně než mortalita. Prevalence osob s prodělanou CMP by se tak měla zvyšovat. Z níže uvedených dat se ovšem nezdá, že by snížená mortalita CMP a lepší přežívání pacientů po CMP zvyšovalo zdravotní omezení české populace.
Definice, členění
CMP je definována jako klinický syndrom charakterizovaný rychle se vyvíjejícími klinickými známkami ložiskové (nebo globální) poruchy mozkové funkce, se symptomy trvajícími 24 hodin nebo déle nebo vedoucími ke smrti, bez jiné zjevné příčiny než cévního původu. Do syndromu zahrnujeme mozkový infarkt, intracerebrální a subarachnoidální krvácení. Dle mezinárodní klasifikace nemocí (MKN) se jedná o I60 (subarachnoidální krvácení), I61 (intracerebrální krvácení), I62 (jiná neúrazová intrakraniální krvácení), I63 (mozkový infarkt) a I64 (CMP neurčená jako krvácení nebo infarkt). Nezahrnujeme subdurální a epidurální krvácení a infarkt nebo krvácení na podkladě infekce nebo malignity. Tranzitorní ischemické ataky (TIA), se symptomatologií kratší než 24 hodin, jsou v MKN vykazovány odděleně, ale pro účely primární a sekundární prevence a do jisté míry i léčby jsou často pojednávány společně s CMP.
V České republice jsou základní údaje o CMP vyhodnocována z Národního registru hospitalizovaných (NRHOSP) Ústavu zdravotnických informací a statistiky ČR (ÚZIS) a ze statistiky zemřelých Českého statistického úřadu (ČSÚ). Podrobnější údaje o CMP poskytuje v posledních letech Národní registr cévních mozkových příhod IKTA. Pro analýzu počtu dispenzarizovaných s cévními onemocněními mozku lze použít roční výkazy o činnosti zdravotnických zařízení v oboru praktický lékař pro dospělé, pro sledování vývoje pracovní neschopnosti a invalidity na cévní onemocnění mozku pak data Informačního systému Pracovní neschopnost, respektive Statistik příčin invalidity Ministerstva práce a sociálních věcí ČR (MPSV). Analýzu následného postižení po CMP jsme doplnili též časovou řadou hospitalizací pro vaskulární demenci (F01).
Incidence CMP
Řádné stanovení incidence vyžaduje adherenci k definici CMP a zachycení všech nemocných včetně těch, kteří zemřeli před přijetím k hospitalizaci. Tato data jsou ale pro poslední roky většinou dosud nedostupná, respektive nedobytná. Paušálně je ve statistikách ČSÚ ale i ÚZIS vykazována jen mortalita a morbidita na cévní onemocnění mozku, což je poněkud širší klasifikační entita než CMP.
Kalkulace incidence CMP podle počtu hospitalizovaných pacientů (rodných čísel v daném roce) je přesnější než kalkulace podle počtu vykázaných hospitalizací, jejichž počet je nadhodnocen vykázáním překladů mezi různými odděleními stejného nebo různých zdravotnických zařízení s odpovídající základní hospitalizační diagnózou, a je méně podhodnocena opakovanými hospitalizacemi pro stejnou diagnózu (recidivy v daném roce). Zatímco se počet recidiv CMP nezvyšuje, překlady pacientů v rámci jedné a téže příhody narůstají.
V České republice, soudě podle hospitalizačních dat, se incidence CMP v 80. a 90. letech 20. století zvyšovala a začala setrvale klesat až od roku 2003. V roce 2010 bylo pro CMP vykázáno 41 111 hospitalizací. Obdobně se snižoval počet pacientů hospitalizovaných pro CMP na 30 993 v roce 2010 (v roce 1986 to bylo 33 484 pacientů). Jen nevýrazně se zkrátila doba hospitalizace (tab. 1). Počet hospitalizací pro CMP představuje zhruba 3/4 hospitalizací pro cévní onemocnění mozku (COM). Do roku 2017 je dovedeno vykázání dat hospitalizací pro COM (Demografická ročenka ČSÚ; ročenky ÚZIS nabírají zpoždění): 47 238 hospitalizací. Je tak zřejmý pokračující výrazný pokles hospitalizací, když v roce 2010 to bylo 57 484. Lze předpokládat, že se obdobně dále snižuje i incidence CMP.
Celkový počet CMP (počet hospitalizovaných + celkový počet úmrtí – počet úmrtí při hospitalizaci) se v letech 2003–2010 snížil ze 40 563 na 34 372 (–15,1 %), nejvýrazněji ve věkové skupině 70–79 let. Roční incidence všech CMP v ČR tak v roce 2010 dosáhla 340/100 000 osob, recentní bude ještě nižší. Incidence CMP u obou pohlaví výrazně narůstá s věkem, u osob starších 80 let je 75× vyšší než u osob do 49 let. K 85 % CMP dochází u osob starších 69 let. Celková incidence CMP je mužů a žen podobná, v mladších věkových skupinách je vyšší u mužů, ve starších věkových skupinách u žen. Zvyšoval se věk pacientů, ve kterém prodělali CMP, a to ve všech formách CMP. Nejnižší průměrný věk měli pacienti se subarachnoidálním krvácením, nejvyšší pacienti s ischemickou CMP a neurčenou CMP.
V důsledku výrazně zpřesněné diagnostiky (CT, NMR) došlo k výraznému posunu v zastoupení jednotlivých kategorií CMP. V roce 2010 představovala ischemická CMP 58 % hospitalizací pro CMP, zastoupení blíže neurčené CMP se snížilo na 26 %, subarachnoidální krvácení představovalo 4 %, intracerebrální krvácení 10,4 %, jiné neúrazové intrakraniální krvácení 1,3 % hospitalizovaných (tab. 2). Podle dat z roku 2017 (ČSÚ) se diagnostika dále výrazně zpřesnila: hospitalizovaných s neurčenou CMP bylo vykázáno jen 8 %.
U ischemických CMP vzniká trombóza přibližně ve 20 % případů ve velkých a ve 20 % v malých tepnách, embolizace se podílejí 25–30 % (mají z ischemických příhod nejhorší prognózu), další příčiny (hemodynamická porucha apod.) nepřesahují 5 %, blíže klasifikovat se nedaří zhruba 25 % ischemických příhod.
Až čtvrtinu CMP tvoří příhody opakované, riziko rekurence je nejvyšší v prvních týdnech po prodělané příhodě. Rekurence dosahuje 10–15 % v prvním roce, až 4 % ročně pak v letech následujících. Je vyšší u starších pacientů a po těžších příhodách. Také tranzitorní ischemická ataka (TIA) výrazně zvyšuje riziko vzniku CMP: 7 % v prvním roce po TIA, 4 % v dalších letech. Rizikovými faktory recidivy jsou zejména arteriální hypertenze, fibrilace síní a diabetes mellitus.
Tab. 1. Hospitalizace na cévní mozkové příhody (dg. I60–I64) v nemocnicích v ČR v letech 2003–2010 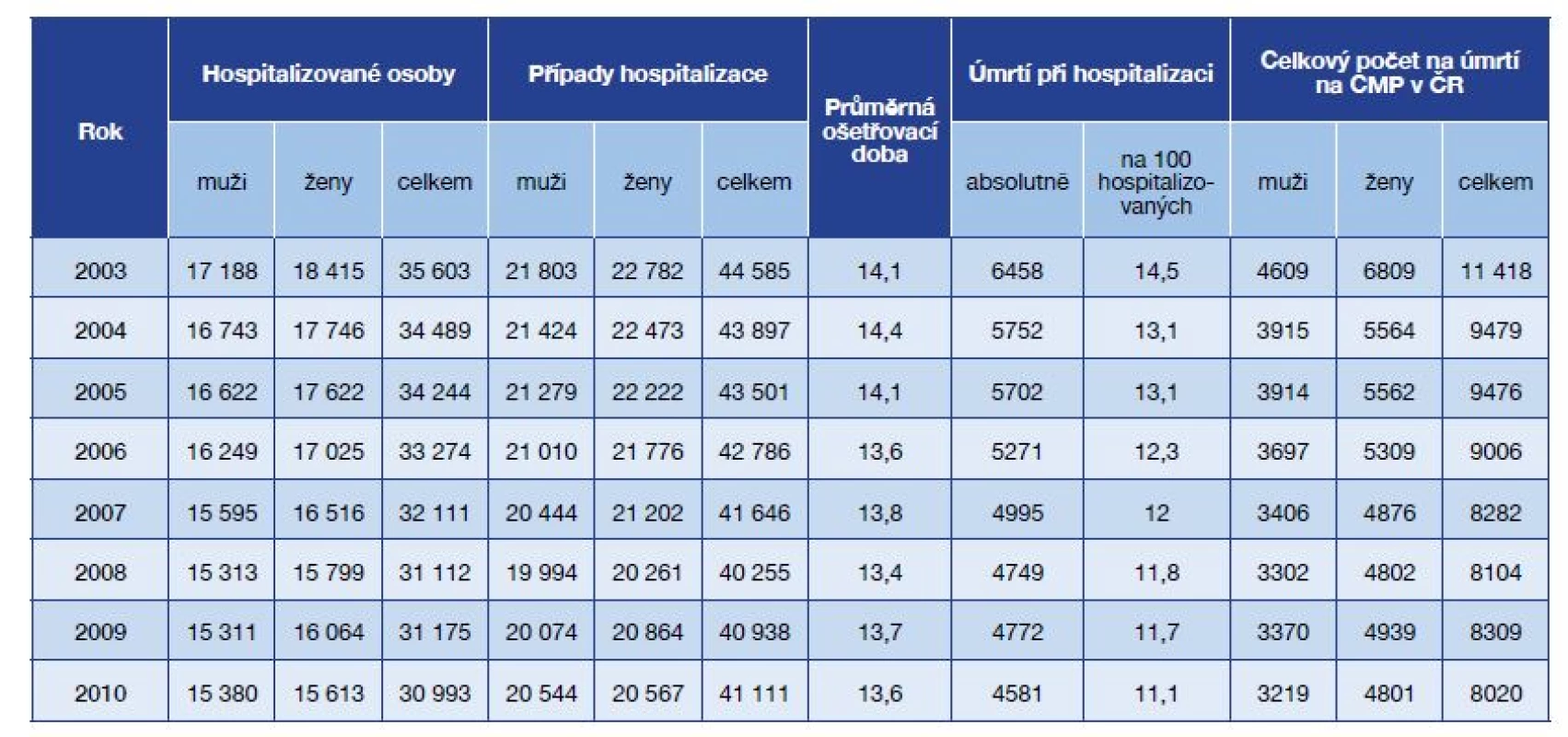
(Zdroj: ÚZIS ČR, Aktuální informace č. 3/2012) Tab. 2. Hospitalizace na cévní mozkové příhody v nemocnicích ČR v letech 2003–2010 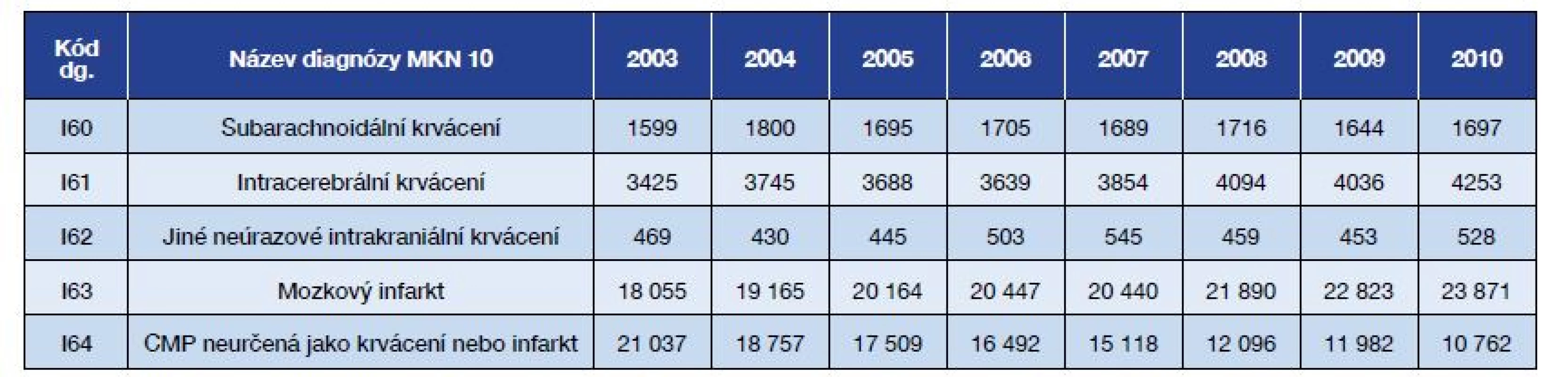
(Zdroj: ÚZIS ČR, Aktuální informace č. 3/2012) Mortalita na CMP
Počet zemřelých na CMP se začal snižovat cca v roce 1990 a tento trend pokračuje až do současnosti: v letech 2003–2010 došlo ke snížení z 11 418 na 8020 (–29,8 %), a to jak z hlediska počtu zemřelých při hospitalizaci (–29,1 %), tak i ostatních úmrtí na CMP (–30,7 %). Mortalita klesala ve všech věkových skupinách (tab. 3). V letech 2003–2010 se hospitalizační fatalita CMP se snížila ze 14,5 na 11,1 na 100 hospitalizací; celková ze 28,15 na 23,3 na 100 případů CMP.
Úmrtí na CMP se na celkovém počtu úmrtí na COM v roce 2010 podílela 69,3 %. Standardizovaná celková cerebrovaskulární mortalita/100 000 se v letech 1985–2015 snížila u mužů ze 250,2 na 55,4 (–77,9 %), u žen ze 202,1 na 42,2 (–79,1 %)! V roce 2003 umíralo na COM 16 793, v roce 2010 11 567 a v roce 2016 již jen 8795 osob (ÚZIS). Paralelně jistě klesal i počet úmrtí na CMP.
Mortalita na CMP se exponenciálně zvyšuje s věkem. Ve stejném věku je shodná u mužů i u žen. Protože se však ženy dožívají vyššího věku než muži, umírá na CMP více žen. Nejvyšší fatalitu vykazují hemoragické a embolizační CMP. V mezinárodním srovnání je počet úmrtí na COM, a tedy i na CMP stále ještě dvojnásobný, např. v porovnání s Německem. To je ovšem podmíněno dvakrát vyšší incidencí; fatalita příhod, zejména hospitalizační, je stejná.
Příčiny poklesu úmrtnosti na COM a CMP, ke kterému dochází ve většině rozvinutých zemí (v ČR s jistým zpožděním), nejsou zcela jednoznačně vysvětleny. Převážně jsou přisuzovány pozitivním změnám v životním stylu, lepší kontrole AH a hyperlipidémií. K výraznému pokroku v akutní léčbě CMP, včetně intervenční léčby ischemických CMP, které dále snižují úmrtnost na akutní CMP, dochází až v posledních letech.
Tab. 3. Zemřelí na cévní mozkovou příhodu (dg. I60–I64) v ČR v letech 2003–2010, celkem (muži a ženy) 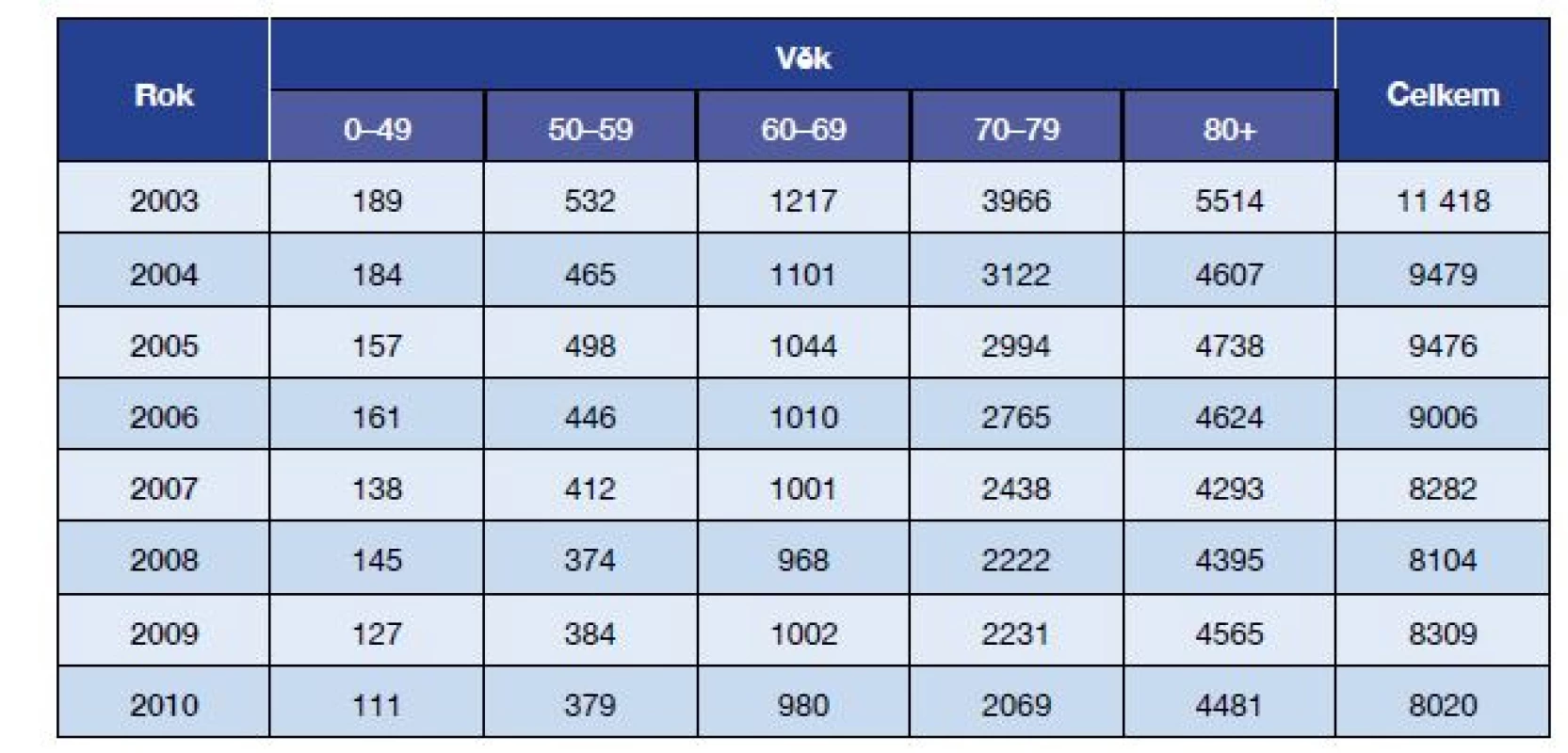
(Zdroj: ÚZIS ČR, Aktuální informace č. 3/2012) Prevalence stavu po prodělané CMP a rezultující zdravotní omezení
Prevalence stavu po CMP, tj. počet pacientů žijících po prodělané cévní mozkové příhodě, určuje další potřebu zdravotní a sociální péče pro tyto dlouhodobě nemocné pacienty. Počet nemocných po prodělané CMP v ČR lze podle recentních – zřejmě však podhodnocených – dat o dispenzarizaci hrubě odhadnout na 190 tisíc osob, tedy 1900/100 000 obyvatel. Počet osob po prodělané CMP nepochybně roste s věkem, pro Českou republiku však nedisponujeme podrobnějšími, věkově strukturovanými daty.
Počet dispenzarizovaných pro COM – mezi nimi cca 3/4 pacientů po CMP – se po roce 2006 začal snižovat, méně výrazně se snížily každoroční počty nově dispenzarizovaných pro COM. Snížil se počet pracovních neschopností pro cévní onemocnění mozku, výrazně se však prodloužila doba pracovní neschopnosti po prodělané CMP, což je ovšem jev zaznamenaný i u jiných diagnóz. Snížil se počet přiznaných invalidních důchodů pro CMP. Data týkající se pracovní neschopnosti a počtu přiznaných invalidních důchodů ale vypovídají jen o ekonomicky aktivní populaci, kterou CMP postihují okrajově. Navíc se pravidla pro přiznávání pracovní neschopnosti a invalidních důchodů výrazně měnila.
O populační zátěži stavů po CMP spíše vypovídá zvýšení počtu hospitalizovaných pro vaskulární demenci (F01) – mezi roky 2003 a 2010 se zvýšil ze 883 na 1396, zřejmě v zejména v důsledku stárnutí populace i snižující se hospitalizační mortality. Stejně vypovídají počty hospitalizací pro COM, převážně stavy po CMP, v léčebnách pro dlouhodobě nemocné: v roce 2016 to bylo 5048 hospitalizací.
S pokrokem prevence, léčby i zřejmě obecně s příznivějším průběhem CMP je doba přežití a míra postižení v posledních letech patrně rovněž příznivější, než uvádějí starší studie. Tato problematika si jistě zaslouží další analýzu. Naše nedávná studie nalezla relativně příznivější průběh prvních ischemických CMP a v delším časovém úseku (průměrně 2 roky) významnou regresi akutních neurologických poruch (řeči, hybnosti). Ve vysokém procentu jsme ovšem nacházeli psychické postižení (depresivitu, anxiozitu), které nebyla věnována dostatečná pozornost. (2)
Závěr
Incidence CMP v české populaci setrvává na téměř dvojnásobné úrovni než v některých zemích západní Evropy (je ovšem výrazně nižší než v Evropě východní). Tomu odpovídá i vyšší mortalita na CMP v porovnání se západní Evropou. Nicméně se západní Evropou srovnatelná hospitalizační fatalita svědčí pro dobrou akutní léčebnou péči.
Incidence, ale hlavně mortalita CMP se v České republice od začátku 90. let až dosud výrazně lineárně snižuje. Počet dispenzarizovaných po CMP se nezvyšuje. Data pracovních neschopností a přiznaných invalidních důchodů nesvědčí o zvýšení postiktového postižení ekonomicky aktivní populace. Zvýšil se počet hospitalizovaných pro vaskulární demenci, velký segment starších pacientů po CMP je léčen v LDN a dalších zdravotních a sociálních ústavech.
Dlouhodobý pokles incidence a zejména mortality CMP je evidentní. Pozitivní trendy jsou zřejmě důsledkem pozitivního vývoje v nutrici (snížení spotřeby živočišných tuků) a postupně lepší kontroly hypertenze a hypercholesterolémie v populaci. Vlastní kurativa akutních cévních mozkových příhod doznává zásadních změn až v posledních letech. Vzhledem ke stárnutí populace, zvyšování prevalence obezity a diabetu v naší populaci, ale i vysokému podílu osob s vysokým kardiovaskulárním rizikem, u nichž nejsou základní rizika dostatečně korigována, mají režimová opatření a medikamentózní kontrola kardiovaskulárních rizikových faktorů pro prevenci CMP i nadále zásadní význam.
Zdroje
1. ÚZIS ČR. Aktuální informace č. 3/2012
2. Bruthans J., Mayer O. jr., Šimon J. et al. Úroveň sekundární prevence cévních mozkových příhod u českých pacientů ve studii EURASPIRE III – Stroke. Cor et Vasa 2008; 50(12): 446–454.
Štítky
Interní lékařství Kardiologie Neurochirurgie Neurologie Radiodiagnostika Urgentní medicína
Článek Editorial
Článek vyšel v časopiseCMP journal
Nejčtenější tento týden
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
-
Všechny články tohoto čísla
- Nejčastější endovaskulární výkony pro léčbu iCMP – část 2: Mechanická trombektomie
- KAZUISTIKA: 102letá seniorka s ischemickou cévní mozkovou příhodou aneb boření mýtu o věkovém limitu pro provedení intravenózní systémové trombolýzy (IVT)
- Editorial
- Epidemiologie a prognóza cévních mozkových příhod v ČR
- Diagnostika a léčba ischemických CMP ve vertebrobazilárním povodí
- CMP journal
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Epidemiologie a prognóza cévních mozkových příhod v ČR
- Diagnostika a léčba ischemických CMP ve vertebrobazilárním povodí
- KAZUISTIKA: 102letá seniorka s ischemickou cévní mozkovou příhodou aneb boření mýtu o věkovém limitu pro provedení intravenózní systémové trombolýzy (IVT)
- Nejčastější endovaskulární výkony pro léčbu iCMP – část 2: Mechanická trombektomie
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



