-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Lichen planus jako možná vzácná příčina očního onemocnění
Autoři: J. Nekolová 1; M. Středová 1; M. Podhola 2; N. Jirásková 1
Působiště autorů: Oční klinika, Fakultní nemocnice v Hradci Králové, Sokolská 581, 50005 Hradec Králové, přednostka prof. MUDr. Naďa Jirásková, Ph. D., FEBO 1; Fingerlandův ústav patologie, Fakultní nemocnice v Hradci Králové, Sokolská 581, 50005 Hradec Králové, přednosta prof. MUDr. Aleš Ryška, Ph. D. 2
Vyšlo v časopise: Čes. a slov. Oftal., 75, 2019, No. 4, p. 219-223
Kategorie: Kazuistika
doi: https://doi.org/10.31348/2019/4/6Souhrn
Lichen planus (LP) je autoimunitní zánětlivé papuloskvamózní onemocnění neznámé příčiny. Manifestuje se dvěma formami, kožní a slizniční. Oční projevy zahrnují nejčastěji chronické, na léčbu refrakterní, jizvící se blefarokonjunktivitidy a jizvy rohovky, které mohou způsobit až ztrátu vidění. Lékem volby LP jsou steroidy. V terapii očního onemocnění je možno použít také cyklosporin A v lokální formě.
Představujeme kazuistiku 79leté ženy léčené roky pro těžké zánětlivé onemocnění povrchu očí, které vedlo ke slepotě jednoho oka a k těžkému postižení oka druhého, u níž byla stanovena diagnosa díky shodě výsledků biopsie z ložiska dutiny ústní a ze vzorku víčka. Následně byla u pacientky diagnostikována dříve nepoznaná středně těžká demence, kdy zvažujeme i negativní efekt steroidů na zhoršení mentální kondice, stejně tak negativní vliv samotné demence na dodržování doporučeného léčebného režimu.
Chronická zánětlivá onemocnění předního segmentu oka vyžadují často dlouhodobou terapii, která ne vždy vede k očekávaným výsledkům. Odhalení etiologie onemocnění představuje prioritu k zacílení následných terapeutických kroků. Upozorňujeme také na fakt, že i celková zdravotní a psychická kondice hraje klíčovou roli ve zvládnutí nepříznivých stavů oka.
Klíčová slova:
lichen planus – jizvící se blefarokonjunktivitidy – steroidní terapie
Úvod
Lichen planus (LP) je autoimunitní zánětlivé papuloskvamózní onemocnění neznámé příčiny. Manifestuje se dvěma formami, kožní a slizniční. Oční projevy jsou vzácné a málo známé, avšak v diferenciální diagnostice těžkých a špatně zvladatelných blefaritid je nutno pomyslet i na tuto etiologickou jednotku. Kromě víčkových projevů způsobuje i těžké, často jizvící se, keratokonjunktivitidy [2,6,7,15]. Představujeme kazuistiku 79leté ženy léčené roky pro těžké zánětlivé onemocnění povrchu očí, které vedlo ke slepotě jednoho oka a k těžkému postižení oka druhého, u níž byla stanovena diagnóza per exlusionem, také díky shodě výsledků biopsie z ložiska dutiny ústní a ze vzorku víčka (Obrázek 1 a 2). Následně byla u pacientky diagnostikována dříve nepoznaná středně těžká demence, kdy zvažujeme i negativní efekt steroidů na zhoršení mentální kondice, stejně tak negativní vliv samotné demence na dodržování doporučeného léčebného režimu.
Obr. 1. Histologický vzorek z ložiska v dutině ústní u pacientky, odběr v roce 2011. Dlaždicobuněčný epitel sliznice dutiny ústní s vrstvou parakeratózy, vakuolární degenerací, v subepitelovém pojivu pásovitý lymfocytární infiltrát typický pro lichen planus 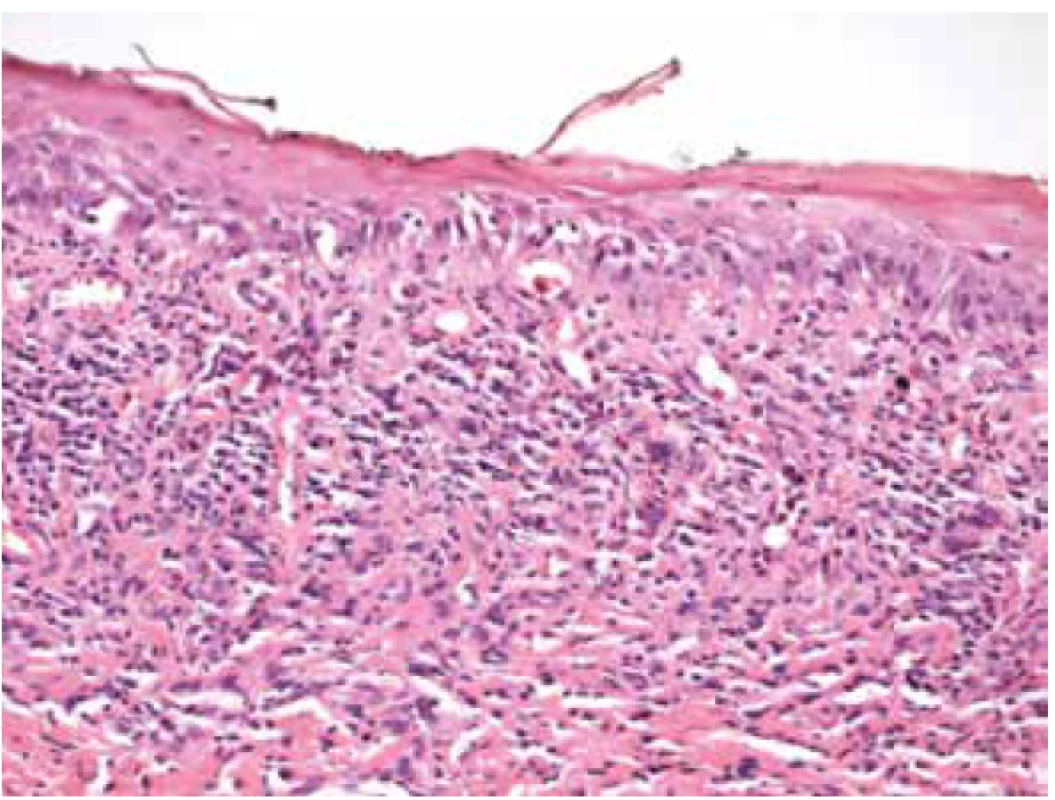
Obr. 2. Histologický vzorek z víčkového okraje levého oka, který odebrán při parciální tarsorafii v roce 2017. Podobné histologické rysy svědčící pro lichenoidní změny jako na obrázku 1, s lymfocytární infiltrací subepitelového pojiva 
Kazuistika
Pacientka, ročník 1939, udávala z celkových onemocnění arteriální hypertenzi, fibrilaci síní, aortální, mitrální a trikuspidální insuficienci a varixy dolních končetin. Měla v anamnéze dva stavy krátkodobé poruchy vědomí. Od roku 2011 se pacientka léčila pro lichen planus bukální sliznice. Z ložiska na sliznici dutiny ústní byla provedena biopsie s potvrzením diagnosy (Obrázek 1). Léčba lokálními preparáty byla vedena stomatology. Nebyly přítomny žádné známky systémového bulózního onemocnění.
Oční obtíže pacientky začaly v dubnu 2015, kdy se nejprve dostavila se zarudnutím očí ke spádovému očnímu lékaři, byla léčena standardně antibiotiky a steroidy lokálně, měněna terapie, která obtíže mírně zlepšila. Její zraková ostrost (ZO) byla v té době v rozmezí 0,6-0,4 na levém oku, vpravo norma.
Zhoršení očních obtíží nastalo začátkem června 2015, kdy byla spádovým očním lékařem diagnostikována herpetická keratitida oka levého a nasazena antiherpetická terapie, ZO poklesla na 0,2. Klinický nález však herpetické etiologii neodpovídal, proto byla tato léčba následně na našem pracovišti po čase vysazena. Pro dráždění levého bulbu, periferní vaskularizaci a velkou bolestivost z nehojícího se defektu epitelu velikosti 3x2mm jsme doporučili aplikaci očních kapek z autologního séra do levého oka. I přesto ZO začátkem července 2015 poklesla na 3/50 a trvalo dráždění oka, proto jsme pacientku přijali na oddělení. S intenzivní antiinfekční, a hlavně lubrikační terapií, došlo ke zlepšení stavu. V průběhu dalších pobytů pacientky v nemocnici se vždy její obtíže přechodně zlepšily, ustoupila velká, kvalitu života ovlivňující bolest, nicméně po několika týdnech znovu došlo ke zhoršení a potřebě dalších hospitalizací. Na levém oku se již v té době utvořil leukom a do zkalené rohovky začaly prorůstat novotvořené cévy, nicméně stále přetrvával defekt epitelu, který nemocnou velmi bolel (Obrázek 3). Dráždění se zlepšilo po plastické operaci nově vzniklého entropia dolního víčka vlevo, zákrok jsme provedli v listopadu roku 2016. Delší úlevy od bolesti a stabilizace očního nálezu se podařilo dosáhnout aplikací deseti dávek Cacicolu. Nicméně ani tento stav nebyl trvalý. Od října 2017 došlo k výraznému zhoršení, které si vyžádalo další dvě hospitalizace. Při první byla nasazena celková terapie doxycyclinem pro těžkou zadní blefaritidu, kterou jsme doporučili užívat dlouhodobě. Nicméně ani tato léčba nebyla dostatečně efektivní. Před poslední hospitalizací se u nemocné začaly objevovat i jizevnaté změny spojivek pravého oka (Obrázek 4) a zakalená rohovka levého oka se začala v místě defektu epitelu ještě rozpouštět (Obrázek 5). Pokus o nasazení lokálního cyklosporinu A v preparátu Ikervis gtt ophth selhal, pacientka lék nesnesla, neboť ji velmi štípal. Byly provedeny celkové odběry k vyloučení onemocnění způsobujících jizevnaté konjunktivitidy, hlavně puchýřnatých onemocnění. Všechna byla negativní. Dále jsme provedli parciální tarsorafii levého oka a odstřiženou část víčka poslali na histologické vyšetření. Na pravém oku se zhoršoval nález těžké keratokonjunktivitidy se změlčením fornixů a symblefary a zrakovou ostrostí jediného vidoucího oka 0,05. Pacientce jsme proto podali 3 infuze solumedrolu 1g, následovaným perorální steroidní terapií v dávce 80 mg Prednisonu s postupným snižováním na 20 mg. Až tato léčba byla účinná a upravila lokální stav očí i subjektivní velké obtíže nemocné. Při pokusu o redukci dávky docházelo k reaktivaci onemocnění.
Obr. 3. Levé oko pacientky s těžkou jizevnatou blefarokonjunktivitidou, vaskularizovaným leukomem, na povrchu perzistentní bolestivý defekt epitelu rohovky. Bělavé plaky na okrajích víčka připomínají lichenoidní ložiska 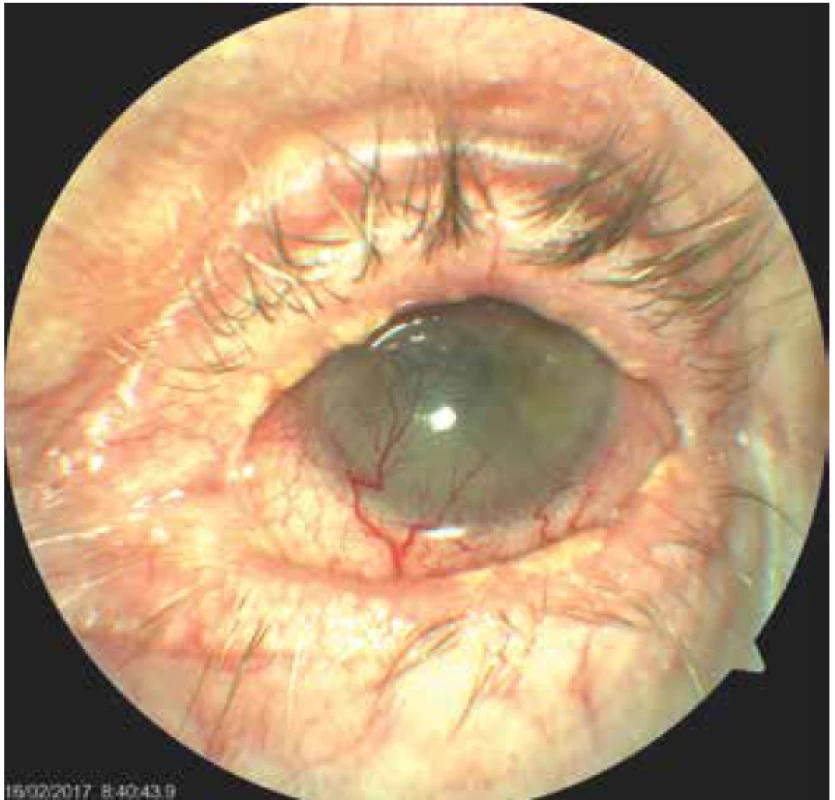
Obr. 4. Pravé oko pacientky- jizevnatá blefarokonjunktivitida, bělavé plaky na okrajích víček, později vzniklá symblefara 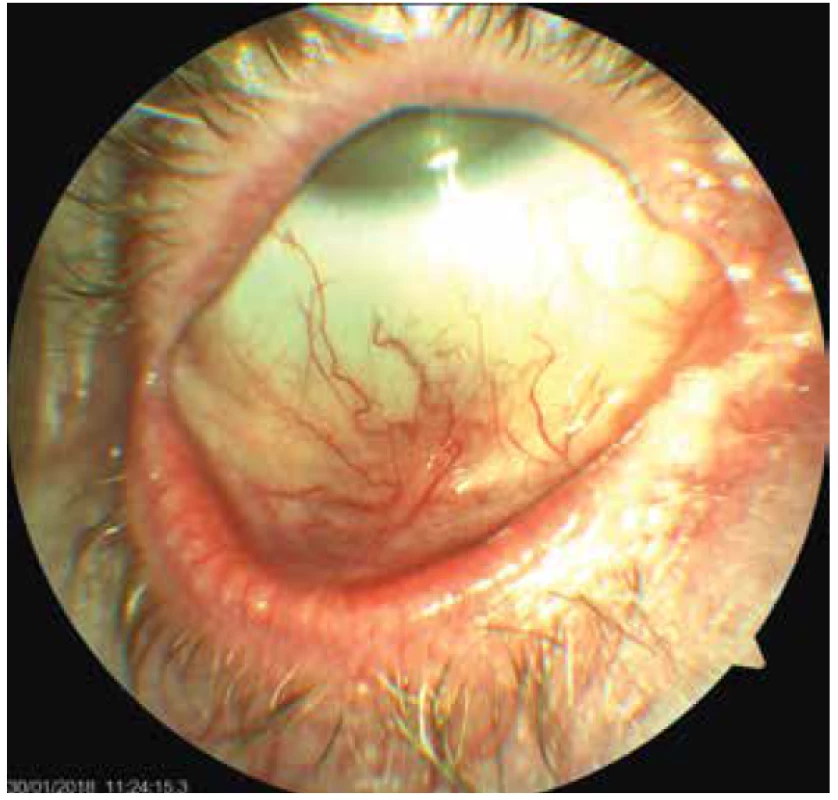
Obr. 5. Levé oko pacientky- počínající lýza rohovkového leukomu, stav po parciální tarsorafii, oko drážděno 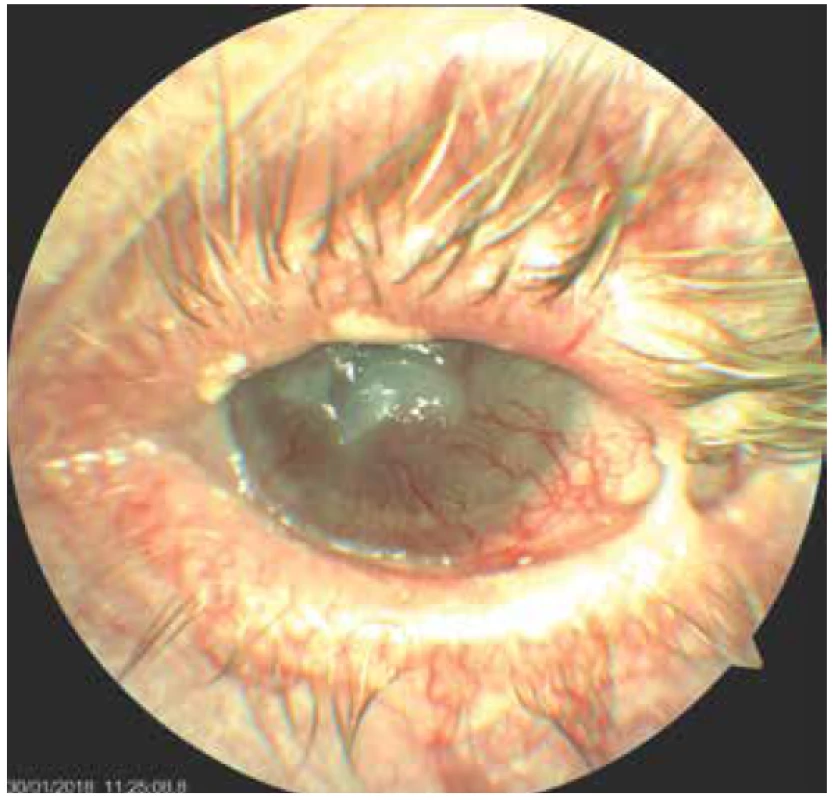
Bohužel se koncem ledna 2018 zhoršil celkový psychický stav nemocné, přestala užívat všechny léky, nedokázala si vzpomenout téměř na nic, udávala i pád. Pro amentní stav byla hospitalizována na neurologické klinice, kde bylo provedeno podrobné celkové vyšetření včetně magnetické rezonance mozku s negativním výsledkem a pacientce byla diagnostikována středně těžká demence. Dále již pacientka nebyla schopna pobytu v domácím prostředí a byla přijata na lůžko následné péče. Po dobu ústavní léčby se stav povrchu obou očí výrazně zlepšil při pravidelné aplikaci kapek z autologního séra, očního gelu a Fluconu 4x denně a perorální léčbě Prednisonem v dávce 20 mg za den. Visus pacientky byl při poslední kontrole vpravo 0,6 a vlevo světelná projekce správná, byla bez bolestí, relativně spokojená.
V průběhu péče o nemocnou s těžkou blefarokonjunktivitou a keratitidou bylo provedeno množství diagnostických testů. Samozřejmostí byly testy Schirmerův a break time (BUT), které ukazovaly střední postižení. Výtěry ze spojivkového vaku byly opakovaně negativní, ojediněle se záchytem staphylococcus epidermidis a jedenkrát byl ve výtěru objeven v oku pravém Corynebacterium propinquum (6/2015). Odběry k potvrzení primárního Sjögrenova syndromu byly negativní (ENA SS A, ENA SS B, ANA, RF), stejně tak odběry pro diagnostiku puchýřnatých onemocnění (imunoglobuliny v séru: hodnoty IgD, IgA1 a IgA2), vše v mezích normy. Imunohistochemické vyšetření krve na anti-desmosomy, nepřímá imunofluorescence a anti-mezibuněčný tmel vyšly také negativní.
Histologicky byla vyšetřena sestřižená část z marga dolního víčka vlevo při provádění parciální tarsorafie na konci roku 2017 (Obrázek 2). Excize byla délky 7 mm, šířky 2 mm, povrch epidermis byl přiměřeně vyzrávající, pod ní nalezen pásovitý chronický zánět, který minimálně pronikal do bazálních vrstev epidermis a měl lichenoidní charakter. Dále byla ve vzorku přítomna histiocytární reakce okolo drobných prázdných prostorů (CD68), kdy tyto změny připomínaly lipofagický granulom. Některé prázdné prostory byly reprezentovány dilatovanými lymfatickými cévami (CD31, D2-40). Barvení na mykózy a BK bylo negativní. Patolog nález uzavřel jako chronický zánět a histiocytární reakci s dilatací lymfatických štěrbin. V dodaném materiálu nebyly změny, které by byly typické pro Sjögrenův syndrom, nenalezeny známky puchýřnatého onemocnění, včetně přímé imunofluorescence. S ohledem na lichenoidní vzhled a anamnézu lichen planus v dutině ústní u pacientky jsme kontaktovali histologa a došlo ke srovnání preparátů ze spojivky a uchovaného vzorku tkáně z levé bukální sliznice, která byla odebrána na začátku akutních obtíží nemocné z její erozivní léze s bělavou retikulární lézí v okolí v dutině ústní v roce 2011 (Obrázek 1). Mikroskopicky se jednalo o tukově vazivovou částici s ojedinělými snopci příčně pruhované svaloviny, která byla na povrchu kryta pravidelně vyzrávajícím dlaždicobuněčným epitelem se zvýšeným regeneračním úsilím v bazální zóně. Subepitelově byl patrný pásovitě uspořádaný lymfocytární zánětlivý infiltrát, jehož elementy ložiskově pronikaly do bazálních partií epitelu. Mikroskopický nález byl kompatibilní s klinickou diagnózou lichen planus. Přesvědčivé dysplastické změny ani maligní nádorové struktury v rozsahu vyšetřeného materiálu nebyly zastiženy. Patologické změny v obou preparátech byly shodné, a proto jsme stav uzavřeli jako oční projev lichen planus.
Diskuse
Diferenciální diagnostika jizvících se onemocnění předního segmentu oka je dosti složitá. Správná diagnosa se stanoví často pozdě, již v pokročilých stádiích onemocnění. Klinický obraz může být v té době modifikován předchozí, necílenou, terapií. Na prvním místě jsme u této pacientky zvažovali oční jizevnatý pemfigoid (OCP). Jedná se o autoimunitní subepitelové puchýřnaté onemocnění na podkladě přecitlivělosti 2. typu. Ta je charakterizovaná lineárními depozity imunoreaktantů podél bazální membrány epitelu. Negativní testy i nepřítomnost typických známek onemocnění tuto diagnosu však nepotvrdily. Jsme si vědomi toho, že v některých pracích [5,12,14] autoři stanovili diagnosu OCP i přes negativitu v těchto vyšetření. Někteří autoři, jako například Thorne a kol., zařadili naopak do své studie pouze pacienty, kteří měli přímou imunofluorescenci pozitivní [14,16]. U naší pacientky byl vyšetřen vzorek marga při tarsorafii, neodebírali jsme další vzorek spojivky z důvodu rizika aktivace jizevní a ani jsme neodebírali nový vzorek bukální sliznice k vyšetření přímou imunofluorescencí.
Nemocná neměla žádné další známky puchýřnatého onemocnění na kůži, genitáliích ani jiných sliznicích, mimo již zmíněného nálezu LP v dutině ústní.
Většina prací zabývajících se očními projevy lichen planus jsou souborem kazuistik a ve všech je zmiňován raritní výskyt tohoto onemocnění. Na rozdíl od mimo očních projevů, které jsou naopak poměrně běžným nálezem. Lichen planus se vyskytuje přibližně u 0,9-1,2 % populace, nejčastěji mezi třetí a šestou dekádou, obě pohlaví jsou postižena stejně [4]. Má různorodé klinické manifestace, nejčastěji na kůži a sliznicích úst či genitálu [3,13]. Lichenoidní léze mají charakteristický vzhled a chování. Jsou to recidivující, většinou malé, polygonální nafialovělé papuly plochého povrchu, na kterém je viditelná povrchová síť bílých linek (Wickhamovy strie). Mohou se vyskytnout prakticky po celém těle, ale častěji jsou symetricky umístěny na kůži nad flexory na končetinách anebo na trupu, často svědí. Slizniční LP vypadá jako bělavé retikulární makuly. Léze jsou nepřenosné, subakutně či chronicky probíhající. Oční lichen planus může vést k ireverzibilnímu poškození povrchu oka a ztrátě vidění. Způsobuje nejčastěji těžký syndrom suchého oka s velkou dysbalancí slzného filmu, jizvením spojivek a rohovek a chronickým zánětem víček. Typicky špatně reaguje na jakoukoliv lokální oční terapii [9,10]. Uvádí se, že lichen může být například i původcem skleritidy [13]. Příčinou tohoto onemocnění je T buňkami mediovaný autoimunitní zánět. Změny postihující oblast bazální membrány se vysvětlují apoptózou keratinocytů, která vzniká působením CD8+ T-lymfocytů. Tyto buňky jsou aktivovány tumor nekrotizujícím faktorem alfa. Odumřelé keratinocyty narušují pevnost bazální membrány, která se štěpí. Do tohoto procesu se zapojuje i matrixová metaloproteináza 9 [3].
Stejně jako v uvedených světových kazuistikách [6,7,9,15], i u nás jsme došli k diagnose až po svízelné dlouhodobé léčbě těžké keratokonjunktivitidy, která probíhala asymetricky na obou očích, díky shodě histologických výsledků patologických lézí bukální sliznice a víčkové spojivky a negativitě ukazatelů pro OCP. Obě klinické jednotky, LP i OCP, jsou podobné, vykazují patologii v oblasti BM a obdobný klinický obraz, stejně tak i následná terapie se příliš neliší. V histologickém obraze LP ale dominuje infiltrace subepitelového pojiva lymfocyty, která je pro lichen typicky v pásu, přičemž některé lymfocyty mohou zasahovat i do bazálních vrstev dlaždicobuněčného epitelu, v jehož bazálních vrstvách se nachází vakuolární degenerace, která patří také mezi obecné znaky lichenoidních změn. Na povrchu se nachází nepravidelná akantóza epidermis s hypergranulózou a kompaktní hyperkeratózou [4]. V histologickém obraze ve vzorku tkáně povrchu oka u naší pacientky jsou přítomny i eozinofily, což může ukazovat na tzv. lichenoidní reakci, která může být navozena mnoha léky, jimiž jsou například beta-blokátory, thiazidová diuretika, kaptopril, soli zlata, antimalarika, cinnarizin, lithium, penicilamin [17], avšak pacientka žádný ze zmíněných léků neužívala.
Terapie jizvících se onemocnění povrchu oka je rozmanitá. Lokální léčba je brána jako podpůrná. S ohledem na charakteristiku onemocnění je nutná dlouhodobá, či dokonce trvalá, lubrikační léčba preparáty bez konzervačních látek. Dále se používá terapie steroidní, jež u naší nemocné neměla většího efektu. V současné době je možné nasadit i lokální cyklosporin A v kapkách, který pacientka pro velký oční diskomfort nesnesla. Celková imunosupresivní léčba je zásadní. Metodou volby je steroidní terapie [2,6,9,10], avšak při nedostatečné kontrole onemocnění anebo potřebě vyšších KS dávek s rizikem vzniku nežádoucích účinků je možno přistoupit i k dalším imunomodulujícím látkám, jako například cyclofosfamid, azathioprin, sulfapyridin a hlavně pak mykofenolát mofetil, častěji v kombinaci s léčbou KS. Naše pacientka byla nesprávně dlouho léčena pouze lokálními KS a antiinfekčními léky, příznivě zareagovala až na pulsy steroidů intravenózně, následované dlouhodobou léčbou perorálním prednisolonem (Prednison) v dávce 20 mg. Při pokusech o redukci dávky docházelo k reaktivaci onemocnění. Bohužel u této nemocné není možné nasazení jiných imunosupresiv s ohledem na její současný velmi špatný stav zabraňující pravidelným a častým kontrolám. V průběhu onemocnění nemocná trpěla velkými bolestmi zapříčiněnými defekty na povrchu oka, což snášela poměrně dobře. Její psychický stav se po relativní stabilizaci stavu a ústupu bolestí paradoxně rapidně zhoršil. Přestala úplně kapat a užívat léky a byla u ní diagnostikována středně těžká demence, která se při předchozích častých návštěvách nijak neprojevovala. Zvažujeme tedy i nepříznivý vliv razantní steroidní terapie na zhoršení psychické kondice nemocné. Tento jev je v literatuře zmiňován [1,8,11]. Nicméně i opačná interpretace, kdy pacientka kvůli své ještě nepoznané demenci, zapomínala kapat a neužívala léčbu tak, jak byla doporučena, je nutno uvážit. K tomuto závěru nás vede fakt, že po hospitalizacích, stejně jako při ústavní léčbě, kdy byla zajištěna správná terapie, se stav povrchu obou očí pacientky velmi zlepšil a nyní zůstává s nastavenou léčbou stabilní.
Závěr
Chronická zánětlivá onemocnění předního segmentu oka vedou často k frustracím jak na straně pacienta, tak lékaře. Léčba je dlouhodobá a ne vždy vede k očekávaným výsledkům. Odhalení etiologie onemocnění představuje prioritu k zacílení následných terapeutických kroků. V našem sdělení jsme představili ne tolik známou příčinu jizvících se chronických, na léčbu refrakterních, blefarokonjunktivitid. Upozorňujeme také na fakt, že i celková zdravotní a psychická kondice hraje klíčovou roli ve zvládnutí nepříznivých stavů oka.
Prezentováno na XXVI. sjezdu České a slovenské oftalmologické společnosti v Praze formou přednášky
Autoři práce prohlašují, že vznik i téma odborného sdělení a jeho zveřejnění není ve střetu zájmů a není podpořeno žádnou farmaceutickou firmou.
Do redakce doručeno dne: 17. 10. 2018
Do tisku přijato dne: 23. 8. 2019
MUDr. Jana Nekolová, Ph.D.
Oční klinika Fakultní nemocnice Hradec Králové
Sokolská 581
500 05 Hradec Králové
Zdroje
1. Cipriani, G., Picchi, L., Vedovello, M., et al.: Reversible dementia from corticosteroid therapy. Case report. Clin Geriatrics, 20(7); 2012 : 2-5.
2. Dart, JK.: The 2016 Bowman lecture conjuntival curses: scarring conjunctivitis 30 years on. Eye, 31; 2017 : 301-332.
3. Dřízhal, I., Paulusová, V.: Orální lichen planus-současné poznatky. Cesk Stomatol, 108(2); 2008 : 35-38.
4. Duchková, H.: Lichen planus. Doporučené postupy pro praktické lékaře. Dostupný na: www.cls.cz/dp. Reg. č. a/004/238.
5. Elder, MJ., Bernauer, W., Leonard, J., et al.: Progression of disease in ocular pemphigoid. Br J Ophthalmol, 80; 1996 : 292-6.
6. Huang, S., Channa, P.: Cicatrical keratoconjunctivitis associated with lichen planus. A case report. GMS Ophthalmol Cases, 7(5); 2015 : 1-3.
7. Igra, E., Kennedy, S., MacDermott, EJ. et al.: Isolated ocular lichen planus in a child. J AAPOS, 19(4); 2015 : 381-3.
8. Keenan, PA., Jacobson, MW., Soleymani, RM., et al.: The effect on memory of chronic prednisone treatment in patients with systemic disease. Neurology, 47(6); 1996 : 1396-402.
9. Muňoz, ER., Martínez-Escala, ME., Juanpere, N. et al.: Isolated conjunctival lichen planus. A diagnostic Challenge. Arch Dermatol, 147(4); 2011 : 465-67.
10. Pakravan, M., Klesert, TR., Akpek, EK.: Isolated lichen planus of the conjunctiva. Br J Ophthalmol, 90(10); 2006 : 1325-6.
11. Sacks, O., Shulman, M.: Steroid dementia: an overlooked diagnosis?. Neurology, 64(4); 2005 : 707-9.
12. Saw, VP., Dart, JK.: Ocular musous membrane pemphigoid: diagnosis and management strategies. Ocul Surf, 6(3); 2008 : 128-42.
13. Shoughy, SS.: Unusal ocular presentation in a patient with lichen planus. Can J Ophthalmol, 53; 2018: e122-24.
14. Szabó, E., Palos, M., Skalická, P.: Oční jizevnatý pemfigoid - restrospektivní studie. Cesk Slov Oftalmol, 72 (1); 2016 : 283-91.
15. Thorne, JE., Jabs, DA., Nikolskaia, OV. et al.: Lichen planus and cicatrizing conjunctivitis: characterization of five cases. Am J Ophthalmol, 136(2); 2003 : 239-43.
16. Thorne, JE., Woreta, FA., Jabs, DA., et al.: Treatment of ocular mucous membrane pemphigoid with immunosuppressive drug therapy. Ophthalmology, 115(12); 2008 : 2146-52.
17. Viktorinová, M.: Nežádoucí účinky léků na kůži. Prakt. lékáren, 9(6); 2013 : 214–18.
Štítky
Oftalmologie
Článek vyšel v časopiseČeská a slovenská oftalmologie
Nejčtenější tento týden
2019 Číslo 4- Stillova choroba: vzácné a závažné systémové onemocnění
- Familiární středomořská horečka
- První schválený léčivý přípravek pro terapii Leberovy hereditární optické neuropatie dostupný rovněž v ČR
- Selektivní laserová trabekuloplastika nesnižuje nitroční tlak více než argonová laserová trabekuloplastika
- Léčba chronické blefaritidy vyžaduje dlouhodobou péči
-
Všechny články tohoto čísla
- Slovo vedoucího redaktora
- Pozdní opacifikace hydrofobní nitrooční čočky AcryNovaTMPC 610Y
- Léčba vitreomakulární trakce intravitreální aplikací perfluoropropanu
- Ranibizumab v léčbě makulárního edému při větvové sítnicové žilní okluzi – dvouleté výsledky léčby
- NEUROFIBROMATÓZA 1. TYPU A GLIOM OPTIKU
- Bilaterální současně probíhající akutní glaukom uzavřeného úhlu u Miller Fisherova syndromu
- Lichen planus jako možná vzácná příčina očního onemocnění
- Výročie narodenia prof. MUDr. Milana Izáka, PhD, FEBO
- Panu docentovi s láskou...
- Doc. MUDr. Vladimír Krásnik, PhD oslavuje 60-tku
- Česká a slovenská oftalmologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- NEUROFIBROMATÓZA 1. TYPU A GLIOM OPTIKU
- Léčba vitreomakulární trakce intravitreální aplikací perfluoropropanu
- Lichen planus jako možná vzácná příčina očního onemocnění
- Doc. MUDr. Vladimír Krásnik, PhD oslavuje 60-tku
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání




