-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Transkraniální dopplerovská a barevná duplexní sonografie v intenzivní medicíně
Autoři: Dobiáš Miloš
Působiště autorů: Klinika anesteziologie, resuscitace a intenzivní medicíny, 1. LF UK a Všeobecná fakultní nemocnice, Praha
Vyšlo v časopise: Anest. intenziv. Med., 25, 2014, č. 5, s. 378-382
Kategorie: Postgraduální vzdělávání - Echodidaktika
Cílem tohoto článku je představit možnosti a využití transkraniální sonografie v intenzivní medicíně, zhodnotit morfologické a průtokové parametry a diagnostikovat základní patologie.
Transkraniální dopplerovská sonografie (TCD) je neurosonologické vyšetření, které umožňuje neinvazivní měření průtoků intrakraniálními tepnami přes intaktní lebku. První reference o této metodě byly publikovány v roce 1982 [1], poté došlo k významnému rozšíření jejích aplikací na pracovištích neurologických, neurochirurgických, ARO i dalších oborů. Při vyšetření TCD se užívá UZ paprsek o nízké frekvenci (1,0–2,5 MHz). Rozšířením TCD o zobrazení intrakraniálních struktur ve dvojrozměrném B-obraze a zobrazení cév v barevném či energetickém modu (transkraniální barevná duplexní sonografie – TCCS) se významně rozšířily UZ možnosti diagnostiky intrakraniálních patologií. Rozvoj této metody začíná v 90. letech 20. století a s dalším rozvojem UZ přístrojů a pulmostabilních echokontrastních látek se dále zvětšuje počet vyšetřitelných pacientů, senzitivita a specificita TCCS. Při TCCS vyšetření používáme duplexní fázové sondy s frekvencemi 2,0–4,0 MHz.
TCCS vyšetření začínáme z transtemporálního přístupu, kdy zobrazíme v B-obraze jednotlivé mozkové struktury. Anatomická zeslabení lebečních kostí vytvářejí v temporální oblasti tři okénka k umístění UZ sondy (zadní před tragem, střední nad zygomatickým obloukem a přední za orbitou, obr. 1). Pro tento přístup je optimální poloha pacienta vleže na zádech, s pozicí vyšetřujícího v záhlaví (eventuálně zpředu z pozice vedle lůžka). Z důvodu kraniální hyperostózy nelze u 5–10 % pacientů získat dostatečně silný UZ signál pro spolehlivé vyhodnocení nálezu z intrakraniálních tepen. Kvalita B-obrazu je proto základním kritériem pro hodnocení temporálního okna. Následně zobrazíme v barevném (hodnotíme i směr toku) či energetickém modu intrakraniální tepny – sifon a. carotis interna, a. cerebri media (ACM, M1-M3 úsek), a. cerebri anterior (ACA, A1-A2 úsek), a. cerebri posterior (ACP, P1-P2 úsek, obr. 2) a při dobré vyšetřitelnosti i přední a zadní komunikantu. V hloubce 55–60 mm nalézáme intrakraniální bifurkaci vnitřní karotidy s možností zachycení odstupových úseků M1 segmentu ACM (průtok k sondě) a A1 segmentu ACA (průtok od sondy), směr insonace je mírně rostrálně a kraniálně. Po sklonění sondy dorzálním směrem vyšetříme segmenty P1 (průtok k sondě) a P2 (průtok od sondy) ACP v hloubkách 55–75 mm. Pro standardizaci vyšetření provádíme 4 základní řezy, které zhruba odpovídají transverzálním řezům při CT vyšetření – pontinní, mezencefalický (obr. 3), thalamický a řez v úrovni postranních komor (měříme vždy protilehlou postranní komoru, obr. 4). Při dopplerovském vyšetření získáme spektrální průtokovou křivku z jednotlivých mozkových cév (obr. 5) a změříme maximální systolickou rychlost (PSV), konečnou diastolickou rychlost (EDV), rezistenční a pulzatilní indexy (RI: PSV – EDV/PSV, PI: PSV – EDV/Vmean). Díky autoregulaci průtoku v intrakraniálních tepnách jsou průtokové rychlosti a indexy rezistence v těchto tepnách velmi konstantní, závisejí však na věku a na pohlaví (tab. 1). Druhým základním přístupem je transforaminální přístup přes foramen occipitale magnum (obr. 6).Tímto přístupem zobrazíme vertebrální arterie (AV) distálně od atlasové kličky, a. basilaris (AB), a. cerebelli inferior posterior (PICA), a. cerebelli inferior anterior (IACA) a a. spinalis anterior (AS). Vyšetření zahajujeme z hloubky 65–70mm, kde zpravidla nalézáme konvergující segmenty V4 obou AV. Fyziologický průtok v AV je vždy od sondy. Průtok bazilární tepnou lze zachytit v hloubce 85–115mm, fyziologický průtok je také od sondy. Pro zobrazení oftalmické cirkulace je využíván transorbitální přístup. Před zahájením vyšetření je nutné snížit výkon sondy na minimum (10–15 %) a vyšetřovat co nejkratší dobu pro nebezpečí poškození čočky a sítnice. Při tomto přístupu klademe sondu na oční bulbus (při zavřených očích blízko středu víčka) a zobrazujeme kmen a. ophthalmica (v hloubce 35–55mm), při nastavení větší hloubky (60–80mm) lze zachytit části sifonu a. carotis interna. Za normálních okolností směřuje tokv a. ophtalmica k sondě (ortográdně, obr. 7). Kromě intrakraniálních tepen lze zobrazit i hluboké mozkové vény a mozkové splavy, které jsou ale obtížněji detekovatelné než tepny pro nízké průtokové rychlosti. Nejčastěji zobrazitelné jsou v. basalis,v. cerebri media profunda, v. cerebri magna a sinus sigmoideus [2].
Obr. 1. Transtemporální přístup – přiložení sondy 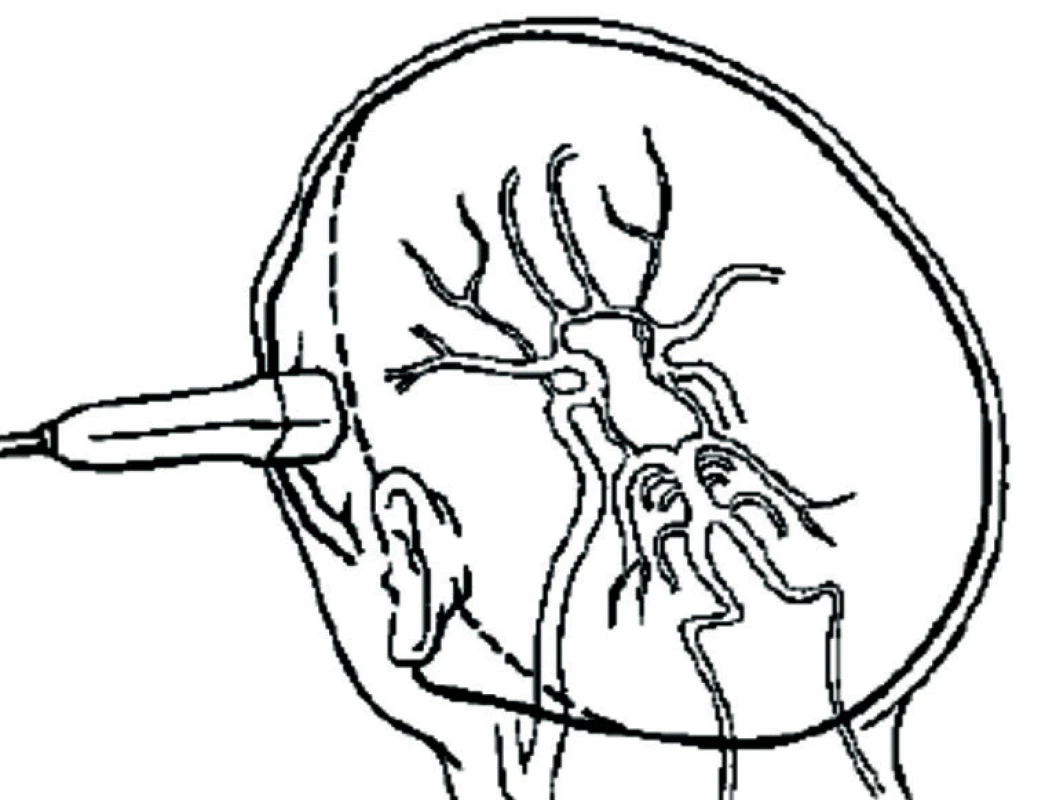
Obr. 2. Transtemporální přístup – zobrazení hlavních mozkových tepen: a. cerebri anterior (ACA), a. cerebri media (ACM), a. cerebri posterior (ACP) 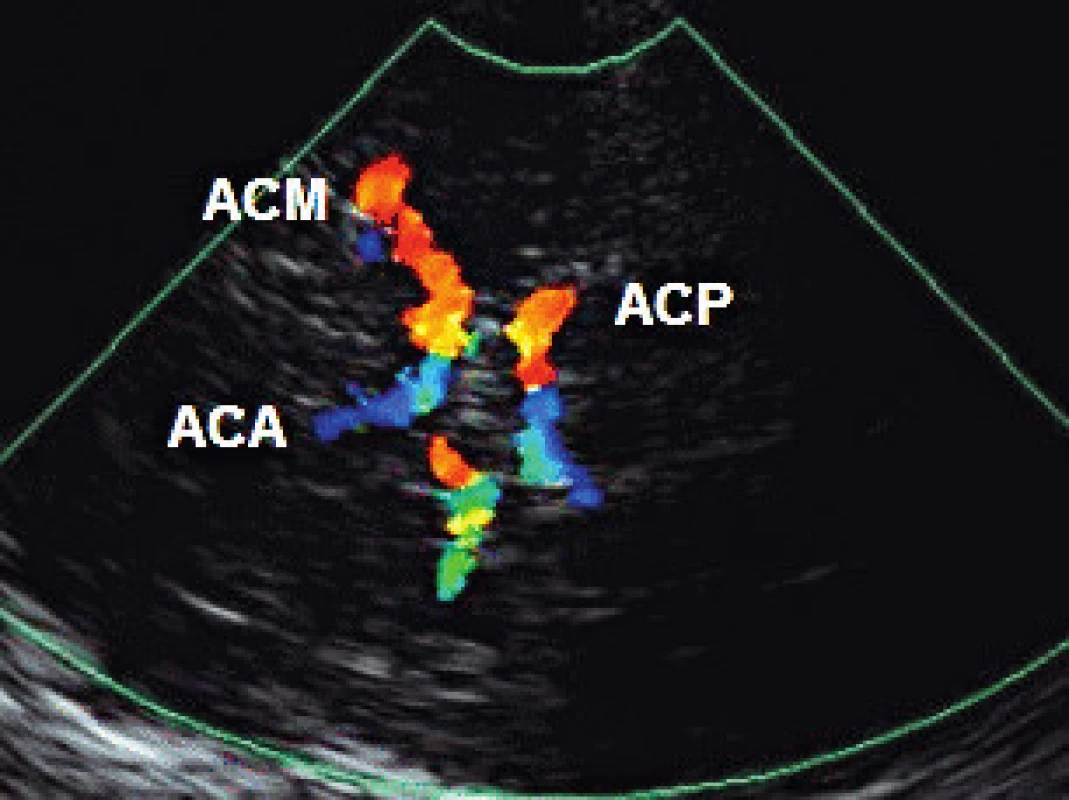
Obr. 3. Zobrazení základních anatomických struktur z transtemporálního okna – mezencefalický transverzální řez: B obraz při TCCS vyšetření 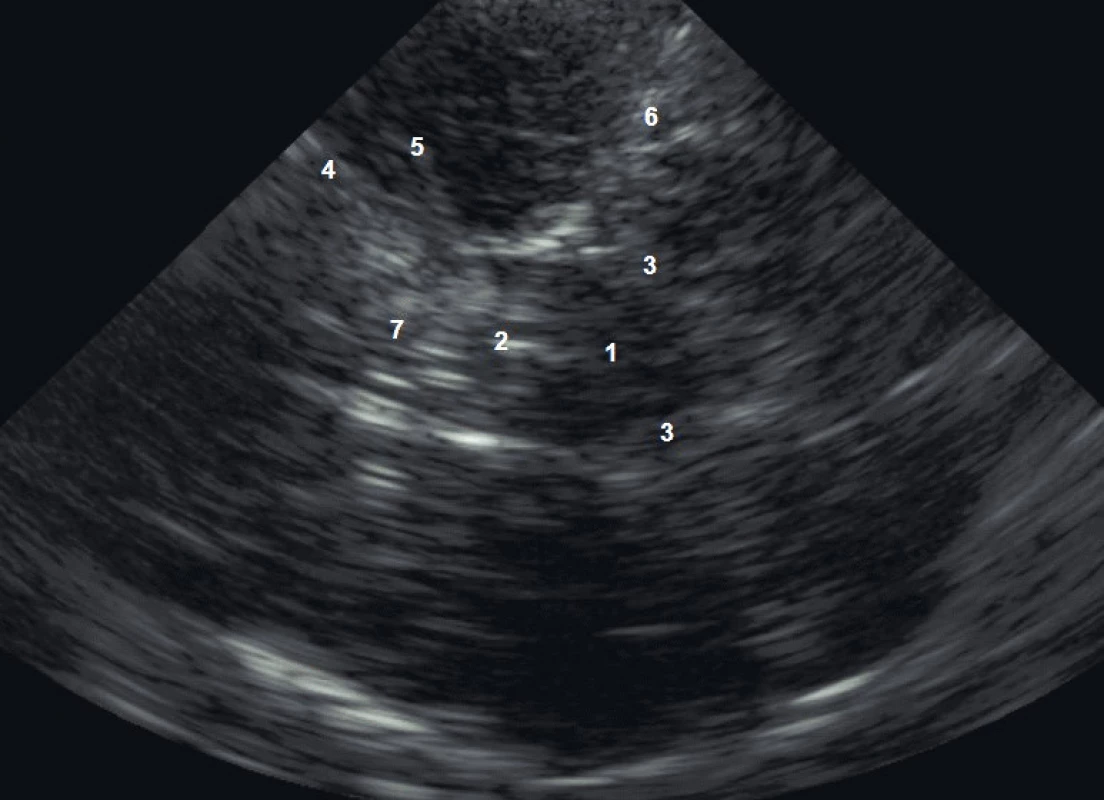
1 – mezencefalon, 2 – III. komora, 3 – bazální cisterny, 4 – malá křídla sfenoidální kosti, 5 – a. cerebri media, 6 – hrana pyramidy, 7 – sella turcica Obr. 4. Transtemporální přístup – zobrazení postranní komory 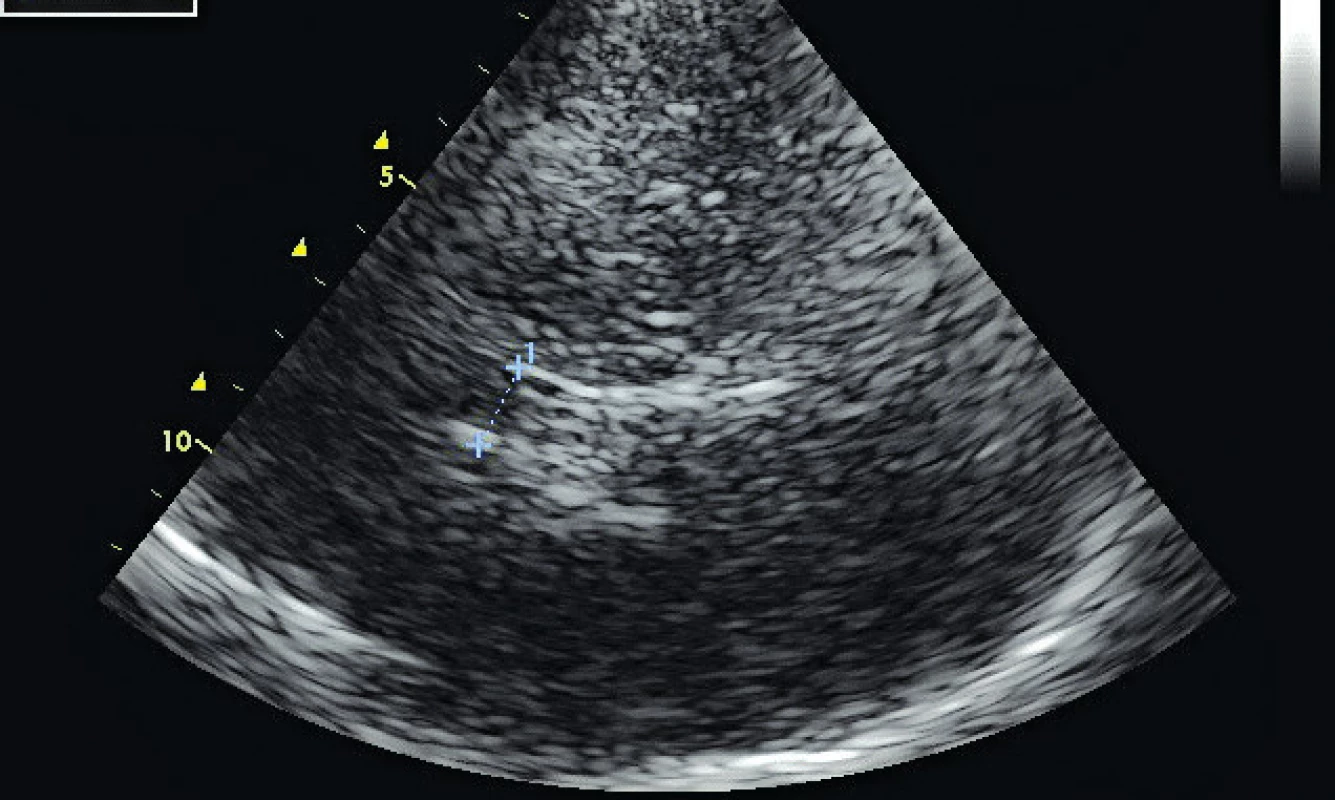
Obr. 5. Detekce průtoku a. cerebri media vpravo, hodnocení rezistenčního indexu 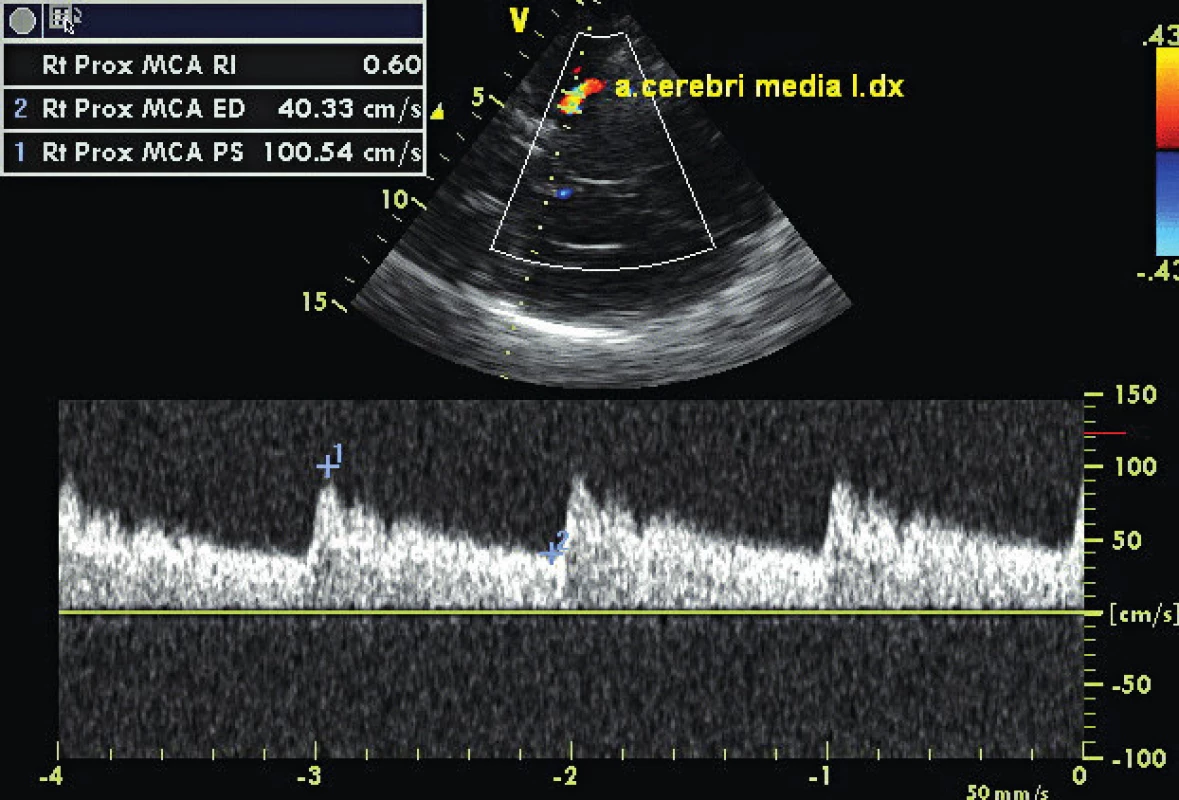
Obr. 6. Transforaminální přístup – zobrazení a. vertebralis (AV), a. basilaris (AB), a. cerebelli inferior posterior (PICA), a. cerebelli inferior anterior (IACA), a. spinalis anterior (AS) 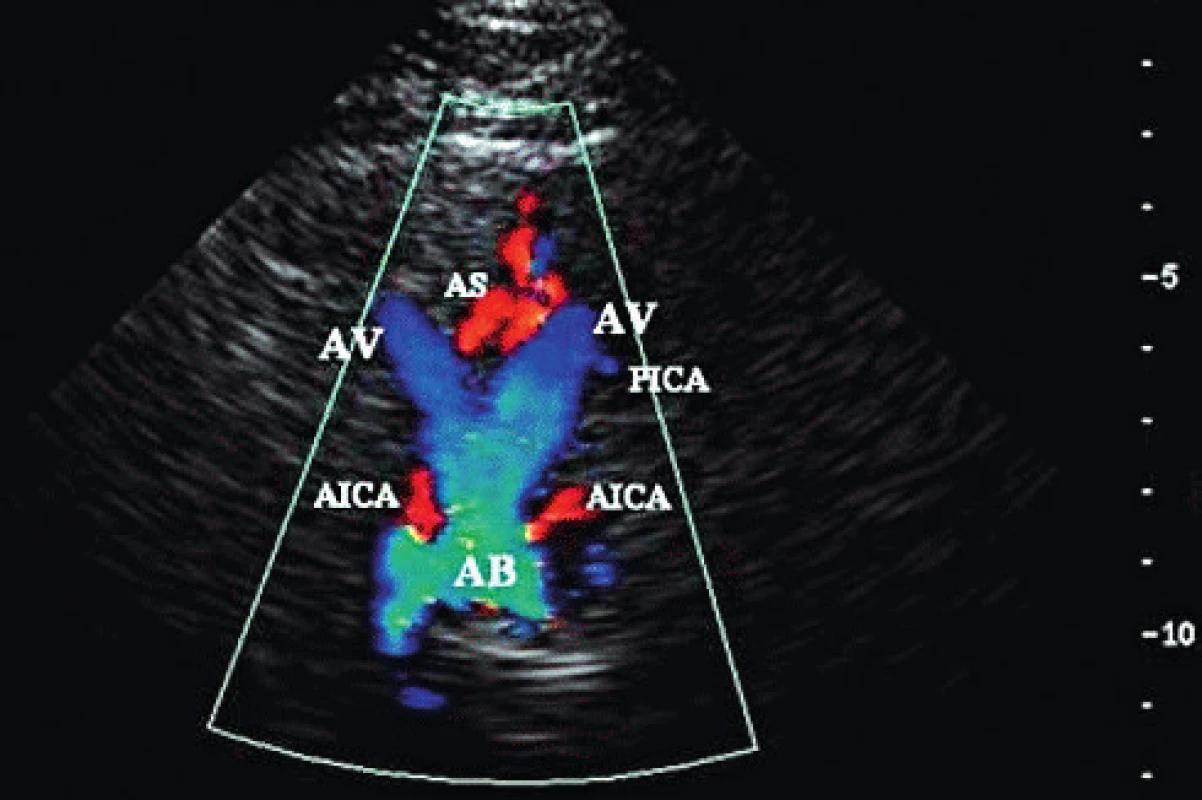
Obr. 7. Transorbitální přístup – zobrazení a. ophtalmica sin. 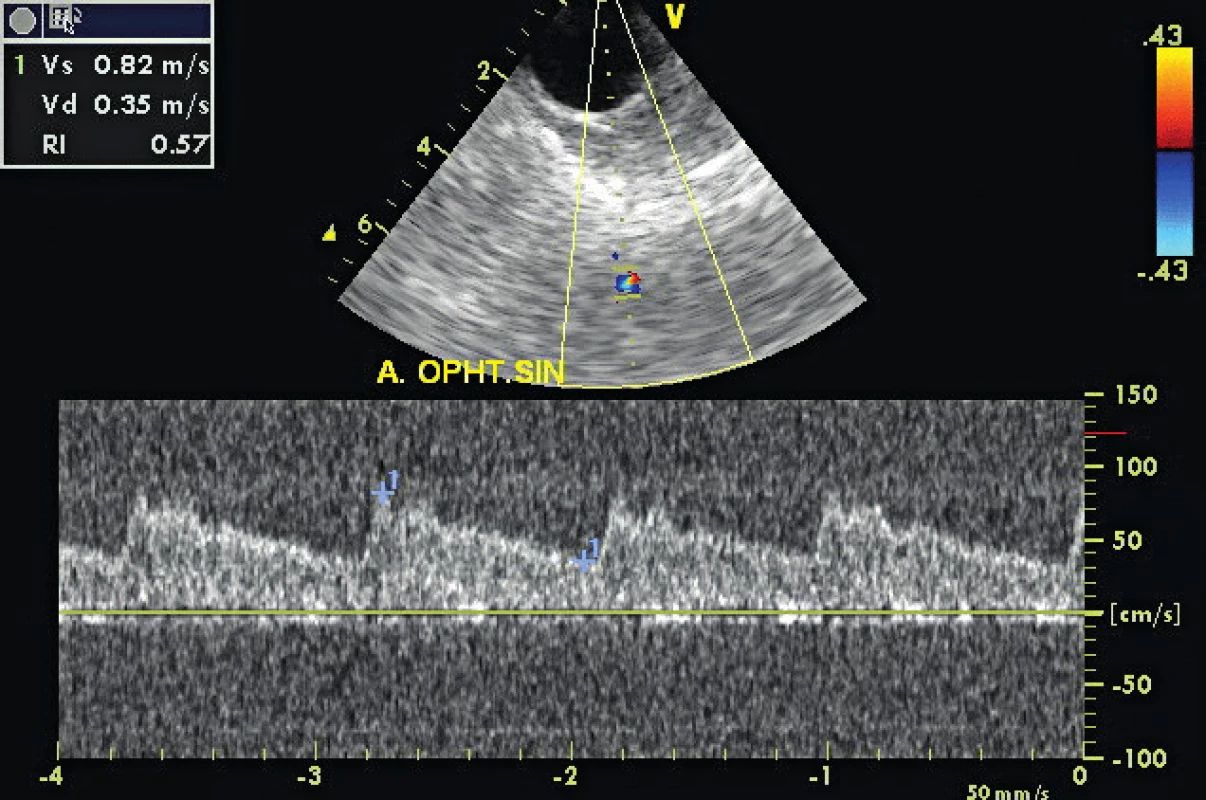
Tab. 1. Průměrné průtokové rychlosti v hlavních mozkových tepnách v cm/s a rezistenční indexy v závislosti na věku 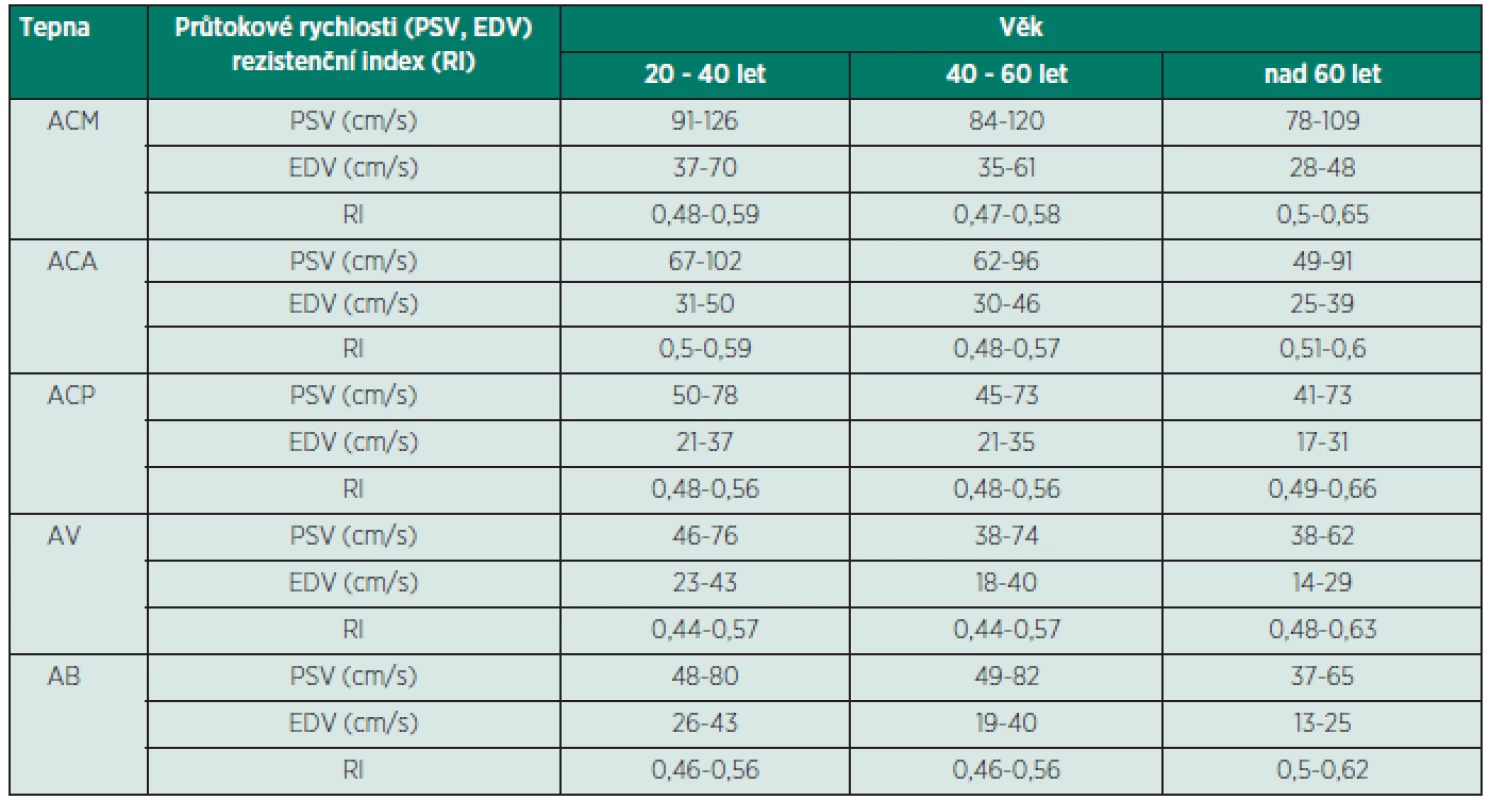
Výhodou TCCS oproti klasickému TCD je přímé zobrazení vyšetřovaných cév a intrakraniálních struktur, změření úhlově korigovaných průtokových rychlostí, rychlá identifikace tepen s malou možností záměny tepen a nutností užití kompresivních testů, nevýhodou pak vyšší cena přístroje. Fyziologickým TCCS nálezem na všech mozkových tepnách jsou průtokové křivky kontinuálního charakteru, s laminárním charakterem průtoku a bez turbulencí. Periferní rezistence je v mezích obvyklých pro magistrální mozkové tepny (tab. 1). Je zachována funkční vazoreaktivita na adekvátní podnět a změny pCO2. Pro správné posouzení nálezu v intrakraniálních tepnách je důležitá znalost stavu extrakraniálního tepenného řečiště, dále také základní hemodynamické parametry, protože v případě závažné arytmie, hypotenze, anémie či změnách pCO2 lze předpokládat zkreslení průtokové křivky a je poté nutno postupovat individuálně.
Význam TCD a TCCS v intenzivní péči je zejména v diagnóze a monitorování vazospasmů u pacientů se subarachnoidalním krvácením (SAH), v detekci intrakraniálních stenóz či diagnostice akutní ischemické CMP, v měření vazoreaktivity na změny ventilace, dále v detekci zvýšeného intrakraniálního tlaku (ICP) a v diagnóze mozkové smrti.
Při výskytu vazospasmů je při TCD dominujícím nálezem zvýšení průtokových rychlostí v postižené tepně (obr. 8). Riziko klinických komplikací narůstá při vyšším počtu postižených tepen a při výraznějších spasmech. Jako kritické hodnoty jsou uváděny rychlosti Vmean > 160 cm/s pro ACM a Vmean > 150cm/s pro ACA. Vazospasmus se vyskytuje až u 40 % pacientů s aneurysmatickým SAH a asociuje s 15–20% rizikem mozkové ischémie a smrti [3]. TCD obvykle vyšetřujeme druhý den po SAH pro získání referenčních parametrů. Vazospastická ACM má obvykle rychlosti > 120 cm/s [4], rychlosti > 200 cm/s asociují s průměrem ACM pod 1 mm (normální průměr ACM je 3 mm). Nižších rychlosti pro diagnózu je třeba pro ACA, pro AV a AB již nad 80–95 cm/s. TCD má senzitivitu 38–91 % a specificitu 94–100 % pro detekci vazospasmu na ACM. Extrakraniální vyšetřeni průtoku a. carotis interna (ACI) je důležité pro stanovení Lindegaardova indexu zohledňujícího průtok mozkovými tepnami vůči průtoku extrakraniálnímu. Lindegaardův index [4] je normálně 1,7 +/ - 0,4 [5] a s ohledem na anatomické odchylky v populaci je důležité stanovit individuální výši tohoto indexu před obdobím vazospasmů. ACM / ACI index > 3 implikuje středně významný proximální ACM vazospasmus, index > 6 asociuje již s těžkým vazospasmem. U AB je těžký vazospasmus již při indexu (vůči extrakraniální časti AV) > 3.
Obr. 8. TCCS – vazospasmus a. cerebri media 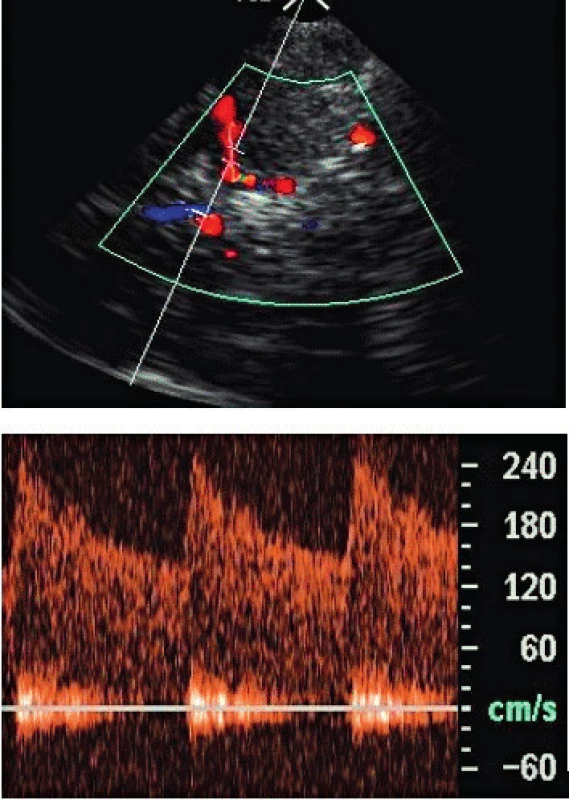
Aterosklerotické postižení intrakraniálních tepen patří k častým příčinám mozkové ischémie. TCCS je jednou z diagnostických metod ke zhodnocení intrakraniální stenózy. Hlavním kritériem pro UZ detekci stenózy je lokální zrychlení průtoku > 30 %. Vedlejšími kritérii jsou turbulentní tok, aliasing fenomén, nález v B-obraze a zúžení detekovatelné v energetickém modu. Senzitivita a specificita vyšetření je srovnatelná s MR angiografií, CT angiografií či digitální subtrakční angiografií [6]. TCSS a TCCS využíváme také při akutní cévní ischemické mozkové příhodě, nejenom v diagnostice uzávěru mozkových tepen, ale také díky vlastnostem ultrazvuku, který umožňuje potencovat destrukci trombu, čehož se využívá k potencování trombolýzy (sonotrombolýza). Sonotrombolýza je nadějná metoda léčby akutní ischemické CMP pro možnost urychlení rekanalizace tepny, dobrou dostupnost, bezpečnost a nízkou cenu. Přestože proběhl velký počet studií, není zatím prokázáno, jaké frekvence, intenzita a charakter UZ vlnění jsou v procesu sonotrombolýzy nejúčinnější a nejbezpečnější. Základními limity teto léčby jsou v současnosti kvalita temporálního kostního okna [7].
Dalším z možných využití TCD je vyšetření reaktivity na změny ventilace. Zhoršení reaktivity na změny pCO2 a ztráta tlakové autoregulace asociuje se špatným neurologickým výsledkem po kraniocerebrálním poranění [8]. TCD lze použít k měření reaktivity na změny CO2 reaktivity a tlakové autoregulace, což může intenzivistům umožnit upravit CPP a UPV pro pacienta.
Zvýšený intrakraniální tlak působí negativně na mozkový průtok, v TCD záznamu dochází k poklesu nejdříve diastolických rychlostí v mozkových tepnách, později i systolických. Zvyšuje se periferní rezistence, která je velmi senzitivním ukazatelem a zvýšení indexu rezistence > 0,8 je spojeno se špatnou klinickou prognózou, není-li promptně zahájena účinná antiedematózní terapie či dekomprese [9]. Pomocí B-obrazu sledujeme možný přesun středočárových struktur, za fyziologických okolností není větší než 1 mm. U mozkového edému v rámci kraniocerebrálního poraněni byl při hodnotách CPP pod 70 mm Hg nalezen vzestup v TCD indexu pulsatility. Podobně byl nacházen vztah umožňující odvodit CPP z TCD vyšetření [10], jehož přesnost závisí na korelaci ACM průtoků a celkových průtoků mozkem. Zhoršení reaktivity na změny pCO2 a ztráta tlakové autoregulace asociuje se špatným neurologickým výsledkem po kraniocerebrálním poranění [11].
Klasická dopplerovská sonografie je schopna prokázat charakteristické změny průtokových křivek extrakraniálních mozkových tepen v případě mozkové smrti (obr. 9). Dochází k redukci systolického průtoku a objevení se časně retrográdní komponenty v diastolickém průtoku. Reverberační průtokový profil je známkou střídavého ortográdního a retrográdního pohybu krevního sloupce a ukazuje na zástavu průtoku. TCD se velmi rychle po zavedení Aaslidem do klinické praxe také začala uplatňovat v diagnostice mozkové smrti. Při rozvoji intrakraniální hypertenze dochází při detekci průtoku mozkovými tepnami k zostření systolických vrcholů a výraznému poklesu konečné diastolické rychlosti. Existují tři základní průtokové vzorce (obr. 10). Prvním typem je oscilující, bifázický, reverberační průtokový vzorec (vysokorezistenční typ podobný průtoku v končetinových tepnách), druhým typem je obraz systolických hrotů o velmi nízké rychlosti, nepřesahující 30–40cm/s a třetím typem je vymizení průtokové křivky, které dokážeme stanovit při monitorování pacienta, proto u rizikových pacientů je vhodné při prvním vyšetření a dobré zobrazitelnosti v B-obraze zaznamenat průtoky hlavními mozkovými tepnami pro možné sledování v čase. Při nepřítomnosti křivky je vhodné vyšetřit průtok v extrakraniálním řečišti. TCD má pro diagnózu mozkové smrti specificitu 98% a senzitivitu 75% [12].
Obr. 9. Redukce systolického průtoku a časně retrográdní komponenta diastolického průtoku – průtok a. carotis communis 
Obr. 10. Zástava mozkové cirkulace 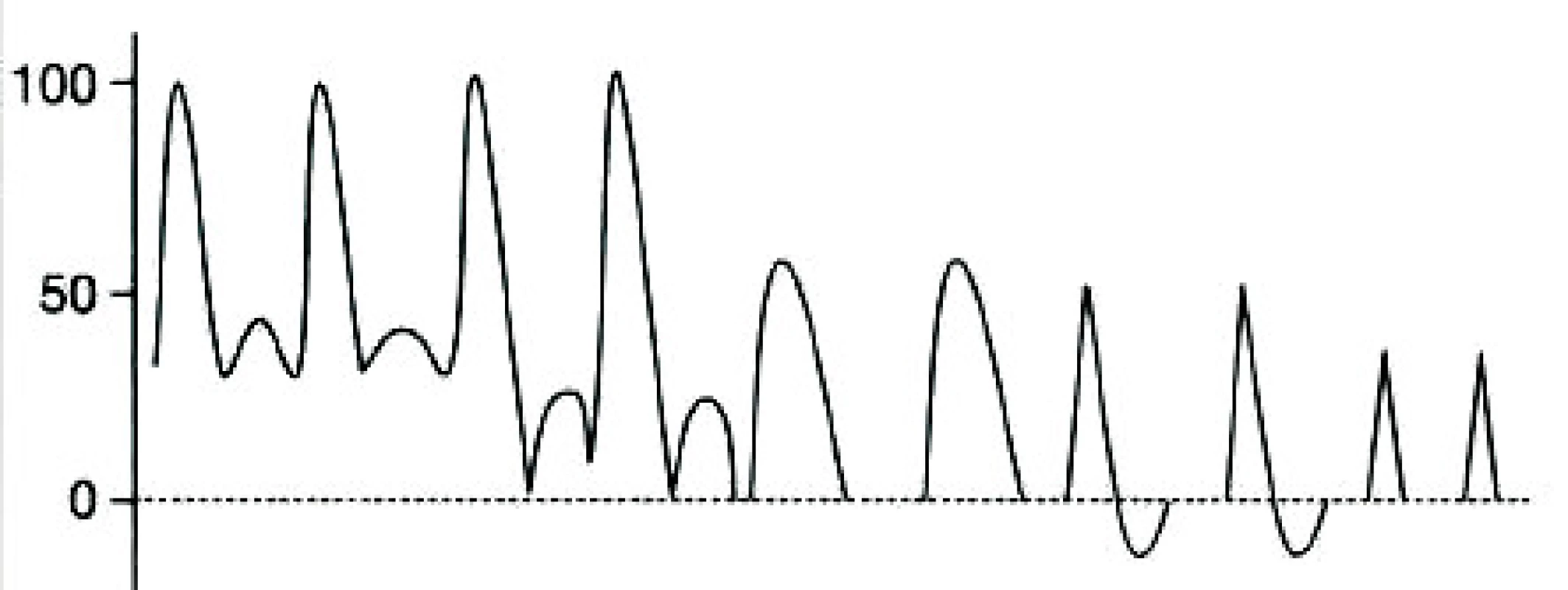
ZÁVĚR
TCD a TCCS se jako další UZ metody stávají vhodnou neinvazivní a dostupnou metodou pro vyšetření a monitorování pacientů na lůžkách intenzivní péče. Hlavní využití je v detekci vazospasmů, vyšetření v akutní fázi CMP, v hodnocení intrakraniálních stenóz, vazoreaktivity, v neinvazivním měření změn intrakraniálního tlaku a v detekci mozkové smrti.
Adresa pro korespondenci:
MUDr. Miloš Dobiáš
Klinika anesteziologie, resuscitace a intenzivní medicíny
1. LF UK a Všeobecná fakultní nemocnice
U Nemocnice 2
128 08 Praha 2
email: milos.dobias@vfn.cz
Zdroje
1. Aaslid, R., Markwalder,T. M., Nornes, H. Noninvasive transcranial Doppler ultrasound recording of flow velocity in basal cerebral arteries. J. Neurosurg., 1982, 57, p. 769–774.
2. Školoudík, D., Škoda, O., Bar, M., Václavík, D., Brozman, M. Neurosonologie. Praha: Galén, 2003, s. 147–198.
3. Bleck, T. P. Rebleeding and vasospasm after SAH: New strategies for improving outcome. J. Crit. Illn., 1997, 12, p. 572–582.
4. Lindegaard, K. F., Nornes, H., Bakke, S. J. et al. Cerebral vasospasm diagnosis by means of angiography and blood velocity measurements. Acta Neurochir. (Wien), 1989, 100, p. 12–24.
5. Aaslid, R., Markwalder,T. M., Nornes, H. Noninvasive transcranial Doppler ultrasound recording of flow velocity in basal cerebral arteries. J. Neurosurg., 1982, 57, p. 769–774.
6. Školoudík D, Herzig R. Stenózy intrakraniálních tepen – možnosti diagnostiky pomocí transkraniální duplexní sonografie. Neurol. pro praxi, 2007; 8, 4, p. 208–212.
7. Kuliha M, Roubec M, Školoudík D. Sonotrombolýza – mechanizmus účinku a její využití v léčbě ischemické cévní mozkové příhody. Cesk. Slov. Neurol. N., 2012, 75/108, 1, p. 23–29.
8. Lee, J. H., Kelly, D. F., Oertel, M. et al. Carbon dioxide reactivity, pressure autoregulation, and metabolic suppression reactivity after head injury: A transcranial Doppler study. J. Neurosurg., 2001, 95, p. 222–232.
9. Klingelhöfer, J., Dander, D., Holzgraefe, M., Bischoff, C., Conrad, B. Cerebral vasospasm evaluated by transcranial Doppler ultrasonography at different intracranial pressures. J. Neurosurg., 1991, 75, 5, p. 752–758.
10. Steiner, L. A., Balestreri, M., Johnston, A. J. et al. Sustained moderate reductions in arterial CO2 after brain trauma timecourse of cerebral blood flow velocity and intracranial pressure. Intensive Care Med., 2004, 30, p. 2180–2187.
11. Lee, J. H., Kelly, D. F., Oertel, M. et al. Carbon dioxide reactivity, pressure autoregulation, and metabolic suppression reactivity after head injury: A transcranial Doppler study. J. Neurosurg., 2001, 95, p. 222–232.
12. Dosemeci, L., Dora, B., Yilmaz, M. et al. Utility of transcranial Doppler ultrasonography for confirmatory diagnosis of brain death: Two sides of the coin. Transplantation, 2004, 77, p. 71–75.
Štítky
Anesteziologie a resuscitace Intenzivní medicína
Článek vyšel v časopiseAnesteziologie a intenzivní medicína
Nejčtenější tento týden
2014 Číslo 5- Jak souvisí postcovidový syndrom s poškozením mozku?
- Perorální antivirotika jako vysoce efektivní nástroj prevence hospitalizací kvůli COVID-19 − otázky a odpovědi pro praxi
- Neodolpasse je bezpečný přípravek v krátkodobé léčbě bolesti
- Metamizol v léčbě různých bolestivých stavů – kazuistiky
- Léčba akutní pooperační bolesti z pohledu ortopeda
-
Všechny články tohoto čísla
- Časná poporodní anestezie z pohledu studie OBAAMA-CZ– prospektivní observační studie
- Anesteziologický management během operace těhotné s akutní aortální disekcí
- Perioperační management císařského řezu u rodičky s Marfanovým syndromem – kazuistika a systematický přehled literatury
- Intoxikace theofylinem – kazuistika a přehled literatury
- Nová perorální přímá antikoagulancia (NOAC) – jak řešit možné problémy s vyšetřením koagulace
- Opožděná manifestace traumatické ruptury bránice – kazuistika
- Transkraniální dopplerovská a barevná duplexní sonografie v intenzivní medicíně
- Laktát a jeho význam
- Vzájemná funkční závislost srdečních komor – i nejlepší sousedská spolupráce může selhat
- Doporučený postup diagnostiky a léčby srdeční tamponády
- Doporučený postup analgezie a sedace dospělých pacientů v intenzivní péči
- Náhrada nemajetkové újmy na zdraví podle nového občanského zákoníku
- Anesteziologie a intenzivní medicína
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Nová perorální přímá antikoagulancia (NOAC) – jak řešit možné problémy s vyšetřením koagulace
- Intoxikace theofylinem – kazuistika a přehled literatury
- Laktát a jeho význam
- Doporučený postup analgezie a sedace dospělých pacientů v intenzivní péči
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



