-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Deprese u dětí a adolescentů
Datum publikace: 20. 3. 2023
Epidemiologie a rizikové faktory
Roční prevalence deprese mezi adolescenty ve věku 12–17 let činí 8 %. Jiné zdroje udávají, že prevalence u adolescentů dosahuje 11 %. Poměr dospívajících žen a mužů, u kterých se rozvine velká deprese, je přibližně 2 : 1, tedy podobný jako u dospělých. Tento rozdíl mezi pohlavími se objevuje během puberty; v dospívání je riziko rozvoje deprese větší u dívek než u chlapců. Zdá se však, že u prepubertálních dětí je deprese častější u chlapců než u dívek. Odhadovaná prevalence unipolární velké deprese byla o 60 % vyšší u chlapců než u dívek.
Rizikové faktory pro nástup dětské deprese se mohou objevit v různý čas a mít různé trvání. Příčina těchto procesů může být vnějšího i vnitřního charakteru – může se jednat o následující faktory:
- nízká porodní hmotnost
- pozitivní rodinná anamnéza depresivní a úzkostné poruchy u příbuzných 1. stupně (včetně prenatální či poporodní mateřské deprese)
- vystavení dítěte traumatizujícím procesům (dysfunkční rodinné prostředí, konflikt mezi pečovatelem dítětem, zneužívání, zanedbávání)
- psychosociální stresory (např. problémy s vrstevníky a viktimizace, školní potíže)
- sexuální problematika (genderová dysforie, homosexualita)
- užívání návykových látek
- poruchy učení
- porucha pozornosti s hyperaktivitou
- porucha opozičního vzdoru
- somatická chronická onemocnění (zvláště se symptomy nebo léčebnou zátěží způsobujícími chronické narušení života)
Zhruba 40 % dětí a dospívajících s depresivní poruchou není léčeno.
Stanovení diagnózy
Depresivní epizoda je afektivní porucha v trvání alespoň 2 týdnů s 5 nebo více z následujících příznaků:
- depresivní nálada
- anhedonie
- nespavost nebo hypersomnie
- změna chuti k jídlu nebo hmotnosti
- psychomotorická retardace nebo neklid
- nízká energie
- špatná koncentrace
- pocity bezcennosti nebo viny
- opakující se myšlenky na smrt či sebevraždu
Kromě toho musí symptomy způsobovat klinicky významné potíže nebo zhoršení fungování a syndrom není způsoben fyziologickými účinky látky (např. při zneužívání drog či léků) ani jiným zdravotním stavem (např. hypotyreóza).
Podle závažnosti rozdělujeme depresivní epizodu na mírnou, střední a těžkou bez psychotických příznaků a s psychotickými příznaky (viz tab. 1 a 2). Při opakovaném výskytu depresivní epizody již mluvíme o periodické depresivní poruše.
Tab. 1 Kritéria depresivní epizody
A) Obecná kritéria
• Depresivní epizoda by měla trvat alespoň 2 týdny.
• Během života jedince se nikdy nevyskytly žádné hypomanické ani manické příznaky, které by splňovaly kritéria pro hypomanickou nebo manickou epizodu (F30.-).
• Epizoda není způsobena ani požíváním psychoaktivní látky (F10–F19) ani žádnou jinou organickou duševní poruchou.
B) Jádrové příznaky
• Depresivní nálada je takového stupně, že je pro jedince naprosto nenormální, musí být přítomna po většinu dne a téměř každý den po dobu alespoň 2 týdnů, přičemž není ovlivněna okolnostmi.
• Ztráta zájmu a radosti z aktivit, které obvykle jedince těší.
• Snížená energie nebo zvýšená únavnost.
C) Ostatní příznaky
• Ztráta sebedůvěry a sebeúcty.
• Neoprávněné sebevýčitky nebo přehnané a bezdůvodné pocity viny.
• Vracející se myšlenky na smrt nebo sebevraždu nebo jakékoliv sebevražedné jednání.
• Snížená schopnost myslet nebo se soustředit, nerozhodnost a váhavost.
• Změna psychomotorické aktivity s agitovaností nebo retardací (subjektivní či objektivní).
• Poruchy spánku jakéhokoliv druhu.
• Změna chuti k jídlu (zvýšená nebo snížená) s odpovídající změnou hmotnosti.
Tab. 2 Klasifikace depresivní poruchy
Mírná depresivní porucha
• plně splněná kritéria A)
• alespoň 2 kritéria B)
• alespoň 1 kritérium C)
• celkový počet příznaků B) a C) v minimálním počtu 4 příznaků
Střední depresivní porucha
• plně splněná kritéria A)
• alespoň 2 kritéria B)
• alespoň 3 kritéria C)
• celkový počet příznaků B) a C) v minimální počtu 6 příznaků
Těžká depresivní porucha bez psychotických příznaků
• plně splněná kritéria A)
• alespoň 2 kritéria B)
• alespoň 5 kritérií C)
• celkový počet příznaků B) a C) v minimálním počtu 8 příznaků
• bez přítomnosti bludů, halucinací nebo depresivního stuporu
Těžká depresivní porucha s psychotickými příznaky
• plně splněná kritéria A)
• alespoň 2 kritéria B)
• alespoň 5 kritérií C)
• celkový počet příznaků B) a C) v minimálním počtu 8 příznaků
• přítomnost bludů, halucinací nebo depresivního stuporu
• halucinace a bludy s obsahy autoakuzačními, katastrofickými, nihilistickými či ruinačními
Symptomatologie a klinický obraz deprese
Depresivní nebo podrážděná nálada se projevuje po většinu času pocitem sklíčenosti, skleslosti nebo smutku a je hlavním příznakem depresivních poruch. Pacienti mohou projevovat depresivní náladu tím, že ostatní vnímají antagonisticky či lhostejně, přemítají o skutečných nebo potenciálně nepříjemných okolnostech, udržují si ponurý nebo beznadějný pohled, věří, že vše je „nespravedlivé“, cítí se bezmocní nebo mají pocit, že zklamávají ostatní. Dětští pacienti však mohou postrádat emoční a kognitivní schopnost správně identifikovat a organizovat své emoční zážitky a depresivní porucha se může projevovat pouze podrážděnou náladou. Podrážděnost se může projevit jako pocit něčeho „otravného“, „mrzutého“ nebo pocitem, že dotyčný je „obtěžován“ vším a všemi. Dětští pacienti mohou být hádaví a hádky mohou být prostředkem k vyjádření jejich emočního utrpení. Pacienti nemusejí být schopni snášet frustraci a na drobné provokace reagují výbuchy vzteku. Zdá se ale, že depresivní nálada je u dětské deprese častější než podrážděná nálada.
Deprese s atypickými rysy je speciálním typem deprese, kdy je zachována reaktivita nálady. Pacient může mít pokleslou forii, ale pozitivní události mu ji dokáží dočasně pozvednout. U atypické deprese se mohou projevit další, pro depresi netypické symptomy, jakými jsou hyperfagie a hypersomnie. Naopak deprese s melancholickými rysy může být častější u dospívajících. Reaktivita nálady může způsobit, že dospívající vyhledávají aktivity a zážitky, které jim dočasně zvednou náladu. Příklady těchto aktivit zahrnují vztah s vrstevníky, vyhledávání vzrušení, sexuální promiskuitu a užívání návykových látek. Depresivní adolescenti, zejména dívky, mohou situaci rozebírat s jiným depresivním vrstevníkem, čímž se zesiluje a zvyšuje závažnost depresivního prožívání.
Snížený zájem nebo potěšení (tzv. anhedonie) z dříve příjemných činností je také základním příznakem unipolární velké deprese. Pacienti prožívají události, koníčky, zájmy a lidi jako méně zajímavé nebo zábavné než dříve. Anhedonie může být vyjádřena popisem zážitků jako „nudných“, „hloupých“ nebo „nezajímavých“. Mohou se stáhnout nebo ztratit zájem o přátele. Pokud jsou sexuálně aktivní, mohou mít snížené libido nebo zájem o sex. Chuť k jídlu a hmotnost se při depresi mohou snížit nebo zvýšit. Snížená chuť k jídlu se může projevit spíš nepřibíráním dle očekávání než úbytkem hmotnosti. Alternativně někteří pacienti s depresivními poruchami touží po specifičtějších potravinách (fastfood) a v důsledku přibývají na váze více, než se očekávalo během jejich pubertálního růstového spurtu.
Poruchy spánku se projevují jako nespavost, hypersomnie nebo významné změny spánkového vzorce během spánkového cyklu. Mezi poruchy spánkového vzorce řadíme počáteční nespavost (potíže s usínáním), střední nespavost (probouzení se uprostřed noci, potíže s návratem ke spánku), terminální nespavost (příliš brzké probuzení a neschopnost vrátit se do spánku), hypersomnii (prodloužený noční spánek nebo denní spánek), cirkadiánní obrácení (denní spánek a noční buzení). Mnoho pacientů s depresí popisuje svůj spánek jako neobnovující a uvádějí, že mají ráno potíže se vstáváním z postele.
Psychomotorická agitace u depresivního pacienta je jev, který se týká neschopnosti klidně sedět, a motorickými projevy – například taháním nebo třením oblečení či jiných předmětů. Naopak depresivní pacienti s psychomotorickou retardací mluví nebo se pohybují pomaleji, než je pro ně typické; kromě toho může být snížena hlasitost nebo tempo řeči a obsah sdělení pacienta může být umenšen. Psychomotorická agitovanost nebo retardace je považována za depresivní symptom pouze tehdy, je-li viditelná pro ostatní, na rozdíl od subjektivních pocitů neklidu nebo pocitu zpomalení. V rámci jedné depresivní epizody se může střídat retardace a agitovanost.
Nedostatek energie (anergie) se projevuje pocitem únavy, vyčerpání, apatie a demotivace. Pacienti mohou během dne cítit potřebu odpočívat, pociťovat tíhu v končetinách nebo mít pocit, že je těžké zahájit jakékoliv činnosti. Konflikty mezi rodiči a dospívajícími mohou vzniknout, pokud rodiče nedostatek energie a motivace u pacienta připisují lenosti, opozičnímu postoji nebo vyhýbání se zodpovědnosti. Alternativně se rodiče mohou obávat, že pacient trpí somatickým onemocněním, a hledat lékařské vysvětlení anergie.
Sebevnímání depresivních dětí a dospívajících může být poznamenáno pocity nedostatečnosti, méněcenností, selhání, bezcennosti a viny. Pocity bezcennosti či viny se mohou projevovat jako přílišné sebekritické hodnocení úspěchů, potíže s identifikací pozitivních vlastností, negativní přijímání sebe sama, kompulzivní lhaní o úspěchu či dovednostech k posílení sebeúcty, závist či zaujatost úspěchy druhých, sebevýčitky nebo pocity viny za události, které nejsou jejich vinou, víra, že si zaslouží být potrestáni za věci, které nejsou jejich vinou, neochota pokoušet se dělat věci, protože se dotyčný bojí, že selže. Depresivní mládež může mít problémy s pozorností, koncentrací a pamětí, které se před depresivní epizodou nevyskytovaly ve stejné míře. Přemýšlení a zpracování informací může být zpomaleno. Pacienti jsou navíc nerozhodní, což se projevuje otálením, bezmocí nebo paralýzou při jednání. Dokončení domácích úkolů může trvat déle než před depresivní epizodou, školní výkon tak může klesat. Informace ze školy jsou užitečné pro vyhodnocení tohoto příznaku.
Pacienti s depresí mohou pociťovat opakované myšlenky na smrt (nejen strach ze smrti) či sebevraždu nebo se o sebevraždu pokusit. Běžné jsou u dospívajících s depresí morbidní myšlenky a mohou se projevovat jako zaujetí hudbou a literaturou s morbidními tématy nebo jako pasivní sebevražedné myšlenky (např. že život nestojí za to žít nebo že ostatní by se měli lépe, kdyby byl pacient mrtvý). Kromě toho mohou existovat aktivní sebevražedné myšlenky, že chtějí zemřít nebo se zabít, sebevražedné plány, sebevražedné smlouvy a pokusy o sebevraždu. Mezi myšlenky, které přispívají k sebevraždě, patří všudypřítomná beznaděj (např. negativní očekávání do budoucna) a pohled na sebevraždu jako na jedinou možnost jak uniknout emoční bolesti. Deprese může zahrnovat i autoakuzační či katastrofické bludy a halucinace. Školní a sociální následky deprese během dětství a dospívání depresi zesilují a zvyšují riziko budoucích depresivních epizod. Jedná se například o selhání ve škole a záškoláctví, zhoršení vztahů s rodinou, vrstevníky a učiteli, sociálním stažením, častým ujišťováním. Tyto následky jsou nejpozoruhodnější během dospívání, kdy se většina dospívajících snaží definovat sama sebe a vytvořit si sociální roli mimo rodinu. Dětská deprese je spojena s nepříznivými psychosociálními důsledky v dospělosti. Depresivní adolescenti častěji nedokončí střední školu a je větší šance že nenajdou zaměstnání.
Depresivní děti mohou častěji trpět komorbidní ADHD a separační úzkostnou poruchou, zatímco depresivní adolescenti se zdají být náchylnější k užívání návykových látek. Pacienti bojující s depresí jsou také vystaveni zvýšenému riziku vzniku poruch příjmu potravy, poruch učení a často utrpěli fyzické či sexuální zneužívání nebo jiná traumata. U pacientů s depresí se navíc častěji projevují zdravotní problémy nebo obavy o zdraví. Úzkostná porucha a porucha opozičního vzdoru jsou zvláště silnými prediktory případného vzniku deprese. Přestože zneužívání návykových látek spíše předchází depresi, než že by následovalo až po ní, zneužívání návykových látek se může objevit také jako komplikace deprese. U adolescentů, u kterých byla zpočátku a správně diagnostikována unipolární deprese, jsou komorbidní subsyndromové manické symptomy a rušivé poruchy chování spojeny se zvýšeným rizikem eventuálního prodělání manické či hypomanické epizody. Velká deprese v dospívání může být spojena s předčasnou aterosklerózou a kardiovaskulárním onemocněním. Zdá se, že mechanismus vzniku a průběhu depresivní epizody zahrnuje více systémových procesů, včetně zánětu, oxidačního stresu a autonomní dysfunkce. Několik tradičních kardiovaskulárních rizikových faktorů (např. diabetes mellitus, obezita, sedavý způsob života a kouření tabáku) se vyskytuje výrazně více mezi adolescenty s těžkou depresí ve srovnání s běžnou dětskou populací.
U dětí s těžkou depresí se průměrná doba trvání depresivních epizod pohybuje od 8 do 13 měsíců. Mezi těmi, kteří se z epizody zotavili, došlo k relapsu či recidivě u 30–70 %. Děti s těžkou depresí, zejména ty s rodinnou anamnézou poruchy nálady, mají větší pravděpodobnost, že budou trpět depresemi v pubertě, ve srovnání s dětmi, které depresí netrpí. U adolescentů s těžkou depresí je průměrné trvání depresivních epizod od 4 do 9 měsíců. Mezi těmi, kteří se z epizody zotavili, byla pozorována alespoň jedna recidiva u 20–70 %. Adolescenti s těžkou depresí častěji trpí depresí v dospělosti ve srovnání s dospívajícími, kteří depresí netrpí.
Rizikové faktory pro recidivu dětské velké deprese zahrnují historii předchozích depresivních epizod, přítomnost reziduálních symptomů deprese, přítomnost komorbidních poruch, environmentální stresory, omezenou sociální podporu, rodinnou anamnézu rekurentní unipolární deprese nebo jiné psychopatologie. Hodnocení deprese může být obtížné kvůli nespecifickým symptomům, komorbiditám a diferenciální diagnóze. Deprese u dětí a dospívajících může být nepochopena vrstevníky, rodiči i odborníky.
Terapie
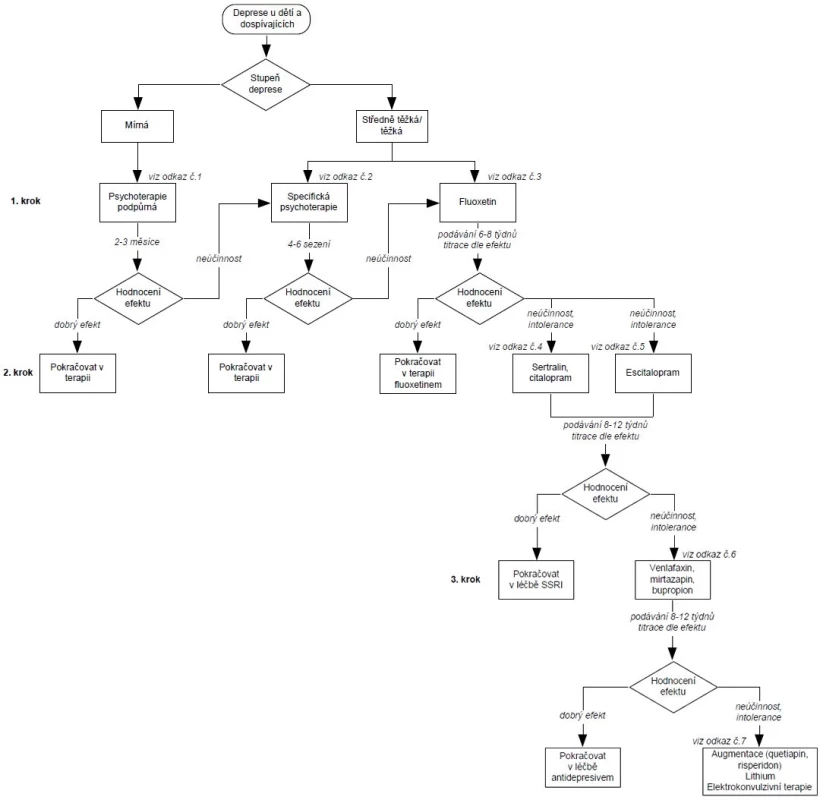
Výběr terapie se řídí klinickým obrazem pacienta, tíží symptomů a vlivem na funkční projevy a somatický stav. Dle doporučených postupů Psychiatrické společnosti ČLS JEP je u mírné deprese terapií první volby podpůrná psychoterapie. U střední a těžké deprese je doporučena specifická psychoterapie nebo terapie psychofarmaky (viz obr. 1).
Obr. 1 Doporučené postupy Psychiatrické společnosti ČLS JEP
Psychoterapie je doporučeným postupem léčby deprese v dětském věku. Psychoterapeutické intervence se zaměřují na symptomy a fungování tím, že učí pacienty a jejich rodiny sociálním dovednostem, sebeřízení a schopnostem efektivně zvládat vztahy a životní stresory spojené s depresí. Kromě toho mohou psychosociální intervence pomoci pacientům porozumět sobě a povaze deprese a pracovat na zvýšení sebevědomí. V praxi se jedná o snahu individualizovat péči identifikací specifických cílů intervence, včetně kognitivních, behaviorálních, emocionálních, interpersonálních a rodinných problémů, které udržují depresivní syndrom. To často zahrnuje problémy, jako je konflikt mezi rodiči či vrstevníky, strach z opuštění, hledání sexuální identity, navazování romantických vztahů, užívání návykových látek a vzdělávání. V terapii se proto snažíme zapojit rodiče či pečovatele a přímo zapojené profese. V počáteční fázi léčby je dobré vzbudit naději, že intervence může být účinná, deprese může ustoupit a problémy nejsou nepřekonatelné. Vštěpování naděje aktivuje motivaci adolescenta k léčbě. Řešení beznaděje v rané fázi terapie je důležité, protože beznaděj předpovídá předčasný odchod a špatnou odpověď na léčbu.
Kontraindikace individuálních psychoterapií zahrnují kognitivní a jazykové poruchy, které omezují porozumění a zapojení do léčby, a dále akutně probíhající psychotická porucha. Individuální psychoterapie také není vhodná pro pacienty, kteří se nebudou chtít aktivně do léčby zapojit. Pokud je adolescent v odporu vůči psychoterapii, počáteční část léčby se zaměřuje na budování vztahu a hledání společných cílů, které lze použít jako základ pro vytvoření léčebného plánu a pracovní aliance. Cílem je pomoci pacientům rozpoznat jejich důvody ke změně a zvýšit sebeuvědomění a připravenost na změnu. Opuštění psychoterapie pacientem není raritní a je dobré zjistit důvody opuštění terapie.
Kognitivně-behaviorální terapie (KBT) je časově omezená intervence, která kombinuje kognitivní a behaviorální terapii. Kognitivní terapie se pokouší upravit dysfunkční myšlenky o sobě (např. „nejsem dobrý, protože jsem hloupý“), o světě nebo o budoucnosti pomocí technik, jako je zkoumání důkazů, kognitivní restrukturalizace a odpoutání se od neproduktivních myšlenek. Behaviorální terapie se zaměřuje na modifikaci maladaptivního chování (např. sociální izolace), stejně jako na zvýšení cíleně orientovaného chování a aktivit zlepšujících náladu.
Pacienti se v rámci terapie učí kognitivním a behaviorálním dovednostem a procvičují je mezi sezeními. Kognitivně-behaviorální model léčby, původně vyvinutý pro depresivní poruchy, byl upraven pro širokou škálu psychiatrických poruch, včetně úzkostných poruch, tělesných dysmorfických poruch, poruch příjmu potravy, nespavosti, obsedantně-kompulzivní poruchy, posttraumatické stresové poruchy, schizofrenie nebo poruch souvisejících s návykovými látkami. Ačkoli je KBT obecně poskytována v individuálních sezeních, randomizované studie naznačují, že skupinové KBT nebo digitální obdoby mohou být rozumnou alternativou, zejména pokud standardní formát není k dispozici nebo je pacientem odmítnut. Standardní průběh akutní KBT sestává z 12–16týdenních sezení. Delší trvání léčby (např. 6 měsíců) může být indikované u pacientů s komorbiditami, jako jsou úzkostné poruchy nebo poruchy související s návykovými látkami. Léčba obvykle zahrnuje domácí úkoly (např. sebemonitorování nebo plánování aktivit) mezi sezeními. Po celou dobu léčby terapeut sleduje symptomy deprese a zvládnutí dovedností, kterým se pacient učí.
Cíle v počáteční fázi zahrnují zvýšení četnosti příjemných činností, zlepšení sociální angažovanosti, identifikaci, modifikaci a odpoutání se od depresogenních vzorců myšlení (např. maladaptivních myšlenek), zvýšení chování zaměřeného na cíl a rozvoj dovedností důležitých pro komunikaci, vztahy, řešení problémů a zvládání negativních životních událostí. Ve střední fázi se jedná o učení a procvičování dovedností v rámci sezení a mezi nimi a budování účinnosti pro sebeřízení, plánování pokračování činnosti, behaviorální experimenty a zkoušení, kognitivní restrukturalizaci, trénink dovedností, asertivitu, řízení konfliktů, sokratovské dotazování (zkoumání důkazů), nácvik nových způsobů zvládání stresorů a sociálních situací a řešení problémů (např. odstraňování překážek při plnění úkolů mezi sezeními). Závěrečná část zahrnuje psychoedukaci a plánování prevence relapsu. Ukončení je obvykle založeno na vymizení symptomů deprese a pocitu pacienta, že je schopen dále se získanými schopnostmi pracovat na prevenci relapsu. Jakmile je akutní KBT přerušena, pacient, rodina a lékař primární péče by měli sledovat recidivu deprese.
Interpersonální psychoterapie je časově omezená intervence určená mimo jiné na léčení depresivních syndromů u dětí a adolescentů. Podle modelu léčby existuje mnoho možných etiologií deprese, ale nezávisle na své příčině deprese narušuje pacientovy vztahy. Interpersonální terapie se tedy zaměřuje na aktuální vztahové problémy spojené s depresí adolescentů a je vhodná pro pacienty, kteří mají identifikovatelnou událost, která vedla k depresivní epizodě nebo ji zhoršila. Léčba zohledňuje vývojové problémy relevantní pro dospívající, jako je nastolení autonomie, vyjednávání romantických vztahů, řešení otázek ohledně sexuální orientace, zvládání napětí mezi rodiči a dospívajícími a vyrovnávání se s tlaky vrstevníků.
Standardní průběh akutní léčby sestává z 12týdenních sezení. Po celou dobu léčby terapeut sleduje symptomy deprese a pacientovo sociální fungování. Zpočátku zkoumá pacientovy vztahy provedením interpersonálního šetření k identifikaci problémových oblastí, na které se terapie zaměří. Často se jedná o mezilidské konflikty, jako jsou spory mezi rodiči a dětmi nebo vrstevnické konflikty, případně o změny rolí související se změnami ve struktuře rodiny v důsledku odloučení, rozvodu, nového sňatku, uvěznění či smrti. Ve střední fázi léčby pomáhají terapeuti pacientům identifikovat konkrétní strategie k úspěšnému zvládnutí interpersonálních obtíží souvisejících s jejich depresí. Především se jedná o efektivní vyjadřování afektu, vyjasňování a přeformulování očekávání od vztahů, analýzu komunikace, řešení problémů a hraní rolí s cílem naučit se a procvičovat efektivní metody interakce. Během ukončovací fáze terapeut a pacient zhodnotí symptomatické změny a dovednosti, které se pacient naučil, řeší, jaké obtížné interpersonální situace mohou v budoucnu nastat a jak je zvládat, a diskutují o pocitech pacienta ohledně ukončení terapie. Diskutována je také možnost, že se depresivní syndrom bude opakovat, včetně varovných příznaků a toho, jak by se měly recidivy zvládat. Po ukončení akutní léčby může být poskytnuta měsíční následná nebo udržovací léčba, jak je klinicky indikované, na základě nálady dospívajícího a řízení vztahů. Do sledování recidivy deprese by měl být zapojen pacient, rodina a lékař primární péče.
Podpůrná psychoterapie se používá k léčbě deprese zlepšením sebeúcty, psychologického fungování a adaptačních schopností. Terapie se zaměřuje na aktuální problematické vztahy a maladaptivní vzorce chování a emočních reakcí. Přínos podpůrné psychoterapie byl srovnatelný s kognitivně-behaviorální terapií.
Farmakoterapie je doporučenou léčebnou modalitou u pacientů se střední a těžkou depresí. Před zahájením farmakoterapie u dětské deprese by lékaři, pacient a rodina měli prodiskutovat přínosy, bezpečnostní rizika a potenciální vedlejší účinky a vzít v úvahu zpoždění nástupu terapeutických účinků medikace v rozmezí 2–6 týdnů po nastavení farmakoterapie antidepresivy. Edukace o farmakoterapii by měla odpovídat vývojové úrovni porozumění pacienta. Edukace navíc zahrnuje rodinu jako partnery léčebného týmu a tím pomáhá ostatním členům rodiny porozumět symptomům, příčinám a léčbě deprese, identifikovat a zvládnout dysforii u pacienta, řešit psychosociální deficity a pochopit důležitost adherence k léčbě.
U dětí a dospívajících s akutními depresivními poruchami vybíráme léky ze skupiny antidepresiv:
Selektivní inhibitory zpětného vychytávání serotoninu (SSRI) jsou antidepresiva indikovaná u dětí a dospívajících se středně těžkou až těžkou unipolární depresí. Tyto léky se však obecně nepředepisují pacientům, kteří mají subsyndromové depresivní symptomy nebo mírnou depresivní poruchu. SSRI jsou obecně dobře snášeny s minimálními nežádoucími účinky, jež bývají závislé na velikosti dávky. Většina nežádoucích účinků odezní během 1–2 týdnů nebo po snížení dávky. Mezi nejčastější nežádoucí účinky patří bolesti břicha, agitovanost, nervozita či akatizie (neklid a neschopnost klidně sedět), průjem, bolest hlavy, nevolnost, spánkové změny. Zástupci jsou fluoxetin, sertralin, citalopram, escitalopram, fluvoxamin, paroxetin.
Inhibitory zpětného vychytávání serotoninu a noradrenalinu (SNRI). Indikací SNRI je nedostatečná odpověď na léčbu SSRI u pacientů s depresivní poruchou. Nejčastější nežádoucí účinky jsou zvýšení krevního tlaku, vyrážka a svědění. Zástupci jsou venlafaxin, duloxetin.
Nejvíce medicínských důkazů pro léčbu má z antidepresiv terapie fluoxetinem. Volba jiného antidepresiva než fluoxetinu jako léčby 1. volby, může být rozumná. Důvody pro výběr jiného antidepresiva zahrnují snahu vyhnout se konkrétním nepříznivým účinkům, dobrou reakci na jiné antidepresivum podávané během předchozí depresivní epizody, dobrou léčebnou odpověď rodičů nebo sourozenců na jiné antidepresivum, známou přecitlivělost na fluoxetin u pacienta nebo rodiny a potenciální lékové interakce.
Jako lék 2. volby v léčbě akutní dětské depresivní epizody při nedostatečném účinku fluoxetinu, (který je patrný přibližně u 30 % pacientů) se doporučuje sertralin. Dostatečnou evidenci účinnosti v léčbě deprese v dětské populaci má také terapie escitalopramem nebo citalopramem. Další možnou alternativou je venlafaxin, který se zdá být svou účinností srovnatelný se SSRI u pacientů rezistentních na 1. linii léčby. Paroxetin nemá v léčbě dětské deprese prokázanou dostatečnou účinnost.
Ve 3. linii farmakoterapie jsou dostatečné důkazy pro léčbu bupropionem, duloxetinem a mirtazapinem. Při nedostatečné odpovědi pak augmentace terapie risperidonem, kvetiapinem či lithiem. Ke zvážení je také elektrokonvulzivní terapie.
Mirtazapin má nedostatečnou evidenci k léčbě depresivní poruchy u dětí, nicméně antidepresivní mechanismu účinku je dobře známý a potvrzený v dospělé populaci, a navíc má pozitivní vliv na úpravu spánku.
Bupropion je antidepresivum, které působí zvýšením hladin neurotransmiterů noradrenalinu a dopaminu v mozku, což může pomoci zlepšit náladu a snížit příznaky deprese. V léčbě deprese u dětí se jedná až o 3. volbu po nedostatečném účinku předchozí medikace.
Trazodon je antidepresivum, které patří do skupiny antagonistů serotoninu a inhibitory zpětného vychytávání (SARI). Mechanismem účinku je velice podobný skupině SSRI, od které se navíc odlišuje pozitivním hypnotickým účinkem. Funguje obecně na principu zvýšení hladiny serotoninu v mozku, což může pomoci zlepšit náladu a snížit příznaky deprese. Trazodon se také používá k léčbě deprese s úzkostí či nespavostí. Jeho hypnotické účinky mají dobrý efekt na nespavost, a to při potížích jak s usínáním, tak s udržením spánku. Trazodon není uveden v doporučených postupech léčby deprese u dětí, avšak jedná se o bezpečný a dobře tolerovaný lék, který v dospělé populaci dobře účinkuje nejen na symptomy deprese, ale i na přidruženou úzkostnou symptomatiku.
Zde je nutno dodat a vysvětlit obecné varování o zvýšeném výskytu suicidálních myšlenek u dětských a adolescentních pacientů při zahájení léčby antidepresivy. V průběhu antidepresivní léčby se u malé části dětí a dospívajících mohou vyskytnout suicidální ideace. Tento fenomén se můžeme pokusit vysvětlit progresí depresivního onemocnění během neúčinné fáze léčby v prvních týdnech po nastavení terapie, aktivačním syndromem, kdy při dobré odpovědi na medikaci dochází dříve k návratu energie než k ovlivnění sklíčenosti, nebo přesmykem do mánie či smíšené fáze při bipolární afektivní poruše, která v dětském věku nemusí být známá. Je důležité podotknout, že suicidální ideace vyžadují dostatečnou pozornost lékaře a rodiny, ale nejedná se o suicidální plán či chování.
Lithium je lék, který se primárně používá k léčbě bipolární poruchy. Je to stabilizátor nálady, který působí úpravou hladin neurotransmiterů, jež hrají roli při regulaci nálady. Na začátku a během terapie je nutné kontrolovat hladiny lithia v krvi, renální funkce a hormony štítné žlázy. Používá se v augmentaci terapie při nedostatečné odpovědi na antidepresiva.
Risperidon je atypické antipsychotikum. Mění aktivitu dopaminu a serotoninu, s přímým účinkem na příznaky, jako jsou halucinace a bludná přesvědčení. Používá se i k redukci projevů agrese, neklidu a podrážděnosti spojených s poruchou autistického spektra (ASD). Nežádoucím účinkem je zvýšení hladiny prolaktinu s následnou možnou zástavou menstruace či vznikem galaktorei. Používá se v augmentaci terapie při nedostatečné odpovědi na antidepresiva.
Kvetiapin je atypické antipsychotikum. Používá se k léčbě schizofrenie, bipolární poruchy a depresivní poruchy. Multireceptorovým působením odstraňuje psychotické projevy, halucinatorní prožitky a pozitivně ovlivňuje depresivní symptomatiku a má anxiolytický účinek. Nežádoucím účinkem je přibírání na váze a následně zvýšení rizika kardiovaskulárního onemocnění. Používá se v augmentaci terapie při nedostatečné odpovědi na antidepresiva.
Elektrokonvulzivní terapie (ECT) se používá k léčbě závažných stavů u pacientů s depresí, bipolární poruchou a schizofrenií, které nereagovaly na jinou léčbu. Mechanismus účinku zahrnuje použití elektrického náboje ke stimulaci mozku s přidruženým vznikem epileptiformního záchvatu. Během ECT je pacient uveden do celkové anestezie, poté je za pomoci stimulačních elektrod vyvolán pomocí elektrického náboje záchvat, který trvá 20–60 sekund a během něhož je pacient monitorován. Mezi nejčastější vedlejší účinky ECT patří zmatenost a ztráta paměti, většinou jsou však dočasné a vymizí. Je důležité poznamenat, že ECT představuje široce používanou metodu již více než 70 let a je považována za bezpečnou a účinnou léčbu závažných a rezistentních stavů duševního onemocnění.
Děti a dospívající s unipolární velkou depresí by měli pokračovat ve stejném léčebném režimu po dobu nejméně dalších 6–12 měsíců. K relapsu často dochází u dětských pacientů, kteří vysadili antidepresiva brzy poté, co se jejich depresivní syndromy zlepšily. Udržovací studie přesahující 1 rok nebyly u mládeže provedeny, a proto dlouhodobé účinky antidepresiv na dospívání a vývoj u dětských pacientů nejsou známy.
Závěr
Deprese u dětí a dospívajících představuje závažné duševní onemocnění charakterizovaní přetrvávajícími pocity smutku, beznaděje a ztráty zájmu o činnosti, které dítě nebo dospívajícího dříve bavily. Další příznaky mohou zahrnovat změny chuti k jídlu a spánku, potíže se soustředěním, nízké sebevědomí a myšlenky na sebepoškozování či sebevraždu. Je důležité si uvědomit, že tyto příznaky se mohou u dětí a dospívajících projevovat odlišně než u dospělých, a to spíše podrážděností, agresivitou nebo problémy s chováním než smutkem. Je proto důležité vyhledat pomoc kvalifikovaného odborníka na duševní zdraví, který může poskytnout správnou diagnózu a plán léčby.
Léčba dětí s depresí obvykle zahrnuje kombinaci psychoterapie a farmakoterapie. Kognitivně-behaviorální terapie je forma psychoterapie, která dětem pomáhá pochopit a změnit negativní vzorce myšlení a chování. Může je rovněž naučit zvládat dovednosti a strategie řešení problémů. Interpersonální terapie je forma talk terapie, která se zaměřuje na vztahy dítěte s rodinou a přáteli. Může dětem pomoci zlepšit komunikační a sociální dovednosti a také je naučit lépe zvládat konflikty a emoce. Mezi léky běžně používané k léčbě deprese u dětí a dospívajících patří selektivní inhibitory zpětného vychytávání serotoninu a další antidepresiva. Je však důležité mít na paměti, že užívání léků u dětí a dospívajících je komplexní rozhodnutí, které by mělo být učiněno po konzultaci s dětským a dorostovým psychiatrem a důkladném zhodnocení příznaků dítěte, anamnézy a možných rizik a přínosů léčby. Do procesu léčby je důležité zapojit rodiče a pečovatele dítěte.
MUDr. Vlastimil Nesnídal
Klinika psychiatrie LF UP a FN OlomoucZdroje:
- Ambrosini PJ. A review of pharmacotherapy of major depression in children and adolescents. Psychiatr Serv 2000; 51 : 627.
- Brent DA, Gibbons RD, Wilkinson P, Dubicka B. Antidepressants in paediatric depression: do not look back in anger but around in awareness. B J Psych Bull 2018; 42 : 1.
- Brent D, Emslie G, Clarke G et al. Switching to another SSRI or to venlafaxine with or without cognitive behavioral therapy for adolescents with SSRI-resistant depression: the TORDIA randomized controlled trial. JAMA 2008; 299 : 901.
- Bridge JA, Iyengar S, Salary CB et al. Clinical response and risk for reported suicidal ideation and suicide attempts in pediatric antidepressant treatment: a meta-analysis of randomized controlled trials. JAMA 2007; 297 : 1683.
- Boafo A, Greenham S, Sullivan M et al. Medications for sleep disturbance in children and adolescents with depression: a survey of Canadian child and adolescent psychiatrists. Child Adolesc Psychiatry Ment Health 2020; 14 : 10.
- Cipriani A, Zhou X, Del Giovane C et al. Comparative efficacy and tolerability of antidepressants for major depressive disorder in children and adolescents: a network meta-analysis. Lancet 2016; 388 : 881.
- Clayborne ZM, Varin M, Colman I. Systematic review and meta-analysis: adolescent depression and long-term psychosocial outcomes. J Am Acad Child Adolesc Psychiatry 2019; 58 : 72.
- Goodyer IM, Reynolds S, Barrett B et al. Cognitive behavioural therapy and short-term psychoanalytical psychotherapy versus a brief psychosocial intervention in adolescents with unipolar major depressive disorder (IMPACT): a multicentre, pragmatic, observer-blind, randomised controlled superiority trial. Lancet Psychiatry 2017; 4 : 109.
- Dietz LJ, Weinberg RJ, Brent DA, Mufson L. Family-based interpersonal psychotherapy for depressed preadolescents: examining efficacy and potential treatment mechanisms. J Am Acad Child Adolesc Psychiatry 2015; 54 : 191.
- Haapasalo-Pesu KM, Vuola T, Lahelma L, Marttunen M. Mirtazapine in the treatment of adolescents with major depression: an open-label, multicenter pilot study. J Child Adolesc Psychopharmacol 2004; 14 (2): 175-84.
- Hetrick SE, McKenzie JE, Cox GR et al. Newer generation antidepressants for depressive disorders in children and adolescents. Cochrane Database Syst Rev 2012; 11: CD004851.
- Luft MJ, Lamy M, DelBello MP et al. Antidepressant-induced activation in children and adolescents: risk, recognition and management. Curr Probl Pediatr Adolesc Health Care 2018; 48 : 50–62.
- Maughan B, Collishaw S, Stringaris A. Depression in childhood and adolescence. J Can Acad Child Adolesc Psychiatry 2013; 22 : 35.
- Saluja G, Iachan R, Scheidt PC et al. Prevalence of and risk factors for depressive symptoms among young adolescents. Arch Pediatr Adolesc Med 2004; 158 : 760.
- Weersing VR, Jeffreys M, Do MT et al. Evidence base update of psychosocial treatments for child and adolescent depression. J Clin Child Adolesc Psychol 2017; 46 : 11.
- Weisz JR, McCarty CA, Valeri SM. Effects of psychotherapy for depression in children and adolescents: a meta-analysis. Psychol Bull 2006; 132 : 132.
- Wesselhoeft R, Sørensen MJ, Heiervang ER, Bilenberg N. Subthreshold depression in children and adolescents - a systematic review. J Affect Disord 2013; 151 : 7.
- Zhou X, Hetrick SE, Cuijpers P et al. Comparative efficacy and acceptability of psychotherapies for depression in children and adolescents: a systematic review and network meta-analysis. World Psychiatry 2015; 14 : 207.
- Zuckerbrot RA, Cheung AH, Jensen PS et al. Guidelines for Adolescent Depression in Primary Care (GLAD-PC): I. Identification, assessment, and initial management. Pediatrics 2007; 120: e1299.
Kurz je již bez kreditace, vhodný k edukaci
Byl pro Vás kurz přínosný? Rádi byste se k němu vyjádřili? Napište nám − Vaše názory a postřehy nás zajímají. Zveřejňovat je nebudeme, ale rádi Vám na ně odpovíme.
Přihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání