-
Medical journals
- Career
TRAUMA INERVACE DOLNÍCH MOČOVÝCH CEST
Authors: prof. Tomáš Hanuš, DrSc.
Authors‘ workplace: Urologická klinika 1. LF UK a VFN, Praha
Published in: Urol List 2005; 3(1): 40-46
Overview
Detruzor a uretra tvoří jeden funkční celek. Nervová kontrola močení probíhá na úrovni cerebrální, spinální a periferní. Nejčastější příčinou léze inervace močových cest je míšní trauma nebo chirurgické výkony v pánvi. Klasifikace dysfunkcí dolních močových cest je založena na výsledku urodynamického vyšetření a dělí funkci detruzoru a uretry na normální, hyperaktivní a hypoaktivní. Léčba dysfunkcí dolního urotraktu vzniklých jako následek traumatu inervace dolních močových cest je farmakologická, protetická, chirurgická nebo kombinovaná.
KLÍČOVÁ SLOVA:
míšní trauma, pánevní chirurgie, neurogenní měchýř, periferní neuropatie, urodynamické vyšetření, vezikouretrální dysfunkceÚVOD
Normální mikce je zajištěna souhrou nervově svalového aparátu uretry a močového měchýře. Nervová kontrola močení může být narušena traumatem na úrovni cerebrální, spinální nebo periferní. S rozvojem sportu a dopravy přibývá míšních poranění, s rozvojem medicíny přibývá i počet a rozsah radikálních chirurgických výkonů v pánvi. Důsledkem traumatické nebo peroperační léze inervace močových cest bývá klinicky významná neuromuskulární dysfunkce dolních močových cest.
Normální mikce
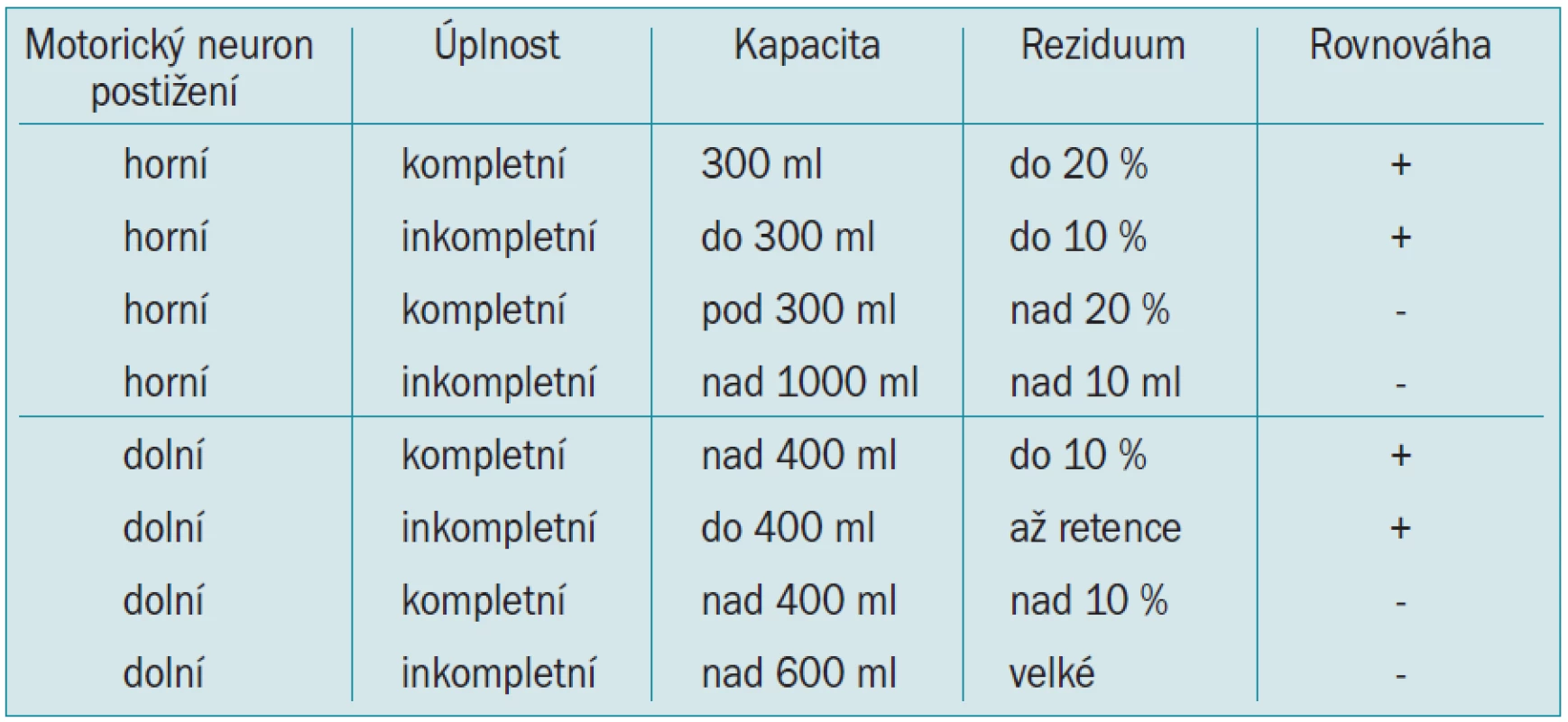
Detruzor a uretra tvoří jeden funkční celek. Normální mikce zahrnuje 3 základní děje: relaxaci sfinkteru, snížení intrauretrálního tlaku a zvýšení intravezikálního tlaku. Činnost detruzoru se posuzuje podle hodnot Pves, resp. Pdet během plnění měchýře nebo při mikci. U normálního detruzoru se stoupajícím objemem náplně během plnění měchýře se Pves významně nemění a nepřesahuje 15 cm H2O. Neobjevují se žádné netlumené kontrakce ani po provokaci (kašel, Valsalva, změna polohy). Mikce je dosaženo kontrakcí detruzoru započatou na volní podnět. Pves je dán součtem dvou tlaků (Pabd a Pdet). Normální uretrální uzavírací mechanizmus znamená pozitivní hodnoty uzavíracího uretrálního tlaku při plnění měchýře i při zvýšeném Pabd. Může být překonán při detruzorové hyperaktivitě. Při mikci normální uzavírací tlak klesá, aby umožnil průtok moči. Zdravý uzavírací mechanizmus dovoluje volní přerušení mikce (obr. 1).
Image 1. Schéma normální mikce a synchronní záznam při urodynamickém vyšetření (křivky shora: P<sub>ves</sub>, P<sub>abd</sub>, P<sub>det</sub>, EMG, průtok, mikční objem). 
Inervace dolních močových cest
Nervová kontrola močení probíhá na úrovni cerebrální, spinální a periferní.
Motorická inervace vezikouretrální jednotky je sympatická, parasympatická a motorická [28].
Sympatické nervy vycházejí na úrovni míšních segmentů Th11-L2, spojují se s horním hypogastrickým plexem pod bifurkací aorty, běží s dvěma hypogastrickými nervy laterálně od rekta a mediálně od v. hypogastrica, až se oddělí a vytvoří dolní plexus hypogastricus (na každé straně jeden).
Parasympatické nervy vycházejí ze sakrálního centra mikce v S2-S4 a tvoří pelvické nervy, ležící hluboko v pánevní fascii mezi pánevní stěnou a rektem. Spojují se s hypogastrickými nervy v plexus pelvicus. U mužů leží zadní polovina plexu na anterolaterální straně rekta, blízko anorektální junkce, přední polovina na posterolaterální straně prostaty. Distálně jeho vlákna sledují postranní stěnu uretry blízko rabdosfinkteru. U žen běží přední polovina podél horní třetiny pochvy v ligamentum cardinale, po laterální stěně pánve k bázi měchýře pod dělohou a mediálně od cév.
Somatické nervy kontrolují rabdosfinkter. Gosling prokázal, že tento sval neinervuje n. pudendus, ale somatická vlákna v pelvických nervech.
TRAUMA PERIFERNÍ INERVACE DOLNÍCH MOČOVÝCH CEST
K poškození autonomní periferní inervace dolních močových cest může dojít nejčastěji iatrogenně, např. při hysterektomii, pánevní lymfadenektomii, radikální prostatektomii, ortotopické náhradě měchýře nebo přímým poraněním presakrálního plexu, či při extenzivní disekci perirektálních struktur při koloproktologických operacích, po bilaterální antirefluxní reimplantaci, po aktinoterapii pánve apod. [2,19]. Z neurologického hlediska se jedná o inkompletní subsakrální lézi. Incidence vezikouretrální dysfunkce po abdominoperineální resekci rekta (APR) se uvádí v 8–70 %, po dolní přední resekci rekta ve 20–25 % a po hysterektomii v 16–80 % [12]. Pacienti mají různé klinické projevy vezikouretrální dysfunkce (polakisurie, urgence, reziduum, močová retence, urgentní či stresová inkontinence aj).
Mikční poruchy po operacích rekta
Nejčastějším urodynamickým nálezem po APR je hyperreflexie detruzoru se zhoršenou senzitivitou dolních močových cest, zvýšenou kapacitou a kompliance detruzoru a inkompetence hrdla močového měchýře, což je zřejmě důsledkem kombinované léze parasympatické a sympatické inervace. Většina pacientů bývá kontinentních, mívá však problémy evakuační. Pokud po APR převažuje inkontinence moči, je to známka přidružené léze pudendálního nervu vedoucí k dysfunkci zevního sfinkteru. Typickou známkou pro stavy po APR je pomalá regenerace inervace dolních močových cest, a proto by neměla být indikována žádná chirurgická intervence dříve než jeden rok po APR [12].
Image 2. Inervace dolních močových cest. 
Mikční poruchy po radikální hysterektomii
Radikální hysterektomie jako i jiné radikální pánevní operace může způsobit závažnou lézi autonomní periferní inervace měchýře a uretry. Vezikouretrální dysfunkce se vyskytuje v 16–80 % případů po radikální hysterektomii a je většinou doprovázena známkami parasympatické denervace. Nejčastěji najdeme areflexní měchýř, změněnou komplianci detruzoru, se sníženou senzitivitou a uretrální rezistencí. Z klinického hlediska je to částečná retence, inkontinence či obojí. Areflexie bývá způsobena poruchou parasympatiku, snížený uretrální odpor bývá důsledkem přímého poranění nebo ischemie periuretrálního vaziva a je výrazem poranění sympatiku, či n. pudendus. Méně často se vyvíjí nestabilita či hyperreflexie detruzoru. Většina těchto nálezů během let po operaci vymizí spontánně bez léčby. Z neurologického hlediska se jedná o inkompletní subsakrální lézi. Parasympatické motorické nervy vycházejí z S2-S4 míšních segmentů, jdou po laterální stěně pánve a vysílají větve mediálně a dopředu na úrovni a. uterina. Terminální větve běží přes boční stranu rekta a vaginy k měchýři, a právě ty jsou při operaci často přerušeny. Uterosakrální ligamenta obsahují důležité větve parasympatických a hypogastrických nervů. Ligamenta cardinalia přivádějí vlákna sympatiku k měchýři a uretře. Autonomní pelvická inervace může být při radikální hysterektomii poškozena 3 způsoby:
- Mackenrodtova laterální ligamenta - při jejich porušení je zničen plexus pelvicus za aa. uterinae.
- Báze měchýře - poškození nervů při disekci uteru a děložního hrdla od báze a zadní stěny měchýře.
- Paravaginální tkáň - čím větší je resekce klenby poševní, tím větší je riziko poškození nervů.
Stupeň sympatické denervace je úměrný rozsahu disekce lig. cardinale. Doporučuje se proto zachovat intaktní dolní segment ligamentum cardinale. Bylo učiněno mnoho pokusů snížit radikalitu, aniž by to ovlivnilo onkologické výsledky, snížit tak výskyt komplikací a zlepšit kvalitu života. Riziko následné vezikouretrální dysfunkce snižuje např. supracervikální hysterektomie [12].
Ureterální reimplantace
Mikční dysfunkce a močová retence jsou vzácnou, ale možnou komplikací antirefluxních operací. Nejčastěji se vyskytují po oboustranné extravezikální reimplantaci. Retence moči je v literatuře uváděna u 26 % pacientů operovaných pro bilaterální reflux. V nekroptickém materiálu byl lokalizován pánevní plexus ve vzdálenosti 15 mm dorzomediálně od distálního ureteru. Při antireflexních operacích se doporučuje minimální disekce v oblasti distálně od hiatus ureterici [12].
Mikční poruchy po míšním traumatu
Poranění míchy (spinal cord injury - SCI), resp. transverzálních lézí míchy (dále jen TLM) přibývá úměrně nárůstu dopravních a sportovních úrazů, ale také násilných činů [4]. Možné mechanizmy vzniku úrazu páteře a míchy jsou: dopravní nehody (41 %), pády z výšky (22 %), cyklistika, skoky do vody, střelné poranění, sportovní činnost (8 %), závaly, suicidium, kriminální násilí (22 %), alkohol aj. Incidence míšních poranění se ve světě odhaduje na 14 úrazů na 1 milion obyvatel, což by znamenalo, že ročně přežívá nové míšní trauma cca 90 tisíc lidí, takže v roce 2005 se očekává, že ve světě bude žít s TLM cca 2,5 milionu lidí. Dle statistik České spondylochirurgické společnosti činila v roce 2000 incidence traumatických TLM v ČR 335 nových případů. Fakt, že ročně v ČR přibývá kolem 300 poranění, odpovídá evropskému průměru cca 15–20 úrazů na 1 milion obyvatel. Incidence poranění míchy je např. v USA více než 2%, převažují u mužů (72 %) a nejčastěji se stávají v letních měsících [8].
DIAGNOSTIKA LÉZE INERVACE
V diagnosticko-terapeutickém algoritmu u poranění inervace močových cest je zásadní stanovit úroveň léze inervace [14,26]. Rozlišuje se léze cerebrální suprapontinní (např. při cerebrovaskulárních příhodách, morbus Alzheimer, morbus Parkinson apod), léze suprasakrální infrapontinní (např. spinální trauma) a léze periferních nervů (např. radikální pánevní chirurgie) nebo syndrom kaudy či konu (např. prolaps intervertebrálního disku). Léze inervace se stanoví na základě výsledků anamnézy, klinického neurourologického vyšetření pacienta, včetně vyšetření reflexní aktivity a senzitivity (anální, bulbokavernózní reflex), vyšetření moči, zobrazovacích a laboratorních metod.
Chipaultovo schéma
U pacientů s míšní lézí - nejčastěji po úrazu páteře a míchy (viz obr. 3) - je nutné znát vztah obratlových trnů a míšních segmentů. Pro určení vzájemné topografie je nejužívanější Chipaultovo schéma:
- trny dolní krční páteře = míšní segment + 1
- trny horní hrudní páteře = míšní segment + 2
- trny dolní hrudní páteře = míšní segment + 3
- trn Th11 = míšní segment + 5
- trn Th12 = míšní segmenty S1 až S5
Image 3. RTG–snímek - stav po fraktuře páteře. 
Úroveň přerušeného míšního segmentu je ve 44–53 % případů na úrovni cervikální, ve 25–30 % hrudní, v 16–20 % lumbální a v méně než 6 % na úrovni sakrální míchy. Ve více než 80 % se jedná o TLM výše než na úrovni 12. hrudního obratle, přičemž nejčastější úrovní v době přijetí zraněného na spinální centrum je C4-C6. Existuje neurologická klasifikace rozsahu transverzálních míšních lézí dle ASIA (American Spinal Injury Association - - tab. 2) [27].
Table 1. Klasifikace ASIA (American Spinal Injury Association Impairment Scale) - kategorie rozsahu transverzálních lézí míšních. 
Nejčastějším typem úrazu v době přijetí je dle klasifikace ASIA stupeň „A“. S ohledem na rozsah traumatu je 47–80 % TLM inkompletních. Podle americké NSCISC (National Spinal Cord Injury Statistical Center) je od roku 1990 nejčastější kategorií inkompletní tetraplegie (31 %), dále kompletní paraplegie (27 %), inkompletní paraplegie (19 %) kompletní paraplegie (19 %) [8].
Klasifikace dysfunkcí dolních cest močových dle ICS (International Continence Society)
Klasifikace dysfunkcí dolních cest močových dle ICS je založena na výsledku urodynamického vyšetření a dělí funkci detruzoru a uretry na normální, hyperaktivní a hypoaktivní [1]. Urodynamické vyšetření zahrnuje komplexní urodynamický program (měření průtoku moči - uroflowmetrie, plnící cystometrii, synchronní měření intravezikálního a intraabdominálního tlaku, intrauretrálního tlaku, elektromyografii sfinkteru) [11].
U pacientů po traumatu inervace dolních močových cest se nejčastěji setkáváme s některou z uvedených dysfunkcí: detruzor hyperreflexní, areflexní, dyssynergie detruzoro-sfinkterická, insuficience uretry (obr. 4).
Image 4. Typy dysfunkcí detruzoru a uretry (velký kruh - detruzor, malý kroužek - uretra, silná čára - hyperaktivita, slabá čára - hypoaktivita). 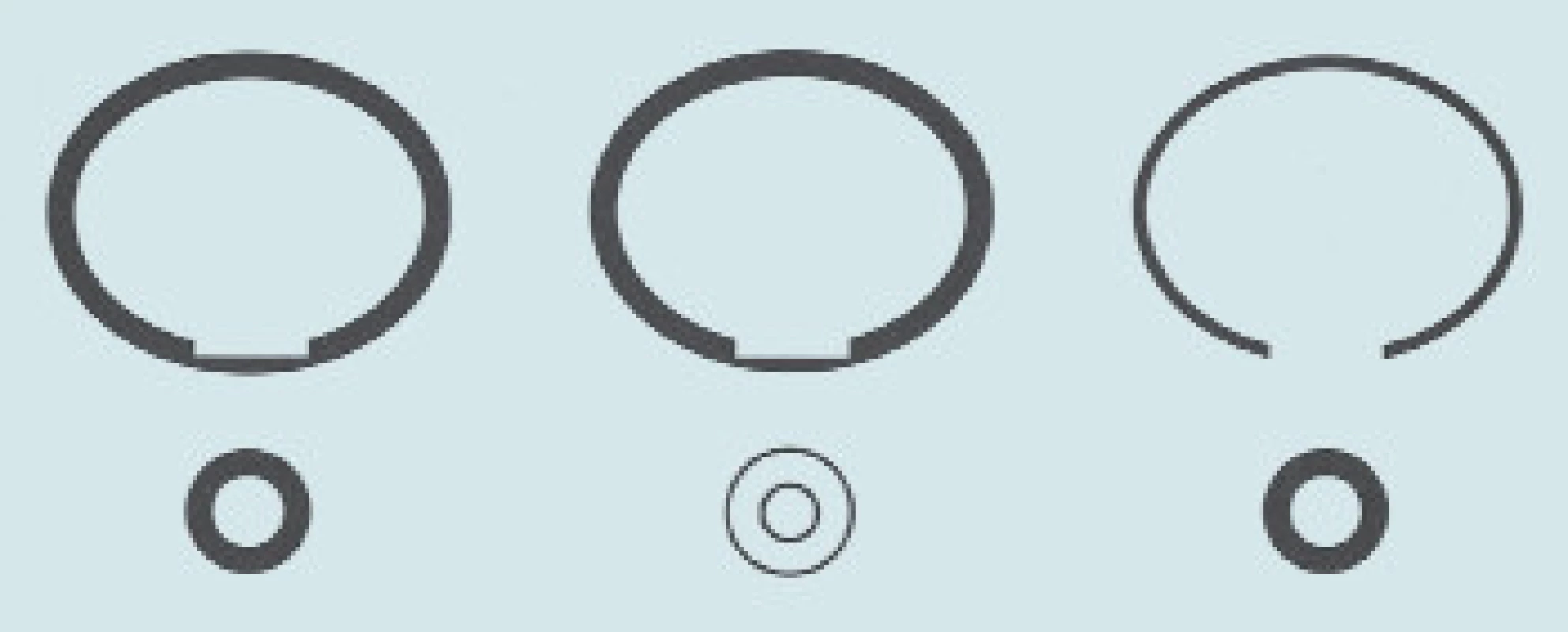
Z hlediska terapie je nejzávažnějším typem dysfunkce nález detruzoro-rabdosfinkterické dyssynergie (DESD, obr. 5).
Image 5. Synchronní záznam urodynamického vyšetření při DESD (křivky shora: P<sub>ves</sub>, P<sub>abd</sub>, P<sub>det</sub>, EMG sfinkteru, UFM, mikční objem). 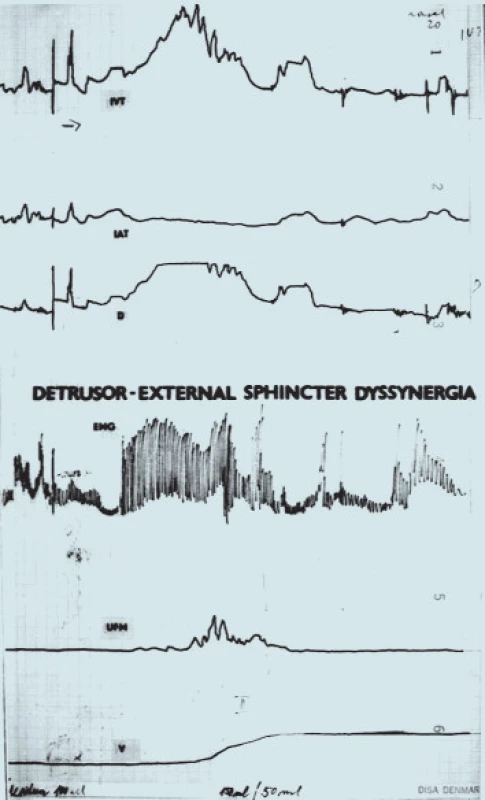
DESD, nízká kompliance detruzoru, netlumené kontrakce detruzoru a vezikoureterální reflux, jsou nepříznivými prognostickými známkami dalšího vývoje každé dysfunkce dolních močových cest [18]. Při LPP (leak point pressure) vyšším než 40 cm H2O mohou vznikat sekundární megauretery (obr. 6).
Image 6. Sekundární megauretery - neurogenní měchýř po míšním traumatu. 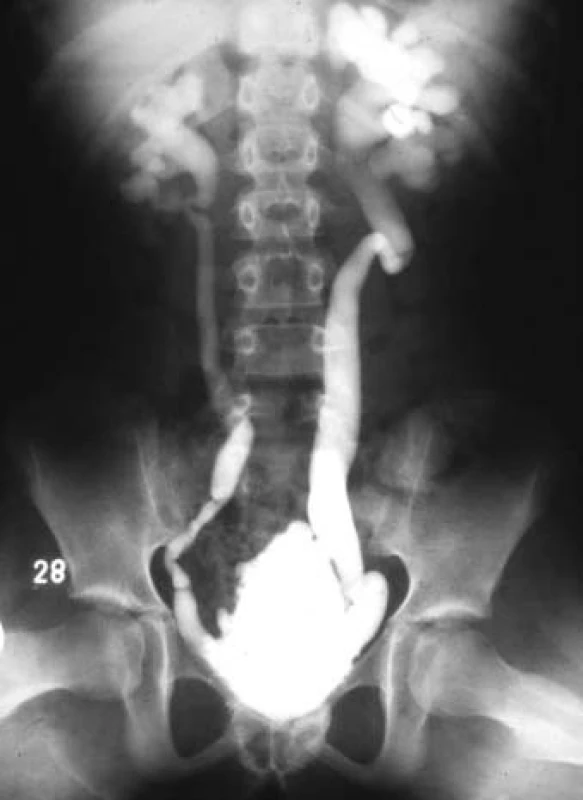
Table 2. Urodynamické nálezy při lézi dolního (LMNL) nebo horního (UMNL) motoneuronu. 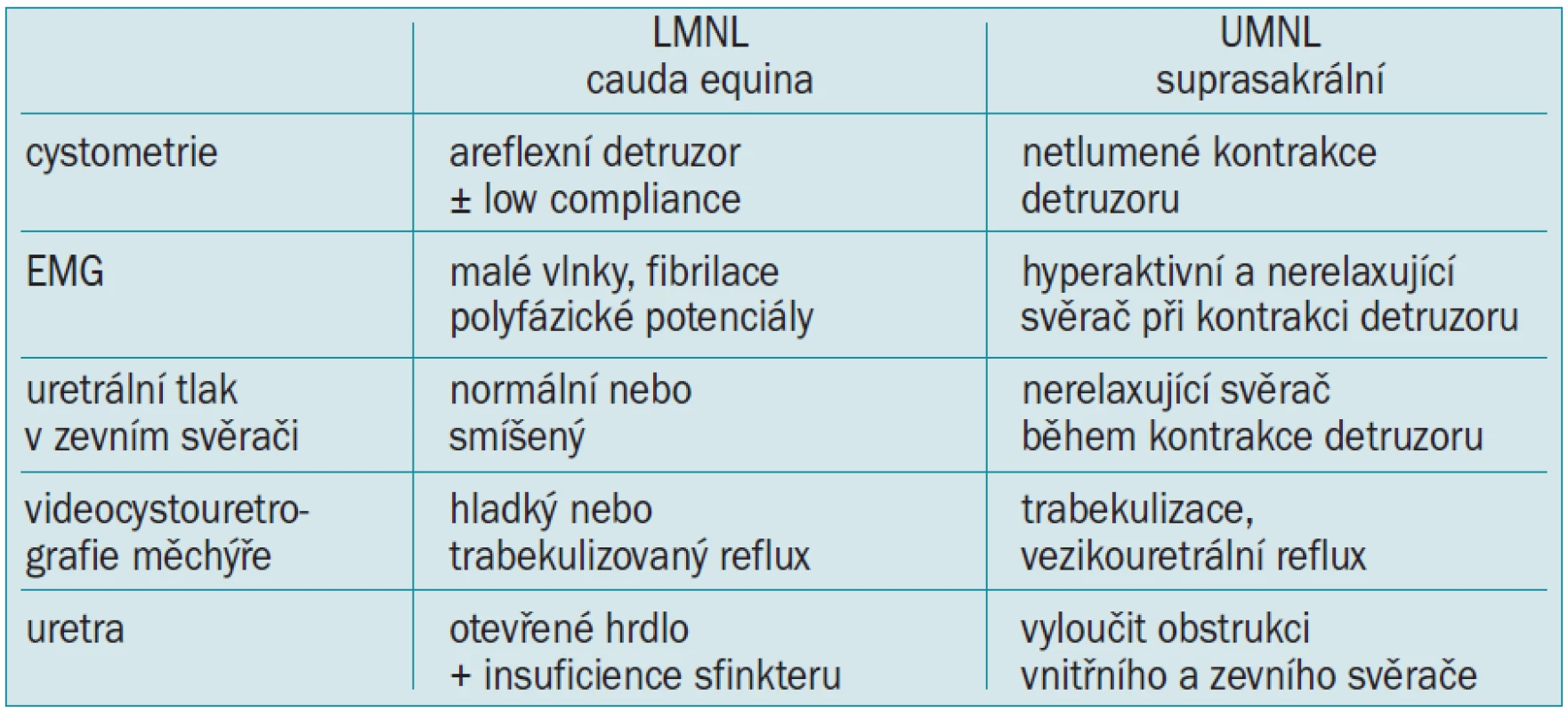
Table 3. Urodynamické nálezy po SCI dle úrovně míšní léze. 
Účelem urodynamického vyšetřování u pacientů s patologickým neurologickým nálezem je:
- monitorovat změny funkce močového měchýře a uretry zapříčiněné traumatem inervace močových cest
- včas zjistit „urologické rizikové faktory“ (postmikční reziduum, vysoký LPP - leak point pressure apod)
Klasifikace traumatické míšní léze dle vztahu k mikčnímu reflexu
Klasifikace úrovně traumatické míšní léze dle vztahu k mikčnímu reflexu (dle Borse a Comarra) je založena na konceptu základního reflexu mikce, který je lokalizován do míšních segmentů S2 až S4 a zahrnuje anatomickou lokalizaci léze, dále neurologickou informaci o kompletnosti či inkompletnosti léze a také informaci o vyváženosti dolních močových cest dle poměru postmikčního rezidua a kapacity močového měchýře.
Klasifikace je vhodná pouze pro kompletní traumatické míšní léze po překonání období spinálního šoku. Jinak při spinálním šoku je každý detruzor bez ohledu na výšku léze a stav sakrálních somatických reflexů areflexní. Na jiný typ dysfunkce než neurogenní trauma ji nelze aplikovat [5,7].
Traumatické poruchy inervace močových cest klasifikujeme jako:
- léze supranukleární (nad S2 až S4 - léze horního motoneuronu-UMNL)
- léze nukleární a infranukleární (léze dolního motoneuronu-LMNL)
- léze smíšené (převaha supranukleární léze, ale částečná léze segmentů S2 až S4).
Léze obou motoneuronů (skupina 1 a 2) jsou buï úplné nebo neúplné. Dále se dělí podle kapacity a rezidua na vyvážené a nevyvážené. U „horní“ léze je to minimální kapacita 250 ml a reziduum do 20 %, u „dolní“ léze je minimální kapacita 350 ml a reziduum do 10 %.
SPINÁLNÍ ŠOK
Klinický průběh SCI probíhá ve 3 po sobě následujících fázích: fáze spinálního šoku, fáze zotavovací a fáze stabilizace.
Ihned po úrazu začíná fáze spinálního šoku. Projevuje se paralýzou a absencí reflexní aktivity pod úrovní míšní léze. Doba trvání spinálního šoku je variabilní. Většinou se reflexní aktivita detruzoru začíná objevovat za 2 až 12 týdnů po úrazu, ale v některých případech až po 6 až 12 měsících. V této fázi je detruzor areflexní a pacient má kompletní retenci moči.
Fáze zotavovací začíná tím, že se objeví detruzorová reflexní aktivita (pacient se například začne pomočovat mezi intervaly intermitentní katetrizace). I když úroveň míšní léze nemůže předurčit patofyziologii s jistotou, většinou u pacientů po traumatu krční a hrudní páteře se rozvíjí hyperreflexie detruzoru a většina z nich má detruzoro-rabdosfinkterickou dyssynergii. Nálezy po lumbálním poranění jsou různé a pacienti s úrazem sakrální míchy mají areflexii detruzoru.
Fáze stabilizace začíná obdobím, kdy se již neobjevují žádné známky neurologického zotavování. Přesto je nutné pacienta nadále pečlivě urodynamicky sledovat v pravidelných intervalech, aby se včas zachytily změny vyžadující urologickou léčbu [8,11,18].
Zásady léčby míšního šoku
Při spinálním šoku, který následuje po každém míšním traumatu a trvá různě dlouho (až týdny), se každý detruzor bez ohledu na výšku léze a stav sakrálních somatických i vegetativních nervů chová jako areflexní. Během šoku se somatické reflexy obnovují dříve než reflexy vegetativní. Somatické reflexy jsou anokutánní (anální) a bulbokavernózní. Anokutánní reflex je pozitivní, když se objeví viditelná, resp. digitálně prokazatelná kontrakce análního sfinkteru po podráždění kůže v okolí anu špendlíkem. Bulbokavernózní reflex je pozitivní, když se po stisknutí glans penis (klitoris) kontrahuje bulbokavernózní a ischiokavernózní sval. Somatickými reflexy zjišujeme integritu somatické inervace (nervus pudendus). Intaktnost pelvických nervů (nn. pelvici - parasympatická inervace) lze dokázat testem s ledově studenou vodou. Při něm se do měchýře rychle vstříkne cévkou 80 ml sterilního ledového roztoku a sleduje se, za jak dlouho je katétr vypuzen z měchýře. V případě pozitivity se tak stane během 30 sekund po instilaci. Pro lézi horního motoneuronu svědčí intaktnost nebo nadměrné zvýraznění reflexů, zatímco jejich vyhasnutí (ztráta) svědčí pro lézi dolního motoneuronu.
Léčba každé poruchy funkce dolních močových cest má za úkol co nejdříve dosáhnout:
- úplné evakuace měchýře
- kontinence moči
- potlačení uroinfekce
- ochrany horních močových cest a ledvin před dilatací, ev. insuficiencí.
Urologická péče o nemocného s míšním poraněním musí začít bezprostředně po úrazu, resp. po resuscitaci vitálních funkcí. Ideální je zraněné soustředit do specializovaných center (spinal cord injury unit), v nichž je úplnou samozřejmostí týmová mezioborová spolupráce traumatologa s neurochirurgem, neurologem a urologem [4,8,27]. Základem urologické péče je adekvátní katetrizace měchýře. Ideální je aseptická intermitentní katetrizace v pravidelných intervalech tak, aby náplň měchýře nepřesáhla maximální kapacitu, která u dospělého muže činí kolem 400 ml [10,15] . Zpravidla tomu odpovídá interval 4 až 6 hodin při denní diuréze přes 2 000 ml. Správně určený interval katetrizace chrání močový měchýř před distenzí s následnou ischemií stěny. Ischemie totiž usnadňuje invazi do krevního oběhu (bakteriemie), a naopak patogenní bakterie (např. z rekta) se mohou šířit do močových cest. V praxi je většinou dost náročné z personálního i časového hlediska zajistit tak často aseptickou a šetrnou katetrizaci, a proto je nutné se spokojit se zavedením permanentního katétru (nižšího průměru než odpovídá skutečnému kalibru uretry). Pro riziko vzniku inkrustací na balonku Foleyovy cévky a následné cystolitiázy cévku s retenčním balonkem nepoužíváme a cévku fixujeme stehem nebo náplastí k prepuciu. U mužů cévku vždy vylepíme na břicho, aby se vyrovnal penoskrotální úhel, jinak by vznikl divertikl a fistula uretry z dekubitu (obr. 7).
Image 7. Divertikl uretry a uretrokutánní pištěl. 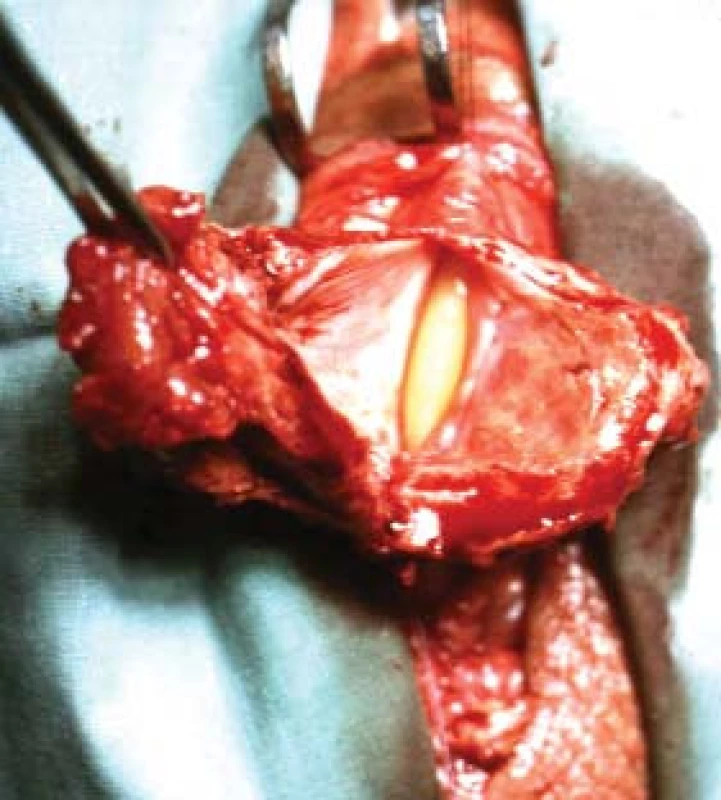
Cévku ponecháme většinu času uzavřenou a vypouštíme ji v pravidelných intervalech, abychom zabránili ireverzibilnímu zmenšení kapacity v důsledku fibrotizace stěny měchýře. Měchýř zbytečně nevyplachujeme - technika přílivových drenáží a distenčních technik se v současnosti nedoporučuje. Profylaxi antibiotiky je nutné posoudit individuálně. Často je výhodné založit punkční cystostomii.
Z hlediska obecné metafylaxe urolitiázy je nutné zajistit pacientům s míšním poraněním příjem tekutin 3 až 4 litry za 24 hodin i za cenu infuzní terapie. Riziko vzniku litiázy je největší právě v prvním období po úrazu, kdy následkem zvýšeného vyplavování kalcia ze skeletu při imobilizaci vzniká hyperkalciurie. Proto je nezbytnou součástí péče o tyto zraněné i včasná rehabilitace svalů, jež neurogenní lézí nejsou postiženy a nebo u tetraplegiků musí ošetřující personál provádět masáže apod. Tetraplegici mají nefrolitiázu 3,5krát častěji než paraplegici. Velmi závažnou (někdy i smrtelnou) komplikací při ošetřování pacientů s poraněním krční nebo hrudní míchy Th5 (tj. nad odstupem splanchnických nervů) je syndrom autonomní dysreflexie [11]. Vyvolávajícím faktorem může být jakákoliv manipulace v dolních močových cestách (cévkování, výplach měchýře, cystoskopie atd.) nebo distenze měchýře. Syndrom se projeví těžkou arteriální hypertenzí, bradykardií, cefaleou, pocením, erekcí chloupků kůže, nauzeou. Léčba musí být okamžitá (alfalytika, neuroleptika).
Hlavní zásady neuro-urologické péče po míšním traumatu se dají shrnout takto:
- zabránit předvídatelným komplikacím
- upokojit a zklidnit pacienta
- pokračovat v rehabilitační léčbě
- zaznamenávat všechny změny stavu
- informovat pacienta o jeho stavu a možných komplikacích.
PROGNÓZA PO MÍŠNÍM TRAUMATU
Očekáváná délka života pacientů s transverzální lézí míšní (dáleTLM ) se sice prodlužuje, avšak stále nedosahuje věku populace bez úrazu míchy. Nejvyšší mortalita je v 1. roce po úraze u postižených tzv. vysokou tetraplegií (C1-C4). Očekávaná délka života je u těchto pacientů pouze 38 roků ve srovnání s 53 roky pro pacienta, který přežije 1 rok po úrazu míchy (bez ohledu na její rozsah a úroveň míšní léze). Dříve bývaly nejčastější příčinou předčasného úmrtí zraněných renální komplikace, v posledních 3 desetiletích zkracují život pacientům po TLM zejména pneumonie, plicní embolie a septikemie [8]. Aktivním přístupem je možné důsledky poranění míchy ovlivnit a minimalizovat komplikace [25,27].
TERAPIE
Z terapeutického hlediska je nejužitečnější respektovat klasifikaci traumatických lézí inervace dolních močových cest dle ICS (International Continence Society).
Z klinického hlediska lze dysfunkce dolních močových cest též rozdělit na poruchy jímací funkce a na poruchy evakuační funkce (tab. 6).
Table 5. Typy poruch funkce detruzoru (D) a uretry (U). 
Léčba jímací dysfunkce se zaměřuje buï na snížení kontraktility, resp. zvýšení kapacity močového měchýře, nebo na zvýšení výtokového odporu, a už na úrovni lisosfinkteru (lissosphincter) nebo rabdosfinkteru. Léčba evakuační dysfunkce má za cíl zvýšit účinnost detruzorové kontrakce, resp. snížení výtokového odporu uretry (tab. 7).
Table 6. Cíle chirurgické léčby traumatických neurogenních poruch dolního urotraktu. 
Léčba dysfunkcí DMC vzniklých jako následek traumatu inervace dolních močových cest je farmakologická, protetická, chirurgická nebo kombinovaná. Dále je v léčbě využíváno dodržování různých režimů (tzv. bladder drill), fyzioterapie svalů pánevního dna (PFE - pelvic floor exercise).
1. Farmakologická léčba hyperaktivního detruzoru
- parasympatolytika a spazmolytika (anticholinergika)
- eta-mimetika
- alfa-lytika (a1-blokátory)
- inhibitory prostaglandinů
- analogy vazopresinu
- lokální anestetika intravezikálně
- lokální anestetika k selektivní blokádě S3 (uni - nebo bilaterální)
- antagonisté kalcia.
2. Operační léčba hyperaktivního detruzoru
- transuretrální injekční aplikace botulotoxinu A do detruzoru [22]
- supravezikální derivace moči (ileální konduit, sigma-rectum pouch)
- augmentační enterocystoplastiky [9,16]
- náhrada močového měchýře - ortotopická (na uretru) [28] nebo heterotopická (cévkovatelný ventil do pupku), tzv. kontinentní derivace moči (obr. 8).
Image 8. Heterotopická neovezika (cévkovatelný „ventil“ do pupku) (intravenózní urografie před a po operaci). 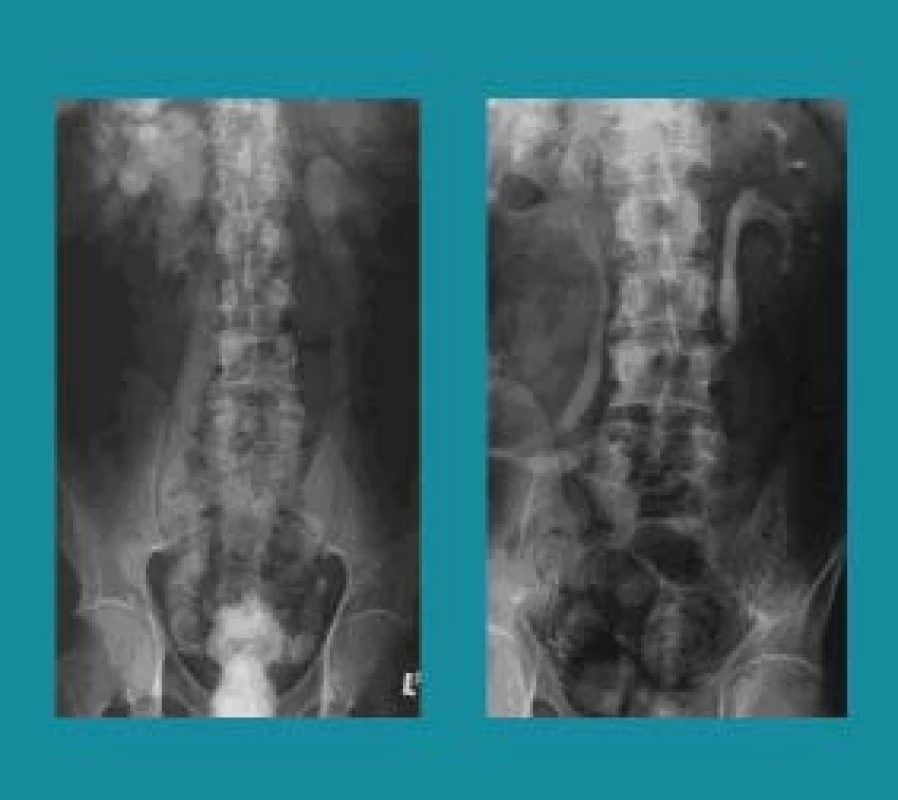
3. Reflexní léčba hyperaktivního detruzoru
Patří sem vaginální či anální elektrostimulace pudendálního nervu. Využívá se biologická zpětná vazba (tzv. biofeedback).
4. Intermitentní katetrizace močového měchýře
Je indikována u pacientů s postmikčním reziduem - hypoaktivní detruzor, dyssynergie detruzoro-sfinkterická). Intermitentní katetrizací močového měchýře rozumíme jeho pravidelné vyprazdňování cévkou. Pacienti ji provádějí sami - tzv. autokatetrizace.
5. Elektrostimulace hypoaktivního detruzoru
Hypoaktivní detruzor lze elektricky stimulovat stimulátorem přikládaným na stěnu břišní nad přijímač implantovaný pod fascii podbřišku. Přijímač je spojen s elektrodami operačně implantovanými na periferní nervovou pleteň presakrálně a lze provádět tzv. neuromodulaci.
6. Farmakologická léčba hyperaktivního lisosfinkteru
Nejúčinnější a nejčastěji používané jsou perorální blokátory alfa1-receptorů v hrdle měchýře nebo proximální uretře nebo v kapsule prostaty. Blokádou alfa1-receptorů se sníží uretrální tlak v hrdle močového měchýře a v proximální uretře.
7. Operační léčba hyperaktivního lisosfinkteru
Metodou volby je transuretrální discize hrdla močového měchýře. Dává se jí přednost před transuretrální resekcí hrdla pro jednoznačně nižší výskyt retrográdní ejakulace. Kromě neurogenních poruch mikce má výborný léčebný efekt u nonneurogenních dysfunkcí hrdla u mladých mužů nebo u organických kontraktur hrdla (např. po prostatektomii nebo prostatitidě).
8. Léčba hyperaktivního rabdosfinkteru
- farmakologická (myorelaxancia, polysynaptické inhibitory, alfablokátory)
- intermitentní katetrizace
- sfinkterotomie (resp. sfinkteroresekce), event. inzerce „stentů“ [17,21]
- biologická zpětná vazba (biofeedback)
- míšní elektrostimulace, má 3 fáze:
- přerušení zadních kořenů míšních (tzv. sakrální deaferentace) S2 až S5
- implantace elektrod na přední kořeny míšní
- implantace přijímače pod kůži boku. Tanagho navíc přerušuje ještě větev pudendálního nervu v Alcockově kanálu, čímž docílí souvislého mikčního toku [24]. Operuje pouze extradurálně, zatímco Brindley intradurálně i extradurálně [6]. Vezikorenální reflux není kontraindikací operace. Udává se nejen pooperační zlepšení mikce, ale i stolice a erekce.
9. Protetická léčba hypoaktivní uretry u mužů
Spočívá v aplikaci kondomového urinálu. Jinou možností volby je v krajním případě suprapubická punkční epicystostomie, permanentní uretrální cévka nebo cystostomie po okluzi hrdla měchýře nebo penilní svorka.
10. Operační léčba insuficientní uretry u mužů
Suverénní léčbou je aplikace umělého svěrače uretry (AUS - artificial urinary sphincter). Finančně i technicky méně náročnou technikou je aplikace bulbouretrálního slingu nebo intrauretrální injekční léčba [3,13,23].
ZÁVĚR
Každé trauma inervace dolních močových cest vzniklé na úrovni cerebrální, spinální nebo periferní může být příčinou vezikouretrální dysfunkce a vyžaduje precizní, včasný a individuální diagnostický i terapeutický přístup.
prof. Tomáš Hanuš, DrSc.
Urologická klinika 1. LF UK a VFN, Praha
Sources
1. Abrams P, Blaivas JG, Stanton SL et al. The standardisation of terminology of lower urinary tract function. The International Continence Society Committee on Standardisation of Terminology. Scand J Urol Nephrol Suppl 1988; 114 : 5-19.
2. Annoscia S, Lozzi C, Di Mauro A et al. Urodynamic evaluation of vesico-urethral function after major pelvic surgery. Urodinamica 1994; 4 : 63-73.
3. Appell RA. Injectables for urethral incompetence. World J Urol 1990; 8 : 208.
4. Bartoníček J. Zlomeniny thorakolumbální páteře. Praha: Scientia Medica 1995 : 123.
5. Bors E. Neurogenic bladder. Urol Surv 1957; 7 : 177-250.
6. Brindley GS, Rushton DN. Long-term follow up of patients with sacral anterior root stimulator implants. Paraplegia 1990; 28 : 469-475.
7. Comarr AE. The practical urological management of the patient with spinal cord injury. Br J Urol 1959; 31 : 1-46.
8. Doležel J. Traumatická léze míšní. Urologie pro praxi 2004; 5(4): 146 -155.
9. Flood HD et al. Long-term results and complications using augmentation cystoplasty in reconstructive urology. Neurourol Urodyn 1995; 14 : 197-309.
10. Guttmann L, Frankel H. The value of intermittent catheterisation in the early management of traumatic paraplegic and tetraplegic. Paraplegia 1966; 4 : 63-84.
11. Hanuš T. Poruchy mikce. Brno: IDVPZ 1991 : 63.
12. Kershen RT, Boone TB. Peripheral neuropathies of the lower urinary tract, following pelvic surgery and radiation therapy. In: Corcos E.J, Schick E.: Textbook of the Neurogenic Bladder, s.235-243. Martin Dunitz, Tailor and Francis Group, London 2004.
13. Kontothanassis D, Popert R, Mundy AR. Long term results of the artificial urinary sphincter in 250 patients. Eur Urol 1996; 30(Suppl 2): 421A.
14. Krane RJ, Siroky MB (eds). Clinical neuro-urology. Boston: Little, Brown & Co 1991 : 602.
15. Lapides J, Diokno AC, Silber SJ, Lowe BS. Clean intermittent self-catheterization in treatment of urinary tract disease. J Urol 1972; 107 : 458-461.
16. Light JK, Lapin S, Vohra S. Combined use of bowel and the artificial urinary sphincter in reconstruction of the lower urinary tract: infectious complications. J Urol 1995; 153(2): 331-333.
17. McFarlane JP, Foley SJ, Shah PJR. Long-term outcome of permanent urethral stents in the treatment of detrusor-sphincter dyssynergia. Br J Urol 1996; 78 : 729-732.
18. McGuire EJ, Noll F, Maynard F. A pressure management system for the neurogenic bladder after spinal cord injury. Neurourol Urodyn 1991; 10(3): 223-230.
19. Minini GF, Paganotti C, Roggia A. Radical hysterectomy and nerve-sparing technique. Urodinamica 1994; 4 : 59-62.
20. Nitti VW, Adler H, Combs AJ. The role of urodynamics in the evaluation of voiding dysfunction in men after cerebrovascular accident. J Urol 1996; 155 : 263-266.
21. Ross CJ, Gibbon NOK, Damanski M. Division of the external sphincter in the treatment of neurogenic bladder. Br J Surg 1967; 54 : 627-628.
22. Schuerch B, Stoehrer M, Kramer G, Schmidt DM, Gaul C, Hauri D. Botulinum - A toxin for treating detrusor hyperreflexia in spinal cord injured patients: a new alterantive to anticholinergic drugs? J Urol 2000; 164 : 692-697.
23. Singh G, Thomas DG. Artificial Sphincter in patients with neurogenic bladder dysfunction. Br J Urol 1996; 77 : 252-255.
24. Tanagho EA, Schmidt RA. Electrical stimulation in the clinical management of the neurogenic bladder. J Urol 1988; 140 : 1331-1339.
25. Webb DR, Fitzpatrick JM, O´Flynn JD. A 15-year follow - up of 406 consecutive spinal cord injuries. Br J Urol 1984; 56 : 614-617.
26. Wein AJ. Classification of neurogenic voiding dysfunction. J Urol 1981; 125 : 605-609.
27. Wendsche P. Poranění páteře a míchy. Brno: IDVPZ 1996 : 50.
28. Jarolím L, Babjuk M, Grim M, Naňka O, Hanuš T, Janský M, Povýšil C. Anatomický podklad a klinická interpretace ortotopické neoveziky u ženy. Čes Urol 1998; 2(3): 30-34.
Labels
Paediatric urologist Urology
Article was published inUrological Journal

2005 Issue 1-
All articles in this issue
- SOUČASNÝ POHLED NA PORANĚNÍ MOČOVODU
- PORANĚNÍ LEDVIN A MOŽNOSTI ZACHOVÁNÍ RENÁLNÍHO PARENCHYMU
- PORANĚNÍ MOČOVÉHO MĚCHÝŘE
- PORANĚNÍ MUŽSKÉ URETRY - ČASNÉ A ODLOŽENÉ ŘEŠENÍ
- PORANĚNÍ ZEVNÍHO GENITÁLU
- TRAUMA INERVACE DOLNÍCH MOČOVÝCH CEST
- KREVNÍ PÉČE U ELEKTIVNÍCH UROLOGICKÝCH VÝKONŮ
- OPTIMÁLNÍ METODA MĚŘENÍ NITROBŘIŠNÍHO TLAKU
- STRESOVÁ INKONTINENCE MOČI U ŽEN A MOŽNOSTI JEJÍ FARMAKOLOGICKÉ LÉČBY
- Urological Journal
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- OPTIMÁLNÍ METODA MĚŘENÍ NITROBŘIŠNÍHO TLAKU
- PORANĚNÍ ZEVNÍHO GENITÁLU
- PORANĚNÍ MUŽSKÉ URETRY - ČASNÉ A ODLOŽENÉ ŘEŠENÍ
- PORANĚNÍ MOČOVÉHO MĚCHÝŘE
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career