-
Medical journals
- Career
AKUTNÍ DISLOKACE PERONEÁLNÍCH ŠLACH – SOUBORNÝ REFERÁT
Authors: Pavel Smékal 1; Martin Krtička 1; Pavel Matonoha 2; Daniel Ira 1; Michal Mašek 1
Authors‘ workplace: Clinic of Traumatic Surgery, Faculty Hospital and Faculty of Medicine, Masaryk University of Brno 1; Klinika úrazové chirurgie FN a LF MU Brno 1; Department of Anatomy, MU Brno 2; Anatomický ústav LF MU Brno 2
Published in: Úraz chir. 24., 2017, č.1
Overview
Akutní traumatické dislokace peroneálních šlach představují relativně výjimečné poranění, které je navíc často přehlédnuto a chybně diagnostikováno jako běžné poranění vazů laterální plochy hlezna. Predispozičními faktory dislokace šlach jsou nejčastěji anatomické variety a současné poranění hlezna a nohy, skeletární i ligamentózní. Základním přepokladem vzniku luxace je prudká kontrakce peroneálních svalů během úrazu. Klíčovým faktorem k určení správné diagnózy je klinické vyšetření. Další radiodiagnostické metody (RTG, CT, MR a další) nemají větší význam. Neexistuje klasifikace poranění, která byla tvořila algoritmus pro následující terapii. Konzervativní způsob léčby často vede k recidivě luxací. Existuje velká řada operačních metod, všechny popisují dobré až výborné klinické výsledky. Na dislokaci peroneálních šlach je třeba dobře pamatovat zvláště u mladých, aktivních pacientů, neboť adekvátně neléčené poranění vede k chronickým obtížím. Metodou volby je u těchto pacientů operační léčba.
KLÍČOVÁ SLOVA:
Anatomie peroneálních svalů, mechanizmus poranění a diagnostika dislokace peroneálních šlach, operační tecÚVOD
Onemocnění peroneálních šlach patří mezi relativně výjimečnou, ale také často přehlédnutou příčinu bolestí laterální strany hlezna. Tři hlavní kategorie poruch peroneálních šlach zahrnují tendinitidy a tenosynovitidy, subluxace a dislokace, natržení či přetržení šlachy. Ve své práci se věnuji druhé skupině, dislokacím a subluxacím peroneálních šlach. Tyto dělíme na akutní a chronické. V článku je kladen důraz na akutní traumatickou problematiku. Subluxace a dislokace peroneálních šlach označují dočasné nebo chronické přemístění šlachy musculus peroneus brevis a/nebo longus z jejich fibrooseálního kanálu na dorso-distální ploše fibuly.
Poprvé byla úrazová subluxace peroneálních šlach popsána u baletního tanečníka (Monteggia, 1803) [37]. První zprávu o specifické chirurgické léčbě podal Blanulet a Gutierezz [19]. V roce 1895 byly dislokace a subluxace peroneálních šlach již hodnoceny jako „dobře popsané onemocnění“ [55].
Anatomie a klinika
Laterální skupina svalů bérce obsahuje dva svaly, m. fibularis longus (m. peroneus longus) a m. fibularis brevis (m. peroneus brevis). Oba svaly začínají na laterální ploše fibuly, m. fibularis longus proximálněji a více povrchově uložen, někteří autoři popisují jeho současný začátek i na laterálním kondylu tibie [17]. M. fibularis brevis začíná ve střední třetině fibuly a současně, stejně jako musculus peroneus longus, z intermuskulárního septa. V distální části bérce přecházejí oba fibulární svaly v dlouhé šlachy, které jdou za zevním kotníkem ke svým úponům (obr. 1, 2, 3). Do společné synoviální pochvy vstupují šlachy zhruba čtyři centimetry proximálně od hrotu laterálního malleolu, bifurkace společné pochvy je umístěna poblíž peroneálního tuberkulu (trochleárního výběžku) patní kosti. Šlacha m. peroneus longus se upíná na os cuneiforme mediale a bazi prvního metatarsu, m. peroneus brevis na tuberositas pátého metatarsu. Šlacha m. fibularis brevis i longus často tvoří různé variety úponu. Tyto malpozice úponu šlach jsou dle různých autorů často spojeny s laterální instabilitou hlezna resp. jsou zároveň predispozicí k dislokaci peroneálních šlach [21, 51]. Inervovány jsou oba svaly z n. fibularis superficialis, kořenový rozsah L5 – S1. Cévní zásobení šlach probíhá z arteria fibularis posterior a z větví arteria tarsal media. Jsou popisovány tři avaskulární kritické zóny v průběhu obou šlach, které mohou být predispozičním místem přispívajícím k tendinopathii [43]. Funkcí obou svalů je pronace nohy, pomocná plantární flexe a abdukce nohy. Testovacím pohybem pro oba fibulární svaly je pronace nohy z plantární flexe.
Image 1. Základní anatomie průběhu peroneálních šlach 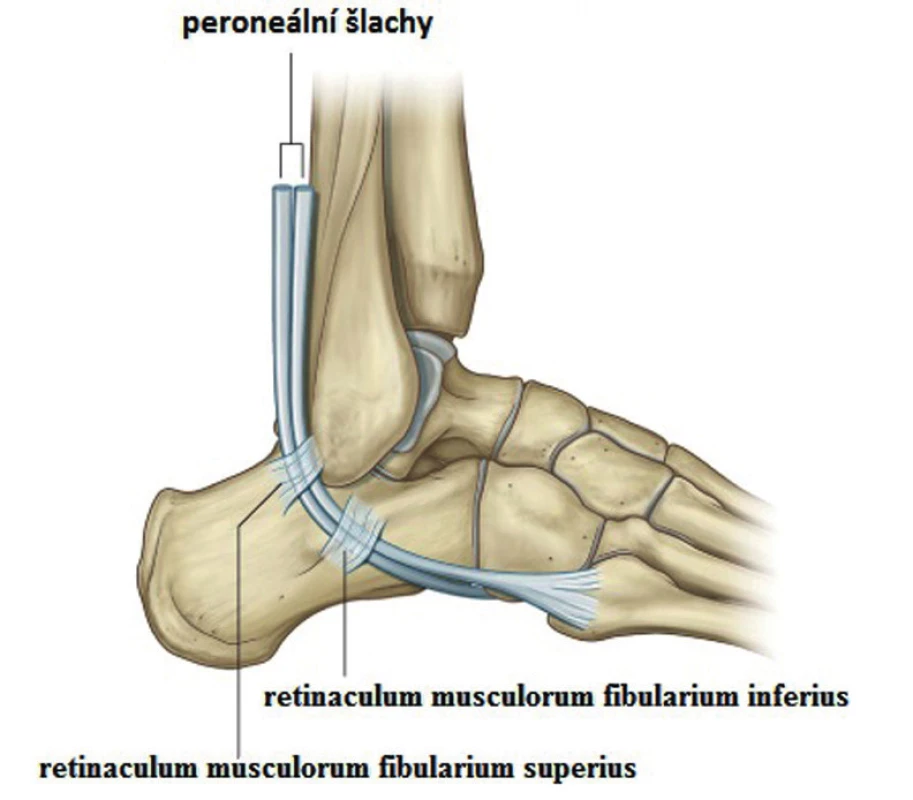
(volně dle DRAKE R. et al. Gray’s anatomy for students. 3. vyd. Philadelphia: Elsevier, 2015. 1161. ISBN 9780702051319, Dostupné z WWW http://www.twiztedlogik. files.wordpress.com/2014/05/f66124-006-f106.jpg Image 2. Průběh šlach za zevním malleolem 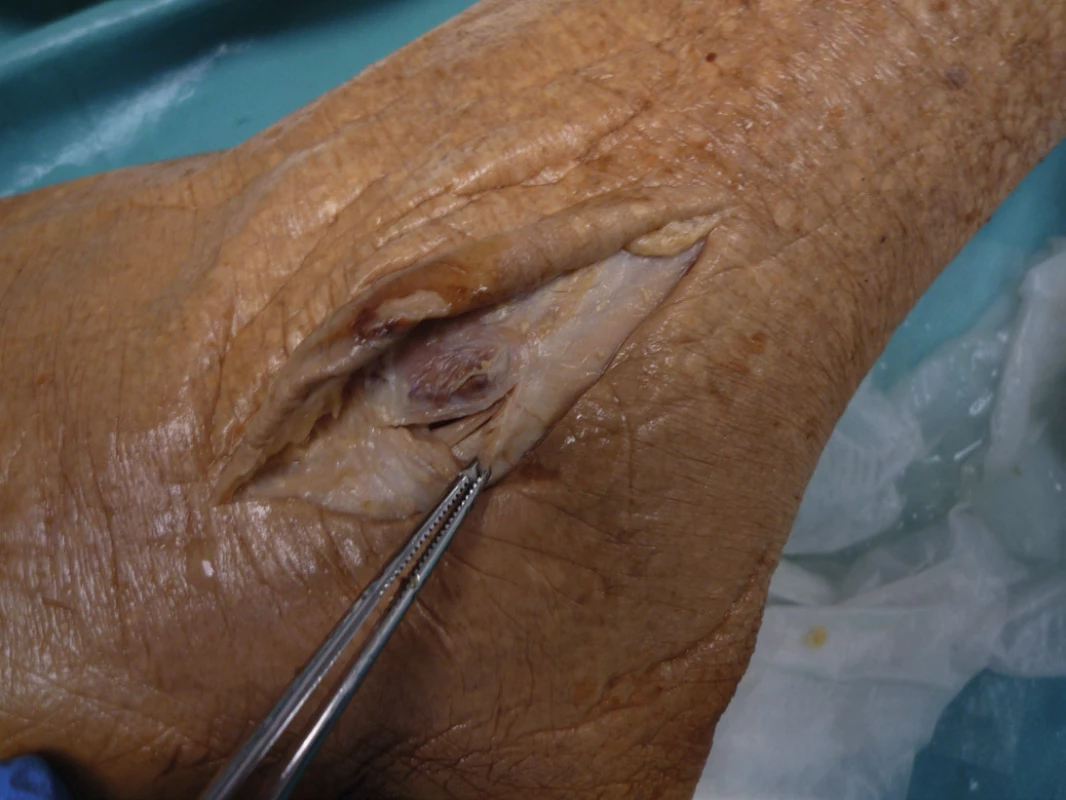
(kadaverózní nález, archiv autora) Image 3. Průběh šlach za zevním malleolem 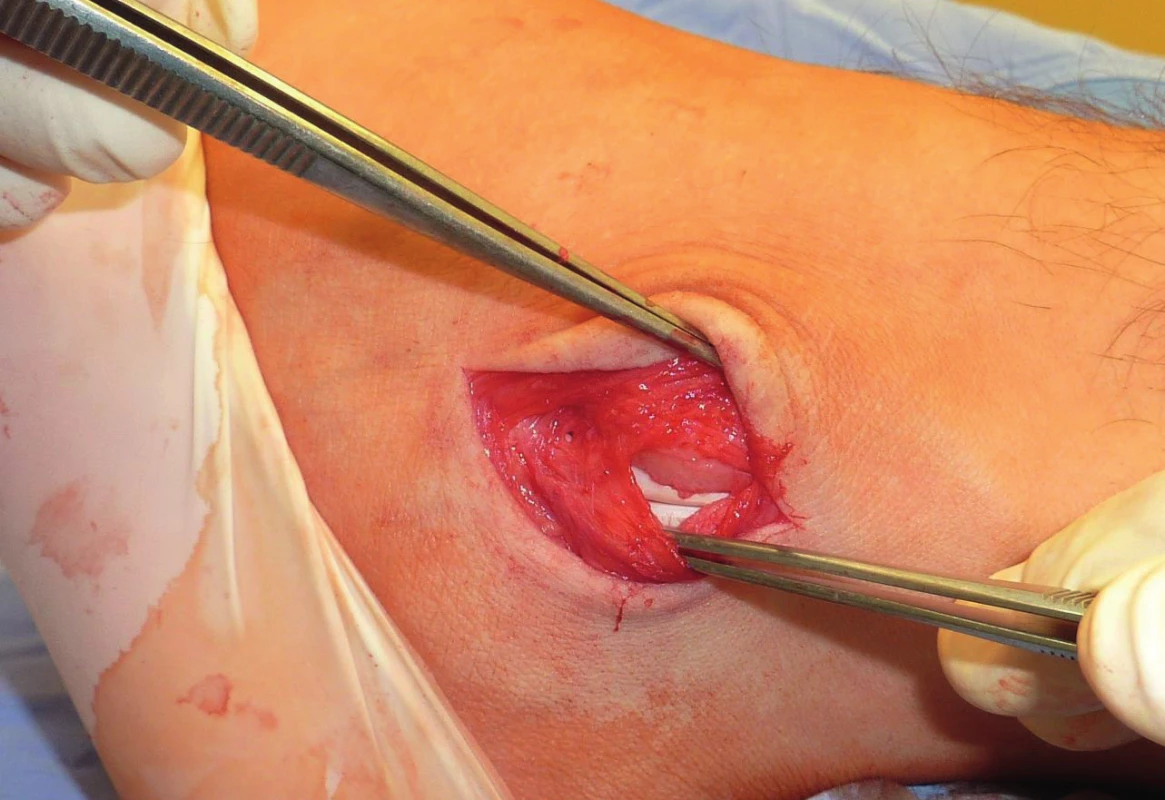
(peroperační nález, archiv autora) Šlachy m. peroneus longus a brevis jsou za fibulárním kotníkem uloženy v pevném osteo-fibrózním kanále, retromalleolárním žlábku. Peroneus longus v průběhu žlábkem je tvořen již jen ryze šlachovými vlákny, zatímco peroneus brevis má tendenci, vzhledem k často nízko uloženému muskulotendinóznímu přechodu, v této úrovni ještě tvořit svalové bříško, což je, na podkladě zúžení žlábku, uváděno jako další z možných predispozičních faktorů šlachové dislokace. Mediální okraj tohoto kanálu je tvořen ligamentum fibulotalare posterius, ligamentum fibulocalcaneare a ligamentum tibiofibular posterior a inferior, přední stěnu tvoří zadní plocha laterálního malleolu, fibulární sulkus. Posterolaterálně jsou pak šlachy k patní kosti přidržovány pomocí retinaculum musculorum fibularium superius (superior peroneal retinaculum, SPR, obr. 4, 5), jdoucí jako jeden až dva centimetry široký fibrotický pruh se začátkem jednoho až dvou centimetrů proximálně od hrotu laterálního kotníku z jeho posterolaterální hrany. Vzniká jako zesílení bércové fascie a pochvy peroneálních šlach. Je popisováno pět variant úponů retinakula. Nejčastěji, ve 47 % případů, je popisováno rozdělení retinakula ve dva svazky, horní pruh s úponem do aponeurózy Achillovy šlachy a dolní pruh s úponem na peroneální hrbol laterální plochy patní kosti [21, 40].
Image 4. SPR viditelné jako fibrotické zesílení bércové fascie a pochvy peroneálních šlach 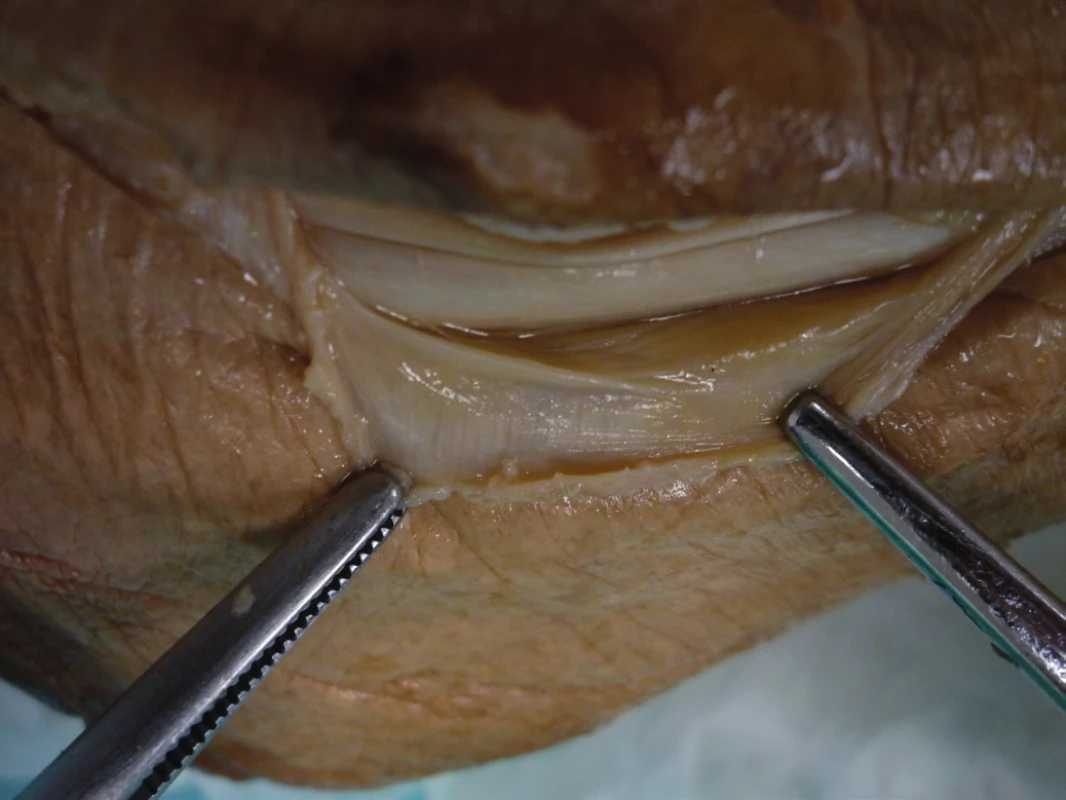
(kadaverózní nález, archiv autora) Image 5. Vypreparované SPR, incidované z fibulárního úponu 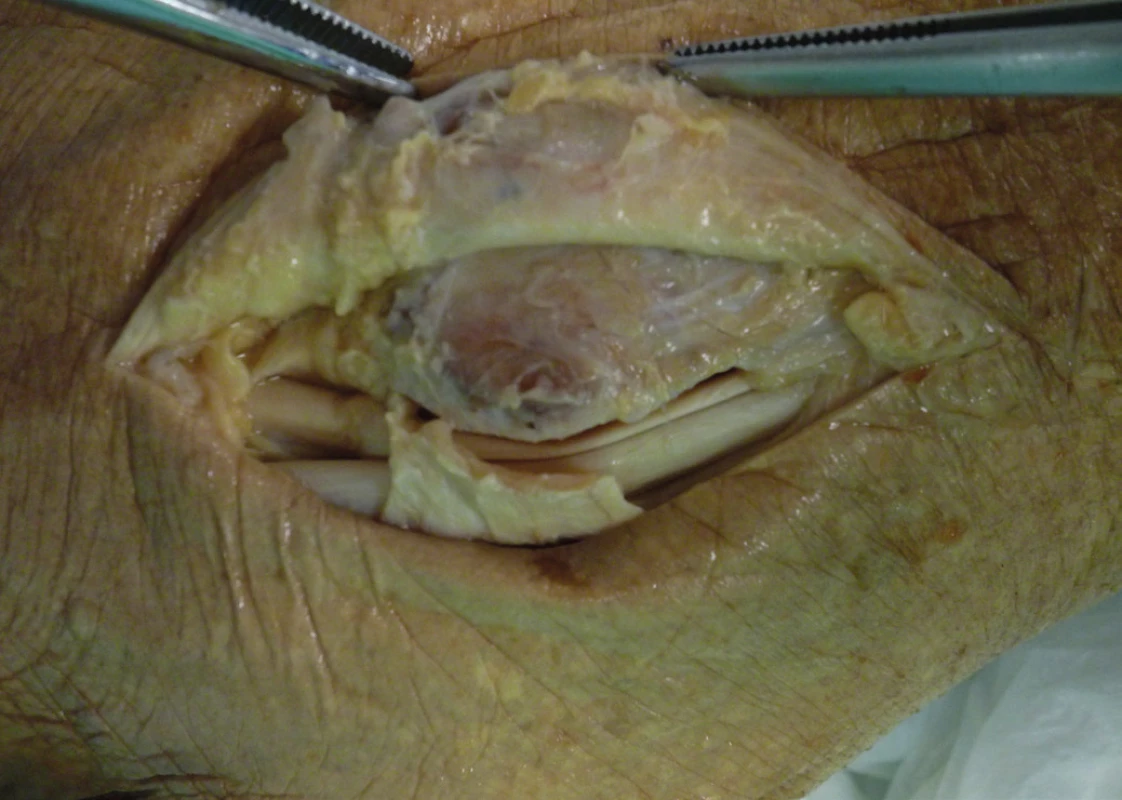
(kadaverózní nález, archiv autora) Dalším stabilizačním prvkem je níže uložené retinaculum musculorum fibularium inferius, tvořící nad šlachami oblouk dva až tři centimetry distálně od laterálního malleolu, a vznikající jako zesílení povrchové fascie nohy s úponem na tuber calcanei. Tato struktura nemá jasnou souvislost se stabilitou peroneálních šlach.
Retromalleolární žlábek je přítomen v 82 % případů, nicméně jeho hloubka je významně variabilní. Studie na kadaverech ukazují, že šířka sulku se pohybuje od pěti do 10 mm a jeho hloubka od dvou do čtyř milimetrů podle různých autorů. Edwards popisuje úplnou absenci žlábku u 11 % a konvexitu žlábku u sedmi procent případů (obr. 6, 7) [16]. Von Muralt dokonce udává, že v experimentální studii byl abnormální tvar retromalleolárního žlábku nezbytným faktorem první traumatické luxace šlach. Obecně se udává, že ve vlastním žlábku jsou uloženy obě šlachy. Ve vlastním žlábku je však uložena pouze šlacha m. peroneus brevis, která je v této oblasti relativně mohutná [6]. Její dorzální plocha je žlábkovitě prohloubena a teprve v ní je uložena šlacha m. peroneus longus.
Image 6. Mělký tvar retromallolárního žlábku – predispoziční faktor dislokace šlach 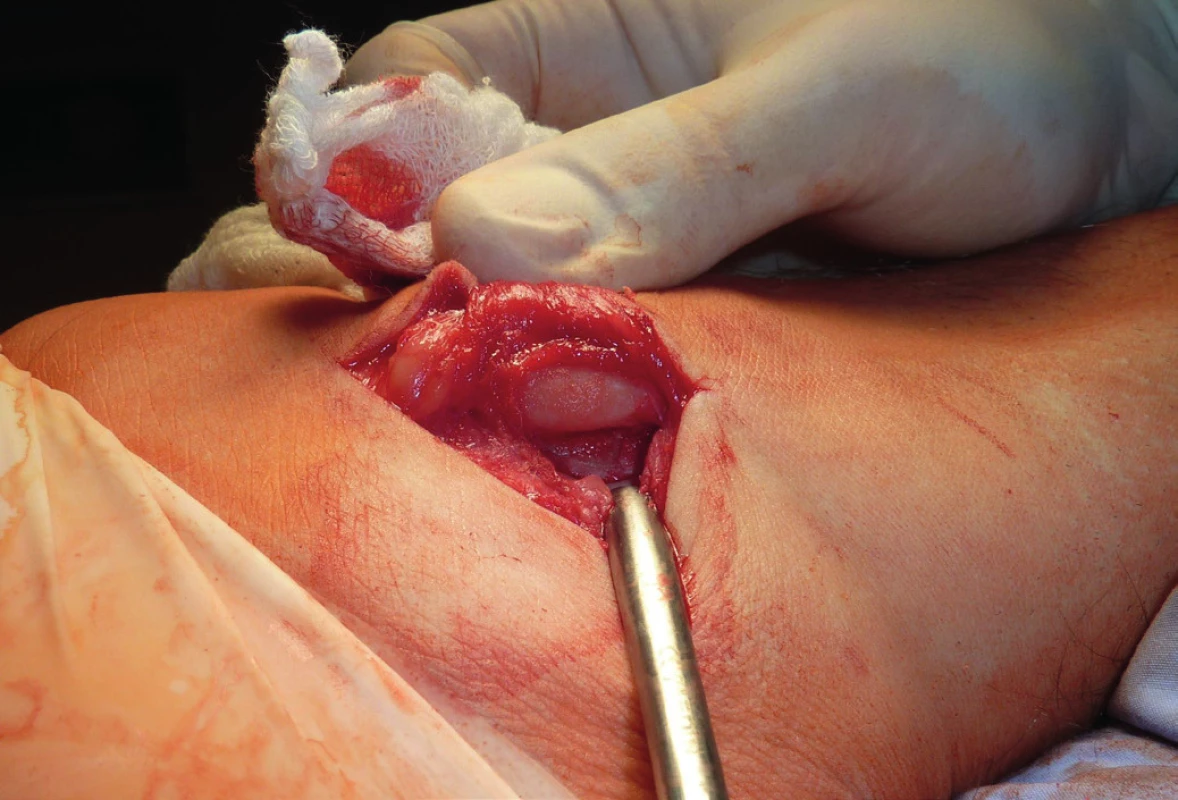
(peroperační nález, archiv autora) Image 7. Mělký tvart retromallolárního žlábku – predispoziční faktor dislokace šlach 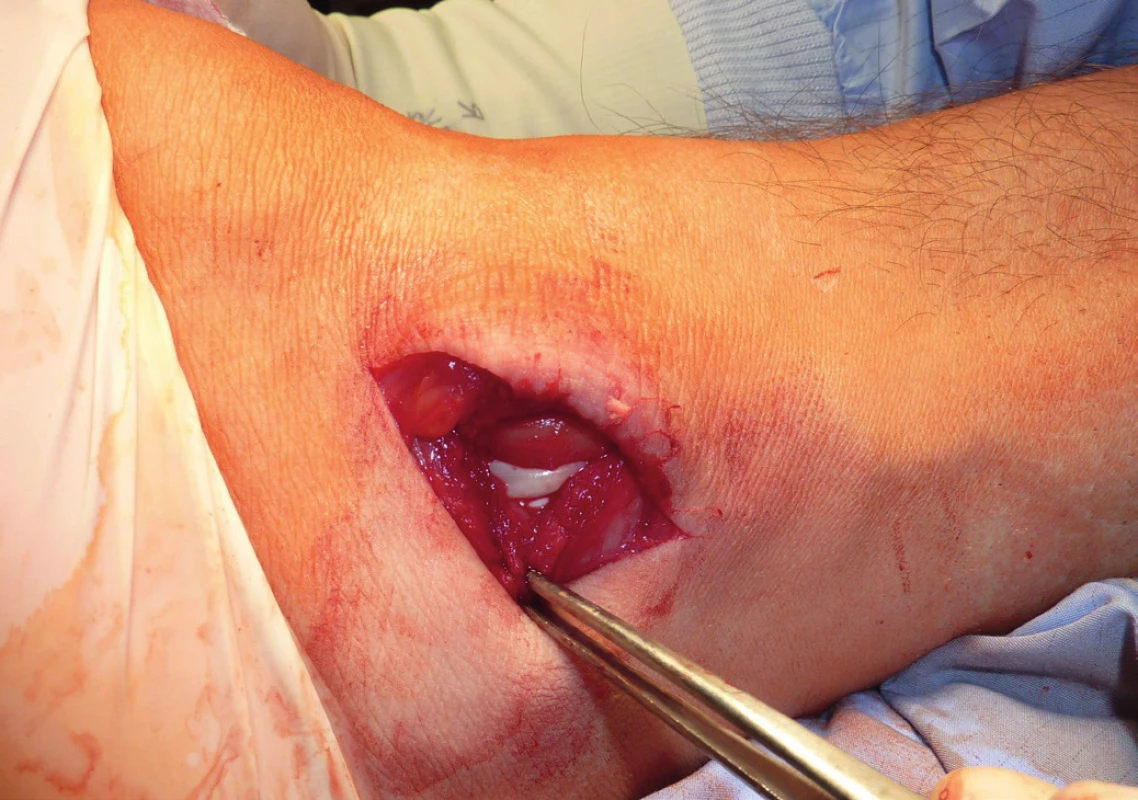
(peroperační nález, archiv autora) Tvar retromalleolárního žlábku je, spíše než konkavitou fibuly samotné, určen osteo-fibro-kartilaginózním „hřebenem“ - posterolaterální hranou distální fibuly, která zvyšuje hloubku žlábku o dva až čtyři milimetry a která pomáhá udržet probíhající šlachy ve žlábku. Samotná hrana podle Edwardse chybí ve 30 % případů a tento stav je také významnou predispozicí ke snadnější dislokaci.
Faktory zvyšující mechanické napětí na peroneální šlachy může být také cavovarus nohy, hypertrofie peroneálního tuberkulu (popisovaná až u 30 % patních kostí) a přítomnost akcesorního m. peroneus quartus (v 10–20 % případů).
Mechanizmus úrazu a epidemiologie
Ohledně mechanizmu vzniku dislokace šlach panuje dlouhodobě jistá kontroverze. Síly způsobující akutní luxaci peroneálních šlach jsou nejčastěji popisovány jako náhlá prudká nekoordinovaná reflexní kontrakce peroneálních svalů společně s inverzním mechanizmem na hlezno v dorziflexi, anebo prudkou dorziflexí nohy v everzi. Tímto mechanizmem dochází k přepjetí kalkaneofibulárního vazu, který zůží prostor fibrooseálního kanálu a tlačí šlachy proti hornímu peroneálnímu retinakulu s jeho následnou disrupcí a subluxací šlach přes laterální malleolus. Někteří autoři popisují everzní mechanizmus s plantiflexí, někteří autoři tvrdí, že pozice nohy a hlezna během úrazu není důležitá, nicméně je zřejmé, že základním předpokladem pro vznik poranění je prudká reflexní kontrakce peroneálních svalů. Za předpokladu, že při stejné kroutivé síle nejsou peroneální šlachy pod maximálním napětím, dochází nejčastěji k trimaleolární zlomenině hlezna [32].
Basett a Speer na kadaverózní studii popisují pozici nohy během inverzního mechanizmu úrazu ve vztahu k riziku poranění šlach. Při inverzi hlezna a plantární flexi méně než 15° dochází k poškození SPR s následkem subluxace peroneálních šlach. V plantární flexi mezi 15 a 25° jsou šlachy přetaženy podél laterálního malleolu a hrozí jejich přetržení. A v plantární flexi více než 25° jsou šlachy usazeny a chráněny před poraněním v retromalleolárním žlábku .
Nejčastější příčinou traumatické luxace šlach je lyžování (71 % podle studie McGarveyho a Clantona), Earle et al. odhadují, že tvoří 0,5 % všech lyžařských úrazů [14, 32]. Pacienti popisují nejčastěji prudké zapíchnutí špiček lyží do sněhu, kdy dochází k prudkému zbrzdění v kombinaci s dorziflexí hlezna v lyžařské botě. Rigidní lyžařská bota brání přenosu kroutivé síly na skelet hlezna, nicméně síla je přenesena na svaly, vrcholící prudkou reflexní kontrakcí peroneálních svalů. Další autoři míní, že příčinou luxace je při lyžování nejčastěji „zahranění“, kdy dochází k prudké everzi, vedoucí k popisovanému přepjetí kalkaneofibulárního ligamenta s poraněním SPR.
K dalším příčinám akutní peroneální luxace patří fotbal (7 %) a méně časté případy jsou spojené s basketbalem, během, bruslením, tenisem.
Nicméně ne všechny nestability peroneálních šlach musí být úrazového charakteru. Kojima et al. popisují 3 % novorozenců s tendencí k luxaci peroneálních šlach, s tím souvisí zjištění Hubera et al., že více než polovina jeho pacientů s dislokací šlach neudávala úraz v anamnéze [26].
Diagnostika
Vzhledem k tomu, že distorze hlezna s poraněním laterálního ligamentózního aparátu je jedním z nejčastějších poranění, které můžeme vidět v ambulanci úrazové chirurgie, a naopak je dislokace peroneálních šlach vcelku vzácnou diagnózou, je toto poranění často přehlédnuto („undiagnosed“). Respektive retromalleolární bolest, typická pro poranění peroneálních šlach, je spojována s poraněním zadního talofibulárního vazu („misdiagnosed“), přestože poranění tohoto vazu je uváděno jako raritní (Stover and Bryan) [53]. Často je akutní luxace šlach sdružena s poraněním fibuly, hlezenní nebo patní kosti. Větší pozornost při vyšetření a léčbě těchto poranění jsou dalším důvodem často přehlédnuté dislokace peroneálních šlach. Dombek uvádí, že pouze 60 % poranění peroneálních šlach je správně diagnostikováno při prvním klinickém vyšetření pacienta [11]. Navíc je časté souběžné poranění právě laterálního ligamentózního aparátu hlezna.
Kromě lokálního otoku, bolestivosti, hematomu existuje několik specifických znaků tohoto poranění ve srovnání s příznaky poranění laterálních kolaterálních ligament. Pacienti udávají bolestivost více dorzálně proximálně a méně symptomů ventrálně, zejména kolem předního fibulotalárního ligamenta, občas pacienti popisují pocity přeskakování a praskání v kloubu („snapping and popping“). Pacient s akutní luxací šlach často nedovede popsat mechanizmus úrazu, oproti pacientům s běžnou distorzí hlezna, kteří klasicky popisují prudkou inverzi kloubu („rolling over“ nebo „turning in“). Přední zásuvkový test a talar tilt test může být pozitivní u přidružené laterální instability hlezna, pacient se aktivně brání bolestivé dorsiflexi a everzi nohy, tlakem na oblast peroneálního žlábku je tato bolest prudce zvýšena, někdy je lokálně palpací patrná krepitace, lupání nebo praskání. V některých případech je subluxace až luxace patrná vyšetřením hybnosti hlezna při jeho pasivní nebo aktivní cirkumdukci (obr. 8). Safran et al. popisuje vyšetřovací metodu, při které u pacienta v poloze na břiše s kolenem v 90 st. flexi dochází k vyvolání bolestivé dynamické nestability obrannou reakcí na aktivní inverzně-everzní pohyb končetiny [48]. Podstatné je srovnávací vyšetření druhostranné končetiny. U chronické subluxace mají pacienti ve většině případů v anamnéze stavy po recidivujících distorsích hlezna, popisují „gives way“ fenomeny na nerovném terénu. Tyto obtíže bývají často zaměněny za laterální instabilitu hlezna. Po jisté době vzniká z chronického dráždění peroneálních šlach při distorzích hlezna tenosynovialitida charakterizovaná bolestí a otokem za zevním kotníkem, chronický zánět pak vede k oslabení a distenzi SPR s následnou tendencí k dislokaci šlach. DiGiovani popisuje u chronické laterální instability peroneální tenosynovitidu ve 77 % případů, distenzi nebo avulzní poranění SPR v 54 % a ve 25 % poranění vlastních šlach.
Image 8. Klinický nález luxace peroneálních šlach 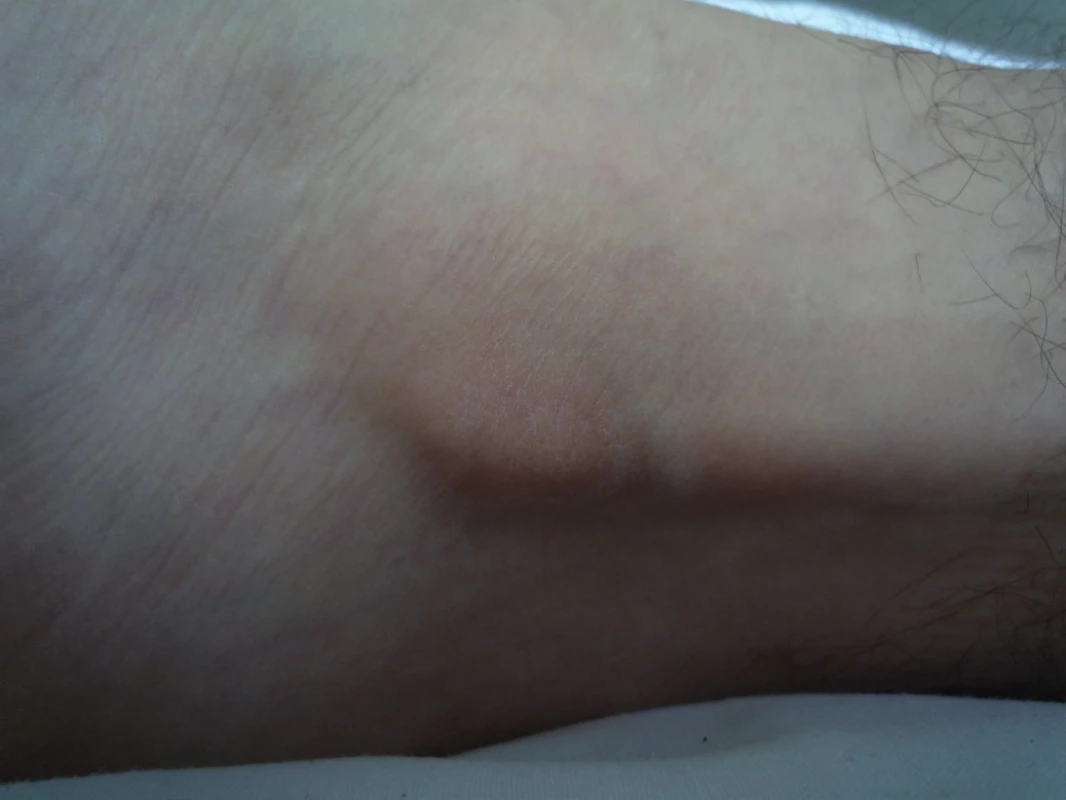
(archiv autora) Na RTG snímku hlezna a nohy je ve většině případů normální nález, nicméně jeho provedení k vyloučení kostěného traumatu je nezbytné. Nejlepší přehled o peroneálním tuberkulu a prostoru retromalleolárního žlábku dává axiální Harrisova rtg projekce na patu, snímek nohy odhalí cavovarus nohy, jako predispoziční faktor peroneální tendinopathie.
CT může být přínosná pro popis možných kostěných abnormalit spojených s onemocněním peroneálních šlach (hypertrofie peroneálního hrbolu nebo retrotrochleární eminence, zlomeniny paty, zevního malleolu apod.), event. ke zhodnocení tvaru fibulárního žlábku.
Ultrasonografie, jako neinvazivní a levná metoda, nabírá na popularitě. Je schopna diagnostikovat peritendinózní tekutinu, zúžení šlachy či její poškození, v reálném čase jsme schopni hodnotit dynamický obraz subluxace šlach přehlédnutelný v MRI obraze. Pozitivní předpovědní hodnota ultrasonografie pro peroneální subluxace je udávána 100 %. Nevýhodou je relativně vysoká technická i personální náročnost.
Magnetická rezonance je standardní metodou pro hodnocení poškození šlach, dává kvalitní obraz poškození SPR a je schopna hodnotit morfologické změny retromalleolárního žlábku; v této skupině poranění však není běžně využívána.
Peroneální tenografie nenašla využití vzhledem k nedostatku specifity vyšetření, invazivitě a obtížnosti v interpretaci.
Klasifikace
Kompletní přetržení vlastního retinakula většina autorů nepopisuje a považuje se za velmi vzácné, někteří toto udávají v souvislosti s již popisovaným mechanizmem přepjetí fibulokalkaneárního vazu s následnou možnou lézí SPR, většina nálezů poranění SPR však souvisí se „svlečením“ SPR z úponu na fibule event. s avulzí drobného kortikálního fibulárního fragmentu.
Eckert a Davis v roce 1975 popsali klasifikaci akutního poranění peroneálního retinakula vedoucí k nestabilitě peroneálních šlach (obr. 9, tab. 1) [15]. Rozdělili poranění do tří skupin, podle toho, která struktura je oddělena od fibuly: při prvním stupni poranění (51 %) dochází k elevaci periostu (s úponem SPR) z kolagenního okraje laterálního malleolu s následným vytvořením objemnější kapsy s možností dislokace šlach (Hui a další autoři toto poranění popisují jako „Bankart-like“ lézi imitující poranění ramenního kloubu s vytvořením falešné kapsy); stupeň 2 (33 %), avulze fibrokartilaginózní hrany z fibuly spolu s SPR a stupeň 3 (16 %), kdy dochází spolu s hranou k vytržení drobného kostního fragmentu o velikosti 0,5 až 1cm [22]. Tato avulze kortikálního okraje v oblasti horního peroneálního retinakula byla poprvé popsána v souvislosti s luxací peroneálních šlach Moritzem, Curch uvádí, že avulzní zlomenina je přítomna u 15 až 50 % subluxací [38]. Tento stupeň poranění SPR je zároveň jediným případem, kdy může být pomocné RTG vyšetření, typicky je patrné ve vnitřní rotaci nohy („Drašnerova projekce“ - „mortise view“), a označuje se jako „fleck sign“ (příznak skvrny, obr. 10). Oden následně popsal čtvrtý stupeň poranění, při němž dochází k poranění SPR při jeho kalkaneárním úponu.
Image 9. Eckert – Davis klasifikace dislokace peroneálních šlach 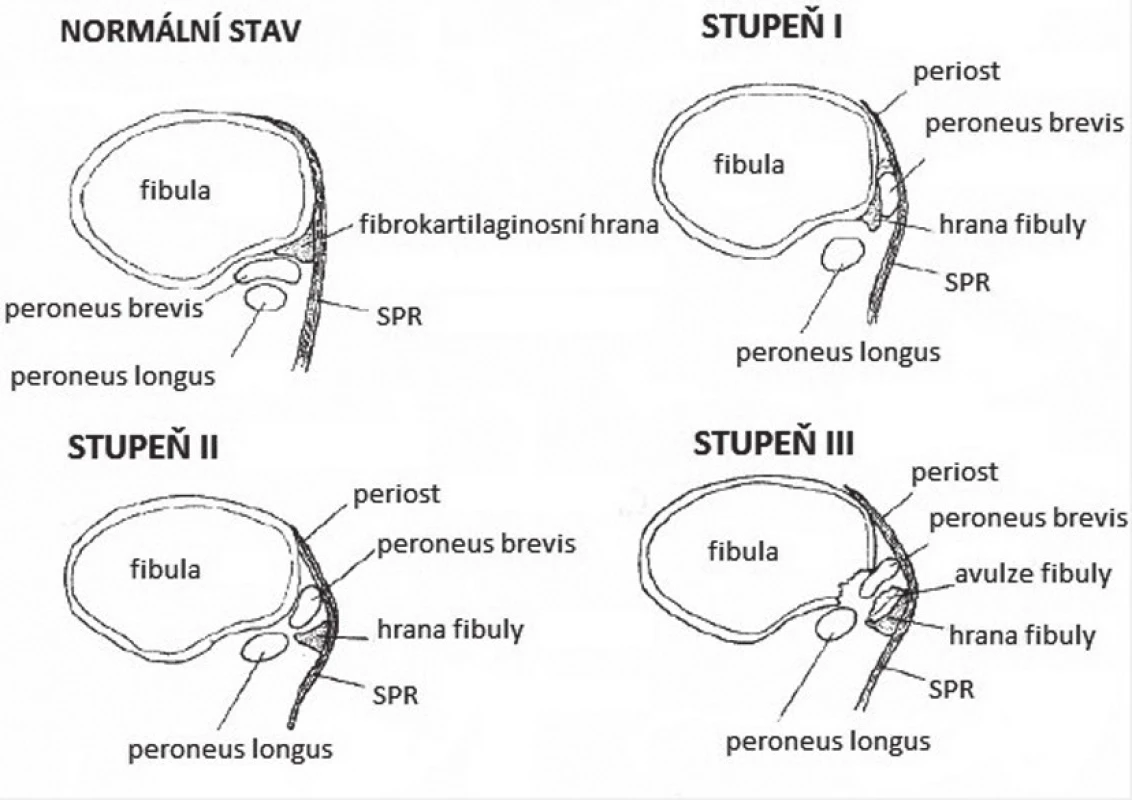
(volně dle ECKERT, W.R., DAVIS, F.A. Acute rupture of the peroneal retinaculum. J. Bone Joint Surg. 1976, 58A, 670–673.) Table 1. Klasifikace dislokací peroneálních šlach dle Eckert-Davis-Odena 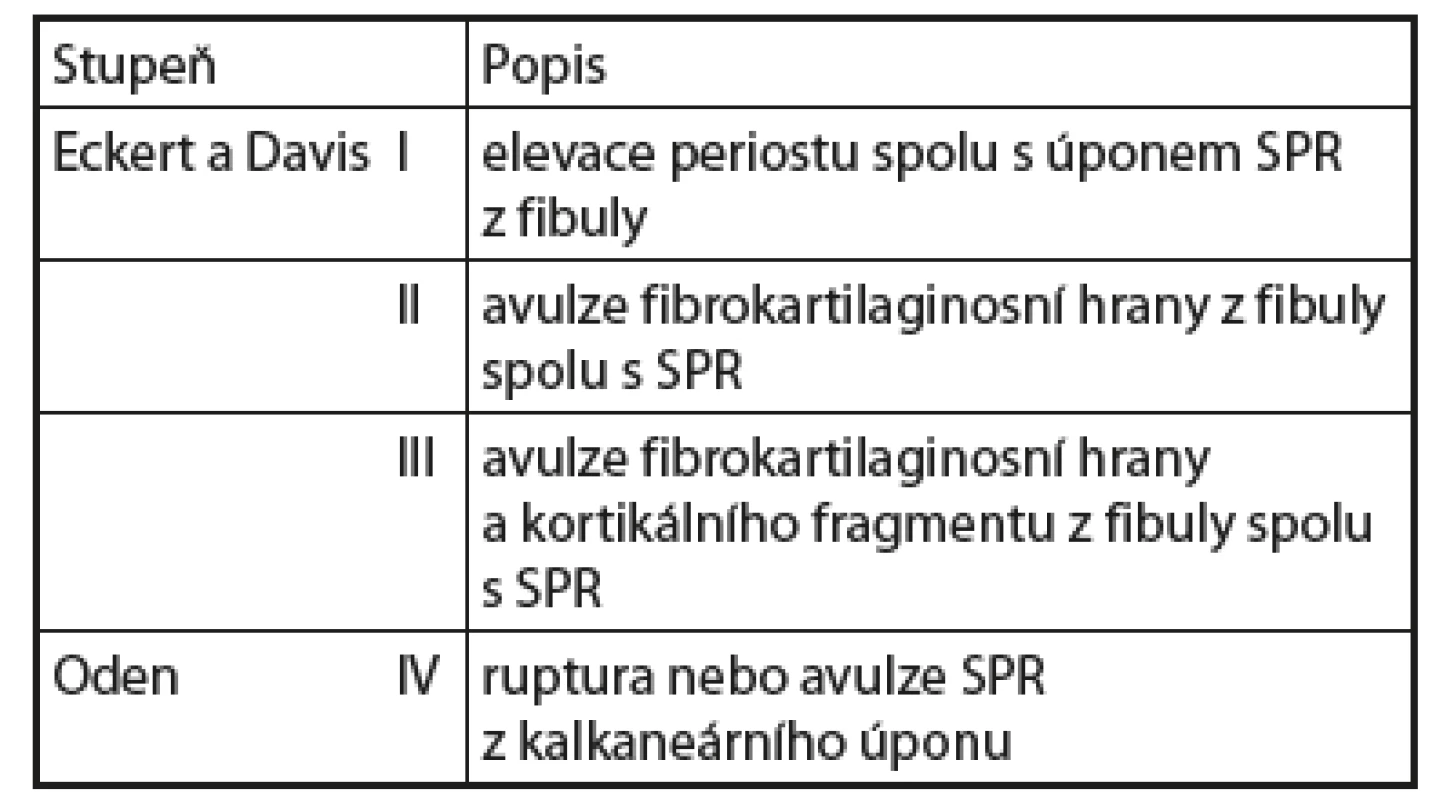
Image 10. „Fleck sign“ – „příznak skvrny“ 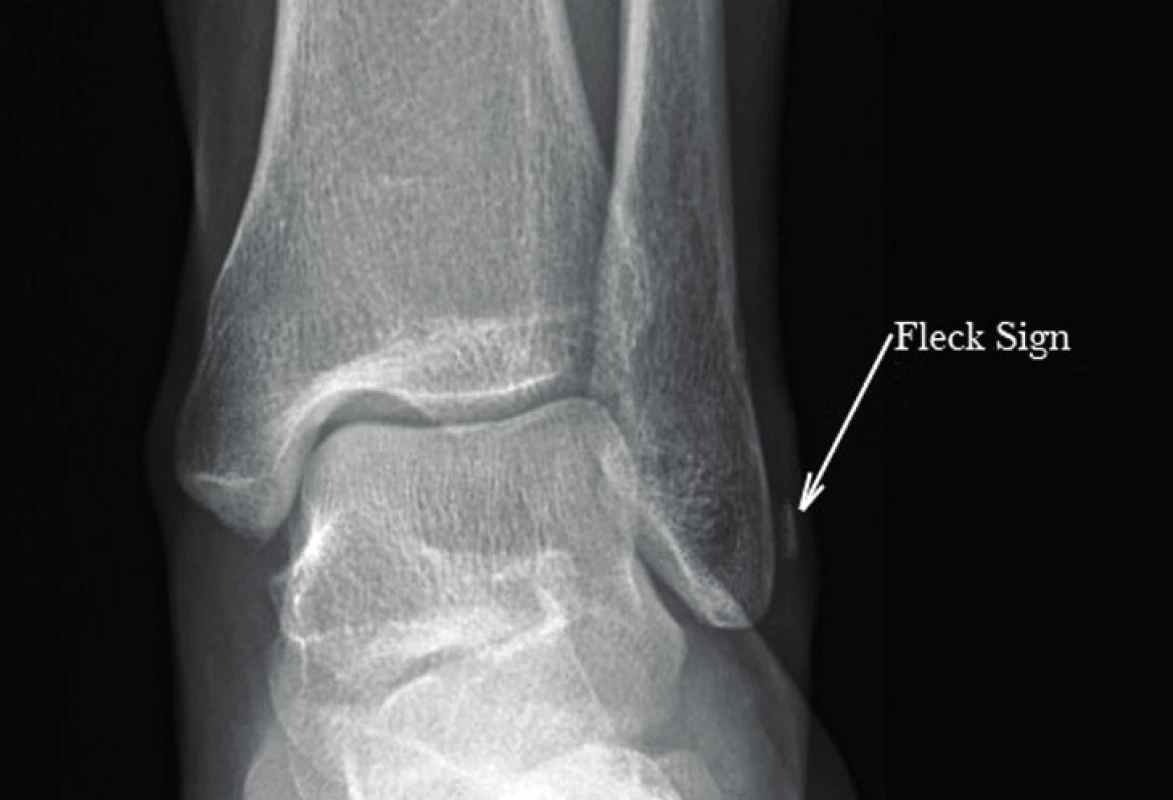
(volně dle WWW.EORIF.COM, [cit 2015-09-03]. Dostupné z WWW http://www.eorif.com/peroneal-tendon-tear-72769-m6688.) Bohužel toto schéma nemá velký význam v algoritmu léčby, jelikož předoperačně jsme schopni diagnostikovat jen druhý stupeň této klasifikace.
Specifickým nálezem je vzácná luxace peroneálních šlach uvnitř šlachové pochvy bez redislokace z fibulárního žlábku. Dochází k výměně polohy šlach nebo k „split“ poškození šlachy peroneus brevis, kterým se ventrálněji dislokuje šlacha peroneus longus, s bolestivými příznaky. Většinou je nález spojený s přítomností šlachy peroneus quartus nebo nízko uloženého svalového bříška m. peroneus brevis. Možnosti léčby jsou kombinace dále uvedených metod.
Terapie
Konzervativní terapie je možností léčby akutní dislokace, resp. je určena pro poranění stupně I a III (v závistosti na rozsahu dislokace kortikálního fragmentu). Eckert a Davis doporučují konzervativní postup jen pro stupeň 1 jejich klasifikace, ale udávají, že není možné určit, který konzervativně léčený pacient dospěje do chronického stadia. Stupeň 1 je jako jediný považován, v držené plantární flexi, za víceméně stabilní. Problémem je výše uvedená obtížná předoperační klasifikace poranění.
V případě poúrazově trvajícího dislokačního postavení šlach retinovaných mimo retromalleolární žlábek je prvním krokem konzervativního postupu jejich repozice. Následně většina autorů preferuje sádrovou fixaci zasahující pod kolenní kloub na celkově šest týdnů, dva týdny bez možnosti došlapu, následně s doplněním podpatku a možností postupného došlapu. Následuje řízená rehabilitace hlezna s fyzikální terapií a aktivním cvičením. Stover a Bryan doporučují lehkou inverzi a lehkou plantární flexi (10–15st.) na dobu pěti až šesti týdnů, umožňující lepší přihojení SPR k posterolaterální hraně fibuly zajištěním relaxace šlach jejich drženou polohou v retrofibulárním žlábku [53]. Escalas popisuje nezbytnost následné operační intervence u 74 % pacientů po konzervativní léčbě, McLennan v 44 % případů [17, 33]. Earle, Moritz a Trapper popisují selhání konzervativní léčby u 50 % pacientů, Poll a Duijfues 50–74 % [14, 38, 45]. Stover a Bryan udávají úspěšnou léčbu sádrovou fixací 57 %, tapingem končetiny 40 % [53].
Konzervativní léčba je zatížena vysokým procentem recidivy luxací, proto většina autorů doporučuje operační léčbu u pacientů mladšího věku, sportovců, u pacientů s požadavkem brzkého návratu k aktivnímu způsobu života.
Operační terapie
Navzdory množství operačních technik neexistuje velká randomizovaná studie, která by hodnotila jednotlivé metody, resp. jejich vzájemnou úspěšnost. Doporučení pro jednotlivé popsané metody léčby, jak konzervativní tak operační, se řadí do stupně C hodnocení ortopedických studií, tzn. málo kvalitní důkazy.
Mezi hlavní popsané operační techniky patří anatomická refixace SPR, metody kostěných bločků, vyztužení SPR transferem lokálních měkkých tkání, přemístění peroneálních šlach za kalkaneofibulární ligamentum a procedury prohloubení retromaleollárního žlábku. Volba operačního postupu záleží hlavně na preferencích a zkušenostech jednotlivého chirurga, často se jedná o různé kombinace popsaných metod na základě peroperačního nálezu. Bez ohledu na vybranou metodu operace by za účelem dekomprese žlábku měla být vždy provedena (při jejich přítomnosti v průběhu retromalleolárním žlábkem) excize nebo debridement šlachy m. peroneus quartus a svalového bříška m. peroneus brevis, spolu s korekcí varózního postavení nohy jako predispozičního faktoru luxací šlach. U všech procedur je třeba pečlivě šetřit surální nerv. Incize by měla být provedena v equinus postavení nohy, a měla by směřovat za fibulárním žlábkem směrem k vrcholu laterálního malleolu. N. suralis obvykle běží 7–14 mm pod jeho úrovní. Obecně (v závislosti na zvolené operační metodě) je pooperačně nezbytná přídatná sádrová fixace po dobu čtyř až šesti týdnů, následuje aktivní cvičení hlezna, zpět k původním sportovním aktivitám se pacient navrací po čtyřech až šesti měsících.
Přímá anatomická reparace resp. reinzerce SPR, metoda obnovující primární strukturu udržující peroneální šlachy, je používána v případě insuficience SPR, resp. jeho distenze a u akutních dislokací je nejpoužívanější technikou (často v kombinaci s následujícími). Popsáno je přes 20 různých metod. Je založena na vytvoření kostěného žlábku podél posterolaterální hrany fibuly osteotomem či vrtačkou (obr. 17), podél žlábku pak tří až čtyř mediolaterálních otvorů směrovaných mírně dorsálně a refixace retinakula k fibulární hraně nevstřebatelnými stehy (obr. 11, 12). Alternativně lze SPR přifixovat hlouběji do fibulárního žlábku, čímž se ale úměrně zmenší prostor pro šlachy. Adachi et al. nepopisuje v souboru 20 pacientů léčených touto metodou žádnou redislokaci šlach ve sledovaném období tří let, 83 % pacientů sportovců se vrátilo na původní úroveň své atletické kariéry [1]. Maffuli et al. operoval 14 pacientů, retinakulum fixoval pomocí kotev, opět nezaznamenal redislokaci a všichni pacienti se vrátili zpět ke svým původním aktivitám. Beck fixuje SPR pomocí spongiosních AO šroubů [7]. Smith et al. popisuje metodu „zřasení“ SPR při jeho distenzi při recidivujících subluxacích šlach [51]. Používá pět až šest nevstřebatelných silných jednotlivých stehů, které SPR fixuje stehem k periostu a posterolaterální fibulární hraně, a tím zúží žlábek pro šlachy. Komplikací může být právě nadměrné zúžení kanálu, recidivy jsou udávány průměrně jen ve třech procentech případů.
Image 11. Přímá anatomická reparace resp. reinzerce SPR - vytvoření kostěného žlábku podél posterolaterální hrany fibuly 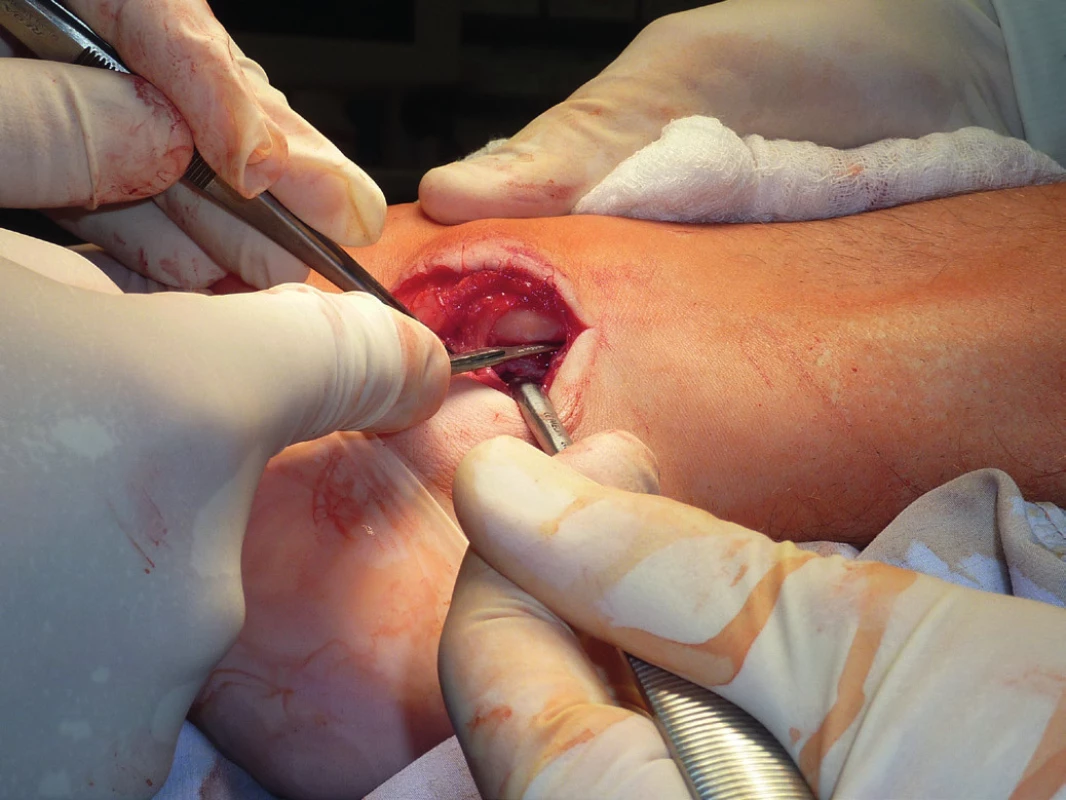
(peroperační nález, archiv autora) Image 12. Refixace SPR – naložené transfibulární stehy 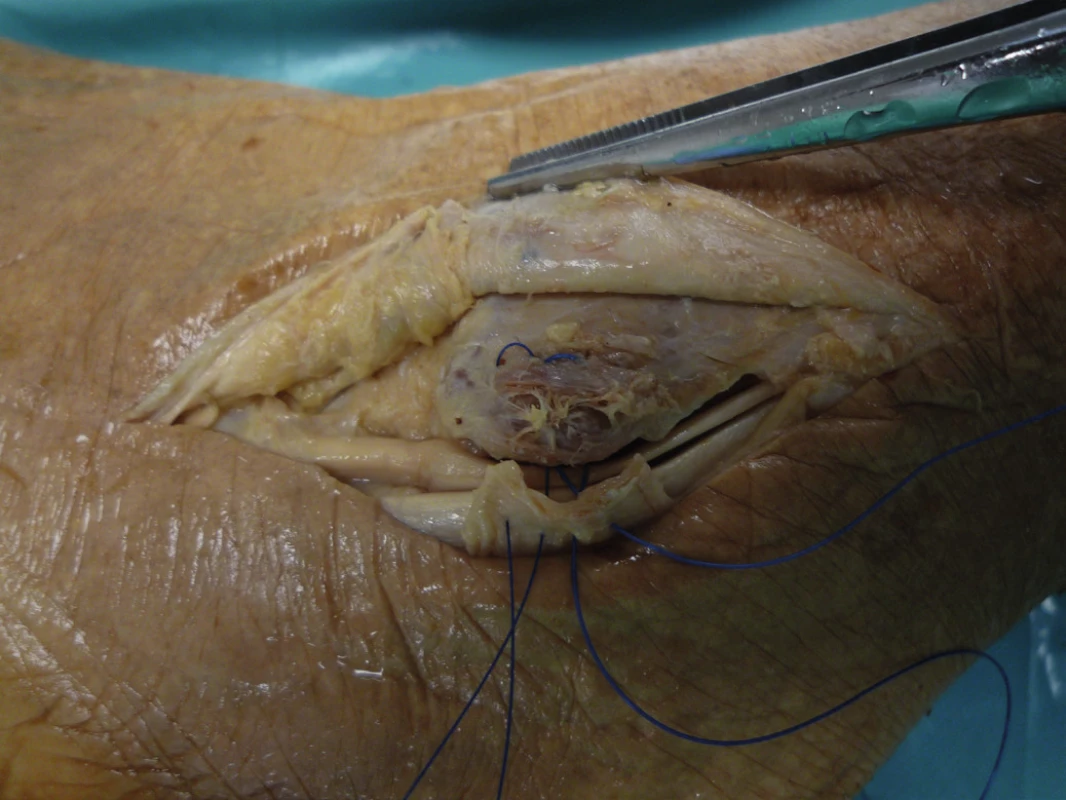
(kadaverózní nález, archiv autora) Image 13. Refixace SPR – naložené transfibulární stehy 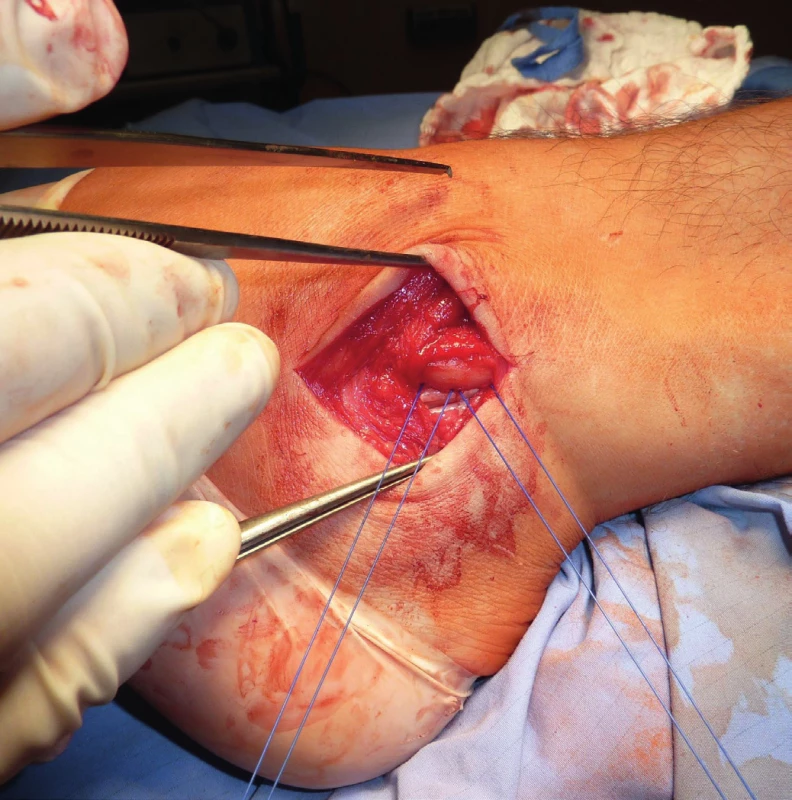
(peroperační nález, archiv autora) Na rozdíl od konzervativního postupu je zde následně doporučována sádrová fixace v plantární flexi s mírnou everzí k minimalizování stresu v místě reparace. Opět se délka fixace doporučuje celkem na šest týdnů, dva týdny sádrová dlaha ev. ortéza pod koleno, po čtyřech týdnech postupně došlap na končetinu, pacient se musí vyvarovat inverzi a plantární flexi menší než 30 st. Za průměrně tři až čtyři měsíce se pacient vrací ke svým původním aktivitám.
Metody kostních bločků („bone block procedures“) popsal v roce 1920 Kelly, zahrnují sagitální osteotomii distální fibuly s následným posunem kostního bloku dorsálně a jeho fixací nejčastěji šrouby [12, 25]. Štěp z fibulárního kotníku se vytíná asi dva centimetry široký, kónického tvaru, do poloviny bočního průměru distálního konce fibuly. Štěp se vysune asi pět milimetrů dozadu, čímž se vytvoří šlachám mechanická zarážka (obr. 13). Kelly původně odtínal celý zevní malleolus s jeho rotací přes peroneální šlachy a fixací, DuVries metodu modifikoval a vytíná kostní bloček z části laterálního malleolu příčně a posouvá jej dorsálně opět s jeho fixací [12, 25]. Micheli et al. popisují excelentní výsledky u 11 z 12 pacientů, kteří podstoupili tuto operaci, zbývající pacient s oboustrannou rekonstrukcí vyžadoval na jedné straně reoperaci při znovu objevení se symptomů. Marti popisuje modifikovanou metodu s výsledkem návratu k peroperačním aktivitám u všech operovaných pacientů [31]. Naopak Larsen udává komplikace ve 31 % případů této metody a návrat k původním sportovním aktivitám u 77 % pacientů [28]. Mezi nejčastější komplikace (průměrně podle literatury 30 %) popisované u této metody patří zlomenina kostního bločku nebo laterálního malleolu, iritace šlach, adherence šlach ke kosti, intraartikulární umístění fixačních šroubů, udáváno je 9 % riziko redislokace.
Image 14. „Bone block procedure“, s patrným SPR, dočasně přerušeným 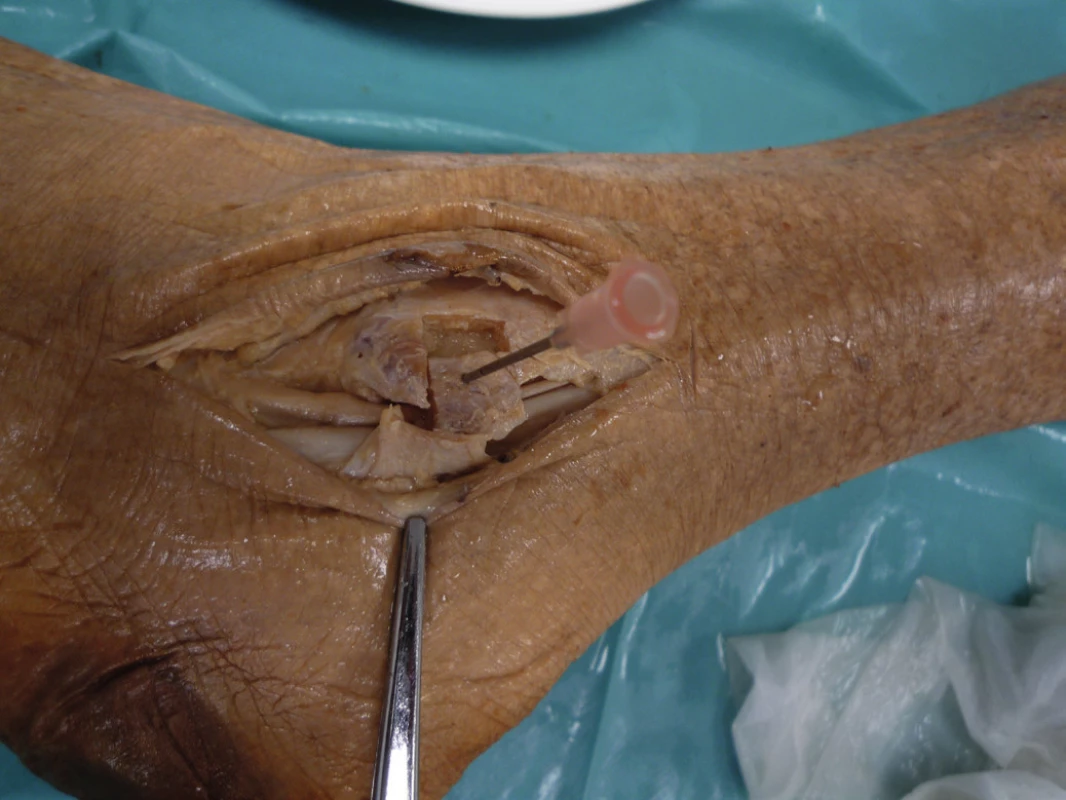
(kadaverózní nález, archiv autora) Lokální posun měkkých tkání je používán nejčastěji u pacientů s recidivujícími subluxacemi při zeslabení retinakula k prevenci dalších dislokací. Poprvé popsali tento koncept Ellis-Jones (obr. 14), použili pruh z Achillovy šlachy připevněný k otvoru ve fibule [24]. Z laterálního přístupu vypreparuje nervus suralis, v proximální části otevře pochvu peroneálních svalů a proximální retinakulum odpreparuje. Z laterálního okraje Achillovy šlachy se pak vytíná pruh široký šest milimetrů a dlouhý pět až deset centimetrů, ponechaný na úponu do patní kosti. Do zevního kotníku se v předozadním směru vyvrtá otvor a pruh šlachy se po protažení tímto otvorem sešije s periostem. Sádrová fixace se ponechává šest týdnů. Escalas et al. udává excelentní výsledky této metody u 14 z 15 pacientů v šestiletém follow-up [17]. Mendeszoon et al. fixují pruh Achillovy šlachy k zevnímu malleolu kotvou [34]. Watson-Jones odtíná z fibulárního kotníku plošnou osteoperiostální kostní lamelu, kterou překlápí a přišívá k retinakulu [56]. Tan et al. popisují podobnou metodu, při které použil nadzvednutý pruh periostu ze zadní plochy fibuly v oblasti retromaleolárního žlábku, kterým zesiluje SPR [54]. Další autoři popisují transfery s využitím šlach musculus peroneus brevis, musculus plantaris (Miller), musculus palmaris longus (Lexer), musculus peroneus quartus (Mick) nebo pruhu fascia lata (Anderson) [3, 29, 36]. Miyamoto et al. při kombinaci nestability laterálních kolaterálních ligament a peroneální používá k rekostrukci štěp šlachy m. gracilis. Obecně se doporučuje plikace a/nebo reparace pochvy peroneálních šlach ke snížení možnosti dislokace. Je udávána nulová rekurence dislokací, hodnota komplikací až 20 % (McGarvey a Clanton), nejčastěji omezená hybnost hlezna a nohy [32].
Image 15. Ellis – Jones rekonstrukční metoda s využitím pruhu Achillovy šlachy 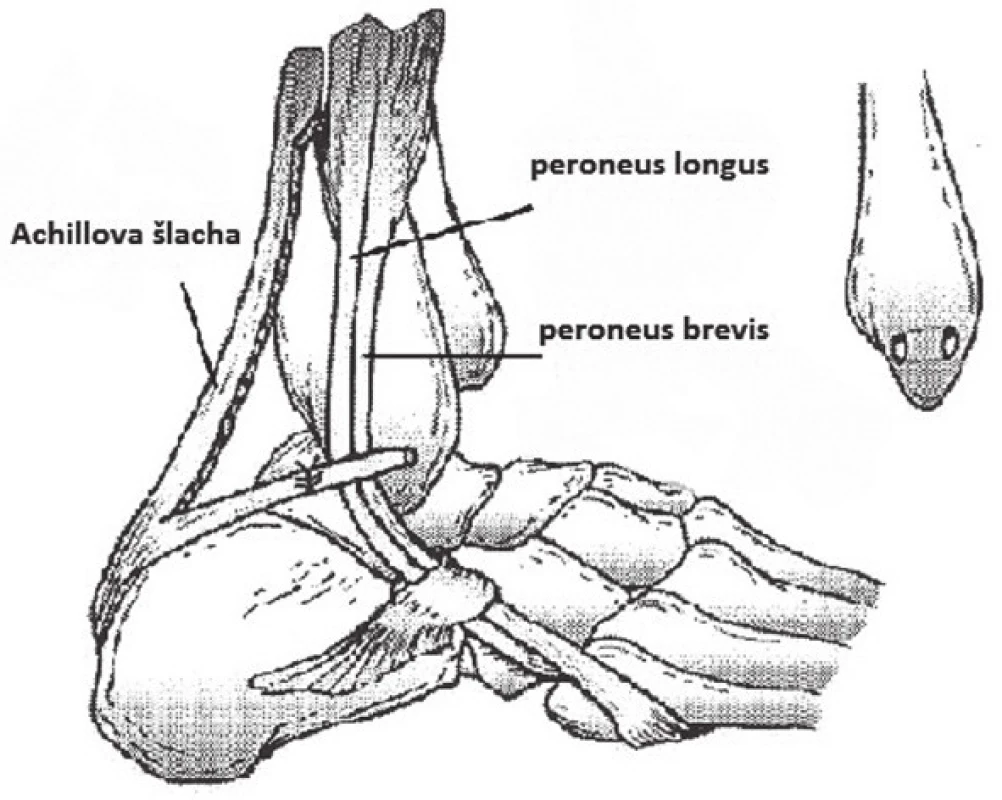
(volně dle JONES, E.W. Operative treatment of chronic dislocation of the peroneal tendons. J. Bone Joint Surg.1932, 14, 574–576.) Je popsáno hned několik metod přesměrování resp. přemístění peroneálních šlach za kalkaneofibulární ligamentum. Steinbock and Pinsger popisují excelentní výsledky u 11 z 13 pacientů takto operovaných [52]. Naopak Martens provedl tento výkon u 11 pacientů a pozoroval různé pooperační komplikace od otoku, dlouhodobých bolestí a ztuhlosti hlezna i parestezií n. suralis a celkově popisuje špatné výsledky metody [30]. Sarmiento a Wolf popisuje metodu s přerušením šlach (tenotomie), jejich „podvlečením“ pod kalkaneofibulární ligamentum a jejich následnou rekonstrukci [49]. Také popisují plnou hybnost bez případů redislokace šlach. Platzgummer naopak přeruší kalkaneofibulární vaz u fibulárního úponu, šlachy reponuje a reparuje kalkaneofibulární vaz (obr. 15) [44]. Viernstein et al. a Poll s Duijfjesem vytínají obdélník spongiózního kostního bločku z patní kosti s uponem lig. calcaneofibulare, peroneální šlachy pod lig. FCA podvléká a kostní bloček zpět refixuje do paty šroubem [45]. Leitz (1968) a Pozo (1984) provádí osteotomii hrotu laterálního malleolu naopak s fibulárním úponem kalkaneofibulárního vazu, kterým šlachy překrývá a refixuje laterální malleolus Kirschnerovým drátem nebo šroubem [47]. Schon při luxaci šlachy m. peroneus longus pro ni tvoří šikmý „neo-kanál“ v latero-distální části fibuly a šlachu krátkého peroneu ponechává retromalleolárně.
Image 16. Přemístění peroneálních šlach za kalkaneofibulární ligamentum, metoda dle Platzgummera 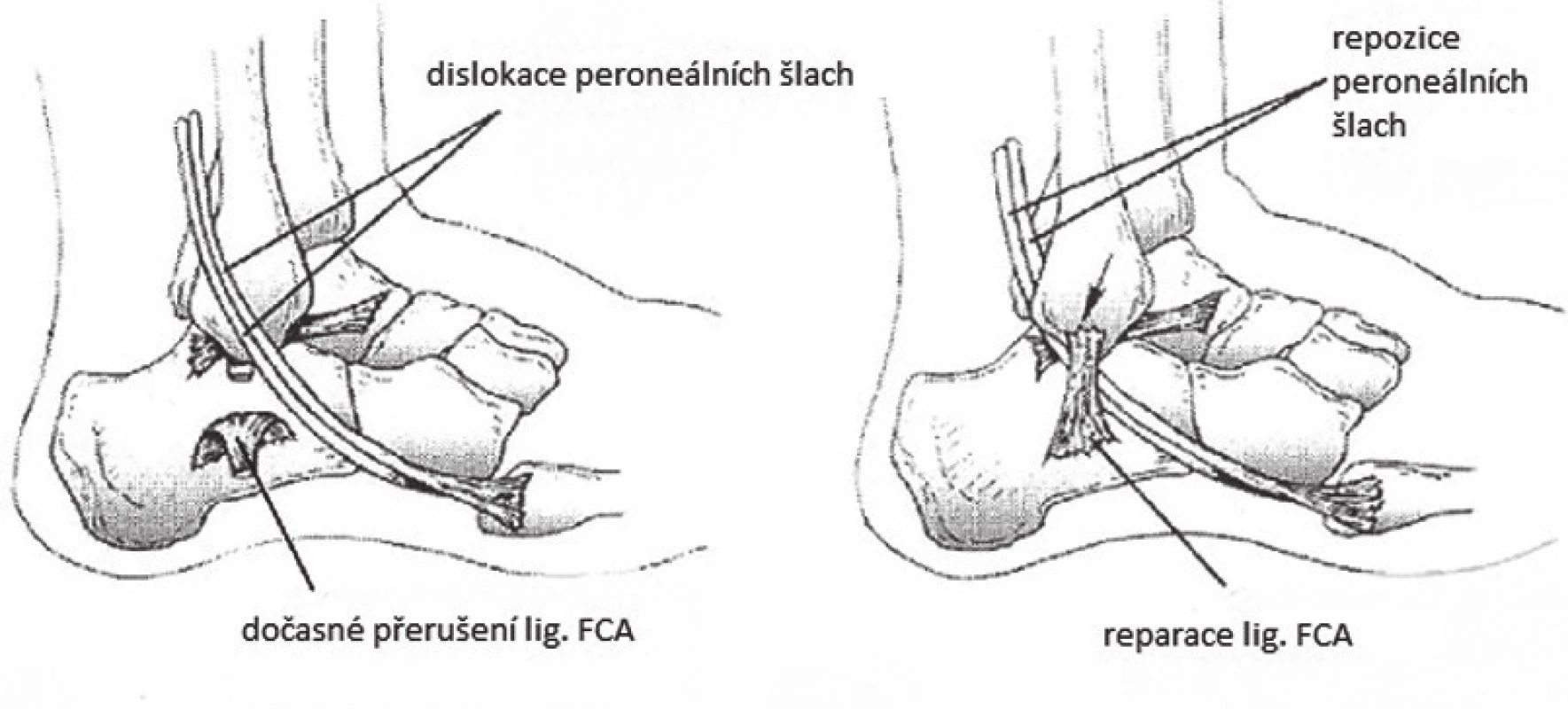
(volně dle Platzgummer H. On a simple procedure for the operative therapy of habitual peroneal tendon luxation, Arch Orthop Unfallchir. 1967, 61, 144–150) Při užití této metody nejsou udávány šlachové redislokace, nicméně vysoké riziko (61 %, McGarvey a Clanton) pooperačních komplikací, zahrnující poranění surálního nervu, ztuhlost subtalárního kloubu, přetrvávající bolesti [32].
Prohloubení retromalleolárního žlábku je metoda, která je využívána převážně u pacientů s predispozicí ve formě mělkého nebo konvexního tvaru žlábku. Zahrnuje incizi SPR, dislokaci šlach, dočasné odklopení kortikálního flapu v průběhu retromalleolárního žlábku (o velikosti zhruba 1x3cm), odstranění spongiózní kosti do pěti až deseti milimetrů hloubky, zpětné přiložení kortikálního fragmentu (s jeho event. fixací drobným šroubkem) a refixaci SPR přes kostní kanálky zpět ke hraně fibuly (obr. 16). Tato metoda byla zpopularizována Zoellnerem a Clancym, první zmínky v literatuře jsou z roku 1923 [18, 57]. Kollias a Ferkel v šestiletém sledovacím období nepopisují reluxaci u 12 pacientů operovaných touto metododou, přičemž 91 % pacientů se během osmi měsíců navrátilo k původním sportovním aktivitám [27]. Porter et al. operovali devět atletů bez následné reluxace s návratem k původnímu stupni sportovní kariéry u osmi z nich [46]. Shawen a Anderson popisují metodu nepřímého prohloubení retromalleolárního žlábku, při kterém postupně intramedulárně zúží dorzální kortiku fibuly postupným navrtáváním z hrotu laterálního malleolu, následně provedou přímou impakci dorzální kortiky do medulárního kanálu, a tím prohloubení žlábku [50]. Metodu použili u 28 pacientů, nepopisují reluxaci šlach. Walter popisuje excelentní výsledky u této metody použité u 23 pacientů. Mendicino et al. popisují prohloubení žlábku touto metodou o tři až osm milimetrů s dobrými až výbornými výsledky [35]. Zřejmá nevýhoda této metody je dočasné přerušení SPR, sloužící k přechodnému nadzvednutí šlach ze žlábku. Autoři popisují závěrem operace jeho přeložení přes šlachy („vest-over-pants“) se suturou nevstřebatelným stehem, možná je také fixace SPR k fibule mini kotvami. McGarvey a Clanton popisují 30 % komplikací spojených s touto metodou, nejčastěji redislokace, snížený rozsah pohybu, poranění surálního nervu, tření peroneálních šlach [32]. Naopak Coughlin a Schon pozorovali minimum komplikací [9].
Image 17. Prohloubení retromalleolárního žlábku 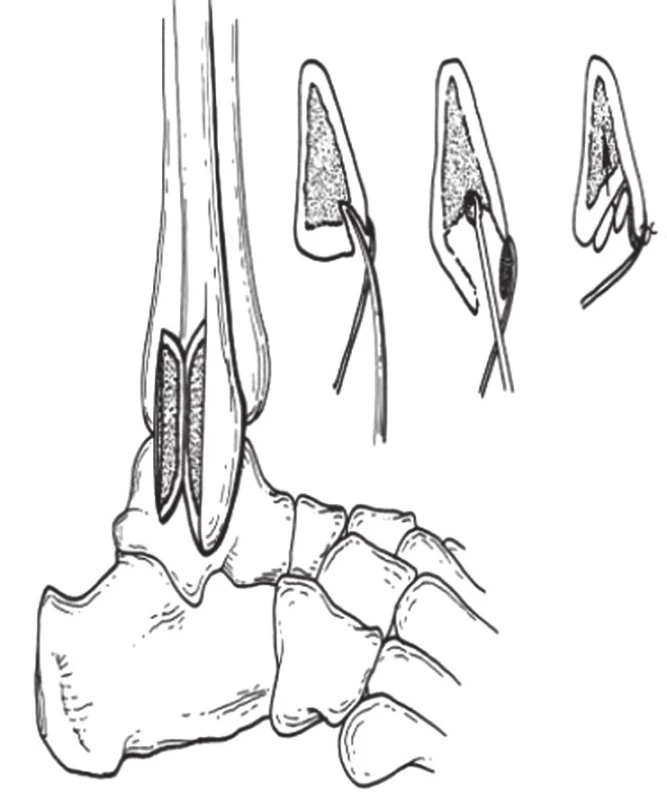
(volně dle ARROWSMITH, S.R., FLEMING, L.L., ALLMAN, F.L. Traumatic dislocation of the peroneal tendons. Am J Sports Med. 1983, 2, 142–146.) Touto metodou je dosaženo signifikantního snížení tlaku v peroneálním žlábku (kadaverózní studie Title et al.), což je využíváno nejen při ošetření dislokace šlach, ale doporučováno i při zánětu nebo při poškození peroneálních šlach k regresi retromalleolárních bolestí.
Pooperačně opět následuje augmentace podkolenní sádrovou dlahou ev. ortézou, po dvou týdnech s možností postupné zátěže končetiny a rehabilitace s omezením inverze a více než 20 st. plantární flexe. Po osmi až deseti týdnech povolujeme běh a po 12 týdnech postupně plná zátěž.
ZÁVĚR
Akutní dislokace peroneálních šlach je vzácnou diagnózou, která je navíc často přehlédnuta resp. chybně diagnostikována a léčena jako poranění laterálních kolaterálních vazů hlezna tzn. velmi brzkou mobilizací s velkým rizikem vzniku chronických obtíží a nestability.
Poranění se vyskytuje u mladé populace, sportovně aktivní, nejčastěji při lyžování. Základním předpokladem vzniku poranění je prudká kontrakce peroneálních svalů.
Existuje řada predispozičních faktorů dislokace peroneálních šlach, úponové variety, anomální přítomnost svalového bříška m. peroneus brevis v průběhu retromalleolárním žlábkem, varózní postavení nohy, hypertrofie peroneálního tuberkulu event. přítomnost akcesorního m. peroneus quartus. Hlavním rizikovým faktorem je pak abnormální tvar vlastního retromalleolárního žlábku.
Diagnóza je primárně určena anamnézou pacienta a klinickým vyšetřením.
Konzervativní symptomatická léčba včetně brzké mobilizace hlezna často vede k chronické formě s redislokacemi, vyžadující následné operační řešení.
Chirurgická léčba by měla být první metodou volby u mladých, sportovně aktivních pacientů a u pacientů s chronickými obtížemi.
Je popsáno několik operačních postupů, všechny bez ohledu popisují dobré až výborné klinické výsledky, nicméně založeny jsou na nepříliš důkazných studiích.
MUDr. Pavel Smékal
psmekal@email.cz
Sources
1. ADACHI, N. et al. Superior retinaculoplasty for recurrent dislocation of peroneal tendons. Foot ankle int. 2006, 27, 1074–1078.
2. AKIKI, A., CREVOISIER, X. Peroneal tendon dislocation. Schweizerische Zeitschrift fur Sportmedizin und Sporttraumatologie. 2007, 55, 26–29.
3. ANDERSON, LD. Disorders of muscles, tendons, and associated structures: traumatic disorders, ch. 53 In Campbells operative orthopedics. 7. vyd. 1994, 7, 2221–2246.
4. ARROWSMITH, SR., FLEMING, LL., ALLMAN, FL. Traumatic dislocation of the peroneal tendons. Am. J Sports Med.1983, 2, 142–146.
5. BARE, A., FERKEL, RD. Peroneal tendon tears: associated arthroscopic findings and results after repair. Arthroscopy: The journal of arthroscopic and related surgery. 2009, 25, 1288–1297.
6. BARTONÍČEK, J., HEŘT, J. Základy klinické anatomie pohybového aparátu. Praha: Maxdorf, 2004. 256 s. ISBN 80-7345-017-8
7. BECK, E. Operative treatment of recurrent dislocation of the peroneal tendons. Arch Orthop Trauma Surg. 1981, 98, 247–250.
8. BROWNER, BD. et al. Skeletal trauma: basic science, management, and reconstruction, vol. 2. 4. vyd. Philadelphia: Saunders Elsevier, 2009. 1663 s. ISBN 978-1-4160-2220-6
9. COUGHLIN, MJ., SALTZMAN, LCH., ANDERSON, BB. et al. Mann‘s surgery of the foot and ankle, vol. 1. 9. vyd. Philadelphia: Saunders Elsevier, 2014. 1382 s. ISBN 978-0-323-07242-7
10. DAS, DS., BALASUBRAMANIAM, P. A repair operation for recurrent dislocation of peroneal tendons. J Bone Joint Surg. 1985, 67B, 585–587.
11. DOMBEK, MF., LAMM, BM., SALTRICK, K. et al. Peroneal tendon tears: a retrospective review. The journal of foot and ankle surgery. 2003, 42, 250–258.
12. DU, VRIES, HL. Major surgical procedures for disorders of the ankle, tarsus, and midtarsus, ch. 19. in: VT. Inman (Ed.) Duvries‘ Surgery of the Foot. vol. 1. 3rd ed. , 1973, 471–505.
13. DUNGL, P. et al. Ortopedie. 2., přepracované a doplněné vydání. Praha: Grada, 2014, 1168 s. ISBN 978-80247-4357-8
14. EARLE, AS., MORITZ, JR., TRAPPER, EM. Dislocation of the peroneal tendons at the ankle: an analysis of 25 ski injuries. Northwest Med. 1972, 71, 108–110.
15. ECKERT, WR., DAVIS, FA. Acute rupture of the peroneal retinaculum. J Bone Joint Surg. 1976, 58A, 670–673.
16. EDWARDS, ME. The relations of peroneal tendons to the fibula, calcaneus, and cuboideum. Am J Anat.1928, 42, 213–253.
17. ESCALAS, F., FIQUERAS, JM., MERINO, JA. Dislocation of the peroneal tendons. J Bone Joint Surg. 1980, 62A, 451–453.
18. ESTOR, E., AIMES, A. La luxation congenitale des tendosn des muscles peroniers lateraux. Rev Orthoped. 1923, 10, 1–2.
19. GUTIERREZ, I. De la luxation des tendons, des muscles peronier lateraux [On the dislocation of the tendons of the lateral peroneal muscles]. These 356, Paris, 1877.
20. HECKMAN, DS., GLUCK, GS., PAREKH, SG. Tendon Disorder of the foot and ankle. Am J Sports Med. 2009, 37, 614–625.
21. HECKMAN, DS., REDDY, S. et al. Operative Treatment for Peroneal Tendon Disorders, J Bone Joint Surg Am. 2008, 90, 404–418.
22. HUI, JHP., DAS, DE S., BALASUBRAMANIAM, P. The Singapore operation for recurrent dislocation of peroneal tendons. British editorial society of bone and joint surgery. 1998, 80-B, 325–327.
23. CHAO, W., MIZEL, MS. What’s new in foot and ankle surgery. Journal of bone and joint surgery. 2006, 88, 909–922.
24. JONES, EW. Operative treatment of chronic dislocation of the peroneal tendons. J Bone Joint Surg.1932, 14, 574–576.
25. KELLY, RE. An operation for the chronic dislocation of the peroneal tendons. Br J Surg. 1920, 7, 502–504.
26. KOJIMA, Y., KATAOKA, Y., SUZUKI, S. et al. Dislocation of the peroneal tendons in neonates and infants. Clin Orthop. 266, 1991, 180–184.
27. KOLLIAS, SL., FERKEL, RD. Fibular grooving for recurrent peroneal tendon subluxation. Am J Sports Med. 1997, 25, 329–335.
28. LARSEN, E., FLINK-OLSEN, M., SEERUP, K. Surgery for recurrent dislocation of the peroneal tendons. Acta Orthop Scand. 1984, 55, 554–555.
29. LEXER, A. (citováno Estor E., Aimes A.) La luxation congenitale des tendosn des muscles peroniers lateraux. Rev Orthoped. 1923, 10, 1–2.
30. MARTENS, MA., NOYEZ, JF., MULIVER, JC. Recurrent dislocation of the peroneal tendons. Results of rerouting the tendons under the calcaneofibular ligament. Am J Sports Med. 1986, 14, 148–150.
31. MARTI, R. Dislocation of the peroneal tendons. Am J Sports Med. 1977, 5, 19.
32. McGARVEY, WC., CLANTON, TO. Peroneal tendon dislocations. Foot and ankle clinics. 1996, 1, 325–342.
33. McLENNAN, JG. Treatment of acute and chronic luxations of the peroneal tendons. Am J Sports Med. 1980, 8, 432–436.
34. MENDESZOON, M., MC VEYJ, T., MAC EVOY, A. Surgical correction of subluxing peroneal tendons utilizing a lateral slip of the Achilles tendon: a case report. The foot and ankle online journal. 2009, 8, 3.
35. MENDICINO, RW., ORSINI, RC., WHITMAN, SE. et al. Fibular groove deepening for recurrent peroneal subluxation. The journal of the foot and ankle surgery. 2001, 40, 252–263.
36. MILLER, JW. Dislocation of the peroneal tendons—a new operative procedure. Am J Surg. 1967, 9, 136–137.
37. MONTEGGIA, GB. Peroneal tendon dislocations: a review of the literature. J Foot Surg. 1983, 22, 15–20.
38. MORITZ, JB. Ski injuries. Am J Surg. 1959, 98, 493–498.
39. MURR, S. Dislocation of the peroneal tendons with marginal fracture of the lateral malleolus. J Bone Joint Surg.1961, 43B, 563–565.
40. NIEMI, WJ., SAVIDAKIS, J., DeJESUS, MJ. Peroneal subluxation: A comprehensive review of the literature with case presentations. The journal of foot and ankle surgery. 1997, 36, 141–145.
41. ODEN, RR. Tendon injuries about the ankle resulting from skiing. Clin Orthop. 1987, 216, 63–69.
42. PAI, VS., LAWSON, D. Rupture of the peroneal longus tendon. The journal of foot and ankle surgery. 1995, 34, 475–477.
43. PETERSEN, W., BOBKA, T., STEIN, V. et al. Blood supply of the peroneal tendons: injection and immunohistochemical studies of cadaver tendons. Acta Orthop Scand. 2000, 71, 168–174.
44. PLATZGUMMER, H. Uber ein einfaches verfahren zur operativen berhandlung der habituellen peronaeussehnenluxation. Arch Orthop Unfallchir. 1967, 61, 144–150.
45. POLL, RG., DUIJFUES, F. Treatment of recurrent dislocation of the peroneal tendons. J Bone Joint Surg.1984, 66B, 98–100.
46. PORTER, D., MCCARROL, J., KNAPP, E. et al. Peroneal tendon subluxation in athletes: fibular groove deepening and retinacular reconstruction. Foot and ankle Int. 2005, 26, 436–441.
47. POZO, JL., JACKSON, AM. A rerouting operation for dislocation of peroneal tendons: operation technique and case report. Foot Ankle. 1984, 5, 42–44.
48. SAFRAN, MR., O’MALLEY, D. Peroneal tendon subluxation in athletes: new exam technique, case reports, and review. Med Sci Sports Exerc. 1999, 31, 487–492.
49. SARMIENTO, A., WOLF, M. Subluxation of peroneal tendons. Case treated by rerouting tendons under the calcaneofibular ligament. J Bone Joint Surg. 1975, 57A, 115–116.
50. SHAWEN, SB., ANDERSON, RB. Indirect groove deepening in the management of chronic peroneal tendon dislocation. Tech foot ankle surg. 2004, 3, 118–125.
51. SMITH, SE., CAMASTA, CA., CASS, AD. A simplified technique for repair of recurrent peroneal tendon subluxation. The journal of foot and ankle surgery. 2009, 4, 1–3.
52. STEINBOCK, G., PINSGER, M. Treatment of peroneal tendon dislocation by transposition under the calcaneofibular ligament. Foot Ankle. 1994, 15, 107–111.
53. STOVER, CN., BRYAN, DR. Traumatic dislocation of the peroneal tendons. Am J Surg. 1962, 103, 180–186.
54. TAN, V., SHELDON, VT., OKEREKE, EO. Superior peroneal retinaculoplasty: a surgical technique for peroneal subluxation. Clinical Orthopaedics and related research. 2003, 410, 320–325.
55. WALSHAM, WJ. On the treatment of dislocation of the peroneus longus tendon. Br Med J. 2, 1895, 1086.
56. WATSON-JONES, R. Injuries of the ankle. In: JN. Wilson (Ed.) Fractures and Joint Injuries. vol 2. 5th ed. Churchill Livingstone : New York. 1976, 1140–1141.
57. ZOELLNER, G., CLANCY, W. Recurrent dislocation of the peroneal tendon. J Bone Joint Surg. 1979, 61A, 292–294.
Labels
Surgery Traumatology Trauma surgery
Article was published inTrauma Surgery

2017 Issue 1
Most read in this issue- AKUTNÍ DISLOKACE PERONEÁLNÍCH ŠLACH – SOUBORNÝ REFERÁT
- ZLOMENINY STŘEDNÍ ČÁSTI KLÍČNÍ KOSTI V DOSPĚLÉM VĚKU – ANALÝZA SELHÁNÍ DLAHOVÝCH OSTEOSYNTÉZ
- Osteosyntéza zlomeniny lícně-čelistního komplexu jedno až tříbodovou fixací
- Problematika ošetřování střelných a střepinových poranění
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

