-
Medical journals
- Career
Kvalitativní hodnocení a testování u pacientů po amputaci dolní končetiny
Authors: I. Vařeka 1,2; M. Bednář 1; R. Vařeková 3
Authors‘ workplace: Rehabilitační klinika FN Hradec Králové, přednostka doc. MUDr. E. Vaňásková, Ph. D. 1; Katedra fyzioterapie FTK UP v Olomouci, vedoucí katedry prof. MUDr. J. Opavský, CSc. 2; Katedra přírodních věd v kinatropologii FTK UP v Olomouci, vedoucí katedry prof. RNDr. M. Janura, Dr. 3
Published in: Rehabil. fyz. Lék., 21, 2014, No. 1, pp. 3-10.
Category: Original Papers
Overview
V odborné literatuře je možné dohledat řadu nástrojů pro hodnocení kvality života a funkčních schopností pacienta po amputaci dolní končetiny, stejně jako řadu klinických testovacích setů. Tyto nástroje lze využít ke stanovení aktuálního stavu a sledování jeho vývoje. Nejvýznamnějším faktorem, který určují prognózu, je úroveň mentálních a posturálních funkcí pacienta.
Klíčová slova:
amputace, kvalitativní metody, testováníÚVOD
Využití standardizovaných vyšetřovacích nástrojů nesouvisí pouze s potřebami výzkumu. Vychází především z klinické praxe, z potřeby stanovit aktuální stav a sledovat jeho vývoj pomocí pokud možno jednoznačných a objektivních parametrů, případně predikovat další vývoj, resp. odhadnout možnosti pacienta. Právě odhad fyzických a psychických možností pacienta je důležitý pro racionálně vedenou rehabilitaci a vybavení pacienta vhodnými pomůckami. Bohužel se v praxi často setkáváme s případy, kdy je vybaven drahou protézou a odeslán k nácviku chůze pacient, který nemá objektivní předpoklady ke zvládnutí chůze s protézou, ať již z hlediska přidružených onemocnění či funkčního stavu daného vysokým věkem. Nejde jen o plýtvání prostředky zdravotního pojištění a zbytečnou pracovní zátěž zdravotníků. Problémy mívá především pacient a jeho rodina, protože zdravotní pojišťovna se pak např. zdráhá proplatit polohovací lůžko či elektrický vozík. Revizní lékař přitom argumentuje, celkem logicky, že „oprotézovaný“ pacient je „chodící“ pacient, který tyto pomůcky nepotřebuje.
Následující přehled je výsledkem studia množství odborné literatury při hledání vhodného vyšetřovacího nástroje. Většina z nich nemá oficiální český název, ponecháváme proto z důvodu jednotného zápisu anglický název i u těch, které český název mají. Standardní vyšetřovací nástroje u pacientů po amputaci dolní končetiny lze rozdělit na kvalitativní hodnocení a klinické testy, přičemž obě formy mohou být obecné nebo speciální, tedy určené přímo pro amputované. Jde ovšem o čistě didaktické, resp. arbitrární, rozdělení, které ne vždy přesně vystihuje charakter daného nástroje. Předmětem tohoto textu nejsou laboratorní zátěžové, biomechanické a elektrofyziologické metody, stejně jako obecné postupy klinického fyzikálního vyšetření. Přehled nezahrnuje ani speciální psychologické testy ke stanovení kognitivních schopností pacienta a jeho psychického stavu (např. deprese), přestože tyto faktory hrají významnou roli. Stejně tak nejsou zahrnuta speciální vyšetření interní (např. kardiopulmonální výkonnost, kompenzace diabetu), neurologická (např. kvalita rovnovážných funkcí) a z dalších oborů (např. kvalita zraku a sluchu), nicméně některá tato vyšetření jsou součástí níže uvedených hodnotících nástrojů.
KVALITATIVNÍ HODNOCENÍ
K nejčastěji používaným nástrojům kvalitativního hodnocení patří (sebeposuzovaci) dotazníky vyplňované samotným pacientem a interview. Ve druhém případě klade vyšetřující stanovené otázky, případně i nabízí výběr z předdefinovaných odpovědí, a odpovědi zapisuje.
Stejně jako u jiných pacientů lze u amputovaných využít obecné nástroje hodnotící kvalitu života a zvládání denních aktivit či další obecné nástroje. Není nutné je blíže představovat právě pro jejich široké použití. V našem přehledu uvádíme pouze ty, které jsme v literatuře nalezli uvedené v souvislosti s pacienty po amputaci dolní končetiny, což dokládáme příslušným odkazem. Tyto obecné nástroje (tab. 1) jsou již ze své obecné podstaty málo specifické pro amputované pacienty, resp. velmi omezeně kvantifikují schopnost lokomoce.
Table 1. Obecné nástroje hodnocení kvality života a soběstačnosti. 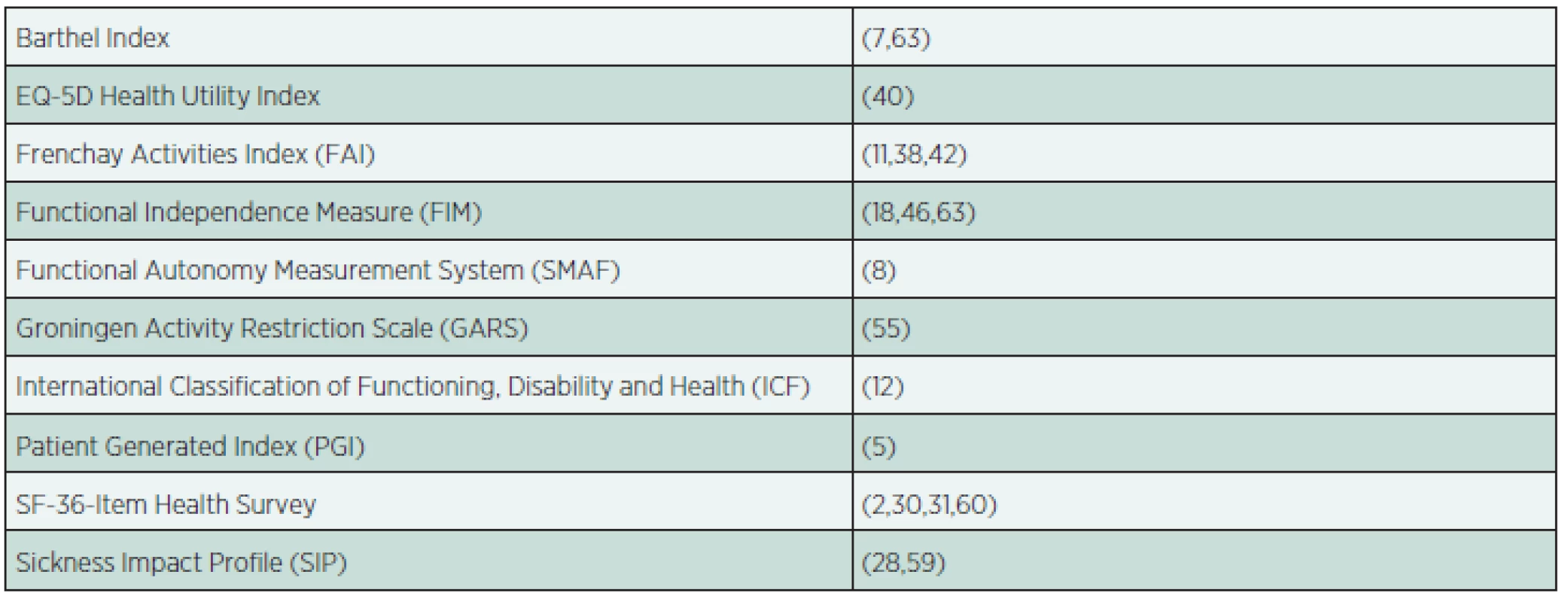
Přínosnější je proto použití specifických hodnotících nástrojů vytvořených speciálně pro hodnocení lokomočních schopností pacienta a kvality protézy, resp. protézového lůžka (tab. 2).
Table 2. Kvantitativní nástroje hodnocení mobility a speciální hodnocení pacientů po amputaci. dolní končetiny 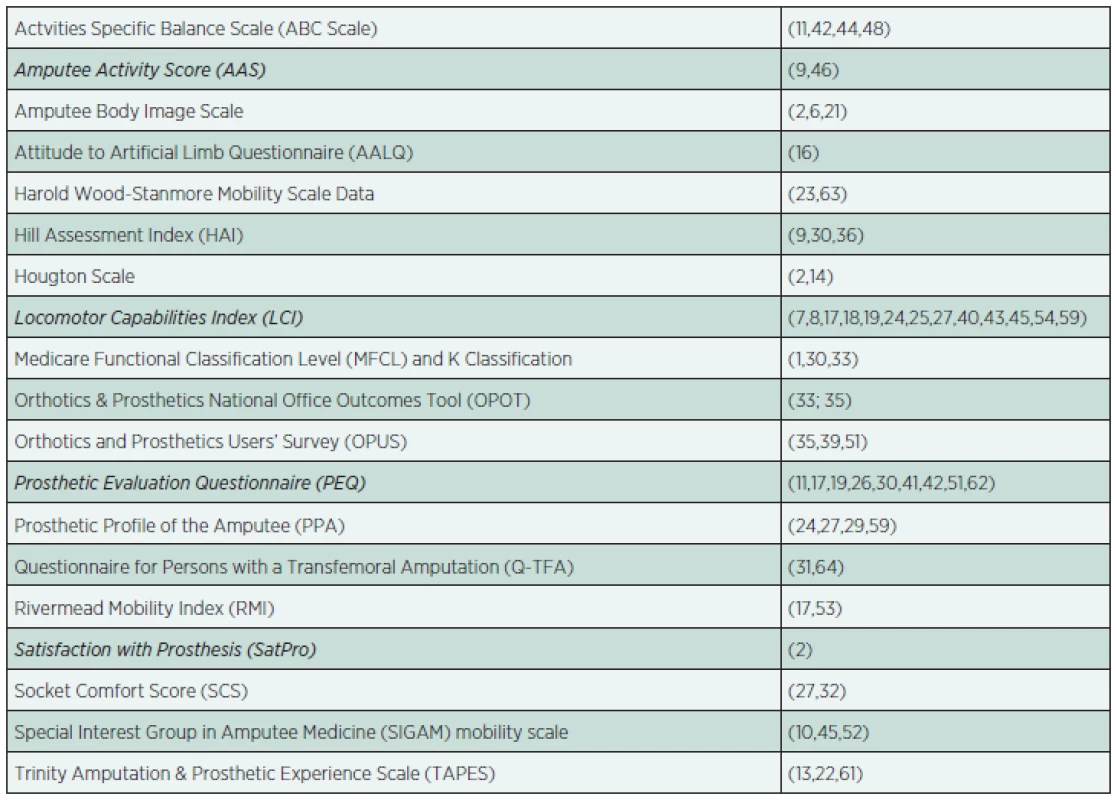
Actvities Specific Balance Scale (ABC Scale) je sebeposuzovací dotazník lokomočních schopností. Tvoří jej 16 otázek a je využívaný pro hodnocení pacientů s různými typy poruch lokomoční funkce. Amputee Activity Score (AAS) je dotazník používaný v ambulanci, vyplňovaný vyšetřujícím na základě odpovědí pacienta užívajícího protézu. K nástrojům typu interview náleží také Attitude to Artificial Limb Questionnaire (AALQ), zahrnující hodnocení schopnosti vykonávat denní aktivity a hodnocení estetické funkce protézy. Sestává z deseti otázek hodnocených pětibodovou ordinální stupnicí, nízké skóre znamená „horší“ výsledek. Rivermead Mobility Index (RMI) je další sebeposuzovací dotazník, původně určený pro neurologické pacienty. Jeho výhodou jsou jednoduché odpovědi (ano/ne) na 15 otázek, které zahrnují poměrně široké rozmezí od samostatného otočení na lůžku po velmi rychlou chůzi (10 m za 4 vteřiny). Je konstruován pro jednoduché opakované kontroly funkčních schopností. Hougton Scale sestává z několika jednoduchých otázek typu délky denního nošení a způsobu užívání protézy, používání dalších pomůcek v exteriéru či stability v nerovném terénu. K jednoduchým dotazníkům patří také 12bodový Hill Assessment Index (HAI), který hodnotí schopnost různých typů chůze s pomůckami či bez pomůcek. Speciálně k hodnocení kvality protézového lůžka, resp. spokojenosti pacienta, jsou určeny Satisfaction with Prosthesis (SatPro) a Socket Comfort Score (SCS). Amputee Body Image Scale je sebeposuzovací dotazník s 20 otázkami cílenými na psychologické dopady amputace a užívání protézy.
Mimo jednoduché dotazníky a interview jsou používány také komplexní hodnotící nástroje s otázkami rozdělenými do několika oddílů. Prosthetic Profile of the Amputee (PPA) je komplexní nástroj typu interview, použitelný i při telefonickém kontaktu, určený dospělým pacientům s jednostrannou amputací, a to včetně těch, kteří protézu nepoužívají. Nemá celkové skóre pro všech šest oddílů s celkem 38 otázkami. Součástí PPA je Locomotor Capabilities Index (LCI), který je velmi často používán samostatně, a to jak u pacientů během rehabilitace, tak i po jejím ukončení. Sebeposuzovací dotazník, který pacient vyplňuje sám, tvoří dva oddíly (základní a pokročilé aktivity) s celkem 14 položkami, které jsou hodnoceny čtyřbodovou ordinální stupnicí. Zahrnuje činnosti od postavení se ze židle po chůzi v exteriéru za špatných povětrnostních podmínek a nesení břemene. Novější verze (LCI5) zohledňuje (ne)používání chodeckých pomůcek. Dalším komplexním nástrojem je Special Interest Group in Amputee Medicine Mobility Scale (SIGAM), který vznikl rozšířením Harold Wood/Stanmore Mobility Grades. Široce používaný v klinice i ve výzkumu je komplexní nástroj Prosthetic Evaluation Questionnaire (PEQ), v tabulce 3 proto odkazujeme pouze na některé nalezené práce. Má několik částí a je specifický tím, že pacient odpovídá pomocí značky na nedělené analogové vizuální škále. V jednotlivých částech pacient hodnotí praktické problémy používání protézy, (fantomové) bolesti a parestezie, sociální a emoční otázky spojené s protézou, schopnost lokomoce, spokojenost s celkovou situací a některé psychologické aspekty. Dalším komplexním nástrojem je Trinity Amputation & Prosthetic Experience Scale (TAPES), který má již revidovanou verzi (TAPESR). Ve dvou částech komplexně hodnotí spokojenost pacienta s protézou, omezení v denních lokomočních aktivitách, intenzitu případné bolesti, celkový zdravotní stav a komorbiditu. V rámci Medicare Functional Classification Level (MFCL) je pacient po amputaci zařazen do jednoho z pěti stupňů na základě hodnocení různými nástroji, např. kombinací SF-36, PEQ a AMP (Amputee Mobility Predictor - viz níže). Škálu původně vyvinul úřad U.S Health Care Financing Administration, který ji používal pod označením Health Care Financing Administration´s Common Procedure Coding System (HCPCS) či jednodušeji K Classification. Podobně i další nástroj, Orthotics & Prosthetics National Office Outcomes Tool (OPOT) vznikl kombinací SF-12 (dotazník zdravotního stavu a funkčního omezení), BP-2 (škála bolesti, součást SF-36) a rozšířením PF-10 (škála fyzických schopností, součást SF-36) o dalších 11 otázek. Také Orthotics and Prosthetics Users’ Survey (OPUS) vznikl kombinací jiných hodnotících nástrojů. Questionnaire for Persons with a Transfemoral Amputation (Q-TFA) je další sebeposuzovací dotazník, který je tvořen 70 otázkami ve 4 oddílech - užívání protézy, mobilita, problémy a obecné.
KLINICKÉ TESTY
K testování reálných fyzických možností pacienta jsou používány klinické testy, a to jak obecné (tab. 3), tak i speciálně vyvinuté či upravené pro pacienty po amputaci (tab. 4). Jejich společným znakem je zaměření na posturální stabilitu a chůzi .
Table 3. Obecné testy posturální stability a chůze. 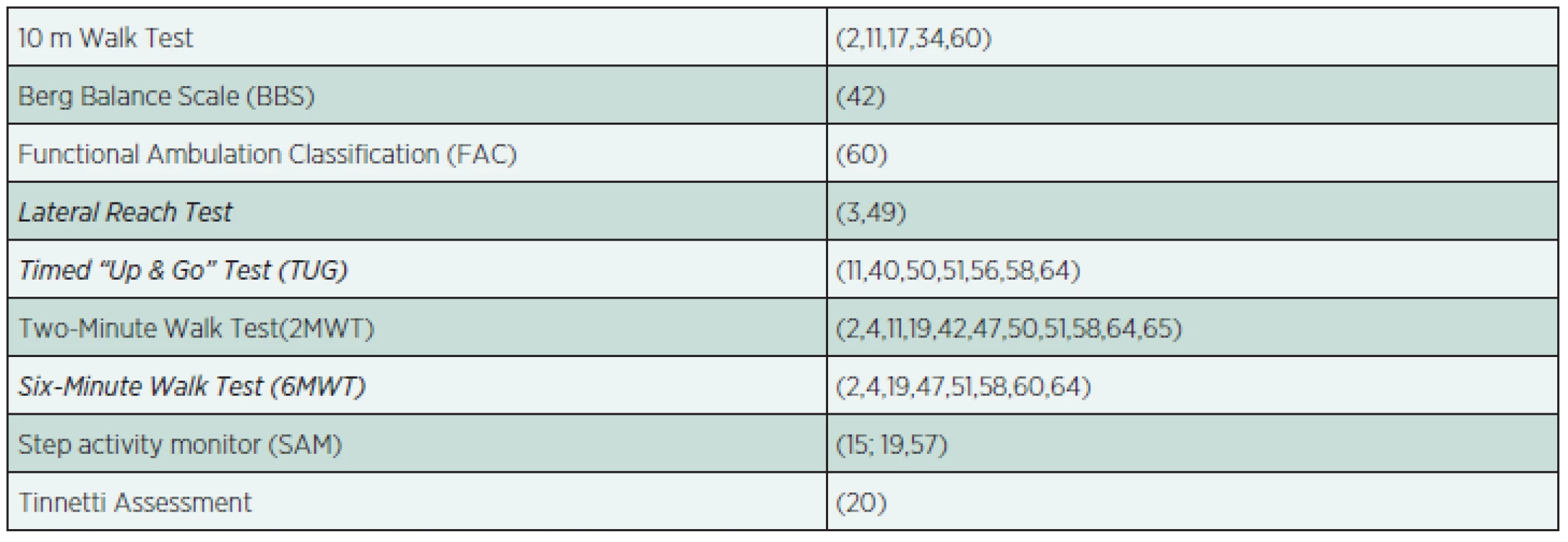
Table 4. Speciální klinické testy pro pacienty po amputaci dolní končetiny. 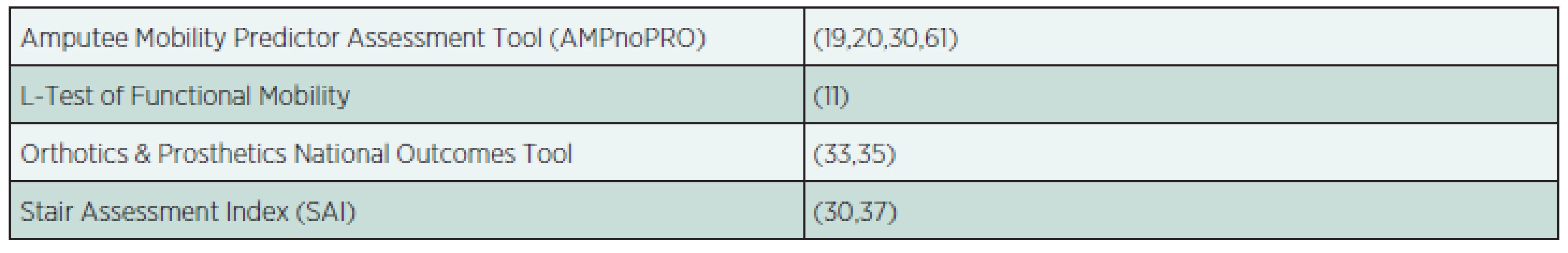
K hodnocení schopnosti, resp. rychlosti chůze, jsou používány 10m Walk Test, Two-Minute Walk Test a Six-Minute Walk Test, které jsou obecně známé. Pomocí krokoměru Step Activity Monitor (SAM), lze monitorovat denní aktivitu již samostatně chodících pacientů. Široce používaný je Timed “Up & Go” Test (TUG), který byl původně vytvořen k testování seniorů. Pacient provádí vztyk ze sedu (křeslo, resp. židle s opěradly), ujde 3 metry, otočí se, dojde zpět a opět se posadí, přičemž je měřen čas ve vteřinách. Test tedy zahrnuje základní součásti chůze (zahájení, cyklickou část se změnou směru, ukončení) a má proto velkou praktickou výpovědní hodnotu. Tinnetti Assessment je soubor testů posturální stability a chůze, který byl původně vytvořen k hodnocení rizika pádu u seniorů. Nenalezli jsme zmínku o jeho použití u amputovaných pacientů, nicméně jej zde uvádíme jako předchůdce níže popsaného Amputee Mobility Predictor Assessment Tool. Functional Ambulation Classification (FAC) je 6stupňová lokomoční škála určená původně pro neurologické pacienty a jejich schopnost chůze po různém typu povrchu s různým sklonem, po schodech, s pomůckami či bez, s dohledem, s manuální dopomocí či zcela nezávisle. Berg Balance Scale obsahuje 14 jednoduchých balančních testů se stoupající obtížností od posazení se ke stoji na jedné noze. Tento nástroj je široce používaný, především u neurologických pacientů. Lateral (Functional) Reach Test je jednoduchý test laterálního úklonu, přičemž se měří dosažená vzdálenost v cm. Obdobně je možno testovat schopnost předklonu.
Amputee Mobility Predictor Assessment Tool (AMPnoPRO) je komplexní testovací sada pro pacienty po amputaci dolní končetiny s protézou i bez protézy. Jde o modifikaci Tinetti Assessment (viz výše). Dle autorů tohoto testovacího nástroje lze výsledek použít k predikci funkční úrovně, resp. „chůzového potenciálu“ pacienta. Prvních třináct testů je zaměřeno na hodnocení posturální aktivity a reaktivity, od sedu bez opory zad přes vstávání do stoje po stoj se zavřenýma očima, stoj na jedné noze, schopnost udržet stabilitu při opakovaných postrcích či zvednutí předmětu z podlahy. Dalších sedm zkoušek testuje chůzi od schopnosti jejího zahájení přes poskoky na jedné končetině a přes překážky po otočku a chůzi po schodech. Poslední položka je věnována používání pomůcek. Na základě výsledků jednotlivých testů/položek baterie je možné pacientovi přiřadit konkrétní stupeň funkční zdatnosti v rámci K Klassification (viz výše). L-Test of Functional Mobility, který je modifikací výše uvedeného Timed “Up & Go” Test. Stair Assessment Index (SAI), má 14bodovou stupnici škály (body 0-13) pro testování chůze po schodech, hodnocení chůzového vzoru a (ne)používání opory horních končetin.
HODNOCENÍ PACIENTA V AMBULANTNÍ PRAXI
Při ambulantním či konziliárním vyšetření pacienta po amputaci DK, které má rozhodnout o jeho indikaci k léčebné rehabilitaci a o reálných cílech, nám chronicky chybí čas, takže provádění výše uvedených standardních testů obvykle nepřipadá v úvahu. Rehabilitaci indikujeme s ohledem na možnost dosažení jedné ze tří základních funkčních úrovní: 1. zvládnutí sebeobsluhy a běžných denních aktivit na vozíku, včetně přemístění v koupelně a na toaletě, případně i se zvládnutím krátkého stoje za účelem otočení se v koupelně nebo na toaletě, 2. zvládnutí chůze v chodítku a 3. zvládnutí chůze s holemi či bez holí. Především při indikaci rehabilitace s cílem zvládnutí chůze je potřebné zvážit, zda půjde o skutečně funkční chůzi, kterou pacient bude pravidelně využívat po větší část dne, nebo alespoň při nutných přesunech po bytě. Jsme také konfrontování se skutečností, že naprostá většina pacientů podstupuje amputaci z důvodu komplikací diabetes mellitus (DM), nebo ischemické choroby dolních končetin (ICHDK). Tito pacienti obvykle mají řadu dalších nemocí a jejich komplikací (např. chronické ledvinné selhávání, senzorické poruchy atd.), které nepříznivě ovlivňují jejich pohybový aparát a funkci CNS a celkově zhoršují rehabilitační potenciál pacienta. Z výše uvedených časových důvodů proto nahrazujeme standardní testy jednoduchými vyšetřovacími principy, které jsou shrnuty v následujících bodech.
1. Kognitivní schopnosti a (krátkodobá) paměť, zájem a motivace, emoční naladění. Základem rehabilitace jsou aktivní spolupráce a motivovanost pacienta, díky kterým výsledky často překonají i naše původní opatrné odhady. Apatický pacient, trpně očekávající péči, má v rehabilitaci mizivé naděje. Neméně významné jsou přiměřené kognitivní schopnosti a (krátkodobá) paměť, které jsou nutnou podmínkou motorického učení. Výraznější deficit těchto schopností nenahradí entuziasmus empatického fyzioterapeuta. Stejně tak vůle a vysoká motivovanost rodinných příslušníků může významně podpořit, ale rozhodně ne nahradit, vlastní vůli a motivovanost pacienta. Mimo obvyklého testování orientace v čase a prostoru testujeme základní kombinační schopnosti (odečítání 3 nebo 7 od 100) a hodnotíme agilitu pacienta během rozhovoru – správnost, rychlost a komplexnost odpovědí (jednoslovné, věty či souvětí), vlastní aktivitu v hovoru, schopnost reagovat na změnu tématu či samostatná změna tématu, pochopení náznaku, porozumění vtipu. Dále hodnotíme spolupráci během vyšetření, schopnost porozumět pokynům, rychlost reakce, volbu řešení postupných kroků při plnění pokynu.
2. Fyzická aktivita pacienta a její kvalita, svalová síla. Pacienti s dobrou prognózou: a) se sami posadí na lůžku, případně již sedí, nikoliv leží ve vozíku, a ve vzpřímeném (nikoliv nutně napřímení) sedu se udrží bez výrazné opory horních končetin či zad alespoň 5-10 vteřin (posturální aktivita), b) vzpřímený sed udrží i při opakovaném postrčení do sterna (posturální reaktivita), c) na lůžku či vozíku se aktivně pohybují, případně vozík sami aktivně pohánějí, d) nadzvednou se rukama opřenýma o opěradla vozíku nebo se přitáhnou k hrazdě nad postelí a udrží hýždě nad podložkou, mají přiměřeně silný stisk ruky, e) jsou schopni v sedu zvednout koleno zdravé DK proti odporu ruky vyšetřujícího a také ji opřít ploskou o podlahu a zatlačit do opory, f) netrpí limitujícími bolestmi či výrazným funkčním omezením horních končetin a zdravé DK, g) nejeví známky kardiopulmonální insuficience či metabolického selhávání v klidu nebo při testování (nezadýchají se), h) mají zhojený pahýl schopný zatížení v protéze. Primárně špatnou prognózu mají naopak pacienti dlouhodobě ležící pasivně na lůžku či zhrouceni na vozíku, do kterého byli pasivně posazeni či spíše položeni. Prognózu nezlepší, pokud je takovýto pacient dovlečen a zavěšen do chodítka čtyřmi obětavými terapeuty a následně strkán a tahán po pokoji, přičemž nevyvíjí žádnou či pouze naznačenou, resp. tušenou, posturální anebo lokomoční aktivitu. Označovat něco takového za „chůzí v chodítku“ je iracionální eufe-mismus, stejně jako označení pasivního zhroucení pacienta ve vozíku za „zvládnutý sed“.
3. V rámci tzv. „diagnózy ve dveřích“ lze rehabilitační potenciál pacienta velmi dobře odhadnout podle dvou jednoduchých kritérií: a) schopnost aktivního vzpřímeného (nikoliv nutně napřímeného) sedu ve vozíku a b) aktivita během rozhovoru. Nicméně všechna výše uvedená kritéria hodnotíme v kontextu základního onemocnění a jeho předpokládaného vývoje, souvisejících a dalších onemocnění a jejich komplikací a věku. Nezapomínáme na možnost deprese, která výrazně mění projev pacienta a jeho spolupráci a kterou je možné, na rozdíl od demence, účinně léčit, a tím stav pacienta výrazně zlepšit. Pokud jsou vyšetření přítomni příbuzní, tlumíme jejich tendenci odpovídat za pacienta či mu napovídat, stejně jako pomáhat při testování funkčních schopností.
ZÁVĚR
Existuje řada kvalitativní nástrojů a klinických testů, které lze použít k hodnocení funkčního stavu pacienta po amputaci dolní končetiny a změn tohoto stavu, tedy i efektu rehabilitace, a v omezené míře k pokusu o predikci vývoje. I ty nejjednodušší testy jsou ale při standardním provedení natolik časově náročné, že jsou prakticky použitelné pouze fyzioterapeutem, který je v opakovaném kontaktu s pacientem. V optimálním modelu spolupráce má lékař výsledky těchto vyšetření k dispozici. Nicméně v rámci prvního kontaktu v ambulanci nebo při konziliu si musí lékař vystačit se základními ukazateli pacientova stavu, z nichž nejvýznamnější jsou posturální aktivita a úroveň kognitivních funkcí pacienta, spolu s jeho spontánní aktivitou, fyzickou i psychickou, resp. sociální.
Adresa pro korespondenci:
MUDr. Ivan Vařeka, Ph.D.
Rehabilitační klinika FN HK
Nezvalova 265
500 03 Hradec Králové
Sources
1. AGRAWAL, V., GAILEY, R., O’TOOLE, C., GAUNAURD, I., FINNIESTON, A.: Influence of gait training and prosthetic foot category on external work symmetry during unilateral transtibial amputee gait. Prosthet. Orthot. Int., roč. 37, 2013, č. 5, 396-403.
2. AKARSU, S., TEKIN, L., SAFAZ, I., GÖKTEPE, A. S., YAZICIOĞLU, K.: Quality of life and functionality after lower limb amputations: comparison between uni - vs. bilateral amputee patients. Prosthet. Orthot. Int., roč. 37, 2013, č. 1, s. 9-13.
3. BRAUER, S., BURNS, Y., GALLEY, P.: Lateral reach: a clinical measure of medio-lateral postural stability. Physio. Res. Int., roč. 4, 1999, č. 2, s. 81-88.
4. BROOKS, D., PARSONS, J., HUNTER, J. P., DEVLIN, M., WALKER, J.: The 2-minute walk test as a measure of functional improvement in persons with lower limb amputation. Arch. Phys. Med. Rehabil., roč. 82, 2001, č. 10, s.1478-1483.
5. CALLAGHAN, B. G, CONDIE, M. E.: A post-discharge quality of life outcome measure for lower limb amputees: test-retest reliability and construct validity. Clin. Rehabil., roč. 17, 2003, č. 8, s. 858-864.
6. COFFEY, L., GALLAGHER, P., HORGAN, O., DESMOND, D., MACLACHLAN, M.: Psychosocial adjustment to diabetes-related lower limb amputation. Diabet. Med., roč. 26, 2009, č. 10, s. 1063-1067.
7. CONDIE, E., SCOTT, H., TREWEEK, S.: Lower limb prosthetic outcome measures: A Review of the literature 1995 to 2005. J. Prosthet. Orthot., roč. 18, 2006, č. 15, s. 13-45.
8. COUTURE, M., DESROSIERS, J., CARON, C. D.: Cognitive appraisal and perceived benefits of dysvascular lower limb amputation: a longitudinal study. Arch. Gerontol. Geriatr., roč. 52, 2011, č. 1, s. 5-11.
9. DAY, H. J.: The assessment and description of amputee activity. Prosthet. Orthot. Int., roč. 5, 1981, č. 1, s. 23-28.
10. DE LAAT, F. A., ROMMERS, G. M., GEERTZEN, J. H., ROORDA, L. D.: Construct validity and test-retest reliability of the walking questionnaire in people with a lower limb amputation. Arch. Phys. Med. Rehabil., roč. 93, 2012, č. 6, s. 983-989.
11. DEATHE, A. B, MILLER, W. C.: The L test of functional mobility: measurement properties of a modified version of the timed “up & go” test designed for people with lower-limb amputations. Phys. Ther., roč. 85, 2005, č. 7, s. 626-635.
12. DEATHE, A. B, WOLFE, D. L, DEVLIN, M, HEBERT, J. S, MILLER, W. C., PALLAVESHI, L.: Selection of outcome measures in lower extremity amputation rehabilitation: ICF activities. Disabil. Rehabil., roč. 31, 2009, č. 18, s. 1455-1473.
13. DESMOND, D. MACLACHLAN, M.: Factor structure of the trinity amputation and prosthesis experience scales (TAPES) with individuals with acquired upper limb amputations. Am. J. Phys. Med. Rehabil., roč. 84, 2005, č. 7, s. 506-513.
14. DEVLIN, M., PAULEY, T., HEAD, K., GARFINKEL, S.: Houghton scale of prosthetic use in people with lower-extremity amputations: Reliability, validity, and responsiveness to change. Arch. Phys. Med. Rehabil., roč. 85, 2004, č. 8, s. 1339-1344.
15. DUDEK, N. L., KHAN, O. D., LEMAIRE, E. D., MARKS, M. B., SAVILLE, L.: Ambulation monitoring of transtibial amputation subjects with patient activity monitor versus pedometer. J. Rehabil. Res. Dev.; roč. 45, 2008, č. 4, s. 577-585.
16. FISHER, K., HANSPAL, R.: Body image and patients with amputations: does the prosthesis maintain the balance? Int. J. Rehabilit. Res., roč. 21, 1998, č. 4, s. 355-364.
17. FRANCHIGNONI, F., GIORDANO, A., FERRIERO, G., MUÑOZ, S., ORLANDINI, D., AMORESANO, A.: Rasch analysis of the Locomotor Capabilities Index-5 in people with lower limb amputation. Prosthet. Orthot. Int., roč. 31, 2007, č. 4, s. 394-404.
18. FRANCHIGNONI, F., ORLANDINI, D., FERRIERO, G., MOSCATO, T. A.: Reliability, validity, and responsiveness of the locomotor capabilities index in adults with lower-limb amputation undergoing prosthetic training. Arch. Phys. Med. Rehabil., roč. 85, 2004, č. 5, s. 743-748.
19. GAILEY, R. S., GAUNAURD, I., AGRAWAL, V., FINNIESTON, A., O’TOOLE, C., TOLCHIN, R.: Application of self-report and performance-based outcome measures to determine functional differences between four categories of prosthetic feet. J. Rehabil. Res. Dev., roč. 49, 2012, č. 4, s. 597-612.
20. GAILEY, R. S., ROACH, K. E., APPLEGATE, E. B., CHO, B., CUNNIFFE, B., LICHT, S., MAGUIRE, M., NASH, M. S.: The amputee mobility predictor: an instrument to assess determinants of the lower-limb amputee’s ability to ambulate. Arch. Phys. Med. Rehabil., roč. 83, 2002, č. 5, s. 613-627.
21. GALLAGHER, P., HORGAN, O., FRANCHIGNONI, F., GIORDANO, A., MACLACHLAN, M.: Body image in people with lower-limb amputation: a Rasch analysis of the Amputee Body Image Scale. Am. J. Phys. Med. Rehabil., roč. 86, 2007, č. 3, s. 205-215.
22. GALLAGHER, P., MACLACHLAN, M.: Development & psychometric evaluation of the Trinity Amputation & Prosthesis Experience Scales (TAPES). Rehabil. Psychol., roč. 45, 2000, č. 2, s. 130-154.
23. GARDINER, M. D., FAUX, S., JONES, L. E.: Inter-observer reliability of clinical outcome measures in a lower limb amputee population. Disabil. Rehabil., roč. 24, 2002, č. 4, s. 219-225.
24. GAUTHIER-GAGNON, C., GRISÉ, M. C.: Prosthetic profile of the amputee questionnaire: validity and reliability. Arch. Phys. Med. Rehabil., roč. 75, 1994, č. 12, s. 1309-1314.
25. GEAKE, T., HANSPAL, R., WERTHEIM, D., FULTON, J.: The Locomotor Capability Index in diagram form: The Stanmore-Kingston Splat. Prosthet. Orthot. Int., roč. 30, 2006, č. 3, s. 300-304.
26. GHOLIZADEH, H., ABU OSMAN, N. A., ESHRAGHI, A., ALI, S., SÆVARSSON, S. K., WAN ABAS, W. A., PIROUZI, G. H.: Transtibial prosthetic suspension: less pistoning versus easy donning and doffing. J. Rehabil. Res. Dev., roč. 49, 2012, č. 9, s. 1321-1330.
27. GRAHAM, L. E., DATTA, D., HELLER, B., HOWITT J., PROS, D.: A comparative study of conventional and energy-storing prosthetic feet in high-functioning transfemoral amputees. Arch. Phys. Med. Rehabil., roč. 88, 2007, č. 6, s. 801-806.
28. GREIVE, A. C., LANKHORST, G. J.: Functional outcome of lower-limb amputees: a prospective descriptive study in a general hospital. Prosthet. Orthot. Int., roč. 20, 1996, č. 2, s. 79-87.
29. GRISÉ, M. C., GAUTHIER-GAGNON, C., MARTINEAU, G. G.: Prosthetic profile of people with lower extremity amputation: conception and design of a follow-up questionnaire. Arch. Phys. Med. Rehabil., roč. 74, 1993, č. 8, s. 862-870.
30. HAFNER, B. J., SMITH, D. G.: Differences in function and safety between Medicare Functional Classification Level-2 and -3 transfemoral amputees and influence of prosthetic knee joint control. J. Rehabil. Res. Dev., roč. 46, 2009, č. 3, s. 417-433.
31. HAGBERG, K., BRÅNEMARK, R., HÄGG, O.: Questionnaire for persons with a transfemoral amputation (Q-TFA): initial validity and reliability of a new outcome measure. J. Rehabil. Res. Dev. roč. 41, 2004, č. 5, s. 695-706.
32. HANSPAL, R. S., FISHER, K., NIEVEEN, R.: Prosthetics socket fit comfort score. Disabil. Rehabil., roč. 25, 2003, č. 22, s. 1278-1280.
33. HART, D. L.: Orthotics and Prosthetics National Office Outcomes Tool (OPOT): initial reliability and validity assessment for lower extremity prosthetics. J. Prosthet. Orthot., roč. 11, 1999, č. 4, s. 101-111.
34. HATFIELD, A. G.: Beyond the 10-m time: A pilot study of timed walks in lower limb amputees. Clin. Rehabil., roč. 16, 2002, č. 2, s. 210-214
35. HEINEMANN, A. W., BODE, R. K., O’REILLY, C.: Development and measurement properties of the Orthotics and Prosthetics Users’ Survey (OPUS): a comprehensive set of clinical outcome instruments. Prosthet. Orthot. Int., roč. 27, 2003, č. 3, s. 191-206.
36. HIGHSMITH, M. J., KAHLE, J. T., MIRO, R. M., MENGELKOCH, L. J.: Ramp descent performance with the C-Leg and interrater reliability of the Hill Assessment Index. Prosthet. Orthot. Int., roč. 37, 2013, č. 5, s. 362-368.
37. HOBARA, H., KOBAYASHI, Y., TOMINAGA, S., NAKAMURA, T., YAMASAKI, N., OGATA, T.: Factors affecting stair-ascent patterns in unilateral transfemoral amputees. Prosthet. Orthot. Int., roč. 37, 2013, č. 3, s. 222-226.
38. HOLDEN, M. K., GILL, K. M., MAGLIOZZI, M. R.: Gait assessment for neurologically impaired patients: Standards for outcome assessment. Phys. Ther., roč. 66, 1986, č. 10, s. 1530-1539.
39. JARL, G. M., HEINEMANN, A. W., NORLING HERMANSSON, L. M.: Validity evidence for a modified version of the Orthotics and Prosthetics Users’ Survey. Disabil. Rehabil. Assist. Technol., roč. 7, 2012, č. 6, s. 469-478.
40. LARSSON, B., JOHANNESSON, A., ANDERSSON, I. H., ATROSHI, I.: The Locomotor Capabilities Index; validity and reliability of the Swedish version in adults with lower limb amputation. Health Qual. Life Outcomes, roč. 7, 2009, č. 44, s.1-9.
41. LEGRO, M. W., REIBER, G. D., SMIL, D. G., DEL AGUILA, M., LARSEN, J., BOONE, D.: Prosthesis evaluation questionnaire for persons with lower limb amputations: assessing prosthesis-related quality of life. Arch. Phys. Med. Rehabil., roč. 79, 1998, č. 8, s. 931-938.
42. MAJOR, M. J., FATONE, S., ROTH E. J.: Validity and reliability of the Berg Balance Scale for community-dwelling persons with lower limb amputation. Arch. Phys. Med. Rehabil., roč. 94, 2013, č. 11, s. 2194–2202.
43. MILLER, W. C., DEATHE, A. B., SPEECHLE, M.: Lower extremity prosthetic mobility: a comparison of 3 self-report scales. Arch. Phys. Med. Rehabil., roč. 82, 2001, č. 10, s. 1432–1440.
44. MILLER, W. C., DEATHE, A. B., SPEECHLEY, M.: Psychometric properties of the Activities-specific Balance Confidence Scale among individuals with a lower-limb amputation. Arch. Phys. Med. Rehabil., roč. 84, 2003, č. 5, s. 656-661.
45. O’NEILL, B. F., EVANS, J. J.: Memory and executive function predict mobility rehabilitation outcome after lower-limb amputation. Disabil. Rehabil., roč. 31, 2009, č. 13, s. 1083-1091.
46. PANESAR, B. S., MORRISON, P., HUNTER, J.: A comparison of three measures of progress in early lower limb amputee rehabilitation. Clin. Rehabil., roč. 15, 2001, č. 2, s. 157-171.
47. PARKER, K., KIRBY, R. L., ADDERSON, J., THOMPSON, K.: Ambulation of people with lower-limb amputations: relationship between capacity and performance measures. Arch. Phys. Med. Rehabil., roč. 91, 2010, č.4, s. 543-549.
48. POWELL, L., MYERS, A.: The Activities-specific Balance Confidence (ABC) scale. J. Gerontol. A. Biol. Sci. Med., roč. 50, 1995, č. 1, M28-M34.
49. QUAI, T. M., BRAUER, S. G., NITZ, J. C.: Somatosensation, circulation and stance balance in elderly dysvascular transtibial amputees. Clin. Rehabil., roč. 19, 2005, č. 6, s. 668-676.
50. RAU, B., BONVIN, F., DE BIE, R.: Short-term effect of physiotherapy rehabilitation on functional performance of lower limb amputees. Prosthet. Orthot. Int., roč. 31, 2007, č. 3, s. 258-270.
51. RESNIK, L., BORGIA, M.: Reliability of outcome measures for people with lower-limb amputations: distinguishing true change from statistical error. Phys. Ther., roč. 91, 2011, č. 4, s. 555-65.
52. RYALL, N. H., EYRES, S.B., NEUMANN, V. C., BHAKTA, B. B., TENNANT, A.: The SIGAM mobility grades: a new population specific measure for lower limb amputees. Disabil. Rehabil., roč. 25, 2003, č. 15, s. 833-844.
53. RYALL, N. H., EYRES, S. B., NEUMANN, V. C., BHAKTA, B. B., TENNANT, A.: Is the Rivermead Mobility Index appropriate to measure mobility in lower extremity amputees? Disabil. Rehabil., roč. 25, 2003, č. 3, s. 143-153.
54. SALAVATI, M., MAZAHERI, M., KHOSROZADEH, F., MOUSAVI, S.M., NEGAHBAN, H., SHOJAEI, H.: The Persian version of locomotor capabilities index: translation, reliability and validity in individuals with lower limb amputation. Qual. Life. Res., roč. 20, 2011, č. 1, s. 1-7.
55 SCHOPPEN, T., BOONSTRA, A., GROOTHOFF, J. W., DE VRIES, J., GÖEKEN, L. N., EISMA, W. H.: Physical, mental, and social predictors of functional outcome in unilateral lower-limb amputees. Arch. Phys. Med. Rehabil., roč. 84, 2003, č. 6, s. 803-811.
56. SCHOPPEN, T., BOONSTRA, A., GROOTHOFF, J. W., DE VRIES, J., GÖEKEN, L. N., EISMA, W. H.: The “timed up and go” test: reliability and validity in persons with unilateral lower limb amputation. Arch. Phys. Med. Rehab., roč. 80, 1999, č. 7, s. 825-828.
57. STEPIEN, J. M., CAVENETT, S., TAYLOR, L., CROTTY, M.: Activity levels among lower-limb amputees: self-report versus step activity monitor. Arch. Phys. Med. Rehabil., roč. 88, 2007, č. 7, s. 896-900.
58. STEVENS, P. FROSS, N., KAPP, S.: Clinically relevant outcome measures in orthotics and prosthetics. J. Prosthet. Orthot., roč. 5, 2009, č. 1, s. 332-335.
59. STREPPEL, K. R. M., DE VRIES, J., VAN HARTEN, W. H.: Functional status and prosthesis use in amputees, measured with Prosthetic Profile of the Amputee (PPA) and the short version of the Sickness Impact Profile (SIP68). Int J. Rehabil. Res., roč. 24, 2001, č. 3, s. 251–256.
60. TEKIN, L., SAFAZ, Y., GÖKTEPE, A. S., YAZÝCÝODLU, K.: Comparison of quality of life and functionality in patients with traumatic unilateral below knee amputation and salvage surgery. Prosthet. Orthot. Int., roč. 33, 2009, č. 1, s. 17-24.
61. TOPUZ, S., ÜLGER, Ö., YAKUT, Y., GÜL ŞENER, F.: Reliability and construct validity of the Turkish version of the Trinity Amputation and Prosthetic Experience Scales (TAPES) in lower limb amputees. Prosthet. Orthot. Int., roč. 35, 2011, č. 2, s. 201-206.
62. TRABALLESI, M., DELUSSU, A. S., AVERNA, T., PELLEGRINI, R., PARADISI, F., BRUNELLI, S.: Energy cost of walking in transfemoral amputees: Comparison between Marlo Anatomical Socket and Ischial Containment Socket. Gait Posture, roč. 34, 2011, č. 2, s. 270-274.
63. TURNER-STOKES, L., TURNER-STOKES, T.: The use of standardized outcome measures in rehabilitation centres in the UK. Clin. Rehabil., roč. 11, 1997, č. 4, s. 306-313.
64. VAN DE MEENT, H., HOPMAN, M. T., FRÖLKE, J. P.: Walking ability and quality of life in subjects with transfemoral amputation: a comparison of osseointegration with socket prostheses. Arch. Phys. Med. Rehabil., roč. 94, 2013, č. 11, s. 2174 –2178.
65. VISSER, J., MCCARTHY, I., MARKS, L., DAVIS, R. C.: Is hip muscle strength the key to walking as a bilateral amputee, whatever the level of the amputations? Prosthet. Orthot. Int., roč. 35, 2011, č. 4, s. 451-458.
Labels
Physiotherapist, university degree Rehabilitation Sports medicine
Article was published inRehabilitation & Physical Medicine

2014 Issue 1-
All articles in this issue
- Kvalitativní hodnocení a testování u pacientů po amputaci dolní končetiny
- Vliv vybraných morfologických parametrů nohy na kinematické parametry chůzového cyklu u mužů ve věku 20 až 30 let
- Respirační komplikace u pacientů po poškození míchy a jejich řešení na spinální jednotce FN Motol
- Srovnání elektromyografické aktivity vybraných svalů při chůzi po rovině u lidí se zvýšenou valgozitou kolenních kloubů s lidmi s fyziologickou osou dolních končetin
- Studie typických změn periferní cirkulace při podávání procedur vakuově-kompresní terapie
- Vliv asymetrické zátěže na stereotyp běhu
- Má složitý vývoj rehabilitace vliv na její současné postavení v zdravotním systému v České republice?
- Rehabilitation & Physical Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Respirační komplikace u pacientů po poškození míchy a jejich řešení na spinální jednotce FN Motol
- Kvalitativní hodnocení a testování u pacientů po amputaci dolní končetiny
- Studie typických změn periferní cirkulace při podávání procedur vakuově-kompresní terapie
- Vliv vybraných morfologických parametrů nohy na kinematické parametry chůzového cyklu u mužů ve věku 20 až 30 let
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

