-
Medical journals
- Career
Perineální hernie - plastika pomocí laloku přímého břišního svalu
Authors: M. Bockova; J. Hoch; L. Frajer
Authors‘ workplace: Chirurgická klinika 2. LF Univerzity Karlovy a FN Motol, Praha přednosta: prof. MUDr. J. Hoch, CSc.
Published in: Rozhl. Chir., 2016, roč. 95, č. 5, s. 206-209.
Category: Case Report
Overview
Perineální hernie je kýla prostupující defektem v pánevním dnu. Primární hernie jsou extrémně vzácné, častěji se jedná o onemocnění sekundární po operacích v pánvi, zejména po abdominoperineálních resekcích či exenteracích pánve. Jako nejvýznamnější rizikové faktory pro vznik onemocnění jsou uváděny poruchy hojení perineální rány a neoadjuvantní chemoradioterapie u nemocných s maligním onemocněním. Lze očekávat nárůst výskytu tohoto onemocnění v souvislosti s využíváním laparoskopických přístupů a ELAPE. I přes značný odstup od první popsané operace chybějí soubory pacientů, studie i doporučené postupy řešení. Autoři prezentují kazuistiku 66letého nemocného se sekundární perineální hernií po předchozí laparoskopické abdominoperineální resekci rekta pro adenokarcinom, u něhož byla provedena plastika kýly z abdominálního přístupu a k uzávěru defektu bylo využito stopkovaného laloku m. rectus abdominis.
Klíčová slova:
perineální kýla – hedrokéla – RAM – abdominoperineální resekceÚvod
Jako perineální hernie se označuje kýla s defektem v pánevním dnu. Kýla se projevuje jako měkké vyklenutí na hrázi, jejím obsahem jsou kličky tenkého střeva nebo část tlustého střeva. Může působit bolest, která se akcentuje sezením, tlačením nebo polohou, útlak střeva v pánevní úžině může být příčinou defekačních obtíží, kožní kryt je náchylný k poranění. Perineální kýla může vzniknout spontánně nebo po operaci v pánvi, která změnila anatomické poměry v pánevním vchodu, pánevní úžině nebo svalovém pánevním dnu. V prvém případě kýla proniká navenek vedle anu a označujeme ji jako hedrokélu (z řeckého hedros = anus, kele= kýla) [1], ve druhém, když předcházela abdominoperineální exstirpace rekta nebo exenterace pánve, jizvou na perineu.
Poprvé popsal perineální kýlu Scarpa v roce 1821 [2], v našem písemnictví zmiňuje hedrokélu prof. J. Novák [3]. První operaci pro perineální pooperační kýlu provedl Yeoman v r. 1939 [4]. Incidence se odhaduje na 1 % u abdominoperineální resekcí a až 10 % u exenterací pánve [2, 5]. Za posledních 70 let je v literatuře uvedeno méně než 100 případů [6]. Přes značný odstup od prvého popisu kýly jsou v publikovaném písemnictví pouze kazuistiky, studie chybějí. Protože se jedná o dosud poměrně vzácné onemocnění, pátrali jsme, co o perineální kýle víme. Zkušenost s léčbou pacienta s perineální kýlou uvádíme v kazuistice nemocného, u něhož jsme provedli plastiku perineální kýly z abdominálního přístupu a k uzávěru defektu využili stopkovaný lalok přímého břišního svalu – RAM („Rectus abdominis muscle flap“)
Kazuistika
66letý pacient s hypertenzí, po ischemické cévní mozkové příhodě v minulosti, kuřák, podstoupil na našem pracovišti operaci pro tumor rekta cT3cN0cM0. Byla provedena laparoskopicky asistovaná exstirpace rekta a plastika supraumbilikální kýly. 4. pooperační den se stav komplikoval dehiscencí rány perinea, která byla ošetřena resuturou. Po břišní stránce se nemocný zhojil per primam intentionem, sekundárně se hojící rána na perineu byla dohojena ambulantně, zhojila se po čtyřech měsících
Osm měsíců po operaci jsme u pacienta zaznamenali měkké vyklenutí na perineu, které bylo bolestivé na tlak, omezovalo pacienta v delším sezení, jízdě na kole a zvětšovalo se při Valsavově manévru (Obr. 1). Nález jsme hodnotili jako perineální kýlu a potvrdili sonograficky a poté vyšetřením magnetickou rezonancí (Obr. 2).
Image 1. Perineální kýla Fig. 1: Perineal hernia 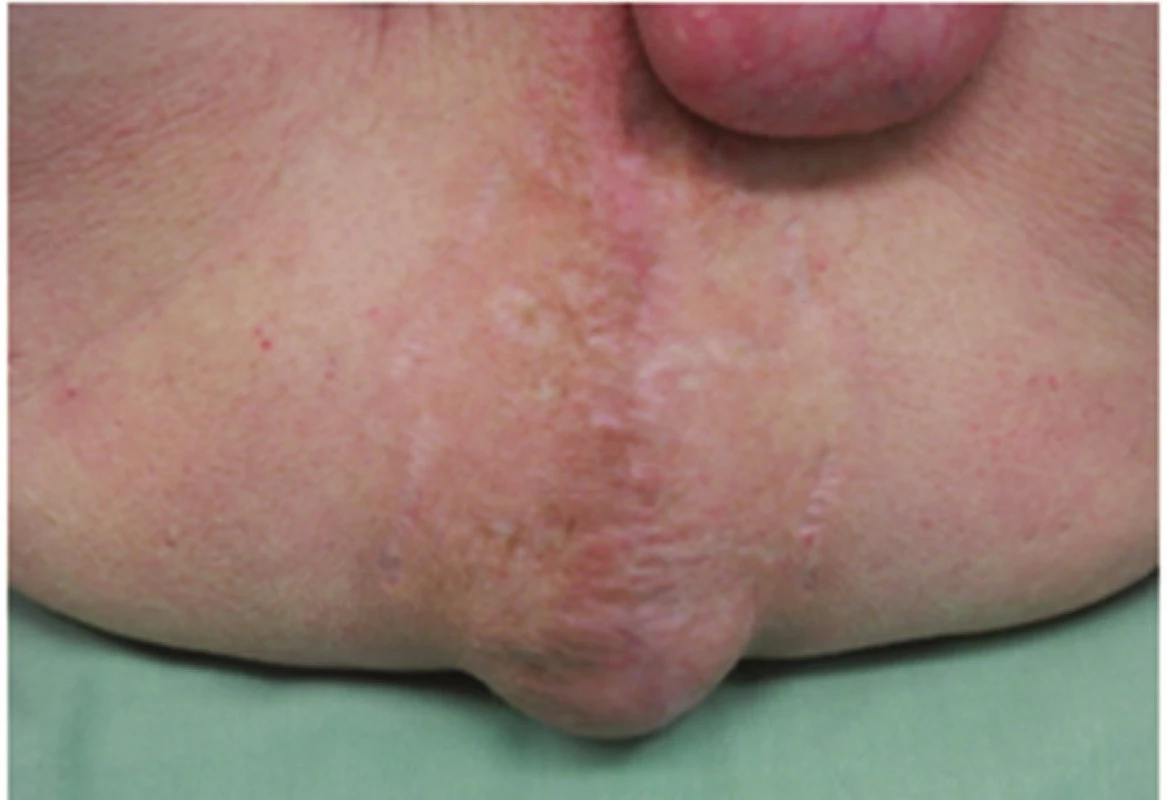
Image 2. Perineální kýla - MRI nález Fig. 2: Perineal hernia – MRI image 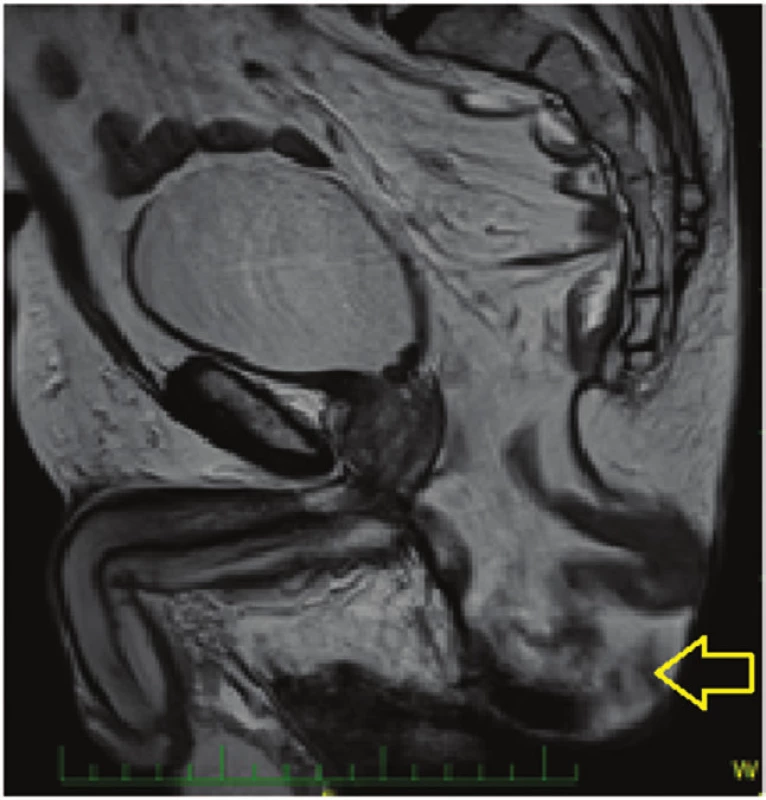
Pacient byl plánovaně operován. Cílem operace byla plastika perineální hernie a uzávěr mrtvého prostoru v pánevní úžině pomocí laloku RAM, proto byla operace provedena ve spolupráci s plastickým chirurgem. Techniku RAM laloku přibližuje schéma (Obr. 3).
Image 3. Metoda laloku RAM: 1. a) m.rectus abdominis, b) cévní svazek − a.et v.epigastricae inf, c) a.et.v. femoralis. 2. a) pochva přímého břišního svalu, b) směr rotace. 3. a) lalok umístěný v pánvi. Volně dle [7] Fig. 3: RAM flap method: 1. a) rectus abdomins muscle. b) rectus abdominis muscle blood supply from inferior epigastric artery and vein, c) femoral artery and vein. 2 a) rectus abdominis muscle sheath,b) arc of muscle flap rotation. 3. a) positioning of rectus muscle into the pelvis. Freely adapted from [7] ![Metoda laloku RAM:
1. a) m.rectus abdominis, b) cévní svazek − a.et v.epigastricae inf, c) a.et.v. femoralis. 2. a) pochva přímého břišního svalu, b) směr rotace. 3. a) lalok umístěný v pánvi. Volně dle [7]
Fig. 3: RAM flap method:
1. a) rectus abdomins muscle. b) rectus abdominis muscle blood supply from inferior epigastric artery and vein, c) femoral artery and vein. 2 a) rectus abdominis muscle sheath,b) arc of muscle flap rotation. 3. a) positioning of rectus muscle into the pelvis. Freely adapted from [7]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/f8eedafc06293ca8ddc4da3d2c9a57c9.jpg)
Po zakreslení orientace svalu, cévního pediklu a incize byla dutina břišní otevřena incizí nad pravým přímým svalem, který byl i s cévami zachován jako svalový lalok (Obr. 4, 5).
Image 4. Pochva m.rectus abdominis otevřena mediálně vedenou incizí Fig. 4: Rectus abdominis muscle sheath opened throught medial incision 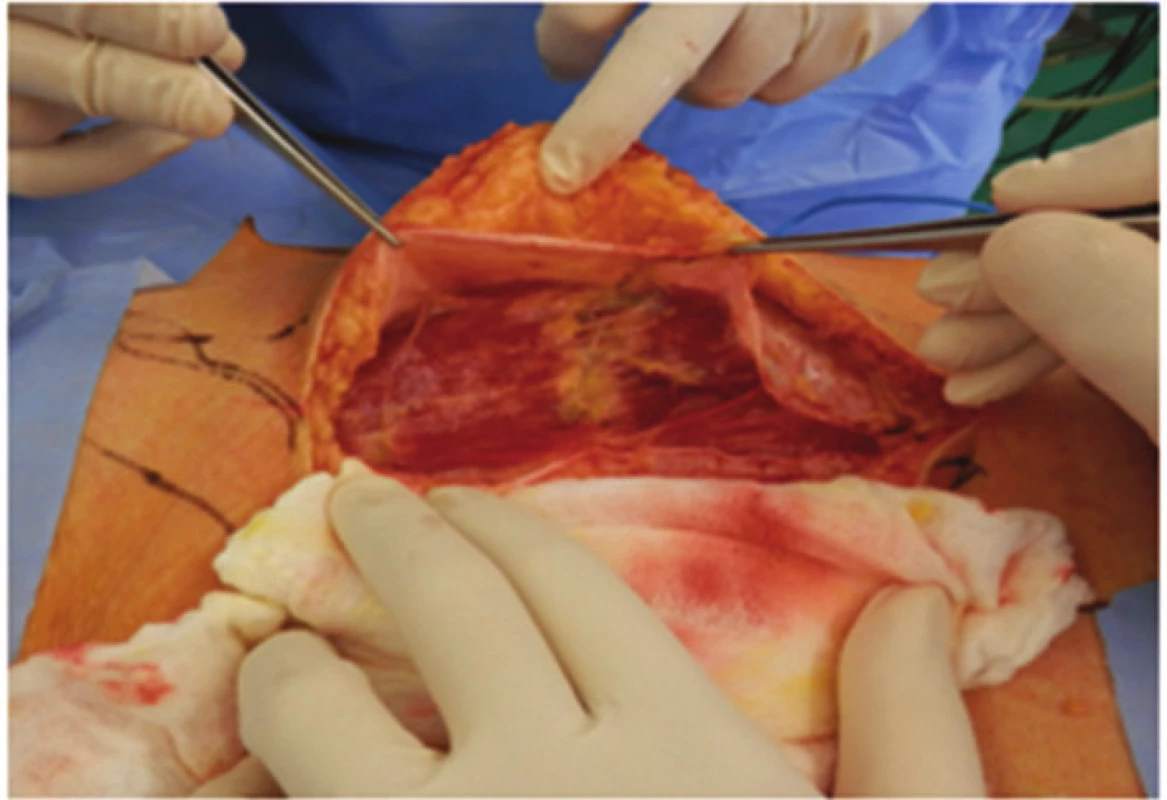
Image 5. M.rectus abdominis na cévní stopce z kaudální strany po uvolnění ze svalové pochvy Fig. 5: Rectus abdominis muscle pedicled inferiorly after releasing from muscle sheath 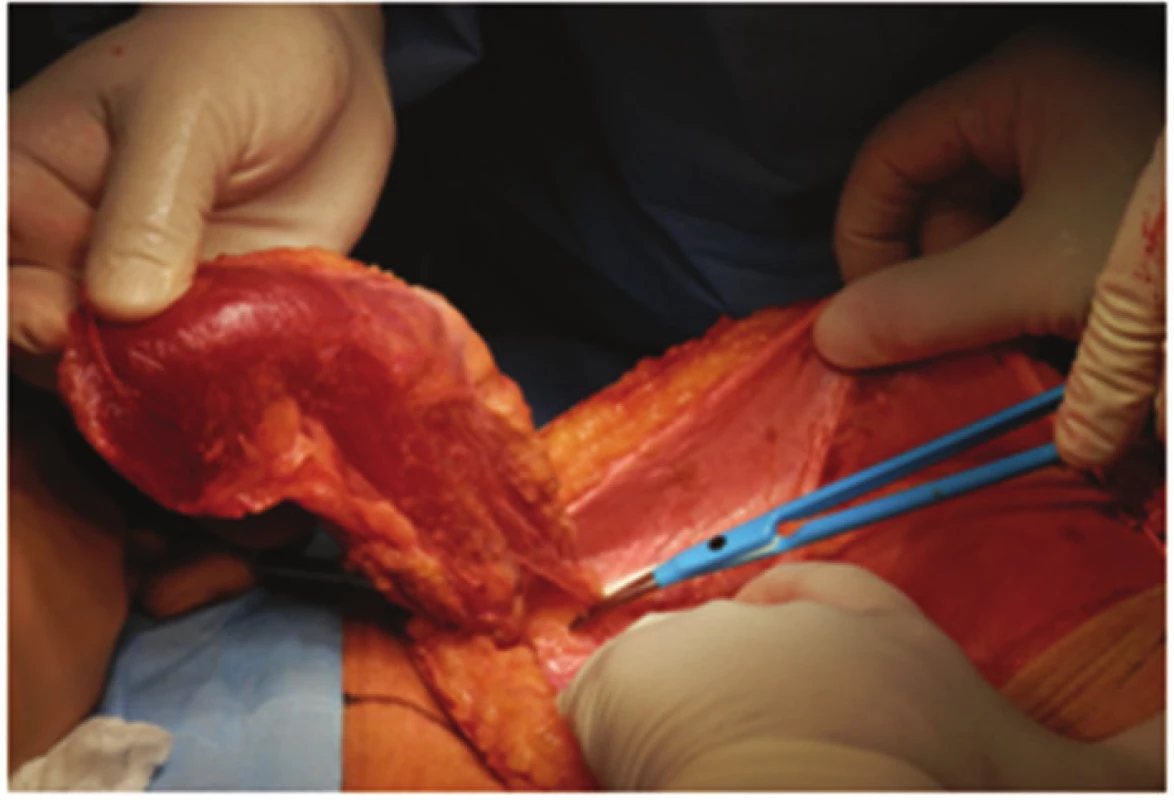
V břiše byly uvolněny plošné adheze, z pánve byl vybaven konvolut kliček tenkého střeva vyplňující pánevní úžinu. Vrchol kýlního vaku dosahoval na perineum. Krátký úsek ilea zavzatého do konvolutu adhezí byl resekován. V rekonstrukční fázi operace byly pánevní vchod a úžina vyplněny lalokem m. rectus abdominis, který jsme do pánve překlopili. (Obr. 6,7). Lalok byl bez tahu a napětí fixován ke stěně pánve po celém obvodu.
Image 6. Svalový lalok před uložením do pánve Fig. 6: Muscle flap before positioning into the pelvis 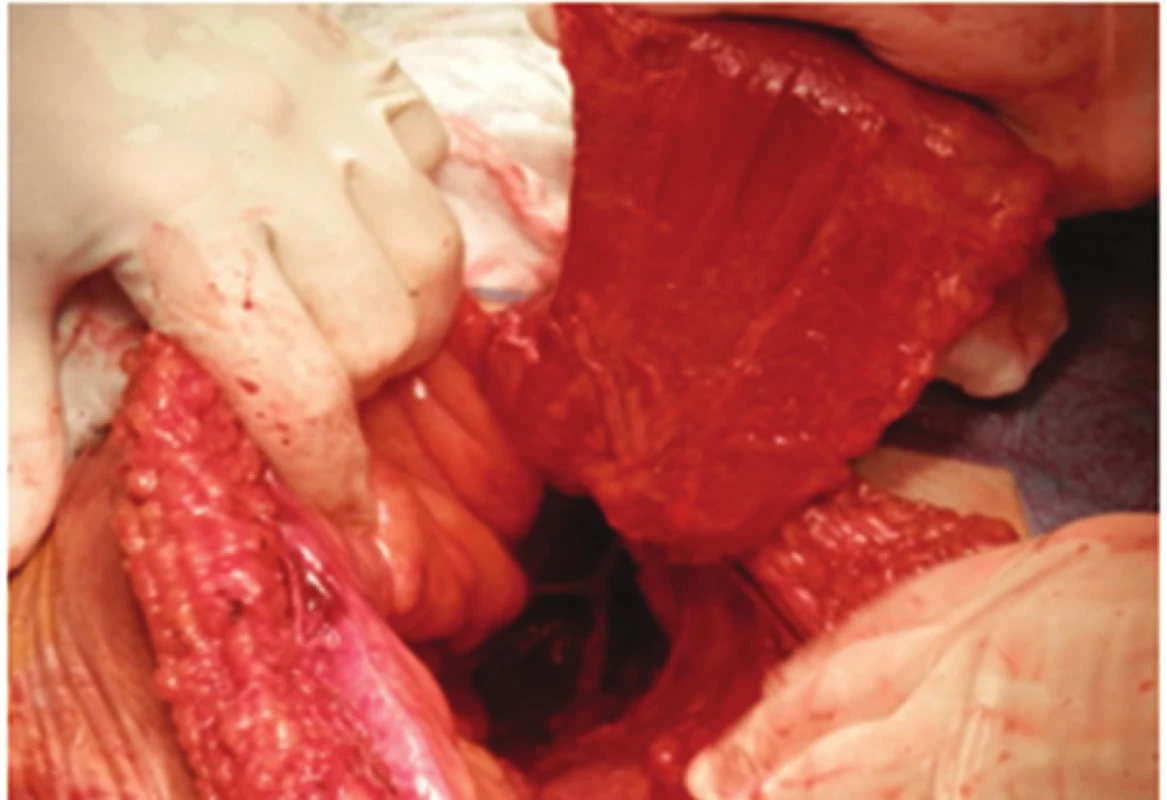
Image 7. Pánevní vchod je zcela vyplněn svalovým lalokem Fig. 7: Pelvic inlet filled completely by the muscle flap 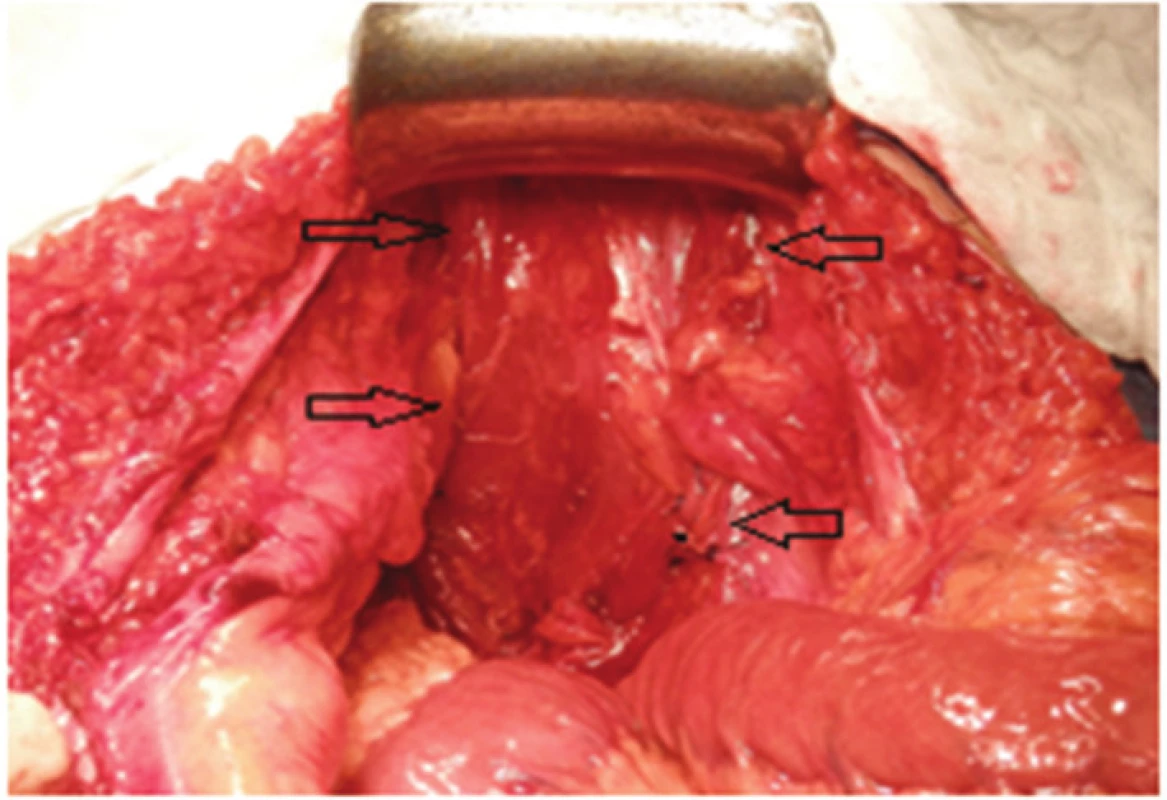
Laparotomii jsme uzavřeli po vrstvách, zvlášť peritoneum, zvlášť prázdnou pochvu po přímém svalu, jejíž kaudální okraj byl posílen přetažením m. pyramidalis. Tuto vrstvu jsme zpevnili prolenovou síťkou.
Pooperační průběh byl komplikovaný. Příčinou obtíží byla lobární bronchopneumonie, která se rozvinula na pozadí těžké kuřácké bronchitidy, kašel a ventilační problémy vyvrcholily v kompletní dehiscencí operační rány. Při revizi byla nalezena dislokovaná prolenová síťka, která se vytrhla z fixace, a dokonce dehiscentní sutura peritonea, rovněž i inzerce m. rectus byla vytržena. Byla provedena reinzerce m. rectus abdominis, riziková sutura fascie byla znovu posílena prolenovou sítí, podkoží bylo sblíženo a defekt v kožní ráně byl ošetřen systémem VAC. Pacient byl cíleně ponechán 3 dny na UPV, během té doby byly opakovaně bronchoskopicky odsáty dýchací cesty, poté byl nemocný bez příhod extubován. VAC systém byl opakovaně měněn, okraje rány se podařilo postupně sblížit. 15 dnů po reoperaci bylo možné VAC systém odstranit a kožní kryt uzavřít resuturou. Do plného zhojení si hospitalizace vyžádala 45 dnů. Při poslední kontrole, dva měsíce od dimise, je pacient bez obtíží, perineum je pevné bez vyklenutí (Obr. 8), břišní stěna zhojena.
Image 8. Perineum – 3 měsíce po operaci perineální kýly Fig. 8: Perineal area – 3 months after the hernia repair 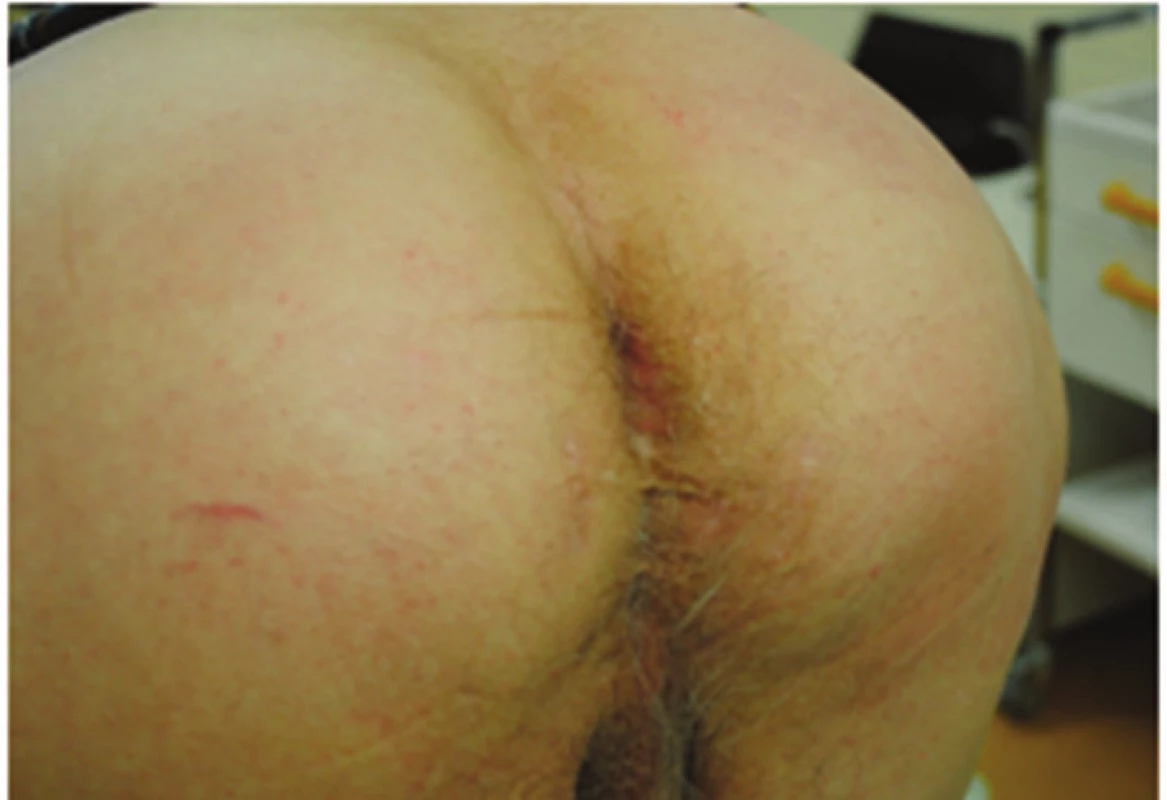
Diskuze
Vzestup počtu hernií souvisí zřejmě s operačními technikami. Prvou jsou laparoskopické výkony, které prokazatelně vedou k menšímu adhezivnímu postižení. Tenké střevo není nikdo fixováno a může klesnout na perineum, kde přispěje ke vzniku kýly [6,8,9]. Druhou technikou je extralevátorová amputace rekta, ELAPE (Extra Levator Abdomino Perineal Exstirpation), při níž vzniká významně větší defekt pánevního dna a k uzávěru chybí vhodná tkáň, v obou případech zůstává především v pánevní úžině mrtvý prostor, který nelze bez užití štěpu nebo implantátu vyplnit. Riziko perineální kýly po ELAPE připouští i autor a propagátor této operace prof. T. Holm a čelí mu s jen částečným úspěchem užitím biologických implantátů (osobní sdělení, 2015).
Za rizikové faktory vzniku perineální kýly se považuje obezita, předchozí hysterektomie, široká pánev u žen, pokročilé nádorové onemocnění, velká délka mezenteria, kouření, za nejvýznamnější pak neoadjuvantní radioterapie u nemocných s maligním onemocněním a poruchy hojení perineální rány [2,6,10,11].
K prevenci vzniku hernie se nabízí uzávěr defektu již zmíněným použitím biologické síťky nebo uzávěr svalovým lalokem. Žádný z postupů nevylučuje možnost vytvoření kýly [2,6,12]. Pro stanovení doporučeného přístupu chybějí statistická data. V Nizozemí od r. 2013 probíhá studie s názvem „Biological Mesh Closure of the Pelvic Floor After Extralevator Abdomino Perineal Resection for Rectal Cancer (BIOPEX)“, jejímž hlavním cílem je zjistit efektivitu rekonstrukce pánevního dna pomocí biologické síťky po extralevátorové amputaci rekta, provedené po předchozí neodjuvantní (chemo)radioterapii. Dalším výstupem studie by mimo jiné mělo být hodnocení příčin vzniku perineálních hernií.
K operaci jsou indikovány jen kýly symptomatické. Operaci perineální hernie lze provést z různých přístupů. Dříve byl preferován perineální přístup s vírou, že vede k nižší morbiditě. Jeho nevýhodou je špatný přístup k pánevnímu vchodu, jsou-li přítomny adheze, je jejich uvolnění obtížné. Jakékoli poranění střeva nebo cévních struktur lze jen obtížně ošetřit z limitovaného perineálního přístupu. Naopak abdominální otevřený či laparoskopický přístup dovoluje revizi celé dutiny břišní, včetně vyloučení recidivy nádorového postižení [2,6,13].
Technik ošetření perineální hernie je popsána řada. K uzávěru defektu pánevního dna se využívá přímá sutura, ve většině případů doplněná implantací síťky. Biologické síťky byly uvedeny do praxe s cílem vyloučit komplikace, které způsobují syntetické síťky, jako jsou eroze orgánů, vznik fistulí, reakce na cizí těleso, fibrotizace nebo kalcifikace. Cena biologických sítěk je několikanásobně vyšší a snížení počtu zmíněných komplikací někteří autoři zpochybňují [14–16]. U nemocných, u nichž nelze síťku použít pro vysoké riziko infekce či z obavy z adhezí, se nabízí uzavřít defekt a vyplnit vzniklý prostor nad perineem využitím okolních orgánů, zejména močového měchýře [5] nebo dělohy [17]. Dostupná je i kazuistika, kde se autoři potýkali s recidivující kýlou a defekt uzavřeli pomocí silikonového implantátu běžně užívaného k augmentaci prsů [18].
V našem případě jsme se implantaci síťky pro obavu z komplikací vyhnuli a využili jsme snadno dostupnou možnost spolupráce se zkušeným plastickým chirurgem. Předností svalových laloků je užití vlastní tkáně, vyloučení či významné omezení objemu implantovaného cizího materiálu a snížení s tím souvisejících rizik, záporem vyšší pracnost a délka operace a také riziko vzniku komplikace a kýly v místě odběru. Vzhledem k lokalizaci přichází v úvahu lalok m.rectus abdominis [19], oboustranně m.gracilis [20] a m.gluteus maximus, rovněž oboustranně [21]. Technika s lalokem m. rectus abdominis, kterou jsme použili i my, je dobře známá, již v minulosti užívaná k rekonstrukci defektů perineální oblasti různé etiologie. Svalový (RAM) či muskulokutánní lalok (VRAM) v případě nutnosti rekonstrukce kožního krytu poskytuje na dlouhé stopce dolních epigastrických cév dostatečnou masu dobře prokrvené tkáně, která umožňuje snadno uzavřít defekt pánevního dna, vyplnit mrtvý prostor v pánvi a zamezit nitrobřišním orgánům v sestupu [6, 7, 19]. Řešení s pomocí techniky RAM považujeme za vhodné a dobře proveditelné i přes komplikaci, která si vyžádala reoperaci. I tenkrát byl svalový lalok plně vitální, umožňující dobré zhojení. Z ojedinělého případu nelze formulovat všeobecné doporučení pro budoucnost. K eliminaci rizik lze přispět pečlivým ošetřením, drenáží a pooperačním sledováním perineální rány. Zmínku zasluhuje kouření, jednak pro riziko komplikací hojení, jednak pro plicní komplikace, je nutno dbát na řádnou pooperační dechovou rehabilitaci a časnou mobilizaci. V rámci předoperační rozvahy před výkony v pánvi lze identifikovat nemocné s vysokým rizikem vzniku perineální kýly a zvážit provedení uzávěru defektu použitím biologické síťky nebo uzávěr svalovým lalokem, jak již bylo zmíněno výše.
Závěr
Perineální kýla je raritní komplikací po operacích konečníku. Ani přes sedmdesátipětiletou historii od popisu prvního operačního řešení není publikovaných údajů dostatek, chybějí standardy ošetření. Řešení tak záleží na preferencích a zkušenostech operatéra a pracoviště. Jednou z možností operačního řešení je uzávěr hernie pomocí laloku RAM. Laparoskopické operace rekta a ELAPE zřejmě povedou k vzestupu počtu perineálních kýl a hledání, jak perineální kýle předcházet.
Zkratky:
ELAPE – Extralevator abdominoperineal exstirpation. Extralevátorová abdominoperineální exstirpace.
MRI – Magnetic resonance imaging.
Vyšetření magnetickou rezonancí.
RAM – Rectus abdominis muscle. Přímý břišní sval.
UPV – Umělá plicní ventilace.
VAC – Vacuum assisted closure. Systém k ošetření rány pomocí vakua .
VRAM flap – Vertical rectus abdominis muscle flap. Vertikálně orientovaný lalok přímého břišního svalu.
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise
MUDr. Markéta Bocková
Národní obrany 589/10
160 00 Praha 6
e-mail: bockova.marketa@gmail.com
Sources
1. Maull KI, Fleishman HA. Hedrocele: report of a case and review of the literature. Dis Colon Rectum 1978;21 : 107−9.
2. Aboian E, Winter DC, Metcalf DR, et al. Perineal hernia after proctectomy: prevalence, risks, and management. Dis Colon Rectum, 2006;49 : 1564−8.
3. Novák J. Základy proktologie. Praha, Avicenum 1985 : 90−3.
4. Yeomans F. Levator hernia, perineal and pudendal. The American Journal of Surgery 1939;43 : 695−7.
5. Remzi FH, Oncel M, Wu JS. Meshless repair of perineal hernia after abdominoperineal resection: case report. Tech Coloproctol 2005; 9 : 142−4.
6. Abbas Y, Garner J. Laparoscopic and perineal approaches to perineal hernia repair. Tech Coloproctol 2014;18 : 361−4.
7. Erdmann MW, Waterhouse N. The transpelvic rectus abdominis flap: its use in the reconstruction of extensive perineal defects. Ann R Coll Surg Engl 1995;77 : 229−32.
8. Akatsu T, Murai S, Kamiya S, et al. Perineal hernia as a rare complication after laparoscopic abdominoperineal resection: report of a case. Surg Today 2009;39 : 340−3.
9. Ewan LC, Charleston PJ, Pettit SH. Two case reports of perineal hernia after laparoscopic abdominoperineal resection with a proposed modification to the operative technique. Ann R Coll Surg Engl 2014;96 : 9−10.
10. Ryan S, Kavanagh DO, Neary PC. Laparoscopic repair of postoperative perineal hernia. [online] Case Rep Med, 2010. [cit. 2016-02-24]. Dostupný z www: http://www.ncbi.nlm.nih.gov/pubmed/20811618.
11. Skipworth RJ, Smith GH, Anderson DN. Secondary perineal hernia following open abdominoperineal excision of the rectum: report of a case and review of the literature. Hernia 2007;11541−5.
12. Patel RK, Sayers AE, Gunn J. Management of a complex recurrent perineal hernia. [online] J Surg Case Rep 2013; [cit. 2016-02-24]. Dostupný z www: <http://www.oclc.org/oclc/man/9256cat/toc.htm>.
13. Chelala E, Declercq S. Laparoscopic repair of post-abdominoperineal resection hernia: biological mesh and augmentation technique. Hernia 2015;19 : 853−6.
14. Imagawa Y, Tomita K, Kitahara K, et al. Repair of symptomatic perineal hernia with a titanium mesh. Hernia 2014;18 : 587−90.
15. Kathju S, Lasko L, Medich DS. Perineal hernia repair with acellular dermal graft and suture anchor fixation. Hernia 2011;15 : 357−60.
16. Preiss A, Herbig B, Dorner A. Primary perineal hernia: a case report and review of the literature. Hernia 2006;10 : 430−3.
17. Washiro M, Shimizu H, Katakura T, et al. Using the uterus to close a pelvic defect after primary perineal posterior hernia repair: report of a case. Surg Today 2010;40 : 277−80.
18. Leroy J, D‘Urso A,Mutter D, et al. Multi-recurring perineal hernia after abdominoperineal resection: use of breast prosthesis implant [online]. WebSurg.com 2014, Dostupný z www: http://www.websurg.com/doi-vd01en4266.htm.
19. Brodbeck R, Brodbeck R, Horch RE, et al. Plastic and reconstructive surgery in the treatment of oncological perineal and genital defects. Front Oncol 2015;5 : 212.
20. Chong TW, Balch GC, Kehoe SM, et al. Reconstruction of large perineal and pelvic wounds using gracilis muscle klaps. Ann Surg Oncol 2015;22 : 3738−44.
21. Hoch J, Jech Z. Několik poznámek k diagnostice a léčbě pánevních a perineálních defektů a píštělí a k plastice lalokem z velkého sedacího svalu. Rozhledy v chirurgii 2000;79 : 363−5.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2016 Issue 5-
All articles in this issue
- Program monstrózních kýl v Kýlním centru Liberec
- Analýza 6879 operací tříselné kýly v České republice z pohledu databáze Vojenské zdravotnípojišťovny České republiky
- Riziko úmrtí pacienta s nestabilní zlomeninou pánve a poraněním velkých cév
- Laparoskopická chirurgie ze dvou incizí
- Primární torze omenta u dívek předškolního věku − kazuistika
- Perineální hernie - plastika pomocí laloku přímého břišního svalu
-
Je skutečnou příčinou hydrocefalu po míšním poranění poraněná mícha?
Dvě kazuistiky a přehled literatury
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Program monstrózních kýl v Kýlním centru Liberec
- Perineální hernie - plastika pomocí laloku přímého břišního svalu
- Analýza 6879 operací tříselné kýly v České republice z pohledu databáze Vojenské zdravotnípojišťovny České republiky
- Laparoskopická chirurgie ze dvou incizí
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

