-
Medical journals
- Career
Raritní situace při ošetřování polytraumatizovaných pacientů – kazuistická sdělení
Authors: A. Nikov; J. Pažin; J. Hadač; F. Bělina; M. Ryska
Authors‘ workplace: Přednosta: prof. MUDr. M. Ryska, CSc. ; Chirurgická klinika 2. LF Univerzity Karlovy a ÚVN, Praha
Published in: Rozhl. Chir., 2015, roč. 94, č. 12, s. 535-539.
Category: Case Report
Overview
Polytrauma je jednou z hlavních příčin mortality lidí v produktivním věku. Nejdůležitější při léčbě polytraumatu je rychlá aktivace záchranného systému. Při závažných poraněních je klíčový primární transport do specializovaného pracoviště – traumacentra. Naše kazuistické sdělení se zaměřuje na dva případy polytraumatizovaných pacientů, u kterých došlo v průběhu léčení k relativně vzácným situacím. V prvním případě se jedná o vzácné poranění slinivky břišní, které si vyžádalo pankreatoduodenektomii. V druhém případě o poranění jater ošetřené pravostrannou lobektomií se zřídkavou komplikací. Rovněž poukazuje na nezbytnost multioborové spolupráce v léčbě polytraumatizovaného pacienta.
Klíčová slova:
polytrauma – traumacentrum – pankreatoduodenektomie – stent dolní duté žíly.Úvod
Přestože neexistuje shoda na všeobecně akceptované definici polytraumatu, v celosvětovém měřítku představuje trauma nejčastější příčinu úmrtí osob ve věku do 40 let [1] a léčba těžkých poranění představuje rozsáhlý společenský a ekonomický problém, který se ve snaze o racionalizaci poskytnuté péče ve vyspělých zdravotnických systémech koncentruje do specializovaných zařízení – traumacenter. V přednemocniční fázi péče o poraněné je kritickým momentem identifikace pacientů vyžadující ošetření v traumacentru. Věstník MZ ČR 6/2008 kromě úpravy personálních a materiálně-technických předpokladů traumacenter určuje i kritéria pro primární transport do traumacentra – tzv. triage kritéria. Triage hodnotí fyziologická a anatomická kritéria úrazu, mechanismus úrazu, dále obsahuje zvláštní doporučení u traumat u dětí, starších pacientů, antikoagulovaných nebo s poruchou koagulace, u popálenin a těhotných [2].
Postupy ošetření jsou dnes rámcově sjednoceny ATLS (Advanced Trauma Life Support) protokolem [3] a urgentní operace pacientů s nestabilitou základních životních funkcí se omezují na principy damage control surgery s použitím nejrychlejších postupů cílených pouze k zastavení krvácení a prevenci další kontaminace obsahem zažívacího traktu (ligatury cév, tamponáda, staplerové uzávěry perforací GIT bez obnovy kontinuity). Celková délka prvotní operace nesmí překročit 90 minut, jinak dochází k prohloubení hypotermie, metabolické acidózy a koagulopatie s prudkým nárůstem mortality [4].
Z léčby polytraumatu se v poslední době stává multidisciplinární problém rozložený do několika etap, přičemž každá z nich skýtá specifická rizika a komplikace. V posledních letech největší změny doznalo zejména postavení radiologie, která nemá už jenom diagnostický, ale i významný terapeutický přínos (embolizace retroperitoneálních a pánevních krvácení, endovaskulární ošetření disekcí, miniinvazivní CT navigované techniky ošetření pozdních komplikací a podobně). Právě traumacentrum je zařízení, které na jednom místě koncentruje všechny specializace participující na ošetřování polytraumatizovaných pacientů ve všech fázích stonání a tím skýtá možnost ošetření i těch nejraritnějších komplikací, které v průběhu léčení můžou nastat, čehož důkazem jsou i následující 2 kazuistiky.
Kazuistika 1
52letý pacient – účastník dopravní nehody, který byl 20. 12. 2014 nalezen ležící mimo osobní automobil, přičemž čas nehody nebyl přesně znám. Vzhledem ke známkám tupého poranění pravého hemithoraxu a břicha při vysokoenergetickém poranění byl transportován do traumacentra ÚVN pozemní záchranní službou. Transport ze vzdálenosti 70 km trval hodinu, do traumacentra byl přijat ve 21 : 00. Zpočátku byl při vědomí, spontánně dostatečně ventilující a oběhově stabilní. Při FAST vyšetření (Focused assessment sonography in trauma) ve 21 : 10 hod. bylo nalezeno hemoperitoneum kolem jater a sleziny. Vzhledem k trvající oběhové stabilitě bylo indikováno celotělové CT (21 : 30 hod.), v průběhu kterého došlo k rozvoji oběhové nestability. Na celotělovém CT nález pneumothoraxu vpravo při sériové zlomenině žeber a malého pneumothoraxu vlevo, hemoperitonea s pravděpodobným zdrojem v oblasti silně kontuzně změněné hlavy pankreatu, kde byla patrna extravazace kontrastní látky v arteriální fázi, dále drobného pneumoperitonea a pneumoretroperitonea kolem hlavy pankreatu, svědčícího pro laceraci duodena (Obr. 1). Po drenáži pravého hemithoraxu byla proto ihned indikována urgentní operační revize dutiny břišní (21 : 50 hod.). Po odsátí 2000 ml krve a tamponádě všech břišních kvadrantů byl potvrzen zdroj krvácení z pankreatu v krčku úplně přerušeného, dále z avulze středních a pravých kolických cév z kmene horní mezenterické tepny a žíly, úplně přerušeného duodena na přechodu D3/4 a přerušení kličky jejuna. Vzhledem k oběhové nestabilitě byl při první operaci proveden pouze minimální výkon (ošetření krvácení z horních mezenterických cév, podvaz obou konců přerušeného krčku slinivky, slepý uzávěr konců přerušeného duodena a jejuna) s ponecháním tamponády horních kvadrantů dutiny břišní. Po stabilizaci oběhu a korekci koagulopatie bylo 17 hodin po prvotním ošetření přistoupeno k „second-look“. Po odstranění tamponády již nebylo patrno žádné krvácení, v důsledku poranění mesocolon transversum a vytržení středních a pravých kolických cév z kmene horních mezenterických cév došlo k nekróze celého příčného tračníku až za lienální flexuru, zhmožděná hlava pankreatu byla traumaticky oddělena z retroperitonea a od krčku pankreatu. Za této situace bylo zachování hlavy pankreatu a duodena nemožné. Proto byla dokončena pankreatoduodenektomie (Obr. 2) s resekcí antra žaludku a subtotální kolektomie. Úrazové přerušení kličky jejuna bylo využito k přípravě exkludované Roux-Y kličky pro budoucí derivaci pahýlu pankreatu a biliodigestivní spojku a na druhé rameno Roux-Y byla konstruována end-to-side gastroenteroanastomóza. Vzhledem k časové náročnosti další rekonstrukce a předpokladu rozvoje MODS v nejbližších dnech byly další anastomózy odloženy do další etapy a výkon byl ukončen vyvedením terminální ileostomie, zevní drenáží přerušeného společného žlučovodu, pahýl pankreatu byl ponechán otevřený s drenáží pakreatické šťávy. Po dalších 48 hodinách příznivého vývoje celkového stavu nemocného proběhla další etapa ošetření – rekonstrukce po pankreatikoduodenektomii. Na již připravenou exkludovanou jejunální kličku byla konstruována end-to-side pankreatojejunoanastomóza invaginační technikou a end-to-side hepatikojejujnoanastomóza. Vzhledem k nekróze konce ilea anteponovaného před stěnu břišní bylo potřeba ještě resekovat jeho část a vytvořit novou terminální ileostomii. Další průběh už byl prost těžkých komplikací a pacient byl po plné realimentaci a rehabilitaci přeložen do lůžkového zařízení následné péče. Celková doba hospitalizace byla 26 dní.
Image 1. CT nález svědčící pro komplexní poranění hlavy pankreatu a duodena Fig. 1. CT finding showing complex pancreatic head and duodenum injury 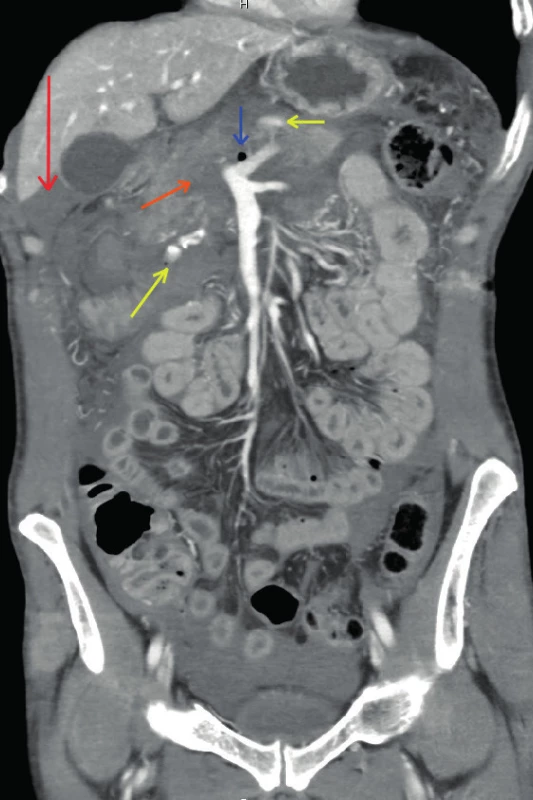
(Červená šipka – hemoperitoneum, modrá – pneumoretroperitoneum, žluté – extravazace kontrastní látky, zelená – kontuzní hlava pankreatu.) (Red arrow – hemoperitoneum; blue arrow – pneumoperitoneum; yelow arrow – leak of the contrast agent; green arrow – contusion of the head of the pancreas.) Image 2. Stav po proximální pankreatoduodenektomii Fig. 2. Status after proximal pancreaticoduodenectomy 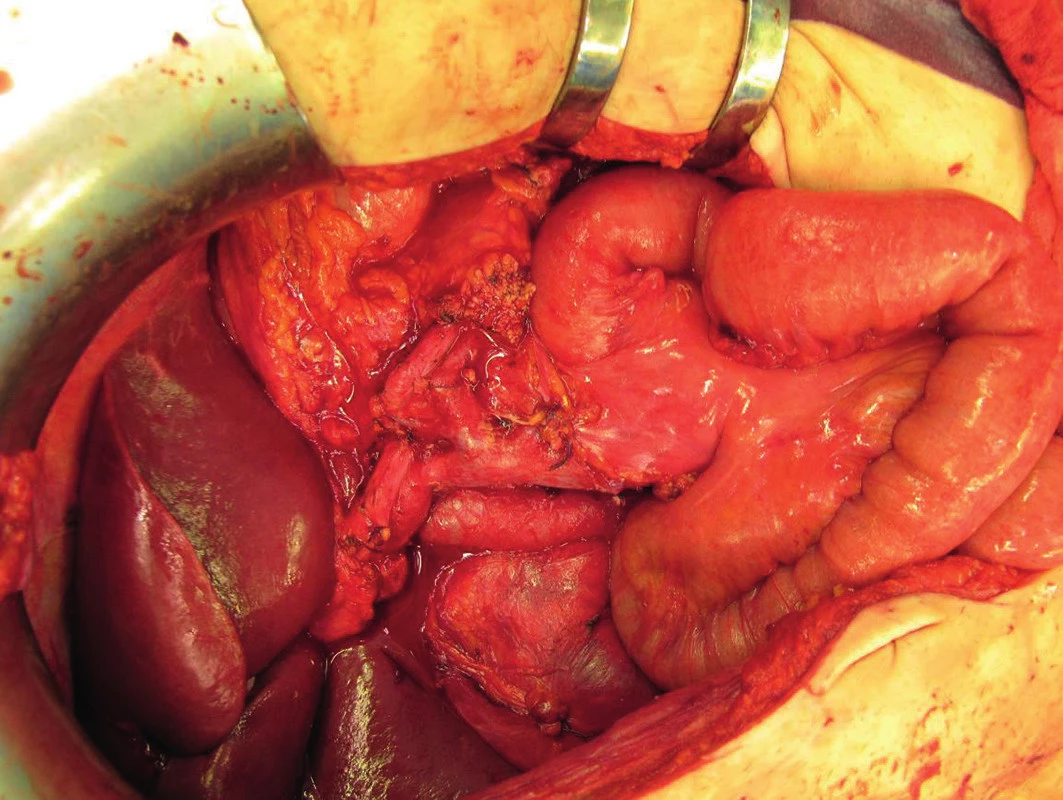
Půl roku po úrazu byla indikována obnova kontinuity zažívacího traktu v podobě side-to-side ileosigmoideoanastomózy po rozsáhlé adheziolýze. Pooperační průběh byl ale komplikován krvácením do dutiny břišní, které si první pooperační den vynutilo operační revizi. Zdrojem bylo difuzní sáknutí z retroperitoneální plochy po mobilizaci sigmatu, ošetřeno tamponádou, která byla další den odstraněna. Další pooperační průběh byl již bez komplikací. Po obnově kontinuity zažívacího traktu se pacient vrátil k původnímu způsobu života, bez jakéhokoliv funkčního omezení.
Kazuistika 2
20letý pacient byl přeložen z jiného lůžkového zařízení rovněž se statutem traumacentra, kde byl hospitalizován dva týdny po dopravní nehodě na motocyklu s rozsáhlou lacerací pravého laloku jater s poraněním portálních větví pro segmenty pravého laloku, která byla primárně ošetřena tamponádou; z jiných poranění byl přítomen oboustranný hemopneumothorax – zvládnutý oboustrannou hrudní drenáží – a již ošetřená zlomenina pately vpravo. V důsledku postupného nárůstu objemného intraparenchymatozního hematomu v pravém jaterním laloku došlo k úplné kompresi dolní duté žíly, která způsobila v součinnosti s rozvinutým crush-syndromem akutní anurické renální selhání s nutností kontinuální mimotělní eliminace. Proto byl v septickém stavu přeložen na Chirurgickou kliniku ÚVN a 3 týdny po úrazu byla indikována pravostranná hemihepatektomie (Obr. 3) s cílem odstranit útlak retrohepatální části dolní duté žíly, připojena výměna obturovaného hrudního drénu vpravo. Peroperační nález objemného hematomu pravého laloku jater se žlučovou příměsí vysvětlil i septické projevy, nález významné hypertrofie levého jaterního laloku svědčil pro vyřazení pravého laloku z funkce v důsledku poranění. Výkon proběhl bez významných komplikací, přesto ale nedošlo k rozvinutí komprimované dolní duté žíly ani k obnově renálních funkcí. Proto byl (měsíc od úrazu, 11 dní po pravostranné hepatektomii) do retrohepatálního úseku dolní duté žíly implantován stent v délce 7 cm – v rozsahu kraniálně od ústí levé renální žíly, pod ústí jaterních žil. Po implantaci stentu a ponechání open-abdomen ale rovněž nedošlo k úplnému rozvinutí dolní duté žíly, na CT byla patrna trvající komprese stentu vahou enormně hypertrofického levého jaterního laloku zapadajícího do pravého subfrenia a pacienta nebylo možno odpojit od mimotělní náhrady renálních funkcí (Obr. 4). Proto jako ultimum refugium byla indikována týden po implantaci stentu (5 týdnů po úrazu) další operační revize, při které bylo ultrazvukovým vyšetřením verifikováno štěrbinovité zúžení dolní duté žíly se stentem a obnovení průsvitu a průtoku po uvolnění levého laloku jater. Po uvolnění pravého tračníku a transverza od Gerotovy fascie jsme fixovali jaterní ohbí ke kopuli pravé bránice za levým jaterním lalokem, čímž se zabránilo přepadávání hypertrofického levého laloku do pravého subfrenia a tím kompresi dolní duté žíly. Průchodnost dolní duté žíly byla v této poloze peroperačně ověřena sonograficky a nadále bylo ponecháno otevřené laparostoma kryté textilií COM 30 fixovanou k fascii. Posléze došlo k obnově renálních funkcí a odpojení od mimotělní eliminace. V dalším průběhu vyvstal problém nemožnosti uzavřít laparostoma, které prakticky vyplňoval hypertrofický levý jaterní lalok (Obr. 5).
Image 3. Pravostranná hemihepatektomie – peroperační obraz Fig. 3. Right-sided hemihepatectomy – perioperative photograph 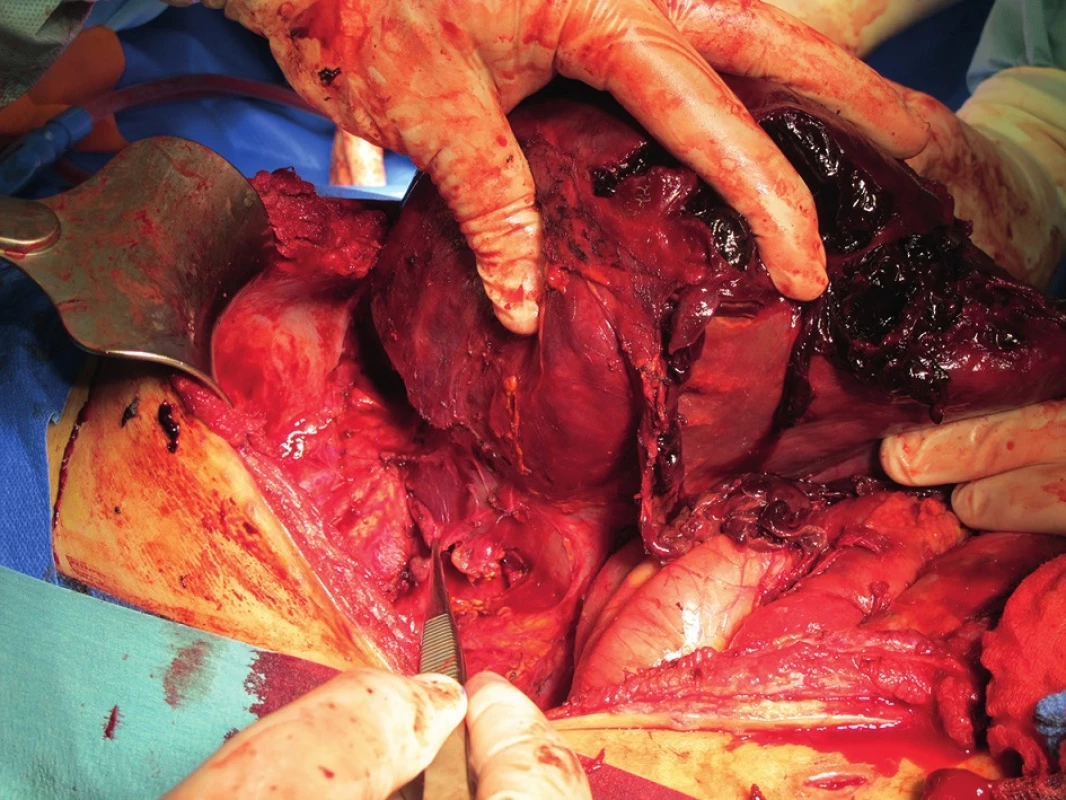
Image 4. Komprese stentu VCI levým jaterním lalokem Fig. 4. IVC stent compression by the left hepatic lobe 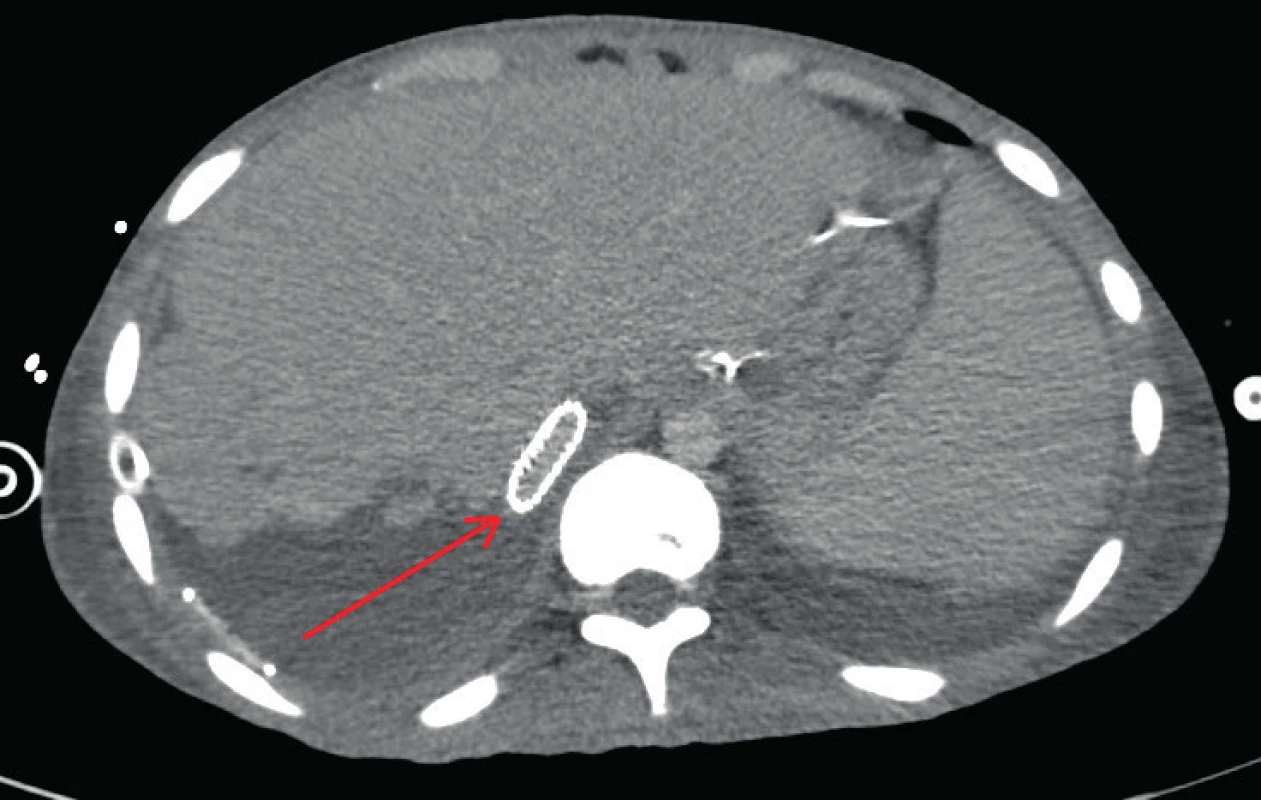
Image 5. Hypertrofie levého jaterního laloku Fig. 5. Hypertrophy of the left hepatic lobe 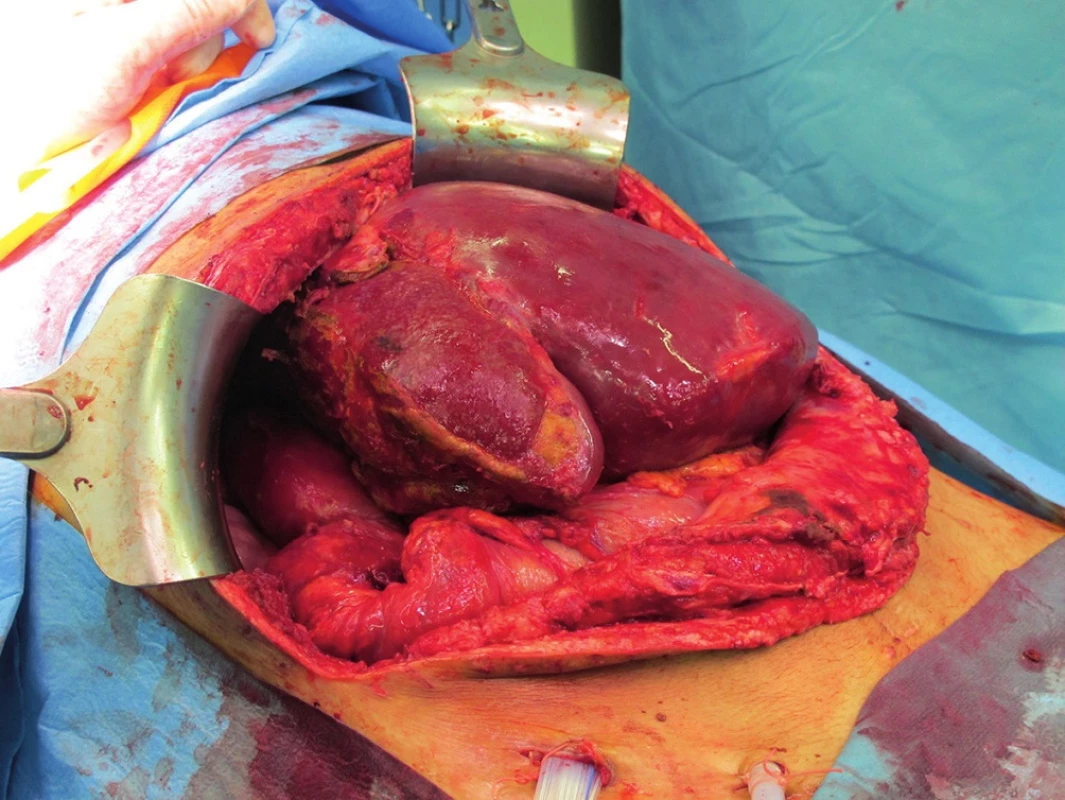
Proto se laparostoma při opakovaných převazech vždy z okrajů postupně zmenšovalo jednotlivými stehy fascie a do zbylého defektu byl vždy všit menší a menší COM 30. Tímto způsobem se povedlo laparostoma na 6 etap v průběhu 14 dnů uzavřít (7 týdnů od úrazu). Po uzavření laparostomatu došlo 2krát k retenci infikovaného obsahu v pravém subfreniu. Retence byla pokaždé provázena septickým stavem s přechodným zhoršením pulmonálních a renálních funkcí. Obě retence byly ošetřeny perkutánní CT navigovanou drenáží a cílenou ATB léčbou. Po zvládnutí protrahovaného kritického stavu byl pacient 11 týdnů od úrazu definitivně odpojen od umělé plicní ventilace a 12 týdnů od úrazu byl přeložen na chirurgické oddělení v místě bydliště k doléčení sakrálního dekubitu a rehabilitaci.
Diskuze
Poranění pankreatu a duodena rozhodně nepatří mezi časté situace v traumatologii dospělých. Vyskytují se u 3−5 % poranění břicha, přičemž ve většině se jedná o penetrující poranění [5]. Jejich přítomnost v rámci sdružených poranění a polytraumat ale dramaticky zvyšuje morbiditu a letalitu. V největších publikovaných souborech zabývajících se poraněními duodena se udává letalita 14 % pro penetrující a 18 % pro tupá poranění, s morbiditou přesahující 60 % [5]. Letalita poranění slinivky se podle prací s nejvyššími počty analyzovaných pacientů pohybuje mezi 12 a 16 % [6,7] a morbidita 64 % [7], přičemž tupý mechanismus úrazu je jedním z negativních prediktivních faktorů morbidity i letality [6]. Přibližně k polovině úmrtí dochází časně – vlivem hemoragického šoku – a polovina úmrtí je podmíněna pozdními, zejména septickými komplikacemi [8]. V praxi nejčastěji používanou klasifikací traumat slinivky a duodena je 5stupňová klasifikace American Association for the Surgery of Trauma (AAST) [9] a je potvrzeno, že stupeň poranění dle AAST klasifikace je nejsilnějším prediktorem letality a se slinivkou asociované morbidity [7]. Obecně lze říci, že neoperační léčba je indikována u tupých poranění duodena a slinivky stupně I. a II (tj. hematom duodena nebo kontuze či lacerace slinivky bez porušení kontinuity Wirsungova vývodu). Ostatní poranění jsou indikací k chirurgickému ošetření. V drtivé většině tupých poranění slinivky se jedná o úrazy způsobené vysokou energií, s poškozením jiných orgánů a systémů, které je důvodem vyšší letality pacientů s tupým poraněním ve srovnání s penetrujícími poraněními, kde se často jedná o monotrauma. Proto musí být prvotní ošetření zaměřeno ve smyslu zásad damage control surgery a rekonstrukce odložena do dalších etap – třeba i po překladu na pracoviště s velkou zkušeností v chirurgii slinivky, vzhledem k tomu, že pozdní morbidita asociovaná se slinivkou bývá limitem přežití. Výčet jednotlivých způsobů ošetření pankreatu a indikací k nim přesahuje možnosti a záměr tohoto sdělení. Masivní komplexní poranění duodena a hlavy pankreatu s devitalizací nebo poškozením intrapankreaticky probíhající terminální části společného žlučovodu, vyžadující pankreatoduodenektomii (tj. grade V. AAST klasifikace) představují pouze drobnou část z množiny již tak relativně zřídkavých poranění duodena a slinivky.
Na našem pracovišti bylo za posledních 12 let provedeno 750 resekčních výkonů na hlavě pankreatu, z nich pouze jeden pro úraz. Největší publikované soubory čítají do 20 pacientů za 30 let a jsou tvořeny převážně penetrujícími poraněními v oblastech Jižní Afriky s vysokou mírou kriminality. Jedná se tudíž o raritu zatíženou vysokou letalitou, zejména pokud jde o poranění v rámci polytraumatu. Vzhledem k jejich zřídkavému výskytu a malé zkušenosti s taktikou a načasováním jednotlivých etap jejich ošetření i v těch největších traumacentrech jsou dosud nejvyšší úrovní důkazů, o které se lze opřít, deskriptivní analýzy „case-series“ (tj. úroveň 4 v Oxfordské škále nebo C v GRADE systému hodnocení kvality důkazů) a síla doporučení plynoucích z jejich závěrů je velmi nízká. Proto i jednotlivá kazuistika dokládající úspěšné léčení může mít legitimní místo v úvaze, jak v podobných případech postupovat.
O endovaskulárním způsobu ošetření komprese retrohepatické dolní duté žíly v důsledku poranění jater, které bylo součástí léčby pacienta v kazuistice 2, není v dostupném písemnictví zmínka. Dostupné jsou pouze kazuistiky jednotlivých nemocných, kde byl kavální stent implantován pro přímé poranění dolní duté žíly, kterým chybí dlouhodobé sledování průchodnosti a funkčního výsledku. Vzhledem k vzácnému výskytu situací vyžadujících podobnou intervenci se ani v budoucnu nedá očekávat vzestup kvality důkazů, ze kterých by bylo možno v praxi vycházet.
Závěr
Ošetřování polytraumatizovaných pacientů doznalo v průběhu posledních 20 let zásadní obrat v taktice a přístupu k ošetření mnohočetných poranění. Odklon od jednodobého, často několikahodinového chirurgického výkonu s cílem ošetřit všechna poranění k principům damage control surgery a následné etapové rekonstrukci významně přispěl ke zlepšení přežití těžce raněných pacientů. Významně posílilo multidisciplinární pojetí péče o polytraumatizované pacienty, které zdůrazňuje potřebu koncentrovat péči o těžce zraněné pacienty do traumacenter.
Podpořeno MO 1012.
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise.
MUDr. Jaroslav Pažin
Pilotů 217/12
161 00, Praha
e-mail: pazin.jaroslav@gmail.com
Sources
1. Pape H-C, Peitzman A, Schwab CW, et al. Damage control management in the polytrauma patient. Springer Science+Business Media LLC 2010.
2. Sasser SM, Hunt RC, Faul M, et al. Guidelines for field triage of injured patients, recommendations of the national expert panel of field triage 2011. MMWR Recomm Rep 2012;61 : 1−20.
3. American College of Surgeons. Committee on Trauma. Advanced trauma life support: Student course manual. 9th ed., Chicago 2012 : 366.
4. Jaunoo SS, Harji DP. Damage control surgery. Int J Surg 2009;7 : 110−3.
5. Asensio JA, Feliciano DV, Britt LD, et al. Management of duodenal injuries. Curr Probl Surg 1993;30 : 1023−93.
6. Krige JE, Kotze UK, Setshedi M, et al. Prognostic factors, morbidity and mortality in pancreatic trauma: a critical appraisal of 432 consecutive patients treated at a Level 1 Trauma Centre. Injury 2015;46 : 830−6.
7. Kao LS, Bulger EM, Parks DL, et al. Predictors of morbidity after traumatic pancreatic injury. J Trauma 2003;55 : 898−905.
8. Asensio JA, Demetriades D, Hanpeter DE, et al. Management of pancreatic injuries. Curr Probl Surg 1999;36 : 325−419.
9. Moore EE, Cogbill TH, Malangoni MA, et al. Organ injury scaling, II: Pancreas, duodenum, small bowel, colon, and rectum. J Trauma 1990;30 : 1427−9.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2015 Issue 12-
All articles in this issue
- Ireverzibilní elektroporatizace v léčbě lokálně pokročilého karcinomu pankreatu
- Chirurgie hiátové kýly a refluxní choroby jícnu, Nissen, nebo Toupet?
- Biliární leak po jaterních resekcích: retrospektivní analýza vlastního souboru
- „Liver first approach“ u synchronních metastáz kolorektálního karcinomu: Předběžné výsledky nerandomizované studie
- Da Vinci asistovaná léčba karcinomu rekta – průběžné výsledky nerandomizované studie
- Urgentní chirurgické řešení volvulu žaludku při „upside-down stomach syndrome“
- Raritní situace při ošetřování polytraumatizovaných pacientů – kazuistická sdělení
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Chirurgie hiátové kýly a refluxní choroby jícnu, Nissen, nebo Toupet?
- Urgentní chirurgické řešení volvulu žaludku při „upside-down stomach syndrome“
- Biliární leak po jaterních resekcích: retrospektivní analýza vlastního souboru
- Da Vinci asistovaná léčba karcinomu rekta – průběžné výsledky nerandomizované studie
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

